Норма КТР Копчикотеменной размер плода по неделям в таблице
Как определить срок беременности
Вот тест на беременность показал заветные две полоски, будущая мама спешит встать на учет в женскую консультацию. Первое, что определяет врач акушер-гинеколог при постановке на учет – это срок беременности. Этот показатель крайне важен для того, чтобы понимать, правильно ли протекает беременность и развивается малыш, когда нужно сдавать анализы и проходить дополнительные обследования, когда выходить в декрет и ждать появления малыша на свет.
Точный срок беременности также очень важно знать для проведения скринингового исследования на наличие генетических аномалий у плода (УЗИ и анализа крови), поскольку эти обследования проводятся строго в определенные сроки беременности.
Способы определения срока беременности
Обращаясь к врачу акушеру-гинекологу, многие будущие мамы начинают переживать из-за разницы сроков беременности – того, что рассчитал доктор и предполагаемого самой женщиной. Чтобы не волноваться напрасно, нужно знать, что существуют 2 срока беременности – акушерский и эмбриональный.
- Эмбриональный срок – это истинный срок беременности от зачатия, он обычно отстает от акушерского срока примерно на 2 недели.
- Акушерский срок врачи и определяют от первого дня последней перед беременностью менструации. Следует помнить, что все врачи используют только акушерский срок, все результаты анализов, размеры плода, сроки проведения обследований, выхода в декретный отпуск и срок родов рассчитывают с учетом только акушерского срока беременности.
Существует несколько способов определения срока беременности.
1. Определение срока беременности по дате последней менструации
Это наиболее распространенный способ расчета срока. Однако применять его можно только в том случае, если месячные у женщины приходят регулярно с одним и тем же интервалом.
Не всегда удается точно рассчитать срок беременности, руководствуясь только датой последней менструации. Это бывает в тех случаях, когда у женщины нерегулярные менструации или у тех пациенток, которые имеют регулярный, но длинный менструальный цикл. К примеру, если у женщины обычная продолжительность цикла составляет 35 дней (а не 26 – 28, как у большинства женщин), то скорее всего зачатие у нее будет возможно только примерно на 21-й день цикла (а не на 14-й, как при 28-дневном цикле). Соответственно, срок, рассчитанный по менструации будет на неделю превышать «настоящий» акушерский срок беременности.
2. По дате овуляции или дате зачатия
Если известна дата зачатия, к этой дате нужно прибавить две недели – получим акушерский срок беременности. Однако нужно помнить, что даже если женщина точно знает дату овуляции или дату полового контакта, после которого наступила беременность, это не значит, что она абсолютно точно знает дату зачатия.
Сперматозоид, попавший в женский организм способен к оплодотворению в течение 4-5 суток, иногда даже в течение недели, а созревшая яйцеклетка сохраняет способность к зачатию в течение 2 суток после овуляции. Поэтому, даже точно зная дату полового контакта или овуляции нельзя с точностью сказать, что оплодотворение произошло именно в этот день. Оно могло произойти и позже. Следовательно, срок, рассчитанный по овуляции или дате зачатия, не может считаться совсем точным.
Несколько иначе врачи рассчитывают срок беременности в случаях, когда беременность наступила в результате ЭКО. В этом случае оплодотворение яйцеклетки сперматозоидом производится «в пробирке» врачом эмбриологом. Эмбрионы развиваются в лабораторных условиях в течение 3-5 суток, после чего их переносят в матку.
Истинный срок беременности, наступившей после ЭКО, врачи рассчитывают от даты пункции яичников, то есть этапа процедуры, когда специальной иглой проводят забор фолликулярной жидкости и содержащихся в ней фолликулов для последующего оплодотворения «в пробирке», а для определения «привычного» акушерского срока, добавляют 2 недели в дате пункции яичников.
Если переносу эмбриона в матку предшествовала его криоконсервация (то есть замораживание в жидком азоте), для определения точного срока беременности врачи добавляют к дате переноса 5 дней (это количество дней развития эмбриона до заморозки), а для определения акушерского срока к полученному истинному сроку добавляют 2 недели.
3. По размерам матки
Осматривая женщину в гинекологическом кресле, врач акушер-гинеколог двумя руками проводит определение размеров матки. При этом также можно определить примерный срок беременности.
Наиболее точным этот способ определения будет на ранних сроках беременности, примерно до 12 недель. Самый ранний срок, который удается определить по размерам матки, равен 5 неделям беременности. К этому времени матка немного увеличивается, размягчается и становится округлой. На более поздних сроках размеры матки могут немного варьировать в зависимости от размеров плода, количества околоплодных вод, строения таза женщины. К примеру, считается, что в 16 недель дно матки располагается на середине расстояния между лобком и пупком, в 24 недели беременности дно матки находится на уровне пупка.
4. По УЗИ
На ранних сроках беременности при измерении размеров плодного яйца и эмбриона срок беременности можно определить с большой точностью.
В 4-5 недель в матке при ультразвуковом исследовании определяется небольшой «черный кружочек» — это плодное яйцо, в котором чуть позже появится эмбрион. Примерно в 6-7 недель появляется эмбрион в виде маленькой «полосочки» и можно увидеть его сердцебиение. Более точным считается срок, рассчитанный по измерению КТР эмбриона (КТР- это копчико-теменной размер, то есть максимальное расстояние от головного конца плода до его копчика), а не по диаметру плодного яйца.
После 12 недель срок беременности при ультразвуковом исследовании определяют по данным так называемой фетометрии, то есть для вычисления срока используют измерения различных размеров головы и живота плода, длины рук, ног, размеров сердца и т.д.
До 9 -10 недель беременности эмбрион растет пропорционально, и его размеры у всех женщин с одинаковым сроком беременности будут примерно идентичными. В дальнейшем размеры плода будут различаться у будущих мам разных национальностей, с разной массой тела, будет иметь значение вес матери и отца при рождении и так далее. То есть в более поздние сроки беременности нормально развивающиеся детишки одного срока могут иметь разные размеры (колебания могут составлять около 2 недель, иногда более), и в такой ситуации срок беременности по данным УЗИ достоверно определить невозможно. На поздних сроках определение срока беременности по УЗИ имеет только уточняющий характер. Кроме того, отставание в размерах плода при УЗИ на больших сроках беременности чаще всего расценивается врачами как нарушение развития, связанное с тем, что плацента недостаточно хорошо осуществляет транспортировку кислорода и питательных веществ.
5. По уровню ХГЧ в крови
ХГЧ (хорионический гонадотропин человека) – это гормон, который выделяется во время беременности плацентой. Он начинает продуцироваться с наступлением беременности, постепенно его количество увеличивается, примерно до 11 недели беременности, а затем начинает немного снижаться.
Определение концентрации ХГЧ в крови в ранние сроки беременности помогают достаточно точно определить срок. Получив результаты анализа крови на ХГЧ, стоит обратить внимание, что в лабораторных таблицах соответствия уровня гормона сроку беременности зачастую указан эмбриональный срок, то есть для определения привычного акушерского срока беременности к полученному результату следует прибавить 2 недели.
В последнее время появились тесты для определения срока беременности по моче. Они также определяют концентрацию гормона ХГЧ в моче беременной женщины и, кроме подтверждения самого факта наличия беременности, показывают, какому сроку соответствует содержание гормона. Единственное, нужно помнить, что мочевые тесты также показывают эмбриональный срок беременности.
6. Определение срока беременности по первому шевелению плода
Этот способ определения срока в последнее время применяется все реже. Он основан на том, что первородящие женщины начинают ощущать первые шевеления малыша на сроке беременности 20 недель, повторнородящие немного раньше – в 18 недель. Именно поэтому врачи акушеры-гинекологи рекомендуют женщине запомнить дату первого шевеления плода и вносят эти данные в обменную карту.
Однако этот метод определения срока беременности зачастую бывает ошибочен.
Мама, которая ждет первого ребенка, действительно, чаще всего начинает чувствовать шевеления плода несколько позже, чем повторнородящая женщина. Это связано с тем, что «опытные» мамы знают, как на первых порах ощущаются движения крохи и что они должны почувствовать. Первые шевеления плода некоторые первобеременные воспринимают за усиление перистальтики кишечника, «газики».
Многие женщины описывают первые шевеления плода как чувство переливания жидкости в животе, «порхания бабочек» или «плавание рыбки». Первые шевеления обычно бывают редкими, нерегулярными. Время первых ощущений шевелений плода естественно зависит от индивидуальной чувствительности женщины. Некоторые будущие мамы чувствуют первые шевеления уже в 15-16 недель, а кто-то только после 20. Стройные женщины, как правило, начинают ощущать шевеления раньше, чем полные. Женщины, ведущие активный образ жизни, много работающие, обычно ощущают движения плода позже.
Определив срок беременности, врач может рассчитать примерную дату родов. В среднем, продолжительность беременности составляет 280 дней или 40 недель (не забывайте, что имеется в виду акушерский срок).
УЗИ на ранних сроках беременности
Одним из основных направлений ультразвуковой диагностики в акушерстве является исследование в ранние сроки беременности. Эхография позволяет не только установить наличие беременности на ранних стадиях ее развития, но и наблюдать за процессом роста и развития эмбриона, формированием его анатомических структур и становлением различных функций, а также оценивать состояние провизорных органов.
Использование трансвагинального доступа, а также высокочастотных трансабдоминальных датчиков на ультразвуковых аппаратах экспертного класса, позволяет значительно расширить возможности метода.
В ходе ультразвукового исследования в первом триместре беременности осуществляется:
- установление маточной беременности на основании визуализации плодного яйца с эмбрионом и без эмбриона в полости матки;
- биометрию (средний внутренний диаметр плодного яйца, копчико-теменной размер эмбриона);
- оценку жизнедеятельности эмбриона (сердечная деятельность, двигательная активность);
- определение локализации хориона (будущей плаценты) и исключение его патологии;
- изучение экстраэмбриональных образований: желточного мешка, амниотической полости;
- исследование анатомии эмбриона/плода;
- оценку шейки матки;
- визуализацию стенок матки и придатков.
Обращаем ваше внимание, что при регулярном менструальном цикле срок беременности рассчитывается от первого дня последней менструации, а при нерегулярном менструальном цикле или неточной дате первого дня последней менструации, срок беременности определяется по измеренным фетометрическим параметрам (средний внутренний диаметр плодного яйца, и копчико-теменной размер эмбриона или плода (плодом малыш называется с 10 недель беременности)).
При ранней диагностике беременности плодное яйцо при ультразвуковом исследовании определятся как округлое или овальное, расположенное в полости матки. Диагностика маточной беременности при трансабдоминальном ультразвуковом исследовании возможна при сроке беременности 4-5 недель, т.е. когда задержка менструации при регулярном, 28-30 дневном менструальном цикле, составляет 1 неделю и более. Средний диаметр плодного яйца в эти сроки равен примерно 6-8 мм. При трансвагинальном УЗИ визуализация плодного яйца в матке возможна чуть раньше — при задержке менструации на 3-6 дней, что соответствует 3-4 неделям беременности. При этом размеры плодного яйца составляют 3-6 мм.
Следует помнить, однако, что отсутствие эхографического изображения плодного яйца в полости матки при задержке менструации на 1 неделю и более не позволяет окончательно исключить наличие беременности малого срока. Нельзя забывать о возможности более поздней, атипичной по срокам овуляции, а также о различных вариантах внематочной беременности, которые трудно диагностируются на ранних стадиях заболевания. Врач ультразвуковой диагностики в таких случаях может назначить пациентке дополнительное исследование (кровь на ХГЧ, тест на беременность, повторное УЗИ через несколько дней) для оценки результатов в динамике.
Эмбрион начинает визуализироваться с 5 недель беременности в виде высокоэхогенной линейной структуры в полости плодного яйца. На 6-7 неделе, при диаметре плодного яйца 25 мм, при неосложненном течении беременности эмбрион должен определяется во всех случаях. При невозможности получить после этого срока изображение структур эмбриона следует исключить патологические варианты развития беременности (неразвивающаяся беременность и анэмбриония).
В сроке 5-6 недель появляются сердечные сокращения у эмбриона. Численные значения частоты сердечных сокращений у эмбриона при неосложненном течении беременности постепенно возрастают от 110-130 уд/мин в 6-8 недель беременности до 170-190 уд/мин в 8-9 недель. Значения частоты сердечных сокращений у эмбриона важны для прогнозирования дальнейшего течения беременности в первом триместре. Так, частота сердечных сокращений менее 80-90 уд/мин в 5-10 недель беременности может рассматриваться как неблагоприятный признак и может прогнозировать самопроизвольный выкидыш.
При исследовании в ранние сроки уделяется внимание оценке экстраэмбриональных образований. Начиная с 5 недель беременности визуализируется желточный мешок.
При отсутствии эхографического изображения желточного мешка нередко беременность заканчивается самопроизвольным выкидышем в первом триместре. Преждевременное исчезновение желточного мешка, раньше 10 недель, также является неблагоприятным прогностическим признаком и часто отмечается при неразвивающейся беременности.
Эмбрион, находящийся в полости плодного яйца, заключен как бы в дополнительную полость, она называется амниотической. Таким образом, при трансвагинальном сканировании в первом три местре беременности визуализируются две полости — амниотическая и хориальная, в которой находится плацента. Далее, по мере увеличения срока беременности аниотическая полость увеличивается, а хориальная соответственно уменьшается. Этот процесс приводит к тому,что к концу первого триместра беременности амниотическая и хориальная оболочки сливаются.
Следует отметить, что желточный мешок находитсяв хориальной полости, в то время как эмбрион, в амниотической. Амниотическая полость становится различимой в 6-7 недель беременности.
Процесс слияния оболочек происходит одновременно с процессом обратного развития желточного мешка. Гипоплазия (уменьшение) амниотической полости приводит к неразвивающейся беременности. В этих случаях диаметр амниотической полости обычно
не превышает 10-12 мм, а внутри полости может визуализироваться погибший эмбрион, или его структуры не определяются вообще.
В ранние сроки беременности, необходимо обращать внимание на состояние яичников. Кисты желтого тела, или кистозное желтое тело, играют важную роль в развитии беременности. Средний диаметр кист желтого тела обычно не превышает 40-50 мм. Однако иногда они имеют значительно большие размеры — до 60-90 мм. В этих случаях могут появиться жалобы на дискомфорт или боли внизу живота.
К 14-16 неделям беременности гормонпродуцирующую функцию берет на себя пла-
цента, а киста желтого тела подвергается обратному развитию. Отсутствие же кисты желтого тела при исследовании в первом триместре беременности может быть неблагоприятным признаком для течения беременности. При этом возможна угроза прерывания беременности, обусловленная гормональной недостаточностью.
Особое внимание при проведении эхографического исследования в ранние сроки беременности уделяется оценке анатомии развивающегося эмбриона, так как уже в конце первого начале второго триместра могут быть диагностированы выраженные пороки развития. Прерывание же беременности в первом триместре является, несомненно, менее травматичным и, соответственно, более предпочтительным, чем прерывание беременности при обнаружении пороков развития плода во втором триместре.
С 7 недель беременности головка эмбриона идентифицируется уже как отдельное анатомическое образование. К концу 7 недели беременности, как правило, удается визуализировать позвоночник. Конечности начинают определяться на 8 неделе беременности.
Особенно важным является проведение ультразвукового исследования при осложненном течении беременности. Наиболее часто встречающейся патологией в ранние сроки является угроза прерывания беременности.
К эхографическим признакам угрозы прерывания беременности относится локальное утолщение миометрия, соответствующее местному гипертонусу участка мышцы матки. Длительно существующая угроза прерывания беременности может способствовать нарушению процессов формирования плаценты. Однако далеко не всегда при наличии выраженных эхографических признаков угрозы прерывания беременности имеются клинические признаки этой патологии. Нельзя ориентироваться только на результаты ультразвукового исследования, так как это может привести к гипердиагностике угрозы прерывания беременности и неправильной тактике ведения беременности.
Истмико-цервикальная недостаточность также может являться причиной прерывания беременности. Следовательно, необходимо оценивать также состояние
внутреннего зева и шейки матки.
При проведении эхографического исследования возможна диагностика отслойки хориона. Отслойка хориона диагностируется на основании визуализации ретрохориаль-
ной гематомы.
При наличии клинических и эхографических признаков угрозы прерывания беременности особенно важно оценить признаки жизнедеятельности эмбриона для исключения неразвивающейся беременности. Для неразвивающейся беременности кроме отсутствия признаков жизнедеятельности эмбриона характерно также несоответствие
размеров плодного яйца и копчико-теменного размера эмбриона сроку беременности.
Итак, признаками неблагополучая беременности являются:
- кровотечение,
- низкое расположение плодного яйца в полости матки,
- аномальные контуры плодного яйца,
- «маленькое» плодное яйцо,
- отсутствие желточного мешкав плодноом яйце диаметром 13 мм и более,
- отсутствие живого эмбриона в плодном яйце диаметром 25 мм и более,
- наличие эмбриона с КТР 7 мм и более без сердцебиения,
- брадикардия эмбриона 80-90 уд/мин,
- маленький рост эмбриона (0,2 мм в день и менее).
Таким образом, эхографическое исследование, проведенное в ранние сроки беременности, является одним из важнейших дополнительных методов, который оказывает существенную помощь доктору в решении клинических вопросов тактики ведения беременности.
КТР плода по неделям — таблица
 Пожалуй, каждая женщина, находясь в положении, хоть раз слышала от гинеколога аббревиатуру «КТР». Расшифровывается она, как копчико-теменной размер. Наибольшую значимость данный параметр внутриутробного развития имеет в 1 триместре беременности. По КТР плода очень часто устанавливается срок беременности. Ошибка при этом составляет не более 1-2 дней.
Пожалуй, каждая женщина, находясь в положении, хоть раз слышала от гинеколога аббревиатуру «КТР». Расшифровывается она, как копчико-теменной размер. Наибольшую значимость данный параметр внутриутробного развития имеет в 1 триместре беременности. По КТР плода очень часто устанавливается срок беременности. Ошибка при этом составляет не более 1-2 дней.
Как осуществляется вычисление КТР?
Как правило, данный параметр устанавливается в то же время, когда проводится плановое УЗИ плода. Для вычисления КТР производят сканирование маточной полости в разных плоскостях, чтобы осмотреть плод со всех сторон, и выбрать наибольший показатель длины его крошечного тельца.
Для чего и когда производят измерение КТР?
Измерения копчико-теменного размера малыша проводят в определенные сроки. Значения КТР плода сравниваются с таблицей, где указана норма по определенным неделям беременности. Это позволяет вовремя отреагировать на изменения во внутриутробном развитии и диагностировать нарушение на ранней стадии.
Как известно, срок первого планового УЗИ обычно 10-12 недель. При этом, кроме оценки состояния сердечно-сосудистой системы, головного мозга, определения пола малыша, проводится и измерение КТР.
Данный показатель, как правило, является информативным лишь до 14 недели. Поэтому, чем раньше будет проведено измерение КТР, тем лучше. Последнее проведение данной процедуры может быть осуществлено не позднее, чем на 15 неделе. Все дело в том, что к этому времени на первый план выходят другие показатели внутриутробного развития. Именно поэтому в таблице КТР плода значения нормы расписано только 13 недели включительно.
Как уже говорилось выше, норма КТР плода изменяется по неделям. Поэтому оценку результатов должен проводить врач.
Так, на сроке беременности 6 недель КТР в норме составляет 7-9 мм. Однако уже на следующей, 7 неделе он составляет 10-15мм. К 10 неделе зародыш достигает размера в 31-39 мм, а на 12-13 — 60-80 мм.
В таблице КТР хорошо видно, что данный параметр до 12 недели беременности каждый день увеличивается на 1 мм. Но с 13 недели внутриутробного развития младенец начинает быстро расти, прибавляя в день по 2-2,5 мм.
Почему измеряется именно КТР?
На протяжении всего 1 триместра беременности, малыша измеряют в утробе матери от копчика до темени. Объясняется это тем, что другим способом измерить плод довольно сложно, т.к. размеры его ножек очень малы и поза эмбриона мешает это сделать.
По мере того, как малыш выпрямляется, производят замер его от темени до пят. При этом, сразу сделать это сложно. Поэтому, производят сложение длины отдельных частей туловища, что установить рост малыша. При этом сначала измеряется плод от темени до бедра, потом длина самого бедра, а затем производят замер голени. Однако чаще всего, врач не производит сложение данных величин, сравнивая их значения с показателями нормы по отдельности.
Таким образом, каждая будущая мама должна знать, что означает КТР плода и для чего он вычисляется. Однако не стоит самостоятельно сравнивать полученные результаты измерений с табличными значениями, и делать какие-либо выводы. Все это обязанность врачей, которые анализируют полученные данные, учитывая при этом не только численные значения, но и то, какая это беременность по счету, каков срок, многоплодная это беременность или нет, какой рост имеют мама и папа и т.д. Только учитывая все упомянутые выше характеристики можно сделать вывод о состоянии плода и проанализировать его внутриутробное развитие, установив отклонения от существующей нормы, если таковые имеют место быть.
УЗИ при беременности в Алтуфьево
При нормальном течении беременности будущая мама обязана пройти ультразвуковое исследование не менее трех раз. Сделать этот обязательный анализ можно в нашем медицинском центре, который оснащен новейшим оборудованием. УЗИ проводят квалифицированные врачи-диагносты, поэтому точность и достоверность полученных результатов не вызывает никаких сомнений.
Стоимость УЗИ
УЗИ беременность малый срок
УЗИ беременность(10-15 недель)
УЗИ беременность(16-40 недель)
На каких сроках делают УЗИ?
- В первом триместре — на сроке 11-14 недель;
- во втором триместре – на сроке 18-21 неделя;
- в третьем триместре – на сроке 30-34 неделя.
УЗИ в первом триместре
На раннем сроке беременности (4-14 недель) ультразвуковое исследование позволяет определить важные параметры, от которых зависит дальнейшее течение беременности:
- исключить крепление плодного яйца за пределами матки и определить точный срок ее наступления;
- узнать количество эмбрионов и основные показатели, необходимые для выявления аномалий;
- оценить двигательную активность и частоту ударов сердца у плода;
- установить точное месторасположение хориона, изучить амнион, пуповину и желточный мешок.
Данный метод диагностики является незаменимым для выявления патологии половых органов будущей матери, оценки рисков развития серьезных осложнений и установления уровня угрозы прерывания беременности.
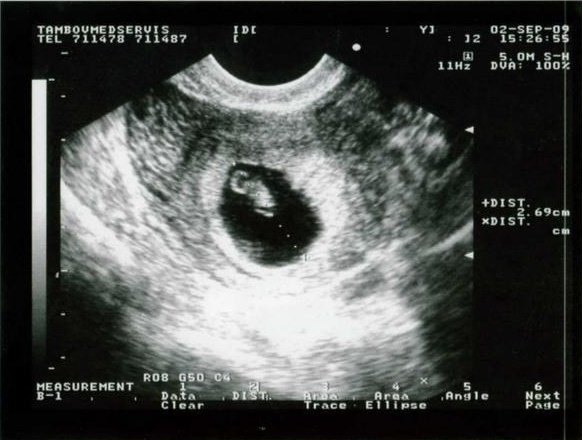
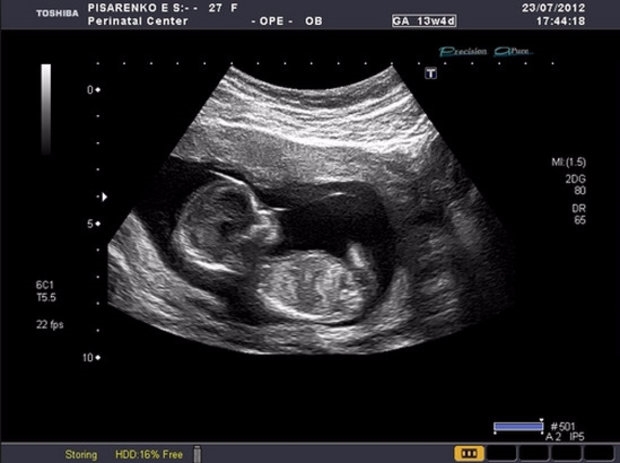
Морфологические параметры (размеры тела и структур плода):
- копчико-теменной размер (КТР), то есть длина тела будущего малыша/ малышей, что позволяет максимально точно определить срок беременности и, следовательно, предположительную дату родов.
10 недель – 33-41 мм в первый день 10-ой недели, в шестой день 10-ой недели 41-49 мм.
11 недель – 42-50 мм в первый день 11-ой недели, в шестой день 49-58 мм.
12 недель – 51-59 мм в первый день, в шестой день 62-73 мм.
- толщина воротникового пространства или ТВП (один из показателей, который поможет определить риск болезни Дауна, синдромов Эдвардса, Патау, Тернера)
В 10 недель – 1.5-2.2 мм
В 11 недель – 1.6-2.4 мм
В 12 недель – 1.6-2.5 мм
В 13 недель – 1.7-2.7 мм
- формирование носовой кости (этот показатель также важен в определении риска болезни Дауна)
В 10-11 недель кость обнаруживается, но ее размеры оценить невозможно.
В 12 недель кость должна быть не менее 3 мм.
- бипариетальный размер (между теменными костями)
В 10 недель – 14 мм.
В 11 недель – 17 мм.
В 12 недель – не менее 20 мм.
В 13 недель – около 26 мм.
УЗИ во втором триместре
Ультразвуковое исследование во втором триместре рекомендуется проводить на 20-22 неделе беременности, ведь именно в это время можно получить важную информацию, позволяющую:
- оценить динамику роста эмбриона, его вес и другие основные показатели;
- получить данные о возможных аномалиях, которые иногда становятся причиной прерывания беременности;
- определить количество околоплодных вод, их гомогенность и степень прозрачности;
- узнать параметры плаценты – ее расположение, толщину и структуру.
При данном исследовании проводится допплерометрия, позволяющая оценить характер кровоснабжения плода (это важный показатель для определения наличия гипоксии).
Фетометрия – это измерение всех размеров плода, исследование внутренних органов и структур. Все размеры соотносятся с нормой в данном сроке, уточняется срок беременности и наличие пороков развития.
В 20 недель нормой являются:
- обхват живота 124-164 мм
- обхват головы 154-186 мм
- бедро 29-37 мм
- длина плеча 26-34 мм
- длина предплечья 22-29 мм
- длина кости голени 26-34 мм
В 22 недели нормой являются:
- носовые косточки 5,8-6,1 мм
- обхват головы 178-212 мм
- обхват живота 148-190 мм
- длина бедра 35-43 мм
- длина кости голени 31-39 мм
- длина предплечья 26-34 мм
- длина плеча 31-39мм
УЗИ в третьем триместре
Третье плановое УЗИ при отсутствии специальных показаний рекомендуется проводить на 30-32 неделе беременности. В большинстве случаев к этому времени плод уже занимает родовое положение, поэтому основными параметрами, которые нужно определить на этом сроке, являются:
- не выявленные ранее пороки внутриутробного развития;
- предлежание плода, обвитие пуповиной, риск преждевременных родов;
- расположение плаценты, степень ее зрелости, количество и однородность околоплодных вод;
- общее состояние плода, готовность организма матери к будущим родам.
В третьем триместре можно с большой степенью достоверности узнать пол будущего ребенка, а также уточнить дату родов.
Оценка развития плода/плодов, соответствие развития сроку беременности, масса плода/плодов:
- бипариетальный размер составляет 85-89 мм
- лобно-затылочный размер 102-107 мм
- окружность головы 309-323 мм
- обхват живота 266-285 мм
- длина кости голени 52-57 мм
- длина бедренной кости 62-66 мм
- длина плеча 55-59 мм
- длина тела 43-47 см
- масса 1790-2390 граммов
У малышей из двойни показатели обычно меньше.
КТР плода по неделям

КТР расшифровывается как копчико-теменной размер, и имеет важную значимость в первом триместре беременности для точного определения срока беременности и, на основании этого, своевременности развития плода. Ошибка установления срока по КТР составляет всего 1 день, в редких случаях – 3 дня.
Как производится измерение КТР плода?
Измерение КТР производится во время планового УЗИ. При этом матка сканируется в разных плоскостях, после чего выбирают наибольших показатель длины плода. Именно этот показатель считается истинным в данный период. Однако следует учитывать, что уже на следующий день эмбрион вырастет еще на миллиметр.
Для чего проверяют КТР плода по неделям?
КТР эмбриона по неделям позволяет отслеживать его развитие и вовремя диагностировать отклонения. Об отклонениях говорят, когда средние показатели КТР плода значительно отклоняются от нормы.
В 10-12 недель проводится первое плановое УЗИ, во время которого оценивается развитие плода, работа его сердечка, определяется пол ребеночка. На этом исследовании уточняется срок беременности при помощи измерения КТР – размера ребенка в миллиметрах.
При помощи таблицы результатов КТР плода по неделям можно судить о нормальном развитии малыша в первом триместре беременности, поскольку в ней (в таблице) указаны средние показатели нормы по неделям беременности.
На представленной таблице КТР плода можно увидеть, что показатели имеются лишь до 13 недели. Дело в том, что именно на сроке до 13 недель эти данные наиболее показательны. Последнее измерение КТР плода может быть проведено в 15 недель. Уже после 16 недели КТР плода не оценивается, потому что на первый план выходят другие характеристики.
Желательно сделать измерение КТР на сроке 11-12 недель – чем раньше проделана эта процедура, тем быстрее решится вопрос с наличием или отсутствием пороков развития плода. И первый триместр подходит для этого больше всего.
Расшифровывать значения КТР нужно с врачом, поскольку пытаться самостоятельно разобраться со всеми премудростями данного измерения достаточно сложно. Ясно видно одно – до 12 недель КТР плода увеличивается по 1 мм в день, а начиная с 13 недели — по 2-2,5 мм. Это означает, что ребенок начинает активно расти, поскольку все его системы и органы полностью сформированы.
Расшифровка показателей КТР по неделям
На сроке 6 недель показатель КТР плода имеет значение от 7 до 9 мм. Уже на 7 неделе КТР плода увеличивается до 10-15 мм. В 10 недель КТР плода составляет 31-39 мм. И в 12-13 недель этот показатель возрастает до 60-80 мм.
КТР плода в 14 недель составляет порядка 86-90 мм. И уже в 16-17 недель КТР плода перестает измеряться. На смену этому показателю приходят другие, более важные на данном этапе характеристики.
 Почему именно от темени до копчика?
Почему именно от темени до копчика?
Весь первый триместр ребенка меряют от темени до копчика. По-другому измерять его достаточно сложно ввиду его положения внутри матки. Он очень «скрючен», если можно так выразиться. Да и размеры ножек еще очень малы. Немного позднее он несколько выпрямится и станет возможным его измерение от темени до пяточек.
Но даже после того, как ножки пода вырастут в свою полную длину, измерять ребенка в полный рост будет затруднительно, ведь ноги остаются согнутыми. Узнать полную длину плода можно лишь путем прибавления значений отдельно проведенных замеров от темени до копчика, бедра и голени.
Но обычно врачи этим не занимаются, определяя все по отдельности и на этом основывая свои выводы о развитии малыша. Складывание результатов – это удел матерей, которые хотят похвастаться полным ростом своего ребенка.
Фетометрия плода в Майя Клиник

На различных этапах беременности регулярно проводится фетометрия — это определение размеров плода посредством УЗИ. Данные, полученные при обследовании, на протяжении многих лет подвергались статистическому анализу, и на их основе была составлена таблица с показателями нормы по неделям.
Она является главным параметром для более точного определения срока и позволяет выяснить, нет ли во внутриутробном развитии малыша каких-либо отклонений. Зная, что это такое, молодые родители сами могут после ультразвукового исследования убедиться в том, что всё в порядке.
Сущность процедуры
Чаще всего проводится ультразвуковая фетометрия либо трансвагинальным датчиком, либо традиционно — через живот. В первом случае от женщины не требуется никакой подготовки. Классическое УЗИ покажет более точные результаты, если на ранних сроках за час до процедуры выпить 500 мл воды и не опустошать мочевой пузырь. Наполненный, он поможет улучшить видимость в полости матки. После 12 недель этого уже не потребуется, так как данную функцию будут выполнять околоплодные воды.
Процедура знакома всем: на живот наносится специальный гель, и всё, что происходит внутриутробно, выводится на монитор компьютера. Современные программы позволяют автоматически производить замеры плода, а врач уже потом сравнивает их с общей таблицей норм по неделям. Это позволяет уточнить срок беременности и своевременно выявить патологии в развитии плода.
Основные параметры диагностики
При каждом УЗИ специалист выдает заключение, в котором обязательно указываются следующие параметры фетометрии:
- КТР (копчико-теменной размер) — используется на раннем сроке беременности, при оценке плода размером 20-60 мм. При изменении данного параметра вариабельность составляет 3-5 дней.
- БПР (бипариетальный размер) — применяется при определении срока беременности во втором триместре. Точность определения срока — 7-11 дней.
- ДБ (измерение длины бедра) — срок беременности также можно установить, измерив бедренную кость. Точность срока будет варьироваться в пределах 2 недель. ДБ используют в том случае, если БПР не может быть выведен удовлетворительно.
- ОЖ (окружность живота) позволяет определить основные показатели развития ребенка. Измерение проводится в плоскости, в которой визуализируются короткий сегмент пупочной вены, желудок плода, желчный пузырь, венозный проток. Настоящий параметр наиболее информативен при оценке роста плода. Но он не должен использоваться при макросомии, то есть когда предполагаемый вес плода уже превышает 4 килограмма.
- ОГ (объем грудной клетки) позволяет определить срок беременности на 14-22 неделе. Точность показателя варьируется в пределах 3-4 дней.
Одновременное использование нескольких показателей увеличивает процент точности срока беременности. На сроке до 36 недель специалисты руководствуются ОЖ, БПР и ДБ. После 36 недель применяют сочетание ОЖ, ОГ и ДБ. Однако данный подход необходимо индивидуализировать в соответствии с ассиметричной задержкой развития плода.
Алгоритм прочтения показателей
Для определения предположительной даты родов и удобства врача желательно указывать акушерский срок беременности. Он рассчитывается на основе первого дня последнего менструального цикла. Также следует принимать во внимание данные фетометрии. Но здесь возможны разночтения.
Рекомендуется следующий алгоритм прочтения ультразвукового заключения:
- пересчет срока, исходя из 1-го дня последней менструации или дня зачатия;
- пересчет срока, исходя из результатов ультразвуковых исследований 1-го или 2-го триместра;
- определение процентного уровня для ДГ, БПР, ДЖ;
- оценка вероятности задержки внутриутробного развития.
О чем расскажут результаты фетометрии?
Фетометрия плода, которая проводится с возможностью оценки развития в утробе плода по неделям, позволят исключить аномалии и любые другие отклонения формирования эмбриона. Для сравнения полученных в ходе проведения процедуры данных, используется специальная таблица с установленными для каждого периода значениями (норма). В процессе сведения результатов исследования и предложенных таблицей общепринятых норм, врач обязательно должен учитывать индивидуальность ребенка и его матери.
Помимо этого, прежде, чем делать заключение о возможных внутриутробных патологиях, специалист должен оценить состояние здоровья будущей мамы и прочие факторы, воздействующие на формирование, дальнейшее развитие эмбриона по неделям. К таким явлениям можно отнести:
- функциональные свойства плаценты;
- наличие инфекций;
- вероятность генетического заболевания;
- вредные привычки (чрезмерное употребление алкоголя во время беременности, курение и т.п.).
Констатировать отклонения самостоятельно после того, как будет сделана фетометрия плода, пациент может. Однако в этом случае заключение не будет достоверным. Сверить данные по таблице, в которой указана норма для среднестатистического ребенка, не достаточно для получения ясной клинической картины. Сделать это может только врач, принимая в расчет особенности организмов, генетическую наследственность и динамику течения беременности по неделям.
Посмотрите также:

Блефаропластика в Майя Клиник
Блефаропластика — пластическая операция по удалению излишков кожи и жировой ткани с верхнего или.

Все о ринопластике. Пластика носа в Казани
Ринопластика – это раздел пластической хирургии, который занимается восстановлением отсутствующего.

Сужение влагалища в медицинском хирургическом центре Maya Clinic
Сужение влагалища. Передняя и задняя кольпорафия Сужение входа во влагалище – мечта многих женщин.

Голливудская улыбка доступна с Майя Клиник
Человек может уверенно улыбаться, когда у него красивые и ухоженные зубы. Напротив, если они.

Лечение зубов под наркозом в Казани
Зубная боль несет огромный дискомфорт, а также панику перед последующим посещением кабинета.
Новое в блоге:
Платное ведение беременности: стоит ли рожать за деньги?
Кто такой врач терапевт?
Нарушения менструального цикла: причины, лечение