Виды инфаркта миокарда ангинозная атипичные и другие формы
Виды инфаркта миокарда ангинозная атипичные и другие формы
- Услуги
- Как попасть на реабилитацию
- Проживание
- О центре
- Истории пациентов
- Инсульт
- Инфаркт
- Операции на сердце
- Рассеянный склероз
- Черепно-мозговая травма
- Методы реабилитации
- Прием по ОМС
- Полный перечень услуг и цен
- Территория
- Питание
- Номера
- Круглосуточный уход
- О центре
- Наша команда
- Структура
- Оборудование
- Контакты
- Блог
- Инсульт
- Инфаркт
- Операции на сердце
- Рассеянный склероз
- Черепно-мозговая травма
- Методы реабилитации
- Прием по ОМС
- Полный перечень услуг и цен
- О центре
- Наша команда
- Структура
- Оборудование
- Контакты
- Блог
- Территория
- Питание
- Номера
- Круглосуточный уход
Инфаркт миокарда всегда проявляется сильной болью в груди. Если не болит, значит, опасности нет — но так ли это на самом деле? По усредненной статистике, типичная ангинозная (давящая, сжимающая за грудиной в области сердца) боль появляется приблизительно у 70% пациентов. Вдумайтесь в эту цифру. Это значит, что примерно треть случаев инфаркта протекает не в классическом варианте — и время для оказания помощи может быть упущено.
Что нужно знать о боли при инфаркте миокарда
Болевые ощущения могут проявляться по-разному:
- Классический, или ангинозный вариант. Это боль, локализующаяся в загрудинной области (в области сердца)
- Нетипичный, или периферический вариант. Пациента беспокоит боль в лопатке, руке слева; инфаркт в начальном периоде развития можно ошибочно принять за остеохондроз или спутать с изжогой из-за дискомфорта в верхнегрудном отделе позвоночника
- Атипичный, или неклассический вариант. Это боль в животе, области левого и/или правого подреберья, пояснице. Встречаются случаи, когда болит горло или ухо, нижняя челюсть и зубы
Пациенты, перенесшие инфаркт миокарда, описывают боль как жгучую, давящую, сжимающую, рвущую, распирающую или тянущую. Часто встречается иррадиация, или отдача загрудинной боли в другие области тела: плечо, лопатку или межлопаточную область, шею, кисть и пальцы рук, левую половину головы.
Боль бывает стертой, приглушенной (это характерно для пациентов с сахарным диабетом или людей пожилого возраста, а также при повторных инфарктах) либо настолько сильной, что пациент не может найти себе места, стонет, кричит.
Боль при инфаркте миокарда длится дольше 20 минут.
Она может быть постоянной либо волнообразной, стихая или нарастая — но длительное сохранение позволяет заподозрить именно инфаркт, отличая его от другой вероятной причины болевого приступа — стенокардии.
Типичная картина инфаркта
Наиболее ярким симптомом становится боль — а она, как вы уже знаете, может проявляться по-разному и по области локализации, и по интенсивности.
Спутники боли при инфаркте миокарда:
- страх смерти
- возбуждение и беспокойство
- одышка
- сильная слабость
- головокружение
- холодный липкий пот на коже
- нестабильность артериального давления (то падает, то нарастает) и пульса (то учащается, то замедляется)
Вероятные, но не обязательные признаки — вздутие живота и расстройство стула. Многие люди жалуются на чувство онемения рук и ног, ощущение замерзания.
Атипичные формы инфаркта
В большинстве случаев наблюдаются у людей старше 60 лет, а также пациентов с сахарным диабетом и/или гипертонической болезнью, уже ранее перенесенным инфарктом.
Так, наиболее часто среди атипичных форм встречается астматическая. Ведущий симптом — затруднение дыхания, одышка, доходящая до удушья. Может быть кашель с розоватой пенистой мокротой. Очень часто эти признаки предшествуют появлению сильной загрудинной боли или возникают одновременно с ней.
Еще один трудный для диагностики вариант — это гастралгический (абдоминальный, брюшной). У пациента болит и вздут живот, наблюдается тошнота, рвота, диарея — симптомы, которые заставляют думать о неполадках с органами пищеварения, а не об инфаркте.
Стоит помнить, что при инфаркте может повышаться температура тела — до 38-38,5 градусов Цельсия.
Иногда встречается симптомокомплекс:
- головная боль
- головокружение
- тошнота, рвота
- потемнение в глазах
- помрачение и потеря сознания
Такая форма называется церебральной (мозговой). Симптоматика может увести в сторону от диагноза инфаркта, давая основания подозревать другое неотложное состояние — острое нарушение мозгового кровообращения (инсульт).
Не исключены и комбинированные варианты — когда классические симптомы и признаки разных атипичных форм сочетаются между собой.
Инфаркт без боли — это реально?
Не все знают об этом, но существует так называемая безболевая форма поражения миокарда. Иногда о ней говорят как о «немом сердце» — ведь боль, помимо неприятных переживаний, имеет защитную функцию, становясь сигналом организма о потребности в помощи.
Это особый вариант течения ишемической болезни сердца, когда нарушение кровотока в коронарных сосудах не сопровождается чувством боли, давления, жжения за грудиной. Человек не подозревает о патологии — и в какой-то момент, например, при чрезмерной физической нагрузке, стрессе кислородное голодание сердечной мышцы становится критическим, развивается инфаркт.
Отсутствие боли не означает отсутствие симптомов вообще. Во-первых, даже если ее нет на стартовом этапе развития инфаркта, она может присоединиться позже.
Во-вторых, по мере прогрессирования патологического процесса человек ощущает слабость, головокружение, одышку и иные признаки, характерные для острой сердечной недостаточности.
Какая форма инфаркта миокарда опаснее?
Хотя атипичные формы встречаются реже классического варианта, они опасны не в меньшей степени. Термин «атипичный» используется, чтобы акцентировать внимание на необычной симптоматике; он не отражает тяжести процесса.
Нельзя упускать такой фактор, как своевременность обращения за медицинской помощью. Инфаркт может настигнуть внезапно, среди, казалось бы, полного здоровья — или наступить после предынфарктного состояния (его еще называют нестабильной стенокардией), длящегося часы, дни или даже недели.
После перенесенного инфаркта миокарда каждому пациенту показана реабилитация — ее длительность зависит от тяжести состояния.
Восстановительное лечение не менее важно, чем оказание экстренной медицинской помощи. Инфаркт миокарда не зря называют кардиокатастрофой. Это критическое состояние, которое может повториться, если пациент не долечился.
Реабилитация в «Консилиуме» позволяет улучшить самочувствие, вернув больному ощущение полноты жизни — а кроме того, тренировать ослабленное сердце, уменьшить потребность в лекарственных препаратах и снизить риск для здоровья в будущем.
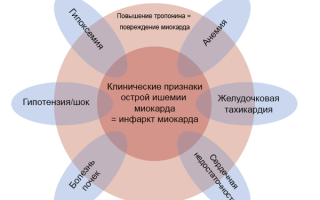
Острые коронарные синдромы
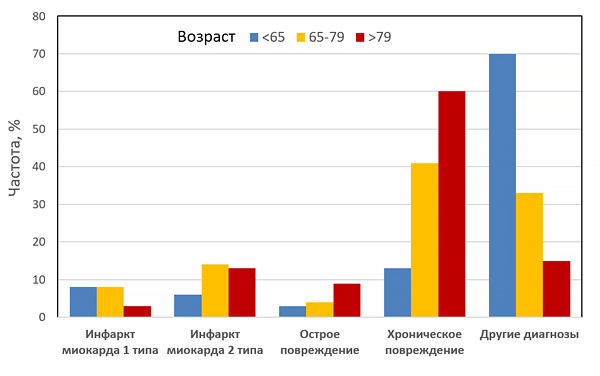
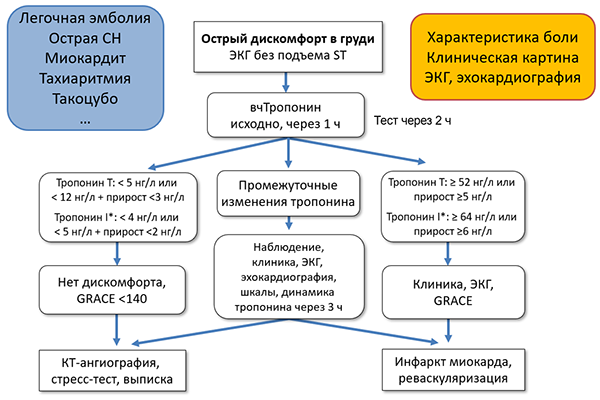
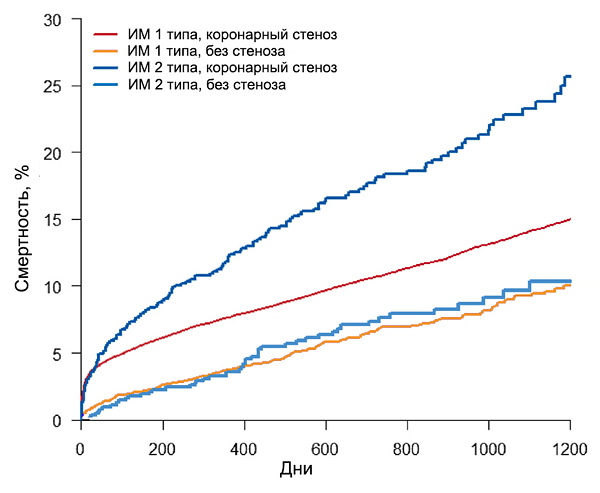
Инфаркт миокарда 1–2 типов
Острое повреждение миокарда с клиникой миокардиальной ишемии и повышением и/или снижением сердечного тропопнина, если хотя бы одно значение выше порогового уровня (99 перцентиля) и присутствует хотя бы один признак:
• симптомы ишемии миокарда;
• новые ишемические изменения ЭКГ;
• формирование патологических зубцов Q на ЭКГ;
• визуализационные признаки новой потери жизнеспособного миокарда или нарушений локальной сократимости, характерные для ишемической этиологии;
• внутрикоронарный тромб при ангиографии или аутопсии (не для 2 типа).
Инфаркт миокарда 3 типа
Сердечная смерть с симптомами, возможно связанными с ишемией миокарда, сопровождающаяся предположительно новыми ишемическими изменениями ЭКГ или фибрилляцией желудочков, если смерть наступила до получения образцов крови или до повышения уровня биомаркеров или инфаркт миокарда выявлен при аутопсии.
Инфаркт миокарда 4 типа
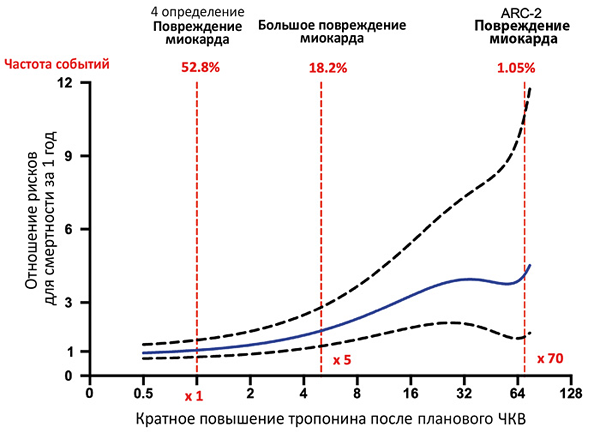
В период до 48 ч после чрескожного коронарного вмешательства уровень тропонина повысился >5 раз от порогового уровня при исходно нормальном уровне или >20% при исходно повышенном содержании (стабильном или снижающемся). Дополнительно присутствует хотя бы один признак: симптомы ишемии миокарда, новые ишемические изменения или патологический зубец Q на ЭКГ, визуализационные признаки новой потери жизнеспособного миокарда или нарушений локальной сократимости, характерные для ишемической этиологии, ангиографические признаки снижения кровотока вследствие процедуры, тромбоз стента или рестеноз.
Инфаркт миокарда 5 типа
В период до 48 ч после коронарного шунтирования уровень тропонина повысился >10 раз от порогового уровня при исходно нормальном уровне или >20 % и >10 раз от порогового уровня при исходно повышенном содержании (стабильном или снижающемся). Дополнительно присутствует хотя бы один признак: патологический зубей Q на ЭКГ, ангиографические признаки окклюзии шунта или нативной коронарной артерии, визуализационные признаки новой потери жизнеспособного миокарда или нарушений локальной сократимости, характерные для ишемической этиологии.
Типичная
• Дискомфорт или боли в грудной клетке, более 20 мин, отсутствие связи с положением тела, кашлем и дыханием, нет эффекта нитроглицерина.
Атипичная
• Дискомфорт в шее, челюсти, руках, между лопаток, эпигастрии.
• Одышка.
• Общая слабость.
• Обморок.
• Острое нарушение мозгового кровообращения.
• Тошнота, рвота.
• Без симптомов.
| Маркер | Начало подъема, ч | Пик концентрации, ч | Длительность подъема, сут |
| вчТропонин Т | 1 | 12 | 5–14 |
| вчТропонин I | 1 | 12 | 4–7 |
| Креатинкиназа-МВ | 4 | 24 | 1–3 |
Острая ишемия миокарда (нет БЛНПГ или гипертрофии левого желудочка)
• Новые ишемические изменения в двух смежных отведениях.
• Подъем ST ≥1 мм, исключая отведения V2–3.
• Подъем ST ≥2 мм у мужчин (≥2.5 мм до 40 лет) и ≥1.5 мм у женщин в V2–3.
• Новая горизонтальная или нисходящая депрессия сегмента ST ≥0.5 мм.
• Новая инверсия зубца Т ≥1 мм при доминирующих зубцах R или R/S >1.
Предшествующий инфаркт миокарда
• Комплексы QS или зубцы Q ≥0.03 сек и глубиной ≥1 мм в двух смежных отведениях.
• Комплексы QS или зубцы Q ≥0.02 сек в V2–3.
• Зубец R ≥0.04 сек в V1–2 и соотношение R/S ≥1 в сочетании с конкордантным положительным зубцом T без нарушения проводимости.
ST на электрокардиограмме
• Инфракт миокарда с подъемом ST.
• Острый коронарный синдром/инфаркт миокарда без подъема ST.
• Острое повреждение миокарда.
Типы (причины)
• 1–5 типы.
Локализация по ЭКГ
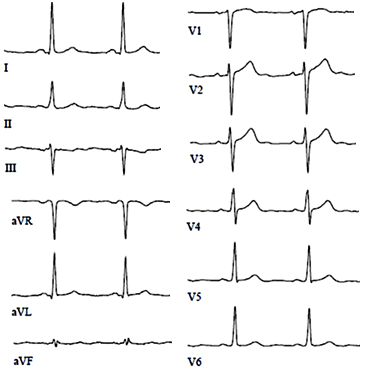
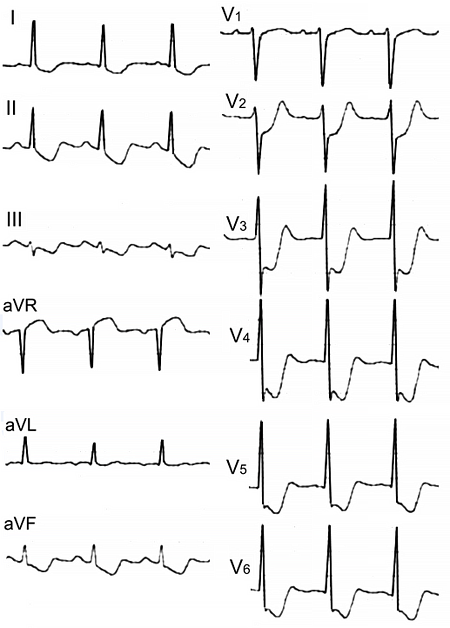
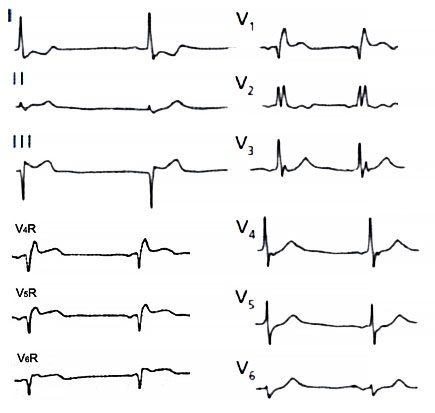
• Перегородка: V1–2.
• Передняя стенка левого желудочка: V3–4.
• Боковая стенка левого желудочка: V5–6.
• Задняя стенка левого желудочка: V7–9.
• Нижняя стенка левого желудочка: V2–3, aVF.
• Правый желудочек: V3R–4R.
Особые формы
• Необструктивная коронарная болезнь.
• Расслоение коронарной артерии.
• Коронарная ангиопластика.
• Тромбоз стента.
Общие показания
• 12 ч.
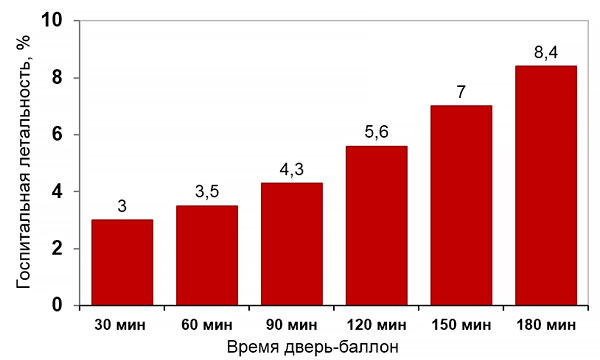
Инвазивная реперфузия
• Предпочтительный метод при соответствующих сроках и опытном операторе.
• Острая сердечная недостаточность Killip III–IV.
• Тромболитики неэффективны или противопоказаны.
• Пациент переносит рентгенконтрастные препараты.
Тромболизис
• Задержка инвазивной реперфузии ≥120 мин после диагноза.
•
Абсолютные
• Предшествующая внутричерепное кровоизлияние или инсульт неизвестной природы в любое время.
• Ишемический инсульт в предшествующие 6 мес. (исключая первые 4,5 ч).
• Повреждения или новообразования центральной нервной системы или артериовенозные мальформации.
• Большая травма, хирургическое вмешательство, повреждение головы, желудочно-кишечное кровотечение в течение предыдущего месяца.
• Активное кровотечение или геморрагическое заболевание (исключая месячные).
• Расслоение аорты.
• Некомпрессируемые пункции (например, подключичная вена или люмбальная) в предшествующие 24 ч.
Относительные
• Транзиторная ишемическая атака в предшествующие 6 мес.
• Терапия оральными антикоагулянтами.
• Беременность или первая неделя после родов.
• Рефрактерная артериальная гипертензия (АД систолическое >180 и/или АД диастолическое >110 мм рт. ст.).
• Тяжелые заболевания печени.
• Инфекционный эндокардит.
• Активная гастродуоденальная язва.
• Длительная (>10 мин) или травматичная реанимация.
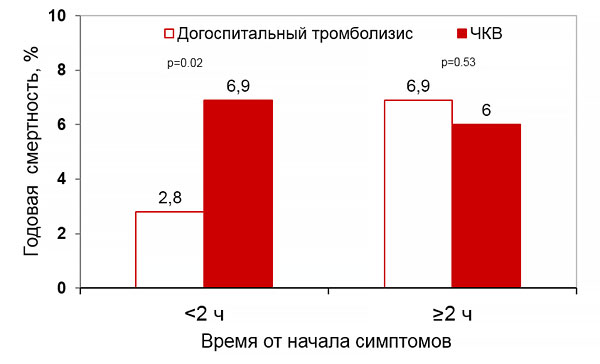
Экстренное лечение (до 2 ч)
• Нестабильная гемодинамика.
• Острая сердечная недостаточность (III–IV класс по Killip).
• Рецидивирующие/рефрактерные ангинозные боли.
• Механические осложнения инфаркта миокарда.
• Депрессия ST >1 мм в ≥6 отведениях + подъем ST в aVR и/или V1 (окклюзия ствола левой коронарной артерии).
Инфаркт миокарда
Инфаркт миокарда – это наиболее тяжелая клиническая форма ишемической болезни сердца (ИБС).
Инфаркт миокарда характеризуется некрозом (омертвением) участка сердечной мышцы вследствие продолжительного нарушения кровообращения (ишемии) в миокарде. Чаще всего развивается в левом желудочке. Данное состояние является прямым показанием к госпитализации больного в профильное отделение, поскольку без оказания квалифицированной медицинской помощи оно может привести к летальному исходу.
Причины
Чтобы понять, что такое инфаркт, крайне важно разобраться в причинах, которые его вызывают.
Одной из самых главных причин, на фоне которой происходит развитие данного состояния, можно с уверенностью назвать атеросклероз. На фоне избытка холестерина и липопротеинов происходит их отложение в просвете сосудов с формированием характерных бляшек. В случае закупорки коронарных артерий, происходит формирование инфаркта.
Риск возникновения такого заболевания, как инфаркт, значительно повышают следующие факторы:
- Плохая наследственность. Роль играют патологии сердечно-сосудистой системы у близких родственников.
- Неправильное питание и малоподвижный образ жизни. Данные факторы приводят к формированию у человека такого состояния, как ожирение.
- Ожирение. Избыток жиров приводит к непосредственному отложению бляшек на стенках сосудов.
- Вредные привычки. Употребление алкоголя и курения приводят к спазму сосудов.
- Эндокринные нарушения. Больные сахарным диабетом более склонны к изменению сердечного кровообращения. Это связано с отрицательным влиянием данного заболевания на сосуды.
- Наличие в анамнезе перенесенных инфарктов.
Нарушения давления, проявляющиеся стойкой гипертензией, постоянный стресс также могут стать причиной инфаркта.
Симптомы
Главным признаком заболевания является интенсивная боль за грудиной (ангинозная). Боль, как правило, возникает в ночные или утренние часы. Боль иррадиирует в левую руку, вызывая покалывание и онемение в запястье и пальцах. Возможна иррадиация в область шеи, плечо, нижнюю челюсть, межлопаточное пространство.
Еще одной характеристикой боли является ее волнообразность, она то уменьшается, то усиливается.
На фоне болевого приступа отмечается значительная бледность кожных покровов, обильный холодный пот. Больной ощущает чувство нехватки воздуха, учащается пульс. Кроме того, появляется страх смерти.
Симптомы атипичных форм инфаркта миокарда
Описанная выше симптоматика встречается не во всех случаях инфаркта миокарда. Иногда наблюдается атипичное течение заболевания:
- Абдоминальная форма. Протекает по типу панкреатита и характеризуется болями в эпигастральной области, икотой, метеоризмом, тошнотой и рвотой. При пальпации живота определяется его безболезненность, признаки раздражения брюшины отсутствуют.
- Астматическая форма. Напоминает приступ бронхиальной астмы, появляется и усиливается одышка, возникает сухой, непродуктивный кашель.
- Аритмическая форма ставится, когда преобладают различные виды нарушений ритма сердца.
- Безболевая (малосимптомная) форма. Встречается редко, чаще у пожилых людей. Безболевая форма характерна для больных сахарным диабетом вследствие нарушения чувствительности и проявляется слабостью, нарушением сна, подавленным настроением и чувством дискомфорта за грудиной.
- Церебральная форма. Инфаркт миокарда с церебральной формой встречается у больных с отягощенным неврологическим анамнезом и возникает на фоне сниженного или повышенного артериального давления. Проявляется головной болью, головокружением, тошнотой, рвотой, нарушением зрения, помрачнением сознания, а людей старческого возраста вследствие нарушения мозгового кровотока возможно развитие психозов.
Диагностика
В диагностике инфаркта миокарда огромное значение имеет симптоматика и сбор истории заболевания, но при атипичных формах на первый план выходят инструментальные и лабораторные методы:
- Общий анализ крови. В крови определяется лейкоцитоз, повышенное СОЭ;
- Определение в крови тропонина T и I, МВ-КФК;
- Электрокардиограмма (ЭКГ) в 12 отведениях. Для инфаркта миокарда классическими изменениями на ЭКГ являются патологический зубец Q и подъем сегмента ST как минимум в двух последовательных отведениях. Идеальным вариантом будет сравнение ЭКГ во время приступа с ЭКГ, которые были сделаны ранее, при отсутствии какой-либо клинической картины. К сожалению, некоторые нарушения ритма сердца не позволяет точно диагностировать инфаркт по пленке. Поэтому важны и другие методы обследования.
- Эхокардиография (ЭхоКГ). Помогает оценить сократительную способность миокарда и выявить зону, где сокращения слабые, но ЭхоКГ также не может дать точные и однозначные данные о наличии инфаркта, поскольку нарушения сократимости могут быть не только при некрозе ткани сердца , но и при недостаточности кровоснабжения (ишемии).
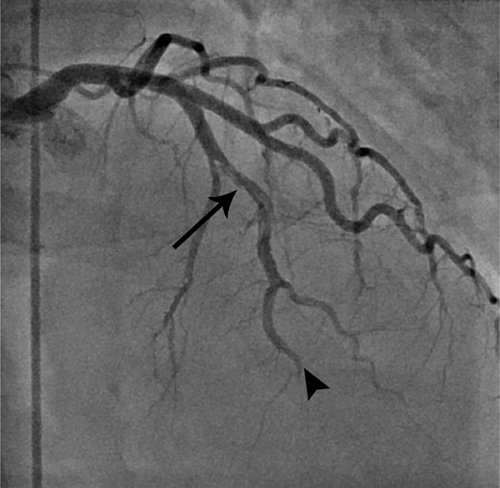
- Коронарная ангиография позволяет выявить стенозированную или закупоренную артерию и при необходимости провести ее стентирование.
- Магнитно-резонансная томография (МРТ) четко выявляет очаг пораженного миокарда, помогает дифференцировать ишемическую и воспалительную природу патологии.
Лечение
Понимая, что это такое – появление инфаркта миокарда, важно осознавать, что большую роль играет оказание первой помощи. Так, при подозрении на данное состояние важно выполнить следующие мероприятия:
- Вызвать скорую помощь.
- Попытаться успокоить больного.
- Обеспечить свободный доступ воздуха (избавиться от стесняющей одежды, открыть форточки).
- Уложить больного в кровать таким образом, чтобы верхняя половина туловища располагалась выше нижней.
- Дать таблетку нитроглицерина.
- При потере сознания приступить к выполнению сердечно-легочной реанимации (СЛР).
В любом случае терапия инфаркта миокарда должна быть комплексной и начаться как можно быстрее. При отсутствии адекватной медикаментозной терапии возможно не только раннее развитие осложнений, но и летальный исход.
В случае диагностированного поражения коронарных артерий может понадобиться хирургическое вмешательство. Применяются такие методы как баллонная ангиопластика, стентирование и шунтирование.
Профилактика
Учитывая причины инфаркта миокарда, можно легко понять, что при соблюдении профилактических мероприятий, риск развития заболевания сильно снижается. С целью профилактики, необходимо соблюдать следующие правила:
- Контролировать свою массу тела. Главная цель – не допустить ожирения, поскольку данный фактор является определяющим при формировании атеросклероза – одной из основных причин возникновения инфаркта миокарда.
- Соблюдение диеты. Снижение потребляемых солей, а также уменьшение поступления жиров с пищей позволяет не только снизить риск ожирения, но и нормализовать артериальное давление.
- Ведение активного образа жизни. Адекватные физические нагрузки способствуют нормализации обменных процессов, снижению массы тела, а также общему укреплению организма. В случае если в анамнезе имеется инфаркт или другие сердечно-сосудистые патологии, об объеме нагрузок следует проконсультироваться с лечащим врачом.
- Отказ от вредных привычек.
- Контроль холестерина.
- Контроль давления.
- Измерение уровня сахара.
- Проведение профилактических осмотров у специалиста.
Таким образом, учитывая этиологию инфаркта миокарда, можно с уверенностью говорить о том, что профилактика играет большую роль. При соблюдении вышеуказанных рекомендаций риск развития заболевания, снижается в разы.
Остались вопросы?
Давайте мы Вам перезвоним. Закажите звонок с сайта, наши администраторы перезвонят в ближайшее время (в рабочие часы клиники) и проконсультируют по возникшим вопросам.
Виды инфаркта миокарда: ангинозная, атипичные и другие формы
16 июня, 2020  Инфаркт
Инфаркт  Нет комментариев
Нет комментариев

Виды инфаркта миокарда – какие бывают и что положено в основу классификации болезни? Инфарктом называется размягчение тканей вследствие некроза, т. е. их гибели из-за отсутствия поступления к ним кислорода.
Характерными признаками типичной формы инфаркта миокарда является интенсивная жгучая загрудинная боль (медицинское определение – ангинозная), которая иррадиирует между лопаток, в руку, ребра или челюсть и не снимается анальгетическими препаратами.
Инфаркт может происходить в разных внутренних органах, но наиболее частым является инфаркт миокарда. Что это такое, и почему происходит? Из-за функциональной значимости сердца и большой потребности сердечной мышцы в кислороде, инфаркт миокарда развивается очень быстро и сопровождается необратимыми последствиями. Созданы несколько разновидностей классификаций инфаркта миокарда, каждая из которых имеет значение в клинике.
Спонтанный. Возникает из-за разрыва, эрозирования или расслоения бляшки, что приводит к тромбозу коронарного сосуда. Происходит нарушение кровотока и последующий некроз.
Вследствие ишемического дисбаланса. Причиной некроза миокарда становится состояние, не относящееся к ишемической болезни сердца.
3 тип или фатальный. Это состояние внезапной сердечной смерти.
Полученный в результате реваскуляризации. Причина: тромбоз ранее установленного стента или операция по коронарному шунтированию.
Универсальная классификация определяет типы инфаркта миокарда в зависимости от причин и последствий.
Лечение
Чем раньше начнется лечение инфаркта миокарда, тем лучше. При вовремя введенных препаратах, тромб быстро рассосется, и кровообращение возобновится. Далее необходимо убрать возможность новообразования тромбов, для этого вводят медикаменты, которые замедляют свертывание крови. Обычно это аспирин. Также необходим строгий постельный режим, введение бета-адреноблокаторов, которые снимут боль в сердце.
В дальнейшем лечение сердца будет следующее:
Постельный режим в первые дни.
По необходимости – кислородные ингаляции.
Прием дезагрегантов, которые препятствуют образованию тромбов.
При тяжелых случаях инфаркта необходимо хирургическое вмешательство – аорто-коронарное шунтирование и аорто-коронарная ангиопластика.
Лечение инфаркта происходит в стационаре, так как данное заболевание представляет угрозу для жизни. В случае обнаружения симптомов любой из перечисленных стадий инфаркта миокарда необходимо вызвать «Скорую помощь». Для определения заболевания, выяснения особенностей патологии проводят электрокардиограмму.
После выздоровления, выписки из больницы предусмотрен длительный реабилитационный период. Люди, перенесшие инфаркт миокарда, должны пройти санаторное лечение, регулярно приходить на осмотр к кардиологу, использовать диагностические методы при ухудшении состояния. Целью терапии при лечении инфаркта миокарда является снижение болевого синдрома, предотвращение распространения поражения, а также устранение причин, из-за которых появился приступ. Прогноз заболевания зависит от правильности подобных лечебных мер, особенностей организма больного.
Задачи терапии:
Восстановление кровообращения. Если застойные явления будут своевременно купированы, улучшается прогноз для жизни пациента.
Уменьшение площади ткани, подверженной некрозу.
Снижение боли.
Профилактика возникновения других патологий, проявляющихся на фоне инфаркта. С помощью медикаментозных, иногда хирургических методов снижается вероятность развития осложнений.
Многие пациенты, знающие о повышенном риске возникновения заболеваний сердца, интересуются какие бывают инфаркты. При изучении видов, стадий данного заболевания необходимо своевременно реагировать на появление негативных симптомов, обращаясь за медицинской помощью. Признаками любых форм и фаз инфаркта являются слабость, болевой синдром, одышка, а также повышенное выделение пота.
5 типов по классификации Всемирной Кардиологической федерации
Это основной вид классификации, которая используется в кардиологии. Разработана группой ученых Всемирной кардиологической федерации. В основе лежит комплексное разделение по причинам, симптомам, патогенезу. Всего выделено 5 видов:
Спонтанный. Связан с первичным нарушением коронарного кровообращения, повреждение питающего сосуда, значительное сужение просвета в коронарных артериях.
Вторичный. Причиной становится коронарный спазм или тромбоэмболия. Также частыми причинами вторичных инфарктов является аритмия, повышенное артериальное давление.
Тип 3 — это внезапная коронарная смерть. Возникает при одновременном нарушении проводимости системы сердца и острой ишемии.
Тип 4 имеет две разновидности: 4а, которая связана с осложнениями чрезкожного коронарного вмешательства и 4б, связанное с тромбозом стента.
Проблемы при аортокоронарном шунтировании. Возникают как непосредственно на операции, так и в виде поздних осложнений.
Последние 2 типа имеют ятрогенное происхождение, поскольку спровоцированы действием врачей.
Вторичная профилактика
Заболевание нельзя назвать неприятным эпизодом в жизни человека, оно становится для людей, которые его перенесли, чертой, за которой начинаются проблемы со здоровьем. Самое опасное то, что ишемия сердца претерпевает ускоренный прогресс.
Лечащий врач помогает больному достигнуть высокого качества жизни, если он будет:
соблюдать диету;
своевременно принимать лекарственные препараты;
самостоятельно контролировать самочувствие и сообщать о нем врачу;
вести здоровый образ жизни;
заниматься на курсах кардиореабилитации.
Первое время после инфаркта чревато серьезными осложнениями, предотвратить развитие которых могут только специалисты
Период повреждения (начальная)
Это предынфарктное состояние, которое может длиться от нескольких часов до нескольких суток. Именно на этой стадии уменьшается кровоснабжение миокарда. Появляются кратковременные боли за грудиной и в области сердца.
В итоге учащаются приступы стенокардии, а боль во время этих приступов усиливается. Такое состояние является серьезным поводом для обращения к врачу. Специалист направит на ЭКГ и по его результатам сделает прогноз развития ситуации
Острая
Острая стадия инфаркта миокарда может длиться от нескольких дней до двух недель. Часть тканей в этот период отмирает, другая часть — восстанавливается. В это время происходит некроз и размягчение тканей. В самом начале развивается острейшая стадия, характерными клиническими признаками которой являются: боль, холодный пот, чувство приближающейся смерти, одышка. В острый период боль проходит и становится не столь интенсивной.
одышка;
головные боли;
температура 37-38;
снижается артериальное давление;
нарушается сердечный ритм.
Температура возникает из-за интоксикации организма продуктами распада. В этот период начинает формироваться рубец. Именно на острой и острейшей стадии возникает большинство осложнений, которые способны привести к смерти пациента.
Подострая
Стадия длится около двух месяцев. Риски осложнений значительно уменьшаются. Боль возвращается в случае, если формируются новые участки ишемии. Но в целом самочувствие пациента улучшается, а рубец формируется и становится более плотным. Пониженное артериальное давление может сохраняться, в то время, как пульс нормализуется. Если до инфаркта у пациента наблюдалась гипертония, то давление постепенно снова будет повышаться.На месте клеток, которые погибли появляется соединительная ткань. Если болезнь не осложнена дополнительными патологиями, то подострый период будет длиться 6-8 недель. В остальных случаях восстановление может затянуться. Это процесс индивидуальный.
Рубцовая (конечная)
В большинстве случаев длится по несколько лет, но фактически до конца жизни. Очаг некроза полностью зарастает соединительной тканью, а сердце привыкает работать в новых условиях.Клинических признаков мало. Есть некоторые изменения на ЭКГ, но сам пациент симптомов не ощущает. В некоторых случаях могут возвращаться приступы стенокардии. Наиболее тяжелым осложнением на этой стадии считается хроническая сердечная недостаточность.
Классификация инфарктов миокарда и различия видов
Инфарктом миокарда называют поражение сердечной мышцы из-за нарушения ее кровоснабжения. В той части, где развилось кислородное голодание, отмирают клетки, первые погибают уже через 20 минут после прекращения поступления крови.Инфаркт входит в топ заболеваний, которые вызывают смертность населения. Ежегодно только в Европе по этой причине умирает 4,3 млн жителей.
Стадии развития и клиника типичных форм
Классификация инфарктов миокарда подразумевает под собой четыре стадии развития заболевания по времени и клинической картине – повреждения, острая, подострая, рубцовая.
Период повреждения (начальная)
Симптомы возникают в период от нескольких часов до 3 дней. При этой стадии наблюдается трансмуральное повреждение волокон в результате нарушения кровообращения. Чем длительнее скрытая фаза, тем серьезнее протекает заболевание.Распознать болезнь позволяет ЭКГ. Ионы калия, выходя за пределы погибших клеток, образуют токи повреждения. Тогда возникает патологический зубец Q, который фиксируют уже на вторые сутки.
Острая
Длительность второй стадии — от 1 дня до 3 недель.Постепенно ионы калия вымываются из зоны повреждения, ослабляя силу токов. При этом поврежденная зона уменьшается, поскольку некоторый участок волокон погибает, а уцелевшая часть пытается восстановиться и переходит в ишемию (местное снижение кровообращения).
Сегмент ST опускается к изолинии, а отрицательный зубец Т приобретает выразительный контур. Однако при инфаркте передней стенки левого желудочка миокарда вероятно сохранение подъема ST в течение некоторого временного периода.Если произошел обширный трансмуральный инфаркт, рост сегмента ST длится дольше всего, что указывает на тяжелую клиническую картину и плохой прогноз.
Инфаркт миокарда
В России ежегодно от заболеваний системы кровообращения умирают около 850 000 человек. Самое грозное и смертельно опасное заболевание сердца — инфаркт миокарда. Характеризуется некрозом (гибелью) участка сердечной мышцы из-за резкого прекращения кровотока насыщенной кислородом кровью. Происходит вследствие тромбоза коронарной артерии.
Причины возникновения
Как правило, причиной инфаркта становятся заболевания:
- атеросклероз – холестериновые бляшки, сужающие просвет коронарной артерии, ограничивают поступление крови к мышце сердца;
- повышенная свертываемость крови, которая может привести к закупорке сосуда сердца – коронарной артерии,
- стенокардия – до инфаркта примерно половина людей испытывает приступы стенокардии при физических нагрузках, которые быстро проходят при прекращении активности. Поэтому больной стенокардией должен быть под наблюдением кардиолога, чтобы не допустить развитие инфаркта миокарда.
Развитию заболевания способствуют: сахарный диабет, гипертоническая болезнь, ожирение, психоэмоциональное перенапряжение, употребление алкоголя, курение.
Симптомы инфаркта миокарда
В зависимости от формы заболевания симптомы инфаркта миокарда проявляются по-разному.
- Ангинозная форма — самая распространенная. Проявляется нестерпимой болью в грудной клетке, иногда отдающей в правое или левое плечо и руку, под лопатку, в левую половину грудной клетки, нижнюю челюсть. Боль сравнима с тяжестью или жжением, и, как правило, сопровождается страхом смерти.
- При астматической форме возникает одышка, чувство нехватки воздуха, возникает удушье.
- Абдоминальная форма протекает с болью в верхней части живота, тошнотой, рвотой. Зачастую в этих симптомах трудно различить признаки инфаркта миокарда.
- При аритмической форме поражение сердечной мышцы провоцирует нарушения ритма сердца. На первый выходит ощущение сердцебиения или замирания сердца, одышка, головокружение и другие неспецифические жалобы. Может осложниться остановкой сердечной деятельности или внезапной смертью.
- Безболевая форма чаще всего встречается у больных сахарным диабетом или у пожилых людей старше 70 лет. Перенесенный инфаркт обнаруживается многим позже и, как правило, случайно.
Важно помнить, что инфаркт миокарда – это угрожающее жизни состояние, которое требует немедленного медицинского вмешательства. От скорости оказания помощи зависит будущее человека. Обнаружив симптомы, незамедлительно обратитесь за помощью, вызвав скорую.
Диагностика инфаркта миокарда
Обследование пациента начинается с опроса. Необходимо говорить врачу о симптомах и жалобах, это важно, т.к. существующее сердечное заболевание может развиваться и перетекать в инфаркт. После опроса врачом проводится физикальный осмотр: выслушивается сердце, замеряется пульс, отмечаются внешние признаки заболевания (отечность, изменение цвета кожи). Назначаются лабораторные анализы и инструментальные исследования.
Биохимический анализ крови берут для проведения тропонинового теста, который позволяет выявить даже незначительные повреждения миокарда. Повышенный уровень тропонина в крови наблюдается еще на протяжении нескольких недель после приступа.
- ЭКГ;
- ЭХО;
- КТ и МРТ сердца;
- коронарография – введение контрастного вещества для исследования проходимости коронарных артерий с помощью рентгена;
- сцинтиграфия – введение в организм радиоактивных изотопов и получение двухмерного изображения за счет их скопления и излучения.
Своевременное обследование – первый шаг к предотвращению появления и развития заболевания. В кардиологическом центре ФНКЦ ФМБА вы можете проконсультироваться со специалистом и выбрать одну из программ исследования сердца.
Профилактика инфарктов
Чтобы снизить риск возникновения инфаркта и предотвратить рецидив, необходимо придерживаться здорового образа жизни:
- отказаться от курения;
- прекратить употребление алкоголя (ВОЗ утверждает, что не существует никакой допустимой безопасной ежедневной дозы алкоголя);
- питаться сбалансированно (исключить сладости и сахар, фастфуд, употреблять овощи и т.д.);
- заниматься физкультурой (ВОЗ рекомендует не менее 2 часов в неделю физической нагрузки средней активности, и 75 минут – высокой активности);
- избегать хронических стрессов;
- регулярно проходить плановые медицинские осмотры для своевременного выявления и лечения болезней сердца, на фоне которых развивается инфаркт миокарда.
- регулярно проходить обследование у врача, чтобы минимизировать риски заболевания инфаркта миокарда.
Как лечить инфаркт
При инфаркте миокарда больной нуждается в госпитализации. После купирования кризиса, пациента помещают в кардиореанимацию. В зависимости характера протекания заболевания, врач выбирает тактику лечения:
- Инструментальное лечение – проводится с первых минут поступления больного. Кардиохирург может рекомендовать коронарную ангиопластику (восстановление закупоренного сосуда путем введения через катетер специального баллона и стента, который раздувается и прижимает бляшки к стенкам сосуда, восстанавливая кровоток.
- Медикаментозная терапия – осуществляется в остром периоде. Применяют антикоагулянты, антитромботические вещества, В-адреноблокаторы, нитраты. Болевой синдром купируют с помощью анальгетиков и нейролептиков, внутривенным введением нитроглицерина.
Специалисты нашего центра используют в своей работе передовые методы лечения сердечных заболеваний. Кардиохирурги проводятся уникальные операции с минимальной инвазией на высокотехнологичном оборудовании. Своим пациентам предлагаем качественную и точную диагностику различных форм ишемической болезни сердца и других сердечно-сосудистых патологий. Мы стремимся быть полезными для вашего здоровья, поэтому разработали несколько программ исследования сердца, чтобы не отнимать у вас лишнего времени и провести только необходимые тесты.
Почему выбирают нас
- высокая эффективность;
- полный цикл лечения;
- индивидуальный подход в зависимости от стадии развития заболевания;
- компетенции наших специалистов признаются в профессиональном сообществе;
- сотрудники центра проводят обучающие конференции и мастер-классы по заболеваниям сердечно-сосудистой системы. Нашим врачам регулярно поступают приглашения от федеральных телеканалов с предложением участия в различных программах о здоровье.
Мы лечим не только симптомы, но и причину, которая привела к инфаркту!
22. Инфаркт миокарда: этиология, патогенез, клинические варианты (типичные и атипичные). Тактика ведения больных, принципы лечения. Медико-социальная экспертиза. Реабилитация.
Инфаркт миокарда (ИМ) – ишемический некроз участка сердца, возникающий вследствие острого несоответствия между потребностью миокарда в кислороде и его доставкой по коронарным артериям.
Эпидемиология: ИМ – одна из наиболее частых причин смерти в развитых странах; в США ежегодно у 1 млн больных, 1/3 из них – умирает, ½ из них – в течение первого часа; заболеваемость 500 мужчин и 100 женщин на 100 тыс. населения; до 70 лет мужчины болеют чаще, затем – одинаково с женщинами.
Этиология ИМ: тромбоз коронарной артерии в области атеросклеротической бляшки (90%), реже – спазм коронарной артерии (9%), тромбоэмболия и другие причины (эмболия коронарных артерий, врожденные дефекты коронарных артерий, коагулопатии — 1%).
Патогенез ИМ: нарушение целостности эндотелия, эрозия или разрыв атеросклеротической бляшки адгезия тромбоцитов, формирование «тромбоцитарной пробки» наслоения эритроцитов, фибрина, тромбоцитов с быстрым ростом пристеночного тромба и полной окклюзией просвета артерии ишемическое повреждение кровоснабжаемой данной КА области миокарда (15-20 мин, обратимое состояние) некроз миокарда (необратимое состояние).
Клиническая картина и варианты течения ИМ.
В клиническом течении типичного ИМ выделяют 5 периодов:
1. Продромальный, или прединфарктный, период (от нескольких мин до 1-1,5 мес) – клинически проявляется клиникой нестабильной стенокардии с транзиторными ишемическими изменениями на ЭКГ.
2. Острейший перид (от 2-3 ч до 2-3 суток) – часто возникает внезапно, определяется появлением признаков некроза на ЭКГ, характерны различные варианты течения:
а) ангинозный вариант (status anginosus, типичный вариант) – чрезвычайно интенсивная, волнообразная, давящая («обруч, железные клещи, сдавливающие грудную клетку»), жгучая («пожар в груди, ощущение кипятка»), сжимающая, распирающая, острая («кинжальная») боль за грудиной, нарастает очень быстро, широко иррадиирует в плечи, предплечья, ключицы, шею, нижнюю челюсть слева, левую лопатку, межлопаточное пространство, длится от нескольких часов до 2-3 сут, сопровождается возбуждением, чувством страха, двигательным беспокойством, вегетативными реакциями, не купируется нитроглицерином.
б) астматический вариант (ОЛЖН) – проявляется клиникой сердечной астмы или альвеолярного отека легких; чаще встречается у больных с повторным ИМ, тяжелой АГ, в пожилом возрасте, при дисфункции папиллярных мышц с развитием относительной недостаточности митрального клапана
в) аритмический вариант – проявляется пароксизмальной тахикардией, фибрилляцией желудочков, полной АВ-блокадой с потерей сознания и др.
г) абдоминальный (гастралгический) вариант – внезапно возникает боль в эпигастральной области, сопровождающаяся тошнотой, рвотой, парезом ЖКТ с резким вздутием живота, напряжением мышц брюшной стенки; чаще встречается при нижней локализации некроза
д) церебральный вариант – может начинаться с клинических проявлений динамического нарушения мозгового кровообращения (головная боль, головокружение, двигательные и сенсорные расстройства).
е) периферический с атипичной локализацией боли (леворучная, леволопаточная, гортанно-глоточная, верхнепозвоночная, нижнечелюстная)
ж) стертый (малосимптомный)
Другие редкие атипические варианты ИМ: коллаптоидный; отечный
3. Острый период (до 10-12 дней) – окончательно определяются границы некроза, в нем происходит миомаляция; боль исчезает, характерен резорбционно-некротический синдром (повышение температуры тела до субфебрилльной, нейтрофильный лейкоцитоз, повышение СОЭ со 2-3 сут в течение 4-5 дней, повышение активности ряда кардиоспецифических ферментов в БАК: АсАТ, ЛДГ и ЛДГ1, КФК, КФК-МВ, миоглобина, ТnT, TnI).
4. Подострый период (до 1 мес) – формируется рубец; смягчаются и исчезают проявления резорбционно-некротического синдрома, сердечной недостаточности.
5. Постинфарктный кардиосклероз: ранний (до 6 мес) и поздний (после 6 мес) – консолидация образовавшегося рубца.
Согласно рекомендациям ВОЗ, диагноз ИМ ставится при наличии минимум двух из трех критериев: