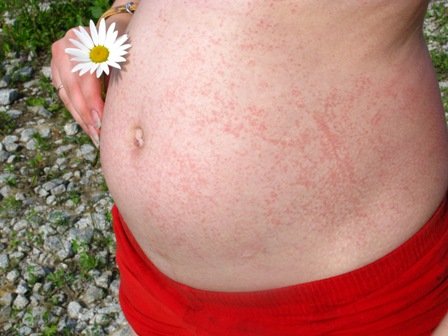
Дерматит или крапивница? Сыпь на руках при беременности
Запишитесь к доктору
022-600-903
Запишитесь к доктору
022-600-903
- Больницы и клиники
- Диагностика
- Лаборатории
- Стоматологии
- Эстетическая медицина
- Центры ЭКО
- Медицинский туризм
- Больницы и клиники
- Диагностика
- Лаборатории
- Стоматологии
- Эстетическая медицина
- Центры ЭКО
- Медицинский туризм
Крапивница при беременности
Крапивница – считается сложным заболеванием, так как его трудно диагностировать и лечить. Первый признак – высыпания на коже, схожие с последствиями ожогов крапивой. Крапивница может иметь различные причины. Особенно опасно ее проявление у беременных.
Крапивница во время беременности 
Беременные женщины страдают крапивницей довольно часто. Это связано с изменением гормонального фона, снижением иммунитета. Во время беременности увеличивается уровень эстрогенов, что может являться толчком для развития заболевания.
- характерные высыпания (волдыри);
- зуд, сопровождающийся расчесами;
- бессонница и раздражительность.
Крапивница не поражает плод непосредственно, но досаждая женщине, заставляет ее нервничать. Кроме этого могут возникнуть осложнения или хроническая форма.
Причины крапивницы у беременных
Причины развития крапивницы у беременных те же, что и у остальных пациентов. Чаще всего возникает аллергическая форма, когда аллергенами являются продукты, химические вещества, яд от укусов насекомых. Также крапивница может быть следствием:
- патологий печени;
- аутоиммунных воспалений (отторжение собственных тканей);
- наличия паразитов: глистов, лямблий;
- заболеваний эндокринной системы;
- женских болезней;
- прочих внутренних заболеваний.
При проявлении признаков крапивницы нужно немедленно обратиться к специалисту венеродерматологу, либо к аллергологу. После подтверждения диагноза может понадобиться консультация других специалистов.
Лечение крапивницы при беременности
Лечение крапивницы у будущих мам осложняется запретом применения многих лекарств. Особого внимания требует и диагностика, так как проявления крапивницы схожи с другими заболеваниями, например, дерматитом беременных.
Для того, чтобы назначить верное лечение, дерматолог, с целью установления точной причины, направляет беременную на обследование. В первую очередь следует сдать различные анализы крови (общий, биохимический, на наличие венерических заболеваний), мочи, мазки слизистой, тесты на гормоны, кал для выявления паразитов.
После установления диагноза назначается лечение. Сильнодействующие препараты применяются только в том случае, когда существует значительная угроза жизни матери. Из профилактических мероприятий в первую очередь врач рекомендует сбалансированную диету. Также следует отказаться от косметики, вредных привычек, исключить соприкосновение с любыми химикатами.
Полезно знать о МОЛОЧНОЙ АЛЛЕРГИИ (melk)
МОЛОЧНАЯ АЛЛЕРГИЯ
Полезная информация о молочной аллергии – Информационный лист Норвежского союза астматиков и аллергиков
Что такое аллергия на молоко?
При аллергии на протеин коровьего молока сильная реакция иммунной системы организма может заключаться в производстве антител (IgE), или активизации воспалительных клеток. При каждом принятии пищи, содержащей молочные протеины, наблюдается аллергическая реакция иммунной системы в виде выработки медиаторов, как например гистамин, или Т-клеточной воспалительной реакции. Гистамин вырабатывается в нескольких местах организма и приводит к таким симптомам как понос, тошнота, боли в животе или поражение кожи (крапивница, экзема).
В коровьем молоке содержится свыше 25 различных протеинов, способных вызвать реакцию у «молочных» аллергиков. У большинства аллергическая реакция может быть вызвана несколькими типами протеина. Молоко других парнокопытных, таких как коза, лошадь и буйвол, содержит много тех же самых протеинов. Поэтому аллергикам вообще не следует употреблять молоко парнокопытных животных.
Если кормящая мать сама употребляет в пищу коровье молоко, некоторые протеины могут быть перенесены вместе с материнским молоком в организм ребёнка и привести к негативным последствиям. Поэтому, кормящая мать должна придерживаться безмолочной диеты.
Аллергия на коровье молоко – это не то же самое, что непереносимость лактозы. Последняя возникает вследствие пониженной способности организма переваривать молочный сахар (лактозу). Непереносимость лактозы приводит к болям в желудке и диарее как следствия принятия большого количество молочных продуктов с высоким уровнем содержания лактозы (сладкое молоко, коричневый (козий) сыр, мороженое и крем).
Симптомы молочной аллергии являются весьма индивидуальными. У одних они незначительны и безопасны, а у других может возникнуть сильная аллергическая реакция, даже при употреблении небольшого количества молока. Обычным является расстройство желудочно-кишечного тракта. Не так часто возникает зуд в полости рта и горле, отёк слизистой оболочки и проблемы с дыханием, что особенно характерно для маленьких детей. Для них обычным является также развитие экземы и крапивницы на коже.
Кто подвержен?
Молочная аллергия является наиболее распространённым видом аллергии у маленьких детей, что находит своё объяснение в раннем включении коровьего молока в рацион питания грудных детей (например в кашах или в заменителе материнского молока). Около 2-5% норвежских малышей (0-3 года) страдают этим видом аллергии.
Диагностика
Для того, чтобы определить наличие молочной аллергии, врач должен ознакомиться с историей болезни пациента, а также взять анализ крови на наличие аллергических антител и пробу Пирке. Не у всех аллергиков на молоко проявятся позитивные результаты данных тестов. В особенности это касается грудных детей с такими симптомами, как рвота, диарея или кровь в кале. Единственным надёжным способом выяснить то, вызывает ли молоко данные симптомы, является исключение молока из рациона питания на некоторый период времени. При сомнении, следует ввести его обратно в рацион и проверить, вернутся ли симптомы. В отношении детей, какое-то время не получавших молоко из-за аллергии, следует провести контрольный тест с применением коровьего молока для того, чтобы убедиться в отсутствии аллергической реакции.
Обычно, аллергия на коровье молоко имеет достаточно хорошие прогнозы. Большинство из детей избавляются от неё до достижения школьного возраста. Грудным детям, у которых были негативные результаты анализов, часто разрешается возобновление приёма молока по истечению срока в пол-года или год. Неизвестно сколько взрослых людей страдают от молочной аллергии, но предполагается, что это число не составляет больше одного процента населения.
Где содержится молочный протеин?
Молоко содержится во многих полуфабрикатах и готовых продуктах питания промышленного изготовления. Поэтому при покупке продукта важно ознакомиться с перечнем содержащихся в нём веществ. В декларации на товары должны указываться все ингредиенты, содержащие молоко. Определённая группа слов, применяемых в таких перечнях, указывает на содержание в продукте молочного протеина:
Крем-фреш, сливки, мороженое, казеин, казеинат, брынза, лакталбумин, маргарин, сыворотка, сывороточный порошок, сыр, сырный порошок, сметана, масло, йогурт, йогуртный порошок.
Какао-масло, молочные кислоты и вещества группы Е не содержат молочного протеина.
Молоко является важным источником питательных веществ в норвежском рационе. 25 % протеина, получаемого детьми, 70 % йода и около 70 % кальция получаются из молочных продуктов. Именно поэтому, в случаях исключения молочных продуктов из рациона, следует заменять эти продукты другими, которые будут обеспечивать приём указанных выше питательных веществ. В качестве альтернативы можно использовать специально разработанные добавки.
Чем заменить молоко?
– Напитки: Маленьким детям рекомендуется гипоаллергенный заменитель молока, который можно приобрести в аптеке. Эти продукты можно купить в аптеке или получить по «синему рецепту» (льготному рецепту). Из-за того, что детей более старшего возраста может быть сложно приучить к данным заменителям молока вследствие их вкуса, рекомендуется начинать использование заменителей как можно в более раннем возрасте, например ещё в период грудного вскармливания. Молодёжь и взрослые могут употреблять такие заменители молока, как рисовое, овсяное молоко и т.п. Содержащееся в данных продуктах количество кальция соответствуют содержания кальция в коровьем молоке, однако эти напитки чаще всего содержат меньшее количество протеинов и питательных веществ.
– Приготовление пищи: Заменители молока, приобретаемые в аптеке, можно использовать в приготовлении большинства блюд. В зависимости от того, что Вы готовите, можно применять соевое, рисовое или кокосовое молоко.
– Прочие заменители: следующие продукты, выпускаются в варианте, не содержащем молока – маргарин, сметана, йогурт, мороженое и заменители сливок, основанные на сое, рисе или овсе.
Полезно знать о МОЛОЧНОЙ АЛЛЕРГИИ (melk)
Дерматозы беременных

Беременность прекрасное время для любой женщины, особенно когда это запланированное и желанное событие в жизни семейной пары. К сожалению, далеко не всегда в силу различных обстоятельств беременность наступает естественным путем – в таких случаях современная медицина предлагает различные процедуры вспомогательных репродуктивных технологий. Это делает отношение женщины к такому естественному для нее процессу еще более трепетным. И здесь, нередко, сюрпризы может преподнести наша кожа. Целый ряд кожных заболеваний может обостряться при беременности. Вместе с тем, традиционно назначаемые лекарственные препараты имеют ограничения к применению в такой ситуации. И здесь важно, чтобы специалист имел опыт лечения подобных ситуаций.
Наша Клиника в некотором роде уникальна, так как многолетний опыт ведения женщин с кожными заболеваниями при беременности имеет не только главный врач, на протяжении 15 лет являющийся консультантом в НИИ акушерства и гинекологии имени Д.О. Отта, но и другие специалисты, являющиеся сотрудниками кафедры кожных болезней Первого медицинского университета им. академика И.П.Павлова.
Теперь попробуем объяснить причины возникновения и обозначить наиболее распространенные кожные болезни при беременности.
Во время беременности основной причиной поражения кожи считаются изменения в иммунной системе беременной. Патологические процессы могут проявляться обострением хронических заболеваний кожи или появлением специфических, ассоциированных с беременностью дерматозов, так называемых, «дерматозов беременных».
Изменения на коже весьма многообразны как по проявлениям, так и по механизмам развития. Условно их можно разделить на 3 группы:
I. Стигмы беременности:
Хлоазма — наиболее известная из них. В качестве механизма развития предполагаются различные функциональные эндокринно-обменные сдвиги на фоне беременности. Проявляется коричневатыми пятнами неопределенных очертаний, чаще симметричными, на коже щек, лба, подбородка, шеи без субъективных ощущений. Хлоазма может возникать в разные сроки гестации, усиливаясь по мере ее развития и бесследно исчезая вскоре после родов. Но при последующих беременностях хлоазма возникает вновь. Воздействие солнечных лучей усиливает выраженность пятен.
Меланоз беременных — изменения на коже в виде гиперпигментации в области сосков, гениталий, белой линии живота также без субъективных ощущений или воспалительных явлений. После родов эти нарушения исчезают. Хлоазма и меланоз обычно не требуют специального лечения и спонтанно регрессируют после родов.
II. Болезни кожи, относительно часто регистрируемые при беременности:
К этой группе относятся разнообразные изменения и заболевания кожи, часто сопровождающие беременность, а также некоторые распространенные дерматозы, течение которых в период гестации обычно усугубляется. Главным механизмом является изменение гормональных соотношений в организме беременной. Это, в свою очередь, влияет на функциональные возможности иммунной и нервной систем, состояние желудочно-кишечного тракта, почек, сердечно-сосудистую деятельность, водно-солевой обмен и др.
К этой группе относятся: гипергидроз
- гипертрихоз
- ладонно-подошвенные телеангиэктазии
- эритема ладоней
- алопеция – выпадение волос
- ониходистрофии – изменения ногтевых пластинок
Большинство этих и других состояний, как правило, после родов исчезает. Лечение их при необходимости симптоматическое.
Течение и выраженность симптомов других кожных заболеваний также изменяется во время беременности. К ним в первую очередь относятся экзема, атопический дерматит, псориаз, красный плоский лишай, акне, герпетиформный дерматит Дюринга. Во время беременности они часто обостряются, причем обострения, как правило, более выражены, протекают тяжелее, чем до гестации. Иногда, наоборот, в ходе беременности наступает ремиссия, которая продолжается вплоть до родов, после чего возникает очередное обострение. Коррекция обострений данных дерматозов во время беременности очень затруднительна. Многие медикаменты, применяемые в обычных условиях, влияют на развитие плода. Поэтому ведущим методом становится наружная симптоматическая терапия
III. Собственно дерматозы беременных
Четыре кожных заболевания, характерные для беременности, пемфигоид беременных, полиморфный дерматоз беременных, атопический дерматит беременных, и холестаз беременных можно отличить по клинической картине, гистопатологии, риску осложнений у плода. Только пемфигоид беременных и внутрипеченочный холестаз беременных связаны с существенным риском для плода. Поскольку для всех этих дерматозов характерен зуд, необходима тщательная оценка любой беременности, сопровождающейся зудом.
Пемфигоид беременных, ранее известный как герпес беременных, является самым редким из кожных нарушений при беременности и представляет собой аутоиммунное заболевание. Клинически проявляется в виде папул и бляшек, трансформирующихся в везикулобуллезные элементы, локализованных в области пупка с распространением на грудь, спину и конечности. Пемфигоид обычно проходит спонтанно в течение нескольких месяцев после родов. Как правило, наблюдается рецидив дерматоза в течение последующих беременностей с более ранним появлением дерматоза и большей тяжестью по сравнению с предыдущей беременностью. Лечение должно быть направлено на уменьшение зуда и образования пузырей. В легких случаях эффективны топические кортикостероиды и антигистаминные препараты. При тяжелом течении пемфигоида целесообразно использовать системные кортикостероиды.
Полиморфный дерматоз беременных (PEP) — является доброкачественным, зудящим воспалительным заболеванием. Он обычно наблюдается в конце третьего триместра или непосредственно после родов при первой беременности. Уртикарные папулы и бляшки появляются сначала на животе, и в отличие от пемфигоида беременных, не поражают область пупка. Сыпь обычно распространяется на бедра и ягодицы, и редко может иметь распространенный характер. Высыпания с четкими границами регрессируют спонтанно в течение 4-6 недель без связи с лечением. Лечение PEP базируется на купировании симптомов с использованием топических кортикостероидов и антигистаминных препаратов. Если сыпь становится генерализованной, может быть использован короткий курс системных кортикостероидов.
Атопический дерматит беременных (AEP) — является наиболее распространенным заболеванием кожи у беременных. AEP это доброкачественное заболевание, характеризующееся зудящей экзематозной или папулезной сыпью. Две трети случаев AEP характеризуются экзематозными изменениями кожи с локализацией в атопических областях тела, таких как шея и сгибательные поверхности конечностей. Остальные случаи характеризуются папулезной сыпью в области живота и конечностей. Поражения обычно хорошо поддаются лечению и спонтанно разрешаются после родов. Однако, AEP скорее всего, повторится при последующих беременностях. На плод дерматоз существенно не влияет, но имеется повышенный риск развития атопического дерматита у младенца.
Внутрипеченочный холестаз беременных (ICP) — характеризуется зудом с острым началом, который часто начинается на ладонях и подошвах, а затем генерализуется. На коже имеются в основном вторичные поражения, такие как экскориации, но могут быть и папулы. В 10% развивается желтуха вследствие сопутствующего внепеченочного холестаза. После родов зуд проходит в течение нескольких недель. Существует риск рецидива при последующих беременностях. Диагностика ICP важна, т.к.существует риск осложнений как для матери, так и для плода.
Лечение направлено на нормализацию уровня желчных кислот в сыворотке крови с целью уменьшить риск для плода и на контроль симптомов у матери. Рекомендуется лечение урсодезоксихолевой кислотой (УДХК). Могут использоваться другие препараты, уменьшающие зуд, такие как антигистаминные препараты, дексаметазон. Лечение беременных с дерматозами представляет большие сложности, особенно в I триместре беременности. При выявлении дерматоза у беременной необходимо ее совместное ведение дерматологом, акушером-гинекологом. Лечение дерматозов у беременных требует дифференцированного подхода к терапии, с учетом срока беременности, обострения заболевания и распространенности процесса.
Клиника располагает достаточной лабораторной базой и всем необходимым набором аппаратуры для диагностики и лечения таких состояний как дерматозы беременных.
- Тела
- Акне (угри)
- Атопический дерматит
- Бородавки
- Грибковые заболевания кожи и ногтевых пластинок
- Дерматозы беременных
- Кандидоз
- Красный плоский лишай
- Опоясывающий герпес
- Папилломы, Себорейный кератоз
- Простой герпес
- Розацеа
- Псориаз
- Фурункулез
- Экземы
Понедельник — Пятница 9:00 — 20:00
Суббота 10:00 — 18:00
Воскресенье выходной
Запись по телефону:
+7 (812) 918 56 00
Аллергия при беременности

С неприятными последствиями аллергических реакций знакомы многие. И беременные не исключение: у будущих мам также нередко встречаются аллергические реакции, причем гормональные изменения в организме не являются провоцирующим фактором. Как бороться с аллергией и, главное, как предотвратить развитие болезненного состояния, не навредив ни маме, ни малышу?
Причины
Болезнь развивается под влиянием конкретного аллергена, который, попадая в организм, вызывает неадекватную реакцию. Например, спровоцировать аллергию может домашняя пыль, в которой живут сапрофиты (клещи), пыльца растений, шерсть животных. Но, как правило, реакция на эти компоненты известна задолго до зачатия. А вот аллергия на лекарственные средства часто обнаруживается именно во время беременности — например, если будущей маме по какой-либо причине необходимо принимать антибиотики. Вызвать реакцию могут даже гомеопатические средства!
Симптомы
Проявляться аллергия может не только крапивницей, ринитами, но и более серьезно: отеком Квинке и даже анафилактическим шоком.
Есть ли вред для ребенка
При аллергии в организме будущей мамы вырабатываются антигены, которые, к счастью, на плод совершенно не влияют, поскольку не способны проникать через плаценту. Угрожать малышу могут только неправильное подобранное лечение, а также последствия отека Квинке и анафилактического шока – из-за кислородного голодания.
Лечение
Антигистаминные средства. Их выбор достаточно велик, но назначить будущей маме лекарство должен только врач — самое безопасное для нее и для малыша.
Гормональные препараты. Если аллергические проявления или диагноз «бронхиальная астма» были у женщины еще до беременности, терапия подбирается по принципу «польза больше вреда». В основном все препараты, применяемые при лечении бронхиальной астмы, в том числе и гормонального характера, продолжают принимать и во время беременности. Врач лишь корректирует дозы. Как показывает практика, такие лекарства действуют местно и не вредят ребенку. Пульмонологи утверждают, что при лечении астмы в кровь мамы попадает меньше 20% препарата, ареал его действия – бронхи и альвеолы. Кстати, во втором триместре за счет выработки надпочечниками ребенка кортикостероидов, состояние беременной, страдающей бронхиальной астмой, может улучшиться.
Гормональные мази назначают при крапивнице. Подходят ли они будущим мамам? Специалисты считают: поскольку их действие местное, то ребенку они не вредят. Правда, до 12-й недели, пока плод формируется, применять такие мази не рекомендуется. Но в любом случае решение принимает доктор.
ISIDA советует:
Чаще делайте влажную уборку в доме. Это поможет избавиться от пыли, а значит, и клещей, способных вызывать аллергию.
Увлажняйте воздух. Это профилактика вазомоторных аллергических ринитов. Оптимальная влажность в помещении – 50-70%.
Не заводите домашних животных. Но и отдавать уже имеющихся питомцев на время беременности не обязательно. Если кошка или собака живут в доме давно, они не представляют для будущей мамы опасности. Скорее психологическую травму нанесет вынужденное расставание с домашним любимцем.
Будьте осторожны с моющими средствами и стиральными порошками. Если до беременности вы пользовались бытовой химией без проблем, вероятность развития аллергии практически очень невелика. Но если раньше были замечены даже незначительные кожные реакции, подберите более щадящие средства по уходу за домом.
Эксперт Елена ШКАБАРОВСКАЯ, заведующая отделением экстрагенитальной патологии, врач-терапевт клиники ISIDA Медгородок
Главный принцип в лечении аллергии – прервать цепочку аллергических реакций. Но, конечно же, гораздо лучше вообще не допустить попадания аллергена в организм. В целях профилактики следует воспользоваться благами гипоаллергенной диеты. Наиболее опасными считаются красное мясо, жирные сорта рыбы, многие экзотические морепродукты, фрукты и овощи оранжевого и красного цветов. Если до беременности аллергической реакции на эти продукты не было, их количество в рационе стоит уменьшить, а если были, нужно вообще от них отказаться.
Дерматит или крапивница? Сыпь на руках при беременности
Поделиться с друзьями
Причины
Наука и медицина пока еще не сделали точных выводов о том, почему аллергия может развиться именно у детей. Однако есть определенные факторы, которые способствуют развитию аллергических реакций у малыша. Так, например, если мама во время беременности злоупотребляла продуктами, имеющими славу аллергенов — например, орехами, цитрусовыми, мёдом, копченостями, то вполне возможно, что у новорожденного будут признаки аллергии. Если мама отказалась от грудного вскармливания или его продолжительность была крайне недолгой – аллергия может проявится во всей красе. Ведь аллергия — это иммунный ответ организма, и, если ребёнок не получает необходимых антител от мамы, то риск развития болезни повышается. Также её могут спровоцировать самые разнообразные пищевые привычки ребенка — сладости, шоколад, фрукты, особенно мандарины и апельсины. Содержащиеся в этих продуктах аллергены могут спровоцировать у ребёнка сенсибилизацию — развитие повышенной чувствительности к подобным веществам. В результате иммунного ответа организм бурно реагирует на аллерген, и при последующем его употреблении развивается аллергическая реакция. Среди других многочисленных причин, которые могут спровоцировать развитие аллергий можно выделить частые инфекционные заболевания, постоянный контакт с аллергенами – пылью, кожей животных, средствами бытовой химии, в том числе по уходу за детской кожей. 1,2,4
Аллергический дерматит
Кожные проявления,
которой чаще поражаются открытые
части тел, которые соприкасаются
со средствами для ухода или
подгузниками.

Аллергический конъюнктивит
Развивается при сенсибилизации
на цветение растений, продукты
жизнедеятельности домашних
питомцев, вследствие пищевой
аллергии.

Аллергическая энтеропатия
Лекарственная или пищевая
непереносимость с симптомами
в виде болей в животе,
продолжительных и выраженных
приступов колик.

Поллиноз, сенная лихорадка
Ежегодное обострение аллергии,
связанное с цветением или
созреванием растений.

Аллергия на ультрафиолет
Проявляется в виде крапивницы,
зуда и боли.
- Появляются выпуклые высыпания розового и красного цвета, которые бледнеют при надавливании или растягивании кожи. При слиянии волдырей края пятен окрашены более интенсивно.
- Появление волдырей, их исчезновение или слияние в обширные бесформенные очаги происходит хаотично, непредсказуема и их миграция по поверхности тела.
- Сыпь сопровождается сильным зудом.
- Может повышаться температура, как незначительно, так и до высоких значений.
- Часто — слабость, недомогание, суставная и головная боль.
- При осложненной форме затрудненное дыхание или глотание, тошнота и рвота, нарушения стула.
- Еще более тяжелое проявление — отек Квинке на губах, слизистой рта, веках, щеках или половых органах.
- Пищевые продукты (цитрусовые, орехи, яйцо, морепродукты, клубника, томаты и др.).
- Пищевые добавки, в первую очередь — сульфиды, салицилаты и различные химические красители.
- Бытовые аллергены (пыль, пух, сигаретный дым, пыльца растений, косметические и моющие средства, синтетическая одежда, испарения мебельных лаков, красок и т.д.).
- Лекарственные препараты и контрастирующие средства при рентгенографии.
- Кровь (донорская) и препараты, созданные на ее основе.
- Прививки.
- Укусы насекомых, глистные инвазии.
- Физические, в том числе термальные явления (перегрев и потливость, холод, физические нагрузки, прямые солнечные лучи).
- Психогенные факторы.
- Различные инфекции.
- Контактная — имеет аллергическое происхождение, на 1 месте среди причин — фармакологические и биологические факторы. При устранении контакта с ними проходит бесследно.
- Идиопатическая — возникает по неустановленным причинам. Плохо поддается стандартному лечению, длительное время сохраняет симптоматику.
- Вибрационная — возникает на фоне сильных механических вибраций.
- Дерматографическая — провоцируется механическим раздражением кожи (тесная или синтетическая одежда, кожные складки и т.д.). После устранения раздражителя проходит очень быстро, обычно в течение получаса.
- Холинергическая — обусловлена высокой физической нагрузкой, характеризуется появлением мелких высыпаний.
- Термическая — провоцируется некомфортной (высокой или низкой) температурой внешней среды. Сопровождается особенно сильным зудом, является наиболее частой причиной развития отека
- Аквагенная — реакция на контакт с водой. Сыпь обычно незначительна или отсутствует вовсе, но сопровождается сильным зудом.
- не нагревать воду выше +37С;
- не использовать мочалки и гигиенические средства с красителями и отдушками;
- максимальное время купания — 10 минут;
- применение отваров трав и марганцовки должно быть согласовано с врачом;
- не тереть воспаленную кожу полотенцем.

Крапивница или уртикарная сыпь
Название точно отображает
характер реакции: она похожа
на ожоги от крапивы
или множественные укусы
насекомых.

Аллергический ринит
Реакция на пищевые и бытовые
аллергены, но основной провокатор
сезонного ринита — цветение
и пыление деревьев и растений.

Лекарственная аллергия
Развивается в ответ на введение
в организм медикаментов.

Холодовая аллергия
Аллергическая реакция на низкую
температуру воздуха,
проявляющаяся в виде
затрудненного дыхания, отека
слизистой носа и глаз,
покраснением кожи.

Отек Квинке
Острая аллергическая реакция,
которая требует экстренной
медицинской помощи. Отмечается
при пищевой, лекарственной
аллергии, при укусах насекомых
или после контакта с
животным. 1,2,3,4
Симптомы и признаки
Диагностика и назначении лечения детской аллергии часто представляет из себя настоящий квест для специалистов, потому что проявления аллергических заболеваний у детей многообразны, к тому же они нередко «прячутся» под другие заболевания или протекают одновременно с ними. Так, например, затруднительна диагностика аллергической энтеропатии, поскольку она легко маскируется под проявление других заболеваний, например, колик или диспепсию. Однако есть наиболее частые проявления заболевания, позволяющие более точно определить их причину.
Так, например, симптомы ринита (заложенность носа, чихание, насморк) указывают на респираторную (дыхательную) аллергию в ответ на попадание аллергена в слизистую дыхательных путей . В более тяжелых случаях дыхательная аллергия сопровождается сухим навязчивым кашлем, одышкой, хрипами. А своеобразной «вершиной» становится бронхиальная астма. 1,3,4
Кожные высыпания на щеках, сгибах локтей и колен, за ушами, вокруг глаз и крыльев носа, на ягодицах сигнализируют о аллергическом дерматите, которые у детей часто провоцируется пищевой, холодовой и лекарственной аллергиями. 1,4
Если же у ребенка покраснели веки, обильно льются слезы (при этом он в обычном настроении), слизь в уголках глаз, чешутся глазки – это все может быть следствием аллергического конъюнктивита.
Но самые опасные симптомы у анафилактического шока, аллергической реакции немедленного типа, требующей срочной медицинской помощи. К ним относятся бледность, липкий холодный пот, одышка, судороги или подергивание отдельных частей тела, непроизвольное мочеиспускание и дефекация, потеря сознания, редкое дыхание а также снижение частоты сердечных сокращений. 1,4
Методы диагностики
При подозрении на аллергию нужно обратиться к педиатру, который после проведения первичного обследования, направит ребенка к аллергологу. И уже там врач назначит все необходимые процедуры, которые помогут точно понять что за аллергическая реакция и на что у ребенка. Это и кожные пробы и анализ крови на общий и специфический IgE. А также провокационные пробы с нанесением препарата с аллергеном на слизистую глаза, носа, в дыхательные пути, внутрь. Естественно, что это исследование проводится только под наблюдением врача. 1,4
Диагноз установлен
Как и в случае аллергии у взрослых, первое, с чего стоит начать — исключить контакт с аллергеном. Например, установить фильтры и мойки воздуха, изменить рацион питания ребенка, начать вести специальный дневник, в который записывать меню каждого дня и внимательно следить за ним. в случаях аллергии у грудных детей, изменения в питании коснутся и кормящей матери. Если эти меры не помогают держать болезнь под контролем, то после обследования врач назначит курс лечения, включающий прием антигистаминных и кортикостероидных препаратов (при аллергии, плохо поддающейся контролю и лечению обычными методами), веществ снимающих отек слизистой носа (при рините, поллинозе), а также метод аллерген-специфической иммунотерапии (АСИТ), при котором ребенку вводят препарат аллергена, начиная с микроскопических доз, постепенно повышая их. Такой прием тренирует организм, приучая его спокойно реагировать на аллерген, а затем и вовсе избавиться от повышенной чувствительности. 1,3,4
Профилактика
Если у малыша есть предрасположенность к аллергии или заболевание уже диагностировано, то для снижения риска повторных приступов необходимо соблюдать ряд мер. Например, как можно дольше сохранять грудное вскармливание, придерживаясь самостоятельной гипоаллергенной диеты. С осторожностью вводить новые продукты в рацион. Отказаться от предметов обихода, в которых могут накапливаться аллергены: ковры, шторы, старые постельные принадлежности, книги. Ежедневно проводить влажную уборку с использованием специальных гипоаллергенных средств бытовой химии. Использовать мойки и увлажнители воздуха. А также одевать малыша в вещи из гипоаллергенных тканей. 2,3
Крапивница

Крапивница — это заболевание острого или хронического течения, сопровождающееся кожными высыпаниями с периферической гиперемией. Название болезни обусловлено тем, что внешне она выглядит как ожог крапивой — кожа розовеет и вздувается, при этом мелкие волдыри могут сливаться в крупные локальные пятна (ангиоотеки) неправильной формы. Папулы вызывают зуд и дискомфорт, при расчесывании раневая поверхность может быть инфицирована, и тогда к основному заболеванию присоединяется дерматит и другие осложнения.
Заболевание является очень распространенным, в той или иной форме крапивницей переболел каждый третий житель планеты.
Симптомы крапивницы
 Заболевание проявляется следующей симптоматикой:
Заболевание проявляется следующей симптоматикой:
В большинстве случаев крапивница проявляется у детей лишь появлением зудящей сыпи, которая держится непродолжительно, от нескольких часов до нескольких дней. Нередко схожую симптоматику дают другие патологии, в этом случае крапивница не рассматривается как самостоятельное заболевание.
Информация для родителей! Если крапивница сопровождается даже небольшим отеком, особенно в области лица и шеи, необходимо немедленно вызвать неотложную помощь!
Места локализации крапивницы
Причины возникновения крапивницы
 Причин возникновения крапивницы может быть очень много. Кроме того, у одного и того же человека в разном возрасте ее могут вызывать разные факторы. Среди наиболее часто встречающихся возбудителей у детей можно выделить следующие группы:
Причин возникновения крапивницы может быть очень много. Кроме того, у одного и того же человека в разном возрасте ее могут вызывать разные факторы. Среди наиболее часто встречающихся возбудителей у детей можно выделить следующие группы:
Все перечисленные факторы могут стать как причиной первичной крапивницы, так и толчком к ее обострению при хроническом течении заболевания. У детей до двухлетнего возраста подавляющее большинство случаев возникновения крапивницы приходится на пищевой аллерген.
Механизм возникновения крапивницы
Формы заболевания крапивницы
 По характеру течения
По характеру течения
Различают острую и хроническую форму. В первом случае болезнь проявляет себя резко, симптомы крапивницы продолжают беспокоить ребенка от нескольких часов (обычно 6-12) до 1-2 недель. Сыпь сопровождается сильным зудом, поверхность кожи в месте высыпаний становится горячей на ощупь. Если вспышка обусловлена аллергеном, то при устранении контакта с ним симптомы исчезают быстро и бесследно.
При обострении хронической крапивницы зуд и высыпания менее интенсивны, но в этом случае они могут сохраняться в течении длительного периода — нескольких недель, а иногда и месяцев. Состояние сопровождается слабостью, тошнотой, потерей аппетита, головными болями, реже — расстройством стула. Иногда на фоне вялотекущей крапивницы развиваются невротические расстройства, а поскольку ребенок постоянно расчесывает зудящие папулы, то присоединяется вторичная инфекция и развивается дерматит.
По тяжести заболевания
Легкая форма — внешние проявления почти незаметны, ребенок чувствует себя хорошо, зуд и интоксикация организма отсутствуют. Незначительная сыпь проходит максимум в течение суток.
Средняя — характерные высыпания хорошо заметны, сопровождаются повышением температуры и зудом, может присутствовать интоксикация организма в форме тошноты и головной боли. Папулы сливаются, появляется отечность, возникает риск проявления первых признаков отека Квинке.
Тяжелая — ярко выраженная симптоматика. Сильно зудящая сыпь, общая интоксикация организма с реакцией ЖКТ, развитие отека Квинке. Требует неотложной врачебной помощи.
В зависимости от провоцирующего фактора
Как лечить крапивницу у ребенка?
 Чаще всего острая форма крапивницы проходит быстро, еще до оказания ребенку медицинской помощи. Однако родителям важно уметь оказать первую помощь.
Чаще всего острая форма крапивницы проходит быстро, еще до оказания ребенку медицинской помощи. Однако родителям важно уметь оказать первую помощь.
Доврачебная помощь
Первоочередная задача — установление и устранение провоцирующего фактора. Главной проблемой в этот период являются не высыпания, а кожный зуд. При оказании первой помощи важно ее по возможности устранить — кротко подстричь ногти, младенцам надеть защитные рукавички, нанести на место высыпания имеющийся в наличии негормональный крем противоаллергического действия (от солнечных ожогов, комариных укусов и пр.). Если крема нет, можно использовать прохладный компресс.
Обеспечить обильное питье, в случае развития крапивницы после укуса насекомых на руке или ноге наложить тугую повязку выше этого места.
Все это делается до врачебной помощи, которая должна быть обеспечена тут же. В случае развития отеков и выраженной симптоматики необходимо вызывать бригаду неотложной помощи.
Лечение крапивницы
Тактика лечения напрямую связана с формой крапивницы.
Грамотное лечение заболевания может назначить только врач после точной постановки диагноза. Основные принципы терапии — устранение провоцирующих факторов, назначение лекарственных препаратов для устранения симптоматики и лечение сопутствующих патологий. Выбор антигистаминных и других препаратов врач делает на основе индивидуальной клинической картины. Современная медицина предлагает препараты нового поколения, минимизирующие риск развития побочных эффектов, обладающие высоким уровнем безопасности и удобством их применения для детей раннего возраста. В тяжелых случаях может потребоваться госпитализация.
Можно ли купать больного крапивницей ребенка?
Если заболевание не носит аквагенный характер, купать ребенка можно и нужно, но важно соблюдать рекомендации:
Возможные осложнения и их последствия
Крапивница при всей ее внешней безобидности может привести к тяжелым последствиям, в первую очередь, к отеку Квинке. Его характерные начальные симптомы, помимо самого отека, — затрудненное дыхание и приступообразный кашель с присвистом (бронхоспазмы). Отек внутренних слизистых опасен нарушением работы ЖКХ, первыми признаками которого становится рвотный рефлекс и нарушение стула. Со стороны нервной системы тяжелые случаи крапивницы опасны поражением мозговых оболочек, которое может закончиться летальным исходом при отсутствии врачебной помощи.
Профилактика крапивницы
Предугадать реакцию организма на тот или иной аллерген невозможно, однако, каждый родитель может максимально оградить своего ребенка от контакта с наиболее активными широко известными аллергенами, не кутать и не переохлаждать, не использовать косметические и моющие средства с красителями и сильными отдушками. По возможности не допускать присутствия детей в помещениях с сильным запахом красок и лаков, избегать стрессов, инфекций и чрезмерных физических нагрузок. Рекомендуется обследовать эндокринную систему ребенка и не оставлять без внимания признаки слабого иммунитета.
К сожалению, крапивницу часто не воспринимают всерьез, однако, это заболевание, которое при неблагоприятном течении может угрожать жизни ребенка.
Педиатры «СМ-Доктор» всегда готовые придти на помощь вашему ребенку, их опыт и внимательное отношение к каждому маленькому пациенту являются залогом быстрой и правильной постановки диагноза и грамотно выбранной тактики лечения.