Киста левого сосудистого сплетения у новорожденного
Псевдокиста головного мозга

Псевдокиста головного мозга
В настоящее время клиницисты и специалисты УЗИ при трактовке поражений головного мозга широко используют термины «псевдокиста» или «киста», причем нередко обозначая так одни и те же изменения. Кистозные образования головного мозга весьма разнообразны по топо-графии, морфологии, происхождению и клиническим последствиям, поэтому требуют уточнений. Прежде всего, следует дифференцировать между собой кисты и псевдокисты. Наличие эпителиальной выстилки не является здесь надежным критерием, поскольку, за редким исключением, такая выстилка в кистозных образованиях отсутствует.
Интересное по этой теме
«Псевдокисты» — это кистозные образования, располагающиеся под эпендимой боковых желудочков больших полушарий мозга, во-первых, в области боковых углов передних рогов и тел боковых желудочков и, во-вторых, в области пограничной полоски между головкой хвостатого ядра и зрительным бугром. Все другие кистозные или жидкостные образования головного мозга, оболочек и сосудистых сплетений — это «кисты».
Псевдокисты располагаются субэпендимально и скорее относятся к внутриутробным порокам развития. Кисты же в основном располагаются на определенном удалении от эпендимы, в том числе субкортикально и в перивентрикулярном белом веществе, являясь следствием инфарктов, размягчений мозга, кровоизлияний, энцефалитов и крупных сливающихся очагов перивентрикулярной (ПЛ) и субкортикальной лейкомаляции. Вследствие тяжелых постгипок- сических поражений мозга у выживших детей может развиваться «мультикистозная энцефаломаляция», представляющая собой обилие сливающихся кист больших полушарий. После перенесенной гипоксии у доношенных детей могут развиваться «сотовидные» и «кружевоподобные» повреждения коры и подлежащего белого вещества с образованием множества часто сообщающихся мелких кист. Псевдокисты следует дифференцировать с истинными кистами и мелкими кисточками, возникающими при пороках развития головного мозга, в частности, внутренней гидроцефалии, вокруг боковых желудочков и сильвиева водопровода, которые имеют эпендимальную выстилку.
Заключения клиницистов на основании результатов УЗИ грешат неточностью. Так, неправильно писать «ПЛ в стадии псевдокисты» (такой стадии не существует), — грамотнее было бы: «ПЛ 3-й стадии с образованием кисты». Неправильно писать: «псевдокиста в области внутренней капсулы», грамотнее было бы: «киста в области внутренней капсулы». Неправильно писать: «субэпендимальная киста», вероятно, правильнее было бы считать ее «субэпендимальной псевдокистой». Диагноз — это не эквилибристика слов, а точная опора на знания и определение прогноза заболевания.
Я исследовал 10 случаев псевдокист у детей, проживших от 10 часов до 1 года и 4 месяцев. Псевдокисты в большинстве наблюдений были двусторонними, располагались в указанных выше областях и были отделены от полостей боковых желудочков только эпендимой и тонким слоем вещества мозга, нередко содержащего клетки матрикса (зародышевого слоя). Размер кист — 0,4—0,9 см в диаметре. Некоторые имели форму канала, представляя как бы отделенный перегородкой от остальной части наружный угол переднего рога и тела бокового желудочка. Содержимое обычно прозрачное, иногда с примесью крови, в одном случае с кровоизлиянием. В одном наблюдении в псевдокисте имелась перегородка. Внутренняя поверхность гладкая, редко с мелкими белесоватыми бугорками. Причинами смерти детей в 2-х случаях явились пороки развития, в одном — родовая травма черепа, а в остальных — сепсис и различные инфекции.
На внутренней поверхности нет эпителиальной выстилки, но местами у новорожденных недоношенных детей обнаруживаются подушкообразные выпячивания из клеток матрикса в полость псевдокисты. В стенке определяется пролиферация астроцитов, выявляются гипертрофированные астроциты, а иногда и зернистые шары. У детей, проживших несколько месяцев, в стенке псевдокисты может быть виден частокол из астроцитов. Какие-либо воспалительные изменения в псевдокистах отсутствовали, даже в двух наблюдениях гнойного менингита. Отсутствовали также признаки старых кровоизлияний. В 3-х случаях в перивентрикулярном белом веществе обнаружены очаги ПЛ. Вокруг псевдокист в ткани мозга часто выявляются крупные вены с муфтами из клеток матрикса. Определяются широкие пространства вокруг запустевших вен, а также микрополости, выстланные клетками матрикса.
В исследуемой группе преобладали недоношенные дети. Бере-менность у 8 из 10 матерей протекала с осложнениями: токсикозом 1-й и/или 2-й половины и инфекциями (грипп, респираторные инфекции и в одном случае краснуха).
Результаты исследования позволяют считать, что псевдокисты возникают вследствие патологии развития герминативной зоны боковых желудочков, действия различных патогенных факторов и нарушений циркуляции ликвора. Субэпендимальные кровоизлияния не имеют отношения к патогенезу псевдокист и представляют собой самостоятельный процесс. Поскольку псевдокисты обнаруживаются в зоне наибольшего развития матрикса (эмбрионального возвышения), где он сохраняется дольше, чем в других отделах, постольку
можно предполагать, что их генез связан с редукцией зародышевой зоны и патогенными воздействиями на этот процесс. Псевдокисты не имеют какого-либо танатогенетического значения, но их наличие указывает на действие патогенных факторов во внутриутробном периоде, возможно, инфекций, сказываясь на процессе созревания и миграции нервных клеток из матрикса и, следовательно, на развитии головного мозга и формировании пороков (гетеротопия нервных клеток коры, микрогирия и т. п.). Их необходимо дифференцировать с кистами, возникающими в местах патологических процессов с деструкцией ткани мозга. Субэпендимальные псевдокисты обычно исчезают к 10 месяцам жизни.
Таким образом, псевдокисты представляют собой кистозные субэпендимальные образования чаще передних рогов и тел боковых желудочков, располагающиеся в области их нижних стенок и латеральных углов. Заполнены обычно (если нет кровоизлияния в кисту) прозрачным содержимым. Могут быть одно- и двусторонними. Стенка представлена тонким слоем глиальных клеток без внутренней выстилки, вокруг которого определяются скопления клеток зародышевого матрикса. В стенке псевдокист могут обнаруживаться си- дерофаги, позволяющие предполагать перенесенное кровоизлияние. Наличие субэпендимальных псевдокист, которые могут сочетаться с различными поражениями головного мозга, свидетельствует о повреждении субэпендимального матрикса под действием различных, чаще антенатальных, факторов. В отдельных случаях они являются следствием перенесенных субэпендимальных кровоизлияний.
Нейросонография – ультразвуковое сканирование головного мозга
Проводить нейросонографию рекомендуется:
Основные показания к проведению нейросонографии у новорожденных:
- гестационный возраст менее 36 недель (недоношенность)
- масса тела при рождении менее 2800г
- оценка по шкале Апгар на 5 минуте менее 7 баллов
- клинические признаки поражения ЦНС
- множественные стигмы дисэмбриогенеза
- хроническая внутриутробная гипоксия, асфиксия в родах, инфекционные заболевания у матери и ребенка
- гестационный возраст менее 36 недель
- низкая масса тела при рождении менее 2800г
- наличие клинических признаков поражения нервной системы
- множественные стигмы дисэмбриогенеза
Продолжительность исследования — обычно несколько минут (3-5). Когда необходимо оценить скорость кровотока, продолжительность увеличивается до 15-20 мин.
Подготовка к нейросонографии
Особой подготовки не требуется.
Единственное условие — ребенок должен лежать спокойно, поэтому малышей обычно смотрят после еды, когда они сытые, довольные, хорошо лежат или просто спят.
Необходимое условие проведения — открытые роднички головы, т.к. исследование проводится через большой, или передний, родничок. Плотные кости черепа не пропускают ультразвуковые волны высокой и средней частоты, поэтому детям старше года и взрослым провести нейросонографию невозможно.
Кроме большого родничка, используются дополнительные доступы через тонкую чешую височной кости, переднебоковой родничок (спереди от уха, на виске), заднебоковой родничок (сзади от уха) и большое затылочное отверстие (сзади под затылком при максимальном сгибании головки ребенка).
Эти доступы используются для изучения центральных и задненижних отделов головного мозга, удаленных от большого родничка. Боковые роднички открыты у недоношенных новорожденных, а у доношенных закрыты тонкой костью, пропускающей ультразвук.
Что показывает нейросонография?
Как и любое УЗ-исследование, УЗИ головного мозга позволяет распознать изменения, имеющиеся в структуре органа — в данном случае мозга. При многих заболеваниях, в основе которых лежат нарушения на клеточном уровне, а также генетические, гормональные, биохимические нарушения, головной мозг имеет обычное строение, и УЗИ не покажет патологических изменений (как, например, при широко известном синдроме Дауна). С другой стороны, далеко не всегда изменения, выявленные при нейросонографии, проявляются у ребенка в виде симптомов.
Кисты сосудистых сплетений
Итак, наиболее частая находка нейросонограммы — кисты сосудистых сплетений. Это небольшие пузырьки с жидкостью, которые обычно не проявляются в виде каких-либо симптомов. На определенной стадии внутриутробного развития в сосудистых сплетениях в норме образуются кисты, которые в большинстве случаев затем исчезают. Кисты могут быть также следствием перенесенного кровоизлияния в сосудистое сплетение, могут возникать после рождения, но в любом случае обычно они не требуют дополнительного контроля, не нуждаются в лечении и со временем пропадают.
Что делать? Лечение не требуется. При желании — можно повторить УЗИ в динамике через 1-2 месяца.
Субэпендимальные кисты
Конкурируют по частоте с кистами сосудистых сплетений субэпендимальные кисты. Это также полости с жидкостью, расположенные около желудочков головного мозга. Они возникают как следствие перенесенного до или после рождения кровоизлияния в эти области или ишемии (нарушения кровоснабжения и доставки кислорода) данной области. Обычно эти кисты тоже себя не проявляют и со временем исчезают, но учитывая то, что их причиной является перенесенный патологический процесс, мы рекомендуем контролировать их и повторить УЗИ через 1-2 месяца.
Что делать? Контроль УЗИ через 1-2 месяца. Если при контрольном УЗИ киста сильно выросла, требуется консультация невропатолога, окулиста (для оценки внутричерепного давления) и, возможно, по результатам консультация нейрохирурга.
Арахноидальные кисты
Нередко встречаются арахноидальные кисты — пороки развития паутинной оболочки, которая покрывает весь головной мозг, заходя в щели и борозды. Эти полости с жидкостью различаются по форме и размерам. Обычно кисты диаметром около 2-3 см не причиняют беспокойства ребенку, однако, учитывая возможный рост, требуют УЗ-контроля и наблюдения невролога. В отличие от субэпендимальных кист и кист сосудистого сплетения, арахноидальные кисты с течением времени не исчезают.
Что делать? УЗИ-контроль, динамическое наблюдение невролога.
Самым распространенным показанием к ультразвуковому исследованию головного мозга после выписки из роддома является подозрение на гипертензионный синдром, или повышение внутричерепного давления. На самом деле с помощью УЗИ нельзя увидеть внутричерепное давление. УЗ-исследование покажет, есть ли в мозге что-то, что смещает одно из полушарий в сторону. Это могут быть как опухоли, очень редко встречающиеся у новорожденных, так и гематомы и крупные кисты. Но в подавляющем большинстве случаев гипертензионный синдром обусловлен избыточным скоплением жидкости в пространствах головного мозга, заполненных ликвором (жидкостью). В норме небольшое количество ликвора находится под оболочками головного мозга и в желудочках, расположенных в его центральных отделах.
Что делать? Обнаружение опухоли требует немедленной консультации невропатолога и, возможно, онколога.
Гидроцефалия
Иногда в силу различных причин (перенесенное кровоизлияние, инфекция, порок развития и др.) количество ликвора в наружных и/или внутренних ликворных пространствах нарастает, вызывая их расширение: от умеренного до весьма значительного, называемого гидроцефалией. При выявлении расширения ликворных пространств необходимо повторить УЗИ через 1 месяц и проконсультироваться с неврологом.
Увеличение желудочков и/или межполушарной щели не является острой патологией и в лечении не нуждается! Кроме того, отклонения в несколько миллиметров от условных норм на бланке НСГ не имеют значения, т.к. близки к погрешности метода. Это так называемое пассивное расширение. С другой стороны, иногда клинически выраженный гипертензионный синдром не находит подтверждения при нейросонографии.
Что делать? Если у ребенка нашли гидроцефалию, об этом так и напишут в заключении: «Гидроцефалия». В этом случае необходимо лечение и динамическое наблюдение у невролога, окулиста, при необходимости — нейрохирурга.
При увеличении желудочков/ межполушарной щели — контроль УЗИ головного мозга через 2-3 месяца. В большинстве случаев динамика благоприятна, но если появляются отклонения нужна консультация невропатолога.
Пороки развития головного мозга
С помощью УЗИ можно диагностировать различные пороки развития головного мозга. Что-то во время беременности пошло не так — инфекции во время беременности, витаминно-минеральная недостаточность, генетические нарушения… Некоторые из них могут никак не проявлять себя в течение жизни. Тем не менее, любой порок головного мозга требует наблюдения у невролога, а иногда углубленного обследования ребенка.
Что делать? Наблюдение у невролога в динамике.
Внутричерепные кровоизлияния
Отдельно стоит сказать о внутричерепных кровоизлияниях. Эта патология характерна для недоношенных новорожденных, особенно родившихся до 34 недель беременности. Причем чем меньше срок, на котором произошли роды, тем больше вероятность возникновения кровоизлияния. Вот почему всем недоношенным детям обязательно проводится нейросонография.
Иногда внутричерепные кровоизлияния встречаются у доношенных новорожденных или возникают внутриутробно. Но чаще всего они происходят в течение первой недели жизни. По различным классификациям внутричерепные кровоизлияния делятся на 3-4 степени. В заключении УЗИ в этом случае будут примерно следующие слова: «перивентрикулярное (или внутрижелудочковое) кровоизлияние … степени». 1 степень — самая легкая, 4 — самая тяжелая).
Что делать? Наблюдение у невролога в динамике.
Вместо заключения
Частый вопрос: что делать, если у ребенка «плохая» нейросонография, ЭхоЭГ, УЗИ головного мозга?
Ответ: ничего. Нейросонограмма (УЗИ головного мозга) — только дополнительный, не всегда точный метод исследования. Любые изменения на УЗИ без жалоб и объективных изменений у нормально развивающегося ребенка не имеют значения.
Киста сосудистого сплетения у новорожденных

- Что представляет собой образование?
- Причины образования
- По каким признакам можно определить кисту у ребенка?
- Разновидности кистозных образований
- Возможные осложнения
- Диагностические меры
- Особенности лечения
- Отзывы
- Видео по теме
Киста сосудистого сплетения у новорожденного на сегодняшний день является самой грозной патологией у детей первого года жизни. Как правило, ее обнаруживают еще во время внутриутробного развития плода на сроке 24-30 недель. В процессе развития плода образование не составляет угрозы для его здоровья и жизни. Кроме того, в большинстве случаев киста может самостоятельно рассосаться после родов. Однако необходимо провести сравнительный анализ, чтобы исключить формирование кисты сосудистого происхождения, которая образуется на фоне патологических процессов в организме.
Что представляет собой образование?
Киста сосудистого сплетения – это доброкачественное образование с четкими контурами, наполненное жидкостью. Она встречается среди нормально протекающих беременностей с частотой приблизительно 3%.
Кистозное образование сосудистого сплетения имеет склонность к саморассасыванию, свидетельствуя о том, что это псевдокисты. Очень часто наблюдаются двусторонние кисты сосудистых сплетений головного мозга, но к 28-й неделе беременности они рассасываются, что связанно с активным развитием нервной системы плода. В случаях если киста продолжает определяться во время УЗИ вплоть до родов, то от этого ее существенность особо не возрастает.
Одним из ранних признаков формирования центральной нервной системы у эмбриона являются сосудистые сплетения. Они выступают структурными единицами в формировании правого и левого полушарий головного мозга. Сосудистые сплетения не имеют нервных окончаний, но они обеспечивают своевременное созревание и достаточное кровоснабжение мозга у плода.
Киста сосудистого сплетения головного мозга имеет следующие характеристики:
- минимальный вред здоровью;
- отсутствие значимости при сопутствующих патологиях;
- незатрагивание ни одной из жизненно необходимых систем и функций организма;
- отсутствие роста и деформации.
Причины образования
Одной из гипотез формирования кист является теория о врожденных патологиях, спровоцированных генетическими мутациями клеток. При этом локализация полости образования слева, справа или одновременно с обеих сторон не имеет никакого значения. Важно отметить, что развитие аномалий киста не провоцирует, а, напротив, патологии внутриутробного формирования способствуют их образованию.
Киста сосудистого сплетения у плода выявляются на 14-22-неделе внутриутробного развития. Такое образование безопасно для ребенка, так как оно не вызывает неврологической симптоматики. В дальнейшем умственные способности таких детей не отличаются от способностей их сверстников.
В редких случаях такой вид образования встречается у новорожденных, поэтому требуется его детальная диагностика и постоянный мониторинг размеров. Причинами поздних уплотнений у младенцев являются перенесенные матерью инфекционные заболевания в период беременности. Достаточно частыми причинами образований могут быть герпес и токсоплазмоз. Также пусковым механизмом в формировании поздних уплотнений являются тяжелое течение беременности и родов, а также поздний токсикоз.
По каким признакам можно определить кисту у ребенка?
Сосудистые уплотнения диагностируют во время проведения специальных методов диагностики, так, УЗИ и нейросонография могут дать полную характеристику кисты. Согласно принятым рекомендациям ВОЗ, данные исследования необходимо проводить всем детям до годовалого возраста, чтобы исключить возможные нарушения неврологического характера.
Обязательными показаниями для проведения нейросонографии являются:
- травмы в процессе родов;
- высокий риск внутриутробного инфицирования;
- кислородное голодание плода;
- тяжелое течение беременности;
- наличие хронических заболеваний у матери;
- интенсивные физические нагрузки в период беременности;
- отклонения в физическом развитии новорожденного (дефицит массы тела, недостаточный рост);
- выраженная деформация анатомических отделов черепа.
Согласно статистическим данным, кистозные образования регистрируются как у детей без отклонений в физиологическом развитии, так и у отстающих в развитии.
Разновидности кистозных образований
Сплетения сосудов головного мозга принимают активное участие в выработке спинномозговой жидкости, которая в дальнейшем обеспечивает питание мозга и отвечает за его функциональное развитие. Кистозные образования являются следствием интенсивного роста головного мозга, когда возникает свободная полость между сплетениями сосудов, которую внутри заполняет жидкость. Кисты сосудистых сплетений у плода – довольно распространенный диагноз, особенно в период внутриутробного развития и у детей до годовалого возраста.
Киста левого сосудистого сплетения
Образования возникают на фоне перенесенных будущей матерью вирусных и инфекционных заболеваний, а также при тяжелом течении беременности. Киста локализуется во внутричерепном пространстве близко к сосудистым сплетениям. Такая разновидность образований не требует никаких лечебных мероприятий, поскольку они не представляют угрозы для здоровья и жизни ребенка. В большинстве случаев они рассасываются по ходу роста ребенка.
Киста правого сосудистого образования
Такая разновидность образования диагностируется как у новорожденных, так и у грудных детей. В некоторых случаях ее можно определить и во взрослом возрасте, но так как кисты не имеют выраженной симптоматики, то и о наличии патологии человек может не догадываться. Правосторонние кистозные образования не приносят вреда организму и не влияют на психомоторное развитие ребенка.
Двусторонние псевдокисты
В структуре головного мозга не происходит видимых изменений и нарушений. В процесс вовлекаются сосудистые сплетения бокового желудочка. Как правило, по мере роста организма новообразование проходит без посторонней помощи. Двухсторонние кисты многочисленны, они регистрируются у взрослых и у детей. В некоторых случаях формирование двусторонней кисты может свидетельствовать о нарушении течения беременности, но это не означает, что младенец родится с патологией.
Такие кисты называют новообразованиями сосудистых сплетений, они визуализируются в заднем роге правого бокового желудочка как образования с четкими ровными краями. Новообразования не вызывают нарушений динамики ликвора и увеличения внеклеточного пространства.
Возможные осложнения
Эхопризнаки сосудистого новообразования должны вызвать настороженность у специалиста. Сами по себе кисты не опасны, но их наличие может увеличить риск развития хромосомных патологий в будущем.
При нормальных показателях лабораторных анализов сосудистая киста не указывает на патологический процесс в организме. Для исключения генетических аномалий врач назначает пройти амниоцентез (забор небольшого количества околоплодных вод).
В случаях, если у плода обнаруживаются генетические отклонения, их последствием становятся следующие аномалии развития:
- Синдром Дауна.
- Синдром Эдвардса.
Псевдокисты не имеют абсолютного влияния на развитие генетических пороков, поскольку они встречаются и у здоровых детей.
Диагностические меры
На сегодняшний день сосудистая киста не является признаком заболевания, но она может увеличивать риск развития других патологий.
Диагностика кистозного образования при помощи специальных методов исследования:
- Ультразвуковая диагностика. Проводится в период внутриутробной жизни плода, что позволяет выявить образование на раннем этапе его развития.
- Биопсия плаценты. При высоком риске развития трисомии 18.
- Амниоцентез. Обладает высокой точностью, проводится на сроке беременности до 22 недель. Методика заключается в исследовании клеток кожных покровов у эмбриона.
- Нейросонография. Проводится у детей до годовалого возраста. Процедура позволяет выявить новообразование с двух сторон, но до момента закрытия переднего родничка.
- Магнито-резонансная томография. Применяется у лиц взрослого возраста для определения возможных неврологических нарушений, в ходе которых можно обнаружить кисты.
Особенности лечения
Как правило, лечение сосудистой кисты не проводится, так как организм может справиться с ней самостоятельно. Однако существуют случаи, когда специалисты вынуждены назначить прием лекарственных препаратов для рассасывания кисты.
Чаще всего невропатологи назначают следующие лекарственные средства:
- Кавинтон. Применяется для устранения нарушений мозгового кровообращения.
- Циннаризин. Средство благоприятно воздействует на сосудистую систему, чем помогает организму разрушить патологические образования и стабилизироваться.
В других случаях терапевтические мероприятия не проводятся. Для постоянного мониторинга кисты специалисты рекомендуют проходить ультразвуковую диагностику головного мозга один раз в 3 месяца до полного их рассасывания.
Отзывы
Татьяна, 32 года
На 22 неделе беременности прошла УЗИ, где была обнаружена односторонняя киста. Узист уверил, что никакого вреда для развития ребенка это не принесет, и при дальнейшем росте ребенка она может самостоятельно рассосаться. В консультации назначили сделать скрининг. Результаты хорошие. С ними направили к генетику. Он порекомендовал подождать третье УЗИ, на основании которого можно будет рассмотреть динамику новообразования. И действительно, ребеночек подрос в размерах и киста рассосалась.
Екатерина, 36 лет
У обоих детей с разницей в 5 лет диагностировали кисту, у первого ребенка она рассосалась бесследно, хотя я сильно переживала. У второго на раннем сроке беременности тоже выявили, возможно, это наследственная особенность. В первом и втором случае всегда ждала планового УЗИ, поскольку нет смысла раньше проходить исследование. Повторную диагностику после выявления кисты я проходила не раньше, чем через месяц после их обнаружения.
Елена, 26 лет
В 20 недель сделала УЗИ, где поставили диагноз киста сосудистого сплетения. Специалист ничего не объяснила, направила меня на консультацию к генетику, так как новообразования были довольно большие – 8 мм. Сдала анализы, спустя 3 дня узнала результаты, они оказались хорошими, а размеры образования значительно меньше 3-х мм. В консультации назначили пройти УЗИ на сроке 32 недели. В период ожидания сильно волновалась, изучила множество специальной литературы, во всех источниках говорилось о доброкачественном исходе. В итоге настал момент прохождения УЗИ. Оно не выявило никаких образований в головном мозге, все они рассосались.
Опухоль сосудистого сплетения
К разновидностям опухолей сосудистого сплетения относятся: атипичная папиллома сосудистого сплетения, карцинома сосудистого сплетения, папиллома сосудистого сплетения
Что такое опухоль сосудистого сплетения?
Опухоли сосудистого, или хориоидного, сплетения (ОСС) — это редкий вид опухолей, возникающих в желудочках головного мозга. Желудочки головного мозга — пространства в головном мозге, заполненные спинномозговой жидкостью (СМЖ). Такие опухоли могут быть как доброкачественными , так и злокачественными . Чаще всего ОСС возникаюту грудных детей, однако могут развиваться в любом возрасте.
Опухоли сосудистого сплетения составляют 3% от опухолей головного мозга у детей, но это 10–20% от опухолей головного мозга у детей в возрасте до 1 года. В США ежегодно диагностируется приблизительно 75–80 новых случаев ОСС у детей и молодых людей до 21 года.
Существует 2 основных вида опухолей сосудистого сплетения.
- Наиболее распространенный вид — папиллома сосудистого сплетения (ПСС), или хориоидпапиллома. Они составляют около 80% опухолей сосудистого сплетения. Такие опухоли доброкачественные и растут медленно. Чаще всего их выявляют в боковом желудочке головного мозга у детей. Они редко распространяются на другие части ЦНС.
- Карцинома сосудистого сплетения (КСС) является злокачественной формой опухоли сосудистого сплетения. Она растет быстрее и с большей вероятностью распространяется через спинномозговую жидкость на другие ткани ЦНС. Такие опухоли составляют около 10–20% опухолей сосудистого сплетения.
Основный метод лечения опухолей сосудистого сплетения — хирургическая операция. В зависимости от вида опухоли и степени развития заболевания помимо хирургической операции могут использоваться дополнительные методы лечения, в том числе химиотерапия и лучевая терапия.
Лучевая терапия позволяет уменьшить размеры опухоли и уничтожить злокачественные клетки с помощью ионизирующего излучения, рентгеновских лучей или протонов. Излучение повреждает ДНК внутри опухолевых клеток.
Признаки и симптомы опухолей сосудистого сплетения
Симптомы ОСС сильно различаются в зависимости от возраста ребенка и расположения опухоли. По мере роста опухоли нарушается нормальная циркуляция спинномозговой жидкости. Это вызывает накопление жидкости в головном мозге, известное как гидроцефалия. Жидкость вызывает расширение желудочков и повышает давление на головной мозг (внутричерепное давление). Многие из симптомов опухолей сосудистого сплетения связаны с повышенным давлением на ткани головного мозга.
Возможные симптомы опухоли сосудистого сплетения:
- Головные боли, которые часто усиливаются по утрам и/или проходят после рвоты
- Тошнота и рвота
- Изменения уровня активности, вялость
- Проблемы при ходьбе
- Затруднения при приеме пищи
- Изменения поведения или раздражительность
- Увеличение размера головы у младенцев
- Увеличение размеров родничка (мягкой области в верхней части черепа)
Диагностика опухоли сосудистого сплетения
Врачи проверяют наличие опухолей сосудистого сплетения несколькими способами. Используют такие исследования:
- Изучение истории болезни и медицинский осмотр помогают врачам получить сведения о симптомах, общем состоянии здоровья, перенесенных заболеваниях, факторах риска и особенностях основных этапов развития.
- Большинство опухолей сосудистого сплетения возникают у грудных детей и детей младше 5 лет. Существует повышенный риск развития карциномы сосудистого сплетения при синдроме Ли-Фраумени, синдроме предрасположенности к раку.
- В ходе неврологического обследования оцениваются функции головного мозга, спинного мозга и нервов. Во время обследования проверяют различные аспекты работы мозга: память, зрение, слух, мышечную силу, равновесие, координацию и рефлексы.
- С помощью диагностической визуализации, например магнитно-резонансной томографии (МРТ) и компьютерной томографии (КТ), получают детализированные изображения желудочков, головного и спинного мозга. Врачи могут увидеть размеры и расположение опухоли и лучше понять, какие участки мозга оказались затронуты.
- Чтобы посмотреть, есть ли опухолевые клетки в спинномозговой жидкости, врачи могут назначить люмбальную пункцию.
- Для диагностики ОСС выполняется биопсия. При биопсии небольшой образец опухоли извлекается иглой во время хирургической операции. Морфолог изучает образец ткани под микроскопом, чтобы определить конкретный тип опухоли.
Определение степени злокачественности и стадии развития опухоли
В зависимости от гистологии и вида опухоли, ее относят к доброкачественным или злокачественным. ОСС диагностируются как папиллома сосудистого сплетения (ПСС), нераковая, или карцинома сосудистого сплетения (КСС), раковая.
Опухоли классифицируются по их внешнему виду под микроскопом. Чем сильнее изменения внешнего вида клеток, тем выше степень злокачественности. Папилломы сосудистого сплетения обычно представляют собой опухоли I степени злокачественности и в большинстве случаев доброкачественные. Карциномы сосудистого сплетения обычно представляют собой опухоли III степени злокачественности. Они более агрессивны по своей природе и отличаются очень быстрым ростом.
Для определения стадии развития опухоли требуется МРТ позвоночника и головного мозга, чтобы увидеть, насколько болезнь распространилась, и люмбальная пункция для поиска раковых клеток в спинномозговой жидкости.
Прогноз при лечении опухолей сосудистого сплетения
Вероятность излечения очень высокая, если возможно полное удаление опухоли хирургическим путем. При успешном проведении хирургической операции на папилломе сосудистого сплетения (ПСС) выживаемость достигает 100%. Карцинома сосудистого сплетения (КСС) более агрессивна, но вероятность излечения составляет примерно 50–70%.
На прогноз влияют такие факторы:
- Результаты гистологического исследования . Для детей с ПСС прогноз более благоприятный, чем для детей с КСС.
- Возраст ребенка. Для детей младше 4 лет прогноз менее благоприятный.
- Распространилась ли опухоль на другие части головного или спинного мозга.
- Какая часть опухоли осталась после хирургической операции. Полная резекция опухоли повышает вероятность успешного лечения.
- Наличие некоторых генетических синдромов (например, синдрома Ли-Фраумени или герминативной мутации TP53).
- Применение лучевой терапии для лечения опухоли.
- Наличие мутаций TP53 в опухоли. Вероятность излечения значительно снижается при наличии мутаций гена TP53 в опухоли. Для детей с 2 копиями измененного гена в опухоли прогноз крайне неблагоприятный.
Лечение опухолей сосудистого сплетения
Лечение зависит от нескольких факторов, в том числе от размера и расположения опухоли, возраста ребенка и типа опухоли (ПСС или КСС). Лечение обычно включает в себя хирургическую операцию, химиотерапию и лучевую терапию. Основным методом лечения, если это возможно, является хирургическое вмешательство. Карцинома сосудистого сплетения — более агрессивный вид рака, и для большинства пациентов применяется несколько методов лечения.
Как для диагностики, так и для лечения опухолей сосудистого сплетения проводят хирургическую операцию. Ее целью является удаление максимального количества опухолевых клеток. В редких случаях хирургическое вмешательство невозможно из-за расположения опухоли.
Часто дети с папилломой сосудистого сплетения не нуждаются в дополнительном лечении, если опухоль полностью удалена. Детям с карциномой сосудистого сплетения в дополнение к хирургическому вмешательству обычно требуются химиотерапия и лучевая терапия.
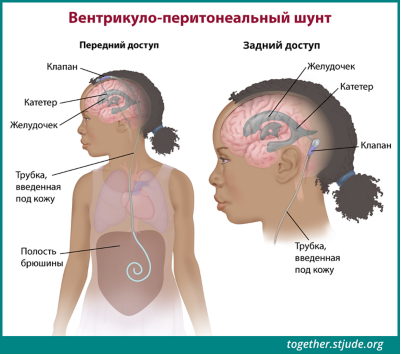
В некоторых случаях в мозг устанавливают шунт для предотвращения накопления жидкости (гидроцефалии). Скапливающаяся жидкость вызывает повышение внутричерепного давления и может вызывать многие симптомы, связанные с опухолями сосудистого сплетения. Шунт представляет собой тонкую трубку для дренажа спинномозговой жидкости, т. е. для ее выведения из головного мозга, что позволяет облегчить симптомы. Шунт может быть временным или постоянным.
Шунт представляет собой тонкую трубку для дренажа спинномозговой жидкости, т. е. для ее выведения из головного мозга. Скопившаяся жидкость вызывает повышение давления внутри головного мозга и может вызывать другие симптомы опухолей сосудистого сплетения.
При лечении опухолей сосудистого сплетения, в частности КСС, наряду с лучевой терапией и/или хирургической операцией часто применяют химиотерапию. Химиотерапия может быть системной, регионарной или интратекальной .
В дополнение к другим методам лечения иногда применяется лучевая терапия. Вид лучевой терапии зависит от расположения и распространения опухоли. Возраст ребенка является важным фактором для принятия решения о необходимости лучевой терапии при лечении опухолей головного мозга в детском возрасте.
При рецидиве опухоли детям с частичным ответом на химиотерапию и лучевую терапию может быть предложено лечение в рамках клинического исследования. Хотя в настоящее время нет биологических агентов, целенаправленно действующих на раковые клетки КСС, пациенты могут принять участие в исследованиях иммунотерапии и исследованиях I фазы.
Поддерживающая терапия для пациентов с опухолью сосудистого сплетения включает в себя необходимый курс реабилитации и консультации невролога. Может потребоваться применение стероидных и противосудорожных препаратов. Пациенту может быть необходима помощь в решении трудностей, связанных с обучением, развитием и процессом лечения.
Жизнь после опухоли сосудистого сплетения
Детям с долгосрочной выживаемостью после КСС необходимо тщательное и длительное наблюдение для выявления отдаленных последствий лечения. Детей с герминативной мутацией TP53 или синдромом Ли-Фраумени необходимо направить на генетическую консультацию и наблюдение за развитием других видов рака, связанных с этим синдромом.
—
Дата изменения: июнь 2018 г.
Люмбальная пункция
Люмбальная пункция иногда применяется для диагностики рака у детей. Ее проводят, чтобы определить наличие злокачественных клеток в спинномозговой жидкости.
Подробнее о люмбальной пункции
Наследственный риск и генетическое тестирование
Онкологическая предрасположенность означает, что для некоторых людей повышенный риск развития рака генетически обусловлен.
Подробнее об онкологической предрасположенности
Магнитно-резонансная томография (МРТ)
При магнитно-резонансной томографии (МРТ) используется большой магнит, радиоволны и компьютеры, позволяющие получать высококачественные детальные изображения внутренних структур тела.
Услуги клиники «Нейрохирургия детского возраста» ФГУ РНХИ им. проф. А.Л. Поленова
Опухоли боковых желудочков в детском возрасте не являются самыми частыми по сравнению с другими опухолями головного мозга и составляют примерно 2-5%. Анатомически боковые желудочки представляют собой симметричные полости, расположенные внутри больших полушарий мозга, заполненные цереброспинальной жидкостью (ликвором). Ликвор образуется из сосудистых сплетений, которые прикрепляются по основанию боковых желудочков. Далее цереброспинальная жидкость через отверстия Монро оттекает в срединный 3 желудочек. Опухоль может происходить из стенок боковых желудочков, из сосудистого сплетения, либо из мозгового вещества по соседству, но расти и заполнять полость желудочковой системы. По гистологическому строению чаще встречаются эпендимомы, астроцитомы, хориоидпапилломы (опухоль сосудистого сплетения). Клиническая картина Учитывая, что опухоль начинает формироваться в анатомической полости (боковые желудочки), симптомы заболевания проявляются обычно позже, когда новообразование достигает довольно больших размеров и затрудняет отток ликвора из боковых желудочков в другие ликворосодержащие отделы. Постепенное накопление ликвора в изолированной части бокового желудочка значительно расширяет его, сдавливая мозговое вещество по соседству и, наряду с ростом самой опухоли, приводит к повышению внутричерепного давления. При опухолях сосудистого сплетения отмечается, как правило, усиление продукции ликвора, что является дополнительным фактором в патогенезе гидроцефалии помимо нарушения оттока цереброспинальной жидкости. Ребенок будет жаловаться на головную боль, тошноту, рвоту, сонливость. В ряде случаев возможно развитие судорожных приступов. Для улучшения оттока ликвора и уменьшения головных болей дети иногда запрокидывают голову назад или в сторону, таким образом, при осмотре отмечается вынужденное положение головы. В клинической картине заболевания отмечается снижение мышечной силы, повышение мышечного тонуса в конечностях, противоположных локализации опухоли. У некоторых больных выявляются экстрапирамидные симптомы (нарушение мышечного тонуса, дрожание конечностей). Диагностика. К современным диагностическим методам опухолей боковых желудочков относятся способы нейровизуализации: КТ, МРТ, ПЭТ головного мозга. Компьютерная (КТ) и магнитно-резонансная томография (МРТ) позволяет в 100% случаев выявить прямые или косвенные признаки объемного процесса головного мозга, к которым относится и опухоль. При томографическом исследовании уточняют локализацию, размер опухоли, исходный рост бластоматозной ткани (субэпендимарный слой, стенка желудочка, сосудистое сплетение) его структуру (наличие кист, кальцификатов, кровоизлияний), взаимоотношение с мозговыми структурами и сосудами головного мозга. Проводится оценка степени выраженности гидроцефалии. С целью дифференциальной диагностики с неопухолевыми объемными процессами боковых желудочков, оценки метаболизма паравентрикулярного мозгового вещества, выявления степени злокачественности новообразования пациентам проводят позитронно-эмиссионную томографию (ПЭТ). Лечение опухолей боковых желудочков хирургическое. При опухолях небольших размеров возможно эндоскопическое удаление, что является малотравматичным вмешательством. В большинстве случаев опухоль боковых желудочков сопровождается водянкой мозга, поэтому требует в ряде случаев дополнительной хирургической коррекции. При гидроцефалии выраженной степени у детей младшего возраста в ряде случаев еще до удаления опухоли требуется операция по устранению гидроцефалии (имплантация дренажной ликворной системы). Если после тотального удаления опухоли гидроцефалия сохраняется, также проводится ликворошунтирующая операция. При злокачественных новообразованиях удаление опухоли должно сочетаться с дополнительной терапией, которая в зависимости от возраста включает лучевую и/или химиотерапия. Среди методов адъювантной терапии в нашей клиники также используется специфическая иммунотерапия, фотодинамическая терапия. Абсцесс головного мозга
Пороки развития костей черепа.
Внутричерепная киста
Гидроцефалия.
Гиперкинез
Детский церебральный паралич
Краниовертебральные аномалии
Невриномы
Опухоли мозжечка
Опухоли 4 желудочка
Опухоли боковых желудочков мозга
Опухоли больших полушарий головного мозга.
Опухоли задней черепной ямки у детей
Опухоли костей черепа
Опухоли спинного мозга
Опухоли ствола мозга
Повреждений отдельных периферических нервов
Посттравматическая гидроцефалия
Родовые кровоизлияния новорожденных
ТРАВМАТИЧЕСКИЕ ПОВРЕЖДЕНИЯ ЧЕРЕПА И ГОЛОВНОГО МОЗГА
Спинномозговые грыжи
Эпилепсия посттравматическая
Эпилепсия
артериальные аневризмы и артериовенозные мальформации



Copyright © 2009-2016
Клиника нейрохирургии детского возраста
HМИЦ им. В.А. Алмазова
Дизайн:
Прокошева! О


ПОМОЩЬ ДЛЯ ГОСПИТАЛИЗАЦИИ В HМИЦ им. В.А. Алмазова
Уважаемые родители больных детей!
Мы получаем сведения от больных о сложности получения направления для лечения в нашем учреждении. Наше отделение в течении 75 лет (с 1938г) оказывает нейрохирургическую помощь детям. И в наши дни мы полны решимости продолжать эти традиции.
В случаях, если у Вас при решении вопросов лечение ребёнка для госпитализации в HМИЦ им. В.А. Алмазова (отделение нейрохирургии детского возраста) возникают проблемы в получении НАПРАВЛЕНИЯ ( квоты ) на высокотехнологичный вид помощи (ВМП), специализированной медицинской помощи (СМП) или другие нейрохирургические операции – рекомендуем сообщать об этом нам на наш сайт или по телефону:
+7 (905) 271-97-15 , мы поможем Вам решить эти вопросы.
С уважением,
руководитель отделения
профессор
Вильям Арамович Хачатрян
Заседание редакционного совета, посвященного IV номеру журнала..
Заседание редакционного совета, посвященного IV номеру журнала, планируется на 18 апреля 2019 г. в 15:00 в конференц. зале РНХИ им. А.Л. Поленова. Участие иногородних членов Редколлегии и Редсовета возможно обеспечить через интернет (по Скайпу) в режиме On-line.
С уважением,
главный редактор, профессор Хачатрян В.А.
секретарь Самочерных К.А.
Федеральное государственное бюджетное учреждение
«Федеральный центр нейрохирургии»
Министерства здравоохранения Российской Федерации (г. Тюмень)

- » href=»https://fcn-tmn.ru/2979-2/» hreflang=»ru-RU» lang=»ru-RU»>
- » href=»http://fcn-tmn.ru/en/english/» hreflang=»en-GB» lang=»en-GB»>
Кисты головного мозга
Краткие сведения о нозологии
| Отделение: | Нейрохирургическое отделение №1 (детское) |
| Методы лечения (технологии): | Эндоскопическая фенестрация арахноидальной кисты |
Арахноидальная Сильвиевой щели- это врожденная аномалия развития головного мозга, характеризующаяся наличием полости в проекции боковой щели головного мозга, сформированной паутинной оболочкой головного мозга, заполненной спинномозговой жидкостью.


МРТ-картина арахноидальной кисты левой Сильвиевой щели.
Клиническая картина:
Течение данного заболевания длительно может оставаться бессимптомным. Наличие и степень выраженности неврологических нарушений зависит от размера кисты и степени смещения структур головного мозга.
Проявления могут быть следующими:
- Головная боль,
- Чувство распирания или давления в голове,
- Ощущение пульсации в голове,
- Шум в ухе при сохранном слухе,
- Нарушение слуха (нейросенсорная тугоухость),
- Зрительные расстройства (двоение, пятна перед глазами и т.п.),
- Судорожные приступы,
- Нарушения глотания,
- Двигательные и координаторные нарушения.
Супраселлярная арахноидальная киста- это врожденная аномалия развития головного мозга, характеризующаяся наличием полости в области перекреста зрительных нервов, сформированной паутинной оболочкой головного мозга, заполненной спинномозговой жидкостью.


МРТ-картина супраселлярной кисты.
Клиническая картина:
- Головная боль,
- Тошнота, рвота,
- Головокружение,
- Нарушения зрения,
- Нарушения движений глазных яблок,
- Двигательные и координаторные нарушения,
- Судорожные приступы.
Арахноидальная киста бокового желудочка- это врожденная/ приобретенная аномалия развития головного мозга, характеризующаяся наличием полости в проекции той или иной части бокового желудочка головного, сформированной паутинной оболочкой головного мозга, заполненной спинномозговой жидкостью.


МРТ-картина арахноидальной кисты заднего рога левого бокового желудочка головного мозга.
Клиническая картина:
Течение данного заболевания длительно может оставаться бессимптомным. Наличие и степень выраженности неврологических нарушений зависит от размера кисты и степени смещения структур головного мозга.
Проявления могут быть следующими:
- Головная боль,
- Чувство распирания или давления в голове,
- Ощущение пульсации в голове,
- Шум в ухе при сохранном слухе,
- Нарушение слуха (нейросенсорная тугоухость),
- Зрительные расстройства (двоение, пятна перед глазами и т.п.),
- Судорожные приступы,
- Нарушения глотания,
- Двигательные и координаторные нарушения.
Диагностика:
МРТ головного мозга позвояет достоверно определить наличие арахноидальной кисты, степень ее воздействия на окружающие ткани головного мозга.
Показания к оперативному лечению:
- Увеличение размеров желудочков головного мозга, по данным МРТ/МСКТ. Перивентрикулярный отек головного мозга по данным МРТ/МСКТ головного мозга.
- Клинические проявления гипертензионного синдрома (рвота, выраженные головные боли, ускоренное увеличение окружности головы, напряжение и выбухание большого родничка).
Противопоказания к оперативному лечению:
- Воспалительный процесс любой локализации в стадии обострения, неполной ремиссии
- Анемия средней и тяжелой степени.
- Тяжелое общесоматическое состояние
- Обострение хронических заболеваний.
- Тяжелое общесоматическое состояние пациента
Окончательное решение о наличии или отсутствии показаний к оперативному лечению принимает врач-нейрохирург в рамках очной консультации.
Среднее количество койко-дней: 3-5.
Описание результата операции:
Результатом любого вида оперативного лечения является восстановление физиологической циркуляции спинномозговой жидкости, уменьшении размеров кисты и снижение внутричерепного давления.
Особенности послеоперационного периода:
Любое хирургическое вмешательство может быть с риском развития воспалительных, геморрагических осложнений.
Наблюдение и контрольные явки к нейрохирургу необходимы. Не реже 1 раза в год.