Как лечить и предупредить понос от антибиотиков у ребенка
Начальное лечение обезвоживания при острой недостаточности питания
Биологические, поведенческие и контекстуальные обоснования
Автор: Ashley Carmichael
Апрель 2011 г.
Обезвоживание – состояние, возникающее при избыточном выведении жидкости из организма 1 . При острой недостаточности питания причиной обезвоживания является нелеченая диарея, которая приводит к потере воды и электролитов 2 . Острая недостаточность питания и диарея образуют порочный круг, усугубляя друг друга и увеличивая шансы друг друга на возникновение.
Диарею вызывает несоблюдение гигиены и контакт с зараженной пищей или водой. Диарея широко распространена в развивающихся странах, в которых около одного миллиарда человек не имеют доступа к чистой воде, а 2,5 миллиарда человек не имеют доступа к основным средствам санитарии 2 . Ежегодно во всем мире насчитывается два миллиарда случаев диареи, которая убивает около 1,5 миллиона детей 2 .
Обезвоживание организма при острой недостаточности питания трудно выявить, поскольку многие из таких типичных признаков, как эластичность кожи, являются неподтвержденными 3 . К применимым показателям относятся жажда, истощение, прохладные и влажные конечности, слабая пульсация лучевой артерии или отсутствие пульсации, а также пониженный диурез или его отсутствие 3 . Для назначения надлежащего лечения очень важно отличать обезвоживание от септического шока, с которым у него есть несколько общих симптомов. Наличие диареи указывает на обезвоживание, что требует соответствующего лечения 3 .
Установление обезвоживания является аналогичным для всех форм диареи. Однако в целях лечения следует проводить различие между холерой и другими формами диареи в качестве причины обезвоживания. Холера отличается острой водянистой диареей и способна убить здорового человека в считанные часы 4 .
В регионах, где острая недостаточность питания является проблемой, применяются многоэтапные программы. Лечение обезвоживания слабой, умеренной и тяжелой степени, которое представляет собой третий этап начального лечения острой недостаточности питания, проводят в больнице.
Обезвоживание слабой и умеренной степени характеризуется жаждой, ощущением беспокойства или раздражением, нормальными или слегка запавшими глазами, а также запавшим родничком у младенцев. Признаки острого обезвоживания включают вялость или бессознательное состояние, затруднение при питье или неспособность пить, отсутствие диуреза, прохладные влажные конечности, низкое или неопределяемое кровяное давление, а также частый и слабый пульс 5 .
Пациентам с острой недостаточностью питания при обезвоживании слабой или умеренной степени, вызванном холерой, необходимо немедленно назначить растворы для пероральной регидратации (РПР) 4 . РПР – это жидкость, содержащая соль, сахар, хлористый калий и соль лимонной кислоты для восполнения утраченной жидкости и электролитов, приведших к обезвоживанию 6 .
Если обезвоживание при острой недостаточности питания вызвано другими формами диареи, лечение проводят при помощи альтернативной версии РПР под названием ReSoMal, что расшифровывается как рекомендованный раствор солей для пероральной регидратации для детей с острой недостаточностью питания 3 . Такая разница в подходе к лечению объясняется результатами исследования, согласно которому содержание натрия по отношению к калию в РПР является слишком высоким для пациентов с обезвоживанием при острой недостаточности питания, которое было вызвано другими формами диареи, отличными от холеры. Такой раствор приводит к перегрузке сердца и сердечной недостаточности 7 . Следовательно, для решения этой проблемы раствор для лечения обезвоживания, вызванного всеми причинами, кроме холеры, был заменен на раствор ReSoMal, в котором больше калия и меньше натрия, чем в РПР 7 .
При любом способе лечения предпочтительным способом регидратации для взрослых и детей является пероральный, однако, если ребенок не может пить, можно использовать назогастральный зонд. Острое обезвоживание, вызванное холерой, лечат при помощи внутривенных жидкостей 3 . Также важно не прерывать кормление младенцев при регидратации, поэтому матери должны продолжать грудное вскармливание 3 .
Признаки успешной регидратации включают в себя диурез, отсутствие жажды и других признаков обезвоживания 3 . Жидкости продолжают давать для поддержания гидратации до прекращения диареи 3 .
Библиография
1 Dorland. Dorland’s illustrated medical dictionary. Philadelphia, W.B. Saunders, 2007.
2 Diarrhoeal disease fact sheet. Geneva, World Health Organization, 2009.
3 Management of severe malnutrition: a manual for physicians and other senior health workers. Geneva, World Health Organization, 1999.
4 WHO position paper on oral rehydration salts to reduce mortality from cholera. Geneva, World Health Organization, 2009.
5 The treatment of diarrhoea: a manual for physicians and other senior health workers (4th rev). Geneva, World Health Organization, 2005.
6 New formulation of oral rehydration salts (ORS) with reduced osmolarity. The United Nations Childrens’ Fund Supply Division, 2004 (Technical Bulletin, No. 9).
7 Golden MHN. Severe malnutrition. In: Weatherall DJ, Ledingham JGG, Warell DA eds. The Oxford textbook of medicine. Oxford, Oxford University Press, 1996:1278–1296.
8 Severe malnutrition: report of a consultation to review current literature. Geneva, World Health Organization, 2004.
Отказ от ответственности
За мнения, изложенные в настоящем документе, несут ответственность только указанные выше авторы.
Заявления о конфликте интересов
Заявления о возможных конфликтах интересов были получены от всех указанных выше авторов, и никаких конфликтов интересов выявлено не было.
Дисбактериоз
За границей врачи не понимают, когда читают наши российские выписки с диагнозом «дисбактериоз». Нет у них такой болезни. Думаете, у иностранцев поноса после приёма антибиотиков нет, или других расстройств стула? Конечно, есть, пациенты везде одинаковые. Только там доктора знают, что за этими расстройствами могут стоять десятки причин, от совершенно безобидных, до угрожающих жизни. У нас же всё в кучу! Недаром один американский доктор сказал: «Дисбактериоз – выгребная яма российского невежества. » (я уже не первый раз повторяю за ним эту фразу!).
Я у себя в городской больнице запретил делать анализ кала на что-либо, кроме как на скрытую кровь и на яйца глист. Потому что анализ кала на дисбактериоз ничего не даёт вообще. Мы обязательно получим в анализе какие-то бактерии, причём половина из них будут якобы патогенные или действительно патогенные. Только делать хоть какие-то выводы на основании результатов этих анализов нельзя. Если у человека появился понос, это никакой не дисбактериоз, ну нет такой болезни! Есть несколько сценариев, когда возможен понос после приёма антибиотиков.
Основной – это понос (диарея), ассоциированный с механизмом действия антибиотиков. Существует большая группа антибиотиков (так называемые макролиды, например, эритромицин, азитромицин-сумамед, кларитромицин), которые усиливают моторику кишечника, вызывая понос.
Другой сценарий может быть реально опасным. После длительного приёма антибиотиков, иногда спустя недели две после его прекращения, может развиваться токсическое заболевание толстого кишечника, которое называется токсический мегаколон. Оно может закончиться серьезно, иногда даже смертью. Но это тоже инфекционная болезнь, вызванная активацией определённой бактерии clostridium difficel, её токсином и лечится она опять же антибиотиками. У нас про дисбактериоз слышали все, а про токсический мегаколон иногда не знают даже врачи, и сделать анализ на этот токсин даже в Москве практически невозможно. Зато все подряд принимаем что-нибудь типа линекса, а потом удивляемся пропущенному раку кишечника.
Конечно, после приёма антибиотиков может развиться дисбактериоз. Но уловите разницу: это не болезнь, которую надо лечить. Я категорически против того, чтобы говорили, что дисбактериоз – это болезнь, требующая обязательного лечения пробиотиками. Сплошь и рядом людям говорят: «Вот видите, у вас расстройство стула, вы примите пробиотики и будет вам счастье». Нам, грубо говоря, дурят голову, утверждая, что это болезнь и обманом заставляя принимать пробиотики.
Пробиотики имеют право на существование. Есть исследования в Англии, которые показывают, что у детей применение пробиотиков может сократить срок применения антибиотиков. Пробиотики могут облегчать субъективное состояние человека. Подчеркиваю, я – не против них. Я против ложной пропаганды пробиотиков, как препаратов, обязательных при лечении дисбактериоза.
Если вы меня спросите: «У меня расстройство желудка, урчит в животе, а я принимал антибиотики – могу я теперь попить пробиотики?», я отвечу: «Они вам не помогут. Но может быть, немножко субъективно облегчат состояние. А может – нет. Но вреда от этого не будет». Это разумный подход.
А если вам говорят: «При вашем состоянии вам ОБЯЗАТЕЛЬНО надо купить такое лекарство, такой-то кефир, такие бактерии» – это совсем другое. Это обман. Человеку назначают ненужное лечение, посылая его в аптеку тратить деньги, обогащая тем самым фармацевтические компании. Мы покупаем ненужные лекарства, тратимся, а потом у нас не хватает денег на те лекарства, которые действительно необходимы.
Гастроэнтерит — симптомы, лечение
Гастроэнтерит — очень распространенное воспалительное заболевание желудка и кишечника. Рвота, понос, колики, слабость, и иногда температура — это его основные и знакомые многим симптомы.
Причины гастроэнтеритов
- возбудители инфекционных (вирусы, бактерии) и паразитарных болезней;
- пищевые токсикоинфекции — отравление токсинами бактерий, которые образуются в результате их жизнедеятельности;
- побочные действия приема некоторых медикаментов (к примеру, нестероидных противовоспалительных препаратов), радио- и химиотерапии;
- неправильное питание;
- пищевая аллергия или непереносимость отдельных продуктов;
- стресс.
Гастроэнтерит также может быть одним из симптомов некоторых заболеваний.
Симптомы и признаки гастроэнтерита
Симптомы гастроэнтеритов различаются в зависимости от причины заболевания. Инфекционные гастроэнтериты обычно начинаются внезапно. Рвота, понос (диарея) с кровью и слизью или без них, кишечные колики, слабость, температура (умеренная или высокая) — это классические признаки кишечной инфекции. Заболевание может сопровождаться также мышечными болями и прострацией.
Паразитарные гастроэнтериты обычно проявляются хроническим поносом, в большинстве случаев без крови, за исключением амебной дизентерии. Слабость и потеря веса наблюдается в тех случаях, когда понос сильный.
Неинфекционные гастроэнтериты в основном сопровождаются расстройствами пищеварениями. Их проявления могут быть очень незначительными (мягкий кал, метеоризм) или выраженными (сильный понос, колики, слабость, потеря веса, ухудшение общего состояния).
Диагностика гастроэнтерита
Клиническая картина многих видов гастроэнтерита очень явная. И для постановки диагноза врачу бывает достаточно расспросить пациента о жалобах и провести общий осмотр. При прощупывании живота обнаруживаются вздувшиеся петли кишечника. Также врач может выслушивать работу кишечника. Она обычно очень активна, сопровождается многими звуками.
Самое важное — установить причину заболевания, так как это определяет план лечения. Поэтому в некоторых случаях доктор назначает дополнительные исследования. Для многих инфекционных заболеваний разработаны тесты, способные выявить возбудителя; паразиты и бактерии обнаруживают при микроскопии или посевах кала.
Общий и биохимический анализ крови назначают пациентам с тяжелой формой заболевания, так как в этих случаях нарушается работа внутренних органов (например, почки страдают при гастроэнтеритах, вызванных кишечной палочкой).
Лечение гастроэнтерита
Терапия гастроэнтерита работает в двух направлениях:
- устраняет первопричину, если это возможно;
- корректирует симптомы и последствия.
Для вирусных гастроэнтеритов специфического лечения не существует. При умеренных симптомах отдых и обильное питьё — всё, что нужно для успешного выздоровления. Сильное обезвоживание, недостаток жидкости и отдельных электролитов корректируют введением внутривенных растворов.
Бактериальные гастроэнтериты требуют лечения антибиотиками, паразитарные — противогельминтными препаратами. При подозрении на пищевую непереносимость важнее всего исключить из рациона продукты, которые могут вызывать болезненное состояние. Если гастроэнтерит развивается как побочное действие лекарств, врач может попробовать заменить препараты из текущей схемы аналогами. В тех случаях, когда воспаление только симптом, путь к избавлению от него — в лечении основного заболевания.
Всегда необходимо обильное питье, при температуре назначаются жаропонижающие. Противодиарейные средства, такие как имодиум, приветствуются далеко не всегда.
Профилактика гастроэнтерита
Лучшая профилактика инфекционного гастроэнтерита — следовать элементарным правилам личной гигиены, знакомым каждому:
- тщательно мыть руки после туалета и перед едой;
- не пить сырую воду, особенно из незнакомых источников и стоячих водоемов;
- избегать подозрительные заведения общественного питания;
- при наличии дома больного — выделить ему индивидуальную посуду, не пользоваться общими с ним полотенцами;
- дезинфицировать места пеленания и смены подгузников, если болен ребенок;
- любителям путешествий рекомендуется заранее выяснить особенности местной кухни и избегать потенциально опасных блюд. В первую очередь это касается посещения стран, в которых туземная кухня очень отличается от привычной, или используются ингредиенты, не обработанные термически. Воду лучше покупать бутилированную.
Правильное питание и здоровый образ жизни помогут предупредить хронический гастроэнтерит.
Пиелонефрит
Воспаление и инфицирование одной или обеих почек бактериями называется пиелонефритом. 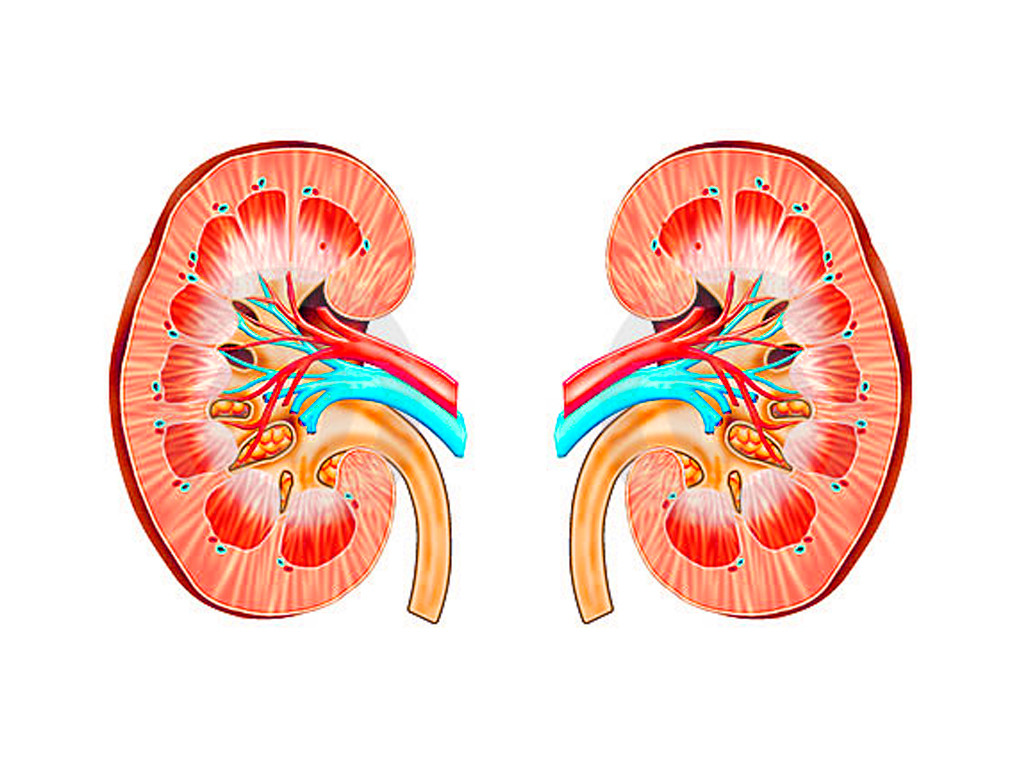 Необходимо различать первичный и вторичный пиелонефрит. Вторичный пиелонефрит всегда развивается в результате нарушенного оттока мочи из почки, вследствие различных причин (наиболее часто камень почки). При первичной форме пиелонефрита отток мочи из верхних мочевых путей не нарушен.
Необходимо различать первичный и вторичный пиелонефрит. Вторичный пиелонефрит всегда развивается в результате нарушенного оттока мочи из почки, вследствие различных причин (наиболее часто камень почки). При первичной форме пиелонефрита отток мочи из верхних мочевых путей не нарушен.
Почки функционируют и выводят ненужные продукты из организма в виде мочи. Моча из почек попадает в мочевой пузырь, откуда экскретируется через уретру. Почки в их здоровом состоянии стерильны, то есть не заражены бактериями. Однако, в результате различных причин (чаще в результате воспалительных процессов, анатомических особенностей) бактерии, проникая в уретру и поднимаясь по стенкам в мочевой пузырь, попадают в мочеточники, а оттуда прямиком в почки.
Очень часто такой вариант инфицирования почек возможен у женщин во время острого цистита. Цистит очень распространен среди женщин и встречается у 3 процентов взрослых женщин ежегодно. К счастью последних, инфекции мочевого пузыря далеко не всегда приводят к пиелонефриту (приблизительно у 2 пациентов на 30 случаев инфекций мочевых путей). Риск пиелонефрита увеличивается во время беременности, с обструкцией мочевой системы (почечные камни), у людей с изменениями мочевой системы (к примеру, дивертикул мочевого пузыря), с диабетом, и с ослабленной иммунной системой.
Каковы симптомы пиелонефрита?
Основными проявлениями пиелонефрита является боль в поясничной области или подреберье с высокой лихорадкой, ознобом, обычно с учащенным, императивным и/или болезненным мочеиспусканием. У многих возможна тошнота, понос и рвота. Менее распространенными симптомами является помутнение сознания или потеря сознания в случае сепсиса или шока (если бактерии проникают в кровоток из инфицированной почки) у пациентов с тяжелыми формами пиелонефрита.
Очень важно понимать, что подобное заболевание является тяжелым и даже опасным для жизни, и в случае возникновения подобных симптомов необходимо незамедлительно обратиться за медицинской помощью!
Существует множество других заболеваний брюшной полости, которые могут проявляться схожими симптомами. К примеру, аппендицит, холецистит, прободная язва желудка. Таким образом, одним из первых шагов лечащего врача к постановке диагноза помимо сбора жалоб – определить заражена ли моча!
Как лечить пиелонефрит?
Основными лекарственными препаратами в случае пиелонефрита являются антибиотики широкого спектра действия, противовоспалительные и дезинтоксикационные препараты! Необходимо знать и помнить о том, что назначение антибиотиков запрещено до восстановления оттока мочи из инфицированной почки! Зачастую, перорально назначенных антибиотиков достаточно, но с тяжелой инфекцией и/или с тошнотой и рвотой, может потребоваться внутривенное введение антибиотиков до полного выздоровления пациента. Чтобы ликвидировать инфекцию и предотвратить рецидив заболевания проводится длительный курс лечения, обычно в общей сложности от 2 до 4 недель.
К оперативному вмешательству прибегают в случае наличия гнойно-деструктивных изменений в почке!
Часто задаваемые вопросы:
Какие исследования необходимы для подтверждения пиелонефрита?
При подозрении на пиелонефрит прежде всего необходимо проведение ультразвукового исследования почек и мочевого пузыря, анализов крови и мочи с посевом для определения микрофлоры и чувствительности к антибиотикам.  Наиболее точным методом, определяющим причину и места обструкции, является компьютерная или мультиспиральная компьютерная томография.
Наиболее точным методом, определяющим причину и места обструкции, является компьютерная или мультиспиральная компьютерная томография.
Каковы последствия перенесенного пиелонефрита?
При правильном и своевременном лечении прогноз благоприятный! В случае наличия тяжелой формы пиелонефрита с осложнениями возможен переход в хроническую форму с появлением почечной недостаточности, артериальной гипертензии и даже гибели почки.
Какие антибиотики необходимо принимать?
Бактерии, вызывающие пиелонефрит могут быть устойчивы к некоторым антибиотикам. В этой связи, проводят бактериологические исследования крови и мочи до назначения антибиотиков, что в результате может помочь изменить терапию, основанную на чувствительности бактерий к различным антибиотикам.
Что я могу сделать, чтобы избежать пиелонефрита?
Поскольку у женщин пиелонефрит выявляется в 5 раз чаще, чем у мужчин, женщины должны соблюдать определенные правила гигиены.
Необходимо подтираться после туалета спереди назад, поскольку это поможет предотвратить попадание бактерий из зоны ануса, которые могут вызывать цистит. Мочеиспускание после полового акта может помочь смыть любые бактерии, введенные в уретру. Не использовать диафрагмы и гели, разрушающие сперматозоиды, что может вызывать инфекцию мочевых путей.
Что, если я беременна?
Инфекции мочевых путей во время беременности опасны и для матери, и для ребенка и должны лечиться немедленно! Существуют антибиотики, которые безопасны при использовании даже во время беременности.
Понос после антибиотиков (или антибиотик-ассоциированная диарея).
Главная > Консультации > Детский врач > Понос после антибиотиков (или антибиотик-ассоциированная диарея).
Структура заболеваемости населения, включающая большую долю инфекционной патологии, и современные стандарты лечения подразумевают широкое использование врачами различных специальностей антибактериальных лекарственных средств. История использования АБТ насчитывает не одно столетие. Так, в Древнем Египте заплесневелый хлеб использовался в терапии инфицированных ран. Научно доказаны антимикробные свойства красных почв в Иордании, которые в древности применялись для лечения кожных инфекций и антибактериальный эффект которых обусловлен актиномицетными бактериями, продуцирующими актиномицин С2 и актиномицин С3 — полипептидные антибиотики.
Современная медицина немыслима без применения различных антибактериальных средств. Однако к назначению антибиотиков необходимо подходить обдуманно, помня о возможности развития многочисленных побочных реакций, одной из которых служит антибиотик-ассоциированная диарея.
Уже 50-е годы ХХ столетия, с началом широкого применения антибиотиков, была установлена причинно-следственная связь между применением антибактериальных средств и развитием диареи. И сегодня поражение кишечника рассматривается как один из наиболее частых нежелательных эффектов антибиотикотерапии, который наиболее часто развивается у ослабленных больных.
Понятие антибиотик-ассоциированной диареи включает случаи появления жидкого стула в период после начала антибактериальной терапии и вплоть до 4-недельного срока после отмены антибиотика (в тех случаях, когда исключены другие причины ее развития). В зарубежной литературе в качестве синонимов также используются термины «нозокомиальный колит», «антибиотик-ассоциированный колит».
Частота выявления антибиотик-ассоциированной диареи колеблется, по данным разных авторов, в достаточно широких пределах — от 5 до 39% у взрослых и от 11 до 40% у детей.
По данным разных авторов, частота развития антибиотик-ассоциированной диареи составляет:
- 10–25% — при назначении амоксициллина/клавуланата;
- 15–20% — при назначении цефиксима;
- 5–10% — при назначении ампициллина или клиндамицина;
- 2–5% — при назначении цефалоспоринов (кроме цефиксима) или макролидов (эритромицина, кларитромицина), тетрациклинов;
- 1–2% — при назначении фторхинолонов;
- менее 1% — при назначении триметоприма — сульфаметоксазола.
В качестве причин развития антибиотик-ассоциированной диареи в развитых странах лидируют производные пенициллина и цефалоспорины, что обусловлено их широким применением. Диарея чаще возникает при пероральном назначении антибиотиков, но ее развитие возможно и при парентеральном и даже трансвагинальном применении.
Антибиотики обычно назначаются, чтобы лечить от бактериальных инфекций. Препараты широкого спектра действия, убивающие большое количество бактерий, подействуют на Вас с наибольшей вероятностью. Но спустя 4–5 дней употребления лекарств Вы можете столкнуться расстройством кишечника, которое является побочным эффектом. Антибиотики уничтожают болезнетворные бактерии, но также убивают и полезные микроорганизмы Вашего кишечника. Это нарушает баланс его микрофлоры и приводит к увеличению количества «плохих» бактерий. При нарушении естественной защиты кишечника возникают условия для размножения условно-патогенной флоры.
Нарушение состава кишечной микрофлоры сопровождается цепью патогенетических событий, приводящих к нарушению функции кишечника. В большинстве случаев антибиотик-ассоциированной диареи не удается выявить конкретного возбудителя, вызывающего развитие диареи. В качестве возможных этиологических факторов рассматриваются Clostridium perfrigens, бактерии рода Salmonella, которые удается выделить в 2–3% случаев, стафиллококк, протей, энтерококк, а также дрожжевые грибки. Однако патогенная роль грибков при антибиотик-ассоциированной диарее остается предметом дискуссий.
Другим важным последствием нарушения состава кишечной микрофлоры является изменение энтерогепатической (печеночно-кишечной) циркуляции желчных кислот. В норме первичные (конъюгированные) желчные кислоты поступают в просвет тонкой кишки, где подвергаются расщеплению и изменению структуры под действием измененой микрофлоры. Повышенное количество «таких измененных» желчных кислот поступает в просвет толстой кишки и стимулирует секрецию хлоридов и воды (развивается секреторная диарея).
Симптомы
Риск развития антибиотик-ассоциированной диареи зависит от дозы применяемого препарата. Симптоматика не имеет специфических особенностей. Как правило, отмечается не резко выраженное послабление стула. Заболевание, как правило, протекает без повышения температуры тела и лейкоцитоза в крови и не сопровождается появлением патологических примесей в кале (крови и лейкоцитов). При эндоcкопическом исследовании воспалительные изменения слизистой оболочки толстой кишки не выявляются. Как правило, антибиотик-ассоциированная диарея не приводит к развитию осложнений.
Если Вы принимаете антибиотик, лекарство вызовет умеренные изменения в численности кишечных бактерий, что может привести к диарее на протяжении нескольких дней. Если изменения количества этих микроорганизмов более резкие, у Вас могут быть следующие симптомы:
- водянистая диарея — сильный понос водой у детей и взрослых, который также может быть вызван бактериальными и вирусными инфекциями, приводящими к выходу электролитов и жидкости в просвет кишечника;
- боль при нажатии на живот — обычно острая, требует немедленного обращения к врачу;
- спазматическая боль в животе — возникает из-за судорожного сокращения мышц, которое связано с временным сужением просвета кишки;
- температура. Даже небольшое повышение температуры тела до 37 °C — повод для визита.
Незамедлительно обратитесь к врачу, если понос после антибиотиков у взрослых или детей сопровождается каким-либо из перечисленных симптомов:
- более пяти испражнений в день;
- очень сильный понос после антибиотиков (водянистая диарея);
- высокая температура;
- боль в животе или при нажатии на живот;
- кровь или гной в кале.
Если причины поноса не ясны, но при этом Вы принимаете антибиотики, обязательно сообщите врачу название назначенного препарата, дату начала его приема и появления кишечных симптомов. В большинстве случаев специалист сможет диагностировать антибиотико-ассоциированную диарею на основании Ваших симптомов, истории лечения и результатов осмотра.
Лечение
Обычно в рамках терапии поноса после лечения антибиотиками обычно используются следующие препараты:
- энтеросорбенты — лекарства, обладающие сорбирующим действием. Средства из этой группы помогают задерживать и удалять из организма токсины и продукты жизнедеятельности бактерий;
- пробиотики — препараты, в составе которых присутствуют полезные бактерии, подавляющие рост патогенных микроорганизмов и восстанавливающие естественный баланс в кишечнике.
В настоящее время большое внимание уделяется изучению эффективности различных препаратов класса пробиотиков, в состав которых входят представители основной микрофлоры кишечника.
Лечебный эффект пробиотиков объясняется тем, что микроорганизмы, входящие в их состав, замещают функции собственной нормальной кишечной микрофлоры в кишечнике:
- создают неблагоприятные уcловия для размножения и жизнедеятельности патогенных микроорганизмов за счет продукции молочной кислоты, бактериоцинов;
- участвуют в синтезе витаминов В1, В2, В3, В6, В12, Н (биотина), РР, фолиевой киcлоты, витаминов К и Е, аскорбиновой киcлоты;
- создают благоприятные уcловия для всасывания железа, кальция, витамина D (за счет выработки молочной кислоты и снижения рН);
- лактобациллы и энтерококк в тонкой кишке осуществляют ферментативное расщепление белков, жиров и cложных углеводов (в том чиcле при лактазной недостаточности);
- выделяют ферменты, облегчающие переваривание белков у грудных детей (фосфопротеин-фосфатаза бифидобактерий участвует в метаболизме казеина молока);
- бифидум-бактерии в толстой кишке расщепляют не всосавшиеся компоненты пищи (углеводы и белки);
- участвуют в метаболизме билирубина и желчных киcлот (образовании стеркобилина, копростерина, дезоксихолевой и литохолевой киcлот; способствуют реабсорбции желчных киcлот).
Сложность организации оценки эффекта и сравнения действий различных пробиотиков заключается в том, что в настоящее время отсутствуют фармакокинетические модели для исследования у человека сложных биологических веществ, состоящих из компонентов с различной молекулярной массой и не поступающих в системный кровоток.
В случае умеренного поноса после приема антибиотиков постарайтесь соблюдать следующие советы:
- пить много жидкости для предотвращения обезвоживания. В первую очередь это должна быть обычная вода (не менее 50% от общего количества), а также компоты, разбавленные соки, некрепкие чаи, кисели, отвары трав (только по рекомендации врача);
- временно не употреблять молочные продукты и еду, содержащую пшеничную муку (хлеб, макароны, пиццу), потому что желудочно-кишечный тракт может быть чрезмерно чувствительным к ним на протяжении нескольких дней. Избегать при диарее употребления богатых клетчаткой продуктов — фруктов, кукурузы и отрубей.
Нарушение стула
Проблемы с нарушением стула
Нарушения стула, как правило, является сигналом о патологических процессах в толстом или тонком кишечнике. Точная причина устанавливается по сопутствующим симптомам, анализа режима питания, потребления воды. Спровоцировать запор или диарею могут не только кишечные болезни, но и стрессы, перемена климата, или кухни. Расстройства пищеварения – это побочный эффект от приема медикаментов.
Синдром раздраженного кишечника
Это характерный набор симптомов, причина часто не связана с работой ЖКТ. При синдроме раздраженного кишечника (СРК) нарушается работа ЖКТ. По статистике ВОЗ – это одна из наиболее распространенных причин нарушения стула. При этом больной жалуется на целый спектр симптомов:
- Метеоризм, который усиливается в течение дня, особенно заметно проявляется после еды.
- Боль в нижней части живота. Ощущения отличаются по характеру от тупых и тянущих, до режущих. После посещения туалета дискомфорт уменьшается.
- Утренняя диарея.
- Запоры, неоднородный характер стула.
- Выделение слизи с каловыми массами, при этом нет гноя или крови.
Симптомы сопровождаются отрыжкой, горечью во рту, иногда рвотой. Признаки кишечного расстройства сопровождаются чувством тревоги, усталостью и перепадами настроения. По отдельности каждая жалоба не вызывает беспокойства, однако их совокупность дает весьма характерную картину. При этом в кишечнике нет серьезных изменений, которые можно обнаружить с помощью диагностики. Формы СРК отличаются по характеру. При одном и том же заболевании больные жалуются на запоры, диарею или смешанную форму.
Основная причина проблемы – стрессовые ситуации. Нарушения в работе ЖКТ могут быть следствием психологической травмы или хронической усталости. Личные особенности также влияют на развитие болезни, например высокая тревожность.
Существует генетическая предрасположенность к появлению синдрома. Вероятность столкнуться с проблемой повышается, если среди членов семьи уже есть пациент с таким синдромом, больные с язвой желудка или болезнью Крона.
СРК может развиться как осложнение после острой кишечной инфекции, сальмонеллеза, дизентерии или холеры. К этой же категории относятся пищевые отравления или неконтролируемый прием лекарств. Работа ЖКТ нарушается после курса антибиотиков или неправильного приема слабительных или обезболивающих.
Нарушения стула – это частое следствие неправильного питания: недоедание или переедание, перекус на бегу и т.д. Нарушения в работе кишечника провоцирует малоподвижный образ жизни.
Синдром раздраженного кишечника – это распространенная, но не единственная причина нарушения стула. Часто запор или диарея являются признаком патологических изменений в организме.

При каких проблемах появляется запор
Симптом проявляется при гастроптозе (опущении желудка). Сопровождается отрыжкой и тошнотой. Появляется дискомфорт при физических нагрузках, особенно при прыжках или беге. Боль усиливается после еды, может отдавать в сердце.
Задержка кала – это неспецифический признак язвенной болезни желудка. При этом больной жалуется на боли в верхней части живота, которые явно связаны с приемами пищи, имеют четкую периодичность и сезонность обострений. Симптомы усиливаются весной и осенью. Также при язве после еды появляется изжога, наблюдается болезненное чувство голода.
Симптом также проявляется при гастродуодените – воспаления слизистой желудка и двенадцатиперстной кишки. Запор сопровождается ощущением тяжести, неприятным привкусом во рту. Появляются приступы боли в верхней части живота, могут беспокоить «голодные боли», которые пропадают после перекуса.
Алиментарный запор появляется при рационе, богатом легко усваивающейся пищей с низким содержанием клетчатки. Запорами страдают люди, которые долгое время придерживаются строгих диет по медицинским показаниям или в целях похудения.
Усугубить запор может слабость мышц передней стенки живота. Особенно при снижении аппетита, когда объем каловых масс уменьшается, не может раздражать толстую кишку с нужной силой.

Причины диареи
Диарея – это один из симптомов кишечных инфекций и хронических заболеваний ЖКТ. Так причиной поноса может быть острый гастрит, особенно его бактериальная форма.
Жидкий стул – это один из признаков желудочной ахилии, когда в желудке не вырабатываются ферменты и соляная кислота. Такое состояние желудка возникает при воспалительных заболеваниях желудка, желчного пузыря, печени и кишечника. Ахилия возникает при росте новообразований. То есть непроходящая диарея может говорить о развивающемся раке ЖКТ. Также нередко развивается при аппендиците, полипах.
Существуют и менее критические причины:
- «Диарея путешественника» при смене климата и рациона.
- Недостаток витаминов, в частности В2.
- Стрессы и нервное перенапряжение.
- Побочное действие лекарств.
- Злоупотребление алкоголем.
Острая диарея начинается при бактериальных и вирусных кишечных инфекциях.
К врачу нужно срочно обратиться, если есть сопутствующие симптомы: высокая температура, сильная рвота и острые боли в животе. Если препараты от расстройства желудка не помогают в течение трех дней. При наличии крови или слизи в выделениях.
Нарушения стула – неспецифический симптом. То есть может проявляться при целой группе заболеваний. Поэтому при первых признаках недомогания, нужно обратиться к врачу. Нужно понимать, что своевременная диагностика и лечение не только предупредит развитие осложнений, но и быстро вернет качество жизни на прежний уровень. Это особенно актуально при такой деликатной проблеме как нарушения пищеварения.
Наша клиника оборудована современным диагностическим оборудованием, которое позволяет точно диагностировать проблему. Квалифицированные врачи подберут индивидуальный курс лечения, который быстро избавит от неприятных симптомов и их причины.