Отслойка плаценты на ранних сроках беременности причины
Отслойка плаценты на ранних сроках беременности причины

Замершая беременность – один из видов невынашивания беременности, при котором происходит остановка развития и гибель эмбриона (чаще всего в первом триместре).
Вначале все идет согласно плану. Эмбрион, образовавшийся вследствие успешного оплодотворения, достигает матки, имплантируется. Однако на определенном этапе его развитие прекращается.
Несмотря на то, что плод уже не развивается немедленного прерывания беременности, которое сопровождается отслоением плодного яйца и удалением его из матки может не случиться.
Поэтому в этот период продолжают сохраняться все признаки развивающейся беременности: матка продолжает увеличиваться в размерах, в крови присутствует хорионический гонадотропин – своеобразный индикатор беременности, кроме того, присутствуют субъективные ощущения, характерные для беременности. Все признаки сохраняются до тех пор, пока не происходит отслойки плаценты.
С отслоением плаценты происходит постепенное исчезновение всех объективных и субъективных признаков беременности.
Одним из вариантов замершей беременности может быть рассмотрен случай, при котором даже не происходит развития эмбриона, вместо этого формируются лишь внезародышевые органы, которые называются плодными оболочками. Это так называемое «пустое плодное яйцо».
Замершую беременность определить самостоятельно почти невозможно. Будущая мама может почувствовать исчезновение таких симптомов как тошнота или прихоти, но это не означает, что беременность прекратила развиваться – это может наблюдаться и в нормально протекающей беременности.
Диагноз замерзшая беременность может поставить только врач на основе обследований. При осмотре гинеколог отмечает отставание в размерах матки от предполагаемого срока беременности. Но главным методом определения замершей беременности является УЗИ.
Отсутствие сердцебиения также является признаком замершей беременности. Также одним из признаков неразвивающейся беременности является снижение уровня ХГЧ (Хорионический гонадотропин человека) в сыворотке крови, гормона, продуцируемого плацентой будущей матери. Низкий уровень этого гормона свидетельствует о различных патологиях беременности (угроза прерывания беременности, внематочная либо замершая беременность).
Симптомы замершей беременности:
- ухудшение самочувствия,
- повышение температуры выше нормальных показателей для беременных женщин (37-37,5), озноб,
- мажущие кровянистые выделения,
- тянущие боли в пояснице и внизу живота,
- уменьшение живота в объеме,
- отсутствие шевеления плода (для больших сроков беременности).
Но все эти признаки могут появиться не сразу, а только через 5-7 дней после замерзания беременности на любом сроке. Внимательная мама заметит, что плод перестал шевелиться, обратит внимание на редкие кровянистые выделения и слабые боли внизу живота. При любом подозрении заболевания следует немедленно обратиться за тщательным обследованием к врачу.
Причин замершей беременности много:
- гормональные нарушения в организме женщины,
- хромосомные нарушения у плода,
- хронические инфекции,
- острые инфекционные заболевания и др.
Однако наиболее распространенные и часто встречающиеся причины этого заболевания – а также такие типичные заболевания, как герпес, хламидиоз, токсоплазмоз и т.п., а так же злоупотребление будущей мамой алкоголем, сигаретами.
Еще одна причина – резус-конфликт плода и матери. Опасность его особенно велика в том случае, если у женщины с отрицательным резус-фактором было несколько абортов, ведь с каждой беременностью количество антител в крови увеличивается, и когда оно достигает критической точки, происходит катастрофа. Вообще аборты часто предшествуют замершей беременности, так как приводят к грубому нарушению гормонального статуса, травматизации и инфицированию шейки матки.
На поздних сроках гибель плода обычно связана с тяжелым не относящимся к гинекологии заболеванием матери. Это может быть некомпенсированный сахарный диабет, заболевания почек, сердечно-сосудистой системы (пороки сердца, гипертоническая болезнь). Трагедии можно избежать, если заниматься лечением этих заболеваний до наступления беременности и выполнять все рекомендации врачей во время нее.
Что делать при обнаружении замершей беременности?
Лечение замершей беременности необходимо начинать, как только будет поставлен окончательный диагноз. Несмотря на то что замершая беременность приводит, как правило, к выкидышу, неследует ждать пока он произойдет сам. После замирания беременности продукты распада тканей погибшего плодного яйца начинают всасываться в кровь, что приводит к отравлению материнского организма.
Если эти процессы продолжается более четырех недель, наступают нарушения в системе свертывания крови. В кровоток матери поступает тканевой тромбопластин, который может вызвать тромботические осложнения и кровотечение. Кроме того, может происходить развитие воспаления матки. Именно поэтому при обнаружении замершей беременности не нужно ждать пока беременность прервется самопроизвольно.
Погибший плод и его оболочки нужно тут же удалить из полости матки. Удаление эмбриона производят путем выскабливания полости матки или с применением вакуум-аспирации. Операция производится под общей анестезией. При подготовке к операции женщинам проводят исследования на сворачиваемость крови, а также устанавливают резус крови.
Как избежать замершей беременности в будущем?
О том, как избежать замершей беременности в будущем, матери, перенесшие это заболевание, задумываются уже на первых этапах планирования беременности. Если у женщины был случай замершей беременности, то ей следует воздержаться от последующей беременности в течение 6-12 месяцев.
В это время нужно интенсивно готовить свой организм к новой беременности: обследоваться, лечить обнаруженные нарушения, полноценно питаться, принимать комплекс поливитаминов, и напрочь отказаться от вредных привычек. Специалисты рекомендуют женщинам после замершей беременности обязательно обратиться к врачу и пройти индивидуальное обследование. План такого обследования составляется исходя из личных особенностей организма женщины и истории ее болезни. Но все же, основными стандартными диагностическими обследованиями, которые показаны абсолютно всем женщинам в период восстановления после замершей беременности и планирования повторного зачатия, являются:
- УЗИ (ультразвуковое исследование) всех органов малого таза;
- анализ крови, который покажет уровень аутоантитела и гомоцистеина;
- выявление возможных урогенитальных заболеваний (мазки);
- исследование функций щитовидной железы и определение гормонального баланса;
- ToRHC-комплекс (выявление инфекций, которые несут опасность для беременных женщин: цитомегаловирус (ЦМВ) и вирус краснухи);
Подводя итог, необходимо сказать, что супруги, планирующие завести ребёнка, обязательно должны представлять, как проявляется замершая беременность, как её избежать и лечить. Это даст возможность вовремя устранить неблагоприятные для беременности причины, а также обнаружить симптомы заболевания и предпринять меры, которые понизят вероятность неблагоприятных последствий замершей беременности.
Прогноз рождения здорового ребенка после неразвивающейся беременности в основном благоприятный. Большинство женщин готовившихся к повторной беременности не имеют проблем с наступлением и вынашиванием последующей беременности. Приблизительно 80-90% пациенток, имевших в прошлом однократную замершую беременность, благополучно вынашивают и рожают здоровых детей. Если потери беременности случались неоднократно (2 и более раз) и речь уже идёт о привычном невынашивании беременности, прогноз хуже, и семейной паре требуется более углубленное обследование.
Врач акушер-гинеколог разрабатывает программу обследования, которая позволяют эффективно помочь семейной паре, столкнувшейся с самопроизвольным выкидышем выявить причину прерывания беременности и подготовить организм к новой беременности, заблаговременно принять меры при ведении беременности для полноценного развития малыша и сохранения беременности.
Гематома при беременности. Чего стоит опасаться?
Гематома на ранних сроках беременности. Чего опасаться, как избежать и многое другое в статье акушер-гинеколога, репродуктолога GMS ЭКО Кикиной Юлии.
В этой статье мы расскажем вам об очень важной теме — гематомах на ранних сроках беременности. Появляются они, как вы знаете, довольно часто и приносят очень много тревог. Говорить мы будем с , репродуктологом GMS ЭКО Кикиной Юлией Алексеевной .

После наступления долгожданной беременности хочется верить, что все проблемы позади, и наш малыш уже с нами! Но наступает очень сложный период вынашивания беременности, который тоже полон подводных камней и стрессов, с которыми приходится сталкиваться женщине. Одна из самых страшных ситуаций для беременной женщины — появление кровянистых выделений из половых путей . В этом случае, бросая все свои дела, женщина в ужасе мчится к врачу, чтобы убедиться, что малыш жив, находится в полости матки. И часто слышит после ультразвукового исследования вердикт «Ретрохориальная гематома». Что же это за патология, почему она появляется, насколько она опасна — об этом мой сегодняшний рассказ.
Ретрохориальная гематома — это скопление в крови в пространстве между стенкой матки и оболочкой плодного яйца (хорионом, который после 16 недель беременности становится плацентой).
Чаще всего это происходит вследствие угрозы прерывания беременности, когда, например в ответ на повышение тонуса матки, плодное яйцо частично отслаивается от ее стенки, начинается небольшое кровотечение, но кровь останавливается и остается в полости отслоившегося участка. Также гематома может возникнуть вследствие прорастания стенок сосудов матки ворсинами тканей хориона.
Причины
Существует множество причин, которых возникает данная проблема, поэтому предупредить ее появление практически невозможно. Среди самых частых причин ее формирования можно выделить следующие:
- механическое воздействие на низ живота (например, травмы, ушибы);
- гормональная недостаточность (дефицит прогестерона);
- генетические аномалии эмбриона (пороки развития);
- стрессы;
- тяжелая физическая нагрузка;
- заболевания матки (хронический эндометрит, эндометриоз, миома, пороки развития матки (перегородка, удвоение, дополнительный рог и проч.);
- нарушения свертывающей системы крови;
- аутоиммунная агрессия (например, антифосфолипидный синдром);
- инфекции, передающиеся половым путем ;
- патология сосудов.
А также, формированию гематомы может способствовать шум и вибрация (профессиональный фактор) и даже экология.
Заподозрить ретрохориальную гематому можно при появлении мажущих кровянистых выделений из половых путей, но часто она является случайной находкой при УЗИ, не сопровождаясь никакими симптомами. Наличие или отсутствие симптомов во многом связано с расположением гематомы: если она расположена высоко, в области дна матки, она никак себя не проявляет, возможны только небольшие ноющие боли внизу живота. Если гематома расположена низко, у края плодного яйца, она часто опорожняется и «пугает» женщину кровянистыми выделениями из половых путей. Порой эти выделения могут быть достаточно обильными, особенно если при формировании гематомы произошло повреждение сосуда маточной стенки. И кровь при этом выделяется жидкая и алая.
Коричневые выделения из половых путей при наличии гематомы считаются как это не странно звучит, хорошим прогностическим признаком, поскольку таким образом гематома опорожняется и исчезает. Если же выделения из половых путей обильные и алые, это уже серьезная ситуация — это может говорить об увеличении участка отслойки, и соответственно, о повышении риска угрозы прерывания беременности.
Диагностика
Определить наличие ретрохориальной гематомы можно с помощью УЗИ, на котором врач определяет утолщение маточной стенки (повышение тонуса матки); изменение формы плодного яйца, вследствие давления на него утолщенного участка мышцы матки (плодное яйцо становится вытянутой формы) и, собственно, саму ретрохориальную гематому (ее размеры, место расположения и увеличение или уменьшение при повторном обследовании).
Лечение при ретрохориальной гематоме
Лечить ретрохориальную гематому рекомендуется, в основном, потому что только там можно обеспечить реально полный физический покой и отсутствие всяческой нагрузки. Никакие обещания «все время лежать» дома реализовать невозможно — всегда найдется куча неотложных домашних дел, которые захочется сделать — от уборки до стирки. Кроме того, в стационаре в любой момент могут оказать экстренную помощь — внутривенное введение гемостатиков, например. Если возможности лечь в стационар нет, то стоит рассмотреть вариант дневного посещения клиники или же остаться на дней у нас.
Рекомендован постельный режим , при этом с целью восстановления оттока крови советуют лежать, подложив под область таза валик, например из свернутого одеяла. Для профилактики застойных явлений в кишечнике рекомендуется соблюдать диету : исключить бобовые, острые блюда; продукты закрепляющие стул или усиливающие перистальтику кишечника (шоколад, грубая клетчатка). Переполненный газами кишечник давит на беременную матку и повышает тонус матки, чем способствует усилению угрозы прерывания беременности и увеличению размеров гематомы. Также для снижения рисков повышения тонуса матки нужно ограничить употребление крепкого чая и кофе.

Медикаментозная терапия состоит в применении препаратов, улучшающих свертываемость крови, за счет которых останавливается кровотечение, и гематома перестает расти (транексам, дицинон, викасол). Для снятия гипертонуса матки, которого гематома может нарастать, применяются спазмолитики (, метацин, свечи с папаверином). С целью нормализации гормональной регуляции в организме применяется метаболическая витаминотерапия. Используются препараты прогестерона. При этом схема и путь введения подбирается врачом индивидуально, это могут быть как препараты для внутримышечного введения (масляный раствор прогестерона), так и свечи (утрожестан, ипрожин), таблетки (дюфастон) или гель (крайнон). Надо заметить, что при появлении кровянистых выделений из половых путей утрожестан продолжают вводить интравагинально. Эффективность его при этом не снижается!
Лечение как правило продолжается от 2 до 4 недель, по показаниям проводится повторно в критические сроки (12–14, 20–24, 28–32, 36–38 недель). Рассасывание гематомы обычно происходит от до недель.
Осложнения и прогноз
При своевременной диагностике и качественной терапии ретрохориальная гематома в большинстве случаев не представляет дальнейшей угрозы для течения беременности, которая завершается благополучно, через естественные родовые пути, особенно, если гематома возникла на ранних сроках беременности. Но к сожалению, частичная отслойка хориона также может стать причиной формирования ранней плацентарной недостаточности, преждевременного старения плаценты и гипотрофии плода. Риск повышается при кровотечении, возникшем в 7–12 недель беременности, в этой ситуации беременность может перестать развиваться в 5–10% случаев. Ретроплацентарная гематома, возникшая на более поздних сроках беременности, особенно расположенная ниже места прикрепления пуповины, сопровождается риском самопроизвольных выкидышей, преждевременной отслойки нормально расположенной плаценты, преждевременных родов, задержки роста и развития плода, развития недостаточности.
Еще одним важным прогностическим признаком являются размеры гематомы — прогноз считается неблагоприятным, если объем гематомы более 60 см³ или если площадь гематомы составляет 40% и более от размеров плодного яйца.
Выводы:
- Ретрохориальная гематома может быть бессимптомной, случайной находкой на УЗИ.
- Мажущие сукровичные выделения из половых путей при наличии ретрохориальной гематомы — благоприятный симптом ее опорожнения.
- Даже при отсутствии кровянистых выделений из половых путей при наличии ретрохориальной гематомы необходим полный физический покой и адекватная комплексная терапия (наиболее эффективная — в условиях стационара).
- Гематома, возникшая на ранних сроках беременности, при своевременном лечении в большинстве случаев проходит без последствий.
- Прогноз на дальнейшее течение беременности после формирования ретрохориальной гематомы зависит от срока беременности, на котором она появилась, ее расположения, ее размеров.
И самое главное, при наличии подобного осложнения не паниковать, а строго выполнять все рекомендации лечащего врача. Тогда у Вас будут все шансы благополучно и счастливо доносить и самостоятельно родить здорового малыша!
Отслойка плаценты: что делать?
На второй неделе после зачатия в матке женщины начинает формироваться плацента. Она выполняет сразу несколько функций: защитную (иммунологическую), питательную, гормональную и газообменную. Орган связывает мать и ребенка, а также контролирует биологические процессы, отвечающие за нормальное развитие плода.
На протяжении всей беременности плацента не должна отслаиваться от стенок детородного органа. Как правило, это происходит уже после родов.
Преждевременная отслойка плаценты – опасная патология, требующая незамедлительного вмешательства специалистов.
Отслойка плаценты: причины
Отслойка плаценты в первом и втором триместре беременности может произойти по разным причинам. По статистическим данным с этой проблемой сталкивается около 1.5% беременных женщин, в основном первородящих.
Основные причины патологии:
- Окклюзия сосудов, спровоцированная болезнями сердечно-сосудистой системы, гестозом, сахарным диабетом и т.д.
- Анемия.
- Гипертония.
- Аутоиммунные заболевания.
- Врожденные аномалии строения матки.
- Воспалительные процессы в органах половой сферы женщины, дегенеративные изменения.
- Аллергические реакции на некоторые медпрепараты, назначаемые беременной для устранения определенных симптомов или при лечении болезней.
- Нервно-психологические ситуации, вызывающие сильный стресс.
- Вредные привычки женщины.
Риски преждевременной отслойки плаценты увеличиваются:
- при многоплодной беременности;
- у женщин старше 35 лет;
- если до наступления беременности женщина долгое время лечила бесплодие;
- при переношенной беременности;
- если прежние роды женщины проходили не естественным путем (кесарево сечение).
Отслойка плаценты: формы
Специалисты выделяют три формы отслойки плаценты у беременных женщин.
Легкая форма – не сопровождается симптомами и обнаруживается в ходе ультразвукового исследования или уже после родовой деятельности.
Средняя – сопровождается кровянистыми выделениями из влагалища и болевыми признаками разной интенсивности. При такой патологии у плода может возникнуть гипоксия, что определяется в ходе прослушивания сердцебиения ребенка.
Тяжелая форма – проявляется резкими и нестерпимыми болями, вплоть до обморочного состояния. Из половых путей наблюдаются обильные кровянистые выделения. Состояние беременной критически ухудшается. Вследствие такой патологии нарушается деятельность сердца у ребенка. Пациентке требуется срочная акушерская помощь.
Отслойка плаценты: симптомы
Преждевременная отслойка плаценты проявляется особыми признаками разной выраженности, что зависит от формы патологического процесса.
- Маточное кровотечение – незначительное, обильное или вовсе отсутствует.
- Тонус, напряженность матки.
- Боли разного характера в нижней части живота. Могут отдавать в область бедра или поясницу.
- Отсутствие или плохо прослушиваемое сердцебиение плода.
При любых признаках отслойки плаценты беременной женщине необходимо срочно обратиться за помощью к врачам-акушерам.
Отслойка плаценты: диагностика
Опытный специалист определит преждевременную отслойку плаценты по клиническим проявлениям. Врач внимательно выслушает жалобы пациентки, изучит результаты ранее проведенных диагностических процедур и проведет измерение частоты сердечных сокращений плода.
Для подтверждения или опровержения предварительно поставленного диагноза проводится ультразвуковое исследование. По результатам данной процедуры определяется площадь и предлежание плаценты, объем и расположение гематомы, наличие кровяных сгустков.
На основе полученной информации специалист может распознать отслойку плаценты и отличить ее от других патологий в половых органах женщины, которые также могут вызвать маточное кровотечение и другие симптомы.
Отслойка плаценты: лечение
Лечение патологических изменений в матке беременной женщины подбирается индивидуально с учетом степени тяжести протекающего процесса, выраженности симптомов и общего состояния матери и плода.
При преждевременной отслойке плаценты возникают высокие риски осложнений, приводящие к гибели плода. Сохранить беременность удается в следующих случаях:
- отсутствует обильное маточное кровотечение;
- женщина хорошо себя чувствует, нет признаков гипоксии плода;
- произошла частичная отслойка плаценты;
- срок беременности – не более 36 недель.
Принципы лечения отслойки плаценты на ранних сроках с сохранением беременности:
- Для остановки кровотечения назначаются препараты-гемостатики.
- Спазмолитические средства позволяют снизить риски угрозы выкидыша.
- Комбинированные препараты, восстанавливающие маточно-плацентарный кровоток.
- Медикаменты на основе железа, направленные на борьбу с анемией.
- Дополнительные назначения для устранения осложнений и сопутствующих патологий.
Лечение проводится в условиях стационара.
При выявлении тяжелой формы отслойки плаценты на поздних сроках беременности проводится экстренное хирургическое вмешательство.
На поздних сроках редко удается спасти ребенка. В самых сложных случаях врачам приходится удалять матку.
Чтобы не допустить подобных осложнений, при любых признаках отслойки плаценты у беременной нужно срочно отправиться в медицинское учреждение, где ей будет оказана незамедлительная врачебная помощь.
Прогнозы преждевременной отслойки плаценты неоднозначны и зависят от разных факторов. Если патология не имеет прогрессирующего течения, и беременная женщина своевременно обратилась за помощью к медикам, прогнозы могут быть благоприятными. При сложной патологии, сопровождающейся сильными кровотечениями и общим ухудшением состояния женщины, есть высокие риски гибели плода.
Врачи рекомендуют тщательно следить за своим здоровьем всем беременным женщинам и не игнорировать регулярные визиты к врачу-акушеру на протяжении всего срока.
Сохранить будущее

СОХРАНИТЬ БУДУЩЕЕ
ОСЛОЖНЕНИЯ БЕРЕМЕННОСТИ НЕ ТАКОЕ УЖ РЕДКОЕ ЯВЛЕНИЕ. ЕСЛИ ЖЕНЩИНА НЕ ПОНИМАЕТ, ЧТО С НЕЙ ПРОИСХОДИТ, ТО НАЧИНАЕТ ПАНИКОВАТЬ И ТЕМ САМЫМ ТОЛЬКО УСУГУБЛЯЕТ ТЯЖЕСТЬ ПОЛОЖЕНИЯ. КОГДА ЖЕ У БУДУЩЕЙ МАМЫ ЕСТЬ ЧЕТКОЕ ПРЕДСТАВЛЕНИЕ О СЛОЖИВШЕЙСЯ СИТУАЦИИ, И ОНА ОСОЗНАЕТ, ЧТО И ЗАЧЕМ ДЕЛАЮТ ДОКТОРА, И СТРОГО СЛЕДУЕТ ИХ РЕКОМЕНДАЦИЯМ, ВРАЧАМ ЛЕГЧЕ ДОБИТЬСЯ УСПЕХА И СОХРАНИТЬ БЕРЕМЕННОСТЬ.
Беременность — знаменательный и очень ответственный период в жизни каждой женщины. Его можно разделить на три триместра, в каждом из которых может возникнуть «нештатная» ситуация, то есть осложнение беременности. В таких обстоятельствах главное не паниковать, а немедленно обратиться за медицинской помощью. Чтобы не упустить момент и вовремя заметить первые признаки неблагополучия, будущая мама должна знать, какие осложнения могут возникнуть в каждом из триместров и их симптомы.

ОШИБКА ВЫШЛА
Впервые подозрение на беременность у женщины возникает при задержке менструации. Удостовериться, что это действительно так, помогает анализ крови на хорионический гонадотропин человека – гормон, уровень которого при беременности резко повышается. И вот тут надо, не откладывая в долгий ящик, обязательно посетить акушера-гинеколога и сделать УЗИ. Оно должно подтвердить, что плодное яйцо находится в полости матки. Иногда (в последнее время, по данным литературы, процент растет) плодное яйцо может прикрепиться и вне полости матки.
В таком случае говорят о внематочной беременности. Самой распространенной ее формой является трубная, когда плодное яйцо начинает развиваться в маточной трубе. Бывает, что оно прикрепляется в яичнике, брюшной полости или в шейке матки. Такое состояние опасно для жизни женщины и требует срочного хирургического вмешательства. Риск состоит в том, что ни один орган, кроме самой матки, не приспособлен для вынашивания младенца. У трубы, например, очень небольшой объем и под «натиском» увеличивающегося в размерах зародыша она рано или поздно разорвется. Возникшее в результате этого кровотечение представляет серьезную опасность для жизни женщины.
На фоне задержки менструации беспокойство должны вызвать приступообразные боли, нередко сопровождающиеся слабостью, головокружением, тошнотой, и кровянистые выделения из половых путей. Надо срочно идти к врачу, так как точно определить внематочную беременность можно только с помощью УЗИ. При выявлении внематочной беременности чаще всего проводят лапароскопические операции. После восстановительного лечения часто наступает нормальная беременность.
ОЖИДАЕМОЕ ОСЛОЖНЕНИЕ – ТОКСИКОЗ
Все о нем слышали, все с ужасом ждут, когда он наступит. Что это? Правильно – токсикоз. Самое ожидаемое и самое частое осложнение беременности на ранних сроках. Легкая тошнота, непереносимость некоторых запахов, порой головокружения – таковы симптомы раннего токсикоза, которые не без основания считаются и косвенными признаками наступления беременности.
Если рвота повторяется не более 3-5 раз за день и будущая мама в целом чувствует себя нормально, менять привычный образ жизни не придется. А вот когда тошнота и рвота возникают по 10 и даже 20 раз в сутки и любая пища и даже глоток воды не идут впрок, женщине нужна госпитализация. Нехватка пищи и обезвоживание – вот что больше всего будет тревожить врачей. Ведь будущая мама худеет, начинается учащенное сердцебиение, артериальное давление понижается, но ей нужны силы для вынашивания малыша. В больнице дефицит жидкости восполнят с помощью капельниц, рвоту устранят с помощью специальных, разрешенных для беременных препаратов и проведут полное обследование будущей мамы. Благодаря этому будущий ребенок и его будущая мама почувствуют себя намного лучше и снова вернутся к обычному образу жизни.

I-II ТРИМЕСТР
УГРОЗА ПРЕРЫВАНИЯ БЕРЕМЕННОСТИ
В начале беременности это состояние бывает связано с нарушением гормонального фона. По каким-то причинам гормоны, поддерживающие беременность, начинают вырабатываться в меньшем количестве. Спровоцировать такое осложнение могут и генетические пороки развития эмбриона. Многим это покажется странным, но в Западной Европе врачи не стремятся на ранних сроках сохранить беременность во что бы то ни стало. Считается, что таким образом природа проводит естественный отбор.
Как бы вы ни относились в этой проблеме и какими бы ни были причины осложнения, будущую маму должны насторожить тянущие боли внизу живота и пояснице, кровянистые выделения из половых путей. Любой из этих симптомов может указывать на угрозу прерывания беременности. Причем, если есть выделения, врачи ставят диагноз «начавшийся выкидыш», но это не означает, что ситуацию нельзя повернуть вспять и нормализовать положение. Так что, увидев в медицинских документах такую запись, не пугайтесь. Доктора приложат все усилия, чтобы все-таки беременность сохранить.
А чтобы усилия докторов увенчались успехом, следует как можно быстрее посетить врача и сделать УЗИ. С его помощью можно узнать, как развивается беременность, если же женщину беспокоят выделения, то и узнать их причину: например, пороки строения матки или слишком низкое расположение плаценты, а также преждевременное раскрытие шейки матки, вызванное ее укорочением (истмико-цервикальной недостаточностью – ИЦН). Еще одно обязательное исследование – уровень гормонов в моче и крови.
В любом случае кровотечения, слишком сильные боли внизу живота, повышенное напряжение матки – веский повод для госпитализации. Если обнаруживается гормональная недостаточность, назначается гормональная терапия для поддержания беременности. При низком расположении плаценты женщине посоветуют вести спокойный образ жизни и принимать средства, снимающие напряжение матки.
Когда обнаруживаются признаки ИЦН, шейку матки зашивают. Все эти меры помогают продлить беременность до доношенного срока – 37 недель. Если же малыш все-таки родится раньше, современное оборудование и достижения медицины позволяют выхаживать младенцев даже с низкой массой тела (от 500 г).

III ТРИМЕСТР
ПРЕДЛЕЖАНИЕ ПЛАЦЕНТЫ
Плацента образуется во время беременности, а после родов выводится из организма. В норме она должна располагаться в верхней и средней трети матки, чтобы ребенок мог спокойно родиться в назначенные природой сроки. Если же плацента занимает место рядом с выходом из матки, прикрепляется хотя бы частично к шейке матки, говорят о предлежании плаценты. Причинами такого положения могут быть пороки строения внутренних половых органов, хронические воспаления матки и другие.
Характерный симптом – кровянистые выделения из половых путей, чаще всего после 7 месяцев беременности. Чтобы определить это осложнение, достаточно сделать УЗИ. Женщине рекомендуют госпитализацию и постельный режим, а также лекарственную терапию. Если предлежание плаценты сохранится к моменту родов, малыш сможет появиться на свет только с помощью кесарева сечения. Будущую маму госпитализируют на 37-38-й неделе беременности (на этом сроке беременность считается доношенной), чтобы подготовить к операции. Но если у женщины возникнет сильное кровотечение, кесарево сечение придется делать в экстренном порядке.
ОТСЛОЙКА ПЛАЦЕНТЫ
Это осложнение возникает, когда плацента отделяется от стенки матки до появления ребенка на свет. Чаще всего это происходит в конце III триместра или во время родов. Больше всего рискуют женщины с высоким артериальным давлением, вот почему врачи настоятельно рекомендуют будущим мамам внимательно следить за уровнем своего артериального давления и строго следовать рекомендациям врача при его повышении.
Будущую маму должны насторожить продолжительная боль в животе, повышенная активность матки, кровотечение из половых путей. Такая ситуация рискованна как для самой женщины, так и для ее будущего ребенка. Женщине угрожает потеря крови, а малышу – гипоксия: обширная отслойка плаценты в прямом смысле этого слова перекрывает ему кислород. Действия врачей зависят от того, насколько сильна родовая деятельность и как велики потери крови у женщины. Если кровотечение слабое, схватки продолжаются, сердцебиение ребенка нормальное, малыш хорошо себя чувствует, врачи позволяют родам идти естественным путем, но пристально наблюдают за самочувствием мамы и малыша. При обильном кровотечении и появлении признаков гипоксии у крохи производится экстренное кесарево сечение.
ПРЕЖДЕВРЕМЕННОЕ ИЗЛИТИЕ ОКОЛОПЛОДНЫХ ВОД
О таком осложнении говорят, когда околоплодные воды отходят до начала схваток. Причин такого развития событий может быть множество, но главная – инфекция. Именно поэтому врачи так тщательно наблюдают за будущими мамами и в течение беременности несколько раз делают бактериологический посев флоры из цервикального канала. Согласно современным международным рекомендациям перед родами примерно на сроке 36-37 недель желательно также взять мазок на стрептококки группы В. При обнаружении инфекции во время родов женщине проводят антибактериальную терапию.
Если околоплодные воды излились, независимо от срока беременности вызывайте «Скорую помощь» или направляйтесь в роддом. Убедиться, что это действительно амниотическая жидкость, довольно просто. Если поток мочи можно остановить, напрягая мышцы, то околоплодные воды даже при напряжении мышц продолжат изливаться. Кроме того, можно воспользоваться амниотестом (тестом на околоплодные воды). Если изливается амниотическая жидкость, тест-полоска изменит цвет. Также существуют специальные прокладки, использовать которые намного проще. Приницип их действия такой же: если на них попадают околоплодные воды, прокладки меняют цвет.
Обратиться к врачу надо и в том случае, если амниотическая жидкость начала лишь немного подтекать. Прояснить ситуацию может только доктор. Не отказывайтесь от госпитализации. Если подтекание усилится, без медицинской помощи не обойтись. В большинстве случаев после излития околоплодных вод женщину и ее будущего ребенка начинают готовить к родам. Если это случилось раньше 34 недели беременности, малышу вводят лекарства, которые помогут его легким раскрыться. Но когда воды излились не полностью, есть возможность продлить беременность. И усилия докторов будут направлены именно на это.
ПРЕЭКЛАМПСИЯ
Еще одно коварное осложнение на поздних сроках беременности – преэклапсия, или, как раньше ее называли, гестоз. Другое название этого осложнения – поздний токсикоз беременных. Главный его симптом – наличие белка в моче. Именно по этой причине во время беременности приходится так часто сдавать этот анализ. Кроме того, преэклампсия проявляется повышением артериального давления до 130/90 мм рт.ст. и выше, внутренними и внешними отеками, из-за чего будущая мама набирает лишний вес. НЕ отказывайтесь от госпитализации: неблагоприятные симптомы могут нарастать, из-за чего самочувствие будущего малыша может резко ухудшиться. Комплексная терапия, назначенная лечащим врачом, как правило, приводит к положительному результату. Если же симптомы нарастают, приходится прибегать к экстренному родоразрешению – в зависимости от ситуации стимулировать роды или делать кесарево сечение.
Чтобы избежать неприятностей, врачи советуют будущим мамам не злоупотреблять солью, а лучше – отказаться от ее потребления, вести здоровый образ жизни, пить 2 л жидкости в день и соблюдать режим сна и отдыха.
Отслойка плаценты на ранних сроках беременности причины

По разным данным, прерывание наступившей беременности происходит в среднем в 10-25% случаев. Здесь учитываются и потери на ранних сроках, и поздняя внутриутробная гибель плода, а также преждевременные роды. Чтобы не допустить повторения подобного исхода, необходимо выявить факторы, лежащие в основе невынашивания беременности.
Причины могут быть самые разные: гормональные нарушения, генетические патологии, аномалии строения матки, инфекции и многое другое. Проводить полное обследование после потери беременности, исключая каждую из них, нецелесообразно, долго и дорого. Поэтому специалист предварительно определяет наиболее и наименее вероятные в каждом конкретном случае факторы.
Нарушение свертываемости крови – одна из наиболее частых причин перинатальных потерь. Исследования в этом направлении были начаты всего несколько десятков лет назад, однако уже сейчас очевидно, что ведение беременности в случае привычного невынашивания должно осуществляться под пристальным контролем гемостазиолога.
Почему нарушения гемостаза влекут за собой акушерские осложнения?
Сразу следует отметить, что в данном случае страдают сама плацента и сосуды этого органа. Склонность к тромбообразованию становится причиной того, что на ранних сроках, когда детское место только формируется, в микрососудах стенки матки образуются сгустки крови, препятствующие прорастанию хориона и, как следствие, полноценной плацентации. Что происходит дальше? Прежде всего, беременность может прерваться. Если этого не произошло, возможны отслойка плаценты и появление внутриматочной гематомы в первом триместре. В случае дальнейшего развития беременности велика вероятность развития таких осложнений, как преэклапсия, плацентарная недостаточность или отслойка плаценты. Итак, нарушения гемостаза являются причиной развития осложнений на самых разных сроках беременности.
В некоторых случаях склонность к образованию тромбов не провоцирует патологии плаценты, однако на поздних сроках может, например, стать причиной тромбоза сосудов пуповины и, как следствие, гибели плода. Кроме того, тромбоз может развиться у самой женщины как в гестационном, так и в послеродовом периоде.
Из-за чего возникает склонность к тромбозам?
Нередко в основе лежит генетическая предрасположенность. Наследственные тромбофилии выявляются у пациенток с невынашиванием беременности в несколько раз чаще, чем в среднем в популяции. Примерно та же ситуация наблюдается и в отношении АФС (приобретенной тромбофилии), когда образование тромбов обусловлено наличием в крови специфических антител.
Бывает и так, что при отсутствии тромбофилии у пациентки выявляются серьезные сопутствующие патологии (артериальная гипертензия, системные заболевания, сахарный диабет и др.), которые и могут стать причиной активного свертывания крови.
В каких случаях можно заподозрить наличие нарушений гемостаза и на какие критерии нужно ориентироваться?
В первую очередь, естественно, следует обратить пристальное внимание на подтвержденный тромбоз (в том числе образование тромбов в пуповине), преждевременные роды, обусловленные плацентарной недостаточностью, а также рождение ребенка с малым весом.
Кроме того, необходимо обследовать женщин, у которых в анамнезе были:
прерывание беременности на сроке до 10 недель (3 случая и более);
прерывание беременности на сроке после 10 недель (в том числе однократно);
преждевременные роды на сроке до 34 недель, обусловленные отслойкой нормально расположенной плаценты или преэклампсией.
Обычно в этом случае женщинам во время беременности на длительное время назначают препараты, разжижающие кровь.
При выявлении таких патологий женщина должна находиться под наблюдением врача-гемостазиолога с самых ранних сроков беременности. Нужно иметь в виду, что вероятность развития осложнений в этих случаях велика, а эффективность профилактических мер зависит от того, когда именно был начат прием разжижающих препаратов.
Сложнее всего, если формальные критерии, на которые можно ориентироваться, направляя пациентку на обследование, отсутствуют. Допустим, у женщины был только один случай прерывания беременности на раннем сроке. Вполне вероятно, что причина потери плода никак не связана с нарушениями гемостаза. Однако, например, если у близких родственников выявлена склонность к тромбозам, женщину обязательно следует направить на консультацию к гемостазиологу.
Кроме того, многие пациентки приходят для того, чтобы исключить все возможные причины невынашивания, не дожидаясь, пока количество потерь беременности увеличится до «необходимых» трех, и это правильно, так как медицина в первую очередь должна быть ориентирована на профилактику. Однако рекомендовать такой подход всем без исключения не представляется возможным, поскольку анализы на тромбофилии не финансируются государством, и врач формально имеет право назначать эти исследования только в тех случаях, когда это действительно необходимо.
Если известно, что прерывание беременности произошло по таким причинам, как, допустим, раннее излитие околоплодных вод или преждевременное раскрытие шейки матки, делать упор на диагностику нарушений свертывающей системы крови не слишком целесообразно. При этом обследование у гемостазиолога будет оправдано, если имели место дополнительные осложнения (например, плацентарная недостаточность), а также были выявлены иные факторы риска (допустим, сопутствующие патологии).
Материал сети центров репродукции и генетики Нова Клиник
Рациональное применение транексамовой кислоты в комплексном лечении при возникновении кровотечения при беременности
Кровотечение и образование ретрохориальных гематом в первом триместре беременности являются клиническими формами невынашивания беременности и в 10-15% случаев осложняют течение беременности у женщин с привычным невынашиванием. В половине этих случаев данные клинические проявления носят рецидивирующий характер и распространяются не только на первый триместр (до 12 недель), но также и на второй (до 16-18 недель). Однако в таких сроках гестации уже сформирована плацента, и гематомы имеют ретроплацентарный характер и являются проявлением преждевременной отслойки плаценты. Именно рецидивирующее течение ретрохориальной гематомы представляет наибольшую сложность в тактике ведения.
В третьем гинекологическом отделении КГБУЗ «КМКБ№4» в течение 2015 года проводилось исследование по рациональному применению транексамовой кислоты при возникновении кровотечения при беременности.
Цель исследования – оценить эффективность применения транексама при данной патологии.
Ввиду широкой распространенности вопрос невынашивания беременности сегодня заслуживает особого внимания. В течение многих лет данное осложнение остается актуальной проблемой акушерства, несмотря на прогресс науки в целом. Желанная беременность в 15–20 % случаев заканчивается досрочным спонтанным прерыванием, причем на эмбриональный период приходится до 75 % всех репродуктивных потерь, связанных с невынашиванием. Сложно переоценить медицинскую и социальную актуальность проблемы невынашивания беременности в современных условиях снижения рождаемости и возрастания смертности. Одним из признаков прерывания беременности на ранних сроках является ретрохориальная гематома, вследствие частичного отторжения плодного яйца от хориона — предшественника плаценты.
Ретрохориальная гематома – это образование, образующееся когда плодное яйцо отторгается от хориона. При этом образуется полость, наполненная свернувшейся кровью, которая и является самой ретрохориальной гематомой.
В зависимости от срока беременности выделяют два вида гематомы:
Ретрохориальная (при отслойке плодного яйца от хориона). Данный вид гематомы может возникать до 16 недель;
Ретроплацентарная(при отслойке плодного яйца от плаценты). Плацента окончательно заканчивает формирование к 16 неделе беременности. При возникновении гематомы говорят о преждевременной отслойке нормально расположенной плаценты.
Классификация по степеням тяжести:
1) Легкая степень. В большинстве случаев гематома легкой степени является случайной находкой на УЗИ, женщина не предъявляет никаких жалоб;
2) Средняя степень. Беременную беспокоят тянущие боли внизу живота, возможно появление кровянистых выделений из половых путей;
3) Тяжелая степень. Появляются сильные схваткообразные боли внизу живота, интенсивное кровотечение, падение артериального давления. Общее состояние женщины значительно ухудшается, возможна потеря сознания.
Существует множество причин, способных вызвать подобное осложнение:
1) Нарушения, связанные с заболеваниями эндокринной системы.
2) Большие физические нагрузки. Именно поэтому беременным женщинам не рекомендуется поднимать тяжести, так как это может привести к осложнениям в течении беременности и порокам развития плода.
3) Инфекционные и воспалительные процессы в мочеполовых органах. Любые признаки инфекционного заболевания должны послужить причиной для незамедлительного лечения.
4) Вредная работа, связанная с постоянным шумом или вибрацией.
5) Аутоиммунные заболевания. Это отклонения, при которых иммунная система вырабатывает антитела, реагирующие не на какие-то инородные элементы и микроорганизмы, а на здоровые клетки собственного организма.
6) Нарушения свертывания крови.
7) Хронический эндометрит.
8) Частые стрессы.
10) Опухоли матки.
11) Тяжелая форма токсикоза.
12) Вредные привычки женщины.
13) Пороки развития ребенка
14) Врожденные пороки развития матки.
15) Генитальный инфантилизм. Этот термин обозначает задержку полового развития, при которой у взрослой женщины наблюдается ряд половых признаков, более свойственных ребенку или подростку.
Предупредить появление ретрохориальной гематомы практически невозможно также как и установить точную причину ее образования.
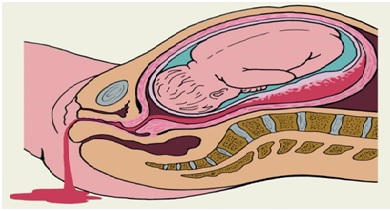
Рис 1. Ретрохориальная гематома
В 3-ем гинекологическом отделении в комплекс лечения входит гестагенотерапия (утрожестан, праджисан, дюфастон, масляный раствор погестерона) в лечебной дозировке, гемостатическая терапия (дицинон, транексамовая кислота). Гемостатические препараты должны назначаться по показаниям. Применение транекамовой кислоты показано при:
1) Угроза прерывания беременности на ранних сроках (отслойки хориона, гематомы)
2) Низкое расположение плаценты и кровотечения в первом и втором триместрах беременности
3) Беременность при пороках развития матки (двойная и двурогая матка, внутриматочная перегородка — кровотечения в первом и втором триместрах беременности)
4) Заоболочечные гематомы во втором триместре беременности
5) Краевая отслойка нормально расположенной плаценты во втором триместре беременности
Транексам – антифибринолитическое средство, специфически ингибирующее активацию профибринолизина (плазминогена) и его превращение в фибринолизин (плазмин). Обладает местным и системным гемостатическим действием при кровотечениях, связанных с повышением фибринолиза (патология тромбоцитов, меноррагии), а также противовоспалительным, противоаллергическим, противоинфекционным и противоопухолевым действиями за счет подавления образования кининов и других активных пептидов, участвующих в аллергических и воспалительных реакциях.
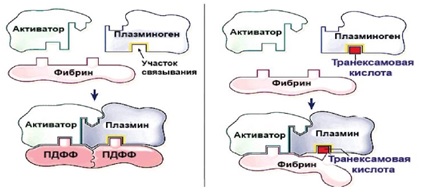
Рис 2. Механизм действия транексамовой кислоты
При анализе исследуемых историй болезни пациенток, накопился отрицательный опыт назначения транексама при скудных темных кровянистых выделениях из половых путей. При наличии острого кровотечения (алых кровянистых выделений) применение препарата носит положительный результат. В случае кровянистых выделений из половых путей, связанных с опорожнением «старой» ретрохориальной гематомы, наблюдалась обратная тенденция в сторону увеличения объема гематомы. В этом случае транексам не показан. При скудных коричневых выделениях из половых путей можно расценить в ранние сроки беременности как нидацию или миграцию плодного яйца в полости матки. В случае назначения препарата дицинон отмечается положительная динамика. Отсюда можно сделать вывод: точка приложения транексамовой кислоты есть остро возникшее кровотечение при беременности, которая по мнению врача, потребует незамедлительных действий для остановки кровотечения.
При кровотечениях во время беременности нами применяется следующая схема назначения препарата транексам — по 250–500 мг 3 раза в сутки до полной остановки кровотечения. При местном фибринолизе терапию начинаем с парентерального (в/в) введения препарата Транексам® с последующим переходом на пероральный прием по 250–500 мг 2–3 раза в сутки. Средняя продолжительность курса лечения — 7 дней. Побочные действия применения препарата транексам в отделении не отмечалось.
Проведен ретроспективный анализ 30 историй болезни пациенток 3-го гинекологического отделения, получавших транексам. В 19 случаях назначение транексама при остром кровотечении, не связанном с объемом ретрохориальной гематомы — положительная динамика. В 11 случаях назначение препарата при скудных кровянистых выделениях из половых путей у больных, поступивших с клиникой ранее возникших ретрохориальных гематом, опорожняющихся на фоне транексама увеличивается объем гематомы в 2-3 раза, через некоторое время при отсутствии каких-либо проявлений продолжающегося маточного кровотечения. В дальнейшем таким пациентам проводится антибактериальная терапия с целью профилактики восходящей инфекции, энзимотерапия на амбулаторном этапе.
Список литературы
1) Торчинов А. М., Умаханова М. М., Доронин Г. Л., Рон М. Г. Беременность малого срока и ретрохориальная гематома: диагностика, лечение и прогнозы на современном этапе развития акушерства (обзор литературы) // Молодой ученый. — 2013. — №4. — С. 659-662.
2) Милованова А.П., Серова О.Ф. 2011. Причины и дифференцированное лечение раннего невынашивания беременности.
3) Сидельникова В.М., Сухих Г.Т. 2010. Невынашивание беременности.
4) Стрижакова А.Н., Давыдова А.И., Игнатко И.В., Белоцерковцева Л.Д. 2011. Невынашивание беременности.
5) Корнеева И.Е., Серова О.Ф. 2013. Угроза прерывания беременности различных сроков гестации. Тактика и стратегия современной терапии.
6) Макацария А.Д. 2015. Беременность высокого риска.
7) Подзлкова Н.М., Скворцова М.Ю. 2010. Невынашивание беременности
Машина И.Н., Елизарьев Е.А., Рустамова Э.Х.
КГБУЗ «КМКБ №4» 3-е гинекологическое отделение



