Аденокарцинома яичника выживаемость на разных стадиях
Рак яичников у женщин
Рак яичников — это вид злокачественных новообразований, которые первично развиваются из ткани яичника. Чаще всего представлены эпителиальными опухолями (аденокарцинома, муцинозный рак яичника, серозный рак яичников и др), герминогенными и стромальными опухолями полового тяжа.
Рак яичников причины
Достоверные причины образования опухоли неизвестны, поэтому, обсуждая причины развития овариальных злокачественных новообразований, врачи говорят о факторах риска. К ним относят следующие состояния:
- гиперэстрогения — избыточная продукция женских половых гормонов (эстрогенов) в первой фазе менструального цикла. Поскольку ткань яичника чувствительна к их действию, гормональная стимуляция может привести к активной пролиферации клеток и их злокачественной трансформации. Гиперэстрогения также наблюдается при стимуляции суперовуляции во время ЭКО или донации яйцеклеток, при гормонально заместительной терапии во время лечения патологии климакса, а также при ожирении, поскольку жировая ткань обладает собственной гормональной активностью;
- длительный репродуктивный период с постоянной овуляцией — раннее начало полового созревания, поздний климакс, отсутствие беременности, отказ от кормления грудью;
- наследственность и генетическая предрасположенность. Около 10% случаев данных новообразований обусловлены генетическими причинами. В первую очередь речь идет о мутациях в генах BRCA. Также риски увеличиваются при наличии опухолей у родственниц первой линии.
Стадии
- 1 стадия рака яичников — опухоль поражает только яичники и не выходит за их пределы;
- 2 стадия — поражаются тазовые органы;
- 3 стадия — поражаются органы брюшной полости;
- 4 стадия — опухоль выходит за пределы брюшной полости, например, в легкие или плевру.
Рак яичников у женщин: симптомы и признаки
Симптомы рака яичников на ранней стадии либо отсутствуют, либо неспецифичны, поэтому на основе жалоб сложно заподозрить наличие такой патологии. Более специфичные признаки появляются на поздних стадиях.
Ранние симптомы рака яичника:
- потягивание внизу живота;
- боли в животе неясной локализации. На начальных стадиях они возникают внезапно и так же внезапно исчезают, причем на долгое время;
- вздутие живота.
Признаки рака яичников на распространенных стадиях
- нарушение стула и мочеиспускания — развиваются из-за того, что опухоль смещает матку, а та, в свою очередь, давит на кишечник и мочевой пузырь;
- увеличение объема живота. Как правило, оно развивается из-за асцита — скопления свободной жидкости в брюшной полости. Наличие твердых пальпируемых образований в животе;
- боли при раке яичников интенсивного характера могу являться признаком перекрута ножки опухоли и ее ишемии. В качестве первого признака рака яичников встречается редко.
Общие признаки рака яичников у женщин:
- снижение веса без видимых причин;
- потеря аппетита и чувство насыщения от малого объема пищи;
- быстрая утомляемость.
Диагностика
Диагностика заболевания производится в 2 этапа — обнаружение новообразования, его верификация и определение стадии. Как правило, обнаружение опухоли производится с помощью лучевых методов диагностики — УЗИ, КТ, МРТ. Например, рак яичника на УЗИ выглядит как образование неправильной формы с нечеткими, размытыми границами. Также с помощью этих методов производят предварительную оценку распространения процесса, например, прорастание рака в тазовые органы или органы брюшной полости.
Если по данным лучевых методов исследования обнаружено новообразование, пациентке предлагают сдать кровь на рак яичников (на определение онкомаркеров СА 125 и НЕ 4 с подсчетом индекса ROMA) это исследование позволит с определенной долей вероятности дифференцировать карциному яичников. При подозрении на герминогенные опухоли, врач может предложить анализы на АФП и ХГЧ.
Окончательная постановка диагноза и определение стадии заболевания в основном осуществляется после операции, во время которой берут материал на гистологическое исследование и проводят ревизию брюшной полости на наличие канцероматоза и метастазов.
Можно ли вылечить рак яичников
Рак яичников лечится комбинацией хирургического и химиотерапевтического лечения. Целью операции является максимально полное удаление опухолевой массы, а химиотерапия уничтожает оставшиеся злокачественные клетки и снижает вероятность рецидива или прогрессирования патологии.
Хирургическая операция
Объем вмешательства зависит от стадии процесса. Рак яичников первой стадии допускает удаление пораженного органа и маточной трубы. Это позволяет на время сохранить второй яичник и, при желании, женщине родить ребенка. После этого проводится овариогистерэктомия. Показания к такому лечению очень ограничены. В основном стандарт операции предполагает удаление матки, яичников, маточных труб, лимфоузлов и резекцию большого сальника (это позволяет предотвратить канцероматоз брюшины при раке и его распространение по брюшной полости). Кроме того, может понадобиться резекция вовлеченных в процесс органов, например, мочевого пузыря или кишечника.
У многих пациенток заболевание диагностируется на распространенных стадиях, когда в процесс вовлекаются органы брюшной полости, отдаленные лимфоузлы, либо имеются метастазы рака яичников за пределами брюшной полости. Тогда лечение начинают с нескольких курсов химиотерапии, а операцию проводят после уменьшения объема опухолевой массы.
Химиотерапия
Как правило, химиотерапия рака яичника проводится после операции, которая не только уменьшит объем опухолевой массы, но и синхронизирует жизненный цикл злокачественных клеток, что позволит добиться большей эффективности лечения.
Подбор препаратов осуществляется на основании гистологического типа новообразования. Например, выбором терапии первой линии при лечении аденокарциномы является комбинация препаратов платины и таксанов. После того как пациентка получит необходимое количество курсов химиотерапии, лечение прекращают и переходят к активному наблюдению для своевременного обнаружения рецидива. Некоторым женщинам по показаниям может назначаться таргетная терапия бевацизумабом.
Свидетельством прогрессирования заболевания является возникновения новых опухолевых очагов по данным УЗИ, КТ или МРТ, и/или рост СА125. Здесь имеет значение вид рецидива:
- платиночувствительный — прогрессирование опухоли началось не ранее, чем через 6 месяцев после прекращения ХТ. В этом случае можно продолжать лечение препаратами платины, но в комбинации с другими, ранее не использовавшимися препаратами. Если от момента прекращения лечения прошло более года, можно использовать химиотерапию 1 линии;
- платинорезистентный — опухоль начала прогрессировать ранее, чем через полгода от момента прекращения лечения;
- платинорефрактерный рецидив — опухоль прогрессирует уже во время ХТ 1 линии.
В двух последних случаях для дальнейшего лечения используют схемы, не содержащие препараты платины. Если и оно не помогает, то ограничиваются поддерживающей терапией.
Профилактика рака яичников
Есть научные данные, свидетельствующие о том, что непрерывный прием оральных контрацептивов в течение 5 лет снижает вероятность овариального рака в 2 раза. Однако не рекомендуется принимать эти препараты исключительно с данной целью. Также снижают вероятность развития злокачественных опухолей данной локализации беременность и кормление грудью.
Отдельно стоит отметить наследственный рак яичников. Пациенткам из группы риска показано ежегодное обследование, включающее УЗИ тазовых органов и определение СА 125. Кроме того, при достижении определенного возраста, им могут предложить превентивную овариоэктомию (удаление яичников).
Онкология. ЗАПУЩЕННЫЙ РАК ЯИЧНИКОВ: ПОВЫШЕНИЕ ВЫЖИВАЕМОСТИ
*Импакт фактор за 2018 г. по данным РИНЦ
Читайте в новом номере
Р ак яичников является основной причиной смертности от всех раковых заболеваний женских половых органов. Большинство женщин с запущенными заболеваниями умрут даже при III стадии рака и наличии минимальных (2 см) остаточных внутрибрюшинных опухолей, оставшихся после первичной лапаротомии, период выживания составляет лишь около 40 мес. Лечение рака яичников начинается с удаления пораженного яичника, возможно, обоих яичников и матки, биопсии лимфатических узлов и брюшинного промывания для цитологического исследования. При запущенной болезни хирург пытается удалить всю выявленную опухоль («debulking»). В зависимости от гистологического типа и хирургической стадии решается вопрос о необходимости химио- или лучевой терапии, которые призваны снизить риск рецидива и увеличить выживаемость. 5-летняя выживаемость пациентов с запущенной болезнью, которые после комбинированного терапевтического лечения все же достигали полной ремиссии, подтвержденной при ревизионной хирургии, составляет 50%. Стандартная химиотерапия включает аналоги препаратов платины (цисплатин или карбоплатин) с добавлением алкилирующего агента, например циклофосфамида. В целях максимального повышения его активности цисплатин вводили прямо в брюшную полость, при таком способе внутрибрюшинная концентрация цисплатина в 12 — 15 раз превышает таковую в плазме. Проницаемость внутрибрюшинного цисплатина, однако, ограничивается глубиной 0,1 — 1 мм от поверхности брюшной опухоли.
Недавно в США в масштабе страны закончено рандомизированное исследование, оценивающее положительное действие внутрибрюшинного введения цисплатина в плане увеличения выживаемости. В этом испытании сравнивали цисплатин, введенный внутрибрюшинно, с цисплатином, введенным внутривенно, у пациентов с ранее нелеченным эпителиальным раком яичников III стадии и остаточными опухолями после лапаротомии не больше 2 см. В исследование включали пациентов с хорошим физическим статусом, нормальными показателями анализа крови и нормальной функцией почек. В течение 4 нед после хирургического вмешательства проводили 6 курсов лечения циклофосфамидом внутривенно (600 мг на 1 м2 поверхности тела на 1 курс) в комбинации с цисплатином внутрибрюшинно (100 мг на 1м2 поверхности тела в 2 л физиологического раствора, вводимого капельно как можно быстрее) или цисплатином внутривенно (100 мг на 1м2 поверхности тела со скоростью 1 мг/мин) с перерывами 3 нед. Одновременно эти больные получали по крайней мере 1 л физиологического раствора с добавлением 3 г сернокислой магнезии и 40 г маннитола внутривенно для снижения токсичности. Лечение можно было отсрочить для предотвращения токсических воздействий или прекратить в случае развития периферической нейропатии или почечной недостаточности.
Результаты. Из 654 произвольно отобранных больных 546 отвечали критериям включения в исследование. Не было отмечено достоверных различий между изучаемыми группами в отношении важных прогностических факторов, таких как возраст, тип и стадия опухоли и процент пациентов с минимальной остаточной опухолью (0,5 см). В обеих группах 58% всех включенных в исследование пациентов закончили 6 курсов цисплатина без снижения дозы, однако эффективность терапии оценивали по результатам лечения всех больных. В группе, получающей цисплатин внутрибрюшинно, предполагаемая средняя выживаемость была значительно выше (49 мес; 95% интервал достоверности — ИД, 42 — 56 мес) таковой в группе, получающей цисплатин внутривенно (41 мес; 95% ИД, 37 — 47 мес). Риск смерти был ниже в группе внутрибрюшинного введения по сравнению с группой внутривенного введения в течение 8 лет после включения в исследование. Эти результаты свидетельствуют о 20% увеличении средней выживаемости и 24% снижении риска смерти в течение всего периода динамического наблюдения пациентов из группы внутрибрюшинного введения препарата. Шум в ушах от умеренного до сильного, клиническая потеря слуха, нейтропения и нервно-мышечные токсические воздействия отмечались значительно чаще в группе внутривенного введения лекарства. Как и предполагали, боль в области живота была более типичной для группы с внутрибрюшинным введением, однако ее обычно устраняли в сроки до 24 ч с помощью неопиоидных препаратов.
Выводы. По сравнению с внутривенным введением цисплатина внутрибрюшинное введение повышает выживаемость и оказывает значительно меньшее токсическое влияние на пациентов, страдающих от рака яичников III стадии с остаточными опухолями размером 2 см и меньше. Дальнейшие исследования определят роль внутривенного введения паклитаксела в дополнение к цисплатину, вводимому внутрибрюшинно, при лечении этих больных.
Alberts DS, Liu PY, Hannigan EV, O`Toole R, et al. Intraperitoneal cisplatin plus intravenous cyclophosphamide versus intravenous cisplatin plus intravenous cyclophosphamide for stage III ovarian cancer. N Engl J Med 1996;335:1950-5.
Стадии рака яичников. Прогноз.
Стадии рака яичников. Прогноз.
Как и большинство злокачественных опухолей, рак яичников делится на 4 стадии. В этой статье мы расскажем о проявлениях каждой стадии, возможностях лечения и прогнозе.
Рак яичников — это разнородная группа заболеваний: они могут отличаться по морфологическому строению, скорости роста, проявлениям и прогнозу. Большинство случаев рака яичника развивается из маточной трубы. Этот факт был установлен не так давно. Из-за этого к «раку яичников» добавлен рак маточной трубы и первичная карцинома брюшины — в настоящее время эти заболевания рассматриваются как одно.
Для описания прогноза мы будем говорить о пятилетней выживаемости. Этот показатель говорит о том, сколько процентов пациентов с определенной стадией живут 5 лет и дольше. Например, 5-летняя выживаемость 70% говорит о том, что 7 из 10 пациентов с данной стадией живут 5 лет и больше. Важно понимать, что 5 лет и больше — это может быть как 6, так и 30 лет. Основной недостаток такого описания — мы не можем сказать, что ждет конкретного пациента. Мы говорим о целой группе пациентов, объединенных одной стадией. Кто-то из них живет долго без признаков заболевания. У других заболевание может рецидивировать достаточно рано. Сказать заранее, в какую группу попадет конкретный пациент практически невозможно — это самый большой недостаток. И именно поэтому многие врачи избегают разговоров о прогнозе — практически наверняка он не сбудется.
Рак яичников 1 стадия
I стадия рака яичников — опухоль располагается в одном или обоих яичниках
1а стадия — опухоль расположена в одном яичнике, не распространяется прорастает на поверхность яичника, в смывах из брюшной полости нет опухолевых клеток.

На этой стадии достаточно хирургического лечения — удаления придатков с одной стороны. Кроме этого, необходимо полное стадирование опухоли — взятие кусочкой тканей из разных участков брюшной полости, для того, чтобы исключить более высокую стадию. Такие образом, лечение 1 стадии рака яичников — хирургическое. Пациенткам не проводится химиотерапия, при этой стадии возможно сохранение репродуктивной функции.
Прогноз при 1а стадии — 90% пациенток живут 5 лет и более.
1b стадия рака яичников — распространение опухоли только в оба яичника или маточные трубы.
 Опухоль ограничена обоими яичниками, не прорастает их капсулу. Нет опухолевых клеток в смывах из брюшной полости.
Опухоль ограничена обоими яичниками, не прорастает их капсулу. Нет опухолевых клеток в смывах из брюшной полости.
Как и для 1а стадии — лечение IB стадии рака яичников хирургическое — удаление придатков с двух сторон. Обычно химиотерапия не проводится.
Прогноз IB стадии рака яичников — пятилетняя выживаемость 85%.
IC стадия рака яичников — опухоль прорастает капсулу яичников, произошел разрыв опухоли во время операции или обнаружены опухолевые клетки в смывах из брюшной полости. Самый частый сценарий — второй — произошел разрыв опухоли во время операции, по результату гистологического исследования обнаружен рак.
Лечение 1С стадии рака яичников — операция в объеме удаления матки с трубами и яичниками, резекция большого сальника, лимфаденэктомия и множественные биопсии брюшины. После операции обычно проводится химиотерапия.
Прогноз при IC стадии рака яичника — 83%.

Рак яичников 2 стадия
II 2 стадия рака яичников — опухоль ограничена малым тазом. При этом она может поражать прямую или сигмовидную кишку, мочевой пузырь, но без признаков распространения за пределы малого таза.
 IIA стадия рака яичников — опухоль распространяется на тело матки
IIA стадия рака яичников — опухоль распространяется на тело матки
Прогноз для IIA стадии рака яичников — 70%. Другими словами, 7 из 10 пациентов живут 5 лет и больше.
 2B стадия рака яичников — опухоль распространяется на прямую кишку, сигмовидную кишку или мочевой пузырь, но не выходит за пределы малого таза.
2B стадия рака яичников — опухоль распространяется на прямую кишку, сигмовидную кишку или мочевой пузырь, но не выходит за пределы малого таза.
Прогноз при IIB стадии рака яичников — 65%.
Рак яичников 3 стадия
Это самая распространенная стадия, при которой выявляется рак яичников. К сожалению, большинство случаев протекает бессимптомно. Первые признаки рака яичников — увеличение живота, появление тяжесть и дискомфорта в животе — появляются на поздней стадии — III или IV.
Около 70% впервые выявленного рака яичников относятся к 3 стадии.
При 3 стадии рака яичников опухоль распространяется по брюшной полости или поражает лимфатические узлы.
 Зеленым цветом показаны лимфатические узлы — в них могут метастазировать опухолевые клетки, что является показателем 3 стадии рака яичинков.
Зеленым цветом показаны лимфатические узлы — в них могут метастазировать опухолевые клетки, что является показателем 3 стадии рака яичинков.
В зависимости от размера, выделяют подстадии:
IIIA стадия — опухолевые депозиты не видны глазом, но обнаружены во время гистологического исследования.
IIIB стадия — размер перитонеальных очагов не превышает двух сантиметров.
IIIC стадия — опухолевые очаги размером более 2 см.
 Опухолевые депозиты распространяются за пределы малого таза. Обычно в таких случаях выявляется канцероматоз брюшины при раке яичников.
Опухолевые депозиты распространяются за пределы малого таза. Обычно в таких случаях выявляется канцероматоз брюшины при раке яичников.
Лечение 3 стадии рака яичников заключается в удалении всех видимых очагов — циторедуктивная операция. Она может занимать 6 часов и более, в зависимости от выраженности канцероматоза брюшины. Исследования показали, что проведение гипертермической химиоперфузии брюшной полости в конце операции — HIPEC — значимо улучшает результаты лечения. В послеоперационном периоде проводится курс химиотерапии. Обычно он включает 6 циклов химиотерапии по схеме карбоплатин + паклитаксел.
В ряде случаев первичная циторедуктивная операция невозможна из-за распространения опухоли. В таких случаях проводится 3 цикла химиотерапии, затем интервальная циторедукция, а после — еще 3 цикла химиотерапии.
Прогноз при 3 стадии рака яичников зависит от многих факторов. В первую очередь, распространение заболевания на момент лечения пациентки. Если размер опухолевых очагов был небольшим — пятилетняя выживаемость составляет 46%. В случае IIIC стадии рака яичников — когда размер опухолевых депозитов превышает 2 см — пятилетняя выживаемость составляет 30%.
Именно для третьей стадии рака яичников получены самые драматичные результаты циторедуктивной хирургии. Более половины пациентов, которым была выполнена полная циторедукция плюс HIPEC, а затем химиотерапия, жили 4 лет и более. Если же лечение проводилось в центрах, где не выполняются циторедуктивные операции — пятилетняя выживаемость не превышает 30%.
4 стадия рака яичников
Признаки IV стадии рака яичников — выявление выпота в плевральных полостях, в котором обнаружены опухолевые клетки, либо метастазы в печени, селезенке, отдаленных лимфоузлах и др.
Лечение 4 стадии рака яичников — медикаментозное. Рак яичников хорошо отвечает на лечение химиотерапевтическими препаратами, после начала терапии исчезает асцит и плеврит. Пациент начинает чувствовать себя лучше.
В ряде случаев возможна циторедуктивная операция. Она проводится в случаях, когда имеются изолированные метастазы в печени или селезенке, которые можно удалить хирургически.
Прогноз при 4 стадии рака яичников — пятилетняя выживаемость составляет 20%.
Еще раз хотим напомнить, что прогноз — это очень неточный показатель. Он позволяет оценить, сколько живут пациенты в среднем, но практически не применим к конкретному человеку. Очень многое зависит от качества выполненной операции: полноты циторедукции и проведения гипертермической перфузии. Поэтому мы рекомендуем обращаться за лечением в центры, которые имеют опыт выполнения подобных процедур.
Рак яичников: важно усилить химиотерапию
В России, Израиле, Германии рак яичников начинают лечить с операции. Удаляется матка с придатками, большой сальник, а также видимые проявления опухоли. Если выполнение операции маловероятно, т о начинают с химиотерапии. Это связано с тем, что рак яичников плохо отвечает на химию. Особенно низкую эффективность химиотерапии наблюдают при муцинозном и светлоклеточном раке яичников.

Операция при раке яичников
Хирургическое вмешательство – всегда всплеск опухолевого роста и метастазирования. Опухолевые клетки механически (скальпелем) разносятся по брюшине, попадают в кровоток. От избытка кислорода раковые клетки активизируются. Это чревато рецидивом и метастазами.
Если злокачественную опухоль до операции задавить химиотерапией, то это снизит активность клеток к росту и метастазированию, увеличит радикальность операции.
Простое введение химиопрепаратов малоэффективно. Поэтому в клинике “К-тест” химиотерапию усиливают, вводя препараты под нагревом методом общей электромагнитной гипертермии. В конечном счете предоперационная терапия по данной схеме улучшает результаты и выживаемость.
Общая гипертермия – перспективный метод лечения онкологии, который исследуется более полувека. Ученые разных стран пробуют возможные способы нагрева (в воде, в специальных камерах и т.д.). Разработками советских ученых в 80-х годах был предложен нагрев в электромагнитных полях. Нижегородские медики и физики объединились и была разработана и апробирована общая электромагнитная гипертермия. Ведущим онкологом этих исследований был профессор Карев. Сейчас он возглавляет клинику “К-тест”. Установки общей электромагнитной гипертермии в постперестроечный период не получили распространения в стране. Причина – высокая стоимость и сложность процедуры. В Нижнем Новгороде как начали лечить, так и лечат более 25 лет. Более простая и дешевая локальная гипертермия используется в ведущих онкоцентрах страны.
Если после 2-3 курсов проводимой химиотерапии в рамках стандартного лечения по ОМС нет заметной положительной динамики, улучшения самочувствия, уменьшения размеров опухоли и метастазов, то следует задуматься о необходимости усиления химиотерапии нагревом. Дальнейшее продолжение стандартной химиотерапии при отсутствии динамики, даже со сменой химиопрепаратов, приведет только к устойчивости рака яичников к лекарствам.
Лечение рака яичников после операции
После операции рекомендована курсовая общая электромагнитная гипертермия с химиотерапией. Для окончательного подавления опухоли и клеток, которые разнеслись по организму в ходе операции.
Введение химиопрепаратов на фоне разогрева тела до температуры гибели опухолевых клеток (42,5 °С и выше) решает проблему устойчивости опухоли к препаратам платины. Также до минимума снижает риск рецидивов.
Число курсов и выбор химиопрепаратов зависит от гистологической классификации опухоли и степени рака. С целью улучшения результата лечения может назначаться таргетная терапия (бевацизумаб).
Рецидив рака яичников можно остановить
Когда к нам обращались пациентки с прогрессированием опухоли яичников после химиотерапии первой линии (платинорефрактерный рак), введение этих же препаратов в условиях общей гипертермии давало ощутимый эффект: опухоль и метастазы уменьшалась уже после первого курса.
Такая картина наблюдалась даже у больных, которые до поступления к нам уже получали множество курсов химиотерапии второй и третьей линий (до 30 курсов) и их переводили на симптоматическую терапию.
Клинический пример:
Больная П., 44 года. Диагноз: Рак яичников T3cNoMo
В 2014 году больная в Екатеринбурге получала комбинированное лечение (экстирпация матки с придатками + адъювантная химиотерапия). Гистология и иммуногистохимия – аденокарцинома, метастазы в большой сальник. В январе 2019 года выявлен асцит. На ПЭТ КТ от 17.01.19 – рецидив опухоли в малом тазу. Проведена химиотерапия – 4 курса. На ПЭТ/КТ от 5.07.2019 выявлена отрицательная динамика – появились уплотнения и инфильтрация (канцероматоз) брюшины (SUV max 7.26), жидкость в малом тазу и брюшной полости. В надключичной области лимфоузлы 9х6 мм (SUV max 1,83). Субплеврально – очаг (SUV max 1,90).
В сентябре 2019 года обратилась в клинику «К-тест», где проведены 2 курса, включающие общую гипертермию с температурой 42,8 градуса Цельсия + химиотерапия (паклитаксел и карбоплатин). На контрольной ПЭТ/КТ от 30.10.2019 года канцероматоз не определяется, асцита нет, очагов метаболической активности в брюшной полости и малом тазу не обнаружено. Существенное уменьшение размеров и регрессия активности в надключичных лимфоузлах. Регрессия участка воспаления в легком. Больная продолжает лечение.
Рак яичников 4 стадии
При запущенном раке яичников в клинике «К-тест» лечение направлено как на облегчение симптомов проявления болезни, так и на подавление роста опухоли и метастазов.
Применяемая схема позволяет добиться пятилетней выживаемости у 15-20 % пациенток с запущенным и рецидивирующим раком.
При платинорефрактерном раке яичников или рецидиве заболевания переход на химиотерапию в условиях нагрева предпочтительнее, чем химиотерапия второй или третьей линии, которая зачастую не увеличивает продолжительность жизни и ухудшает ее качество в связи с возникновением побочных эффектов.
Хорошие результаты при лечении внутрибрюшинных и отдаленных метастазов рака яичника в легкие и печень.
Под действием критической температуры происходит их резорбция. Становится возможно выполнение метастазэктомии (удаление крупных метастазов).
Лечебное действие электромагнитной гипертермии наряду с противоопухолевым эффектом снимает боли, стимулирует иммунитет, улучшает качество жизни больных.
Клинические примеры:
Сравнение схем лечения по стандарту ОМС и в клинике “К-тест”:
Аденокарцинома яичника выживаемость на разных стадиях

Рак яичников является основной причиной смерти от гинекологических злокачественных опухолей в развитых странах и часто диагностируется на поздней стадии. Серозная аденокарцинома является наиболее распространенным подтипом рака яичников [1]. Современный стандарт лечения большинства пациентов с данной патологией включает циторедуктивную операцию и химиотерапию на основе платины [2]. У большинства больных раком яичников на поздней стадии опухолевые клетки устойчивы к химиотерапии. Поэтому необходимы альтернативные подходы к диагностике и лечению пациентов с серозной аденокарциномой. Целью этого обзора стал анализ последних достижений в молекулярной характеристике рака яичников и его подтипа серозной аденокарциномы.
Современное состояние скрининговых мероприятий по выявлению серозной аденокарциномы яичника
В настоящее время не существует утвержденного скринингового теста для данного подтипа рака яичников, что препятствует выявлению этого заболевания на ранней стадии. Анализ скрининговых мероприятий по выявлению рака яичников, проведенный в 1998 году в рамках Национальной программы здравоохранения по оценке технологий здравоохранения, основанный на обзоре 25 исследований по раку яичников, привел к заключению, что использование сывороточного теста на CA125 и трансвагинального ультразвукового исследования необоснованно [3]. Хотя ряд данных свидетельствует о том, что эти методы способны выявлять рак яичников на более ранней стадии у бессимптомных пациенток, рекомендации против подобного скрининга были основаны на отсутствии рандомизированных клинических исследований этого подхода. Недавно были опубликованы результаты большого британского исследования по раку яичников (UKCTOCS) [4]. В этом исследовании более 202 тыс. женщин в постменопаузе были распределены в соотношении 1: 1: 2 при скрининге рака яичников с использованием мультимодальной стратегии (MMS), включающей анализ CA125 и трансвагинальное ультразвуковое исследование, только трансвагинальное УЗИ и отсутствие скрининга [4]. Сравнение MMS и отсутствия скрининга показало тенденцию к снижению смертности в первой группе, появившейся после седьмого года наблюдения. В этом контексте стоит отметить, что понимание молекулярных характеристик онкогенеза рака яичника может повысить раннее выявление рака яичника с помощью различных подходов, таких как идентификация возможных предраковых поражений, а также других биомаркеров сыворотки (например, циркулирующая внеклеточной ДНК или микроРНК).
Молекулярная классификация и характеристика эпителиального рака яичников: значение для диагностики
В настоящее время в многочисленных исследованиях установлено, что рак яичников является гетерогенным заболеванием как на гистологическом, так и на молекулярном уровне [5]. Большинство опухолей яичников имеют эпителиальное происхождение. Гистологические подтипы эпителиального рака яичников включают серозные, эндометриоидные, светлоклеточные, муцинозные опухоли, опухоли Бреннера и опухоли смешанного типа, причем более двух третей случаев классифицированы как имеющие серозную гистологию (рис.) [6; 7].
Традиционно считалось, что серозная аденокарцинома высокой степени злокачественности, агрессивная форма рака яичников, возникает из хорошо дифференцированной серозной аденокарциномы низкой степени злокачественности [8; 9]. Однако успехи в молекулярной характеристике опухолей, связанные с данными клинико-патологических и молекулярных характеристик рака яичников, показали, что эпителиальный рак яичников состоит из двух различных групп, названных опухолями подтипа 1 и 2 (рис.) [10]. Эти исследования показали, что серозная аденокарцинома низкой степени злокачественности вряд ли является предшественником серозной карциномы высокой степени злокачественности; скорее это два отдельных заболевания с разным прогнозом, характеризующиеся различными изменениями в геноме [10]. Используя эту более новую парадигму, серозная аденокарцинома низкой степени злокачественности классифицируется как опухоль 1-го подтипа. Данным опухолям свойственно более благоприятное клиническое течение и относительно стабильный генетический профиль. Серозная аденокарцинома высокой степени злокачественности классифицируется как опухоль 2-го подтипа II и имеет более агрессивное клиническое течение. Эта классификационная схема не только способствует более точной характеристике данного заболевания, но также дает представление о механизмах, лежащих в основе развития эпителиального рака яичников [10].
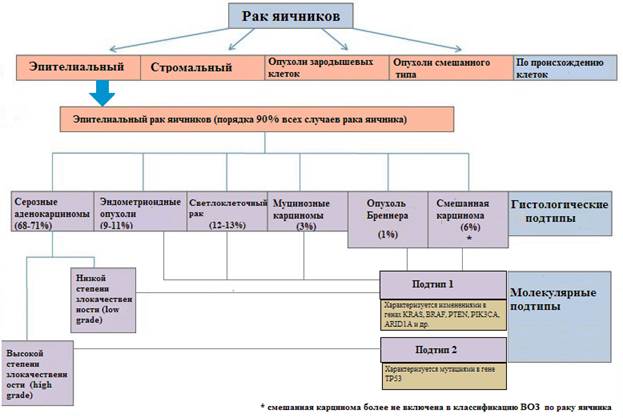
Гистологические и молекулярные подтипы эпителиального рака яичников
Молекулярные исследования выявили широкий спектр генетической нестабильности, характерной для различных гистологических подтипов эпителиального рака яичника [10]. Опухоли подтипа 1, за исключением светлоклеточной карциномы яичника, характеризуются мутациями в генах сигнального пути MAPK (например, KRAS [11-13] или BRAF [14; 15]), а также другими генетическими изменениями (табл. 1) [16; 17].
Эпителиальный рак яичников подтипа 1: частота патогенных изменений в геноме
Серозная аденокарцинома низкой степени злокачественности
Рак яичников
Рак яичников – второе по распространенности онкологическое гинекологическое заболевание во всем мире.
Причины возникновения рака яичников
В настоящее время не установлено прямой причины возникновения рака яичников, однако врачи-онкологи выделяют следующие причинно-значимые факторы:
- Наследственная предрасположенность
- Поздние первые роды
- Выкидыши и аборты
- Отсутствие грудного вскармливания
- Хроническое воспаление яичников
- Кисты и опухоли
- Бесконтрольный прием оральных контрацептивов
Провоцирующими факторами можно считать:
- Злоупотребление алкоголем и курением
- Сопутствующие заболевания (атеросклероз, сахарный диабет, артериальная гипертензия)
- Ожирение
- Возраст старше 60 лет
- Ранняя менструация и позднее наступление менопаузы
Симптомы рака яичников
Нередко рак яичников может протекать незаметно, без выраженных симптомов. Со временем растущая опухоль начинает сдавливать внутренние органы, вызывая следующую симптоматику:
- Ощущение давления или распирания внизу живота
- Увеличение размеров живота
- Изжога
- Тошнота
- Запоры
- Частые мочеиспускания
- Нарушение менструального цикла
- Отеки ног
- Боль внизу живота, болевые ощущения во время секса
Помимо этого, наблюдаются симптомы, характерные для раковых заболеваний:
- Снижение аппетита и веса
- Нарушения пищеварения, сопровождающиеся тошнотой, рвотой, запором
- Повышение температуры тела
- Повышенная слабость и утомляемость
Разрыв кистозной опухоли
При разрыве кистозной опухоли в брюшную полость выливается ее содержимое, что может стать причиной перитонита.
Разрыв псевдомуционной кисты приводит к образованию множества мелких кист по всей брюшине – развивается псевдомиксоматоз брюшины.
Гранулеклеточная опухоль провоцирует возобновление маточных кровотечений во время менопаузы, а у девочек становится причиной ранних менструаций.
Аденобластома становится причиной маскулинизирования. У женщин появляются волосы на лице, прекращаются менструации, сморщиваются молочные железы.
Стадии развития рака яичников
Существует несколько последовательных стадий развития заболевания.
1 стадия рака яичников
На данной стадии развития заболевания при современной адекватной терапии прогноз благоприятный. Вероятность полного выздоровления очень велика.
2 стадия рака яичников
На данной стадии развития заболевания пятилетняя выживаемость равна 50-70%.
3 стадия рака яичников
Скопление жидкости в брюшной полости – асцит – может привести к некрозу, то есть гибели внутренних органов. Пятилетняя выживаемость на этой стадии при адекватной терапии составляет 45-50%. При наличии асцита – не более 30%, без него – до 45-50%.
4 стадия рака яичников
Асцит, то есть скопление жидкости в брюшной полости, способствует активному распространению метастазов. Даже при качественном лечении прогноз на данной стадии развития заболевания неблагоприятный. При асците выживаемость составляет всего 1,5%, без асцита чуть больше, около 15%. Чем моложе женщина, тем выше вероятность выздоровления.
Виды рака яичников
Чтобы определить рак яичников, патологическая анатомия каждого вида и формы, признаки и способы появления включаются в классификацию.
По механизму своего возникновения рак яичников можно условно разделить на первичный, вторичный, метастатический излокачественную папиллярную цистаденому.
Первичный или, как его еще называют,эндометриоидныйракчаще всего поражает оба яичника у молодых женщин, до 30 лет.
Вторичный рак развивается в результате перерождения кистом (доброкачественных опухолей яичника), имеет внешнее сходство с кочаном цветной капусты. Чаще всего возникает у женщин 40-60 лет.
Метастатический рак. Как понятно из названия, такой вид рака яичников возникает вследствие распространения метастазов в яичники из других органов, пораженных опухолью. С током крови или лимфы раковые клетки попадают в яичники, заболевание протекает тяжело.
Злокачественная папиллярная цистаденома представляет собой кисты с большим количеством папиллярных выростов. Часто сопровождается скоплением жидкости в брюшной полости (асцитом), способствующим распространению метастазов на внутренние органы.
Диагностика рака яичников
Диагностикой заболевания занимается гинеколог, который может заподозрить опухоль при осмотре: в области яичников прощупывается одно или несколько образований.
Еще одним признаком заболевания, заметным без дополнительных исследований, является асцит, то есть скопление жидкости в брюшной полости. В положении «стоя» живот выпячен вперед, пупок выбухает, а в положении «лежа» живот лягушачий, распластанный.
В некоторых случаях раковые клетки из яичников дают метастазы в область пупка – это проявляется мокнутием и появлением язв.
Что касается инструментальных методов исследования, то информативны:
- УЗИ брюшной полости и полости таза через брюшную стенку и трансвагинально, то есть через влагалище. Исследование помогает визуализировать опухоль, плотно спаянную с яичниками. К сожалению, не помогает выявить мелкие опухоли и рак на ранней стадии.
- Парацентез – процедура, во время которой доктор после предварительного обезболивания прокалывает влагалище и производит забор жидкости из брюшной полости. Специальное исследование полученной жидкости позволяет определить не только наличие рака, но и его вид.
- Лимфография – специальное исследование лимфатических узлов, расположенных во внутренних органах.
- Пункционная биопсия – прокол лимфатического узла под контролем УЗИ. Забранная ткань отправляется в лабораторию на анализ, выявляющий рак.
- Компьютерная томография или магнитно-резонансная томография, позволяющая не только выявить опухоль, но и определить ее размеры, расположение и консистенцию.
- Лапароскопия – прокол брюшной стенки для введения специальной миниатюрной видеокамеры, позволяющей осмотреть внутренние органы. При лапароскопии может быть выполнена биопсия и забор ткани для дальнейшего гистологического исследования.
- Исследование онкомаркеров крови. Для выявления онкомаркера яичников производится забор крови из вены, информативным является обнаружение белка СА-125. Часто говорят, что проведение этого исследования позволят выявить рак яичников на ранних стадиях. К сожалению, это не совсем верно. Только некоторые опухоли небольшого размера выделяют белок СА-125 в достаточном количестве для проведения диагностики. Следовательно, с задачей выявления как можно меньшей по размеру опухоли этот тест не справляется. Но при этом позволяет оценить эффективность проводимого лечения и контролировать состояние пациентки после проведенной успешной терапии. В этом случае концентрацию СА-125 определяют 1 раз в три месяца на протяжении первых 2 лет, в течение третьего года раз в 4 месяца, затем раз в полгода в течение еще 2 лет.
Лечение рака яичников
Самая распространенная схема лечения рака яичников – сочетание оперативного вмешательства с химиотерапией.
Целью оперативного вмешательства является полное удаление тканей, содержащих патологические раковые клетки. Чаще всего хирург-онколог удаляет оба яичника, трубы и матку до влагалища. Доктор внимательно осматривает все внутренние органы, при обнаружении опухоли на сальнике или кишечнике, проводится их резекция.
Отдельно нужно выделить радиохирургические методы лечения рака яичников. Для проведения такой операции используются специальные гамма-ножи, генерирующие радиоактивные лучи. Такая установка разрушает патологические раковые клетки, не затрагивая при этом здоровые ткани.
При проведении процедуры очень важно правильно рассчитать место воздействия лучей. Для этого необходимо тщательное предварительное обследование, например, магнитно-резонансная томография.
Преимущества радиохирургического лечения:
- Безболезненное проведение процедуры
- Отсутствие необходимости в наркозе
- Бескровный метод лечения, не требующий большого разреза
- Высокая эффективность лечения заболевания
Но следует учесть, что данный вариант лечения может быть использован только при небольших опухолях.
Химиотерапия помогает закрепить результаты операции и улучшает прогноз. Основой лекарственной терапии являются препараты платины.
При тяжелых стадиях развития рака яичников химиотерапия может быть назначена до операции для уменьшения опухоли, что необходимо для того, чтобы сделать хирургическое лечение возможным.
Химиотерапия после оперативного вмешательства состоит из нескольких курсов:
- Первый выполняется сразу же после операции;
- Второй – через 1,5 – 2 месяца;
- Третий – через 3 – 4 месяца;
- Все оставшиеся – через каждые 6 месяцев.
При этом во время первого курса химиотерапии доктор назначает максимальную дозу препарата, в дальнейшем она уменьшается.
Как правило, общая продолжительность химиотерапии при раке яичников составляет около 2-3 лет.
Лучевая терапия, как правило, при раке яичников не назначается, в редких случаях может использоваться для лечения метастазов во внутренних органах.
Гормональная терапия может использоваться в сочетании с химиотерапией. Как правило, назначают препараты мужских половых гормонов при злокачественном течении рака яичников.
Прогноз при раке яичников
Чаще всего рецидивы рака яичников могут возникать в первые 2 года после проведенного лечения. В связи с этим рекомендуется регулярное наблюдение у гинеколога, проведение УЗИ и анализа крови на онкомаркеры.
При подозрении на обострение доктор назначает повторное полное обследование: МРТ, ПЭТ-КТ, лапароскопию.