Шелушится кожа у новорожденного — причины лечение
Шелушится кожа у новорожденного — причины лечение

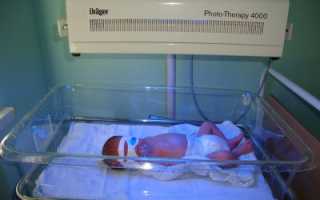
15 сентября 2011г. в родильном отделении МУЗ «Городская больница» произведена установка оборудования, полученного в рамках реализации программы модернизации здравоохранения ЯНАО: 3 аппарата фототерапии «Phototherapy 4000» с принадлежностями (производство Dräger, Германия) стоимостью более 660 тысяч рублей.
Аппарат «Phototherapy 4000» предназначен для фототерапевтического облучения недоношенных и новорожденных детей с целью уменьшения содержания билирубина в сыворотке крови.
Билирубин у новорожденных
Билирубин образуется при разрушении эритроцитов – красных клеток крови, содержащих гемоглобин и обеспечивающих органы и ткани кислородом. До рождения, пока кроха не дышит самостоятельно, в его организме кислород переносят эритроциты с особым (фетальным) гемоглобином.
Эти эритроциты после рождения за ненадобностью разрушаются с образованием большого количества билирубина. Такой билирубин называют непрямым, или свободным. Он нерастворим, поэтому не может выделяться с мочой. Превращением его в растворимую форму и выведением с желчью занимается печень. Даже у здоровых детей сразу после рождения часто не хватает специального белка, который обеспечивает перенос билирубина в печеночные клетки, где он после ряда биохимических реакций соединяется с веществами, делающими его растворимым.
Это нужно для того, чтобы билирубин не оказывал токсического действия и благополучно выводился из организма. Обеспечивают такое превращение сразу несколько ферментных систем. У многих новорожденных эти системы заканчивают свое созревание и начинают полноценно работать только через несколько дней после рождения.
Постепенно улучшается и работа системы выделения билирубина. Обычно через 1-2 недели желтушное окрашивание кожи исчезает, не причиняя никакого вреда ребенку. Поэтому желтуха новорожденных у недоношенных детей встречается чаще, более выражена и держится дольше, чем у доношенных малышей. И выраженность повышения уровня билирубина в крови у недоношенных зависит не от массы тела при рождении, а от степени зрелости плода и проблем мамы во время беременности. Чаще «желтеют» детки многоплодной беременности, новорожденные, у которых были родовые травмы, малыши, рожденные от мам с сахарным диабетом.
Уровень билирубина новорожденных
При физиологической желтухе общее состояние детей, как правило, не страдает. Только если она сильно выражена, малыши становятся сонливыми, лениво сосут, иногда у них бывает рвота. О тяжести желтухи судят не по внешним проявлениям, а по уровню прямого билирубина в крови. Он достигает максимума на 3-й день жизни ребенка. Детский организм «борется» с избытком билирубина, связывая его с белком крови альбумином, тем самым, предотвращая его токсическое действие. Но так бывает не всегда.
При очень сильном повышении уровня билирубина альбумин не может «блокировать» его полностью, и тот проникает в нервную систему. Это может оказать токсическое действие, в первую очередь на жизненно важные нервные центры, головной мозг. Такое состояние называют «ядерной желтухой», или «билирубиновой энцефалопатией». Симптомы: выраженная сонливость, судороги, снижение сосательного рефлекса. Среди поздних проявлений – глухота, параличи, умственная отсталость.
Методы лечения
Сегодня самый действенный и проверенный метод снижения токсичности билирубина при физиологической желтухе – фототерапия (светолечение). Кожу малыша освещают специальной установкой (в среднем 96 часов на курс). Наиболее часто в стандартных условиях для фототерапии используются люминисцентные лампы синего света. Хорошо зарекомендовала себя комбинация: 4 лампы синего света и 2 лампы дневного света. При этом лечебное воздействие обеспечивается преимущественно синим светом.
Под воздействием света билирубин превращается в нетоксичные производные, основное из которых носит название «люмирубин». У него другой путь выведения, и через 12 часов он выходит из организма с калом и мочой. Побочное явление при фототерапии возможно появление шелушения кожи и частого жидкого стула, а у некоторых детей наблюдаются сонливость.
После прекращения лечения все явления бесследно проходят. А после выписки из роддома стоит как можно чаще в течение дня подставлять малыша непрямым солнечным лучам. Лучшая профилактика и лечение физиологической желтухи – ранние и частые кормления. Поскольку у детей с повышенным уровнем билирубина бывает повышенная сонливость, их надо обязательно будить для кормления.
Молозиво, или «раннее молоко» первых нескольких дней, действуют как слабительное и помогает быстрее выйти меконию (первородному калу). Билирубин, который преобразуется в печени, также выводится вместе с ним. Если меконий не выходит быстро, билирубин из кишечника может повторно попасть в кровоток, тем самым, усиливая уровень желтухи.
Даже при редко встречающейся желтухе, вызываемой молоком матери, не рекомендуют отказываться от грудного вскармливания. Отличить эту разновидность желтухи у новорожденных позволяют более поздние сроки появления (после 1-й недели жизни ребенка). Такое состояние связано с содержанием в молоке матери веществ, снижающих активность ферментов, обеспечивающих «превращение» непрямого билирубина в растворимый прямой.
Патологическая желтуха
Патологическая желтуха чаще проявляется в течение первых суток после рождения. Нередко при этом увеличиваются печень и селезенка, может обесцвечиваться кал, а моча приобретает темный цвет, иногда на коже новорожденного самопроизвольно появляются синяки и точечные кровоизлияния. В анализе крови отмечаются признаки усиленного распада эритроцитов ( гемолиза ) и анемии. При патологической желтухе лечением занимаются специалисты. Оно целиком зависит от причины этого состояния.
При несовместимости матери и новорожденного по группам крови и/или по резус-фактору происходит массивное разрушение (гемолиз) эритроцитов. Выраженная желтуха часто бывает, если у мамы I группа крови, а у ребенка II или (реже III). Считается, что при каждой последующей беременности повышается риск таких осложнений. Именно по этой причине женщинам с отрицательным резус-фактором особенно опасно делать аборт.
Разрушение эритроцитов может быть вызвано и различными генетически обусловленными нарушениями, как, например, микросфероцитоз (анемия Минковского-Шоффара), нарушениями структуры гемоглобина (например, при серповидно-клеточной анемии), изменением формы и структуры самого эритроцита и пр. При лечении состояний, сопровождающихся разрушением эритроцитов, часто используют обменные переливания крови, чтобы «вымыть» билирубин и антитела, вызывающие гемолиз.
Большую группу составляют желтухи, возникающие в результате поражения печени вирусами, бактериями, простейшими. Понятно, что без лечения инфекционного процесса в таких случаях обойтись невозможно. К сожалению, в настоящее время не для всех врожденных инфекций существуют эффективные методы лечения. Это лишний раз подчеркивает необходимость тщательной подготовки к беременности, особенно при наличии инфекционных заболеваний, для снижения риска передачи инфекции малышу.
Так называемые механические желтухи возникают из-за нарушения оттока желчи при кисте желчного протока, кольцевидной поджелудочной железе, атрезии (недоразвитии) желчных ходов. При этом необходимо хирургическое вмешательство.
При пилоростенозе и обструкции кишечника причиной повышения уровня билирубина в крови является обратное всасывание его из кишечника. В таких ситуациях тоже могут помочь хирурги.
Конституциональная печеночная дисфункция (синдром Жильбера-Мейленграхта) – наследственное заболевание, очень сходное с физиологической желтухой новорожденных, — встречается довольно часто. Причина сбоя в обмене билирубина в этом случае – нарушение его связывания из-за наследственной неполноценности ферментных систем печени. Обычно это состояние требует лечения и наблюдается гастроэнтерологами.
Гормональные нарушения также вызывают желтуху у новорожденных деток. Так бывает, например, при гипотиреозе – снижении функциональной активности щитовидной железы. Сочетается такая форма желтухи с другими признаками недостаточной выработки гормонов щитовидной железы: крупными размерами живота, сухость кожи, низкой температурой тела, особым, хриплым криком, запорами, отеками лица, век, задержкой процессов окостенения и др. Возникает желтуха при гипотиреозе на 2-3-й день жизни, длится до 3-12 недель, а иногда и до 4-5 месяцев. Лечение проводят под наблюдением эндокринолога с использованием препаратов – гормонов щитовидной железы.
Не будучи специалистом, невозможно разобраться во всех тонкостях диагностики такой большой группы заболеваний, как желтухи у новорожденных детей (желтушки). Важно понять – длительное сохранение желтушного окрашивания кожи у маленького ребенка требует обязательного обследования.
И все же самая распространенная желтуха у детей, только что появившихся на свет, — физиологическая. Она встречается примерно у 60-70% малышей и появляется на 3-4 день после рождения. В родильном отделении МУЗ «Городская больница» у всех новорожденных детей контролируется в динамике уровень билирубина с помощью билирубинометра, позволяющему определять показатель без забора крови. При повышении билирубина свыше 180 мкмоль/л назначается фототерапия.
Что делать, если шелушится кожа у новорожденного?
Если у новорожденного шелушится кожа, то первый вопрос, который беспокоит родителей: нормально ли это? По мнению детских врачей, это совершенно нормально. Кожа младенца очищается первые несколько недель после рождения, приспосабливаясь к новой среде обитания. Но что делать, если этот процесс затягивается? Почему вместо гладкой и шелковистой кожи у малыша появляются пятна и чешуйки на теле? Давайте разберем возможные причины и варианты решения проблемы.

Как правильно ухаживать за кожей новорожденного?
Кожа новорожденного малыша очень тонкая, нежная, характеризуется снижением активности сальных желез, быстрой потерей воды и тепла, отсутствием подкожного жира. Когда ребенок появляется на свет, его тело покрыто защитной смазкой. Обычно ее смывают еще в роддоме, но частички смазки могут остаться между пальцами, в складках кожи, подмышками.
Для оценки гестационного возраста младенца врач обращает внимание на:
- текстуру, цвет кожного покрова;
- наличие или отсутствие волосяного покрова (пушка) на теле;
- подошвенные складки;
- формирование сосков.

В первые 2-3 недели после рождения у крохи обновляется верхний слой кожи, который со временем приобретает плотную и упругую структуру. Пока идет обновление, кожа очень уязвима к внешним воздействиям, может стать сухой, шелушащейся, раздраженной. Родители должны бережно ухаживать за малюткой, придерживаясь определенных правил. Перечислим основные из них.
Не растягивайте процедуру купания
Малыш не нуждается в длительном приеме ванны и распаривании. Для его нежной кожи достаточно 5-7 минут нахождения в воде, в которую можно добавить травяной настой (ромашки, череды, календулы, василька), если нет аллергии.

Следите за температурой воды
Горячая вода пересушивает кожу, самой оптимальной считается температура воды 37-38°C, которая идеально подходит для купания младенца.
Используйте специальное средство для ванн
Мыло и шампунь, которые взрослые применяют для своих ежедневных гигиенических нужд, не подходят для чувствительной кожи ребенка. Нужно приобрести деликатные средства, специально разработанные для новорожденных.
Запаситесь детским маслом для массажа
Массаж с натуральными маслами очень полезен. Он не только улучшает текстуру кожи, но и укрепляет мышцы и кости грудничка.

Избегайте холодного воздуха и ветра
Малыши нежного возраста очень чувствительны к перепадам температур, сухому воздуху. Одевайте ребенка в одежду, состоящую из нескольких тонких вещей, которые легко снять в случае необходимости. Дома создайте комфортный микроклимат. Установите в детской комнате увлажнитель воздуха: он предотвратит высыпания и шелушение кожи у малыша.
Выбирайте гипоаллергенные кремы
Если на теле вашего сыночка или дочки появились шелушащиеся участки кожи, воспользуйтесь детским кремом или влажными салфетками, пропитанными лосьоном с натуральными ингредиентами.

Стирайте новые детские вещи
Новая детская одежда может стать раздражителем для кожи младенца. Перед тем, как использовать вещь, обязательно постирайте и прополоскайте ее в чистой воде. Отдавайте предпочтение мягким комплектам из хлопка, которые не будут натирать кожные покровы малютки. Не надевайте на малыша слишком обтягивающую одежду, выбирайте свободную, воздухонепроницаемую, чтобы ему было максимально удобно, и кожа дышала.

Когда точно необходима консультация врача
Если у новорожденного кожа не просто шелушится, но и зудит, трескается, покрывается красными, чешуйчатыми корочками, пятнышками, прыщами, обратитесь к участковому педиатру как можно скорее. Возможно, он выявит у крохи одну из патологий:
- Обычная сыпь, которая возникает на запястьях, лодыжках, шее, щеках, в области подмышек и других частях тела из-за жары или аллергической реакции на шерсть домашних животных, пыльцу растений, пищу и пр. Она может уйти сама по себе (через день-два) или распространиться по всему телу.
- Атопический дерматит, больше известный как экзема, проявляется воспалением, вызывающим сухость, зуд, красные пятна на коже. Это патология происходит в какой-то момент у 20 % населения, но в детском возрасте оно встречается чаще. Не считается заразной или опасной для жизни, но все же требует грамотного лечения у специалиста.
- Детское акне – заболевание, которое нередко диагностируется у новорожденных. Как и другие формы акне, приводит к образованию небольших красных шишек. Если долго сохраняется, нужна медицинская помощь.
- Себорейный дерматит – виновник появления желтых чешуйчатых пятен на коже (чаще – на волосистой части головы, шее, за ушами), наблюдается примерно у 40 % младенцев.
- Врожденный ихтиоз – редкая генетическая болезнь, при которой кожа утолщается и покрывается чешуйками, как у рыбы. Существует много форм ихтиоза, различающихся по степени тяжести и симптомам. Так как заболевание носит хронический характер, лучше лечить его препаратами, назначенными доктором. Детский дерматолог пропишет ребенку все необходимые лекарства и скажет, чем мазать сильно воспаленную кожу.

Все советы, перечисленные нами в статье, могут быть полезными, но главное – любите своего ребенка, чаще обнимайте и целуйте, и тогда он быстрее справится с любой болезнью!
Ребенок до года. Правильный уход за кожей младенца
Родители становятся особенно ответственными и внимательными при рождении малыша. Кожа младенца отличается от взрослой как визуально, так и тактильно. Она бархатистая, мягкая, нежная, склонна к опрелостям и высыпаниям, что часто тревожит родителей.
Опрелости и высыпания
Чтобы избежать нежелательных опрелостей и высыпаний, следует пользоваться данными советами:
— купание должно проводиться в воде крана, температурой 37–38 градусов;
— человек, купающий ребёнка, должен быть чистым и без заболеваний, которые могут передаться;
— мыло использовать без запаха и спирта, желательно гипоаллергенное; для тела желательно использовать 1–2 раза в неделю, чтобы не пересушить кожу и не повлиять на природный барьер кожи, а для половых органов — после испражнения; отвары и соль также не рекомендуются;
— косметика для кожи ребенка должна быть высокого качества;
— одевать ребенка в соответствии с температурой во избежание перегревания (потливости) или охлаждения (сухости).
Причины возникновения раздражения при ношении подгузников
Существует целый ряд причин раздражения. От некоторых можно избавиться всего за пару дней, от других — путём лечения. Патологиями могут быть потница, контактный дерматит, пеленочный дерматит, аллергическая реакция, кандидоз (дрожжевой грибок Candida), бактериальная инфекция, атопический дерматит.
Самой распространенной причиной является аллергическая реакция, вызванная чувствительностью малыша к ненатуральным материалам и химическим компонентам в составе подгузника. Их надо заменить на аналоги других производителей, учитывая состав и размер. Если симптомы не уходят, следует обратиться к детскому аллергологу, чтобы дифференцировать обычную аллергию от атопического дерматита, который является серьезным заболеванием и требует ранней диагностики и лечения.
Распространенным диагнозом также является пеленочный дерматит. Он проявляется красными пятнами и шелушением влажности. Во время пеленок он был очень распространен, сейчас данная патология наблюдается у 20% детей до 1,5 года. Подгузники обычно хорошо впитывают влагу, но если кожа остается влажной, то следует сменить фирму подгузников и применять подсушивающую присыпку. Если вы внимательно наблюдаете за опрелостями и ухаживаете за ними, а они не проходят, то следует обратиться к врачу.
Сухая и шершавая кожа у грудничка
Сухая кожа у грудничка является распространённым явление у деток первых месяцев жизни, в первые месяцы жизни малыша кожа проходит период адаптации к воздушной среде после влажной и теплой материнской утробы. Новорожденному необходимо обеспечить благоприятную температуру (18–20 °C) и влажность (50–70%) в комнате, полноценное питание, качественную одежду, следить за гигиеной и режимом дня.
Правила ухода, которые помогут избежать сухости кожи младенца:
— влажная уборка каждый день;
— одежда и постельное бельё из натуральных тканей;
— использование детского или гипоаллергенного порошка для стирки;
— ежедневно гулять на улице;
— проводить гимнастику и легкий массаж каждый день;
— трогать ребенка только чистыми руками;
— обрабатывать ранку на пупке до заживления при помощи перекиси водорода, ватных палочек и зеленки.
Некорректное функционирование потовых и сальных желез, нарушенный обмен веществ, дефицит витаминов — всё это может являться причинами сухости кожи младенца. Шелушения кожи у грудничка возникают, если мама питается овощами красного цвета, форелью, сёмгой, шоколадом, пьёт много кофе. Организм грудничков не способен воспринимать подобную продукцию.
Причины мраморной кожи у грудничка
Синюшный неравномерный окрас в виде сетчатого рисунка называют мраморной кожей. Это может быть реакцией воздействия внешнего фактора либо признаком болезни. Общий цвет кожи может быть как бледным, так и красноватым, а сама сосудистая сетка бывает красноватой или оттенка синего. Сама по себе мраморная кожа не патология! Такой признак всегда оценивается в сочетании с другими возможными болезнями и состояниями. Причинами мраморной кожи являются физиологические и патологические факторы. Другими факторами могут быть: тонкая кожа, через которую просвечиваются сосуды и капилляры, чрезмерные физические нагрузки (например, продолжительный смех, плач), минимальный слой клетчатки, сосудистые повреждения во время родов, худоба, перекармливание, недоношенность.
Шелушение кожи
Шелушение кожного покрова чаще всего является естественным, физиологическим процессом, возникающим по ряду причин. Причины того, почему у новорожденного шелушится кожа, можно подразделить на физиологические и патологические(например, атопический дерматит). Естественными провоцирующими факторами являются: период адаптации, неправильное проведение процедур ухода за кожей ребенка, неблагоприятные метеоусловия.
Высыпания на коже у грудничка
Сыпь у грудного ребенка может быть различных видов. От факторов их возникновения во многом зависит дальнейшее лечение, так что тут важно не упустить ни одной детали и правильно поставить диагноз. Все высыпания на теле младенцев классифицируются на 3 группы:
-физиологические элементы — акне новорожденных, проявляющееся на фоне гормональных изменений;
— иммунологическая сыпь — возникает как следствие воздействия на кожу различных раздражителей: аллергенов, температуры, трения. Появляется при недостатке гигиены тела младенца и частом контакте кожи с испражнениями. К этой группе следует отнести: аллергию, атопический и пеленочный дерматиты, потницу, крапивницу;
— сыпь инфекционной этиологии — может быть вызвана возбудителями детских инфекций, к которым относят ветрянку, корь, скарлатину, краснуху или иметь инфекционную природу.
Пятна на коже у грудничков
Возникновение различных высыпаний на кожных покровах чаще всего свидетельствует о возникновении патологического процесса. Причинами могут быть:
-нарушение работы эндокринной системы,
-герпесная инфекция,
-детские инфекции (корь, краснуха, ветряная оспа — довольно частые причины появления на коже у малышей различных кожных высыпаний).
Рекомендованные продукты

Комплекс экстрактов «Сонные травы»

Гель для подмывания

Гель для душа «Мыльное дерево»
Похожие статьи

Особенности сна у новорожденных

Сухость кожи у младенцев. Причины и методы лечения

Специфические дерматологические нарушения у новорожденных и детей раннего возраста
Полезная информация
- Главная
- >Полезная информация
- Симптомы и причины заболевания атопическим дерматитом
Атопический дерматит – очень неприятная и по-своему коварная болезнь. Часто люди не догадываются о том, чем больны, и пытаются убрать раздражения на коже обычной косметикой или народными средствами. Бывает и другое: и диагноз поставлен, и лечение назначено, но как только симптомы уходят, человек «забывает» о болезни.
А через какое-то время все повторяется, и иногда с большей силой.
Что же нужно знать про это заболевание и можно ли его вылечить? Почему оно всё же возникает и как его распознать? Рассказываем обо всем по порядку.


Атопический дерматит – воспалительное заболевание кожи, по-другому его называют атопической или аллергической экземой. Особенность этой болезни заключается в том, что с неё может начаться так называемый атопический марш, процесс, ведущий к хроническим болезням органов дыхания, в том числе к бронхиальной астме 1 .

СИМПТОМЫ И ПРИЧИНЫ
Причина атопического дерматита заключается в особенном «устройстве» кожи. Поэтому этой болезнью нельзя заразиться, она не передается ни контактным, ни воздушно-капельным путем.
Почему одни болеют атопическим дерматитом, а другие – нет? Существует мнение, что возможно дело в генетике. Среди атопиков много людей с мутацией в гене специального белка (филаггрина), который помогает коже удерживать влагу и быть здоровой 2 .
Также нельзя забывать о том, что кожа деток особенно в возрасте до 2 лет достаточно нежная и ранимая. Она особенно остро подвержена воздействию, казалось бы, таких простых и совершенно незначимых факторов, как перегревание или холод, тёплый воздух и влажность.

Чаще всего атопическим дерматитом страдают дети — от 15 до 30% малышей. Симптомы проявляются и в старшем возрасте у 2-10% взрослых. В России распространенность заболевания — от 6,2 до 15,5 %. 1 .

Особая роль отводится теории аллергического происхождения данной болезни. Связана она с врождённой повышенной чувствительностью организма человека в отношении каких-то определённых пищевых продуктов (например, молоко, яйцо, пшеница), цветению трав и деревьев (например, берёза, тополь), шерсти домашних животных (например, кот, собака).
В результате проводимых исследований было установлено, что неаллергический атопический дерматит, то есть тот, что не связан никак с аллергическими реакциями, встречается приблизительно у 45 — 64% детей и у 40% взрослых. 3
Как мы видим процент аллергической формы атопии не такой уж и высокий. Об этом стоит всегда помнить и не подозревать у каждого малыша возможную аллергию и тем более не мучить кормящую маму и её малыша изнурительными и совсем ненужными диетами.
И, безусловно, высока роль наследственности: если у родителей, хотя бы у одного, есть хоть какие-то проявления аллергии, будь то постоянная заложенность носа в период цветения или такое более тяжёлое заболевание, как бронхиальная астма, то и у ребёнка риск развития аллергического типа этого вида дерматита намного выше.
Обычно симптомы Атопического дерматита проявляются в самом раннем возрасте, еще до года. На коже ребенка появляются воспаления, которые долго не проходят, кожа сохнет, шелушится, малыша явно беспокоит зуд, что, кстати, считается одним из основных признаков. 4
- Шелушение
- Сухость
- Зуд
- Раздражение
Нередко может присоединяться вторичная инфекция, что приводит к развитию и появлению влажных участков (мокнутия), формированию корочек жёлтого цвета, гнойничков.
К сожалению, родители не всегда идут к врачу, замечая такие симптомы. Почему? Потому что думают, что причина – «просто» в новых продуктах в рационе, неподходящем средстве для купания, неудобной одежде, слишком сухом воздухе.
В какой-то мере так и есть: «неправильная» еда или новый шампунь действительно могут спровоцировать обострение, но корни проблемы кроятся глубже. Малыши- атопики могут болезненно реагировать даже на небольшие дозы возможных раздражающих факторов, которые другому человеку не принесут вреда.
Часто первые симптомы проявляются как высыпания на лице в виде сухих корочек, под мочками ушей, в локтевых и подколенных ямках в виде покраснений, сухих шелушащихся пятен. Обычно все они носят сезонный характер: зимой проявляются ярче, чем летом 2 . Порою даже летом кожа ребёнка полностью очищается от высыпаний, а при наступлении холодов, включения отопления все кожные процессы возобновляются заново.
Существует мнение, что для этой болезни характерно самоизлечивание, что все симптомы проходят к 2-3 годам бесследно, так ли это?
И это действительно верно. Очень часто к этому возрасту болезнь самостоятельно регрессирует и больше никогда не проявляется вновь. 4 Возможно здесь и играет роль момент того, что кожа уже окрепла и способна противостоять сильнее окружающим провоцирующим факторам и не реагирует на них так агрессивно.
Но порою атопический дерматит остается у подростков и даже у взрослых. Симптомы все те же: шелушение и сухость, зуд и раздражение, которые возникают как будто без всякой причины и подолгу не проходят.
Что делать, если у младенца шелушится кожа

Оглавление
Однажды, любуясь на свою новорожденную прелесть, вы вдруг (или в ходе тщательного осмотра) обнаруживаете шелушку. Она однозначно портит общее впечатление нежности и сладости, она вызывает тревогу, дополнительные вопросы, она явно тут не к месту. Казалось бы, делов-то: аккуратненько сколупнуть это безобразие, и все опять будет гладенько. Так вот – НИКОГДА, слышите? Никогда ее не трогайте! Я потом несколько месяцев страдала, глядя на красное пятно на лбу дочери, а добрые знакомые рассказывали, как она теперь на всю жизнь с этим пятном останется. Все затянулось, все выровнялось, но три долгих месяца меня снедали мрачные мысли и чувство вины.
Сейчас будем разбираться – почему шелушится кожа у новорожденного ребенка.
Как выглядит шелушение
Пока малыш находился в утробе матери, его тело покрывала специальная смазка, которая защищала нежную кожу. После рождения ее частично стерли, частично она сама исчезла. Детская кожа лишилась своей первой естественной защиты. Под воздействием внешних и внутренних факторов кожа может начать трескаться:
на коже появляются желтые и белые корочки;
в кроватке, на пеленках и одежде малыша можно обнаружить мелкие частички, напоминающие перхоть;
малыш может беспокоиться, так как шелушение может вызвать зуд.
Внимание! Не отрывайте, не счесывайте и не отделяйте частички вручную!
Причины шелушения
Мы выделили три основных внешних фактора, из-за которых у новорожденного может сильно шелушится кожа на теле и лице.
Сухой воздух. Слишком сухой воздух в помещении может не только спровоцировать шелушение кожи у новорожденного на теле, но вызвать постоянную жажду, повышенное отделение слизи из носовых проходов. Сухая кожа у новорожденного после рождения больше подвержена повреждениям и воздействию патогенов.
Что делать? Влажность воздуха в помещении, где постоянно находится новорожденный, должна быть 55–70%. Исправить ситуацию можно при помощи увлажнителя воздуха. Если в данный момент нет увлажнителя, можно поставить в помещении емкости с водой, распылить воду из пульверизатора, повесить влажные пеленки. Главное – соблюсти норму увлажнения. Влажность воздуха измеряется гигрометром. Они встроены во многие модели увлажнителей.

Неправильный уход. Заботливые родители часто начинают купать новорожденных в травяных отварах, растворе марганцовки или используют мыло при каждом купании. Все эти средства сушат детскую кожу, делают ее более уязвимой, в том числе для шелушения, после чего у грудничка слезает кожа.
Что делать? Грудного ребенка нужно купать в кипяченой воде, без добавления травяных отваров, настоев, марганцовки, ароматических добавок. Детское мыло можно использовать не чаще одного раза в неделю. Обязательно обращать внимание на реакцию кожи после такого купания. Позже, когда детский организм адаптируется к внешним факторам, можно добавлять отвары лечебных трав, при условии, что у ребенка нет аллергической реакции.
Погодные условия. Ветер, солнце, дождь – все это может вызвать шелушение после прогулки. Если шелушение возникло на лице – скорее всего это реакция на погоду.
Что делать? Предусмотрите защиту от ветра и солнца на прогулке – коляска с глубоким козырьком, накидка от солнца, пленка от дождя, закрытая одежда по сезону, – все это поможет избежать нежелательного внешнего воздействия в период адаптации младенца. Если у новорожденного облазит кожа на теле, можно смазать открытые участки тела персиковым или оливковым маслом перед прогулкой. Выходить на улицу нужно после впитывания масла в кожу.
Помощь Беременным женщинам и мамам
Бесплатная горячая линия в сложной жизненной ситуации
Как меняется новорожденный
Автор статьи – Екатерина Юрьевна Королева, врач педиатр высшей категории, заведующая Детским центром клиники «Мать и дитя» Савеловская. Статья опубликована в журнале «Роды.ru» №1-2018
Малыш родился, и мы ждем, что он будет похож на красивых и розовых младенцев с рекламных картинок. А он то какой-то красный, то вдруг пожелтел, на коже или сыпь, или шелушение. Да вдобавок еще вес нестабильный, стул непонятный – здоров ли ребенок? Здоров, а все эти изменения – это так называемые транзиторные (переходные) состояния. Откуда они берутся, как выглядят и что со всем этим делать?
Ребенок девять месяцев сидел в животе у мамы, плавал в воде и получал кислород через плаценту. Как только малыш родился, его мир сразу стал другим: вместо воды вокруг него воздух, температура окружающей среды упала с 36,6–37 °С до 22–25 °С, плюс гравитация, звуки, запахи, яркий свет. А еще теперь надо самому дышать (легкими), по-другому питаться, а потом еще и выводить продукты обмена. И вот так сразу перейти от одного образа жизни к другому новорожденному непросто, для этого нужно время. Именно поэтому с точки зрения физиологии в первый месяц жизни с детьми «все время что-то происходит», причем гораздо чаще и ярче, чем в последующей жизни. Это и есть транзиторные (переходные, пограничные) состояния. Все они удивляют и даже пугают молодых родителей, тем более что возникают и исчезают переходные состояния очень быстро. Но для новорожденных они совершенно естественны. Что мамы и папы видят чаще всего переходные состояния изменения кожи, стула, веса, плюс-минус еще парочка состояний.
как меняется кожа
Ребенок родился, и мы видим, что он весь какой-то синюшно-багровенький, а потом цвет его кожи сразу же становится красным. На вторые сутки после рождения малыш «краснеет» ярче всего. Эту красноту врачи называют «простая эритема», и появляется она из-за того, что кожа адаптируется к новой среде. Потом кожа ребенка бледнеет и к концу первой недели жизни становится привычного нам бледно-розового цвета.
Но это еще не все. На третий-пятый день жизни кожа ребенка может начать шелушиться, особенно на животе и груди. Что это? Ребенку не хватает витаминов, что-то с питанием, в доме слишком сухой воздух? Нет, это тоже переходное состояние – физиологическое шелушение, и оно тоже связано с тем, что кожа адаптируется к новой жизни. Шелушится кожа примерно неделю, и затем все проходит. Делать с этим ничего не надо. Конечно, можно обрабатывать кожу различными смягчающими лосьонами и кремами, но значительного эффекта от них не будет. Совсем скоро кожа ребенка сама по себе станет гладкой и мягкой.
Больше же всего родителей пугает сыпь на коже младенца, которая не часто, но иногда все же появляется в первую неделю жизни. Это так называемая токсическая эритема – пятна с серовато-желтыми уплотнениями в центре. Сыпь располагается чаще всего на разгибательных поверхностях ручек и ножек вокруг суставов, на груди. Реже такие пятна могут быть на всем теле (кроме ладоней, стоп и слизистых). «Может быть, это ветрянка, краснуха или еще какая-то болезнь?» – пугаются родители. Нет, это своеобразная реакция кожи только что родившегося ребенка на окружающую его среду, особенно на переохлаждение, перегревание, контакт с одеждой, питание. В течение одного-трех дней могут появляться новые пятна, но чаще через два-три дня после возникновения все они бесследно исчезают. Самочувствие ребенка при этом не нарушено, температура тела нормальная и никаких лекарств ему не требуется. Единственное – надо бережно относиться к пузырькам на коже: например, аккуратно промокать их после купания. А еще надо следить за тем, чтобы пузырьки не растереть и они не лопнули (иначе к ним может присоединиться инфекция).
физиологическая желтуха
На этом изменения, которые видны на коже, не заканчиваются. Очень часто (у 60–70% детей) на вторые-третьи сутки жизни кожа желтеет, максимум желтизны бывает на третий-четвертый день, а к концу первой недели она исчезает. Так проявляется физиологическая желтуха новорожденного – состояние, при котором у ребенка увеличивается количество желчного пигмента, билирубина. У одних детей желтуха похожа на легкий загар (родители могут ее и не заметить), а у других кожа станет ярко-желтого цвета. Очень быстро уровень билирубина приходит в норму и цвет кожи опять становится обычным. Если желтуха выражена неярко и быстро проходит, то никакого дополнительного лечения не нужно. Но если желтуха не исчезает или цвет кожи интенсивно-желтый – надо обратиться к врачу.
потеря массы тела
Думаете, малыш сразу родится упитанным, со складочками и милыми округлостями? Нет, сразу после рождения до этого еще далеко. В первые дни жизни и так не слишком упитанный новорожденный похудеет еще больше. Такое похудение – естественный процесс, так называемая физиологическая потеря массы тела. Вес снижается потому, что сразу после рождения ребенок через кожу теряет часть воды, усыхает его пуповинный остаток, выделяются меконий (первый кал) и моча, а также потому, что младенец пока еще ест небольшое количество молока. Максимальная потеря веса обычно происходит к третьему-пятому дню и в норме составляет не более 6–8% массы тела при рождении. В это время мама и малыш обычно выписываются из роддома, но волноваться не надо. Уже к седьмому-десятому дню жизни здоровый кроха восстановит свои прежние параметры.
изменения стула
В первый-второй день у всех новорожденных детей отходит первородный стул (меконий): он густой, вязкий и темно-зеленого цвета. Время идет, малыш начинает получать молозиво, и на третий-четвертый день жизни появляется переходный стул. Теперь участки темно-зеленого цвета чередуются с зеленоватыми и желтыми, а еще в стуле видны какие-то комочки, слизь. Все это похоже на какое-то кишечное расстройство, но это не оно. Просто желудочно-кишечный тракт переходит на новую работу, теперь он готов к перевариванию пищи. Уже к концу первой недели жизни стул у большинства детей желтый, похож на кашицу, и таким он и будет дальше.
тепло-холодно
Типичный страх все бабушек –– ребенок мерзнет! Да, действительно, у новорожденных процессы регуляции температуры тела еще несовершенны, поэтому младенцы легко охлаждаются, но так же легко они и перегреваются. Например, если новорожденного слишком тепло одеть или расположить рядом с батареей отопления – он быстро перегреется, даже если это обычная температура в комнате. В то же время ребенок легко теряет тепло, когда его надолго раздели или он лежит в мокрой одежде. Поэтому в комнате, где есть новорожденный, температура воздуха должна быть адекватной – 20–22 °C. И если она поднимется выше, а ребенок тепло одет, то это тоже будет нехорошо.
Иногда, очень редко (у 1% родившихся детей), температура тела на третьи-пятые сутки может временно подняться до 38–39 °C. Никаких других симптомов болезни при этом нет, температура тела быстро возвращается в норму, но родители успевают испугаться. Самим разобраться, что это такое – временная гипертермия или все-таки болезнь – сложно, так что лучше вызвать врача.
гормональный криз
Нечастое явление, но оно тоже иногда встречается. У некоторых детей на третий-четвертый день жизни нагрубают молочные железы (и у девочек, и у мальчиков). Максимально они увеличиваются к седьмому-восьмому дню, из них даже может появиться жидкое отделяемое. У некоторых девочек совсем недолго иногда бывают очень скудные кровяные выделения из влагалища. Это так называемый гормональный криз – он возникает из-за действия материнских гормонов – эстрогенов (они проникают во время родов через плаценту). На пике действия эстрогенов признаки гормонального криза максимальны, потом гормоны выводятся из организма и симптомы постепенно исчезают. Поэтому прикладывать к груди капустный лист, делать компрессы с камфарой или чем-то еще не надо: все пройдет само.
Обычно все эти переходные состояния ярко выражены на первой недели жизни, реже, но бывает, что они затягиваются до трех-четырех недель. Еще один момент – необязательно, что у ребенка проявятся все переходные состояния, но физиологическая потеря массы тела и переходный стул бывают практически у всех. А еще многие из переходных состояний родителям и вовсе незаметны, но они тоже есть, просто выявить их можно только лабораторными методами.
Так что не спешим пугаться, заметив, что у ребенка вдруг стала шелушиться кожа или он слегка пожелтел. Вспоминаем, что он должен адаптироваться к новой жизни, что в первое время после рождения малыш имеет право на некоторые изменения. Тем более если при всем этом малыш весел, спокоен и хорошо ест. Ну а если вам все равно как-то тревожно – задавайте вопросы своему педиатру. Он-то точно сумеет все расставить по местам.
Максимальная потеря веса у новорожденного обычно происходит к третьему-пятому дню и в норме составляет не более 6–8% массы тела при рождении.
С точки зрения физиологии в первый месяц жизни с детьми «все время что-то происходит», причем гораздо чаще и ярче, чем в последующей жизни. Это и есть транзиторные (переходные, пограничные) состояния.
У младенцев процессы регуляции температуры тела еще несовершенны, поэтому они легко переохлаждаются и перегреваются. В связи с этим в комнате, где есть новорожденный, температура воздуха должна быть порядка – 20–22 °C.
Физиологическая желтуха новорожденного:
– возникает на 2–3-й день жизни малыша, достигает максимума на 4–5-й день, а исчезает к 10-му дню;
– общее состояние ребенка не страдает;
– уровень билирубина в крови не превышает 180 мкмоль/л