Причины и последствия отека головного мозга у новорожденных
Причины и последствия отека головного мозга у новорожденных

Установление причины острой перинатальной гипоксии у детей вызывает большие трудности [1], вследствие которых в детском возрасте в 20-30 % случаев проходят под другими ошибочными диагнозами [3, 4].
Перинатальная гипоксия, повреждая цито-хемо-ангио-архитектонику нервной системы, приводит к полиорганным нарушениям, влияющим на адаптацию организма, степень тяжести и прогноз течения заболевания [1, 2].
Применяемые в клинической практике методы лечения постгипоксических изменений головного мозга у новорожденных, без учета анатомо-физиологических, возрастных особенностей детского организма.
Цель исследования – изучение клинических особенностей последствии постгипоксических изменений головного мозга у новорожденных.
Материалы и методы исследования
Методом ультразвуковой диагностики изучены нейросонографические признаки перинатальной постгипоксической энцефалопатии (ППЭ), выявлены клинические особенности постгипоксических повреждений головного мозга у новорожденных.
Изучены клинические особенности и результаты обследования головного мозга у 240 новорожденных с постгипоксическими повреждениями головного мозга.
Данная патология требует помимо клинико-неврологического обследования, эхоэнцефалографии, нейросонографии, исчерпывающих методик исследования: компьютерной томографии, магнитно-резонансной томографии, электроэнцефалографии, реоэнцефалографии, допплеросонографии, церебральной ангиографии.
В клинической практике используется адаптированная Международная Классификация Болезней X пересмотра, 2000 г.
Всем детям проведен дифференцированный комплекс консервативно-восстановительной терапии, адаптированный к особенностям возраста ребенка и нюансам морфологического субстрата в остром и реабилитационном периодах.
Результаты исследования и их обсуждение
Среди 240 новорожденных по срокам гестации преобладали доношенные дети 132 (55 %), недоношенные дети составили 108 (45 %). Изучение течения беременности выявило в 100 % случаев наличие патологического фактора – в 15 % случаев установлена патология плода: хроническая фетоплацентарная недостаточность, маловодие, в 85 % – патология матери: анемия, острые вирусные заболевания, гипертония, хронические заболевания.
Хроническая гипоксия плода, выявлена у 40 % беременных женщин. Среди новорожденных: 65 % дети (6-8 баллов по шкале Апгар) – в состоянии легкой степени тяжести асфиксии, дети средней степени тяжести и тяжелые составили соответственно 35 %.
Больные поступали в клинику в сроки от 1 часа до 9 суток от начала заболевания. До 60 % больных поступили из непрофильных клиник – обычных инфекционных больниц, после консультации невропатологов. Причиной поздней диагностики, является недостаточная осведомленность врачебного персонала об постгипоксических изменений головного мозга у новорожденных, сложность диагностики и необходимость дифференцировки с целой группой различных состояний.
У большинства детей в кругу семьи родственники страдали разнообразными цереброваскулярными заболеваниями и переносили инсульты головного мозга. У детей старшего возраста отмечались фоновые заболевания неврологического характера с элементами метеозависимости, протекавшие с обширной группой субъективных жалоб, эпизодами транзиторных нарушений мозгового кровообращения в прединсультном периоде.
При нейросонографических исследовании выявлены:
– перивентрикулярные кровоизлияния (ПВК) – 96 (40 %), с дилятацией желудочковой системы (гидроцефалией) – 48 (20 %), с ишемией подкорковых ядер – 24 (10 %);
– сочетанными формами выделены: с ПВК и ишемией подкорковых ядер – 38 (15,8 %), с гидроцефалией и ишемией подкорковых ядер -34 (14,2 %) детей;
– диффузные изменения мозговой ткани: отек мозговой паренхимы (36) и перивентрикулярная (субкортикальной) ишемия мозга (70).
Особенностью при УЗИ головного мозга острого периода ППЭ у 240 новорожденных являлось преобладание перивентрикулярной ишемии мозговой ткани (преимущественно у недоношенных новорожденных), с внутрижелудочковыми кровоизлияниями (преимущественно у доношенных новорожденных) и с отеком мозговой ткани (преимущественно у доношенных детей). Перивентрикулярная ишемия мозговой ткани – признак функциональной незрелости мозга [3,4] выявлялась и у недоношенных новорожденных, и у доношенных детей (15 %), что является проявлением нарушения мозгового кровообращения.
Отечность и ишемия мозговой ткани у детей с перенесенной гипоксией головного мозга, впервые появлялась именно в течение нескольких суток жизни.
Этиологическими факторами перинатальных поражений нервной системы у новорожденных явились: асфиксия у 75 % детей, у 10 % – инфекции, 8 % – эндокринные воздействия и 7 % – травма.
В острый период перинатальных поражений нервной системы у новорожденных чаще всего встречались следующие клинические синдромы:
– с повышенной нейрорефлекторной возбудимостью – 70 детей из 206 (34 %),
– в 2 раза реже встречались дети с синдромом общего угнетения – 17,5 %,
– в 7 раз реже – судорожный синдром (4,8 %).
У детей с церебральной ишемией в клинике преобладали синдромы возбуждения ЦНС, признаки внутричерепной гипертензии и угнетения ЦНС.
Среди новорожденных с внутричерепными кровоизлияниями в остром периоде ППЭ преобладали дети с ВЖК 2 степени (перивентрикулярными кровоизлияниями 2-3 степени) с доминированием в клинике признаков внутричерепной гипертензии, в том числе у 30 % пациентов – с развитием гидроцефального синдрома (у недоношенных новорожденных), а у 25 % детей – с симптомами угнетения ЦНС (у доношенных новорожденных).
У 25 % детей с ВЖК 2 степени выявлялся судорожный синдром (только у доношенных новорожденных).
Факт выявления клинических синдромов у части детей с отсутствием ультразвуковой патологии головного мозга во всех периодах перинатальной постгипоксической энцефалопатии (преимущественно в возрасте 1-3 месяца жизни), указывает на наличие нарушений мозговой гемодинамики как у новорожденных, подтвергшихся гипоксии, так и в более позднем возрасте.
При соотношении детей с ПВК различной степени тяжести встречались легкие формы патологии – 55 % детей с ПВК 1-2 степени.
Изучение сроков появления других нейросонографических признаков ППЭ выявило, что дилятация желудочковой системы мозга и ишемия подкорковых ядер, впервые отмечались у пациентов преимущественно в возрасте 1 -3 месяцев (48–20 %), в 2–4 раза реже – впервые сутки жизни, еще реже (24–10 %) – в возрасте 4-9 месяцев жизни.
Сочетанные формы патологии (ПВК и ишемии подкорковых ядер, гидроцефалии и ишемии подкорковых ядер) впервые выявлялся у детей 1-3 месяцев жизни (55 %), у 90 (37,5 %) детей – данная патология появлялась в возрасте от 4 до 9 месяцев, реже 18 (7,5 %) – в возрасте 6-30 дней.
Изучение обратного развития нейросонографических признаков ППЭ позволили установить, что компенсация патологии при образовании ее в остром периоде ППЭ (1 мес. жизни) составляет лишь 35 %, в раннем восстановительном периоде (1-3 мес. жизни) увеличивается почти в два раза – 75 %, а в позднем восстановительном периоде (4 мес.-З года жизни) сокращается до 31,4 %. Из 240 новорожденных с различными повреждениями нервной системы у 70 (27,5 %) компенсации патологии в дальнейшем не произошло.
Нейросонография является ценным методом диагностики постгипоксической патологии головного мозга у новорожденных, позволяющим вследствии неинвазивности, отсутствию лучевой нагрузки, возможности многократного исследования (мониторирование), не требуют специальной подготовки пациентов, выявлять сроки появления нейросонографических признаков ППЭ: ПВК, гидроцефалию, ишемические изменения мозговой ткани и подкорковых ядер, отечность мозговой паренхимы и их сочетания.
Профилактика перинатальной энцефалопатии заключается в возможной минимизации факторов риска при беременности, прежде всего в отказе матери от употребления потенциально опасных для ребенка веществ.
При соблюдении этих условий исключить перинатальную энцефалопатию, полностью нельзя. Своевременное лечение гарантирует полное выздоровление 20-30 % детей.
У остальных возможна незначительная мозговая дисфункция, вегето-сосудистая дистония, временная генерализация гидроцефального синдрома. В случае запоздалого диагностирования и лечебных процедур не исключены тяжелые исходы (ДЦП, эпилепсия, стойкое поражение ЦНС и прочие заболевания мозга), требующие очень серьезного долгого и дорогостоящего лечения [5].
Эти данные позволяет неонатологам, невропатологам и педиатрам более точно оценивать динамику постгипоксических изменений головного мозга у новорожденных и детей первых трех лет жизни, компенсаторные возможности и адаптационные резервы детского организма.
Причины и последствия отека головного мозга у новорожденных

Это только кажется, что при появлении на свет малыш медленно и неторопливо выходит из материнского чрева. На самом деле чтобы родиться, ребенку приходится совершать штопорообразные, маятникообразные и другие активные движения телом. Поэтому в процессе прохождения по родовому каналу младенец нередко получает травмы.
Кефалогематома у новорожденных относится к родовым травмам головы и представляет собой небольшую опухоль, которая возникает в результате разрыва сосудов. Это приводит к тому, что между костями черепа и надкостницей начинает скапливаться кровь. Поскольку кровь новорожденных характеризуется низкой свертываемостью, образование продолжает увеличиваться в размерах в течение 2-3 дней после родов.
Кефалогематома встречается у от 0,1 до 1,8% новорожденных.
Причины кефалогематомы у новорожденных
В ходе появления малыша на свет, чтобы облегчить прохождение головки через родовые пути, кости черепа заходят друг на друга. В итоге происходит сжатие головного мозга, а голова ребенка слегка деформируется. Однако переживать по этому поводу не стоит – в течение нескольких дней после родов кости черепной коробки возвращаются на свои места.
Между тем кожа головы смещается вместе с надкостницей, тем самым провоцируя разрыв сосудов. Чаще всего это происходит, если новорожденный страдает дефицитом витаминов К, С, РР. Кровь, вытекающая из поврежденных капилляров, начинает скапливаться в кармане между плоской костью черепа и надкостницей, образуя опухоль.
Другие причины кефалогематомы у новорожденных:
Большой размер плода при узком родовом канале;
Тазовое, теменное или лицевое предлежание;
Стремительные или, наоборот, слишком медленные роды;
Пороки и патологии развития плода;
Узкий таз женщины или наличие прошлых травм, приведших к деформации тазовых костей.
Также среди факторов, способствующих образованию кефалогематомы у новорожденных, можно назвать хроническую внутриутробную гипоксию плода. Возникнуть она может в результате обвития или передавливания пуповины. Кроме того, кровоизлияния могут стать результатом действий акушеров, если применяются щипцы или вакуум при осложненных родах.
Лечение кефалогематомы у новорожденных
Кефалогематома может располагаться в разных частях головы, однако чаще всего она наблюдается в районе темени, реже – в затылочной, лобной или височной областях. Границы опухоли обычно не выходят за пределы швов черепа, где надкостница плотно сращивается с костями. Кровь в кефалогематоме длительное время остается жидкой, не сворачивается, поэтому по консистенции образование поначалу бывает упругим. При пальпации можно почувствовать движение жидкости внутри.
Если количество крови в кефалогематоме у новорожденных небольшое, то уже через несколько дней она начинает уменьшаться в размерах, рассасываться. Полностью опухоль исчезает примерно через полтора-два месяца без какого-либо вмешательства. Если же произошло значительное кровоизлияние, то рассасывание может занять более длительный период времени.
При небольших размерах кефалогематомы у новорожденного лечение обычно не требуется. Врачи наблюдают ребенка, иногда назначают ему витамин К, который повышает свертываемость крови. Это делается с целью прекратить подтекание крови и увеличение размеров опухоли. Чтобы избежать осложнений, рекомендуется вскармливать ребенка грудным молоком, которое содержит материнские антитела и способствует формированию у него собственного иммунитета.
Если размеры кровоизлияния значительные, проводится пункция кефалогематомы, но не ранее 10 суток жизни, в связи с высокой вероятностью повторного кровотечения. Специальной иглой в надкостнице делают проколы, через которые высасывают содержимое образования. Затем на поврежденную область накладывают давящую повязку.
Если наблюдается воспаление кефалогематомы, ее покраснение, отек, увеличение температуры тела, значит, имеет место инфицирование и нагноение. В данном случае вместо пункции кефалогематомы у новорожденных требуется оперативное вмешательство. Кожу в месте образования опухоли разрезают, после чего удаляют скопившуюся там кровь и зашивают края раны. В дальнейшем проводится антибактериальная терапия. Ребенок после операции находится под наблюдением врачей несколько месяцев.
Последствия кефалогематомы у новорожденных
Анемия, которая становится следствием потери крови;
Желтуха (повышение билирубина), развивающаяся в результате рассасывания опухоли, которое сопровождается распадом гемоглобина и попаданием его продуктов в кровоток;
Нагноение кефалогематомы, развитие воспалительного процесса;
Оссификация или окостенение образования, в результате чего происходит деформация черепа.
Профилактика кефалогематомы у новорожденных заключается в соблюдении беременной женщиной здорового образа жизни и отказе от применения лекарственных препаратов, которые могут повлиять на развитие плода.
Причины и последствия отека головного мозга у новорожденных
Бюджетное учреждение здравоохранения Удмуртской Республики «Сарапульская городская больница Министерства здравоохранения Удмуртской Республики»

- Главная
- Профилактика
- Неврология
- Отёк головного мозга
Отёк головного мозга
Отек головного мозга — избыточное накопление жидкости в мозговой ткани, клинически проявляющееся синдромом повышения внутричерепного давления. Возможен общий или локальный отек головного мозга. Механизм возникновения отека (эдемы) зависит от основной болезни, явившейся причиной скопления жидкости. При гидроцефалии с увеличением объема спинномозговой жидкости (ликвора) в желудочках увеличивается давление. При этом часть ликвора просачивается в близлежащие ткани рядом с желудочками. Иначе проявляется отек при поражении мозговых тканей вследствие недостатка кислорода, в результате чего поражается клеточный насос и в мозговые клетки поступает больше натрия, за которым следует вода, клетки отекают (цитотоксический отек).
Симптомы отека мозга
Мозг человека заключен в черепную коробку, при возникновении отека и отсутствии пространства для расширения происходит сдавление частей головного мозга, а соответственно, и кровеносных сосудов. Из-за недостатка кислорода нарушается обмен веществ в клетках.
Отек сопровождается симптомами, обусловленными повышением внутричерепного давления:
- Незначительное повышение: головная боль, незначительный паралич половины тела, изменения глазного дна.
- Среднее повышение: головная боль, рвота, сонливость, расширенные зрачки.
- Сильно повышенное: нарушение сознания, неравномерное дыхание, редкий пульс, иногда — судороги.
Причины заболевания
Причины отека мозга различны. Следует опасаться несчастных случаев, являющихся причиной тяжелых черепно-мозговых травм и сдавлений головного мозга. При проведении опасных видов работ необходимы индивидуальные средства защиты, например, защитные шлемы.
Причиной локального отека нередко является опухоль, при этом изменяются кровеносные сосуды головного мозга, увеличивается проницаемость их стенок, и плазма крови просачивается в мозговые ткани (вазогенный отек). Другие возможные причины:
- Большие эпилептические припадки.
- Эклампсия (судороги) у беременных, тяжелый нефротический синдром.
- Почечная недостаточность.
- Острые инфекционные заболевания — грипп, энцефалит, у детей — паротит, ветряная оспа, скарлатина.
- Тяжелые заболевания печени, диабетическая кома, анафилактический шок.
- Отравление лекарствами, химическими веществами, дефицит витамина В12.
Специфика лечения
Самолечение данного заболевания невозможно. Вследствие отека мозга повышается внутричерепное давление, возникают характерные симптомы, при появлении которых необходимо обратиться к врачу. Врач незамедлительно направит пациента в больницу, где ему будет оказана необходимая помощь. В рамках диагностики помимо лабораторных анализов крови и мочи выполняется ангиография, компьютерная томография, люмбальная пункция.
Эдема головного мозга очень опасна. Недостаточное снабжение клеток кислородом приводит к их поражению, что чревато серьезными осложнениями.
Для правильного лечения отека мозга необходимо установить причину, вызвавшую его. При этом всегда обязательно интенсивное медикаментозное лечение. Как правило, проводят хирургическое и медикаментозное лечение одновременно, например, наличие опухоли и абсцесса требует хирургического вмешательства. Скопление жидкости устраняется с помощью дренажа. Иногда жидкость «отводят» через спинномозговой канал при выполнении люмбальной пункции.
Пространство черепа имеет ограниченный постоянный объем: мозг (около 1400 мл), ликвор (около 140 мл) и кровь (около 150 мл). Таким образом, увеличение одного из них ведет к повреждению других, что нередко является опасным для жизни. Для снижения внутричерепного давления выполняют трепанацию черепа — хирургическое удаление части крыши (в костях черепа с обеих сторон высверливается несколько отверстий, затем вырезается и удаляется вся кость между этими отверстиями). Тем самым освобождая пространство для отекшего мозга. Необходимо обеспечить нормальное дыхание. Следует ограничить потребление жидкости: пациенту назначают мочегонные средства.
Причины, симптомы и лечение отека головного мозга. Профилактика
Причины, симптомы и лечение отека головного мозга
Отеком головного мозга называют стремительное накопление жидкости в его тканях, чреватое смертельным исходом. Знание симптомов отека мозга у взрослых и детей обеспечит своевременную диагностику и благоприятный прогноз.
Разновидности, причины
Отек мозга бывает:
- вазогенный;
- цитотоксический;
- интерстициальный;
- осмотический.
От вида развивающейся патологии зависят признаки отека головного мозга.
Причины прогрессирования заболевания:
- Вазогенный отек наступает из-за увеличения проницаемости сосудов головного мозга.
- Цитотоксический – это «набухание» клеток головного мозга из-за увеличения количества жидкости у них внутри.
- Интерстициальный отек развивается при повышенном давлении ликвора желудочках мозга.
- Осмотический отек – при повышении осмолярности мозговых тканей.
Наиболее частые причинами, которые вызывают набухание мозга: травма мозга и нарушение в его тканях при разных патологиях.
Отек головного мозга чаще всего наступает при таких патологических состояниях травматического характера:
- ушиб головного мозга;
- перелом основания черепа;
- внутримозговая гематома;
- субдуральная гематома. От ее размера зависит прогноз операции при отеке мозга.
Описываемая патология развивается на фоне таких органических поражений головного мозга:
- ишемический и геморрагический инсульт;
- кровоизлияние под паутинную оболочку;
- опухоли;
- инфекционные заболевания – энцефалит (воспаление мозговых тканей) и менингит (воспаление мозговых оболочек).
Из внечерепных причин к отеку головного мозга могут привести:
- отек Квинке – выраженная аллергическая реакция организма;
- инфекционные болезни – скарлатина, корь, паротит;
- сахарный диабет;
- печеночная недостаточность;
- алкоголизм.
На нашем сайте Добробут.ком вы найдете больше информации о причинах отека мозга у новорожденного ребенка, развитии патологии у пожилых и другие факты.
Признаки отека головного мозга
Симптоматика зависит от того, как быстро развивается отек мозга.
Признаки острого отека головного мозга:
- расстройство сознания – от легкого помрачения до состояния комы при отеке мозга;
- судороги – возникают при прогрессировании отека;
- мышечная атония – развивается после судорог;
- оболочечные симптомы.
Постепенное нарастание отека – дополнительные симптомы отека мозга у взрослых:
- головная боль;
- тошнота и рвота, которая не приносит облегчения;
- двигательные нарушения;
- расстройство зрения и речи;
- галлюцинаторный синдром.
Признаки, свидетельствующие о критическом развитии состояния:
- парадоксальное дыхание (глубокие вдохи с большими промежутками между ними);
- резкое снижение артериального давления;
- нестабильный пульс;
- повышение температуры тела выше 40 градусов по Цельсию.
Появление таких признаков свидетельствует о сдавливании ствола мозга, которое приводит к смерти.
Диагностика
Заподозрить отек мозга следует, если нарастает нарушение сознания, наблюдаются менингеальные симптомы, состояние пациента ухудшается.
Инструментальные методы, которые применяются для подтверждения диагноза отека мозга:
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ). Это важный метод диагностики – можно выявить отек спинного мозга на МРТ, а не только головного.
Из лабораторных методов исследования важными являются общий и биохимический анализ крови.
Люмбальную пункцию с целью диагностики проводить опасно – может возникнуть смещение мозговых структур и заклинивание ствола головного мозга в затылочном отверстии черепа.
Лечение отека головного мозга
Главными принципами терапии отека головного мозга являются:
- дегидратация;
- улучшение процессов обмена в мозге;
- этиотропное лечение;
- симптоматическая терапия.
Какие последствия отека мозга при инсульте и других патологиях будут сопровождать больного, зависит от своевременности и грамотности проведения терапии.
Дегидратационная терапия
Ее цель – выведение лишней жидкости из тканей головного мозга. В основе назначений:
- осмотические диуретики (мочегонные);
- магния сульфат и раствор глюкозы – они усиливают действие диуретиков, а также улучшают мозговое питание;
- L-лизина эсцинат – препарат не является мочегонным, но выводит жидкость.
Улучшение процессов в мозгу
С этой целью назначаются:
- метаболические препараты;
- глюкокортикостероиды;
- оксигенотерапия.
Этиотропная терапия
При лечении отека головного мозга необходимо устранить причины развития патологии и «разрушить» механизм формирования отека. Назначения:
- антибиотики;
- удаление новообразований и гематом;
- шунтирующие операции, после которых улучшается мозговое кровоснабжение
Такое лечение проводят после того, как состояние больного стабилизировалось.
Симптоматическая терапия
Она направлена на устранение судорог, рвоты, болевого синдрома и так далее. Помимо консервативной терапии, могут применить хирургическое лечение:
- декомпрессионная трепанация черепа;
- дренирование желудочков.
Профилактика
Для предупреждения отека мозга следует профилактировать патологии, которые приводят к его развитию, а если они возникли – своевременно диагностировать и лечить их и сопутствующие патологии во избежание нежелательного исхода. Так, например, может наступить смерть от отека мозга и легких.
Опухоли головного и спинного мозга
Что такое опухоли головного и спинного мозга?
Головной и спинной мозг образуют центральную нервную систему (ЦНС). Опухоли ЦНС могут быть доброкачественными (не раковыми) или злокачественными (раковыми). Тем не менее, даже доброкачественные опухоли в ЦНС могут вызывать серьезные проблемы и приводить к летальному исходу.
Опухоли, образующиеся в головном мозге, называются первичными опухолями головного мозга . Они могут распространяться на другие области головного или спинного мозга, но обычно не распространяются на другие части тела. Кроме того, опухоли головного мозга могут образовываться из опухолевых клеток, распространившихся из других частей тела. В этом случае они называются метастатическими или вторичными опухолями головного мозга. Такие опухоли обозначаются в соответствии с той частью тела, в которой они изначально образовались, и редко встречаются у детей.
У детей опухоли головного и спинного мозга — второй по распространенности вид рака после лейкоза. Приблизительно в 20% случаев опухоли у детей начинаются в головном или спинном мозге. В США ежегодно выявляется около 4100 новых случаев опухолей ЦНС. Опухоли головного и спинного мозга являются основной причиной смерти от рака у детей.
Около половины опухолей головного мозга у детей — это глиомы или астроцитомы. Они формируются из глиальных клеток , которые составляют вспомогательную ткань мозга. Глиомы могут быть доброкачественными или злокачественными и могут возникать в различных областях головного и спинного мозга.
Наиболее распространенная злокачественная опухоль головного мозга у детей — медуллобластома. Этот вид рака формируется в мозжечке , в задней части мозга в области, известной как задняя черепная ямка.
Астроцитома
Атипичная тератоидно-рабдоидная опухоль (АТРО)
Ганглиоглиома
Герминогенные опухоли (головного мозга)
Глиоматоз головного мозга
Диффузная внутренняя глиома моста
Краниофарингиома
Медуллобластома
Олигодендроглиома
Опухоль зрительного пути
Опухоль сосудистого сплетения
Пинеобластома
Эпендимома
Центральная нервная система (ЦНС)
Головной и спинной мозг образуют центральную нервную систему (ЦНС). Центральная нервная система контролирует важнейшие функции организма: мышление, обучение, эмоции, речь, зрение, движение, боль, дыхание и частоту сердечных сокращений.
Головной мозг состоит из 3 основных частей: полушарий головного мозга, мозжечка и ствола головного мозга.
- Полушария головного мозга — самая большая часть мозга. Полушария головного мозга отвечают за мышление, обучение, речь, память и эмоции.
- Мозжечок находится в задней части мозга и контролирует двигательные функции: движение, равновесие и координацию.
- Ствол головного мозга — это область, соединяющая головной и спинной мозг. Он контролирует такие жизненные функции, как дыхание, сердцебиение и артериальное давление.
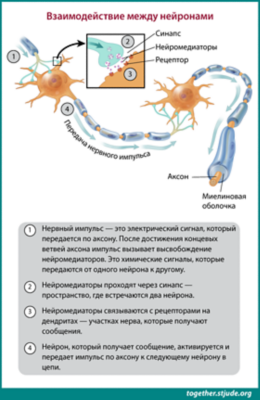
Сообщения от головного мозга передаются к остальным частям тела и обратно через спинной мозг и нервы.
Нейроны обмениваются информацией друг с другом с помощью нервных импульсов — электрических сигналов, передающихся от одного нейрона к другому.
Признаки и симптомы опухолей головного и спинного мозга
Существует много видов опухолей, образующихся в головном и спинном мозге, и их симптомы могут существенно различаться. Симптомы зависят от расположения опухоли, ее размера и скорости роста, а также от возраста и стадии развития ребенка.
Значительная часть опухолей ЦНС у детей растет медленно. Симптомы могут быть слабыми либо могут появляться и пропадать. Они могут не соответствовать типичной картине развития опухоли.
Некоторые симптомы опухолей головного мозга:
- Головные боли, особенно по утрам*
- Тошнота и рвота, особенно по утрам*
* Многие опухоли у детей характеризуются низкой злокачественностью. Типичное проявление головной боли и тошноты/рвоты может не наблюдаться.
- Проблемы со зрением
- Проблемы с речью или слухом
- Потеря равновесия, проблемы с координацией или трудности при ходьбе
- Слабость в руках или ногах
- Судороги
- Чувство усталости или изменение уровня активности
- Необъяснимое изменение веса (набор или потеря)
- Симптомы, связанные с проблемами эндокринной системы или гормональными изменениями, например повышенная жажда или раннее половое созревание
- Перемены характера
- Изменения успеваемости в школе
- Проблемы с мышлением или памятью
- Слабость, онемение, покалывание, либо изменения чувствительности (рук или ног, либо и того, и другого) с одной стороны тела
- Хроническая боль в спине (при опухолях спинного мозга)
- Сколиоз (при опухолях спинного мозга)
- Патологический наклон головы в одну сторону
- Увеличение размера головы у младенцев
Симптомы опухолей спинного мозга включают боль в спине или шее, слабость в руках или ногах, трудности при ходьбе и проблемы с посещением туалета.
Диагностика опухолей головного и спинного мозга
Симптомы опухолей головного и спинного мозга могут быть слабыми и тяжело распознаваемыми. Ранние симптомы часто похожи на симптомы других детских заболеваний. Не всегда можно сразу распознать опухоль; это зависит от ее вида и скорости роста. Диагностика обычно включает изучение истории болезни, осмотр, неврологическое обследование, анализы крови и диагностическую визуализацию.
- Изучение истории болезни и медицинский осмотр помогают врачам получить сведения о симптомах, общем состоянии здоровья, перенесенных заболеваниях и факторах риска.
- В ходе неврологического обследования оцениваются различные аспекты работы мозга, включая память, зрение, слух, мышечную силу, равновесие, координацию и рефлексы.
- С помощью диагностической визуализации, например магнитно-резонансной томографии (МРТ) и компьютерной томографии (КТ), получают детализированные изображения головного и спинного мозга. У врачей есть возможность изучить размеры и расположение опухоли и лучше понять, какие участки мозга могут быть затронуты.
- Как правило, для диагностики опухоли врачи проводят биопсию. При биопсии хирургическим методом извлекается небольшой образец опухоли. Морфолог изучает образец ткани под микроскопом, чтобы определить конкретный вид опухоли.
- Для поиска раковых клеток в спинномозговой жидкости может быть выполнена люмбальная пункция.
Алкогольная энцефалопатия
Алкогольная энцефалопатия — неврологическое заболевание, вызванное негативным воздействием алкоголя на головной мозг. Болезнь сопровождается поражением клеток мозга и вытекающим из этого нарушением работы нервной системы и организма в целом. По сути, алкогольная энцефалопатия не является самостоятельной болезнью. Это комплекс заболеваний, протекающих одновременно в пределах клинического синдрома. Задействованы нервная, сердечно-сосудистая системы, и функции мозга.

Пройдите диагностику алкогольной энцефалопатии в Клинике №1
- Функциональные пробы
- МРТ головы
- УЗИ
- Клинические анализы
- ЭЭГ
- Спектроскопия
При единовременной оплате услуг – скидка 20%
Причины развития заболевания
Причиной развития заболевания является употребление алкоголя, которое происходит часто и в больших дозах. Поначалу больной не может не замечать никаких симптомов, иногда они не заметны даже в течение нескольких лет ежедневного приема больших доз алкоголя. Особенно подвержены заболеванию лица, употребляющие алкогольные суррогаты, технические жидкость, не предназначенные для приема внутрь и оказывающие разрушительное воздействие.
Симптомы
Симптомы заболевания нарастают по мере усугубления ситуации. На начальной стадии появляются так называемые предвестники. К этим признакам относится астения, ухудшение аппетита, нарушение сна. Пациенты склонны отказываться от белковой и жирной пищи в пользу богатых углеводами продуктов. Это сопровождается нарушением обмена веществ, появлением рвоты, снижением массы тела, истощением организма.
Больной может наблюдать зрительные иллюзии, галлюцинации, совершать сложные повторяющиеся движения. Периоды возбуждения чередуются с апатией. Через некоторое время после начала заболевания развивается делирий («белая горячка»).
Основные признаки алкогольной энцефалопатии:
- Тошнота, боль в животе, рвота, нарушение аппетита.
- Снижение массы тела.
- Головная боль.
- Нарушение работы ЖКТ.
- Слабость, озноб.
- Быстрая утомляемость, перепады настроения.
- Аритмия.
- Отек мозга.
- Поражение печени.
- Потливость.
- Судороги.
- Нарушение сна.
Виды заболевания
Алкогольная энцефалопатия развивается, как правило, на третьей стадии алкоголизма. Разделяют два основных вида заболевания:
- Болезнь Гайе-Вернике. Организм истощается быстро, лицо приобретает землистый или желтый оттенок, кожа дряблая, вялая. В руках и ногах появляется тремор, артериальное давление понижено, пищеварение нарушено. Речь невнятная, мышцы напряжены, больной наблюдает галлюцинации. Если пациенту не оказать помощь, возможен летальный исход.
- Хронический алкогольный паралич, или Корсаковский синдром. Возникает при длительном запое. Характеризуется дезориентацией в пространстве, пребыванием в «другом измерении», галлюцинациями. Возникают невриты конечностей, больной не может передвигаться без помощи. Выздоровление наступает крайне редко и всегда не полностью. Наиболее распространенный исход – потеря работоспособности, слабоумие, смерть.
Пройдите диагностику алкогольной энцефалопатии в Клинике №1
- Функциональные пробы
- МРТ головы
- УЗИ
- Клинические анализы
- ЭЭГ
- Спектроскопия
При единовременной оплате услуг – скидка 20%

К какому врачу обратиться?
Проблемой алкогольной энцефалопатии занимается врач невролог. Для лечения также может потребоваться помощь профильных специалистов, которые помогут в восстановлении других систем организма.
Диагностика
Подход к постановке диагноза индивидуальный и зависит от конкретного клинического случая. Используется опрос пациента и его родных, определение симптомов. Проводятся функциональные пробы, МРТ диагностика головы, УЗИ, клинические анализы, электроэнцефалография, спектроскопия.
Лечение
Используется комплексный подход, включающий медикаментозные и немедикаментозные методы. Проводится терапия витаминами, ноотропными средствами, лекарствами для поддержания сосудов и нервных клеток. Также больным могут приписываться гормональные препараты, системы жизнеобеспечения, такие как диализ, гемоперфузия, парентеральное поступление пищи. Эффективны также меры по снятию внутричерепного давления и отека мозга, устранению интоксикации организма. Может быть показано хирургическое вмешательство с трепанацией черепа.
Чем раньше будет начато лечение – тем больше шансов на сохранение функций мозга и частичное возвращение работоспособности пациента.
Записаться на консультацию к неврологу
Многопрофильный медицинский центр «Клиника «№1» предлагает посетить консультацию невролога. Пациентам предлагается диагностика и лечение с использованием новейшего оборудования, комфортные условия, безопасность, индивидуальный подход и выгодные предложения по обслуживанию. Записаться на прием можно по телефону или через форму регистрации на сайте.
г. Москва, ул. Краснодарская, дом. 52, корп. 2
Работаем в будние дни и выходные с 8.00 до 21.00