Аллергия на каши у детей симптомы лечение заболевания
Аллергические дерматозы у детей
Врач-дерматовенеролог (заведующий) ДВО №3
 Дерматозы у детей – это группа воспалительных реакций кожи, возникающих в результате воздействия на кожу детей различных веществ в условиях повышенной чувствительности детского организма к любым раздражителям.
Дерматозы у детей – это группа воспалительных реакций кожи, возникающих в результате воздействия на кожу детей различных веществ в условиях повышенной чувствительности детского организма к любым раздражителям.
Основными причинами развития дерматозов в детском возрасте считаются:
- наследственная предрасположенность к аллергическим реакциям ;
- частые простудные и инфекционные заболевания ребенка;
- применение некоторых лекарственных средств в детском возрасте;
- сопутствующие заболевания кишечника и дисбактериоз.
Различают несколько видов дерматитов у детей, среди которых наиболее часто встречаются себорейный, атопический и контактный дерматиты.
Почему развивается дерматит у ребенка?
Дерматиты представляют собой воспаление кожи, которое служит проявлением общей повышенной реакции организма на факторы внешней среды. Это означает, что у ребенка с дерматитом имеется врожденная или приобретенная предрасположенность к аллергическим заболеваниям. Дерматиты, как правило, развиваются у детей с первых месяцев жизни.
 Повышенный риск развития дерматита наблюдается у следующих групп детей:
Повышенный риск развития дерматита наблюдается у следующих групп детей:
- у детей, один или оба родителя которых имеют какую-либо форму аллергии (пищевая аллергия, бронхиальная астма и др.);
- частые инфекционные заболевания у ребенка или у матери во время беременности;
- частый прием лекарств матерью во время беременности или ребенком после рождения;
- тяжелое течение беременности и родов;
- особенности вскармливание ребенка (искусственное вскармливание, неправильно подобранные молочные смеси, раннее введение прикорма, кормление аллергизирующими продуктами питания ( шоколад, цитрусовые, яйца, орехи и т.д.);
- длительное пребывание ребенка в загрязненной химическими веществами среде (красители, выхлопные газы, дым и т.д.);
- недостаточное соблюдение мер гигиены в уходе за кожей ребенка (особенно у детей первого года жизни).
Себорейный дерматит у детей
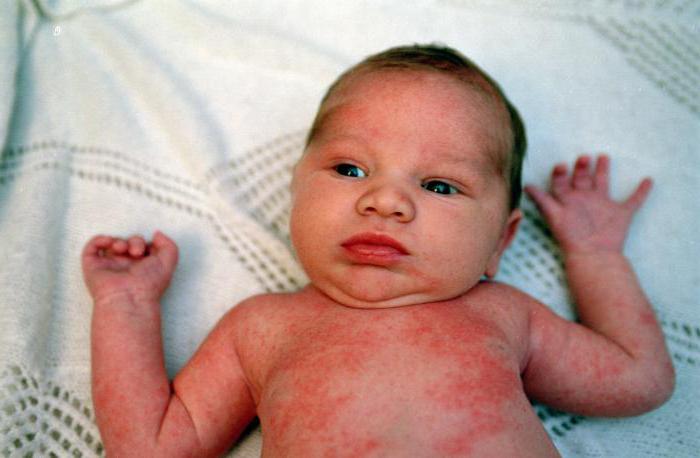
Себорейный дерматит у ребенка – это воспаление кожи волосистой части головы (однако встречаются и другие локализации болезни), основным симптомом которого является наличие на поверхности кожи жирных корочек желтого цвета. Основной причиной развития себорейного дерматита у детей считается гриб Malassezia furfur, который, размножаясь на поверхности кожи ребенка, вызывает появление симптомов болезни. Себорейный дерматит, как правило, развивается на волосистой части головы у грудных детей, начиная со 2-3 недели после рождения. Основным проявлением себорейного дерматита у детей является наличие жирных, желтоватых чешуек или корочек (гнейс) на волосистой части головы. Себорейный дерматит может развиваться на других участках тела: в области ушных раковин, шеи, грудины, в подмышечных и паховых складках кожи тела ребенка. Как правило, при себорейном дерматите кожный зуд у ребенка не выражен или отсутствует. В отсутствие лечения к себорейному дерматиту может присоединиться бактериальная инфекция, что значительно осложняет течение болезни.
Атопический дерматит у детей
Атопический дерматит у детей – это воспаление кожи, которое проявляется покраснением, сухостью и шелушением кожи, появлением на воспаленных участках кожи небольших пузырьков с жидкостью, а также кожным зудом различной интенсивности.
Причиной атопического дерматита в настоящее время считается врожденная предрасположенность иммунной системы ребенка к аллергическим реакциям.
В крови детей с атопическим дерматитом, как правило, находят повышенный уровень антител, отвечающих за аллергию (иммуноглобулины типа Е- IgE). Организм ребенка все время находится наготове развить аллергическую реакцию даже на незначительный стимул со стороны внешней среды. У большинства детей с атопическим дерматитом часто имеется нарушения в пищеварительной системе в виде дисбактериоза (нарушение соотношения полезных и вредных бактерий кишечника) и различные ферментопатии .
Атопический дерматит у детей в большинстве случаев развивается до 6 мес, однако встречается и в более позднем возрасте: до 7 лет, а также у подростков и взрослых.
Основные симптомы атопического дерматита у детей:
- локализация высыпаний преимущественно на коже лица, шеи, на сгибательных поверхностях суставов (в области локтевых , коленных суставов), в паховых складках и др. ;
- сухость, шелушение кожи;
- зуд кожи различной интенсивности.
При появлении у ребенка симптомов атопического дерматита необходимо обратиться к педиатру, врачу-дематологу, врачу аллергологу, которые проведут необходимые исследования и подберут лечение.
Лечение атопического дерматита должно быть направлено на выяснение основных причин заболевания , устранение симптомов болезни, а также на предотвращение рецидива болезни (обострения атопического дерматита).
Лечение атопического дерматита у детей.
Обязательным условием достижения ремиссии (исчезновения симптомов) атопического дерматита является устранение любых раздражающих воздействий на организм ребенка (аллергенов). Так, детям с атопическим дерматитом рекомендуется соблюдать гипоаллергенную диету. В рацион питания ребенка с атопическим дерматитом включают кисломолочные продукты, овощные пюре, каши.
Необходимо уделить внимание одежде ребенка: вызвать обострение атопического дерматита могут шерстяные и синтетические ткани, в связи с чем рекомендуется одевать ребенка в одежду из хлопчатобумажной ткани.
Помимо этого, очень важно обратить внимание на моющие средства и порошки, использующиеся для мытья одежды, полов и посуды. Врачи-аллергологи считают агрессивное воздействие средств бытовой химии главной причиной возникновения атопического дерматита у детей. При этом путей проникновения аллергенов бытовой химии в детский организм очень много — сквозь поры в коже, с рук, с посуды, через легкие. Поэтому средства, которыми проводится уборка в доме, обязательно должны быть гипоаллергенными.
При атопический дерматите есть склонность к присоединению вторичной бактериальной инфекции и развитию тяжелых осложнений, поэтому настоятельно не рекомендуется заниматься самолечением.
Вид и схема лечения атопического дерматита строго индивидуальны, зависят от возраста ребенка, течения болезни, наличия осложнений и определяются только лечащим врачом, нередко в условиях стационара.
Контактный дерматит у детей
Контактный дерматит у детей – это воспаление кожи ребенка в области непосредственного воздействия какого-либо раздражителя (например, в области подгузников, местах трения одежды, швов,; применения раздражающего крема, при контакте кожи с металлическими предметами и т.д.).
При контактном дерматите , как правило, необходимо выяснение возможной причины развития местной аллергической реакции кожи с дальнейшим исключением воздействия раздражителя на кожу ребенка.
При появлении каких-либо изменений на коже ребенка в различных проявлениях важно не заниматься самолечением, что может значительно осложнить своевременную диагностику заболевания и выработку тактики лечения.
Своевременное обращение детей к врачу-дерматологу поможет облегчить симптомы проявления заболеваний кожи и подобрать индивидуальную схему лечения.
АДРЕС

Пищевая аллергия – это повышенная восприимчивость иммунной системы организма к отдельным компонентам пищи. При попадании в организм пищевого аллергена иммунная система вырабатывает иммуноглобулин Е, который вступает с ним в реакцию и вызывает появление аллергической симптоматики.
Причины аллергических реакций на пищу
Склонность к непереносимости некоторых продуктов определяется уже с первых месяцев жизни. Основные симптомы аллергии у грудничков – это кожные высыпания и зуд. Спровоцировать ее могут многие причины, вот основные из них: неправильный рацион питания матери. Часто аллергическая реакция у малыша возникает при употреблении женщиной цитрусовых, клубники, рыбы, морепродуктов, коровьего молока.
Чаще всего малыши страдают аллергией на белок коровьего молока, рыбу, орехи, мед, яйца, клубнику, грибы, землянику, малину, дыню, хурму, гранат, ежевику, шоколад, черную смородину, какао, свеклу, томаты, виноград, пшеничную кашу, рожь, сельдерей. Реже реакция возникает на персики, клюкву, красную смородину, горох, морковь, абрикосы, шиповник, зеленый перец, кукурузную, рисовую, овсяную и гречневую каши, мясо индейки, курицы, свинины, кролика, кисломолочные продукты (кефир, творог). Редко у детей диагностируются аллергические реакции на патиссоны, тыкву, репу, кабачок, банан, яблоки, белую смородину, грушу, крыжовник, миндаль, салат, арбуз, картофель, чернослив, баранину, говядину, хлеб. Аллергия у детей может возникать не только при употреблении аллергена в чистом виде, но и тех блюд и продуктов, в которые он входит. К примеру, если у ребенка аллергия на крахмал или дрожжи, он ответит аллергической реакцией на выпечку, картофельное пюре, квас или кисель. При аллергии на коровье молоко ребенок может покрыться сыпью после употребления сливочного масла или сметаны.
Привести к аллергической реакции могут и различные пищевые добавки (эмульгаторы, красители, консерванты) и определенные микроэлементы, при непереносимости которых аллергеном может стать даже вода. У некоторых малышей с гиперчувствительностью аллергию могут вызвать даже лечебные травы (ромашка, фенхель, череда) и напитки на их основе.
Симптомы и признаки пищевой аллергии у ребенка
Заподозрить заболевание можно, если после приема того или иного продукта у ребенка появились такие симптомы:
— кожные проявления: высыпания в виде пузырей, узелков, красных или розовых пятен разного размера.
— сыпь сопровождается зудом, усиливающимся к вечеру. Ребенок становится капризным, ухудшается сон.
Наиболее характерной для пищевой аллергии является сыпь в виде шелушащихся пятен.
— расстройства пищеварения: после приема аллергена у ребенка может появиться понос, тошнота, колики, рвота, метеоризм, срыгивания, боль в животе.
— отеки: свидетельствуют о тяжелой форме аллергии. Они могут появляться на лице, конечностях, половых органах.
-катаральные явления: ринит, чихание, покашливание.
Симптомы могут возникать по одному или целым синдромом, что зависит от количества поступившего аллергена и особенностей иммунитета.
Осложнения болезни
Если аллерген не устранить сразу и не придерживаться рекомендованной диеты, у ребенка может возникнуть аллергия на все продукты. Кроме этого, спектр аллергенов может расшириться. Малыш начнет страдать аллергией на лекарства (Сумамед, другие антибиотики, сиропы от кашля), шерсть домашних животных (котов, хомяков, собак), пыльцу растений или плесень. У аллергиков различные заболевания протекают тяжелее, чем у здоровых малышей. Это связано с тем, что к основным симптомам недуга присоединяется еще и аллергия на его возбудителя (вирусы, грибы). Пищевая аллергия может перерасти в бронхиальную астму или атопический дерматит.
Диагностика патологии
Признаки аллергии у детей должны стать поводом для визита к педиатру или аллергологу. Ее важно отличить от ряда других патологий. К примеру, аллергия на молоко, которая часто возникает в грудном возрасте, проявляется в большинстве случаев исключительно кожной сыпью и расстройствами пищеварения. После употребления молока малыша начинают мучить колики или появляются срыгивания. Похожие симптомы имеет также непереносимость лактозы, поэтому отличить в домашних условиях эти состояния практически невозможно. Для упрощения постановки диагноза родителям желательно завести пищевой дневник, в котором фиксируются все новые введенные в рацион продукты и реакция малыша на них. Дополнительные методы обследования: иммунологический анализ крови (определяет специфический иммуноглобулин в сыворотке крови); детям старше 5 лет проводят кожные аллергопробы.
Как вылечить пищевую аллергию
Лучшим способом лечения пищевой аллергии у детей является диета. Она предполагает исключение аллергенов, химически и механически раздражающих продуктов, пищевых добавок и красителей. Для устранения симптомов врач назначает медикаментозное лечение:
-пробиотики – нормализуют пищеварение и устраняют диспептические явления;
— энтеросорбенты (Смекта, Энтеросгель) – адсорбируют и выводят аллерген из организма естественным путем;
-антигистаминные препараты (Фенистил, Зиртек) – снимают внешние проявления;
-гормональные препараты назначают в тяжелых случаях пищевой непереносимости.
Профилактика аллергических реакций на пищу
Исключить реакцию на какой-либо продукт невозможно, но снизить риск ее появления удастся, следуя некоторым рекомендациям: следить за рационом во время беременности и грудного вскармливания; придерживаться графика введения прикорма, рекомендованного педиатром; продукты с высоким уровнем аллергенности вводить после 2 – 3 лет; повышать иммунитет малыша.
Если у папы или мамы есть склонность к аллергическим болезням, желательно обследовать ребенка у аллерголога еще до знакомства с новой пищей. Ребенок, чьи родители страдают аллергическими недугами, находится в группе риска. Родителям важно знать не только чем кормить ребенка при аллергии на молоко или другие продукты, но и про особенности ухода за ним: детям-аллергикам нельзя давать некоторые лекарственные формы препаратов, к примеру, сиропы, так как они содержат красители и ароматизаторы; для гигиенических процедур необходимо использовать исключительно гипоаллергенную косметику; так как детки с пищевой аллергией склонны и к другим видам недуга, от заведения домашних животных лучше отказаться.
Аллергические заболевания остаются актуальным вопросом в педиатрической практике. Запущенная пищевая аллергия может вызвать многие осложнения и отразиться на качестве жизни малыша в будущем.
Аллерген f9 — рис, IgE (ImmunoCAP)
Специфический иммуноглобулин класса Е к рису.
Синонимы английские
Specific immunoglobulin E to the rice, Spec. IgE to the rice (serum).
Иммунофлюоресценция на твердой фазе (ImmunoCAP).
кЕдА/л (килоединица аллергена на литр).
Какой биоматериал можно использовать для исследования?
Венозную или капиллярную кровь.
Как правильно подготовиться к исследованию?
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
В рисе содержится кальций, железо, витамины группы В. Он состоит из углеводов и относительно небольшого количества белка. Белковый состав рисового зерна: глютенины, глобулины, альбумины и проламины. Кроме широкого применения в кулинарии, рис, а именно его оболочка, используется в некоторых производственных процессах, таких как продукция очищенной альфа-целлюлозы и фурфурола.
Рис не содержит глютен, поэтому часто используется для питания взрослых и детей с непереносимостью или нарушениями усвоения этого вещества. Он считается гипоаллергенным продуктом, но все же содержит потенциально аллергенные вещества — более 10 белков. В связи с этим рис может вызывать развитие истинной аллергии, которая сопровождается продукцией специфических антител класса IgE. В этом случае развивается стойкая аллергическая чувствительность, реакция возникает при употреблении даже незначительного количества злака. Выраженная аллергическая реакция возможна как у взрослых, так и у детей — до 5 % грудничков не переносит рисовую кашу. Также на ребенка может влиять употребление риса его кормящей матерью — через грудное молоко. Также у ребенка возможна реакция и на пыльцу риса.
Чувствительность к рису может быть приобретенной по наследству или появившейся в течение жизни — часто она возникает у людей, работающих на производстве или хранении этого злака. Хотя причиной развития негативной реакции может быть не само зерно, а вещества, использующиеся при обработке полей, где выращивался злак, или при его хранении: инсектициды, гербициды, удобрения.
Сырой рис более аллергенен, чем вареный, хотя некоторые из аллергенов риса являются термостабильными (например, белки – переносчики липидов) и сохраняют аллергенный потенциал даже после обработки. В то же время рис считается гипоаллергенным продуктом и входит в составы различных элиминационных диет (диет, назначающихся при аллергии и исключающих некоторые продукты).
Аллергия к рису, как правило, проявляется нарушением функции пищеварительной системы (хейлит, гастрит, колит, гастроэнтерит, синдром раздраженной кишки), кожными проявлениями (атопический дерматит, крапивница, отек Квинке) и реже нарушениями функции дыхательной системы (аллергический ринит, бронхиальная астма).
Количественное определение специфических IgE-антител позволяет оценить взаимосвязь между уровнем антител и клиническими проявлениями аллергии. Низкие значения этого показателя указывают на низкую вероятность аллергического заболевания, в то время как высокий уровень имеет высокую корреляцию с клиническими проявлениями заболевания. При выявлении высоких уровней специфических IgE возможно предсказать развитие аллергии в будущем и более яркое проявление ее симптомов. Однако концентрация IgE в крови нестабильна. Она меняется с развитием заболевания, с количеством получаемой дозы аллергенов, а также на фоне лечения. Рекомендуется повторить исследование при изменении симптомов и при контроле проводимого лечения. О необходимости повторного исследования нужно консультироваться с лечащим врачом.
ImmunoCAP характеризуется высокой точностью и специфичностью: в малом количестве крови обнаруживаются даже очень низкие концентрации IgE-антител. Исследование является революционным и основано на иммунофлюоресцентном методе, что позволяет увеличить чувствительность в несколько раз по сравнению с другими анализами. Всемирная организация здравоохранения и Всемирная организация аллергологов признают диагностику с использованием ImmunoCAP как «золотой стандарт», так как она доказала свою точность и стабильность результатов в независимых исследованиях. В Российской Федерации до настоящего момента методика не получила широкого распространения, хотя во всем мире до 80 % анализов на специфические иммуноглобулины класса Е выполняется с помощью ImmunoCAP.
Таким образом, выявление специфических IgE с помощью данной методики выводит аллергодиагностику на качественно новый уровень.
Для чего используется исследование?
- Для диагностики аллергических заболеваний (пищевая аллергия, атопический дерматит, бронхиальная астма, аллергический ринит, респираторный аллергоз).
- Для оценки риска развития аллергических реакций на рис.
Когда назначается исследование?
- При наличии следующих, указывающих на аллергический характер, симптомов при употреблении в пищу риса: покраснение и зуд кожи, ангионевротический отек, риноконъюнктивит, отек гортани, кашель и бронхоспазм, тошнота, рвота, боль в области живота и диарея и др.
- При невозможности отмены препаратов для лечения основного заболевания, так как они могут повлиять на результаты кожного тестирования.
- Детям – если их родители страдают аллергическими заболеваниями.
- Детям в возрасте до 5 лет (при невозможности выполнения кожных тестов).
- При поражении кожных покровов, в острый период заболевания.
- При поливалентном характере сенсибилизации, когда нет возможности провести тестирование in vivo с предполагаемыми аллергенами.
- При ложноположительном или ложноотрицательном результате кожного тестирования.
Что означают результаты?
Значение показателя,
Класс
Уровень аллергенспецифических антител IgE
Аллерген f4 — пшеница, пшеничная мука, IgE (ImmunoCAP)
Количественное определение в крови специфических антител, иммуноглобулинов класса E, появляющихся при наличии аллергической реакции к пшенице и пшеничной муке.
Специфический иммуноглобулин класса Е к пшенице и пшеничной муке.
Синонимы английские
Specific immunoglobulin E to the wheat and wheat flour, Spec. IgE to the wheat and wheat flour (serum).
Иммунофлюоресценция на твердой фазе (ImmunoCAP).
кЕдА/л (килоединица аллергена на литр).
Какой биоматериал можно использовать для исследования?
Венозную или капиллярную кровь.
Как правильно подготовиться к исследованию?
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Аллергические реакции вызывают следующие белки зерновых культур: глютен (или клейковина, в состав которой входит в том числе глиадин) пшеницы и ржи, гордеин ячменя, авенин овса, зеин кукурузы, оry s1 риса.
Наиболее частая причина аллергии — реакция на глютен — растительный белок, который в больших количествах содержится в рисе, ржи, овсе, пшенице и ячмене. Это то вещество, которое позволяет превращать измельченные зерна пшеницы, муку, в тесто, а рисовой каше придает вязкость и более плотную консистенцию. Благодаря глютену, или клейковине, зерна пшеницы и риса более клейкие.
Пшеница — наиболее опасный и сильный аллерген, именно на кашу из этих злаков чаще всего развивается индивидуальная непереносимость. Из пшеницы получают дробленую крупу (пшеничку), а при более тонком помоле — манную крупу.
Аллергия на манную кашу, или пшеничку, проявляется не только у детей, но и у взрослых. Особенность состоит в том, что непереносимость развивается только после повторного попадания аллергена в организм.
У маленьких детей негативная реакция организма на пшеницу возникает во время начала прикорма, когда ребенок узнает вкус новой пищи. Обычно она проявляется после первого употребления каши (хотя причиной развития заболевания может быть не только глютен, но и неправильно выбранная схема прикорма; крахмал, содержащийся в крупе; наследственная предрасположенность; слабый иммунитет; выявленные или скрытые заболевания; недостаток пищеварительных ферментов).
Основной участник аллергической реакции немедленного типа (1-го типа) – иммуноглобулин класса Е (IgE). Для каждого аллергена существует специфический иммуноглобулин Е. Целью данного теста является определение аллергической реакции к пшенице и пшеничной муке.
Пшеница и продукты, в состав которых она входит, широко распространены (мука, крахмал, отруби, выпечка, макароны, конфеты, пиво и пр.). Аллергические реакции на пшеницу могут развиваться как при приеме в пищу пшеничных зерен и муки, так и при их ингаляции.
Аллергенные свойства пшеничной муки преимущественно связаны с белковой частью зерна (глютеновые белки клейковины зерна, альбумины, глобулины). Иммунная реакция на глютен, входящий в состав пшеницы, может быть причиной целиакии.
Аллергия на пшеницу и пшеничную муку, как правило, сопровождается нарушением функции пищеварительной системы (хейлит, гастрит, колит, гастроэнтерит, синдром раздраженной кишки), кожными проявлениями (атопический дерматит, крапивница, отек Квинке) и реже нарушениями функции дыхательной системы (аллергический ринит, бронхиальная астма).
Выполнение анализа безопасно для пациента по сравнению с кожными тестами (in vivo), так как исключает контакт с аллергеном. Кроме того, прием антигистаминных препаратов и возрастные особенности не влияют на качество и точность исследования.
Количественное определение специфических IgE-антител позволяет оценить взаимосвязь между уровнем антител и клиническими проявлениями аллергии. Низкие значения этого показателя указывают на низкую вероятность аллергического заболевания, в то время как высокий уровень имеет высокую корреляцию с клиническими проявлениями заболевания. При выявлении высоких уровней специфических IgE возможно предсказать развитие аллергии в будущем и более яркое проявление ее симптомов. Однако концентрация IgE в крови нестабильна. Она меняется с развитием заболевания, с количеством получаемой дозы аллергенов, а также на фоне лечения. Рекомендуется повторить исследование при изменении симптомов и при контроле проводимого лечения. О необходимости повторного исследования нужно консультироваться с лечащим врачом.
ImmunoCAP характеризуется высокой точностью и специфичностью: в малом количестве крови обнаруживаются даже очень низкие концентрации IgE-антител. Исследование является революционным и основано на иммунофлюоресцентном методе, что позволяет увеличить чувствительность в несколько раз по сравнению с другими анализами. Всемирная организация здравоохранения и Всемирная организация аллергологов признают диагностику с использованием ImmunoCAP как «золотой стандарт», так как она доказала свою точность и стабильность результатов в независимых исследованиях. В Российской Федерации до настоящего момента методика не получила широкого распространения, хотя во всем мире до 80 % анализов на специфические иммуноглобулины класса Е выполняется с помощью ImmunoCAP.
Таким образом, выявление специфических IgE с помощью данной методики выводит аллергодиагностику на качественно новый уровень.
Для чего используется исследование?
- Для диагностики аллергических заболеваний (пищевая аллергия, атопический дерматит, бронхиальная астма, аллергический ринит, респираторный аллергоз).
- Для оценки риска развития аллергических реакций на пшеницу и пшеничную муку.
Когда назначается исследование?
- При наличии следующих, указывающих на аллергический характер, симптомов при употреблении в пищу продуктов из пшеничной муки и пшеницы: покраснение и зуд кожи, ангионевротический отек, риноконъюнктивит, отек гортани, кашель и бронхоспазм, тошнота, рвота, боль в области живота и диарея и др.
- При невозможности отмены препаратов для лечения основного заболевания, так как они могут повлиять на результаты кожного тестирования.
- Детям – если их родители страдают аллергическими заболеваниями.
- Детям в возрасте до 5 лет (при невозможности выполнения кожных тестов).
- При поражении кожных покровов, в острый период заболевания.
- При поливалентном характере сенсибилизации, когда нет возможности провести тестирование in vivo с предполагаемыми аллергенами.
- При ложноположительном или ложноотрицательном результате кожного тестирования.
Что означают результаты?
Значение показателя,
Класс
Уровень аллергенспецифических антител IgE
Полезно знать об АЛЛЕРГИИ НА ПШЕНИЧНУЮ МУКУ (hvete)
АЛЛЕРГИЯ НА ПШЕНИЧНУЮ МУКУ (hvete)
Полезная информация об аллергии на пшеничную муку – Информационный лист Норвежского союза астматиков и аллергиков
Что такое пищевая аллергия?
Аллергическая реакция на продукты питания возникает из-за того, что организм реагирует на некоторые виды протеинов, содержащиеся в пище. У одних такая реакция может быть очень сильной, даже после принятия незначительного количества непереносимой пищи. У других возникают лишь неприятные ощущения, проходящие без драматических последствий. Пищевая аллергия чаще встречается у детей, чем у взрослых. В большинстве случаев пищевая аллергия пропадает в дошкольном возрасте. Не является необычным невосприятие нескольких видов продуктов питания. При необходимости отказа от продуктов, содержащих важные питательные вещества, следует найти для них хорошие заменители с целью сохранения здорового и разнообразного рациона питания.
Что такое аллергия на пшеничную муку?
При аллергии на пшеничную муку человек имеет аллергию на протеины, содержащиеся в пшенице. Большинство из аллергиков на пшеницу также должны избегать контакта с родственными сортами зерновых, как например, рожь, ячмень и спельта. Рацион, не содержащий глютена, соответствует рациону, применяемому для больных кишечной болезнью целиакия.
Аллергия на пшеницу наиболее часто встречается у маленьких детей. Большинство из детей избавляются от данной аллергии до достижения ими школьного возраста. Симптомы варьируются от желудочно-кишечных симптомов, ухудшения экземы и сыпи до аллергического шока.
Аллергия на пшеничную пыль
Некоторые аллергики реагируют на пшеничную пыль (например, при выпечке), даже не смотря на то, что они переносят пшеницу, содержащуюся в еде. Реакцией на пшеничную пыль могут быть приступы астмы, ухудшение экземы или насморк. Данный вид аллергии чаще всего встречается среди пекарей. Лечение заключается в избегании мучной пыли.
Анафилактический шок, возникающий при физической активности и связанный с пшеницей
Одной из редких форм аллергии на пшеницу является реакция на пшеницу только в тех случаях, когда после приёма пшеницы следуют физические нагрузки. Такие реакции обычно впервые возникают в юношеском или взрослом возрасте.
Ложные позитивные результаты тестов
При наличии вышеуказанных форм аллергии на пшеницу, обычно проявляются позитивные результаты тестов Пирке и анализов крови на антитела IgE. Тем не менее, многие люди могут показывать позитивные результаты тестов не проявляя симптомов аллергии при приёме пшеницы в пищу. Это действует, например, в отношении людей, страдающий от аллергии на пыльцу травы. Именно поэтому следует рассматривать возможность провести лабораторные анализы переносимости пшеницы в комбинации с симптомами и известными реакциями на продукты питания.
Неаллергические реакции на пшеницу
Следует также заметить, что в некоторых случаях люди могут реагировать на пшеницу без наличия аллергии на пшеницу или целиакии. Это прежде всего относится к неопределённым желудочно-кишечным симптомам, о сокращении которых в результате исключения пшеницы из рациона сообщают многие. Причиной данных симптомов может являтся высокое содержание фибры (фруктанов) в пшенице (и ржи). Данные типы фибры могут приводить к вздутию и жидкому стулу, в особенности у людей с раздражённым кишечником. Мука спельты, обычно, переносится в таких случаях достаточно хорошо, в особенности если в спельте содержится глютен.
Где может содержаться пшеница?
Пшеница входит в состав большинства норвежских зерновых и хлебобулочных продуктов. Кроме того, пшеничная мука используется в ряде комплексных продуктов, как, например, соусы и супы. Пшеничная мука составляет основу макаронных изделий, кускуса, бульгура и семулии. Большинство аллергиков реагируют также на рожь и ячмень.
Из-за того, что глютеносодержащие сорта зерновых входят в большое количество продуктов, следует всегда контролировать список ингридиентов при покупке продуктов питания, состоящих из многих элементов. Согласно предписанию о маркировке, все продукты, содержащие пшеницу или другие глютеносодержащие сорта зерновых, должны должным образом маркироваться с указанием актуальных видов зерновых.
Что можно есть при аллергии на пшеничную муку?
Пшеничный протеин отсутствует в продуктах, изготовленных исключительно на базе молока, яиц, мяса, рыбы, морских ракообразных, фруктов, орехов, растительного масла или овощей. Следует помнить, что маринады и смеси специй иногда могут содержать пшеницу.
Такие зерновые, как кукуруза, рис, гречиха, пшено, киноа, сорго и просо являются хорошими заменителями пшеницы, ржи и ячменя. Многие переносят также безглютеновый овес.
Можно употреблять в пищу специальные безглютеновые продукты: мучные смеси, макаронные изделия, печенье, хрустящий хлебец и зерновые смеси для завтрака. Некоторые из них содержат пшеничный крахмал, но количество протеинов в нем настолько незначительно, что для большинства аллергиков это не будет проблемой. Безглютеновые продукты можно найти в магазинах с широким ассортиментом товаров, а также в специализированных магазинах здорового питания. Некоторые булочные продают безглютеновую выпечку.
Так как зерновые культуры широко используются и являются важным источником питательных веществ в норвежском рационе питания, необходимо обеспечить установление правильного диагноза в целях сохранения правильного рациона и во избежание необоснованных запретов.
Безглютеновые готовые продукты, как например безглютеновый хлеб и зерновые смеси, часто основываются на рисовом, кукурузном, картофельном или пшеничном крахмале. Такие продукты, основанные в основном на крахмале, не содержат большое количество фибры и питательных веществ, в сравнении с обычным хлебом из муки грубого помола. Если основываться исключительно на таких типах зерновых продуктов, увеличивается риск запоров и недостачи питательных веществ.
Среди естественных безглютеновых зерновых встречается большое количество богатых на питательные вещества вариантов. Просо, гречиха, киноа и пшено являются хорошими примерами таких зерновых. Именно поэтому, следует печь хлеб на основе данных продуктов, добавляя в него фибру и зёрна для увеличение количество принимаемой фибры.
Норвежское объединение больных целиакией может предоставить информацию о болезни и безглютеновом рационе питания. www.ncf.no
Полезно знать об АЛЛЕРГИИ НА ПШЕНИЧНУЮ МУКУ (hvete)
Аллергия на каши у детей симптомы лечение заболевания
Поделиться с друзьями
Причины
Наука и медицина пока еще не сделали точных выводов о том, почему аллергия может развиться именно у детей. Однако есть определенные факторы, которые способствуют развитию аллергических реакций у малыша. Так, например, если мама во время беременности злоупотребляла продуктами, имеющими славу аллергенов — например, орехами, цитрусовыми, мёдом, копченостями, то вполне возможно, что у новорожденного будут признаки аллергии. Если мама отказалась от грудного вскармливания или его продолжительность была крайне недолгой – аллергия может проявится во всей красе. Ведь аллергия — это иммунный ответ организма, и, если ребёнок не получает необходимых антител от мамы, то риск развития болезни повышается. Также её могут спровоцировать самые разнообразные пищевые привычки ребенка — сладости, шоколад, фрукты, особенно мандарины и апельсины. Содержащиеся в этих продуктах аллергены могут спровоцировать у ребёнка сенсибилизацию — развитие повышенной чувствительности к подобным веществам. В результате иммунного ответа организм бурно реагирует на аллерген, и при последующем его употреблении развивается аллергическая реакция. Среди других многочисленных причин, которые могут спровоцировать развитие аллергий можно выделить частые инфекционные заболевания, постоянный контакт с аллергенами – пылью, кожей животных, средствами бытовой химии, в том числе по уходу за детской кожей. 1,2,4
Аллергический дерматит
Кожные проявления,
которой чаще поражаются открытые
части тел, которые соприкасаются
со средствами для ухода или
подгузниками.

Аллергический конъюнктивит
Развивается при сенсибилизации
на цветение растений, продукты
жизнедеятельности домашних
питомцев, вследствие пищевой
аллергии.

Аллергическая энтеропатия
Лекарственная или пищевая
непереносимость с симптомами
в виде болей в животе,
продолжительных и выраженных
приступов колик.

Поллиноз, сенная лихорадка
Ежегодное обострение аллергии,
связанное с цветением или
созреванием растений.

Аллергия на ультрафиолет
Проявляется в виде крапивницы,
зуда и боли.

Крапивница или уртикарная сыпь
Название точно отображает
характер реакции: она похожа
на ожоги от крапивы
или множественные укусы
насекомых.

Аллергический ринит
Реакция на пищевые и бытовые
аллергены, но основной провокатор
сезонного ринита — цветение
и пыление деревьев и растений.

Лекарственная аллергия
Развивается в ответ на введение
в организм медикаментов.

Холодовая аллергия
Аллергическая реакция на низкую
температуру воздуха,
проявляющаяся в виде
затрудненного дыхания, отека
слизистой носа и глаз,
покраснением кожи.

Отек Квинке
Острая аллергическая реакция,
которая требует экстренной
медицинской помощи. Отмечается
при пищевой, лекарственной
аллергии, при укусах насекомых
или после контакта с
животным. 1,2,3,4
Симптомы и признаки
Диагностика и назначении лечения детской аллергии часто представляет из себя настоящий квест для специалистов, потому что проявления аллергических заболеваний у детей многообразны, к тому же они нередко «прячутся» под другие заболевания или протекают одновременно с ними. Так, например, затруднительна диагностика аллергической энтеропатии, поскольку она легко маскируется под проявление других заболеваний, например, колик или диспепсию. Однако есть наиболее частые проявления заболевания, позволяющие более точно определить их причину.
Так, например, симптомы ринита (заложенность носа, чихание, насморк) указывают на респираторную (дыхательную) аллергию в ответ на попадание аллергена в слизистую дыхательных путей . В более тяжелых случаях дыхательная аллергия сопровождается сухим навязчивым кашлем, одышкой, хрипами. А своеобразной «вершиной» становится бронхиальная астма. 1,3,4
Кожные высыпания на щеках, сгибах локтей и колен, за ушами, вокруг глаз и крыльев носа, на ягодицах сигнализируют о аллергическом дерматите, которые у детей часто провоцируется пищевой, холодовой и лекарственной аллергиями. 1,4
Если же у ребенка покраснели веки, обильно льются слезы (при этом он в обычном настроении), слизь в уголках глаз, чешутся глазки – это все может быть следствием аллергического конъюнктивита.
Но самые опасные симптомы у анафилактического шока, аллергической реакции немедленного типа, требующей срочной медицинской помощи. К ним относятся бледность, липкий холодный пот, одышка, судороги или подергивание отдельных частей тела, непроизвольное мочеиспускание и дефекация, потеря сознания, редкое дыхание а также снижение частоты сердечных сокращений. 1,4
Методы диагностики
При подозрении на аллергию нужно обратиться к педиатру, который после проведения первичного обследования, направит ребенка к аллергологу. И уже там врач назначит все необходимые процедуры, которые помогут точно понять что за аллергическая реакция и на что у ребенка. Это и кожные пробы и анализ крови на общий и специфический IgE. А также провокационные пробы с нанесением препарата с аллергеном на слизистую глаза, носа, в дыхательные пути, внутрь. Естественно, что это исследование проводится только под наблюдением врача. 1,4
Диагноз установлен
Как и в случае аллергии у взрослых, первое, с чего стоит начать — исключить контакт с аллергеном. Например, установить фильтры и мойки воздуха, изменить рацион питания ребенка, начать вести специальный дневник, в который записывать меню каждого дня и внимательно следить за ним. в случаях аллергии у грудных детей, изменения в питании коснутся и кормящей матери. Если эти меры не помогают держать болезнь под контролем, то после обследования врач назначит курс лечения, включающий прием антигистаминных и кортикостероидных препаратов (при аллергии, плохо поддающейся контролю и лечению обычными методами), веществ снимающих отек слизистой носа (при рините, поллинозе), а также метод аллерген-специфической иммунотерапии (АСИТ), при котором ребенку вводят препарат аллергена, начиная с микроскопических доз, постепенно повышая их. Такой прием тренирует организм, приучая его спокойно реагировать на аллерген, а затем и вовсе избавиться от повышенной чувствительности. 1,3,4
Профилактика
Если у малыша есть предрасположенность к аллергии или заболевание уже диагностировано, то для снижения риска повторных приступов необходимо соблюдать ряд мер. Например, как можно дольше сохранять грудное вскармливание, придерживаясь самостоятельной гипоаллергенной диеты. С осторожностью вводить новые продукты в рацион. Отказаться от предметов обихода, в которых могут накапливаться аллергены: ковры, шторы, старые постельные принадлежности, книги. Ежедневно проводить влажную уборку с использованием специальных гипоаллергенных средств бытовой химии. Использовать мойки и увлажнители воздуха. А также одевать малыша в вещи из гипоаллергенных тканей. 2,3