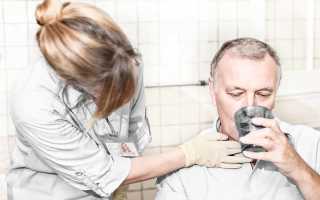
Восстановление глотательного рефлекса после инсульта
Дисфагия: как решаются проблемы глотания при восстановлении после инсульта пожилого человека?
Дисфагия диагностируется при нарушении работы центров, ответственных за процесс глотания. В результате у 60% постинсультных больных проявляется спастика лицевых мышц, языка, гортани или пищевода. И встает вопрос не только полноценного питания, но и предотвращения таких осложнений, как аспирационная пневмония, которая возникает при попадании жидкости или частиц пищи в дыхательные пути.
В итоге, вместо активного восстановления после инсульта у пожилого человека возникают новые проблемы: по причине недоедания и обезвоживания организма снижается реабилитационный потенциал, появляется риск обструкции дыхательных путей, аспирации и т.д.

Как проводится диагностика, и подбираются методики работы с проблемами глотания после инсульта?
Дисфагия диагностируется несколькими методами. Используются видеофлюроскопия, фиброоптическая эндоскопия, УЗИ, манометрия, пальцевой метод. Главная задача данных методов – определить, на какой фазе глотания у пациента возникают проблемы. Только определив это, можно решать проблему питания, принимать меры безопасности и работать над процессом восстановления функций всех органов, задействованных в процессе. В ситуации, когда после инсульта процесс глотания нарушен, на первое время может быть принято решение о постановке зонда.
Принимается такое решение на основе проведения сертифицированных скрининговых тестов, которые помогают определить, можно ли этого больного кормить через зонд или нельзя, поскольку это может грозить аспирацией. Зонд и трахеотомическая трубка ставятся временно. Не более чем на месяц. Потому что зонд, из какого бы «дружественного» человеческому организму пластика он не был сделан, в результате постоянного контакта может сформировать пролежни в носоглотке, пищеводе, вызвать повреждения слизистой. А постоянное раздражение слизистой оболочки приводит к отделению секретов защитного плана, которые могут мешать процессу занятий с логопедом.
Зонд ставится из соображений безопасности и позволяет решить вопрос с питанием. Если глотание восстанавливается, зонд убирается, и человек начинает глотать сам. Тогда логопедом совместно с диетологом определяется, как именно следует кормить такого пациента – использовать смеси, специально измельченную пищу, загустители (поскольку воду порой проглотить сложнее, чем, например, пюре).

Но если глотание в течение месяца не восстановилось, ставится гастростома — гастростомическая трубка. Она большего диаметра, чем зонд, что позволяет в отличие от зонда свободно кормить больного не только специальными смесями, но еще и более грубой пищей. Важно, что есть возможность ее прочистить.
Иногда гастростома накладывается для того, чтобы облегчить выполнение упражнений по глотанию. Поскольку сделать это с зондом гораздо сложнее. Поэтому гастростома может стоять как всю жизнь, так и столько, сколько нужно, чтобы восстановить процесс глотания.
Методики лечения дисфагии, приобретенной в результате инсульта. Упражнения для восстановления глотательных рефлексов
Заниматься восстановлением процесса глотания у постинсультных больных (проводить занятия на укрепление мышц языка, гортани и т.д. и отслеживать результат) должны только специалисты. Как правило, с этим работают логопеды. Они же на основании результатов тестов и исследований определяют методику восстановления.
Глоток имеет несколько фаз и для понимания, на какой фазе образовались проблемы и с какой частью процесса нужно работать, проводятся специальные исследования и тесты. По результатам тестов, например, может использоваться Ice-терапия, терапия льдом. Лед расслабляет, убирает спастику, которая формируется в мышцах после инсульта и мешает нормально глотать.
В курс занятий, укрепляющих мышцы речевого аппарата, могут входить как отработка простых действий – открыть-закрыть рот, сложить губы или язык трубочкой, имитировать кашель и полоскание горла, произносить с натугой разные звуки, так и более сложные, которые подбираются логопедом под конкретную ситуацию и проблемы пациента.
Когда нужно начинать работать с проблемами глотания? Или результат не зависит от времени начала занятий?
Время восстановления после инсульта глотательных рефлексов зависит от того, насколько оперативно начата работа. С любыми нарушениями лучше всего начинать работать сразу. И чем плотнее занятия со специалистами реабилитационного профиля в течение первых шести месяцев, тем больше шансов использовать все возможности реабилитационного потенциала.
Особенно эффективны первые месяцы, причем в отношении всех проблем и нарушений, приобретенных в результате инсульта. Не только в силу того, что какие-то связи, которые еще не утрачены, можно сохранить в рабочем состоянии. Важно, что еще не сформировались и патологические связи, которые будут мешать восстановлению.
И надо иметь в виду, что ни один специалист не будет делать что-то диаметрально противоположное тому, что уже применялось в восстановлении до него. Он просто будет подключать дополнительные модули и приемы.
Чем больше нарушений проявилось, тем сложнее и дольше длится восстановление после инсульта у пожилого человека. Поэтому чем плотнее занятия с логопедом первые полгода, тем больше шансов на успех, шире возможности и лучше результат.
Можно ли рассчитывать на восстановление после инсульта в домашних условиях глотательных рефлексов при дисфагии?
С учетом выполнения всех рекомендаций врача и интенсивности занятий такое восстановление после инсульта возможно. Хорошие результаты, безусловно, можно получить и амбулаторно, если позволяет состояние пациента, и дома. Главное чтобы занятия шли непрерывно и курировались специалистом-логопедом.
В процессе лечения и восстановления после инсульта в домашних условиях важно помнить о безопасности больного. Следить за правильностью положения тела при питании, соблюдать рекомендации врача о характере и консистенции пищи в рационе пациента, проводить санацию ротовой полости после приема пищи.
Необходимо также, чтобы родные больного активно участвовали в процессе, подбадривали, напоминали, стимулируя закрепление результатов во время самостоятельных занятий при восстановлении после инсульта. В домашних условиях сделать это намного проще. Чувствуя поддержку родных, пациент быстрее идет на поправку и можно рассчитывать на полное восстановление после инсульта самостоятельного глотания.
Дисфагия после инсульта: как помочь пациенту
Резюме. Результаты Кокрейновского обзора от 2018 г.
 Распространенность дисфагии после инсульта по разным данным составляет 27–64%. Как правило, симптомы дисфагии регрессируют самостоятельно на протяжении 2 нед после перенесенного инсульта, однако 15% выживших после него по-прежнему испытывают проблемы с глотанием в течение 1 мес, а многие из этих людей нуждаются в длительном кормлении через зонд. Осложнения дисфагии включают аспирацию, которая приводит к инфицированию бронхолегочной системы и развитию пневмонии; также следствиями дисфагии выступают недоедание, неспособность к полноценной реабилитации, повышенный риск присоединения вторичной инфекции, длительный период пребывания в больнице и повышенный риск смерти.
Распространенность дисфагии после инсульта по разным данным составляет 27–64%. Как правило, симптомы дисфагии регрессируют самостоятельно на протяжении 2 нед после перенесенного инсульта, однако 15% выживших после него по-прежнему испытывают проблемы с глотанием в течение 1 мес, а многие из этих людей нуждаются в длительном кормлении через зонд. Осложнения дисфагии включают аспирацию, которая приводит к инфицированию бронхолегочной системы и развитию пневмонии; также следствиями дисфагии выступают недоедание, неспособность к полноценной реабилитации, повышенный риск присоединения вторичной инфекции, длительный период пребывания в больнице и повышенный риск смерти.
Подходы к менеджменту дисфагии включают поведенческие направления, которые могут носить компенсационный или реабилитационный характер.
Компенсационные методы включают:
- изменение консистенции жидкости и пищи до желеобразной, кормление в положении сидя (туловище под углом 90°);
- наклон головы в сторону парализованного мягкого неба;
- приведение подбородка к грудине перед моментом проглатывания пищи, которое способствует приведению надгортанника к черпаловидно-надгортанной складке;
- профилактический кашель после глотания.
Реабилитационные методы включают:
- прием Шейкер — в положении лежа на спине необходимо поднимать голову в течение нескольких секунд, повторяя упражнение 20 раз. Это способствует улучшению раскрытия верхнего сфинктера пищевода за счет укрепления надподъязычных мышц;
- прием Мендельсона — длительное сокращение надподъязычных мышц с целью обеспечения подъема гортани, открытия верхнего сфинктера пищевода и закрытия дыхательных путей;
- крепко удерживая кончик языка зубами, делать глотательные движения;
- глотание слюны, капель воды, сока или просто имитация глотательных движений.
Реабилитационные методы также включают периферическую сенсорную стимуляцию, такую как тактильную, тепловую и кислотную (лимонная кислота), электростимуляцию, воздушные импульсы и акупунктуру. Исследователи также изучали химические и фармакологические агенты, включая капсаицин, масло черного перца, каберголин, ингибиторы ангиотензинпревращающего фермента и блокаторы кальциевых каналов.
Современные периферические методы включают фарингеальную электрическую стимуляцию (pharyngeal electrical stimulation — PES), нейромышечную электростимуляцию глоточных мышц (neuromuscular electrical stimulation — NMES). Центральные методы стимуляции, также известные как неинвазивная стимуляция головного мозга: транскраниальная магнитная стимуляция (transcranial magnetic stimulation — TMS), а также транскраниальная стимуляция постоянным током (transcranial direct current stimulation — tDCS).
Цель анализа
Исследования показали, что уменьшение выраженности симптомов дисфагии связано с улучшением функции здорового полушария. Цель большинства мероприятий, описанных в этом обзоре, — ускорить процесс нейропластичности у пациентов с дисфагией в период острого инсульта и раннего реабилитационного периода. Данный анализ, опубликованный 26 июня 2018 г. в Кокрейновской базе данных систематических обзоров, направлен на осветление вопроса эффективности современных терапевтических методов в лечении пациентов с дисфагией.
Критерии отбора
Были выбраны участники с клиническим диагнозом ишемического или геморрагического инсульта в течение 6 мес после сосудистой катастрофы. Дисфагия диагностирована с помощью водной глотательной пробы (Water Swallowing Test), модифицированной пищевой или жидкостной пробы (modified diet or fluid assessments), тестов на глотание (swallowing test scores) клиницистом (как правило, медсестрой или логопедом), или с помощью видеофлуороскопического исследования глотания (videofluoroscopy swallow study — VFSS)/фиброоптической эндоскопической оценки глотания (fibreoptic endoscopic evaluation of swallowing — FEES).
Результаты
Авторы анализировали 41 исследование (2660 участников), в которых применяли следующие методы терапии пациентов с дисфагией:
Поведенческие направления (компенсационные и реабилитационные методы)
Поведенческие направления улучшили функцию глотания (121 участник, 3 исследования), уменьшили долю участников с дисфагией в конце исследования (511 участников, 6 исследований) и уменьшили показатель аспирации (27 участников, 1 исследование). Поведенческие направления не уменьшали продолжительность стационарного пребывания, выраженность инфекции бронхолегочной системы или пневмонии, не снижали смертность и не улучшили функциональный исход.
Лекарственные средства
Лекарственная терапия эффективна относительно снижения риска инфекции бронхолегочной системы и пневмонии (60 участников, 1 исследование). Выявлено, что лекарственная терапия не влияла на функцию глотания, а также не снижала смертность.
Иглоукалывание
Иглоукалывание продемонстрировало эффективность в аспекте уменьшения доли участников с дисфагией в конце исследования (676 участников, 8 исследований). Однако акупунктура не улучшала функцию глотания.
Нейромышечная электростимуляция глоточных мышц
Данный подход, вероятно, эффективен в аспекте уменьшения времени фарингеальной фазы глотания (126 участников, 3 исследования), однако не уменьшает долю участников с дисфагией и не улучшает функцию глотания.
Фарингеальная электрическая стимуляция
Исследование эффективности этого метода продемонстрировало отсутствие его влияния на смертность, продолжительность стационарного пребывания, количество участников с дисфагией в конце исследования, функцию глотания и риск инфекции бронхолегочной системы.
Физическая стимуляция (тепловая, тактильная)
Физическое стимулирование сокращало время фарингеальной фазы глотания в одном небольшом исследовании (16 участников, 1 исследование). Выявлено, что физическая стимуляция не влияет на смертность пациентов и долю участников с дисфагией в конце исследования, а также не улучшает функцию глотания.
Транскраниальная стимуляция постоянным током
Данный подход не повлиял на долю участников с дисфагией в конце исследования и не улучшил функцию глотания (34 участника, 2 исследования).
Транскраниальная магнитная стимуляция
Выявлено улучшение функции глотания в конце исследования (141 участник, 8 исследований, p=0,02). Однако не выявлено изменений в показателях смертности в конце исследования и аспирации.
Итоги
Полученные результаты свидетельствуют о том, что в целом терапия, направленная на улучшение глотательной функции, сокращает продолжительность пребывания в больнице, уменьшает выраженность проявлений дисфагии, снижает риск инфекции бронхолегочной системы. Тем не менее данный подход не оказал существенного влияния на результаты смертности и инвалидизации.
Таким образом, поведенческие направления, акупунктура и транскраниальная магнитная стимуляция оказались индивидуально эффективными в аспекте улучшения функции глотания и/или уменьшения доли участников с дисфагией в конце исследования. Лекарственная терапия показала эффективность в аспекте снижения риска развития пневмонии.
Постинсультная реабилитация








Тяжелейшее заболевание современности, требующее неотложной помощи, – инсульт. Кровоизлияние в головном мозге, подобно катастрофе, приводит к быстрой гибели огромного количества клеток. В зависимости от степени поражения, отмирают целые зоны мозга – главного органа центральной нервной системы. В итоге рушится взаимосвязь между ЦНС и другими системами, органами, тканями. Сразу после ишемического инсульта внутренние органы и клетки ещё остаются здоровыми, но теряют работоспособность, не получая команды от пострадавшего головного мозга. Вот почему перенесшие инсульт пациенты могут внезапно утратить речь, способность координировать движения, выполнять элементарные действия.
Направление деятельности, описанное на этой странице, представлено в городах:
СЧЕТ НА ВРЕМЯ: ПОЧЕМУ НЕЛЬЗЯ БЕЗДЕЙСТВОВАТЬ ПОСЛЕ ИНСУЛЬТА
Как только связь между головным мозгом и мышцами оборвалась, запускаются разрушительные процессы. И если упустить драгоценное время после инсульта, лечение не начать вовремя эти процессы станут необратимыми.
Бездействующие мышцы слабеют и постепенно атрофируются. Мышцы, как известно. Участвуют в венозном оттоке. Возникают воспаления. Нарушается весь кровоток. Ткани от постоянного дефицита питания и кислорода начинают отмирать. Это самые тяжёлые последствия инсульта — последствия от БЕЗДЕЙСТВИЯ.
Нарушенная связь «мозг — мышцы» работает и в обратном направлении и может быть восстановлена! Мышцы, даже если их включить в работу принудительно, будут способствовать передаче двигательных импульсов, и активировать уцелевшие клетки головного мозга. Получается, чтобы восстановить двигательную функцию после инсульта – нужно двигаться!
КАК ДОЛГО ПРОДЛИТСЯ РЕАБИЛИТАЦИЯ ИНСУЛЬТА
Процесс восстановления после инсульта сугубо индивидуален. Одним пациентам хватает нескольких месяце для восстановления двигательной функции, глотательных рефлексов, речи. Чаще это пациенты в возрасте до 50-ти лет либо без отягощённых диагнозов. Но для многих реабилитация инсульта – очень длительный и энергозатратный путь.
В РЕАБИЛИТАЦИОННЫЙ ЦЕНТР ПОСЛЕ ИНСУЛЬТА – ЛУЧШЕЕ РЕШЕНИЕ!
Восстановление после инсульта лучше доверить профессионалам. Конечно, без поддержки и внимания родных не обойтись, но в домашних условиях практически невозможно обеспечить должный уход, полностью восстановить речь после инсульта, вернуть подвижность конечностям. Зато это можно сделать в условиях центра реабилитации после инсульта.
МЦ Доктор Ост специализируется на восстановлении после инсульта. Здесь применяют прогрессивные и пока крайне редкие в повсеместной медицинской практике методы восстановления двигательной активности и восстановления речи после инсульта. Высококвалифицированные неврологи проведут диагностику и оценят степень поражения. На основе полученных данных будет разработана персональная программа для эффективной реабилитации.
Скорейшему ходу восстановления будет способствовать слаженная работа целой команды специалистов: врачей восстановительной медицины , эрготерапевтов, психологов , реабилитологов , физиотрапевтов и, конечно, заботливых и внимательных медсестер. Ежедневные занятия с каждым пациентом проходят под обязательным контролем врача.
Идеальная ситуация для пациента, поступившего в наш реабилитационный центр с инсультом – попасть в стационар . Круглосуточное нахождение в комфортабельной палате на территории медцентра под наблюдением врачей избавит родных от необходимости ежедневных перемещений больного. А сам пациент будет окружен максимальным вниманием.
В специальной палате нашего центра реабилитации после инсульта тихо и по-домашнему уютно. Предусмотрено все — от ТВ, холодильника, душа, ванной комнаты и бытовых мелочей до современной кровати для лежачих пациентов, оснащенной системой регулирования высоты и угла наклона. Медсестра сама придет, чтоб провести процедуру. Можно даже доставить к лежачему пациенту роботизированный тренажер для восстановления двигательной активности после инсульта.
Со ВСЕХ СТОРОН: САМАЯ ЭФФЕКТИВНАЯ СТРАТЕГИЯ
Прошло время, когда для восстановления нервной системы, назначались, преимущественно медикаменты. Современные методики реабилитации после инсульта, лечение с помощью передовых аппаратных технологий приходит на смену лекарственной терапии с ее множественными побочными эффектами.
Доказано: максимально ощутимые результаты в преодолении последствий инсульта дает всесторонний подход.
Необходимо одновременно восстанавливать речь после инсульта, давать подконтрольную нагрузку мышцам, чтоб не допустить их атрофии, разрабатывать руки после инсульта, пытаться ходить. Это с одной стороны.
А с другой — направленно воздействовать на повреждённые структуры сосудов и нервных тканей, стимулируя их обновление.
Двигаясь в обоих направленияx, можно скорее восстановить нарушенные нейронные связи. Как будто отремонтировать дорожку, по которой побегут импульсы от головного мозга до мышц. Работа с двух сторон разорванной цепи между мышцами и нервным аппаратом позволяет снизить объёмы медикаментозной терапии, снять токсическую нагрузку на организм и в разы ускорить восстановление.
БОС ТРЕНИНГИ — непревзойденная ПОСТИНСУЛЬТНАЯ РЕАБИЛИТАЦИЯ


Очень важно подключать к процессу лечения самого пациента, делать его активным участником на пути выздоровления, а не пассивно терпеть процедуры. Не позволять отчаиваться и концентрироваться на том стрессе, который испытывает взрослый человек после инсульта, потерявший навыки самообслуживания.
Новое слово в реабилитации инсультов — БОС тренинг или метод биологической обратной связи, ориентирующей пациента на успех.
Из-за разрушенных связей между ЦНС и мышцами, у пациентов страдает речь, двигательная функция. После инсульта из-за возникшего паралича часто не даются даже самые элементарные действия. Мозг отдаёт команды: взять кружку, застегнуть пуговицу, но эти импульсы не доходят до отдельных мышц. Пациент впадает в панику, а за тем и в отчаяние. А это не лучшие помощники в процессе выздоровления.
БОС-тренинги погружают перенесшего инсульт пациента в ситуацию успеха, даже незначительные импульсы мозга становятся результативными! Тело пока по-прежнему не реагирует на отправленные сигналы мозга, но чувствительные датчики считывают их и отображают на мониторе в доступной форме. В игровой ситуации пациент отвлекается от бездействующих конечностей, от необходимости восстановления собственной двигательной функции. Сосредотачиваясь на поставленной игровой задаче, он импульсами мозга управляет персонажем игры, а значит с каждым разом оттачивает нужные правильные команды и уже в ходе первых сеансов можно отметить значительный прогресс в восстановлении после инсульта.
Во время БОС-тренинга с высокой точностью фиксируются различные физиологические показатели: сердцебиение, давление, дыхание, нервная деятельность. Все данные выводятся на монитор. А для пациента медцинские показатели интерпретируются в форме игры, исход которой зависит от слаженного управления собственным биологическими показателями. Мозг запоминает правильный алгоритм действий. Биологически обратная связь в разы ускоряет ход реабилитации постинсультных состояний.
Тренинги с биологической обратной связью позволяет восстанавливать координацию, речь, улучшает память, внимание, устраняет головную боль, снимает мышечные спазмы.
Для восстановления после инсульта МЦ Доктор Ост применяет ультрасовременные аппаратные технологии: БАК, Микрополяризация, Бос тренинги, ЧЕНС, Аллоплант, массажи, EPS баротерапия, PRP- терапия, занятия с эрготерапевтом, гидромассаж, ВТЭС
Восстановление глотания после инсульта в доме престарелых

Нарушение глотания – очень частный симптом при инсульте, но обратимый. У большинства больных в доме престарелых в течение двух-трёх недель дисфагия становится меньше или проходит полностью, и глотание восстанавливается. Лишь у небольшой части пациентов она присутствует длительное время и является фактором риска развития аспирации и аспирационной пневмонии. Это очень грозное осложнение, которое в большинстве случаев приводит к летальному исходу, особенно у пожилых и престарелых людей.
Уход за пациентами с нарушением глотания
Существует три основных способов кормления больных, которые вообще не могут глотать:
- Парентеральное кормление. Если человек вообще не может глотать, применяют парентеральное кормление – питание, минуя желудочно-кишечный тракт. При этом в вену вводятся растворы питательных субстратов, белков, жиров, углеводов и аминокислот.
- Кормление через зонд. Если пациент находится в полном сознании или в медикаментозном сне, в его желудок через нос вставляется специальный назогастральный зонд, по которому подаётся пища и жидкости
- Наложение гастростомы. На передней брюшной стенке делается отверстие непосредственно в желудок.
- Загустители. При парадоксальной дисфагии, когда больной не может глотать только жидкую пищу, во время кормления используются специальные загустители.
Способы восстановления глотания
Пансионат для пожилых в Киеве осуществляет уход и наблюдение за пожилыми и престарелыми людьми с нарушениями глотания после инсульта. Главная задача при кормлении таких постояльцев состоит в том, чтобы предотвратить аспирацию во время приёма пищи.
Занятия с логопедом по восстановлению процесса глотания включают в себя упражнения на укрепление мышц речевого аппарата, языка и гортани, а также Ice-терапию, снижающую спастику глотательных мышц.
При инсульте во многих случаях пропадают некоторые очень важные навыки, рефлексы и особенности, такие как чёткое зрение, глотание и т.д. Однако их потерю возможно обратить. Различного рода нарушения присутствуют только у очень малого процента от всех больных, и в таком случае они ведут к более серьёзным последствиям.
Правила помощи пациентам в восстановлении глотания после инсульта
Конечно, первая и основная проблема в подобном случае – способ питания больного. Разработано три специальных метода кормления пациентов, у которых ещё не восстановился глотательный рефлекс.
- Через зонд. При нахождении больного в состоянии полного сознания или медикаментозного сна через нос к желудку вводится специализированный назогастральный зонд, по которому поставляется пища и жидкость.
- Парентеральный способ питания. При этом способе питания пища вообще не попадает в желудочно-кишечный тракт. Он применяется, если пациент не способен даже немного глотать. Вводятся даже не продукты, а венозным методом белки, углеводы, аминокислоты и субстраты.
- Наложение гастростомы. Радикальный метод, при котором делятся прямое отверстие в сам желудок.
Помимо этого, нередко применяются функции загустителей. Они эффективны, когда человек не может употреблять только жидкую пищу.
Способы восстановления глотательных рефлексов с помощью специальных упражнений
Для того чтобы восстановить процесс глотания у больных после инсульта необходимо обращаться только к услугам специалистам. Они на основании результатов тестов, определяют необходимую методику. Может использоваться:
- терапия льдом;
- тренировки с отработкой простых действий (открыть-закрыть рок, сложить язык трубочкой, имитация кашля и т.д.).
Также эффективной методикой считается произношение различных звуков. Для каждой определенной ситуации подбираются определенные звуковые связки.
Восстановление рецепторов после инсульта
Помимо рефлекса глотания, пациенты нуждаются в восстановлении поля зрения после инсульта. Для этого также разрабатываются индивидуальные программы квалифицированными медицинскими специалистами. Восстановительный процесс могут взять под контроль специалисты пансионата, который осуществляет уход за пожилыми людьми. Нередко применяются занятия с логопедом, которые разрабатывают не только речевой аппарат, но мышцы ротовой полости, глотку, диафрагмы и т.д.
Как восстановить глотательный рефлекс при инсульте?
Состояние мозгового инсульта, как серьезное экстренное состояние, представляющее собой осложнение тех или иных системных сосудистых патологий, часто обусловливает возникновение у пострадавших определенных неврологических нарушений, сопровождающихся дисфункциями.
Естественно, что к таким нарушениям или полной дисфункции может относиться так называемая нейрогенная дисфагия.

Расстройство акта глотания
Нейрогенной дисфагией принято называть некоторое расстройство физиологически нормального акта глотания, возникающего при поражении определенных участков головного мозга.
При данном состоянии пациент попросту не может осуществить простой акт глотания, даже жидкой пищи или воды из-за отсутствия соответствующего рефлекса.
Проблема проявляется не только некоторым затруднением либо же полной невозможностью осуществления акта глотания, иногда состояние может дополняться болями в непосредственный момент глотания, опасным попаданием пищи в носоглотку, гортань либо даже трахею, что в свою очередь, опасно развитием острой асфиксии или удушья, что опасно для жизни человека.
Данные статистики, в данном случае, кране печальны – ведь в острый период после первичной симптоматики инсульта, с дисфагией сталкивается порядка 35-ти, 65-ти% пациентов из числа срочно поступающих на экстренное стационарное лечение.
Статистические данные развития различных осложнений инсульта (в том числе и дисфагии) будут приведены в диаграмме ниже:
Лично предположить, что дисфагия максимально негативно может влиять на общее качество жизни конкретного пациента, ранее перенесшего состояние инсульта.
Более того, после развития дисфагии, стояния, когда пострадавший попросту не может нормально глотать пищу или жидкость, у пациента могут развиваться тяжелейшие осложнения уже этой патологии:
- Прежде всего, со стороны дыхательной системы пациента возможно развитие бронхопневмонии.
- Развитие обезвоживания всего организма.
- Острые нарушения энергетического обмена.
- Возникновение кахексии.
- Резкое усугубление инвалидизации.
Нельзя не отметить, что смертность среди пострадавших после мозгового удара с так называемой постинсультной дисфагией, с необходимостью зондового питания по разным данным варьируется от 18-ти до 25-ти%, хотя, данный показатель, в большей степени, все-таки зависит от степени тяжести поражения мозговых тканей.
Наличие или отсутствие дисфагии после удара
Основные рекомендации Европейской инициативы, связанной с профилактикой и лечением инсульта, заключаются в первичной проверке наличия или отсутствия глотательного рефлекса у всех без исключения пациентов, которые столкнулись с мозговым ударом, ведь иначе, пациент может быть подвержен асфиксии в процессе питания или приема таблетированных форм лекарственных средств.
Данная проверка считается строго обязательной в протоколе курирования пострадавших после мозгового удара любого типа, а коррекция данной патологии (самой дисфагии), с обеспечением пострадавшему адекватного питания, обязана становиться неотъемлемой частью базисного лечения апоплексии в целом и строго курироваться лечащим врачом и др. персоналом.
Как быстро определить развитие дисфагии?
Детальный анализ многочисленной медицинской литературы представляет довольно обширный перечень из существующих методик обследования пациентов, при подозрении на то, что пострадавший от мозгового удара не может глотать пищу, из-за нарушения функции глотания. К таким методикам принято относить:
- Видеофлюороскопию (считающуюся золотым стандартом в диагностике дисфагии). Хотя, данная методика имеет несколько существенных ограничений, связанных с необходимостью использования радиоактивных изотопов.
- Фарингеальную либо же эзофагеальную манометрию.
- Фиброоптическую эндоскопическую оценку функций глотания.
- Пульсовую оксиметрию.
- Электромиографию и пр.
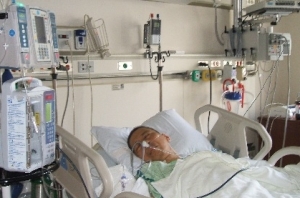
Зондовое кормление больного
К сожалению, большинство из подобных методик не может проводиться в обычных (не специализированных) медицинских учреждениях, поскольку эти методы требуют наличия в учреждении довольно дорогостоящего оборудования.
Первично, хотелось бы сказать, что после мозгового удара, нарушения акта глотания, чаще всего, могут возникать на фоне так называемых атеротромботических либо же кардиоэмболических форм ишемической патологии мозгового кровообращения.
Крайне редко, дисфагия может развиться изолированно, чаще всего, пациент не может осуществить акт глотания одновременно с иными неврологическими симптомами. Проявляется данное состояние следующими признаками:
- Возникновением задержки пищи, непосредственно, в ротовой полости, с формированием так называемого «орального кармана».
- Развитием дефектов речи либо фонации (когда у пострадавшего слышна невнятная речь, голос может начать необычно звучать).
- Резкое снижение способностей контроля слюноотделения.
- Развитие кашля, откашливания или возникновение острой необходимости в прочистке ротовой полости и горла обычной водой либо даже медикаментами.
Как реабилитировать нормальную функцию глотания?
Для проведения адекватной реабилитации больного, который не может банально проглатывать пищу, в лечении постинсультной патологии будет требоваться участие таких специалистов как логопед, диетолог и терапевт.
Пока не произойдет полное восстановление глотательных рефлексов, питание пострадавших от мозгового удара с дисфагией должно проводиться через так называемый назогастральный зонд.
Однако, важно понимать, что длительно проводимое питание посредством зонда, грозит пациенту не менее серьезными осложнениями – тем же назофарингитом, острым эзофагитом, различными стриктурами пищевода и даже мощным носоглоточным отеком.
Правильные реабилитационные мероприятия для больных с постинсультной дисфагией обязаны включать необходимую лечебную гимнастику, включающую целый комплекс упражнений повышающих функциональную активность мышц, которые призваны участвовать в нормальном акте глотания.
Основным методом выбора во время развития нейрогенной дисфагии у постинсультных больных может считаться, внутри-глоточного типа, электростимуляция былого глотательного рефлекса.

Упражнения на имитирование акта глотания
Кроме того, для пациентов страдающих от дисфагии, стараются исключать назначение тех медикаментозных средств, которые способны снизить уровень сознания либо угнетающе воздействовать на функцию глотания.
Речь идет о серьезных седативных препаратах бензодиазепинового ряда, о мощных дофаминергических или антихолинергических препаратах и пр.
Обязательна для таких больных (после медикаментозного курса лечения) и полноценная восстановительная гимнастика, включающая упражнения на имитирование воспроизведения акта глотания, на полоскание горла, покашливание, надувание щек и прочие приемы помогающие в восстановлении глотательного рефлекса.
Инсульт с нарушением глотания





Глотание является важным и сложным процессом, который включает в себя функционирование самых разных групп мышц и черепно-мозговых нервов. А нарушение глотания или дисфагия – является одной из ключевых проблем в организации питания у пациентов, перенесших инсульт.
Стоит отметить, что под нарушением глотания понимается любое, даже незначительное затруднение или возникновение дискомфорта при продвижении пищи в желудок. К дисфагии относится:
- невозможность глотания;
- нарушения движения пищи;
- неприятные нарушения, связанные с задержкой пищи и т.п.
При этом у каждого из пациентов степень и характер нарушений может быть разным. Врачи отмечают, что даже при серьезных заболеваниях полное неспособность глотать встречается довольно редко. В большинстве случаев пациентам тяжело совершать глотательные движения и т.д.
Симптомы дисфагии
Симптомы дисфагии у пациентов также индивидуальны. Здесь может встречаться:
- ограничение движений языка
- слабость мускулатуры полости рта
- слюнотечение;
- невозможность сформировать пищевой комок;
- замедление начала глотательного рефлекса;
- поперхивание;
- задержка пищи во рту и т.п.
В большинстве случаев после инсульта у пациентов возникают проблемы при приеме жидкости или жидкой пищи. В некоторых случаях пациентам даже приходится заново учиться есть.
Хочется отметить, что причина таких затруднений может крыться в том, что при разного рода нарушениях в т.ч. инсультах, страдает нервная система, в результате чего может нарушаться чувствительность. Так, например, пациенты могут ощущать присутствие пищи в ротовой полости только одной из сторон рта, что и является причиной затрудненного пережевывания и глотания. В некоторых случая патологии ЦНС могут привести к потере вкусовых ощущений или проблемы с выработкой слюны.
Среди основных осложнений при дисфагии можно выделить:
- проникновение пищи в дыхательные пути;
- нарушение дыхания;
- пневмонию;
- обезвоживание;
- истощение.
Лечение
Инсульт с нарушением глотания у пациентов – довольно частое явление в современной медицинской практике. Как правило, глотательный рефлекс начинает восстанавливаться примерно через 2 или 3 недели после перенесенного приступа. Период полного восстановления, как отмечают врачи, у каждого пациента индивидуален. Некоторые незначительные нарушения могут оставаться на весьма продолжительное время.
При кормлении пациентов с нарушениями глотательной функции стоит придерживаться определенных правил. При этом больным регулярно следует выполнять упражнения, целью которых является улучшение глотательной функции и полное ее восстановление.
Перед проведением каких-либо лечебных действий необходимо адекватно оценить возможности пациента. Во-первых, необходимо определить может ли пациент поднимать и удерживать голову. Затем следует попросить пациента прокашляться и сглотнуть слюну. После этого пациенту можно дать ложку воды. В случаях, если вода будет свободно выливаться изо рта, а пациент не будет предпринимать попыток проглотить ее, следует продолжить кормление пациента через специальный зонд и несколько повременить с повторной попыткой.