Диабетическая ретинопатия непролиферативная и пролиферативная
Изменение органа зрения при сахарном диабете
Глаза связаны со всем организмом посредством большого количества физиологических и анатомических механизмов. Поэтому часто при общих заболеваниях, в частности и при заболеваниях эндокринной системы, в нем возникают структурные или функциональные изменения.
Офтальмологом совместно с эндокринологом проводится обследование и лечение больных сахарным диабетом и с заболеваниями щитовидной железы.
Сахарный диабет — это группа метаболических (обменных) заболеваний, характеризующихся гипергликемией (повышенным уровнем глюкозы в крови), которая является результатом дефектов секреции (выработки) инсулина поджелудочной железой, действия инсулина или обоих этих факторов.
Диабетическая ретинопатия — специфическое сосудистое осложнение сахарного диабета, характеризующееся появлением патологических изменений со стороны глазного дна.
Риск развития диабетической ретинопатии зависит в основном от типа, длительности и степени компенсации сахарного диабета.
При сахарном диабете 1-го типа ретинопатия крайне редко выявляется в момент постановки диагноза. Через 20 лет после начала заболевания практически все больные этим типом диабета будут страдать ретинопатией, причем две трети — в пролиферативной стадии.
У каждого третьего пациента, страдающего сахарным диабетом 2-го типа, ретинопатия выявляется при установлении диагноза.
Примерно две трети больных диабетом 2-го типа имеют ретинопатию через 20 лет после начала заболевания, при этом пятая часть в тяжелой форме (в пролиферативной стадии).
Клинические проявления диабетической ретинопатии. Диабетическая ретинопатия является распространенным сосудистым осложнением сахарного диабета и занимает одно из первых мест и причин полной потери зрения. Опасность этого осложнения состоит в том, что диабетическое поражение сосудов сетчатки долгое время остается незамеченным. На ранних стадиях больные не отмечают снижения зрения, и только когда изменения распространяются на центральную область сетчатки или происходят обширные кровоизлияния, появляются жалобы на нечеткость зрения, искажение форм предметов или темное пятно перед глазом.

Всем пациентам с сахарным диабетом проводят комплекс офтальмологического обследования:
- Визометрия (определение остроты зрения без коррекции и с коррекцией).
- Определение уровня внутриглазного давления. Пациентам молодого возраста с продолжительностью сахарного диабета 10 и более лет один раз в год. Больным старше 40 лет не менее одного раза в год, не зависимо от продолжительности сахарного диабета.
- Биомикроскопия переднего отдела глаза.
- Гониоскопия (при повышенном внутриглазном давлении, рубеозе (прорастании патологических сосудов) радужки).

Дальнейшие исследования проводят после расширения зрачка:
- Биомикроскопия хрусталика и стекловидного тела с помощью щелевой лампы.
- Обратная и прямая офтальмоскопия в белом и в бескрастном цвете. Последовательно от центра к периферии, во всех меридианах, с тщательным осмотром диска зрительного нерва и макулярной области (центральной зоны сетчатки). При выявлении паталогии по показаниям проводится фотографирование глазного дна с помощью фундус-камеры.

- Проведение Оптической когерентной томографии центральной области сетчатки и зрительного нерва
- ОСТ центральной зоны сетчатки-норма


Диабетический макулярный отек (отек центральной зоны сетчатки)
- Компьютерная периметрия.
Патологические изменения на глазном дне в большинстве случаев возникают через 5-10 лет от начала заболевания. В настоящее время используется классификация диабетической ретинопатии, которая выделяет следующие формы (стадии) :
1. непролиферативная ретинопатия
2. препролиферативная ретинопатия
3. пролиферативная ретинопатия.

Офтальмолог может первым обнаружить на глазном дне изменения, характерные для сахарного диабета. Когда пациенты приходят с жалобами на снижение зрения, появление черных точек и пятен перед глазами, не подозревая о наличии у них сахарного диабета.

Помимо ретинопати, при диабете могут развиваться: катаракта, вторичная неоваскулярная глаукома, поражение роговицы (в виде точечных кератопатий, рецедивирующих эрозий, трофических язв, эндотелиальных эпителиальных дистрофий), часто рецидивирующие блефариты и блефароконъюнктивиты, ячмени, иридоциклиты, иногда поражаются глазодвигательные нервы.
При выявлении прогрессирования диабетической ретинопатии:
— эндокринологами проводится комплекс мероприятий по стабилизации общего состояния пациента и нормализации углеводного обмена,
-офтальмологи по показаниям направляют пациентов на дополнительное обследование — флюоресцентную ангиографию глазного дна (исследование состояния сосудов стечатки с помощью внутривенного контрастирования), консультацию лазерного хирурга для решения вопроса о целесообразности проведения лазерной коагуляции сетчатки.


Своевременное выявление диабетической ретинопатии и адекватное лечение ее на ранних стадиях дают возможность остановить прогрессирование патологии. У больных же с выраженными или грубыми изменениями глазного дна не всегда удается затормозить процесс и предотвратить резкое ухудшение зрения. Результаты многочисленных исследований показали, что неблагоприятному течению диабетической ретинопатии в большей мере способствовали отсутствие компенсации сахарного диабета и неудовлетворительный метаболический контроль, чем старение организма больного и продолжительность сахарного диабета. Только совместная работа эндокринолога, офтальмолога и терапевта даст положительный результат.
Диабетическая ретинопатия
Диабетическая ретинопатия
ДИАБЕТИЧЕСКАЯ РЕТИНОПАТИЯ (ДР) — тяжелое заболевание глаз у людей, страдающих сахарным диабетом. Оно выражается в поражении сосудов сетчатки и при отсутствии должного врачебного контроля и необходимого лечения приводит к слепоте.
Симптомы диабетической ретинопатии>
Поражение сетчатки протекает безболезненно, на ранних стадиях диабетической ретинопатии пациент может не замечать снижения зрения. Возникновение внутриглазных кровоизлияний сопровождается появлением перед глазом пелены и плавающих темных пятен, которые обычно через некоторое время бесследно исчезают (рис. 1 б). Массивные кровоизлияния в стекловидное тело приводят к быстрой и полной потере зрения. Развитие отека центральных отделов сетчатки, ответственных за чтение и способность видеть мелкие предметы, также может вызывать ощущение пелены перед глазом (рис. 1 в). Характерно появление затруднений при выполнении работы на близком расстоянии или чтении.



Профилактика слепоты при диабете
Большинство больных диабетом при длительности заболевания свыше 10 лет имеют те или иные признаки поражения сетчатки. Тщательный контроль уровня глюкозы в крови, соблюдение необходимой диеты и ведение здорового образа жизни позволяют уменьшить, но не исключают риск слепоты от глазных осложнений диабета. Поэтому наиболее верный путь предупреждения слепоты — строгое соблюдение периодичности осмотров глазного дна офтальмологом.
Необходимая периодичность осмотров больных сахарным диабетом офтальмологом.
* — при беременности повторные осмотры проводятся каждый триместр даже при отсутствии изменений со стороны глазного дна.
Лечение слепоты при диабете
Поскольку поражение сетчатки при диабете имеет вторичный характер, крайне важно системное ведение основного заболевания — тщательный контроль уровней глюкозы крови, артериального давления, функций почек.
Лазерное лечение выполняется амбулаторно и является наиболее широко применяемым методом лечения при диабетической ретинопатии и макулярном отеке.
Сущность лазерного воздействия сводится к:
- разрушению бессосудистых участков сетчатки, являющихся источником выделения факторов роста новообразованных (неполноценных) сосудов, являющихся источником кровоизлияний в полость глаза и отека сетчатки;
- увеличению прямого поступления в сетчатку кислорода из сосудистой оболочки;
- тепловой коагуляции новообразованных сосудов.
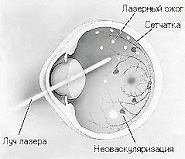
При препролиферативной или пролиферативной ДР лазерные ожоги наносятся по всей сетчатке, исключая ее центральные отделы (панретинальная лазеркоагуляция) (рис. 2).
Новообразованные сосуды подвергаются фокальному лазерному облучению. Данный хирургический метод особенно высоко эффективен при раннем начале лечения, долговременно предупреждая слепоту в 90% и более случаев. В запущенных ситуациях эффективность лазеркоагуляции сильно снижается.
Рис 2. Нанесение лазерных ожогов при панретинальной лазеркоагуляции.
В случае диабетического макулярного отека лазерному воздействию подвергаются центральные отделы сетчатки. Долговременность эффекта лечения в значительной степени определяется системным статусом пациента.
Хирургическое лечение (витрэктомия) показано при массивных внутриглазных кровоизлияниях или запущенной пролиферативной ретинопатии. Суть витрэктомии заключается в удалении из полости глаза сгустков крови, помутневших порций стекловидного тела и фиброваскулярных тяжей на поверхности сетчатки. Аспирация стекловидного тела производится в максимально полном объеме. По возможности удаляется задняя гиалоидная мембрана, располагающаяся между сетчаткой и стекловидным телом, и играющая важную роль в развитии пролиферативной ретинопатии.
Консервативное лечение. При гемофтальме пациенту рекомендуется максимум времени проводить сидя с закрытыми обоими глазами. Этот простой метод способствует тромбированию кровоточащего сосуда и осаждению элементов крови в нижние отделы полости глаза под влиянием гравитации. После достаточного повышения прозрачности оптических сред глаза производится лазерное лечение диабетической ретинопатии. Если в течение 1 мес. этого не происходит, то обычно выполняется витрэктомия.
Лекарственная терапия диабетической ретинопатии и гемофтальма — один из наиболее противоречивых разделов современной офтальмологии. С одной стороны, по данному вопросу проведено большое количество исследований и продолжается активный поиск лечебных препаратов. С другой стороны, на сегодняшний день не существует медикаментозных препаратов, эффективность которых в лечении диабетической ретинопатии доказана. В современных зарубежных руководствах и пособиях по ведению диабетической ретинопатии и гемофтальма методы их лекарственного лечения либо не рассматриваются, либо упоминаются вкратце в разделе о перспективных разработках. По этой причине в системе здравоохранения большинства стран со страховой организацией медицины консервативная терапия диабетической ретинопатии не проводится и общепринятыми методами лечения больных с ДР являются системное ведение диабета, лазеркоагуляция и хирургическое лечение глазных осложнений диабета.
Таким образом, на сегодняшний день методом выбора лечения глазных осложнений диабета является лазерная коагуляция сетчатки. В запущенных случаях показано проведение хирургического лечения. Лекарственная терапия диабетической ретинопатии является предметом перспективных научных исследований и не имеет достаточных оснований для широкого применения в практической офтальмологии. Традиционно выполняемое во многих глазных стационарах России консервативное лечение больных с ДР является не только примером нерационального расхода бюджетных средств, но и одной из главных причин позднего обращения больных за лазерным лечением.
Стоимость лазерных операций
Лазерные операции
| Виды медицинской помощи | Цена в руб. (на один глаз) |
|---|
| Фотодинамическая терапия | 10000 |
|---|---|
| Фотодинамическая терапия с препаратом «Фотолон» | от15250 * |
| Лазерная иридоэктомия | 4800 |
| Лазерная дисцизия вторичной катаракты | 4800 |
| Лазерная периферическая коагуляция | 4800 |
| Лазерная ограничительная коагуляция | 4800 |
| Лазерная коагуляция внутриглазного новообразования | 4800 |
| Лазерная панретинальная коагуляция (сеанс) | 4800 |
| Лазерная коагуляция злокачественного новообразования | 4800 | Примечание: *- в зависимости от количества флаконов «Фотолона» |
| Виды медицинской помощи | Цена в руб. (за сеанс лечения 2 глаза) |
|---|
| Фотодинамическая терапия с препаратом «Фотолон» (1/2 флакона, 25 мг) одномоментно на оба глаза | 20 000 |
|---|---|
| Фотодинамическая терапия с препаратом «Фотолон» (1 флакон, 50 мг) одномоментно на оба глаза | 25 250 |
Цены на сайте приведены как справочная информация и не являются публичной офертой.
Более точную информацию о стоимости медицинских услуг вы можете получить при очной консультации или по многоканальному телефону (812) 324-66-66.
Диабетическая ретинопатия
Офтальмологическая хирургия, 2000, т. 372, № 1, с. 30-35
Сахарный диабет — тяжелое заболевание, часто приводящее к инвалидности и смерти. Его лечение является одной из приоритетных задач современной мировой медицины. Согласно World Health Organization (Всемирная Организация Здравоохранения) 3% населения земного шара имеет сахарный диабет и налицо отчетливая динамика увеличения распространения заболевания. В настоящее время общее количество больных сахарным диабетом в мире превысило 100 млн. человек, ежегодно их число увеличивается на 5-7% и удваивается каждые 12-15 лет. Число больных сахарным диабетом в России приближается к 10 млн. человек.
С открытием в 1922 году F.Banting инсулина диабет перестал быть фатальным заболеванием, быстро ведущим к смерти молодых людей. Увеличение продолжительности жизни больных диабетом привело к появлению ряда сосудистых осложнений заболевания, которых не знала история медицины. Такими поздними осложнениями сахарного диабета являются поражение сетчатки глаз (диабетическая ретинопатия), почек (нефропатия) и периферических нервов (полиневропатия), ишемическая болезнь сердца и гангрена нижних конечностей.
Если на момент введения в клиническую практику инсулина диабет составлял всего 1% среди причин слепоты в США, то уже к 1960 г. эта цифра выросла до 15%. В настоящее время сахарный диабет является лидирующей причиной слепоты среди американского населения трудоспособного возраста и занимает 3 место среди других причин постоянной инвалидности в США.
Диабетическая ретинопатия (ДР) — это высоко специфическое поражение сосудов сетчатки, в равной степени характерное как для инсулин-зависимого, так и для инсулин-независимого диабета. Традиционно различают непролиферативную, препролиферативную и пролиферативную формы диабетической ретинопатии, а также диабетический макулярный отек.
Непролиферативная (фоновая) ДР — первая стадия диабетической ретинопатии, которая характеризуется закупоркой, повышенными ломкостью и проницаемостью мелких сосудов сетчатки. Фоновая ретинопатия не опасна для зрения, ей свойственно многолетнее течение при полном отсутствии каких бы то ни было нарушений зрения.
Препролиферативная ДР — тяжелая непролиферативная ретинопатия, которая предшествует появлению пролиферативной ретинопатии.
Пролиферативная ДР без необходимого лечения обычно ведет к необратимой слепоте. Пролиферативная ретинопатия развивается на фоне тяжелой непролиферативной ДР, когда закупорка мелких сосудов приводит к возникновению обширных зон нарушения кровоснабжения сетчатки. «Голодающая» сетчатка выделяет особые химические вещества, призванные запустить рост новообразованных сосудов (неоваскуляризации). Неоваскуляризация в организме обычно выполняет полезную защитную функцию. При травме она способствует ускорению заживления раны, после хирургической пересадки органов и тканей — их хорошему приживлению. При опухолях, некоторых поражениях суставов и диабетической ретинопатии новообразованные сосуды оказывают неблагоприятное действие.
Диабетический макулярный отек — поражение центральных отделов сетчатки (макула). Данное осложнение не приводит к слепоте, но может быть причиной потери способности читать или различать мелкие предметы. Макулярный отек чаще наблюдается при пролиферативной форме диабетической ретинопатии, но может отмечаться и при минимальных проявлениях непролиферативной ДР. В начальных стадиях развития макулярного отека нарушения зрения также могут отсутствовать.
Естественное течение пролиферативного процесса. Новообразованные сосуды имеют одноклеточное строение стенки, характеризуются быстрым ростом, бурным просачиванием плазмы крови и повышенной ломкостью, которая приводит к возникновению внутриглазных кровоизлияний различной степени тяжести. Небольшие кровоизлияния подвергаются самопроизвольному рассасыванию, массивные кровоизлияния в полость глаза приводят к возникновению необратимого помутнения стекловидного тела (прозрачный гель внутри глаза).
Внутриглазное кровоизлияние — не единственная причина тяжелой потери зрения. В развитии слепоты существенно большее значение имеет просачивание из новообразованных сосудов белков плазмы крови, которые запускают процессы рубцевания сетчатки и стекловидного тела. Постепенное сокращение рубцов вызывает развитие расслоения сетчатки, при распространении которого на центральные отделы сетчатки зрение сильно снижается.
Сокращение рубцовой ткани повышает вероятность разрыва новообразованных сосудов, приводит к рецидивам кровоизлияний внутрь глаза. Это еще более усиливает процессы рубцевания в стекловидном теле, что в конечном счете может быть причиной развития разрыва и отслойки сетчатки. В этом случае обычно развивается вторичная неоваскулярная глаукома — повышение внутриглазного давления, приводящее к сдавлению, быстрой атрофии зрительного нерва и полной слепоте.
Как предупредить слепоту при диабете? Большинство больных диабетом при длительности заболевания свыше 10 лет и более имеют те или иные признаки поражения сетчатки. Тщательный контроль уровня глюкозы в крови, соблюдение необходимой диеты и ведение здорового образа жизни позволяют уменьшить риск слепоты от глазных осложнений диабета. Однако, наиболее верный путь предупреждения слепоты — строгое соблюдение периодичности осмотров глазного дна глазным врачом (см. табл.).
Периодичность осмотров больных сахарным диабетом офтальмологом
Время начала диабета
Каковы симптомы диабетической ретинопатии? Поражение сетчатки протекает безболезненно, на ранних стадиях диабетической ретинопатии и макулярного отека пациент может не замечать снижения зрения. Возникновение внутриглазных кровоизлияний сопровождается появлением перед глазом пелены и плавающих темных пятен, которые обычно через некоторое время бесследно исчезают (рис. 1 б). Массивные кровоизлияния в стекловидное тело приводят к полной потере зрения. Развитие макулярного отека также может вызывать ощущение пелены перед глазом (рис. 1 в). Характерно появление затруднений при выполнении работы на близком расстоянии или чтении.



Как лечить диабетическую ретинопатию? Поскольку поражение сетчатки при диабете имеет вторичный характер, важное значение имеет системное ведение основного заболевания — тщательный контроль уровней глюкозы крови, артериального давления, функций почек. В исследовании Diabetes Control and Complications Research Group (группа по исследованию компенсации диабета и его осложнений (США)), показано, что по сравнению с традиционной терапией интенсивное ведение сахарного диабета уменьшает вероятность развития ДР на 74% и возникновения пролиферативной ретинопатии — на 47%.
Лазерное лечение выполняется амбулаторно и является наиболее широко применяемым методом лечения при диабетической ретинопатии и макулярном отеке. Сущность лазерного воздействия сводится к:
- разрушению «голодающей» сетчатки, являющейся источником выделения факторов роста новообразованных сосудов;
- увеличению прямого поступления в сетчатку кислорода из сосудистой оболочки;
- тепловой коагуляции новообразованных сосудов.
При препролиферативной или пролиферативной ДР лазерные ожоги наносятся по всей сетчатке, исключая ее центральные отделы (панретинальная лазеркоагуляция) (рис. 2).

Рис. 2. Нанесение лазерных ожогов при панретинальной лазеркоагуляции
Новообразованные сосуды подвергаются фокальному лазерному облучению. Данный хирургический метод особенно высоко эффективен при раннем начале лечения, долговременно предупреждая слепоту в 90% и более случаев. Степень компенсации диабета ощутимого влияния на результаты лечения не оказывает. В запущенных ситуациях его эффективность сильно снижается.
В случае диабетического макулярного отека лазерному воздействию подвергаются центральные отделы сетчатки. Долговременность эффекта лечения в значительной степени определяется системным статусом пациента.
Хирургическое лечение (витрэктомия) показано при массивных внутриглазных кровоизлияниях или запущенной пролиферативной ретинопатии. Суть витрэктомии заключается в удалении из полости глаза сгустков крови, помутневших порций стекловидного тела и фиброваскулярных тяжей на поверхности сетчатки. Аспирация стекловидного тела производится в максимально полном объеме. По возможности удаляется задняя гиалоидная мембрана, располагающаяся между сетчаткой и стекловидным телом, и играющая важную роль в развитии пролиферативной ретинопатии.
Консервативное лечение. При гемофтальме пациенту рекомендуется максимум времени проводить сидя с закрытыми обоими глазами. Этот простой метод способствует тромбированию кровоточащего сосуда и осаждению элементов крови в нижние отделы полости глаза под влиянием гравитации. После достаточного повышения прозрачности стекловидного тела производится лазерное лечение диабетической ретинопатии. Если в течение 1 мес. этого не происходит, то выполняется витрэктомия.
Лекарственная терапия диабетической ретинопатии и гемофтальма — один из наиболее противоречивых разделов современной офтальмологии. С одной стороны, по данному вопросу проведено большое количество исследований и продолжается активный поиск лечебных препаратов. С другой стороны, на сегодняшний день не существует медикаментозных препаратов, эффективность которых в лечении диабетической ретинопатии доказана. В современных зарубежных руководствах и пособиях по ведению диабетической ретинопатии и гемофтальма методы их лекарственного лечения либо не рассматриваются, либо упоминаются вкратце в разделе о перспективных разработках. По этой причине в системе здравоохранения большинства стран со страховой организацией медицины консервативная терапия диабетической ретинопатии не проводится и общепринятыми методами лечения больных с ДР являются системное ведение диабета эндокринологом, лазеркоагуляция и хирургическое лечение глазных осложнений диабета.
Таким образом, на сегодняшний день методом выбора лечения глазных осложнений диабета является лазерная коагуляция сетчатки. В запущенных случаях показано проведение хирургического лечения. Лекарственная терапия диабетической ретинопатии является предметом перспективных научных исследований и не имеет достаточных оснований для широкого применения в практической офтальмологии. Традиционно выполняемое во многих глазных стационарах России консервативное лечение больных с ДР является не только примером нерационального расхода бюджетных средств, но и одной из главных причин позднего обращения больных для лазерного лечения.
Разработка и производство лазерного оборудования для офтальмологии, хирургии и терапии. Мультиволновой лазер сканирующий с паттерн-системой. Комбинированный лазер. Офтальмоперфоратор. Офтальмокоагулятор. Диодный инфракрасный и зеленый лазер. Лазер для хирургии. Хирургический лазер. Хирургический лазерный аппарат. Медицинский диодный лазер для резекции, коагуляции, вапоризации и фототермолиза. Лазер с двумя каналами. Лазер для фотодинамической терапии (ФДТ). Лазерный аппарат для терапии. Световодный инструмент для офтальмологии и лазерной хирургии. Хирургические лазеры Российского производства.
Диабетическая ретинопатия
Диабетическая ретинопатия (ДР) — осложнение сахарного диабета, которое приводит к необратимому повреждению сосудов сетчатки (играет основную роль в обеспечении зрения).

ДР долгое время может протекать бессимптомно, до появления значительных повреждений сетчатки. Первые симптомы могут появиться в одном глазу или же сразу в обоих глазах.
Обратите особое внимание на:
- Появление двоения предметов
- Расплывчатость контуров предметов
- Затруднение при чтении любого текста
- Появление тени вокруг предметов
- Появление темного пятна в поле зрения
- Нарушение цветовосприятия

Факторы риска
По степени значимости, от наиболее важных к менее значимым:
- Длительность заболевания сахарным диабетом:
- до 5 лет — частота встречаемости 9-17%
- от 5 до 10 лет — 44-80%
- от 15 лет — 87-99%.
- Неадекватный контроль гликемии
- Некомпенсированная артериальная гипертензия
- Высокий уровень холестерина
- Беременность
- Курение
- Ожирение, гиперлипидемия
Каждый, кто страдает сахарным диабетом — потенциальный пациент с диабетической ретинопатией. Для самоконтроля регулярно проводите тест Амслера.
Стадии диабетической ретинопатии
Выделяют три стадии, в зависимости от степени поражения сетчатки:
- I стадия — Непролиферативная
- II стадия — Препролоиферативная
- III стадия — Пролиферативная
1. Непролиферативная диабетическая ретинопатия
Протекает бессимптомно. При осмотре глазного дна видны:
- Ангиопатия — изменение калибра сосудов, расширение и извитость вен
- Единичные твердые экссудаты
- Микроаневризмы
- Микрокровоизлияния

Способы лечения
- Регулярный осмотр офтальмологом — один или два раза в год. Несмотря на то, что снижения зрения нет, осмотр значительно снижает развитие таких осложнений, как макулярный отек, кровоизлияния в стекловидное тело, кровоизлияния в сетчатку
- Адекватный контроль гликемии крови (!)
- Компенсация сопутствующих факторов риска прогрессирования: артериальной гипертензии, уровня холестерина.
2. Препролиферативная диабетическая ретинопатия
Может протекать бессимптомно. Отмечается ухудшение качества зрения: расплывчатость контуров, двоение, появление пятна в поле зрения, тень вокруг предметов, затруднение при чтении, нарушение цветовосприятия.
При диагностике выявляются:
- Мягкие и твердые экссудаты
- Интраретинальные микрососудистые аномалии (ИРМА)
- Выраженная ангиопатия — петлеобразование венул, изменение калибра сосудов
- Множественные геморрагии
3. Пролиферативная диабетическая ретинопатия
Наиболее тяжелая форма. Проявляется в виде:
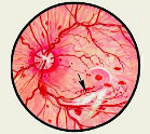
а) Неоваскуляризация — новообразованные сосуды, сетчатки, ДЗН.

Фото глазного дна пациента с пролиферативной диабетической ретинопатией
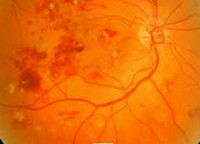
б) Макрокровоизлияния (преретинальные, субретинальные, субгиалоидные, гемофтальм) — отмечается резкое снижение зрения, выпадение поля зрения, темное пятно перед глазом.

Фото глазного дна пациента, с субгиалоидным кровоизлиянием.
в) Глиоз
г) Тракционная отслойка сетчатки
Диабетический макулярный отек
Может развиться при всех состояниях. Сопровождается резким снижением зрения, «искривлением» прямых линий и искажением предметов. Выявляется при помощи оптической когерентной томографии.

Оптическая когерентная томография сетчатки пациента с диабетическим макулярным отеком
Лечение диабетической ретинопатии
Лечение зависит от стадии.
1. Профилактика
Золотой стандарт — панретинальная лазеркоагуляция сетчатки. Проводится при неосложненной ретинопатии в препролиферативную стадию. Значительно снижает риск развития осложнений и стойкого снижения зрения.

2. Лечение диабетического макулярного отека
Пациенту проводят интравитреальные инъекции анти-VEGF препаратов и/или кортикостероидов:
- «Эйлеа»
- «Луцентис»
- «Озурдекс».
3. Хирургическое лечение
При осложненных формах пролиферативной ретинопатии (неоваскуляризации, гемофтальмах, кровоизлияниях в сетчатку, тракционной отслойке сетчатки) проводится хирургическое лечение — субтотальная витрэктомия, удаление пролиферативной ткани, эндолазеркоагуляция.
Помните: развитие и исход заболевания зависит от стадии. Поскольку ДР не имеет явных симптомов и проявляется только после необратимых изменений на глазном дне, необходимо проходить плановые осмотры у врача-офтальмолога.
А пациенты с сахарным диабетом должны проходить его не реже, чем раз в год!
ЧТО ТАКОЕ РЕТИНОПАТИЯ
Сахарный диабет – тяжелое заболевание, которое все чаще встречается среди населения. В Нижегородской области число пациентов с сахарным диабетом составляет более 135 тысяч человек, и эта цифра, к сожалению, неуклонно увеличивается. В 1922 году был открыт инсулин и диабет перестал быть фатальным заболеванием. Оно больше не приводило к быстрой смерти молодых людей. Увеличение продолжительности жизни больных диабетом привело к появлению ряда сосудистых осложнений заболевания, которых история медицины до этого не знала. Такими поздними осложнениями сахарного диабета являются поражение сетчатки глаз (диабетическая ретинопатия), почек (нефропатия) и периферических нервов (полинейропатия), ишемическая болезнь сердца и гангрена нижних конечностей.
Диабетическая ретинопатия (ДР) — это специфическое поражение сосудов сетчатки, которое характерно как для СД (сахарного диабета) 1 типа, так и для СД 2 типа. Более подробно про это заболевание можно прочесть в этой статье (сделать переход на статью про сахарный диабет).
Это осложнение протекает по стадиям. Различают непролиферативную, препролиферативную и пролиферативную формы диабетической ретинопатии, а также диабетический макулярный отек.
- Непролиферативная (фоновая) ДР — первая стадия диабетической ретинопатии, которая характеризуется закупоркой, повышенными ломкостью и проницаемостью мелких сосудов сетчатки. Фоновая ретинопатия не опасна для зрения, ей свойственно многолетнее течение при полном отсутствии ка-ких бы то ни было нарушений зрения.
Пролиферативная ДР без необходимого лечения обычно ведет к необратимой слепоте. Пролиферативная ретинопатия развивается на фоне закупорки мелких сосудов, что приводит к возникновению обширных зон нарушения кровоснабжения сетчатки. «Голодающая» сетчатка выделяет особые химические вещества, призванные запустить рост новообразованных сосудов (неоваскуляризации).
Данный процесс в организме обычно выполняет полезную защитную функцию. При травме он способствует ускорению заживления раны, после хирургической пересадки органов и тканей — их хорошему приживлению. При опухолях, некоторых поражениях суставов и диабетической ретинопатии новообразованные сосуды оказывают неблагоприятное действие. Такие сосуды отличаются повышенной хрупкостью, минимальная физическая нагрузка или повышение артериального давления могут спровоцировать кровоизлияния с резкой потерей зрения. Также в полости глаза может происходить разрастание соединительной ткани, приводящее к отслойке сетчатки.
Диабетический макулярный отек — поражение центральных отделов сетчатки (макула). Данное осложнение не приводит к слепоте, но может быть причиной потери способности читать или различать мелкие предметы. Макулярный отек чаще всего бывает при пролиферативной форме диабетической ретинопатии, но встречается и при минимальных проявлениях непролиферативной ДР. В начальных стадиях развития макулярного отека нарушения зрения также могут отсутствовать.
Обследование больных сахарным диабетом в кабинете офтальмолога областного диабетологического центра проводится в соответствии со стандартами Всемирной Организации Здравоохранения с использованием современного оборудования. Каждый пациент осматривается в соответствии с мировыми стандартами. Обязательными составляющими осмотра каждого пациента с сахарным диабетом являются следующие:
- Сбор анамнеза.
- Определение остроты зрения с коррекцией.
- Измерение внутриглазного давления.
- Мидриаз (расширение зрачка) – для получения полной картины состояния глазного дна.
- Бинокулярный осмотр переднего отрезка глаза на щелевой лампе (для оценки состояния роговицы, угла передней камеры, хрусталика).
- Осмотр глазного дна при помощи асферической линзы.
При необходимости по показаниям проводится дополнительное обследование:
- Фотоконтроль (чтобы отследить динамику процесса).
- Флюоресцентная ангиография (позволяет точно определить наличие новообразованных сосудов).
- ОСТ (оптическая когерентная томография, важна для точной диагностики макулярного отека и атрофии зрительного нерва).
- Периметрия (поля зрения).
- Гониоскопия (осмотр угла передней камеры глаза с линзой Гольдмана).
- Электрофизиологические методы исследования.
С каждым пациентом проводится индивидуальная беседа, даются рекомендации по режиму и поведению. При необходимости – направляется на консультацию к другим специалистам (диабетолог, нефролог), а также принимается решение о дальнейшей тактике его ведения. В тяжелых случаях показано проведение хирургического лечения. Пациентам с диабетическим макулярным отеком в полость глаза вводятся препараты, которые способствуют уменьшению отека и восстановлению зрительных функций.
Лечение глазных осложнений диабета:
На сегодняшний день методом выбора лечения таких осложнений является лазерная коагуляция сетчатки. Она проводится за несколько сеансов с перерывами не менее семи дней. Лазерному воздействию подвергаются зоны ишемии, неоваскуляризации и отека сетчатки. Например, разрушаются новообразованные сосуды с повышенной проницаемостью стенки, «выключаются» зоны, в которых не функционируют капилляры.
Лазерная коагуляция сетчатки является «золотым стандартом» в лечении диабетической ретинопатии и макулярного отека. Она зарекомендовала себя в течение десятилетий. Преимуществами этой методики является то, что мы можем воздействовать на внутренние структуры глаза, не разрезая его. Процедура проводится амбулаторно, после чего пациент отправляется домой. При этом не требуется специального сопровождения, на следующий день пациент полностью работоспособен.
Важно помнить о том, что даже не имея признаков диабетической ретинопатии, необходимо посещать офтальмолога и проходить КАЧЕСТВЕННОЕ! обследование не реже 1 раза в год, а при необходимости чаще. К сожалению, даже имея хорошее зрение, у пациента могут быть тяжелейшие изменения на сетчатке, требующие НЕМЕДЛЕННОГО вмешательства.
В Областной клинической больнице им.Н.А.Семашко представлен полный спектр современного оборудования для диагностики и качественного лечения диабетической ретинопатии и диабетического макулярного отека. Вовремя поставленный диагноз, правильно подобранное и проведенное лечение являются залогом сохранения зрения у пациентов с сахарным диабетом.
На консультацию Вы можете записаться по телефону: +7 (831) 438-95-36 ; или через личный кабинет на нашем сайте.
Диабетическая ретинопатия у пациентов с сахарным диабетом
Диабетическая ретинопатия – специфическая ангиопатия, поражающая сосуды сетчатой оболочки глаза и развивающаяся на фоне длительного течения сахарного диабета. Диабетическая ретинопатия имеет прогрессирующее течение: в начальных стадиях отмечается размытость зрения, пелена и плавающие пятна перед глазами; в поздних – резкое снижение или потеря зрения. Диагностика диабетической ретинопатии включает проведение консультаций офтальмолога и диабетолога, офтальмоскопии, биомикроскопии, визометрии и периметрии, ангиографии сосудов сетчатки, биохимического исследования крови. Лечение диабетической ретинопатии требует системного ведения диабета, коррекции метаболических нарушений; при осложнениях – интравитреального введения препаратов, проведения лазеркоагуляции сетчатки или витрэктомии.
Диабетическая ретинопатия
Диабетическая ретинопатия является высокоспецифическим поздним осложнением сахарного диабета, как инсулинозависимого, так и инсулиннезависимого типа. В офтальмологии диабетическая ретинопатия выступает причиной инвалидности по зрению у пациентов с сахарным диабетом в 80-90% случаев. У лиц, страдающих диабетом, слепота развивается в 25 раз чаще, чем у других представителей общей популяции. Наряду с диабетической ретинопатией, люди, страдающие сахарным диабетом, имеют повышенный риск возникновения ИБС, диабетической нефропатии и полинейропатии, катаракты, глаукомы, окклюзии ЦАС и ЦВС, диабетической стопы и гангрены конечностей. Поэтому вопросы лечения сахарного диабета требуют мультидисциплинарного подхода, включающего участие специалистов эндокринологов (диабетологов), офтальмологов, кардиологов, подологов.
Причины и факторы риска диабетической ретинопатии
Механизм развития диабетической ретинопатии связан с повреждением ретинальных сосудов (кровеносных сосудов сетчатки): их повышенной проницаемостью, окклюзией капилляров, появлением новообразованных сосудов и развитием пролиферативной (рубцовой) ткани.
Большинство пациентов с длительным течением сахарного диабета имеют те или иные признаки поражения глазного дна. При длительности течения диабета до 2-х лет диабетическая ретинопатия в той или иной степени выявляется у 15% пациентов; до 5 лет – у 28% больных; до 10-15 лет – у 44-50%; около 20-30 лет – у 90-100%.
К основным факторам риска, влияющим на частоту и скорость прогрессирования диабетической ретинопатии, относят длительность течения сахарного диабета, уровень гипергликемии, артериальную гипертензию, хроническую почечную недостаточность, дислипидемию, метаболический синдром, ожирение. Развитию и прогрессированию ретинопатии могут способствовать пубертатный возраст, беременность, наследственная предрасположенность, курение.
При диабетической ретинопатии обычно страдают оба глаза, однако степень их поражения может быть различной.
Классификация диабетической ретинопатии
С учетом изменений, развивающихся на глазном дне, различают непролиферативную, препролиферативную и пролиферативную диабетическую ретинопатию.
Повышенный, плохо контролируемый уровень сахара крови приводит к повреждению сосудов различных органов, в т. ч. сетчатки. В непролиферативной стадии диабетической ретинопатии стенки ретинальных сосудов становятся проницаемыми и хрупкими, что приводит к точечным кровоизлияниям, образованию микроаневризм — локальному мешотчатому расширению артерий. Через полупроницаемые стенки из сосудов в сетчатку просачивается жидкая фракция крови, приводя к ретинальному отеку. В случае вовлечения в процесс центральной зоны сетчатки развивается макулярный отек, что может привести к снижению зрения.
В препролиферативной стадии диабетической ретинопатии развивается прогрессирующая ишемия сетчатки, обусловленная окклюзией артериол, геморрагические инфаркты, венозные нарушения.
Препролиферативная диабетическая ретинопатия предшествует следующей, пролиферативной стадии, которая диагностируется у 5-10% пациентов с сахарным диабетом. К способствующим факторам развития пролиферативной диабетической ретинопатии относят близорукость высокой степени, окклюзию сонных артерий, заднюю отслойку стекловидного тела, атрофию зрительного нерва. В этой стадии диабетической ретинопатии вследствие кислородной недостаточности, испытываемой сетчаткой, в ней для поддержки адекватного уровня кислорода начинают образовываться новые сосуды. Процесс неоваскуляризации сетчатки приводит к повторяющимся преретинальным и ретровитреальным кровоизлияниям.
В большинстве случаев незначительные кровоизлияния в слои сетчатки и стекловидное тело рассасываются самостоятельно. Однако при массивных кровоизлияниях в полость глаза (гемофтальме) возникает необратимая фиброзная пролиферация в стекловидном теле, характеризующаяся фиброваскулярными сращениями и рубцеванием, что в итоге приводит к тракционной отслойке сетчатки. При блокировании путей оттока ВГЖ развивается вторичная неоваскулярная глаукома.
Симптомы диабетической ретинопатии:
Диабетическая ретинопатия развивается и прогрессирует безболезненно и малосимптомно – в этом заключается ее главное коварство. В непролиферативной стадии снижение зрения субъективно не ощущается. Макулярный отек может вызывать ощущение размытости видимых предметов, затруднение чтения или выполнения работы на близком расстоянии.
В пролиферативной стадии диабетической ретинопатии, при возникновении внутриглазных кровоизлияний перед глазами появляются плавающие темные пятна и пелена, которые через некоторое время исчезают самостоятельно. При массивных кровоизлияниях в стекловидное тело резко наступает снижение или полная потеря зрения.
Диагностика диабетической ретинопатии
Пациентам с сахарным диабетом необходим регулярный осмотр офтальмолога с целью выявления начальных изменений сетчатки и профилактики пролиферирующей диабетической ретинопатии.
Adblockdetector