Как выбрать нужные суппозитории при воспалении шейки матки
Лечение воспаления шейки матки

Цервицит. Лечение воспаления шейки матки:
Воспаление шейки матки (цервицит) предполагает два патологических процесса, в зависимости от локализации воспаления на шейке: экзоцервицит и эндоцервицит. Под термином экзоцервицит понимают воспаление влагалищной части шейки матки (той, которая доступна осмотру с помощью гинекологического зеркала).
Возникает оно довольно часто и встречается у 70% женщин, обращающихся за помощью к гинекологу. Воспаление может протекать, как в острой, так и в хронической форме, что определяет тактику лечения цервицита.
Почему возникает воспаление шейки матки:
Шейка матки представляет собой биологические барьер, защищающий женскую половую систему от проникновения возбудителей инфекции.
При травмах шейки при родах, инвазивных диагностических процедур, абортах защитные механизмы дают сбой, и инфекция свободно проникает в половые пути, в результате чего в шейке матке возникает воспалительный процесс (цервицит).
Симптомы цервицита:
Острый неспецифический цервицит характеризуется обильными слизистыми или гноевидными выделениями, зудящими ощущениями во влагалище, болями внизу живота. При осмотре шейки гинеколог обнаруживает покраснение, отек, очаги кровоизлияний на шейке и во влагалище. Цервицит в хронической форме характеризуется незначительными выделениями, боль отсутствует. При обнаружении данных симптомов женщина должна обратиться к гинекологу, который проведет диагностику и начнет лечение цервицита.
Диагностика цервицита:
Для диагностики воспаления шейки матки используются следующие методы: микроскопия мазка, бактериологическое и цитологическое исследование, pH – метрия влагалищного отделяемого, ПЦР (полимеразная цепная реакция) и ИФА (иммуноферментный анализ), расширенная кольпоскопия.
Лечение воспаления шейки матки:
Лечение шейки матки направлено на купирование (остановку) воспалительного процесса, лечение сопутствующих заболеваний мочеполовой сферы, восстановление нормальной микрофлоры влагалища. Медикаментозная терапия при лечении цервицита включает в себя применение антибактериальных, противохламидийных, противогрибковых препаратов. Они назначаются внутрь (в форме таблеток) и местно (в виде вагинальных свечей). Для восстановления нормального микробиоценоза влагалища используются препараты, способствующие росту лактобактерий и снижению частоты рецидивов воспалений.
Хирургическое лечение воспаления шейки матки применяется при сочетании цервицита с другими заболеваниями шейки матки: дисплазия, рубцовая деформация и пр. В таком случае лечение воспаления шейки матки будет проводиться в комплексе с другими лечебными мероприятиями в зависимости от сопутствующего заболевания.
Лечение воспаления шейки матки в Нижнем Новгороде:
Лечение воспаления шейки матки в Нижнем Новгороде в МЦ «ТОНУС ПРЕМИУМ» – это тщательная диагностика при помощи современных методов исследования и комплексный подход к лечению пациенток с цервицитом.
Врач назначает лечение в зависимости от клинической картины заболевания и результатов лабораторных анализов.
Доверяйте свое здоровье профессионалам! Выбирайте МЦ «ТОНУС ПРЕМИУМ». Лечение цервицита у грамотного гинеколога – Ваш путь к женскому здоровью.
Записаться на прием к врачу-гинекологу вы можете по телефону 8 (831) 411-13-13
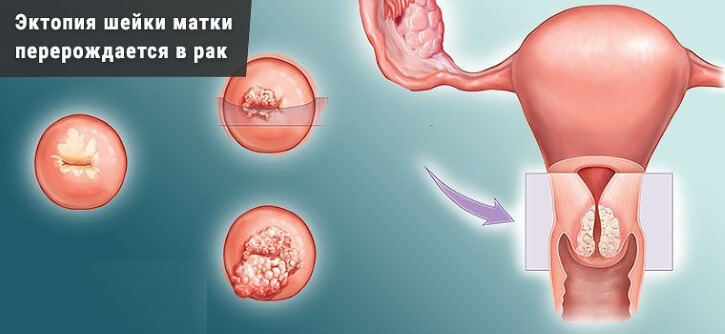
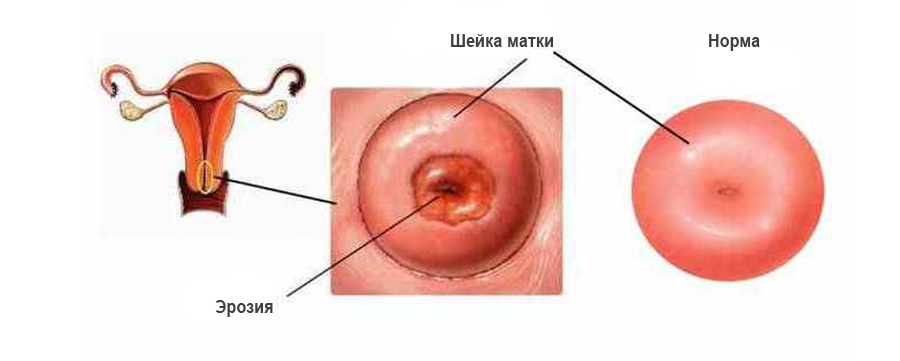
Эрозия и эктропион шейки матки

Эрозия шейки матки (или эктопия) – заболевание, протекающее бессимптомно, поэтому для его выявления нужно проходить профилактический гинекологическое обследование не реже одного раза в полгода. От эрозии шейки матки можно избавиться несколькими способами. Своевременное лечение этого заболевания позволит исключить развитие рака шейки матки. А значит вам не нужна будет биопсия, ведь биопсия («отщипывание» части больного органа) гораздо больнее прижигания эрозии шейки матки.
С помощью чего прижигается эрозия шейки матки:
- лазерного луча;
- коагуляции (прижигание жидким азотом, уксусной кислотой или электричеством);
- радиоволн;
- медикаментозных препаратов (таблетки, уколы, вагинальные свечи).
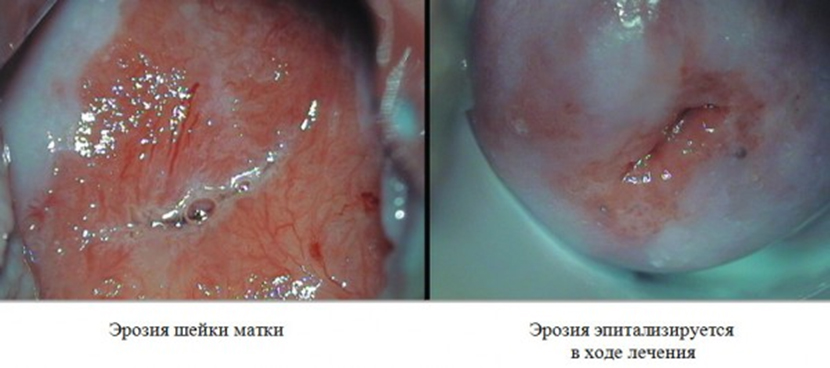
Эрозия шейки матки после прижигания полностью исчезает, однако для быстрейшего заживления рубцов и отсутствия рецидивов лечащий врач выпишет препараты, которые следует принимать определённое время. Какой способ выбрать — зависит от объёма и характера повреждения цервикального канала шейки матки, от стадии и выраженности эрозии. Цель лечения – удаление поврежденных (больных) тканей.
Подготовка к процедуре
Сначала нужно узнать причину возникновения эрозии. Если причина – вирус, то на основе анализов выявляют возбудителя вируса и проводят антибактериальную терапию, а уже после неё проводится прижигание. Прижигание – процесс травматический, оставляет после себя шрамы на шейке матки (исключение — прижигание лазером и радиоволнами), а шрамы могут стать причиной бесплодия. При беременности прижигание не проводят во избежание прерывания беременности. Не проводят прижигания и во время месячных. Если же эрозия появилась у нерожавшей девушки, женщины – проводят медикаментозное прижигание шейки матки с помощью препарата Солковагина или с помощью лазера — это не вызовет бесплодия.
Хирургические способы избавления шейки матки от эрозии (прижигание) возможны только после того, как состояние микрофлоры влагалища стабильно. Подготовку к прижиганию производят с помощью медикаментозного лечения, устраняющего инфекцию – частую причину возникновения эрозии.
Итак, что нужно для прижигания эрозии шейки матки? Найти надёжную клинику, где это делают профессионально. Подготовка к прижиганию эрозии шейки матки — сдача анализов на флору влагалища, сдачу мазка на ЗППП, лечащий врач может назначить анализ на цитологию. Какие именно анализы перед прижиганием шейки матки нужно сдать – скажет лечащий врач. По результатам анализов и визуального обследования возможно назначение лечения для стабилизации состояния микрофлоры влагалища.
Сдача анализов необходима для выявления таких инфекционных причин возникновения эрозии, как:
- стрептококки;
- энтерококки;
- стафилококки;
- инфекции — уреаплазмоз, хламидиоз, микоплазмос, гандерелла, вирус герпеса.
Методика проведения процедуры
Медикаментозное лечение
Такой вид лечения используется на ранних стадиях. Лечение таблетками и уколами, вагинальными свечами в состоянии скорректировать и полностью устранить причины появления эрозии. Современная медицина предлагает для этого гормональные и противовоспалительные средства, в зависимости от результатов анализов могут назначаться антибактериальные и противовирусные препараты, лекарства местного действия. Лечение медикаментами предусматривает приём лекарств, повышающих иммунитет пациентки. Бывают ситуации, когда лечения медикаментами вполне достаточно для избавления от эрозии, хирургического вмешательства не требуется. Каков ваш случай – сможет сказать лечащий врач после визуального обследования влагалища с помощью зеркала.
Метод криодеструкции
Данный способ предусматривает применение жидкого азота, повреждённый участок шейки матки «замораживается». Плюс этого метода – быстрое появление на обработанном азотом участке новых клеток эпителия. Заживает место обработки в течение 4-х недель, в это время из заживающего участка выделяется лимфа, поэтому паниковать не стоит. Как проходит прижигание шейки матки с помощью жидкого азота? С помощью специального оборудования.
Метод лазерного прижигания
Основа этого способа – использование лазерного луча, который может изменять глубину воздействия, поэтому этот метод эффективен при различной глубине поражения тканей шейки матки. Риск развития осложнений после прижигания шейки матки лазером сводится к нолю, его можно применять по отношению к ещё не рожавшим пациенткам, заживление проходит без образования шрамов, без изменений формы шейки матки в течение 2-х недель. Такой способ не сопровождается болью, единственный его «недостаток» — высокая стоимость, которая оправдывается отличным эффектом и выздоровлением без рецидивов.
Радиоволновой метод
Прижигание шейки матки радиоволновым методом – эффективный и безопасный метод, основанный на избавлении повреждённых клеток от молекул воды. Радиоволновый метод позволяет избежать электроожога, часто возникающего во время прижигания током. После такого способа прижигания заживление происходит быстро, без образования шрамов и изменения формы шейки матки. Как именно делают прижигание шейки матки с помощью радиоволн, в подробностях вам расскажет лечащий врач. Отметим, что процесс происходит безболезненно и быстро, возможны неприятные, легко переносимые ощущения в области влагалища. На вопрос — сколько заживает эрозия шейки матки после прижигания радиоволнами ответ есть — 2 недели.
Длительность процедуры
Время проведения процедуры прижигания составляет несколько минут.
Возможные осложнения
После прижигания эрозии шейки матки хирургическими методами возможны два осложнения – обильное кровотечение, вызванное повреждением крупного кровеносного сосуда и воспалительный процесс, вызванный недолеченой инфекцией. Однако при использовании качественного импортного оборудования, когда весь процесс прижигания контролируется лечащим врачом с помощью монитора медтехники, появление такого последствия прижигания эрозии шейки матки сводится к нулю.
После процедуры
Последствия лечения эрозии шейки матки зависят от метода прижигания. При криодеструкции (использование жидкого азота) ткань шейки матки полностью заживёт спустя 30 дней. В эти 4 недели у пациентки наблюдаются обильные выделения лимфы – паниковать не стоит, это заживление. Если в выделениях замечены вкрапления крови – паниковать не стоит, ничего страшного. Паниковать можно тогда, когда отмечено обильное кровотечение. Неприятные ощущения после прижигания эрозии шейки матки в виде тянущих болей внизу живота – кратковременны и легко снимаются Но-шпой или Спазмалгоном.
При прижигании радиоволнами и лазером заживление происходит быстро, к тому же радиоволны и лазерный луч имеют антисептический, противовирусный эффект и воспаление после этого способа прижигания шейки матки исключено. Секс после прижигания эрозии шейки матки исключен в течение месяца. На второй месяц можно начинать половую жизнь, только с презервативом. Спортом после прижигания эрозии шейки матки тоже заниматься нельзя в течение месяца, чтобы не спровоцировать кровотечение.
Противопоказан в течение месяца:
- алкоголь;
- банные прцедуры, кроме принятия душа;
- плавать в бассейне, в реках и других водоёмах, чтобы не спровоцировать попадание инфекции во влагалище;
- использование тампонов.
Поверхность слизистой шейки матки полностью восстанавливается после прижигания спустя месяц-полтора.
Лечение эрозии шейки матки в медицинском центре «Клиника К+31»
Проведение прижигания эрозии шейки матки всеми вышеописанными методами быстро и профессионально осуществляется в медицинском центре «Клиника К+31». Импортное, высококлассное оборудование и медтехника, грамотные доктора, отзывчивый медперсонал, все необходимые условия для проведения безболезненной процедуры прижигания – всё это делает «Клиника К+31» лучшим медцентром в столице, оказывающим квалифицированную и своевременную помощь пациенткам.
Эрозия шейки матки
Эрозия шейки матки — симптомы, лечение
Матка состоит из трех частей: дна, тела и шейки. Каждая часть матки покрыта различными видами эпителия: дно и тело- цилиндрическим, нижняя часть шейки- плоским, переходная зона между ними называется зоной трансформации. В нормальном состоянии зона трансформации не видна невооруженным глазом, ее можно различить только с помощью многократного увеличения. Именно в зоне трансформации и возникает эрозия.
Что называют эрозией шейки матки?
Это нарушение нормального состояния слизистых оболочек различного происхождения- химического, механического, аномалии роста.
При аномалии граница цилиндрического эпителия смещается на влагалищную поверхность шейки матки и уже определяется визуально без оптического увеличения. В настоящее время этот процесс называется эктопией (ложная эрозия). Эктопия может быть наследственной (у девушек до начала половой жизни), возникать при гормональной перестройке (беременность).
Истинная эрозия (разъедание, разрушение) может возникать вследствие различных причин: воспалительных процессов, нарушения питания тканей, воздействия химических факторов. В ряде случаев эрозия может заживать самостоятельно, в остальных- трансформироваться в эктопию.
Причины возникновения эрозии:
- раннее начало половой жизни и ранняя первая беременность (до 18 лет)
- частая смена половых партнеров
- ЗППП — гонорея, хламидиоз, трихомониаз, ВПЧ, генитальный герпес, кандидоз, гардинеллез
- травмы шейки матки при искусственном прерывании беременности или при родах
- гормональные нарушения и нарушения функции желез внутренней секреции (щитовидки, яичников, надпочечников)
- нарушения иммунитета и обменные нарушения.
В редких случаях, не более 6%, эрозия может выявляться только при гинекологическом осмотре.
Симптомы эрозии не являются специфическими и могут возникать и при других гинекологических заболеваниях: выделения, контактные (при половом акте или при напряжении мышц брюшного пресса) кровотечения, боли при половом акте, тяжесть внизу живота, нарушения цикла.
Основной метод диагностики: осмотр и кольпоскопия с использованием ацетоуксусной пробы и пробы Шиллера (с раствором Люголя). Так же проводятся исследования на влагалищную микрофлору, цитологическое исследование, специфические исследования на инфекции, передающиеся половым путем, ВИЧ, герпес и т.д., соскоб шейки матки.
Лечение эрозии может быть как консервативным, так и оперативным.
Решение о виде лечения принимает врач-гинеколог после тщательного обследования и, при необходимости, консультаций врачей смежных специальностей.
Консервативное лечение включает в себя противовоспалительную терапию, физиотерапию, гормонотерапию и др.
К хирургическим методам относят криодеструкцию — замораживание жидким азотом, радиоволновую хирургию, лазерную вапоризацию.
К недостаткам криодеструкции относится то, что некроз тканей может затрагивать и здоровые участки, при этом может возникать сужение цервикального канала и образование рубцов. К тому же, после криодеструкции часто возникают рецидивы заболевания.
Радиоволновой метод лечения часто применяется в современной гинекологии. Для этого используется аппарат «Сургитрон». Радиоволны воздействуют на измененные участки и разрушают их.
К современным методам хирургического лечения относится лазерная вапоризация шейки матки. В медицинском центре «На Восточной» применяется современный лазерный аппарат «Лахта Милон». При применении этого метода строго контролируется глубина и площадь воздействия лазерного луча, что исключает воспаление, кровотечение после процедуры. Процедура безболезненна, занимает немного времени, высокоэффективна. После нее не остается рубцов, можно применять и у нерожавших женщин.
Лечение эрозии шейки матки является обязательным, иначе она может послужить причиной развития тяжелых форм и возникновения как доброкачественных, так и злокачественных заболеваний.
Только грамотные и квалифицированные врачи помогут подобрать правильное комплексное лечение проблемы и помогут предотвратить дальнейшее развитие заболевания. Такие врачи ждут Вас в медицинском центре «На Восточной» г. Ангарск.
Цитологическое исследование соскобов шейки матки и цервикального канала (окрашивание по Папаниколау, Рар-тест)
- Оценка риска развития заболеваний сердечно-сосудистой системы
- Диагностика антифосфолипидного синдрома (АФС)
- Оценка функции печени
- Диагностика заболеваний соединительной ткани
- Диагностика сахарного диабета
- Диагностика анемий
- Онкология
- Диагностика и контроль терапии остеопороза
- Биохимия крови
- Диагностика состояния щитовидной железы
- Госпитальные профили
- Гинекология, репродукция
- Здоровый ребёнок: для детей от 0 до 14 лет
- Заболевания, передающиеся половым путём (ЗППП)
- Проблемы веса
- VIP-обследования
- Аутоиммунные заболевания
- Биохимические исследования
- Все включено
- Гематологические исследования
- Гормональные исследования
- Диагностика инфекционных заболеваний
- Урогенитальные инфекции
- Иммунология
- Диагностика аутоиммунных заболеваний
- Коагулологические исследования (коагулограмма)
- Онкомаркеры
- Гематологические исследования
- Глюкоза и метаболиты углеводного обмена
- Пигменты
- Липиды
- Ферменты
- Витамины
- Неорганические вещества (макро- и микроэлементы)
- Специфические белки
- Лекарственный мониторинг
- Лабораторная оценка гуморального и клеточного иммунитета
- Аллергологические исследования
- Маркёры аутоиммунных заболеваний
- Клинический анализ кала
- Биохимический анализ кала
- Общая оценка естественной микрофлоры организма
- Фемофлор: профили исследований дисбиотических состояний урогенитального тракта у женщин
- Специфическая оценка естественной микрофлоры организма
- клетки поверхностного слоя;
- клетки промежуточного слоя;
- клетки парабазального слоя.
| Фаза цикла | Клеточный состав |
| Менструация (1-3-й дни цикла) | Встречаются клетки всех слоев с преобладанием промежуточного, отмечается умеренное количество клеток парабазального и поверхностного слоев. |
| Фолликулярная фаза | |
| — ранняя (4-7-й дни цикла) | Преобладание клеток промежуточного слоя, встречаются единичные парабазальные клетки. |
| — средняя (8-11-й дни цикла) | Уменьшение количества клеток промежуточного слоя, увеличение количества клеток поверхностного слоя. |
| — поздняя (12-15-й дни цикла) | Преобладание зрелых клеток поверхностного слоя. |
| Лютеиновая фаза | |
| — ранняя (16-18-й дни цикла) | Уменьшение количества клеток поверхностного слоя, увеличение количества клеток промежуточного слоя. |
| — средняя (19-23-й дни цикла) | Преобладание клеток промежуточного слоя, незначительное количество клеток поверхностного слоя. |
| — поздняя (24-28-й дни цикла) | Абсолютное преобладание клеток промежуточного слоя. |
- соскобы (экзоцервикс);
- соскобы (эндоцервикса).
- соскоб берется после прекращения менструальных выделений;
- за 1-2 дня до исследования следует воздержаться от половых контактов;
- за 1-2 дня до исследования исключить применение вагинальных препаратов (свечи, крема, смазки), спринцевание;
- за 1-2 дня до исследования исключить дополнительные методы обследований (кольпоскопия, УЗИ вагинальным датчиком), а также осмотр гинекологом перед взятием образцов;
- не рекомендуется проведение цитологического исследования в случае выраженной воспалительной реакции со стороны гинекологических органов.
- Заболевания половых путей.
- Профилактический осмотр.
- Подтверждение, уточнение диагноза в неясных случаях.
- Установление диагноза в неясных случаях.
- Диагностика неопухолевых, предопухолевых и опухолевых заболеваний.
Интерпретация результатов исследования содержит информацию для лечащего врача и не является диагнозом. Информацию из этого раздела нельзя использовать для самодиагностики и самолечения. Точный диагноз ставит врач, используя как результаты данного обследования, так и нужную информацию из других источников: анамнеза, результатов других обследований и т.д.
Биопсия шейки матки
Биопсия шейки матки – один из наиболее эффективных методов диагностики состояния тканей шейки. Основная цель процедуры – диагностика патологий женских половых органов в случаях, когда другие методы не дают нужной информации. С помощью биопсии диагностируется в том числе рак шейки матки. В основе исследования – взятие биопсии на анализ и последующее исследование всех слоев материала в лаборатории. Основным преимуществом метода является возможность ранней диагностики опасных заболеваний и проведение их успешного лечения.
Оптимальным временем для взятия образца считается несколько дней после окончания менструации. Таким образом минимизируется риск воспаления и дается максимум времени для полного восстановления тканей до следующего цикла.
Когда назначается биопсия
Есть несколько показаний для проведения анализа:
- Уточнение диагноза, поставленного ранее.
- Неэффективность кольпоскопии и пап-анализа.
- Любые тревожные подозрения, возникшие на осмотре у гинеколога.
- Неудовлетворительные результаты мазка на цитологию.
- Кисты, полипы, лейкоплакия, эрозия.
- Мозаика, пунктуация, сосуды нетипичного характера.
- Йод-негативные участки, измененный эпителий шейки.
- Подозрение на развитие раковой опухоли, бугристая поверхность.
Противопоказания
Биопсия не проводится в следующих случаях:
- При воспалительных и инфекционных заболеваниях половых органов.
- При нарушении свертываемости крови.
- При менструальных выделениях.
- При беременности (биопсия может проводиться при наличии особых условий.
Особенной осторожности требует анализ на ранних и поздних сроках беременности, так как риск прерывания сильно возрастает в эти периоды. Оптимально проведение биопсии после родов (через несколько недель).
Виды анализа
Для получения тканей на анализ используются разные методики. Часть из них не только позволяют произвести забор материала, но и ускорить процесс лечения. Выбор метода в каждом случае индивидуален и зависит от особенностей клинической картины. Наиболее часто используются следующие методы биопсии:
- Прицельная. Осуществляется во время кольпоскопии, позволяет взять небольшой фрагмент подозрительной ткани. Забор материала проводится иглой, без обезболивания, амбулаторно. Ощущения пациентки сводятся к небольшому покалыванию и ощущению давления.
- Электрохирургическая или петлевая. На анализ берется конусовидный или другой участок ткани, отслаиваемый петлевидным инструментом при помощи тока. Электричество помогает отделять ткани легко, требуется местная анестезия. Процедура также проводится амбулаторно. За счет некоторого количество обгоревших участков ткани результаты могут быть изменены. Заживление после такого вмешательства достаточно долгое, есть кровянистые выделения. Пациенткам, планирующим беременность, метод не рекомендуется, так как может образоваться рубец и снизиться эластичность.
- Холодно-ножевая или клиновидная. Проводится скальпелем, при помощи которого вырезается кусочек треугольной формы. Процедура может также носить лечебных характер, так как часть пораженных тканей удаляется. Требуется общая или спинальная анестезия, биопсия этого типа проводится в стационаре с выпиской в тот же день или на следующий в зависимости от реакции организма.
- Конхотомная. Очень похожа на пункционную, но проводимую конхотомом. Инструмент схож с ножницами. Проводится амбулаторно под местной анестезией.
- Циркулярная или круговая. При взятии материала используется радиоволновой нож или скальпель. Участок, который отделяется, достаточно объемный. Захватывается часть цервикального канала. Помимо диагностики метод позволяет избавиться от некоторой части патологических тканей, то есть его можно также считать лечебным. Это биопсия под наркозом, требует общей или спинальной анестезии, некоторого времени пребывания в больничной палате. Восстановление занимает несколько недель, в течение всего периода может наблюдаться выделение крови и боль.
- Лазерная. Проводится под общим наркозом лазерным ножом, пациентка находится в стационаре. Негативные последствия возникают редко, реабилитация не нужна.
- Радиоволновая. Проводится с применением радиоволнового ножа «Сургитрон». Сильных повреждений ткани нет, могут быть небольшие кровянистые выделения, которые быстро пройдут. Рубцы не образуются, другие осложнения происходят крайне редко, метод идеально подходит те, кто планирует беременность в будущем.
- Кюретаж, или эндоцервикальный метод. Предполагает выскабливание цервикального канала. Проводится с использованием внутривенной анестезии.
В какое время проводится
Оптимальным считается период между пятым и седьмым днем цикла. Менструальные выделения к этому времени прекращаются, риск инфекции минимальный и есть время для заживления дол наступления следующей менструации.
Необходимые анализы
Область, которая остается незащищенной после взятия материала на анализ, может подвергнуться инфицированию. Для минимизации срока заживления и снижения вероятности осложнений исследование проводится после оценки основных параметров. Это данные:
- Коагулограммы.
- Развернутого анализа крови.
- Цитологического исследования мазка.
- Анализа на ЗППП, гепатит, ВИЧ.
Подготовительные мероприятия
Для точности результата и максимальной безопасности нужна предварительная подготовка. Она включает:
- Половой покой минимум за двое суток до процедуры.
- Отказ от спринцеваний, использования тампонов, введения лекарственных средств во влагалище.
- Пробу на лекарственные препараты, чтобы избежать нежелательной реакции на анестезию.
- Беседу с анестезиологом.
- Душ, удаление лобковых волос.
- Ограничение приема пищи перед процедурой за 8-12 часов.
Ход проведения анализа
Ход процедуры зависит от выбранного типа. Она может быть амбулаторной или проводиться в условиях стационара.
Без госпитализации
Процедура не предполагает госпитализации и наркоза:
- Женщина помещается на гинекологическое кресло в классической позиции (как при обычном осмотре).
- Вводится зеркало.
- Нужная область обрабатывается антисептиком, проводится местное обезболивание.
- Берется материал.
- Пациентка может уйти домой сразу или через несколько часов после процедуры.
Время проведения – не более получаса.
Биопсия в стационаре
Стационарного пребывания требует анализ, проводимый под общим или эпидуральным наркозом. Реабилитация после такого вмешательства длится до десяти суток. Кровянистые выделения разной интенсивности наблюдаются в течение нескольких дней. Пациентке необходимо придерживаться некоторых правил:
- Не поднимать тяжести, избегать интенсивных физических усилий.
- Половые контакты должны быть ограничены.
- Не пользоваться тампонами, вагинальными кремами и свечами, если это не предусмотрено врачом.
- Отказаться от ванны, сауны, посещения бассейна.
В каких случаях нужно обратиться к врачу
В ряде случаев биопсия может сопровождаться осложнениями. Среди тревожных сигналов:
- Выделение алой крови, сгустков, сильные кровотечения.
- Выделения, похожие на менструации, продолжающиеся более десяти дней.
- Изменение температуры тела.
- Боли в нижней части живота.
- Выделения, которые не прекращаются четырнадцать и более дней.
- Выделения, которые имеют желтый оттенок и неприятный запах.
Эти симптомы указывают на неправильное заживление, присоединение инфекции и другие серьезные нарушения.
Возможные риски
Осложнения после биопсии возникают редко, при грамотном подходе она переносится пациентками хорошо. После проведения анализа циркулярным, коническим и петлевым методом могут возникать рубцы. Это в свою очередь провоцирует проблемы в дальнейшем для зачатия и родов. Поэтому пациенткам детородного возраста проводятся щадящие процедуры взятия тканей.
Что показывает исследование
Результаты биопсии формируются по тому же принципу, что и пап-тест. Ее точность выше, результат достовернее. Точно расшифровать результат может только врач, который знаком с клинической картиной. Основные заболевания, которые выявляет анализ:
- Опухоли и рак шейки.
- Кондиломы.
- Лейкоплакия.
- Воспаление цервикального канала.
- Дисплазия.
Большинство выявляемых заболеваний поддаются лечению и успешно устраняются при своевременном обращении. Речь не идет о запущенной онкологии.
Какой специалист назначает биопсию шейки матки
На анализ направляет гинеколог или онколог. Как правило, поводом для проведения исследования служит подозрение на рак, полипы, наличие эрозии, плохие показатели пап-теста и кольпоскопии. Метод инвазивный, однако потенциальный дискомфорт полностью оправдывается его высочайшей эффективностью. Цена исследования и способ забора материала определяется в зависимости от выбранной процедуры.
Пройти биопсию в современной клинике предлагает ЦКБ РАН в Москве. Изучить отзывы пациентов и другую полезную информацию можно на сайте. Запись на прием по телефону или онлайн через форму обратной связи.
Эндоцервицит
Цервицит – воспаление влагалищной части шейки матки. Для болезни характерны мутные выделения, тянущие или тупые боли в нижней части живота, дискомфорт во время полового акта и мочеиспускания. Если цервицит прогрессирует, он может привести к гипертрофии шейки матки, эрозии, распространению инфекции на верхние сегменты полового аппарата, бесплодию.
Шейка матки за счет узкого цервикального канала, защитного секрета и слизистой пробки является надежным барьером на пути инфекционных агентов. Определенные факторы нарушают ее защитные функции, в результате чего чужеродная микрофлора проникает внутрь, возникают воспалительные процессы:
- эндоцервицит (заболевание внутренней оболочки цервикального канала);
- экзоцервицит (поражение экзоцервикса – влагалищного сегмента шейки матки).
Согласно классификации патология может протекать в двух формах:
- Острой. Острый эндоцервицит имеет ярко выраженную симптоматику. Количество влагалищных выделений резко увеличивается, изменяется их запах, консистенция и цвет. Если заболевание вызвано трихомонадами, выделения имеют зеленоватый оттенок, могут быть пенистыми. Если шейка поражена грибками, появляется специфический запах, внутри нее образуется своеобразная плотная пленка. При вирусном поражении выделения выглядят, как тянущаяся слизь.
- Хронической. Хронический эндоцервицит проявляется стертой симптоматикой. Выделения из половых путей скудные и обычно не вызывают дискомфорта. Нередко сочетается с хроническим эндометритом.
У женщин постменопаузального возраста часто диагностируют фолликулярный цервицит. При нем наблюдается лимфоидная инфильтрация стенок шейки матки с образованием либо без образования фолликулярных центров, располагающихся под эндоцервикальным цилиндрическим эпителием.
Причины
Цервицит вызывают различные микроорганизмы:
- стафилококки;
- стрептококки;
- кишечная палочка;
- гонококки;
- грибы;
- трихомонады;
- вирусы;
- хламидии.
Возникновению болезни способствуют:
- воспалительные и инфекционные болезни половых органов;
- химические повреждения шейки матки при использовании средств интимной гигиены и противозачаточных внутривлагалищных препаратов;
- повреждение шейки в ходе абортов, родов, различных лечебных и диагностических манипуляций;
- снижение иммунитета в результате обострения имеющихся хронических болезней.
Причиной эндоцервицита также может быть опущение влагалища и влагалищной части шейки матки.
Симптомы эндоцервицита
Бактериальный эндоцервицит склонен в рецидивирующему и длительному течению. Очень часто симптоматическая картина полностью стерта. Только во время профилактического осмотра на гинекологическом кресле врач выявляет отечность и покраснение слизистой в области цервикального канала.
Среди самых распространенных признаков эндоцервицита:
Если в воспалительный процесс вовлекается мочеиспускательный канал, пациентки жалуются и на боль во время мочеиспускания. Эндоцервицит может осложняться распространением инфекции на матку, яичники, маточные трубы, брюшину.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.



