Нефросклероз почек что это такое и как правильно лечить
Нефролог: эффективное лечение почек возможно на любой стадии болезни
Этот орган имеет огромный запас прочности. Первые симптомы болезни могут появиться лишь на 3–4-й стадии хронической почечной недостаточности, когда 50% пациентов уже требуется подготовка к диализной терапии. Что нужно знать, чтобы на пропустить болезнь?
 Рассказывает главный нефролог Москвы, доцент кафедры госпитальной терапии РУДН Олег Котенко.
Рассказывает главный нефролог Москвы, доцент кафедры госпитальной терапии РУДН Олег Котенко.
Немые и терпеливые
Лидия Юдина, «АиФ Здоровье»: Олег Николаевич, насколько распространены болезни почек?
Олег Котенко: По официальной статистике, хроническая болезнь почек есть у 0,6% населения Москвы. Однако об истинной заболеваемости можно только догадываться. Недавно мы провели скрининг – проект, который проводился под руководством Департамента здравоохранения в одном из округов Москвы. В ходе скрининга были обследованы 94 тысячи человек, которые не жаловались на почечные проблемы, а сдавали кровь по поводу других заболеваний. У 4% из них была выявлена хроническая болезнь почки в той или иной стадии.
Почки называют немым и терпеливым органом. Первые проблемы появляются, когда функции почек утрачены уже на 70%. Из-за этого до 2013 года ³⁄₄ пациентов впервые узнали о своём заболевании в реанимационном отделении, когда им уже была показана заместительная почечная терапия. В 2017 году таких пациентов было уже только 50%. Несмотря на позитивную тенденцию, это очень высокий показатель. В Западной Европе начинают диализ по экстренным показаниям не более 20% пациентов.
– Что нужно делать, чтобы выявить возможные проблемы на ранней стадии?
– Не менее двух раз в год сдавать анализ крови на креатинин. Это самый важный показатель работы почек.
– Но анализы крови, мочи и биохимия в этом году были исключены из программы диспансеризации. Теперь они делаются только по показаниям.
– С 1 января 2018 года в Москве при сдаче анализа крови у всех пациентов будут определять показатель СКФ (скорость клубочковой фильтрации, по которой можно выявить даже незначительные нарушения функции почек ещё при нормальном уровне креатинина). Если в анализе будут выявлены отклонения, человека направят на консультацию нефролога. Если показатель окажется пограничным, пациенту расскажут о правилах почечной недостаточности.
Диета XVII века
– Что это за правила?
– Во‑первых, для того чтобы сохранить почки здоровыми, нужно правильно питаться. Самый полезный рацион – диета XVII века, когда даже соль было добывать тяжело, поэтому люди питались только свежими продуктами. В производстве фастфуда, продуктов длительного хранения используется огромное количество различных реагентов, которые должны пройти дезактивацию в организме человека. А для того чтобы разрушить их и сделать безопасными, почки должны работать на пределе своих возможностей. Во‑вторых, нужно соблюдать осторожность при приёме антибиотиков, анальгетиков и противовирусных препаратов. Эти правила нужно знать не только пациентам нефрологов, но и людям из группы риска.
– Кто в неё входит?
– Это пациенты с артериальной гипертонией, сахарным диабетом, атеросклерозом, с хроническими заболеваниями, требующими приёма обезболивающих препаратов. Особенно много среди них пациентов с патологией опорно-двигательного аппарата. В группу риска входят люди, которые родились с малой массой тела (в частности, недоношенные), и те, кто злоупотребляет пищевыми добавками и придерживается диет с высокой белковой нагрузкой.
Важно!
Кто в группе риска:
- пациенты с сердечно-сосудистыми заболеваниями, сахарным диабетом, атеросклерозом, ожирением;
- мужчины;
- люди, родившиеся с малым весом;
- пациенты, вынужденные часто принимать обезболивающие;
- люди пожилого возраста.
Стационар на дому
– Правда ли, что почечная недостаточность не лечится и единственное, что могут врачи, – это замедлить её прогрессирование?
– Болезни почек, как и любое хроническое заболевание, предполагают ограничения и повышенное внимание к своему здоровью. Сегодня эффективное лечение возможно даже в запущенных случаях хронической почечной недостаточности. Однако чем раньше пациент обратится к врачу, тем дольше он проживёт со своими почками. А это комфортнее для него и выгоднее для государства. Пациент с хронической болезнью почек обходится государству приблизительно в 25–40 тыс. рублей в год, а пациент на гемодиализе – 2 млн в год.

– Диализная служба постоянно совершенствуется. До 2014 года в Москве существовал дефицит диализных мест. Сегодня во многом благодаря развитию частно-государственного партнёрства он полностью преодолён. Во многих московских диализных отделениях существуют ночные смены – и пациент может пройти лечение не днём, в рабочее время, а ночью.
Существует ещё один вид заместительной почечной терапии, о котором не знают даже многие врачи. Хотя перинатальный диализ – это более физиологичный метод лечения, при котором роль мембраны для очищения крови выполняет брюшина пациента. Это не только менее затратный, но и более удобный. Лечение может проводиться дома, на даче – там, где человеку удобнее. Перинатальный диализ реже даёт осложнения, которые требуют госпитализации. Единственный недостаток: он требует более частых процедур – не менее 4–5 по 15 минут ежедневно, что несовместимо с ежедневной работой в офисе или на предприятии. В московском здравоохранении принята большая программа, которая предусматривает перевод таких пациентов на автоматизированный диализ, который может проводиться дома ночью. Перинатальный диализ позволяет решить и ещё одну важную проблему – необходимость транспортировки пациента к месту лечения.
Как лечить нефросклероз (сморщенную почку)
Автор: nmed · Опубликовано 20 марта 2017 · Обновлено 27 мая 2019
![]() «Сморщенная почка» – это народное название такого заболевания, как нефросклероз или склероз почек. При этом состоянии у человека возникает замещение здоровой почечной паренхимы на соединительную ткань.
«Сморщенная почка» – это народное название такого заболевания, как нефросклероз или склероз почек. При этом состоянии у человека возникает замещение здоровой почечной паренхимы на соединительную ткань.
Причины заболевания могут быть различны: патологии работы почек или сосудов, их питающих. Нефросклероз проявляется отеками, постоянно повышенным артериальным давлением и головной болью, нарушением зрения. Обнаруживают патологические изменения и при лабораторном анализе мочи.
Лечение нефросклероза заключается в выявлении и терапии основного заболевания. Лечение предусматривает соблюдение диеты, прием средств для снижения артериального давления и мочегонных снадобий.
Народное лечение патологии оказывает комплексное действие на организм человека, и при этом не вызывает побочных эффектов. Народные снадобья улучшают кровоток в почках, что замедляет развитие заболевания.
[содержание h2 h3]
Причины, по которым развивается нефросклероз
![]() Нефросклероз почек делят на два вида:
Нефросклероз почек делят на два вида:
- Первичный. Такой нефросклероз вызван нарушением снабжения почечной ткани кровью вследствие заболеваний сосудов.
- Вторичный. Такая форма болезни – это исход различный заболеваний мочевыделительной системы в частности, инфекционного процесса в почках (гломеруло- и пиелонефрит).
Первичный гипертонический нефросклероз развивается в результате сужения почечной артерии и недостаточного снабжения паренхимы почки кислородом и питательными веществами. Сужение артерии может быть вызвано гипертонической болезнью, атеросклерозом, тромбозом, возрастными изменениями или другими патологиями сосудов. При этом возникает ишемический инфаркт, некроз паренхимы и замещение ее соединительной тканью.
Вторичная сморщенная почка – это исход заболеваний самих почек: дистрофических и воспалительных процессов:
- мочекаменная болезнь;
- гломерулонефрит и пиелонефрит;
- туберкулез почек;
- сифилитическое поражение паренхимы почек;
- аутоиммунные заболевания;
- амилоидоз;
- нефрит на фоне сахарного диабета;
- хирургические и другие травмы почечной ткани;
- воздействие ионизирующего излучения;
- нефропатия во время беременности;
- подагра;
- гиперпаратиреоз.
Патогенез
Выделяют две фазы заболевания:
- Патологические изменения работы почки и начало склеротического процесса, вызванные конкретными причинами;
- Развитие нефросклероза и проявление патологических изменений, связанных с замещением здоровой паренхимы на соединительную рубцовую ткань.
Сморщенная почка – это конечная стадия процесса, когда практически вся здоровая паренхима замещена соединительнотканными спайками. При этом поверхность почки неровная, а сам орган уплотнен, и его размеры меньше нормальных. Гистологические признаки нефросклероза отличаются, в зависимости от причин заболевания:
- Если нефросклероз развился по причине артериальной гипертензии или гломерулонефрита, поверхность почки будет мелкозернистая.
- При пиелонефрите почка будет поражена несимметрично.
- Если болезнь вызвана атеросклеротическим поражением сосудов, поверхность будет крупноузловая с рубцовыми вытяжениями неправильной формы.
В зависимости от скорости течения, выделяют две формы заболевания:
- доброкачественная – поражаются отдельные группы нефронов;
- злокачественная – развиваются кровоизлияния, дистрофические изменения почечных канальцев и некроз всей паренхимы.
По мере развития болезни у больного возникает хроническая почечная недостаточность и интоксикация организма.
Как понять, что у вас именно нефросклероз? Симптомы!
![]() Нефросклероз – это исход различных заболеваний почек и питающих них сосудов. Симптомы заболевания в большинстве случаев проявляются на поздних стадиях патологического процесса.
Нефросклероз – это исход различных заболеваний почек и питающих них сосудов. Симптомы заболевания в большинстве случаев проявляются на поздних стадиях патологического процесса.
Возможные симптомы заболевания:
- никтурия – преимущественно ночное мочеиспускание;
- повышенный объем выводимой мочи;
- отеки лица и всего тела;
- повышенное артериальное давление.
При лабораторном исследовании мочи обнаруживают:
- незначительная примесь крови в моче;
- наличие белка в моче;
- снижение плотности мочи.
Почечная артериальная гипертензия приводит к следующим осложнениям:
- сердечная недостаточность;
- инсульт;
- атрофия зрительного нерва;
- отслойка сетчатки.
Таким образом, симптомы, которые позволяют заподозрить развитие нефросклероза, – это постоянно повышенное артериальное давление, отеки и нарушение зрения.
Как диагностируется нефросклероз?
Диагноз «сморщенная почка» ставят на основе ряда исследований:
- Ультразвуковое исследование почек.
Определяют размер органа, степень атрофии коркового вещества и толщину почечной паренхимы. - Урография.Определяют уменьшение объема органа, степень деградации коркового слоя. У некоторых больных можно обнаружить кальцифицированные участки ткани.
- Ангиография. Исследование сосудов позволяет выявить патологии мелких кровеносных сосудов.
- Радионуклеотидное рентгенографическое исследование.
Препарат, который содержит нуклеотиды, распределяется в почечной ткани и постепенно выводится из организма. При исследовании этого процесса выявляются участки почки, которые не задействованы в выведении препарата – это склеротированные участки. При тяжелой форме заболевания склеротированной может оказаться вся почка.
Как правильно лечить нефросклероз?
![]() При невросклерозе лечение должно быть комплексным. В первую очередь терапия нацелена на устранение причин, вызвавших склеротическое изменение почечной ткани. Если причина болезни – гипертензия, принимают средства, понижающие артериальное давление. Однако принимать эти средства следует с осторожностью, поскольку снижение артериального давления может привести к снижению поступления крови е почке и ухудшению состояния больного.
При невросклерозе лечение должно быть комплексным. В первую очередь терапия нацелена на устранение причин, вызвавших склеротическое изменение почечной ткани. Если причина болезни – гипертензия, принимают средства, понижающие артериальное давление. Однако принимать эти средства следует с осторожностью, поскольку снижение артериального давления может привести к снижению поступления крови е почке и ухудшению состояния больного.
Кроме того, сморщенная почка требует соблюдения диеты и приема мочегонных препаратов. Питание больного не должно содержать соли. В некоторых случаях следует также ограничить количество потребляемой жидкости.
Питье нужно ограничить только больным на поздней стадии патологического процесса. При этом количество потребляемой в сутки жидкости (с учетом супов, соков и фруктов) должно на пол-литра превышать объем выведенной за предыдущие сутки мочи. Для больных на ранних стадиях нефросклероза в ограничении питья нет необходимости. Напротив, им рекомендуется выпивать до двух литров чистой воды в сутки.
При нарушении нормальной работы почек важно ограничить потребление белковой пищи, в первую очередь, мяса. Такое ограничение уменьшит степень интоксикации азотистыми основаниями. Однако ограничение потребления белка должно компенсироваться другими продуктами. Рацион больного человека должен быть разнообразным и достаточно калорийным.
Больным лучше отдавать предпочтение вегетарианской пище, употреблять больше свежих овощей и фруктов, как источников витаминов. Необходимые организму кальций, калий и магний содержатся в фруктах, сухофруктах, орехах, бобовых растениях, зеленых овощах, печеном картофеле, гречневой крупе, морской капусте. Полезно кушать свежие и приготовленные фрукты и овощи, картофель, рисовую кашу, растительное масло, мед, шоколад.
Питаться необходимо часто, небольшими порциями. Такой режим питания снижает нагрузку на пищеварительную систему и почки.
Народное лечение
![]() Народные снадобья оказывают мочегонное действие, очищают организм и улучшают кровоток в почках. Такое лечение поможет уменьшить симптомы патологии и при этом не вызывают побочных эффектов. Терапия народными средствами замедлит развитие нефросклероза и нормализует состояние больного.
Народные снадобья оказывают мочегонное действие, очищают организм и улучшают кровоток в почках. Такое лечение поможет уменьшить симптомы патологии и при этом не вызывают побочных эффектов. Терапия народными средствами замедлит развитие нефросклероза и нормализует состояние больного.
- Брусника. 50 г свежих листьев брусники заливают двумя стаканами воды, доводят до кипения и кипятят на медленном огне 10 минут, затем охлаждают и фильтруют. Принимают по 100 мл снадобья 4 раза в день до еды. По вкусу в отвар можно добавить мед.
- Мед и лимон. Лимон вместе с кожурой измельчают и смешивают с равным количеством меда. Снадобье хранят в холодильнике и принимают по 1 ст. л. дважды в день за полчаса до приема пищи. Такое средство укрепит организм и насытит его витаминами и минералами.
- Овес и рис. Крупы берут в равных пропорциях, заливают водой и отваривают из них кашу. На 1 стакан крупы берут 2,5 стакана жидкости. При приготовлении каши не используют соли. Кушают такую кашу несколько раз в неделю. Она способствует очищению организма от токсинов и снижению нагрузки на почки.
- Солодка. В 300 мл кипятка запаривают 1 ст. л. измельченных корней солодки, настаивают в термосе два часа, затем процеживают. Выпивают настой в течение дня, а на следующее утро готовят новую порцию.
Профилактика
При нефросклерозе важно беречь здоровую почку и замедлить развитие патологии. Профилактические меры:
- Следить за состоянием желудочно-кишечного тракта. В работе пищеварительной системы не должно быть сбоев, поскольку основная нагрузка на выведение токсинов ложится на кишечник.
- Избегать инфекционных заболеваний (бактериальные инфекции, простудные заболевания), а в случае их возникновения своевременно начинать лечение и соблюдать постельный режим. При любом инфекционном процессе образуется большое количество токсинов, выведение которых ложится на почки.
- Вести активный образ жизни и заниматься спортом. Это позволит поддерживать артериальное давление в норме, улучшит кровоток и обмен веществ.
Нефросклероз — диагностика и лечение в Израиле
- Нефросклероз – симптомы
- Стадии развития нефросклероза
- Как диагностируется нефросклероз в клинике Тель-Авива в Израиле?
- Эффективные методики лечения нефросклероза
- Как выбрать специалиста в Израиле для успешного лечения?
По статистике 10% населения страдают заболеваниями почек. Нефросклероз лечится медикаментозно и хирургически. В Израиле используется эндоскопический метод с лапароскопическим или ретроперитонеальным доступом. Такое лечение нефросклероза в Израиле отличается низкой травматичностью и коротким послеоперационным периодом реабилитации.
Нефросклероз почек – осложнение, при котором паренхима замещается соединительной тканью в результате сопутствующих заболеваний (сахарный диабет, пиелонефрит, атеросклероз, гломерулонефрит). В результате разрастания соединительных тканей, функции почек снижаются, они уменьшаются в размере и сморщиваются (уплотняются).  При нефросклерозе наблюдаются симптомы: снижение веса, стенокардия, повышенное артериальное давление, обостряются признаки почечной недостаточности и гипертонической болезни, головные боли, увеличение/уменьшение суточного диуреза, отечность, малокровие, посинение конечностей, атрофия зрительного нерва (отслойка сетчатки).
При нефросклерозе наблюдаются симптомы: снижение веса, стенокардия, повышенное артериальное давление, обостряются признаки почечной недостаточности и гипертонической болезни, головные боли, увеличение/уменьшение суточного диуреза, отечность, малокровие, посинение конечностей, атрофия зрительного нерва (отслойка сетчатки).
| Cтоимость диагностики | $ |
|---|---|
| Профессор Мацкин, уролог – консультация (Prof. Mazkin, urologist – consultation) | 630 |
| Профессор Шварц, нефролог – консультация (Prof. Schwarz, nephrologist – consultation) | 550 |
| УЗИ (Medical Ultrasound) | 270 |
| Биопсия (цитология) /Biopsy (cytology) | от 300 |
Гарантированный ответ в течение 30 минут
Если нефросклероз не сопровождается признаками почечной недостаточности, симптомы слабо выражены и артериальное давление повышено – корректируется питание. Исключается поваренная соль и уменьшается объем жидкости. Для уменьшения образования азотистых токсинов в организме уменьшается количество белка в пище. Медикаментозное лечение направлено на вывод мочи и понижение гипертензии (мочегонные препараты), регенерацию клеток (анаболики), вывод токсинов (энетеросорбенты). Назначаются поливитаминные препараты, препараты железа, сорбенты. Для восстановления солевого баланса назначаются препараты калия (аспаркам, панангин).  Для профилактики и предотвращения сморщивания почки рекомендуется избегать переохлаждения, не простужаться и не купаться в холодной воде. Воспалительный процесс способствует началу инфекции. При злокачественной форме с развитием опухоли проводится операционное лечение – нефрэктомия – операция по удалению почки. В зависимости от стадии болезни выполняется частичное или полное удаление. Современные операционные методики лечения и оборудование позволяет резецировать пораженный участок почки, сохраняя большую часть органа целой.
Для профилактики и предотвращения сморщивания почки рекомендуется избегать переохлаждения, не простужаться и не купаться в холодной воде. Воспалительный процесс способствует началу инфекции. При злокачественной форме с развитием опухоли проводится операционное лечение – нефрэктомия – операция по удалению почки. В зависимости от стадии болезни выполняется частичное или полное удаление. Современные операционные методики лечения и оборудование позволяет резецировать пораженный участок почки, сохраняя большую часть органа целой.
Мочекаменная болезнь (нефролитиаз, камни в почках)
Терминология
Начнем, как всегда, с терминов. Словосочетание «мочекаменная болезнь» употребляется как собирательное, означает наличие камней в мочевых путях, – в любом их сегменте, – и является прямым русским переводом с греческого «уролитиаз». Однако ниже речь пойдет об образовании конкрементов (камней) именно в почках; на этот случай предусмотрен более точный диагноз «нефролитиаз», и в отечественной литературе нередко можно встретить корректный переводной термин «почечнокаменная болезнь». Некоторая путаница обусловлена тем, что в нижерасположенных мочевых путях конкременты чаще всего появляются вследствие нисходящей миграции из почек, т.е. уролитиаз в этом случае является одним из этапов и проявлений нефролитиаза, – видимо, поэтому выражения «уролитиаз», «мочекаменная болезнь» и «камни в почках» иногда используются как синонимы. Однако будем стремиться к точности: нефролитиаз – это почечнокаменная болезнь, а уролитиаз – конкременты в любом другом отделе мочевыводящего тракта (например, уретеролитиаз в мочеточниках или уроцистолитиаз в мочевом пузыре).
Нефролитиазом люди болели в глубокой древности (что достоверно установлено в ходе археологических исследований) и болеют сегодня: почечные конкременты обнаруживаются в общей популяции с частотой 1-5%, независимо от расы и пола, однако в определенной зависимости от региона проживания. Манифестирует и диагностируется это заболевание, как правило, в зрелом, наиболее активном и продуктивном возрасте, хотя может первично проявиться и в младенчестве, и в глубокой старости.
Причины
Прежде всего отметим, что конкременты в почечных чашечках и на стенках лоханки представляют собой постепенно уплотняющиеся (до поистине каменной консистенции) отложения солей, выпадающих в кристаллический осадок при реагировании биологически активных кислот, которые участвуют в сложнейшем метаболизме человеческого организма: мочевой (камни-ураты), щавелевой (оксалаты), фосфорной (фосфаты), угольной (карбонаты) и др. Встречаются также конкременты белковые, аминокислотные (цистеиновые), пуриновые (ксантиновые). Тенденция к росту заболеваемости, которая прослеживается в последние десятилетия и с каждым годом лишь усиливается, однозначно указывает на роль факторов, связанных с образом жизни современного человека: гиподинамия, информационно-дистрессовые перегрузки, экологические и профессиональные вредности, огромный выбор медикаментов (в том числе безрецептурных и принимаемых в порядке самоназначения, порой в чудовищных суммарных дозах), но в первую очередь – противоестественный рацион питания. Пища, рецептура которой больше напоминает химическую задачу повышенной сложности; напитки, которые на питьевую воду похожи разве что агрегатным состоянием; водопроводная вода, которую давно уже впору назвать «коктейлем Менделеева»; некоторые индивидуальные пристрастия и особенности национальной кухни – все это наносит колоссальный ежедневный ущерб организму в целом и, в частности, почечной системе ультрафильтрации крови (см. статью «Почки. Норма и патология»). С такими биохимическими перекосами не справиться ни желудочно-кишечному тракту, ни печени, ни почкам.
Однако эта мрачная картина, всем известная и зачастую обсуждаемая в масс-медиа с мазохистским упоением, не объясняет наличие нефролитиаза у древних людей, – которые вели если не более правильный (и праведный), то, по крайней мере, более естественный, природный образ жизни.
Давно и достоверно доказанная эндемичность (региональная зависимость) нефролитиаза свидетельствует о значимом влиянии таких факторов, как преобладающий в данной местности состав почвы и питьевой воды, продуктов питания (пусть даже самых здоровых и экологически чистых) и кулинарных традиций. Однако почечнокаменной болезнью люди страдают и в таких регионах, где национальная кухня может служить пособием по диетологии. Напротив, многолетний и самый фанатичный приверженец фастфуда, который отрывается от компьютера и сползает с дивана лишь для того, чтобы выкурить пачку-другую сигарет и осушить ведерко пива, – может страдать всеми болезнями на свете, кроме камней в почках.
Следовательно, есть и другие причины. К наиболее серьезным факторам риска относятся инфекционно-воспалительные процессы (особенно хронические урогенитальные инфекции); врожденные и приобретенные нарушения обмена веществ; эндокринные расстройства; травмы и патологические процессы в костных структурах; гипервитаминоз D; гиповитаминоз А; нарушения тонуса, моторики, кровоснабжения в чашечках и лоханках, – а также все заболевания и состояния, при которых затрудняется отток и пассаж мочи. Вообще, любые застойные явления в мочевых путях практически гарантируют развитие какой-либо, нередко сочетанной, урологической и/или нефрологической патологии.
Таким образом, почечнокаменная болезнь является полиэтиологическим, – многопричинным, – и мультифакторным заболеванием. Иногда его называют этиологически неясным, хотя риски и механизмы развития изучены, казалось бы, столь подробно. Но предсказать с приемлемой точностью, у кого из нас появятся «песочек и камушки», а у кого нет, в настоящее время действительно невозможно.
Симптоматика
Для нефролитиаза типичен достаточно длительный латентный, затем субклинический, малосимптомный период. Больные могут иногда обращать внимание на жжение в уретре и покраснение мочеиспускательного отверстия, на некие неприятные и непривычные ощущения в задней проекции почек; могут даже подметить причинно-следственную связь с приемом алкоголя, острой или пряно-копченой пищи – но на этом этапе, как правило, не считают нужным обратиться к врачу с подобными «пустяками». Иногда камни или песок в почках вообще себя не проявляют и обнаруживаются случайно, в ходе планового чекапа.
Однако очень неприятной особенностью конкрементогенеза (камнеобразования) является то, что процесс, однажды начавшись, уже не остановится – тем более, если ничего для этого не предпринимать и не менять. Рано или поздно человек начинает страдать от интенсивных резей при мочеиспускании (когда с мочой эвакуируются наиболее мелкие фракции конкрементов), от упорных тянущих болей в пояснице.
Еще одним классическим симптомом нефролитиаза является почечная колика: острый спазм при блокировании камнем мочевыводящего просвета. Провоцирующим фактором могут выступать физические нагрузки, сотрясение, падение с высоты, резкое движение или поворот. Почечная колика – это очень больно, и практически невозможно найти вынужденную позу, при которой была бы наименее интенсивной мучительная, тянуще-острая боль в пояснице (ее трудно описать, но ни с чем не спутаешь и никогда не забудешь). Зачастую колика сопровождается тошнотой, рвотой, выраженными затруднениями мочеиспускания, макрогематурией (видимое невооруженным глазом присутствие крови в моче, – в отличие от микрогематурии, которую можно выявить лишь лабораторно).
Количество конкрементов варьирует от одного до нескольких десятков и даже сотен, размеры – от микроскопических до гигантских, в несколько сантиметров. Стенки и внутренние слизистые оболочки мочевых путей, – хрупкие, тонкие и недостаточно эластичные, – совершенно не предназначены для транспорта чего бы то ни было, кроме жидкости. Поэтому при смещении и миграции крупного конкремента последствия могут быть очень серьезными: повреждение почечных структур, разрыв стенок мочеточника, обструкция или полная обтурация просвета с анурией – невозможностью мочеиспускания. Каждое из этих осложнений является неотложным состоянием, оно чревато стремительным развитием уремии (жизнеугрожающая интоксикация попадающими в кровь ядовитыми шлаковыми соединениями, которые должны выводиться с мочой) и требует немедленного вмешательства в специализированном стационаре.
Постоянная микро- или макротравматизация чашечек, стенок почечной лоханки или мочеточника не только приводит к гематурии, но и открывает легкий путь для инфицирования. Хронический пиелонефрит – постоянный спутник почечнокаменной болезни, и постоянно же присутствует риск критических осложнений: пионефроз, гнойное расплавление почки, сепсис, летальный исход.
Но и при более благоприятном, казалось бы, течении нефролитиаз, – особенно в сочетании с хроническим воспалением, – обусловливает дегенеративно-дистрофические изменения вплоть до нефросклероза (сморщивания почки) и выраженной почечной недостаточности.
Диагностика
Диагноз устанавливается на основании специфической клинической картины, с учетом анамнеза, динамики и жалоб больного, но главное – по результатам лабораторного исследования мочи и крови. Среди визуализирующих инструментальных методов наиболее информативными являются МСКТ, МР-урография, УЗИ. Рентгенологические исследования (например, уретеропиелография) имеют меньшее значение и являются дополнительными, поскольку не всякий химический состав конкрементов обеспечивает достаточную их рентген-контрастность.
Лечение
Почечную колику купируют спазмолитиками (которые также могут способствовать пассажу небольших конкрементов и устранению отека), симптоматически назначают анальгетики; в качестве поддерживающей терапии и мер профилактики применяют фитотерапевтическое, диетологическое, санаторно-курортное лечение. Для эрадикации вторичной инфекции подбирают адекватные антибиотики, противовоспалительные средства. В зависимости от состава конкрементов, выявленных в моче и исследованных лабораторно, могут быть назначены литолизные, «камнерастворяющие» препараты. В более тяжелых и острых случаях для восстановления оттока мочи может понадобиться катетеризация. При угрозе миграции крупных конкрементов, размеры которых заведомо превышают проходимость мочевых путей, ставится вопрос о хирургическом или альтернативном (например, лазерная или ударно-волновая литотрипсия) удалении камней.
Однако следует учитывать, что литотрипсия, практикуемая с 80-х годов двадцатого века, к настоящему времени вызывает у «ортодоксальных» специалистов возрастающий и обоснованный скепсис – в связи с большим количеством противопоказаний (зачастую, увы, игнорируемых в «погоне за пациентом») и осложнений.
Кроме того, очень важно понимать: удаление конкрементов отнюдь не означает излечение нефролитиаза. Хирургическое вмешательство – это крайняя, вынужденная, иногда экстренная и жизнесохраняющая, но всегда сугубо паллиативная мера. Если ограничиться одной лишь операцией, можно сразу же планировать следующую. Комплексное и по-настоящему эффективное лечение почечнокаменной болезни подразумевает обязательное обследование с целью идентификации всех возможных этиопатогенетических факторов (см. выше) и максимально возможное, в конкретном случае, их устранение, – например, полное исключение определенных продуктов питания или минеральных вод, длительный или пожизненный прием противорецидивных препаратов, и т.п.
Нефункционирующая почка
Шмыров О.С., Врублевский С.Г., Кулаев А.В.
Нефункционирующая почка (синонимы — немая почка; отключенная почка; мертвая почка) – состояние, при котором, в силу определенных причин, почка перестает выполнять свои функции (экскреторную, осморегулирующую, ионорегулирующую, эндокринную, метаболическую, участие в кроветворении). Потеря функции является тяжелым осложнением различных заболеваний мочевыделительной системы.
Заболевания мочевыделительной системы, которые без своевременного лечения могут привести к потере функции почки:
- Гидронефроз;
- Мегауретер;
- Пузырно-мочеточниковый рефлюкс;
- Уретероцеле;
- Кистозная болезнь почек;
- Объемные образования почек;
- Врожденное недоразвитие почки (гипоплазия или аплазия);
- Гломерулонефрит
- Системные заболевания соединительной ткани с поражением почек;
- Туберкулезное поражение органов выделительной системы;
- Амилоидоз;
- Другие редкие заболевания
Также возможна потеря функции сегмента удвоенной почки при тех же заболеваниях.
Диагностика
Лабораторные методы диагностики информативны, когда заболевание поражает обе почки и сопровождается почечной недостаточностью. В этом случае будут выявлены изменения в общем анализе крови (анемия, признаки воспаления), биохимическом анализе крови (повышение креатинина и мочевины), в моче (изменение основных характеристик мочи).
Если вторая почка здорова, то заболевание в большинстве случаев не будет сопровождаться изменениями в анализах крови и мочи, за исключением периодов воспалительных осложнений.
Инструментальные методы исследования:
- Ультразвуковое исследование почек с определением кровотока (допплерографией)
- Экскреторная урография — контрастирование нефункционирующей почки не происходит или отчётливо замедленно
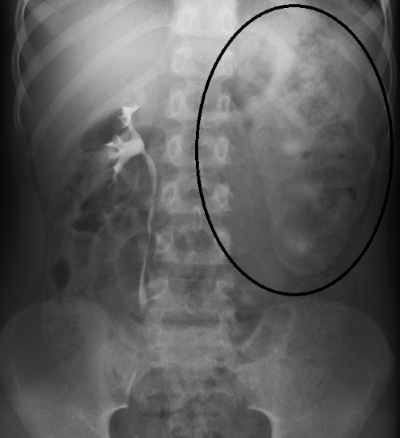
Экскреторная урография у ребёнка с гидронефрозом. неотчётливое контрастирование левой почки отмечено только к 45 мин исследования.
- Статическая и динамическая нефросцинтиграфия — объективно, в числовом выражении отображает функцию обеих почек.
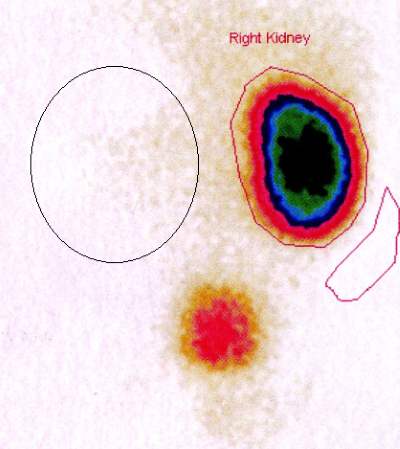
Радиоизотопное исследование почек — статическая нефросцинтиграфия у ребёнка с кистозной дисплазией левой почки. Накопление радиофармпрепарата в проекции левой почки не отмечено.
- Компьютерная томография с внутривенным контрастированием — позволяет визуализировать сосудистый пучок почки, определить интенсивность контрастирования ЧЛС.
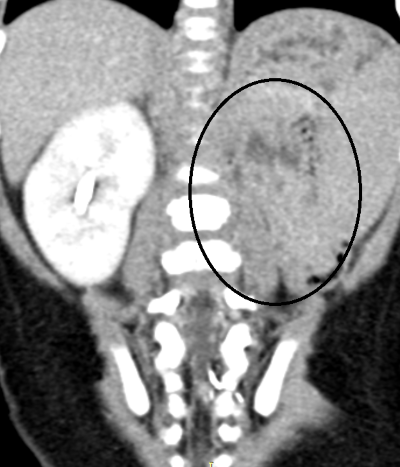
Компьютерная томография с внутривенным контрастированием того-же пациента — котрастирование в проекции левой почки практически отсутствует, в ткани почки определяются множественные кистозные полости.
Следует понимать, что УЗИ почек позволяет только заподозрить основное заболевание, которое может привести к потере функции.
Непосредственный факт отсутствия функции почки помогут установить функциональные методы исследования (статическая и динамическая нефросцинтиграфия). А также возможно использование менее информативных в плане оценки функции рентгенологических методов исследования.
Необходимо отметить, что в данном разделе идёт речь о почке, поражённой необратимо, без возможностей восстановления функции.
Существуют 2 варианта лечебной тактики при данной патологии:
- Удаление почки хирургическим путем;
- Выжидательная тактика с регулярными врачебными осмотрами и инструментальными исследованиями. При мультикистозе почки (не путать с поликистозом, кистозной дисплазией) целесообразна выжидательная тактика, вследствие вероятной спонтанной редукции (исчезновения) почки.
Выбор того или иного принципа определяется индивидуально, в зависимости от основной патологии, которая вызвала потерю функции почки, сопутствующих заболеваний, общего состояния организма и функциональных показателей второй, здоровой, почки.
Если у больного не функционируют обе почки, то единственный выход – это пожизенный гемодиализ или операция по трансплантации донорского органа.
Удаление почки хирургическим путем
- Открытая операция через поясничный доступ – орган удаляют, не затрагивая брюшную полость, через разрез в поясничной зоне.
- Лапароскопическая операция – это малотравматичная хирургическая методика, которая позволяет удалить почку через 3 маленьких прокола на передней брюшной стенке, минимизировать медикаментозную нагрузку и сроки пребывания пациента в стационаре.
Лапароскопическая нефрэктомия.
- Ретроперитонеоскопическая операция — доступ к пораженному органу осуществляется через забрюшинное пространство путем проколов. Доступ целесообразен у детей, перенёсших вмешательства на брюшной полости и носителей вентрикулоперитонеального шунта при гидроцефалии.
Ретроперитонеоскопическая нефруретерэктомия.
В отделении плановой хирургии и урологии—андрологии МДГКБ выполняются все виды операций по поводу нефункционирующей почки, выбор того или иного метода лечения осуществляется хирургом на основании данных клинических, инструментальных и лабораторных исследований.
Прогноз: В случае нормального функционирования второй почки — прогноз в большинстве случаев благоприятный.
Отделение плановой хирургии и уролгии-андрологии.
Морозовская детская городская клиническая больница, Москва, 2015г.
Гидронефроз
Гидронефроз — прогрессирующее, стойкое расширение почечных лоханок и чашечек, приводящее к нарушению функционирования почек. Болезнь связана с нарушением вывода мочи и, как следствие, её скоплении. Впоследствии заболевание может привести к гибели органа.
Причины и симптомы
Нефрологи выделяют следующие причины гидронефроза:
- наличие ещё одного сосуда, идущего мимо аорты к почке (при этом сосуд давит на мочеточник);
- врождённое сужение мочеточника;
- высокое отхождение мочеточника;
- разбухание стенок мочеточника;
- аномалии развития почек и мочевыводящих путей.
Также развитие патологии могут спровоцировать некоторые заболевания (мочекаменная болезнь, эндометриоз, тяжёлая стадия туберкулёза и пр.), посттравматические рубцы, кисты яичника у женщин.
Подозрение на гидронефроз возникает при наличии болей в животе и пояснице, крови в моче, уплотнении в брюшной полости, повышенной температуре, слабости (при воспалении). Если болезнь развивается с двух сторон, то возможно возникновение признаков почечной недостаточности: отёков, снижения объёмов выделяемой мочи, повышенного давления.
Диагностика
Постановкой диагноза занимается нефролог либо уролог. На приёме он соберёт жалобы больного. Также для точной диагностики врачу необходимо знать историю болезни пациенты: были ли ранее воспаления и другие нарушения работы почек, случались ли травмы, операции и пр.
После осмотра и пальпации брюшной полости специалист даст направления на анализы крови и мочи, УЗИ почек, рентген брюшной полости с контрастным веществом, КТ, МРТ.
Так как лечение возможно только с помощью операции, то потребуется консультация хирурга и анестезиолога. В зависимости от степени развития заболевания хирург подберёт подходящий вид оперативного вмешательства. А анестезиолог подберёт наркоз в соответствии с имеющимися противопоказаниями.
Перед операцией также нужно будет сделать биохимический анализ крови, анализ на свёртываемость, ЭКГ, рентген груди. Это нужно для выявления возможных противопоказаний.
Лечение
При лечении гидронефроза консервативная терапия неэффективна: лекарства используются только как дополнение (уменьшение симптоматики, борьба с воспалением). Также больному назначается диета (снижение потребления соли, обильное питьё).
Выбор той или иной хирургической методики лечения гидронефроза зависит от причины данного нарушения. Для восстановления оттока мочи часто проводится рассечение узких участков, в некоторых случаях необходимо удаление опухолей и рубцов.
При последних стадиях гидронефроза может потребоваться восстановительная пластика или даже удаление поражённого органа (нефрэктомия).
В настоящее время операции проводятся лапароскопическим методом, что позволяет добиться большей точности. Также эта методика снижает вероятность развития осложнений.
Профилактика
В большинстве случаев гидронефроз обусловлен врождёнными аномалиями развития организма, поэтому специфических методов профилактики данного заболевания не существует. Однако врачи рекомендуют придерживаться вторичной профилактики болезни (когда диагноз «гидронефроз» уже установлен):
- профилактика и лечение воспалений;
- исключение переохлаждений;
- регулярное (дважды в год) посещение врача;
- здоровый образ жизни (снижение потребления соли, сбалансированное питание, спорт, отказ от вредных привычек).
Специалисты медицинского центра «СМ-Клиника» напоминают: чем раньше будет начато лечение гидронефроза, тем выше шансы сохранить здоровье. Обратитесь за консультацией к специалисту медицинского центра «СМ-Клиника».