Признаки и терапия субэпикардиальной ишемии миокарда
Признаки и терапия субэпикардиальной ишемии миокарда
Ишемия миокарда представляет собой нарушение кровообращения в сердечной мышце. Такое явление считается временным, но может вызвать крайне неблагоприятные последствия. Одной из форм данной патологии является субэпикардиальная ишемия миокарда. Что это такое, и как лечить?
Что такое субэпикардиальная ишемия миокарда?
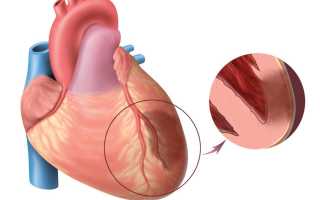
Субэпикардиальное повреждение мышцы сердца возникает вследствие недостаточного кровотока в миокарде. Оно относится к поздней стадии развития болезни, характеризующейся увеличением пораженного места. ИБС передней и задней стенки регистрируется на ЭКГ в перегородочном и верхушечном отведении.
Ишемия передней области, и ее проявления на кардиограмме
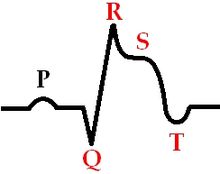
Субэпикардиальная ишемия миокарда передней области отличается распространением очага поражения в участке, находящемся близко к электроду, подключаемому при ЭКГ. Восстановление возбужденного желудочка в этом случае происходит от эндокарда к эпикарду.
На электрокардиограмме такая форма ишемии выглядит, как отрицательный зубец Т, обладающий расширенным типом вследствие медленного процесса реполяризации. Также на ЭКГ видно повышение сегмента ST над нулевой линией.
Признаки ишемии нижней области на ЭКГ
При развитии ИБС в нижней стенке миокарда восстановление нервной мембраны желудочка происходит от эпикарда к эндокарду. Признаки патологии сердца на кардиограмме отличаются от проявлений предыдущей формы заболевания. Субэпикардиальная ишемия на ЭКГ отображается в виде положительного зубца Т, который характеризуется заостренностью и расширенностью. А сегмент ST понижается относительно нулевой линии.
Причины развития патологии
Главная причина развития любой формы ишемической болезни миокарда кроется в наличии у пациента атеросклероза и артериальной гипертензии. Очень редко приступы ишемии появляются у людей со здоровой сердечно-сосудистой системой.
При атеросклерозе в сосудах человека возникают бляшки, из-за которых просвет постепенно уменьшается. В результате сердце получает недостаточное количество кислорода. Когда у пациента повышается артериальное давление, данные бляшки подвергаются разрыву, их частицы отслаиваются, перекрывая сосуд полностью. В итоге кровоток в поврежденном месте прекращается, клетки миокарда не получают необходимого питания. Так развивается ишемия.
Появление сердечного заболевания происходит под воздействием ряда негативных факторов:
- Малоподвижный образ жизни.
- Наследственная предрасположенность.
- Вредные привычки.
- Стрессы, депрессивные состояния.
- Чрезмерные физические нагрузки.
- Неправильное питание.
- Патологии эндокринной системы.
- Инфекционные болезни острой формы.
- Повреждение миокарда.
- Сбой метаболизма в организме.
- Избыточный вес тела.
ОБРАТИТЕ ВНИМАНИЕ. Вероятность развития ишемии значительно возрастает с возрастом. Поэтому в группу риска попадают мужчины, достигшие 45 лет, и женщины старше 65 лет. Данным пациентам следует регулярно проходить обследование сердца.
Симптомы
Субэпикардиальная ишемия миокарда сопровождается симптомами, выраженность которых зависит от конкретной разновидности патологии. Нередко она протекает в безболевой форме. Основные симптомы сердечного заболевания:
- Болевой синдром в области груди, который может иметь разный характер, интенсивность. Обычно пациенты жалуются на жгучую, давящую боль, отдающую в левую область тела.
- Возникновение выраженной слабости во всем теле.
- Одышка, проявляющаяся независимо от того, находится человек в покое или физически нагружен.
- Тошнота.
- Тревога.
Болезненность при ишемии длится недолго, поэтому люди не всегда обращают на это внимание, списывая на обычное недомогание. Однако возникновение болевого синдрома может быть предвестником верхушечного, бокового, перегородочного инфаркта, поэтому после возникновения такого симптома стоит проходить обследование.
Лечение
Лечение субэпикардиальной ишемии передней или задней стенки является комплексным. Методы направлены на устранение факторов, которые способны спровоцировать развитие данной болезни, и на восстановление кровообращения в миокарде.
Пациентам в период терапии требуется соблюдать следующие рекомендации врачей:
- Отказаться от вредных привычек.
- Придерживаться определенной диеты, чтобы привести в норму уровень холестерина в крови.Для этого в рацион вводят овощи, фрукты, молочные продукты, нежирное мясо и рыбу.
- Избегать стрессовых ситуаций, получать больше положительных эмоций.
- Не напрягать организм физически. Для пациентов отлично подойдет ежедневная зарядка и пешие прогулки.
В качестве основного метода лечения доктора назначают медикаментозный или хирургический.
Медикаментозное лечение
В целях устранения приступа ишемии миокарда применяют нитроглицерин. Людям, страдающим пониженным давлением, данные препараты необходимо принимать с особой осторожностью, так как они способствуют снижению давления.
Также назначают средства, относящиеся к группе адреноблокаторов. Они помогают предупредить сужение сосудов, нормализовать кровообращение в сердце. Если у пациента выявлена аритмия, требуется пить аритмические лекарства.
Рекомендуется принимать медикаменты, позволяющие восстановить обменные процессы веществ в клетках, адаптировать ткани к существованию с недостаточным количеством кислорода.
Также доктора советуют прием статинов в течение всей жизни. Эти препараты снижают концентрацию холестерина в крови, что помогает предотвратить развитие атеросклероза.
Аспирин пациенты принимают для разжижения крови, снижения ее свертываемости, предупреждения тромбообразования в сосудах.
Хирургия
Оперативное вмешательство при ишемии назначается в крайних случаях, если медикаментами проблему устранить невозможно. Благодаря современной кардиохирургии удается нормализовать кровообращение в сердечной мышце, восстановить полноценную деятельность органа.
Самой популярной операцией при ишемии миокарда является установка стента в сосуд, что позволяет расширить его просвет. Назначение оперативного вмешательства лечащий врач делает после полного обследования сердца.
Реабилитация
Реабилитационный период после лечения ишемии миокарда играет важную роль. Поэтому к рекомендациям доктора стоит относиться со всей серьезностью. Целью реабилитации является нормализация состояния сосудов и сердца, улучшение общего состояния здоровья, подготовка организма к физическим нагрузкам.
Для этого пациентам необходимо соблюдать те же правила, что и в период лечения. К ним относится отказ от курения, правильное питание, избежание негативных эмоций.
Также больному следует постепенно увеличивать физические нагрузки. В этом отлично помогает лечебная физкультура. Для пациента разрабатывается комплекс упражнений, которые важно выполнять регулярно. В течение определенного времени нужно наблюдаться у кардиолога в целях профилактики осложнений ишемии.
Прогноз
Прогноз при ишемии миокарда зависит от многих факторов. К ним относятся степень развития патологии, локализация поражения сердечной мышцы, состояние сердца, возраст пациента, наличие сопутствующих заболеваний и прочее. При отсутствии осложнений и соблюдении пациентом всех рекомендаций лечащего доктора исход болезни благоприятный.
ВАЖНО. Значительно ухудшается прогноз, если ишемия сочетается с повышенным артериальным давлением, сахарным диабетом, тяжелой формой нарушения метаболизма липидов в организме.
Профилактика
Всегда легче предупредить развитие заболевания, чем потом заниматься его лечением. Особенно это касается сердечных патологий. Для предотвращения субэпикардиальной ишемии каждому человеку следует вести активный образ жизни, заниматься спортом. При этом необходимо следить за тем, чтобы организм не перегружался.

Также следует отказаться от курения и употребления спиртных напитков. Вредные привычки негативно сказываются на здоровье, затрагивая в первую очередь кровеносные сосуды. Необходимо правильно питаться, чтобы не забивать артерии холестерином.
Для профилактики развития субэпикардиальной или субэндокардиальной ишемии каждый человек должен проходить обследование у кардиолога. Делать это нужно не реже одного раза в год. Следует понимать, что именно халатное отношение к своему здоровью приводит к таким патологиям, как ишемическая болезнь миокарда.
Субэпикардиальная ишемия: возможные причины, симптомы и терапия

Субэпикардиальная ишемия начинает развиваться, когда происходит недостаточное снабжение кислородом и кровью миокарда. Изначально больной человек может не замечать сильных изменений в своем организме, так как проявления будут периодическими. Как правило, с самого начала болезнь проявляется небольшими приступами, которые быстро проходят. Спазмы затрагивают определенные участки тела, таким образом, сказываясь на участках сердца, в сложных формах страдает зона эпикарда и эндокарда.
Как распознать субэпикардиальную ишемию?
В первую очередь, надо четко понимать, что ишемия миокарда – это нарушение кровообращения в сердечной мышце. Нельзя сказать, что такое явление протекает постоянно, нет, оно бывает временным, но может вызвать самые плачевные последствия. Субэпикардиальная ишемия миокарда возникает в том случае, если в миокард поступает недостаточное количество крови. Такое бывает, когда болезнь находится в поздней стадии, поэтому пораженное место имеет большие масштабы.

Увидеть отклонения можно после проведения ЭКГ в перегородочном и верхушечном отделении. Рассмотрим более подробно, как может выглядеть субэпикардиальная ишемия миокарда верхушечной области:
- Такого рода ишемия отличается тем, что очаг поражения в участке распространяется близко к электроду, который подключается при проведения ЭКГ. Восстановительный процесс возбужденного желудочка происходит от эндокарда к эпикарду.
- Когда делается электрокардиограмма, то эта форма ишемии может выглядеть в виде отрицательного зубца Т, который обладает расширенным типом из-за медленного процесса реполяризации.
При развитии субэпикардиальной ишемии миокарда в нижней стенке восстановление нервной мембраны желудочка происходит от эпикарда к эндокарду. В таком случае признаки патологии сердца на кардиограмме будут отличаться от предыдущей формы, рубец будет иметь вид положительного зубца Т, который в основном характеризуется заостренностью и расширенностью.
Почему может развиваться болезнь?
Самая главная причина, которая может вызвать ишемические заболевания, скрывается в наличии у человека атеросклероза или артериальной гипертензии. Когда у людей здоровая сердечно-сосудистая система, то вряд ли у них будут проявляться ишемические приступы. Если у человека развивается атеросклероз, то в сосудах начинают появляться бляшки, из-за которых уменьшается просвет, в результате таких изменений в сердце поступает мало кислорода. При повышенном артериальном давлении бляшки могут разрываться и их частицы будут отслаиваться, перекрывая сосуд полностью. В таком случае кровоток в поврежденном месте прекращается, а клетки миокарда перестают получать необходимое питание, вследствие чего развивается ишемия. Рассмотрим основные причины, которые могут привести к ишемии сердца:
- Болезнь появляется у тех людей, которые ведут неподвижный образ жизни и набирают лишний вес.
- Люди, у которых в роду уже были родственники с таким заболеванием, могут также страдать этой болезнью.
- Вредные привычки негативно сказываются на эластичности сосудов и на работе сердца в целом.

Стоит обратить внимание на то, что вероятность развития ишемического заболевания увеличивается с возрастом. Чаще всего в группе риска оказываются мужчины 45 лет, женщины 65 лет. Чтобы исключить развитие заболевания, а точнее, предупредить его на ранней стадии, врачи рекомендуют проходить каждый год обследование.
Симптомы
Ишемия миокарда может сопровождаться разными симптомами, все зависит от того, на какой стадии находится патология. Очень часто пациент может и не замечать, что болен, пока не попадет в больницу и не пройдет плановое обследование. Рассмотрим основные симптомы заболевания:
- Появляется боль в области груди, которая может носить разный характер и проявляться с разной интенсивностью. Чаще всего люди говорят, что появляется жгучая и сильная боль, которая отдает в левую часть тела.

Симптомы могут длиться недолго, поэтому люди по привычке списывают все признаки болезни на обычное недомогание. Но мало кто знает, что субэпикардиальная ишемия передней области может свидетельствовать о скором инфаркте, поэтому необходимо сразу же обратиться к врачу.
Диагностика и лечение
Чтобы поставить точный диагноз, врачи могут назначать разные методики обследования организма. В первую очередь назначаются анализы крови и мочи, а также требуется пройти ЭКГ. После прохождения ЭКГ сразу будет понятно, есть у пациента проблемы с сердцем или нет. Как правило, лечение после выявления такого заболевания, как субэпикардиальная ишемия миокарда передней области, проводится в комплексе. Специалистом подбираются методы, которые будут направлены на устранение всех негативных факторов, способных спровоцировать развитие заболевания.

В период терапии пациент должен следовать таким правилам:
- Полностью отказаться от вредных привычек.
- Следует сесть на диету, назначенную врачом, и следить за уровнем холестерина в крови.
- Всячески избегать стрессовых ситуаций и больше гулять на свежем воздухе.
- Стараться избегать чрезмерных физических нагрузок.
Специалисты могут применять в качестве основного метода лечения медикаменты, а в более сложных случаях проводится операция.
Лечение медикаментозным путем
Чтобы устранить приступ ишемии, чаще всего врачи применяют «Нитроглицерин». Людям, которые страдают от пониженного давления, принимать такие препараты надо с осторожностью, так как лекарства могут понизить давление еще больше. Дополнительно врач может выписать средства, которые относятся к адреноблокаторам. Такие препараты помогут предупредить сужение сосудов и нормализуют кровообращение. Если у больного человека наблюдается аритмия, то следует принимать антиаритмические средства.
Специалисты рекомендуют принимать медикаменты, которые помогают быстро восстанавливать обменные процессы в клетках и адаптируют ткани к тому, чтобы существовать без большого количества кислорода.

Субэпикардиальная ишемия может полностью не излечиться, но человек вполне способен поддерживать свой организм в нормальном состоянии, если каждый день будет принимать статины. Такие препараты помогают в первую очередь снизить уровень холестерина в крови и предотвратить развитие атеросклероза.
Лечение хирургическим путем
Хирургическое вмешательство при ишемии может проводиться только в крайних случаях, когда другие методы оказываются бесполезными. Благодаря современной кардиохирургии с помощью операции можно полностью восстановить кровообращение и улучшить работу сердечной мышцы. Хирурги часто всего при операциях устанавливают стент в сосуд, что дает возможность увеличить его просвет.
Естественно, что врач может назначить операцию только после того, как человек пройдет полную диагностику.
Как проходит период реабилитации?
Если человек проходил лечение после обнаружения такого заболевания, как субэпикардиальная ишемия, то следует учитывать и период реабилитации. Главная цель реабилитации заключается в том, чтобы нормализовать состояние сосудов и сердца, таким образом можно улучшить общее состояние здоровья и подготовить организм к простым физическим нагрузкам.

Пациент должен соблюдать все правила, которые были установлены для него при лечении. Обязательно надо отказаться от пагубных привычек и избегать стрессовых ситуаций.
Если необходимо увеличивать физические нагрузки, то это требуется делать очень осторожно и постепенно. Для этого специалист может разработать специальный комплекс упражнений.
Прогнозы
Прогнозы при ишемии миокарда могут зависеть от многих факторов. Рассмотрим их подробнее:
- В первую очередь учитывается степень развития патологий и то, где именно локализуется поражение сердечной мышцы.
- Необходимо обратить внимание на возраст, так как от этого напрямую зависит состояние сердечной мышцы.
- У пациента не должно быть никаких других хронических заболеваний, так как это тоже может повлиять на период выздоровления.
Во всех других случаях больному необходимо обратиться к врачу и начать лечение, исход которого, скорее всего, будет благополучным. Стоит отметить, что лечение может усложняться при повышенном артериальном давлении, сахарном диабете, нарушении метаболизма.
Профилактика
Вне зависимости от того, какой вид заболевания у человека, субэпикардиальная ишемия миокарда нижней области или верхней, требуется начать немедленное лечение. Каждый человек должен вести активный образ жизни и заниматься спортом, важно следить, чтобы на организм не оказывалось сильного физического воздействия, поэтому следует научиться чередовать работу и отдых. Для улучшения состояния своего организма следует правильно питаться и исключить продукты, способствующие забиванию артерий холестерином.

Всем людям рекомендуется проходить обследование у кардиолога хотя бы раз в год с профилактической целью.
Ишемическая болезнь сердца: симптомы и лечение
Ишемическая болезнь сердца — острое или хроническое поражение миокарда, возникающее вследствие уменьшения или прекращения снабжения сердечной мышцы артериальной кровью, в основе которого лежат патологические процессы в системе коронарных артерий.
ИБС широко распространенное заболевание. Одна из основных причин смертности, временной и стойкой утраты трудоспособности во всем мире. В структуре смертности сердечно-сосудистые заболевания стоят на первом месте, из них на долю ИБС приходится около 40%.
Формы ишемической болезни
Классификация ИБС (МКБ-10; 1992г.)
- Стенокардия
- — Стабильная стенокардия напряжения
- — Нестабльная стенокардия
- Первичный инфаркт миокарда
- Повторный инфаркт миокарда
- Старый (перенесенный ранее) инфаркт миокарда (постинфарктный кардиосклероз)
- Внезапная сердечная (аритмическая) смерть
- Сердечная недостаточность (поражение миокарда вследствие ИБС)
Основной причиной нарушения снабжения миокарда кислородом является несоответствие между коронарным кровотоком и метаболическими потребностями сердечной мышцы. Это может быть следствием:
- — Атеросклероза коронарных артерий с сужением их просвета более, чем на 70%.
- — Спазма неизмененных (малоизмененных) коронарных артерий.
- — Нарушения микроциркуляции в миокарде.
- — Повышения активности свертывающей системы крови (или снижение активности противосвертывающей системы).
Главный этиологический фактор развития ишемической болезни сердца — атеросклероз коронарных артерий. Атеросклероз развивается последовательно, волнообразно и неуклонно. В результате накопления холестерина в стенке артерии формируется атеросклеротическая бляшка. Избыток холестерина приводит к увеличению бляшки в размере, возникают препятствия току крови. В дальнейшем, под воздействием системных неблагоприятных факторов, происходит трансформация бляшки от стабильной до нестабильной (возникают трещины и разрывы). Запускается механизм активации тромбоцитов и образования тромбов на поверхности нестабильной бляшки. Симптомы усугубляютя с ростом атеросклеротической бляшки, постепенно суживающей просвет артерии. Уменьшение площади просвета артерии более чем на 90-95% является критическим, вызывает снижение коронарного кровотока и ухудшение самочувствия даже в покое.
Факторы риска ишемической болезни сердца:
- Пол (мужской)
- Возраст >40-50 лет
- Наследственность
- Курение (10 и более сигарет в день в течение последних 5 лет)
- Гиперлипидемия (общий холестерин плазмы > 240 мг/дл; холестерин ЛПНП > 160 мг/дл)
- Артериальная гипертония
- Сахарный диабет
- Ожирение
- Гиподинамия
Симптомы
Клиническая картина ИБС
Первое описание стенокардии предложил английский врач Уильям Геберден в 1772 году: «. боль в грудной клетке, возникающая во время ходьбы и заставляющая больного остановиться, в особенности во время ходьбы вскоре после еды. Кажется, что эта боль в случае ее продолжения или усиления способна лишить человека жизни; в момент остановки все неприятные ощущения исчезают. После того, как боль продолжает возникать в течение нескольких месяцев, она перестает немедленно проходить при остановке; и в дальнейшем она будет продолжать возникать не только когда человек идет, но и когда лежит…» Обычно симптомы болезни впервые появляются после 50 лет. В начале возникают только при физической нагрузке.
Классическими проявлениями ишемической болезни сердца являются:
- — Боль за грудиной, часто иррадиирует в нижнюю челюсть, шею, левое плечо, предплечье, кисть, спину.
- — Боль давящая, сжимающая, жгучая, душащая. Интенсивность различная.
- — Провоцируются физическими или эмоциональными факторами. В покое прекращаются самостоятельно.
- — Длится от 30 секунд до 5-15 минут.
- — Быстрый эффект от нитроглицерина.
Лечение ишемической болезни сердца
Лечение направлено на восстановление нормального кровоснабжения миокарда и улучшение качества жизни больных. К сожалению, чисто терапевтические методы лечения не всегда эффективны. Существует множество хирургических методов коррекции, таких как: аорто-коронарное шунтирование, трансмиокардиальная лазерная реваскуляризация миокарда и чрескожные коронарные интервеционные вмешательства (баллонная ангиопластика, стентирование коронарных артерий).
«Золотым стандартом» в диагностике обструктивных поражений коронарных артерий сердца считается селективная коронарография. Применяется для того, чтобы узнать существенное ли сужение сосуда, какие артерии и сколько их поражено, в каком месте и на каком протяжении. В последнее время все большее распространение получила мультиспиральная компьютерная томография (МСКТ) с внутривенным болюсным контрастированием. В отличие, от селективной коронарографии, которая по существу является рентгенохирургическим вмешательством на артериальном русле, и выполняется только в условиях стационара, МСКТ коронарных артерий, как правило, выполняется амбулаторно с помощью внутривенного введения контрастного вещества. Еще одним принципиальным отличием может быть то, что селективная коронарография показывает просвет сосуда, а МСКТ и просвет сосуда, и, собственно, стенку сосуда, в которой локализуется патологический процесс.
В зависимости от изменений в коронарных сосудах, выявленных при коронарографии, могут быть предложены различные методы лечения:
Аортокоронарное шунтирование — отработанная в течение многих лет операция, при которой берут собственный сосуд больного и подшивают к коронарной артерии. Тем самым, создается путь обхода пораженного участка артерии. Кровь в нормальном объеме поступает в миокард, что приводит к ликвидации ишемии и исчезновению приступов стенокардии. АКШ является методом выбора при ряде патологических состояний, таких как сахарный диабет, поражение ствола, многососудистое поражение и т.д. Операция может проводиться с искусственным кровообращением и кардиоплегией, на работающем сердце без искусственного кровообращения, и на работающем сердце с искусственным кровообращением. В качестве шунтов могут использоваться, как вены, так и артерии пациента. Окончательное решение о выборе того или иного вида операции зависит от конкретной ситуации и оснащенности клиники.
Популярная в свое время баллонная ангиопластика потеряла свою актуальность. Основная проблема — краткосрочность эффекта от выполненного рентгенохирургического вмешательства.
Более надёжным и, в то же время, малоинвазивным методом восстановления и удержания нормального просвета сосуда, является стентирование. Метод по сути такой же, как баллонная ангиопластика, но на баллончике смонтирован стент (небольшой трансформируемый металический сетчатый каркас). При введении в место сужения, баллон со стентом раздувают до нормального диаметра сосуда, стент прижимается к стенкам и сохраняет свою форму постоянно, оставляя просвет открытым. После установки стента пациенту назначается длительная антиагрегантная терапия. В течение первых двух лет ежегодно выполняется контрольная коронарография.
В тяжелых случаях облитерирующего атеросклероза коронарных артерий, когда нет условий для АКШ и рентгенохирургических вмешательств, пациенту может быть предложена трансмиокардиальная лазерная реваскуляризация миокарда. В этом случае улучшение кровообращения миокарда происходит за счет потока крови напрямую из полости левого желудочка. На пораженную область миокарда хирург помещает лазер, создавая множество каналов диаметром менее 1 миллиметра. Каналы способствуют росту новых кровеносных сосудов, через которые кровь поступает в ишемизированный миокард, обеспечивая его кислородом. Эта операция может выполняться как самостоятельно, так и в сочетании с аортокоронарным шунтированием.
После устранения аортокоронарного стеноза заметно повышается качество жизни, восстанавливается трудоспособность, значительно снижается риск возникновения инфаркта миокарда и внезапной сердечной смерти, увеличивается продолжительность жизни.
В настоящее время диагноз ИБС это не приговор, а повод для активных действий по выбору оптимальной лечебной тактики, которая позволит сохранить жизнь на многие годы.
Оценка эффективности лечения новорожденных с преходящей ишемией миокарда
Полный текст:
- Аннотация
- Об авторах
- Список литературы
- Cited By
Аннотация
Цель исследования: комплексная оценка эффективности лечения новорожденных с преходящей ишемией миокарда в отделении реанимации.
Материал и методы. 102 новорожденным с преходящей ишемией миокарда, перенесших анте- и/или интранатальную гипоксию, в возрасте от 1 до 7-и суток жизни со сроком гестации от 29 до 42 недель было проведено клинико-инструментальное исследование сердца до и в процессе терапии. 1-ю группу составили 30 детей с 1-й степенью недостаточности кровообращения, 2-ю группу – 39 детей с 2 А и 3-ю группу – 33 с 2 Б степенью. Все дети получали кардиотрофические препараты, дети 2-й и 3-й групп – кардиотонические препараты.
Результаты. Установили увеличение биохимических показателей крови (миокардиальной креатинфосфокиназы, лактатдегидрогиназы, аспартатаминотрансферазы, коэффициента де Ритиса), проявлений субэндокардиальной ишемии на электрокардиограмме (депрессия сегмента ST в одном и более отведениях в сочетании с нарушением зубца Т), изменений показателей систолической функции сердца при эхокардиографии (ударного объема, фракций изгнания и укорочения, индекса TEI левого желудочка, минутного объема сердца, сердечного индекса) по мере нарастания степени ишемии миокарда и недостаточности кровообращения и их обратное развитие в процессе лечения. Выявили различные коррелятивные связи между показателями систолической функции левого желудочка и биохимии крови до и в процессе лечения, отражающие дисфункцию миокарда, имеющую постепенное обратное развитие.
Заключение. У новорожденных с преходящей ишемией миокарда отмечаются нарушения клинико-функционального состояния сердца, зависящие от степени ишемии и недостаточности кровообращения и имеющие постепенное обратное развитие в процессе комплексной интенсивной терапии.
Ключевые слова
Об авторах
Отделение реанимации и интенсивной терапии для новорожденных детей
125480, г. Москва, ул. Героев Панфиловцев, д. 28
Отделение реанимации и интенсивной терапии для новорожденных детей
125480, г. Москва, ул. Героев Панфиловцев, д. 28
125993, г. Москва, ул. Баррикадная, д. 2/1, стр. 1
Отделение реанимации и интенсивной терапии для новорожденных детей
125480, г. Москва, ул. Героев Панфиловцев, д. 28
Список литературы
1. Перепелица С.А., Голубев А.М., Мороз В.В., Алексеева С.В. Причины острой интранатальной и постнатальной гипоксии у новорожденных. Общая реаниматология. 2012; 8 (6): 17-22. DOI: 10.15360/1813- 9779-2012-6-17
2. Перепелица С.А. Ранняя постнатальная адаптация новорожденного от матери с сахарным диабетом I типа. Общая реаниматология. 2016; 12 (1): 43-49. DOI: 10.15360/1813-9779-2016-1-43-49
3. Голуб И.Е., Зарубин А.А., Михеева Н.И., Ваняркина А.С., Иванова О.Г. Влияние тяжелой асфиксии в родах на систему гемостаза у ново- рожденных в течении первого часа жизни. Общая реаниматология. 2017; 13 (1): 17-23. DOI: 10.15360/1813-9779-2017-1-17-23
4. Cherif M., Caputo M., Nakaoka Y., Angelini G.D., Ghorbel M.T. Gab1 is modulated by chronic hypoxia in children with cyanotic congenital heart defect and its overexpression reduces apoptosis in rat neonatal cardiomyocytes. Biomed. Res. Int. 2015; 2015: 718492. DOI: 10.1155/2015/718492. PMID: 26090437
5. Neary M.T., Breckenridge R.A. Hypoxia at the heart of sudden infant death syndrome? Pediatr. Res. 2013; 74 (4): 375–379. DOI: 10.1038/pr.2013.122. PMID: 23863852
6. Paradis A.N., Gay M.S., Wilson C.G., Zhang L. Newborn hypoxia/anoxia inhibits cardiomyocyte proliferation and decreases cardiomyocyte endowment in the developing heart: role of endothelin-1. PLoS One. 2015; 10 (2): e0116600. DOI: 10.1371/journal.pone.0116600. PMID: 25692855
7. Wei Y., Xu J., Xu T., Fan J., Tao S. Left ventricular systolic function of newborns with asphyxia evaluated by tissue Doppler imaging. Pediatr. Cardiol. 2009; 30 (6): 741—746. DOI: 10.1007/s00246-009-9421-6. PMID: 19340476
8. Nestaas E., Støylen A., Brunvand L., Fugelseth D. Longitudinal strain and strain rate by tissue Doppler are more sensitive indices than fractional short ening for assessing the reduced myocardial function in asphyxiated neonates. Cardiol. Young. 2011; 21 (1): 1—7. DOI: 10.1017/S1047951109991314. PMID: 20923594
9. Johnson W.H.Jr., Moller J.H. Pediatric cardiology: the essential pocket guide. 3rd ed. John Wiley & Sons; 2014: 392.
10. Гутхайль Х., Линдингер А. ЭКГ детей и подростков. М.: ГЭОТАР- Медиа; 2012: 256.
11. Лебедева Т.Ю., Шибаев А.Н., Гнусаев С.Ф., Федерякина О.Б. Дисфункция синусового узла по данным холтеровского мониторирова- ния у недоношенных новорожденных, перенесших перинатальную гипоксию. Вестн. аритмологии. 2013; 73: 43-48.
12. Wang L., Zhou Y., Li M.X. Evaluation of left ventricular dysfunction by Tei index in neonates with hypoxemia. Zhongguo Dang Dai Er Ke Za Zhi. 2011; 13 (2): 111—114. PMID: 21342618
13. Bokiniec R., Własienko P., Borszewska-Kornacka M.K., Madajczak D., Szymkiewicz-Dangel J. Myocardial performance index (Tei index) in term and preterm neonates during the neonatal period. Kardiol. Pol. 2016; 74 (9): 1002-1009. DOI: 10.5603/KP.a2016.0056. PMID: 27112943 Armstrong W.F., Thomas T. Feigenbaum’s Echocardiography. 7th
14. ed. Philadelphia: Lippincott Williams & Wilkins; 2010: 816.
15. Тарасова А.А. Ультразвуковая диагностика в кардиологии. В кн.: Пыков М.И., Ватолин К.В. Детская ультразвуковая диагностика. М.: Видар; 2001: 125-140.
16. Eidem B.W., O’Leary P.W., Cetta F. Echocardiography in pediatric and adult congenital heart disease. Philadelphia: Lippincot Williams & Wilkins; 2010: 500.
17. Шабалов Н.П. Неонатология. Руководство. т.2. М.: МЕДпресс-информ; 2006: 256.
18. Лобачева Г.В., Харькин А.В., Манерова А.Ф., Джобава Э.Р. Интенсивная терапия новорожденных и детей первого года жизни с острой сердечной недостаточностью после кардиохирургических вмешательств. Анестезиология и реаниматология. 2010; 5: 23—27. PMID: 21400728
19. Кисленко О.А., Котлукова Н.П., Рыбалко Н.А. Диагностическое значение различных маркеров миокардиальной дисфункции у детей грудного возраста с патологией сердечно-сосудистой системы. Педиатрия. Журн. им. Г.Н. Сперанского. 2011; 90 (5): 6-11.
20. Ткачук В.А. (ред.). Клиническая биохимия. 2-е изд. М.: ГЭОТАР- Медиа; 2004: 512.
21. Cetin I., Kantar A., Unal S., Cakar N.The assessment of time-dependent myocardial changes in infants with perinatal hypoxia. J. Matern. Fetal. Neonatal. Med. 2012; 25 (9): 1564-1568. DOI: 10.3109/14767058.2011.644365. PMID: 22122298
22. Сизова Т.М. Статистика. СПб.: СПб НИУ ИТМО; 2013: 176.
Для цитирования:
Довнар Ю.Н., Тарасова А.А., Острейков И.Ф., Подкопаев В.Н. Оценка эффективности лечения новорожденных с преходящей ишемией миокарда. Общая реаниматология. 2018;14(1):12-22. https://doi.org/10.15360/1813-9779-2018-1-12-22
For citation:
Dovnar Yu.N., Tarasova A.A., Ostreykov I.F., Podkopaev V.N. Evaluation of the Efficacy of Treatment of Newborns with Transient Myocardial Ischemia. General Reanimatology. 2018;14(1):12-22. (In Russ.) https://doi.org/10.15360/1813-9779-2018-1-12-22

Контент доступен под лицензией Creative Commons Attribution 4.0 License.
ИБС (ишемическая болезнь сердца) — недостаточность кровоснабжения сердца.
Ишемическая болезнь сердца (ИБС) — самая частая причина смерти людей в развитых странах. Россия не является здесь исключением. Причина ИБС — коронарный атеросклероз, то есть частичная или полная закупорка одной или нескольких коронарных артерий (артерий, обеспечивающих кровью само сердце) атеросклеротическими бляшками. Однако ИБС и коронарный атеросклероз — не синонимы. Для того, чтобы поставить диагноз ИБС необходимо доказать наличие ишемии миокарда с помощью методов функциональной диагностики.
Часто диагноз ИБС ставят необоснованно, особенно в пожилом возрасте. ИБС и пожилой возраст — это тоже не синонимы.
Существует несколько форм ИБС. Ниже будут рассмотрены самые частые из них — стенокардия напряжения, нестабильная стенокардия, инфаркт миокарда. К другим формам ИБС относятся ишемическая кардиомиопатия, безболевая ишемия миокарда, микроциркуляторная стенокардия (кардиальный синдром X).
Факторы риска ИБС
Факторы риска ИБС — те же, что и вообще для атеросклероза. К ним относят артериальную гипертонию (стойкое повышение уровня артериального давления выше 140/90), сахарный диабет, курение, наследственность (инфаркт миокарда или внезапная смерть одного или обоих родителей в возрасте до 55 лет), малоподвижный образ жизни, ожирение, избыточный уровень холестерина крови. Важнейшая часть профилактики и лечения ИБС — воздействие на факторы риска.
Симптомы
Основное проявление ишемии миокарда — боль в груди. Выраженность боли может быть разной — от легкого дискомфорта, чувства давления, жжения в груди до сильнейшей боли при инфаркте миокарда. Боль или дискомфорт чаще всего возникают за грудиной, посередине грудной клетки, внутри нее. Боль нередко отдает в левую руку, под лопатку или вниз, в область солнечного сплетения. Могут болеть нижняя челюсть, плечо. В типичном случае приступ стенокардии вызывается физической (реже эмоциональной) нагрузкой, холодом, обильной едой — всем, что вызывает увеличение работы сердца. Боль служит проявлением того, что сердечной мышце не хватает кислорода: того кровотока, который обеспечивает суженная коронарная артерия, при нагрузке становится недостаточно.
В типичных случаях приступ устраняется (купируется) в покое сам по себе либо после приема нитроглицерина (или иных быстродействующих нитратов — в виде таблеток под язык или спрея). Надо иметь в виду, что нитроглицерин может вызывать головную боль и снижение артериального давления — это непосредственные проявления его действия. Самостоятельно более двух таблеток нитроглицерина принимать не следует: это чревато осложнениями.
Жалобы могут и отсутствовать (это так называемая безболевая ишемия миокарда), иногда первым проявлением ИБС становится инфаркт миокарда или внезапная смерть. В этой связи всем, у кого есть факторы риска атеросклероза и кто собирается заниматься физкультурой, необходимо пройти нагрузочный тест (см. ниже) — убедиться в том, что при нагрузке не возникает ишемии миокарда.
Перебои в работе сердца (экстрасистолы) сами по себе не являются признаком ИБС. Причина экстрасистол чаще всего так и остается невыясненной, и лечения экстрасистолия сама по себе не требует. Тем не менее у больных ИБС нередко встречается экстрасистолия при физической нагрузке: если провести нагрузочный тест, и убедиться, что при нагрузке экстрасистолия исчезает, то это говорит о доброкачественном ее характере, о том, что она не опасна для жизни.
Жалобы при ишемической кардиомиопатии характерны для сердечной недостаточности любого иного происхождения. Прежде всего это одышка, то есть чувство нехватки воздуха при нагрузке, а в тяжелых случаях и в покое.
Стенокардия напряжения
Стенокардию напряжения иначе называют стабильной стенокардией. Стенокардия считается стабильной, если в течение нескольких недель ее тяжесть остается постоянной. Тяжесть стабильной стенокардии может несколько меняться в зависимости от уровня активности пациента, от температуры окружающей среды.
Впервые возникшей называют стенокардию, возникшую несколько недель назад. Это пограничное состояние между стабильной и нестабильной стенокардией.
Тяжесть стенокардии напряжения характеризует ее функциональный класс: от первого (самого легкого), когда приступы возникают лишь на фоне выполнения тяжелой физической работы, до четвертого, самого тяжелого (приступы при незначительной физической нагрузки и даже в покое).
Диагностика
Электрокардиограмма (или эхокардиография) в покое НЕ ЯВЛЯЮТСЯ методами диагностики ИБС. Иногда эти методы, однако, позволяют диагностировать или выявить ИБС, например если удается обнаружить признаки перенесенного инфаркта миокарда, или если выполнять их на фоне болей в грудной клетки.
Также не служит методом диагностики ИБС холтеровский мониторинг (мониторирование ЭКГ), хотя этот метод и применяется с этой целью неоправданно широко. Депрессии сегмента ST, которые выявляют при холтеровском мониторинге ЭКГ, часто неспецифичны (то есть носят ложный характер), особенно у женщин. Холтеровский мониторинг лишь позволяет выявить
Главным методом диагностики ИБС являются нагрузочные пробы. Основные виды нагрузочных проб: ЭКГ-пробы с физической нагрузкой и стресс-эхокардиография, то есть проведение эхокардиографии во время физической нагрузки (или сразу после ее окончания) либо на фоне введения препаратов, повышающих работу сердца (например, добутамина). Сцинтиграфия миокарда (изотопное исследование сердца с нагрузкой) в России выполняется всего в нескольких центрах и практически малодоступна.
По результатам нагрузочных проб принимается решение, направлять ли пациента на коронарную ангиографию. Почти никогда не надо начинать обследование с коронарной ангиографии. Это лучший метод визуализировать (рассмотреть) поражения коронарных артерий (атеросклеротические бляшки), но оценить их функциональную значимость (вызывают ли они ишемию миокарда или нет) коронарная ангиография зачастую не может.
Лечение
Существует три главные возможности лечения стенокардии напряжения: медикаментозное, коронарное стентирование (ангиопластика с установкой стентов) и коронарное шунтирование. В любом случае лечение начинается с активного воздействия на факторы риска: с низкохолестериновой диеты, с отказа от курения, с нормализации артериального давления и т. д.
Каждый пациент, которому поставлен диагноз ИБС, должен в отсутствие противопоказаний принимать как минимум три препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин) и статин (например, аторвастатин, розувастатин).
Надо иметь в виду, что ни коронарное стентирование, ни коронарное шунтирование в целом не удлиняет жизнь. Есть лишь избранные группы пациентов, для которых это не верно. Так, шунтирование удлиняет жизнь у больных с поражением нескольких сосудов в сочетании с сахарным диабетом, при сильно сниженной общей сократительной функции сердца, при поражении проксимальных (начальных) отделов левой коронарной артерии.
Стентирование при стабильной стенокардии тоже имеет ограниченный набор жизненных показаний, и в целом служит улучшению качества жизни (то есть устранению симптомов), а не ее продолжительности. Надо иметь в виду, что стентированная артерия хоть и выглядит на снимках, как нормальная, на деле таковой не является. Стенты (расправленные металлические пружины) подвержены тромбозу и другим осложнениям. Поэтому после стентирования в течение длительного времени необходимо принимать не только аспирин, но и другой антиагрегант — клопидогрел, а это, в свою очередь, увеличивает риск кровотечений.
В любом случае решение о методе лечения надо принимать вместе с лечащим врачом, терапевтом или кардиологом, а не с ангиографистом и не с кардиохирургом — теми, кто выполняет стентирование или шунтирование.
Нестабильная стенокардия и инфаркт миокарда
Эти два угрожающих жизни состояния вызваны тем, что в какой-то момент атеросклеротическая бляшка в коронарной артерии становится нестабильной (нарушается ее оболочка, она изъязвляется). Нестабильная стенокардия и инфаркт миокарда составляют так называемый острый коронарный синдром, он требует немедленной госпитализации. Почти в половине случаев острому коронарному синдрому не предшествует стенокардия, то есть он развивается на фоне видимого здоровья.
Симптомы
Чаще всего острый коронарный синдром проявляется сильной нестерпимой болью в груди (за грудиной или ниже — в области солнечного сплетения, «под ложечкой»).
Диагностика и лечение
Современная тактика лечения таких больных состоит в немедленной доставке в больницу, где есть возможность выполнить экстренное стентирование коронарной артерии, в которой произошла катастрофа. Действовать надо немедленно: около половины тех, кто умирает от инфаркта миокарда, умирает в первый час после появления первых его признаков.
Нестабильную стенокардию отличает от инфаркта миокарда обратимость поражения миокарда: при инфаркте часть миокарда, снабжаемого кровью из пораженной артерии отмирает и замещается рубцовой тканью, при нестабильной стенокардии этого не происходит.
При инфаркте миокарда имеются характерные изменения электрокардиограммы, рост, а затем снижение уровня нескольких белков — маркеров некроза миокарда, нарушения сократимости нескольких сегментов левого желудочка по данным эхокардиографии.
Для переднего инфаркта миокарда свойственны свои осложнения, для нижнего — свои. Так, при переднем инфаркте миокарда существенно чаще встречается кардиогенный шок, перикардит (так называемый эпистенокардитический перикардит), разрыв левого желудочка, ложные и истинные аневризмы левого желудочка, динамическая обструкция левого желудочка, блокада левой ножки пучка Гиса. Для нижнего инфаркта свойственны преходящие нарушения атриовентрикулярной проводимости, митральная недостаточность, разрыв межжелудочковой перегородки, поражение правого желудочка.
После периода госпитализации проводится реабилитация: вырабатывается режим физических нагрузок, назначаются препараты для постоянного приема. Все, кто перенес инфаркт миокарда, должны в отсутствие противопоказаний постоянно принимать минимум четыре препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин), статин (например, аторвастатин, розувастатин) и ингибитор АПФ (эналаприл, лизиноприл и другие). Перед выпиской из стационара или сразу после нее необходимо провести нагрузочный тест (желательно — стресс-эхокардиографию) и решить вопрос о целесообразности коронарной ангиографии.
Коротко о лечении инфаркта миокарда в Красноярске

Так выглядит инфаркт на ЭКГ
I.Инфаркт. Что делать?
Всё это желательно сделать в первые шесть часов от развития первого приступа. Чем раньше пациенту будет оказана специализированная помощь — тем лучше прогноз.
II. Этапы лечения — «скорая», стационар
III. Кардиореабилитация
В некоторых случаях инфаркт миокарда завершается формированием аневризмы левого желудочка, развитием хронической сердечной недостаточности. В этом случае кардиолог направит такого пациента на консультацию к кардиохирургу для обсуждения возможности проведения операции на открытом сердце в условиях искусственного кровообращения .
IV. Что такое инфаркт миокарда?
Как Вы знаете, сердце — это главный орган, обеспечивающий кровоснабжение человека. Сердце состоит из четырех полостей (правого и левого предсердия, правого и левого желудочков). От левого желудочка отходит аорта (самый большой сосуд в теле человека), от аорты отходят левая и правая коронарные артерии, которые непосредственно осуществляют кровоснабжение миокарда. В течение жизни в стенках коронарных артерий откладываются атеросклеротические бляшки.
Когда атеросклеротическая бляшка сужает просвет коронарной артерии на 90 и более процентов, этот участок миокарда испытывает дефицит кислорода и развивается его ишемическое повреждение. Если артерию закрывает тромб или если просвет артерии полностью зарастает атеросклеротической бляшкой, то развивается инфаркт (некроз, омертвение) такого участка миокарда. В связи с этим очень важно как можно раньше восстановить кровоток на поврежденном участке. На видео это представлено в коротком ролике:
Инфаркт миокарда различается по локализации (может быть передний, нижний, боковой, задний инфаркт левого желудочка, инфаркт правого желудочка и различные варианты сочетаний), по объему поражения (Q-wave/non-Q-wave — трансмуральный/нетрансмуральный), по анатомии (субэндокардиальный, трансмуральный, субэпикардиальный), по стадиям развития (острейший период, острый, подострый, период рубцевания).
V. Современные технологии лечения инфаркта миокарда
Для консервативного лечения инфаркта используют препараты, влияющие на свертывающую систему крови — ацетилсалициловую кислоту (аспирин), гепарин и его производные. С 80-х годов ХХ века для «растворения» тромбов в коронарных артериях используют тромболитические препараты (стрептазу, стрептокиназу, альтеплазу, метализу и т.д.). Тромболитики снизили смертность при инфаркте миокарда, но их использование ограничено в связи с высокой вероятностью развития кровотечений. С 90-х годов ХХ века для лечения инфаркта миокарда используется экстренная чрескожная транслюминальная баллонная коронарная ангиопластика (ЧТКА), которую чуть позже стали сочетать со стентированием коронарных артерий.
В Красноярске такой вид лечения для экстренных пациентов с 1999 года проводится в Краевой клинической больнице . Позднее количество клиник, в которых выполняется ЧТКА, увеличилось до пяти (ККБ, 20-я больница, БСМП, СКЦ ФМБА, ФЦ ССХ). На сегодняшний день В КРУГЛОСУТОЧНОМ РЕЖИМЕ ЭКСТРЕННЫЕ КОРОНАРНЫЕ АНГИОПЛАСТИКИ в Красноярске выполняются в Краевой больнице, БСМП и 20-й больнице. По словам министра здравоохранения Красноярского края Вадима Янина в нашем крае «летальность при остром инфаркте миокарда составила 10,4% при среднероссийском показателе 15,8%»
VI. Какие факторы предрасполагают к развитию острого инфаркта миокарда?
1) Мужской пол
2) Возраст — старше 40 лет
3) Курение (в т.ч. — пассивное)
4) Злоупотребление алкоголем
5) Малоподвижный образ жизни
6) Ожирение
7) Сахарный диабет
8) Нарушение обмена холестерина (избыток «плохого» холестерина ЛПНП, недостаток «хорошего» холестерина ЛПВП, высокий уровент триглицеридов)
9) Гипертоническая болезнь (артериальная гипертензия)
10) Наличие стенокардии напряжения или перенесенного в прошлом инфаркта миокарда
11) Перенесенные стафилококковые и стрептококковые инфекции, ревмокардит (инфекционный фактор)
12) Проживание в условиях загрязненной атмосферы (экологический фактор)
VII. Что сделать для того чтобы избежать инфаркта миокарда?
Для профилактики инфаркта миокарда кардиолог может назначить некоторые препараты. Например, дезагреганты (ацетилсалициловую кислоту, клопидогрель), бета-адреноблокаторы, ингибиторы АПФ, статины (для снижения риска прогрессирования атеросклероза).
Любую болезнь проще предотвратить, чем лечить. Тем более такую тяжелую, как острый инфаркт миокарда. Не ждите до последнего — запишитесь на приём к кардиологу.