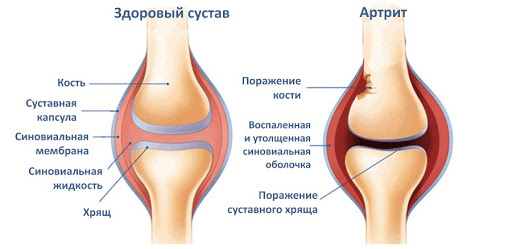
Что такое реактивный артрит и какова его опасность
Реактивный артрит
Асимметричное воспаление нескольких суставов, в основном нижних конечностей, и энтезисов, которым предшествует инфекция, чаще всего органов мочеполовой системы (реактивный артрит, вызванный инфекцией, передаваемой половым путем, анг. sexually acquired reactive arthritis — SARA) и желудочно-кишечного тракта. Наиболее распространенные этиологические факторы: хламидии ( C . trachomatis , C . pneumoniae ), кишечные палочки из рода Enterobacteriaceae ( Salmonella , Yersinia , Campylobacter , Shigella ) реже Clostridium difficile , Vibrio parahaemolyticus , Mycobacterium bovis [вакцинный штамм БЦЖ] (после введения в мочевой пузырь при лечении рака мочевого пузыря), Mycoplasma (напр., Ureaplasma urealyticum ), Neisseria gonorrhoeae . Основную роль в патомеханизме играет иммунный ответ на антигены бактерий, ставших причиной инфекции мочеполовых путей или пищеварительного тракта.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ
Реактивному артриту (РеА) могут предшествовать скудные симптомы инфекции, возникающие за 4–6 нед. перед появлением артрита. наверх
1. Общие симптомы: недомогание, слабость и лихорадка.
2. Изменения в опорно-двигательной системе:
1) как правило, боль и отек одного или нескольких суставов, чаще всего нижних конечностей (коленных, голеностопных, стоп; дактилит симптом «сосискообразных пальцев»); артрит является асимметричным, воспалительный процесс может последовательно переходить с суставов нижней конечности на суставы верхней конечности и позвоночник;
2) боли в спине, пояснице и ягодицах, ригидность позвоночника — симптомы воспаления крестцово-подвздошных суставов или суставов позвоночника (в ≈50 %);
3) боль в пятках, иногда отек, трудности при ходьбе — симптомы воспаления мест прикрепления ахиллова сухожилия и подошвенной фасции к пяточной кости (в ≈20 %).
3. Изменения в мочеполовой системе:
1) пузырьки, эрозии или пятна, главным образом, в области наружного отверстия мочеиспускательного канала, на головке или теле полового члена (т. н. кольцеобразный баланит), чаще при SARA (до 70 %); безболезненные (если не инфицированы) и не оставляют рубцов;
2) выделения из уретры и болезненное мочеиспускание (у мужчины также может возникать воспаление предстательной железы, яичек и придатков яичек, мочевого пузыря) — симптомы уретрита или цистита (особенно при инфекции C . trachomatis ), у ≈80 % пациентов при SARA, у 10–30 % больных с кишечной инфекцией развивается реактивный уретрит;
3) цервицит или вагинит у женщин при SARA — часто протекает бессимптомно.
4. Изменения на коже и слизистых оболочках:
1) чешуйчато-папулезные высыпания с гиперкератозом на подошвенной поверхности стоп; часто изменения по типу пустулезного дерматита ладонной поверхности кистей и подошвенной поверхности стоп; возникают при 10–30 % случаев SARA, редко при кишечных инфекциях;
2) желтоватое или серое окрашивание, утолщения, бороздовидные углубления ногтей, подногтевой кератоз (в основном при хроническом реактивном артрите);
3) узловатая эритема — в основном при инфекции Yersinia ;
4) безболезненные, блестящие афты на небе, языке, слизистой оболочке щек и губ.
5. Глазные изменения:
1) конъюнктивит, обычно небольшой тяжести (покраснение, слезотечение, редко отек век), часто ранний симптом; обычно исчезает через неделю, но может сохраняться в течение нескольких месяцев;
2) острый передний увеит (в 10–20 % пациентов с антигеном HLA-B27) — односторонняя боль глаза с покраснением, слезотечением, светобоязнью и нечетким зрением; обычно проходит через 2–4 мес.
6. Другие симптомы: изменения в сердце (в 7. Естественное течение: через несколько лет после острого эпизода остается слабая боль в суставах или энтезопатия, а в ≈30 % рецидивирующая боль в пояснице. У 5–20 % развивается хроническая (>1 года) или рецидивирующая форма. После ≈20 лет в 14 % случаев определяются синдесмофиты в поясничном отделе позвоночника, а у ≈15 % пациентов — воспаление крестцово-подвздошных суставов 3 или 4 стадии. У 20 % больных с реактивным артритом и HLA-B27 через 10 лет развивается АС.
Дополнительные методы исследования
1. Лабораторные исследования: повышение СОЭ и СРБ (у большинства больных в начале заболевания), небольшой лейкоцитоз, тромбоцитоз и анемия, асептическая пиурия (редко), HLA-B27 (в 70–90 %).
2. Микробиологические исследования
1) инфекция палочками Enterobacteriaceae : серологические исследования при инфекции Yersinia и Salmonella — ≥4-кратное увеличение титра специфических антител IgG в течение нескольких недель или удерживающиеся повышенные титры специфических антител IgA (при инфекции Yersinia также присутствие IgM в острой фазе заболевания); посев кала (выполнить во время диареи; после исчезновения инфекции результат обычно отрицательный, за исключением носительства);
2) инфекция C . trachomatis и Chlamydophila pneumoniae — обнаружение антигенов в мазке или выделениях из уретры или шейки матки, в моче, суставном выпоте, биоптате синовиальной оболочки, в случае инфекции C . pneumoniae — в смывах из полости рта и глотки, в выделениях из глотки и в смывах из бронхиального дерева (информативно в начальной стадии инфекции, позднее результаты обычно отрицательные); в настоящее время рекомендуют обнаружение генетического материала с помощью методов молекулярной биологии (ПЦР и др.; чувствительность 94–99 %, специфичность 98–99 %); серологическое исследование с помощью иммуноферментного метода (ELISA; обнаруживает группоспецифический липополисахарид-антиген хламидий), метода микроиммунофлюоресценции (MIF; более чувствительная методика, нежели ELISA), а также исследование методиками иммуноблоттинга (вестернблоттинг/western blot, дот-иммуноблоттинг/ dot blot ).
3. Исследование синовиальной жидкости: в основном с целью исключения других причин артрита — в начальном периоде жидкость гиперклеточная, преобладают нейтрофилы, позже — возрастает число лимфоцитов, иногда клетки Рейтера.
4. Визуализирующие исследования РГ суставов — у >70 % пациентов с хроническим реактивным артритом выявляются признаки воспаления крестцово-подвздошных суставов, суставов позвоночника (обычно, ограничены грудным или поясничным отделами, часто несимметричные —межпозвонковое окостенение с синдесмофитами, часто асимметричными, с тенденцией к расположению на передней поверхности позвоночника), окостенение связок и сухожилий, в основном боковых связок коленного сустава, а также межфаланговых и пястно-фаланговых суставов.
МРТ — показывает ранние изменения в синовиальной оболочке, хряще, сухожилиях, связках и в местах их прикрепления, а также крестцово-подвздошных суставах (невидимые на РГ.
Диагноз устанавливается на основании обнаружения взаимосвязи клинических признаков РеА с предшествующей инфекцией органов мочеполовой системы или пищеварительного тракта, прежде всего Chlamydia или Enterobacteriaceae . В случае SARA полная диагностика заболеваний, передающихся половым путем (в т. ч. гонореи), и обследование сексуальных партнеров пациента.
Другие спондилоартропатии (→табл. 16.11-3), инфекционные артриты, постинфекционные артриты (болезнь Лайма, пост стрептококковый, поствирусный артрит), артрит, связанный с наличием кристаллов, болезнь Бехчета, саркоидоз, травмы.
Лечение артритов и энтезитов наверх
1. Ограничение физической активности, особенно ходьбы, если поражены суставы нижних конечностей. наверх
2. Физиотерапия: с целью уменьшения симптомов, поддержки диапазона движений и предотвращения атрофии мышц.
3. Фармакологическое лечение
1) НПВП — основа терапии в начальном периоде →табл.16.12-1;
2) ГКС — внутрисуставное введение (после исключения гнойного артрита) и п/о как при РА →разд. 16.1;
3) БМП (препараты, дозировка, противопоказания и побочные эффекты →табл. 16.1-6) — в случае неэффективности НПВП и ГКС (некоторые применяют до ГКС):
а) традиционные синтетические — сульфасалазин (эффективен [средне] в случае поражения периферических суставов; не влияет на аксиальную форму и энтезит); при неэффективности — метотрексат, азатиоприн , соединения золота ;
б) биологические — инфликсимаб, этанерцепт, адалимумаб ; применяются с хорошим эффектом в случаях тяжелого течения, однако могут вызвать реактивацию латентной персистирующей инфекции C . pneumoniae .
Лечение поражений кожи и слизистых оболочек
1. Поражения кожи: легкие → без лечения; умеренные → кератолитические вещества (напр. препараты салицилатов для местного применения), ГКС или кальципотриол в виде крема или мази; тяжелые → метотрексат, ретиноиды .
2. Кольцеобразный баланит → местно слабый ГКС (напр. гидрокортизон) в виде крема.
ГКС в виде глазных капель (п/о в случае сохранения изменений) и ЛС, расширяющие зрачки.
1. Антибиотикотерапия показана только в случае документированной активной инфекции и касается главным образом хламидийных инфекций. Антибиотикотерапия не предотвращает развития реактивного артрита при инфицировании Enterobacteriaceae .
2. Инфекция C . trachomatis — раннее применение антибиотиков при уретрите, вызванном C . trachomatis →разд.14.8.11 снижает риск рецидива и развития хронической формы реактивного артрита.
3. Инфекция C . pneumoniae →табл. 16.11-2.
4. Инфекция C . difficile →разд. 4.28.2.
В общем благоприятный, даже у больных с тяжелыми поражениями. Смертность крайне редкая, связана с поражением сердца или вторичным амилоидозом (вследствие тяжелого и длительного воспаления, очень редко). У ≈15 % больных вследствие агрессивного течения болезни с поражением суставов нижних конечностей, крестцово-подвздошных сочленений или суставов позвоночника развивается инвалидизация. Вследствие неадекватного лечения или рецидивирующего течения острого переднего увеита (редко) может развиваться катаракта и слепота.
Артроз — суставам износ
В чём отличия артроза от артрита? Основное отличие: при артрозе основную роль играет не воспаление, а дегенеративные процессы в суставном хряще. Артрит – это воспаление сустава,вызванное реактивным патологическим изменением суставной жидкости или различными инфекциями (острый артрит) Причина артроза — нарушение функции суставного хряща. Он выполняет роль амортизатора и испытывает значительные механические нагрузки, постепенно истончается и разрушается. Здоровый хрящ при движении сустава сжимается и разжимается. При артрозе его эластичность теряется – и сустав утрачивает подвижность. Продукты стирания хряща вызывают воспаление сустава и, как следствие, ограничение подвижности, отёчность и боль, которая позже не стихает даже в покое. В процесс износа вовлекаются связки, мышцы. Появляются костные разрастания (остеофиты), а затем деформируются концы костей, образующих сустав. Функция его ещё больше нарушается.
Стандартная классификация делит артроз на тот, причины которого известны ( вторичный ) и тот, причины которого неизвестны (первичный, или спонтанный). Первичный артроз может быть обусловлен факторами риска, такими как возраст, пол ( артрозом чаще болеют женщины),генетика, полнота, но фактически причина его остаётся по-прежнему неизвестной. Возникает в ранее не изменённых суставах. Вторичный – результат предшествующих событий, таких как травма , внутрисуставной перелом, повреждение менисков, связок), другой воспалительный артрит (ревматоидный артрит, гнойный артрит, реактивный артрит и др.),врождённые и приобретённые болезни суставов и связочного аппарата ( дисплазии, рецидивирующие вывихи суставов), эндокринные заболевания (сахарный диабет), метаболические расстройства (подагра), врождённые уродства и хирургические вмешательства.
Обычно к врачу обращаются, когда возникает боль в суставах. Она разная по интенсивности, появляется после физических нагрузок и стихает в покое. Однако это признак уже выраженных изменений в суставе. Задолго до того пациенты чувствовали скованность в суставах по утрам, отёчность после тяжёлой работы, чувство жара, жаловались на уменьшение подвижности, хруст в суставах.
По мере развития артроза боли усиливаются, сустав воспаляется – и в нём образуется выпот (синовит); начинается атрофия мышечной ткани вокруг сустава (мышечная контрактура).По статистике – обращаются за медицинской помощью в поликлинику: на 1-й стадии – 1%; на 2-й стадии – 18%; на 3-й стадии – 81% пациентов.
Специфических для остеоартроза лабораторных изменений нет. Диагноз подтверждается рентгенологически: на снимке – несимметричное сужение суставной щели, остеофиты ( наросты на кости), подхрящевые кисты, склероз прилегающей к хрящу кости. В тяжёлых случаях определяется деформация суставных концов костей. Выделяют 4 рентгенологические стадии артроза.
Чаще всего страдают при остеоартрозе – коленные суставы(гонартроз) и тазобедренные( коксартроз). На руках заболеванию артрозом подвергаются суставы фаланг пальцев. Артроз обычно возникает сначала на одном суставе, а потом и на втором, симметричном ему. Бывает даже артроз позвоночника, потому что позвонок – это тоже сустав. Из-за срастания некоторых суставов при артрозе подвижность позвоночника ограничивается.
Можно ли полностью вылечить артроз?
Всё зависит от стадии заболевания. На начальных стадиях артроза ( 0- I стадии) заболевание можно «законсервировать» с помощью комплексного лечения и изменения образа жизни. И это можно считать излечением, т.к. никаких симптомов заболевания не будет. На последующих стадиях ( II — IV ) можно лишь добиться улучшения состояния с помощью комплекса мер, но восстановить уже разрушенный хрящ (при III — IV стадии) – не удастся.
Лечение в основном симптоматическое, направлено на уменьшение болей и воспаления в суставах, снижение ограничений подвижности и по возможности на замедление прогрессирования заболевания.
Приостановить артроз трудно. Однако если комплексное лечение начато в ранней стадии, результаты хорошие. Медикаментозная терапия предполагает применение анальгетиков и нестероидных противовоспалительных препаратов(НПВП), а также глюкокортикостероиды для около – и внутрисуставного введения.
Из НПВП рекомендуются: диклофенак, нимесулид, мовалис, напроксен, окситен, целебрекс. Приём внутрь надо сочетать с их местным использованием – мазями, гелями (вольтарен, фастум – гель, найз гель и др.)
Наряду с НПВП в схему лечения обязательно включают хондропротекторы, которые сохраняют, восстанавливают клетки хряща. Их можно назвать «базисными» препаратами. Это препараты медленного действия, наступление эффекта через 1-1,5 месяца. Эти препараты являются естественными компонентами хряща. Они способны замедлить прогрессирование артроза. К ним относятся: хондроитин сульфат, глюкозамин сульфат( структум, дона, терафлекс, хондромед), гиалуроновая кислота, алфлутоп, диацереин (диафлекс).
Ортопедическая коррекция подразумевает использование специальных средств для разгрузки суставов:стельки, наколенники, фиксаторы. Трость при артрозе коленных и тазобедренных суставов.
Уменьшают отёк, воспаление сустава, улучшают кровообращение физиотерапевтические методы: электро — индуктотерапия, светолечение, тепловые и холодовые процедуры.
Показан массаж мышц, прилегающих к суставу: это снимает их спазм, активирует кровообращение, улучшает самочувствие.
Во время обострения следует обеспечить суставу покой. После уменьшения боли через 3-5 дней переходят к лечебной гимнастике, которая улучшает крово – и лимфообращение, расслабляет напряжённые мышцы, помогает восстановить обьём движений в суставах и оказывает общее тонизирующее воздействие на организм. Необходимо чередовать пассивные сгибательные и разгибательные движения в течении дня. После устранения воспаления задача лечебной гимнастики – сохранять достигнутый обьём движений и укреплять мышцы. Хорошо развитая мускулатура разгружает больной сустав и повышает его устойчивость. Важно выполнять упражнения регулярно.
Основным методом хирургического лечения артроза является эндопротезирование. Показания – III — IV стадия артроза коленных и тазобедренных суставов.
Фитотерапия широко используется пациентами при артрозе. Экстракт красного перца, капсицин, настой листьев крапивы при местном применении, корень индийского женьшеня, спиртовые экстракты осины и рябины обыкновенной, корня ивы.
Питание должно быть сбалансированным. Не стоит целенаправленно употреблять в пищу продукты, содержащие компоненты хрящевой ткани (хрящи животных, холодец). Они никак не нормализуют метаболические процессы в суставных хрящах человека, а потребление этих продуктов может привести к повышению уровня холестерина.
ХОНДРОКСИД – “точка опоры” для ваших суставов
Каждый человек имеет право на свободу движения. Оно изначально гарантировано нам природой, но многие люди рано или поздно сталкиваются с проблемой заболеваний суставов, которые не дают реализовать его в полной мере. Причин их возникновения много, но при отсутствии адекватного лечения «сценарий», как правило, всегда один — боль, ограничение подвижности и, как следствие, временная или стойкая потеря трудоспособности, инвалидность. Разве ЭТО нужно человеку «чтобы встретить старость» !
— Семен Христофорович, каково медицинское и социальное значение коллагенозных заболеваний опорно-двигательного аппарата?
— Воспалительно-дегенеративные заболевания опорно-двигательного аппарата являются не только медицинской, но и большой социально-экономической проблемой. Это связано с тем, что данные заболевания часто приводят к временной или, что наиболее печально, — стойкой потере трудоспособности. В среднем через 3–5 лет после начала заболевания пациенту уже можно установить инвалидность. Заболевания, которые чаще всего приводят к подобным последствиям, разделяются на группы, в основе патогенеза которых лежит воспалительный процесс, — это ревматоидный артрит, реактивный артрит, анкилозирующий спондилоартрит и заболевания суставов преимущественно дегенеративного характера. Представителем последней группы, довольно широко распространенным среди населения, является остеоартроз (ОА). В частности, в столице распространенность данного заболевания составляет примерно 114 на 10 000 населения или, если привести эти данные в абсолютных цифрах, то на сегодняшний день в Киеве зарегистрировано примерно 25 000 человек, страдающих ОА.
— Что же собой представляет данное заболевание, каковы причины его возникновения и чем оно опасно?
— Остеоартроз — хроническое заболевание суставов, характеризующееся разрушением суставного хряща и структурными изменениями в прилегающей костной ткани. Развитие ОА является результатом взаимодействия механических и биологических факторов, которые нарушают в суставном хряще и субхондральной кости нормальное соотношение между деградацией и синтезом компонентов матрикса хондроцитами. При этом хрящ размягчается, ткань его частично утрачивается, развивается склероз субхондральной кости, а на более поздних стадиях происходит разрушение суставных поверхностей. В патологический процесс вовлекаются также синовиальная оболочка, фиброзная капсула, окружающие сустав мышцы.
 |
За последние годы, к сожалению, данное заболевание значительно «помолодело», то есть если раньше его выявляли в основном у людей старше 40 лет, то теперь регистрируют и у лиц, которым исполнилось 25–30 лет, что может объясняться тем образом жизни, который ведут многие жители Украины. В частности, это низкий уровень физической активности, несбалансированное и нерегулярное питание, подверженность различного рода стрессам и травмам, проживание в экологически неблагоприятных районах, тяжелый физический труд, а также наличие у определенной группы людей генетической предрасположенности к развитию подобного рода заболеваний.
Чаще всего в патологический процесс вовлекаются такие суставы, как коленный, тазобедренный, а также межфаланговые суставы кистей и первый пястно-фаланговый сустав, позвоночник.
Клиническими проявлениями ОА являются боль в суставах, ограничение движений, периартикулярный хруст, реже — образование экссудата в пораженных суставах.
Обычно при ОА клинические манифестные симптомы свидетельствуют о поражении одного или двух суставов, но нередко развивается распространенный процесс. Довольно часто причиной первого обращения к врачу является появление в области пораженных межфаланговых суставов кистей подкожных утолщений, так называемых узелков Гебердена–Бушара, что является заметным косметическим дефектом.
— Все вышеперечисленные Вами факты свидетельствуют о довольно серьезном прогнозе данного заболевания при отсутствии адекватной терапии. Скажите, каковы современные подходы к лечению ОА?
— Сегодня для лечения ОА широко применяют различные методы физиотерапии, гимнастики, массажа, а также медикаментозную терапию. Одним из основных принципов последней стало применение препаратов, обладающих хондропротекторными свойствами и позволяющих влиять на основное патогенетическое звено заболевания — повреждение хряща. К таким препаратам относится мазь ХОНДРОКСИД производства компании ОАО «Нижфарм» (Россия). Ее применение показано при дегенеративно-дистрофических заболеваниях суставов и позвоночника, гематомах, ушибах, растяжениях, переломах, пародонтопатии.
— На чем основано фармакологическое действие и клинический эффект ХОНДРОКСИДА?
— Основным действующим веществом препарата является хондроитинсульфат — полисахарид природного происхождения. Именно из-за недостаточного содержания этого вещества хрящ теряет свои основные свойства — элластичность и упругость. В итоге происходит разрушение хрящевой ткани. Восполнение дефицита хондроитинсульфата предохраняет хрящ от разрушения, укрепляет его. Другой компонент препарата — диметилсульфоксид — проявляет противовоспалительное и обезболивающее действие. При этом он способствует поступлению хондроитинсульфата через кожу в глубоколежащие ткани. Это приводит к уменьшению болезненности и улучшает подвижность пораженных суставов.
— Каковы особенности применения данного препарата?
— В связи с тем, что ХОНДРОКСИД выпускается в форме мази, его используют в виде втираний в область пораженных суставов или при проведении фонофореза. При этом исключается раздражение желудочно-кишечного тракта. Препарат можно применять 2–3 раза в день, курс лечения — 2–3 нед. При необходимости его повторяют. Противопоказания к применению препарата — непереносимость его компонентов, тромбофлебит.
— Есть ли опыт клинического применения ХОНДРОКСИДА в Украине?
— На базе Киевского городского ревматологического центра проводили исследования для определения целесообразности и эффективности применения этого препарата в лечении больных ОА. Больным одной группы ХОНДРОКСИД наносили на кожу, другой — проводили сеансы фонофореза с применением данного лекарственного средства по 2 раза в день в течение 2 нед. У больных обеих групп было отмечено уменьшение выраженности болевого синдрома и улучшение подвижности суставов. При этом побочных эффектов не выявлено. Вскоре будет опубликована более полная информация о результатах этих исследований. Вместе с тем, результаты изучения эффективности и безопасности ХОНДРОКСИДА российскими коллегами также свидетельствуют об увеличении двигательной активности и уменьшении болевого синдрома у больных без развития побочных эффектов, что позволяет признать этот препарат высокоэффективным и безопасным (Щепетова О.Н., Новиков А.В., 2003). o
Александр Сироштан, фото Евгения Чорного
Реактивные артриты
Реактивные артриты – асептическое воспаление, поражающее суставы, одновременно или вслед за перенесенной внесуставной инфекцией (носоглоточной, кишечной, урогенитальной). Реактивные артриты характеризуются асимметричным поражением суставов, сухожилий, слизистых оболочек, кожи, ногтей, лимфоузлов, системными реакциями.
Появляется реактивный артрит у детей и взрослых. Особенно часто реактивный артрит случается у людей мужского пола с беспорядочной половой жизнью в возрасте 20-40 лет. Наибольшим шансом стать обладателями реактивного артрита имеют люди, зараженные ВИЧ-инфекцией.
На сегодняшний день наиболее распространен реактивный артрит коленного сустава, один из крупных суставов поражаемых в первую очередь в случае любого воспаления, так как на него идет постоянная нагрузка всего тела.
Причины
Реактивный артрит является воспалительным процессом, который вызван активностью собственной иммунной системы организма. Поражение суставов объясняется воздействием антител, которые атакуют клетки соединительной ткани. Эти антитела отсутствуют в здоровом организме, однако появляются в результате инфекционных заболеваний. Существует ряд инфекций, при которых риск развития реактивного артрита особенно велик.
Чаще всего реактивные артриты развиваются после следующих инфекционных заболеваний:
— хламидиоз;
— другие мочеполовые инфекции;
— кишечные инфекции;
— дыхательные инфекции;
— другие инфекционные болезни.
Симптомы
Первые симптомы данного заболевания появляются спустя 2 недели после инфицирования пациента. Сопровождается это повышением температуры в области поражённых суставов. Сами суставы опухают (голеностопный и коленный, а также локтевые и лучезапястные, суставы кистей рук и стоп). Иногда припухлость стремительно распространяется за контуры суставов.
Также развивается болевой синдром. Возникают болевые ощущения преимущественно при ходьбе, либо выполнении других движений поражённой нижней или верхней конечностью. Многие пациенты испытывают тупые, выкручивающие или ноющие боли при любых физических движениях, которые в ночное время немного утихают. Дискомфорт они испытывают и при пальпации области поражённого заболеванием сустава.
Появляется скованность движений, вызванная нарушением оттока суставной жидкости. Больные люди не могут активно передвигаться, выполнять физические упражнения.
Появляется суставной синдром, который сопровождается болями, ассиметричным олигаортритом, поражением суставов, отёчностью и т. д.
В начальной стадии развития реактивного артрита у пациентов проявляются признаки сакроилеита (поражение позвоночника), заболевания почек, болезней сердца (тахикардия), расстройства нервной системы.
Больной быстро устает, теряет работоспособность, испытывает общее недомогание, резко теряет в весе. Лихорадочные состояния часто сопровождаются повышением температурного режима, либо ознобом.
Диагностика
Диагностические исследования при реактивном артрите:
— клинический анализ крови (выявление повышения СОЭ);
— клинический анализ мочи (определение патологии почек и уретрита);
— исследование первой порции мочи (для подтверждения уретрита);
— культуральный урогенитальный тест (выявление этиологического агента);
— функциональные тесты почек и печени;
— рентген пораженных и крестцово-подвздошных суставов;
— ЭКГ;
— эхокардиограмма;
— офтальмологический осмотр (при поражении глаз);
— тесты на исключение других ревматических болезней.
Лечение
Лечение реактивного артрита осуществляется посредством терапевтического воздействия. Необходимо начать немедленное лечение недуга с использованием препаратов нестероидного характера, которые характеризуются противовоспалительным действием. Но важно знать, что после их приёма нередко наблюдаются побочные эффекты в виде появления язв, расстройства ЖКТ, вплоть до возникновения внутренних кровотечений. Поэтому принимается препарат исключительно по назначению лечащего врача.
При лечении реактивного артрита пациенту обязательно назначается приём кортикостероидов. К таковым препаратам относится Преднизолон, который характеризуется своей эффективностью. Преднизолон воздействует на воспалительный процесс, тем самым его снижая.
При выявлении в организме больного наличия вирусных или инфекционных болезней, потребуется пройти курс оздоровления с использованием антибиотиков. Вслед за антибиотиками автоматически назначаются и пребиотики, посредством которых осуществляется нормализация микрофлоры кишечника.
При наличии воспалительного выпота у пациента проводится его удаление. После удаления обязательно назначаются мази, крема и прочие противовоспалительные препараты.
Лечить реактивный артрит можно также с помощью физиотерапевтических процедур, в которые входят: фонофорез, криотерапия.
Обязательно в курс лечения входит физкультура, посредством которой пациент выполняет специальные упражнения. После того как воспалительный процесс был снят, что подтверждается повторными процедурами анализов, назначается приём лечебных ванн.

© 2001-2020 Профилактическая медицина
Уважаемый посетитель! ООО «ММЦ «Профилактическая медицина», ООО «ММЦ «Клиника аллергологии и педиатрии» предоставляют медицинскую помощь в соответствии с территориальной программой государственных гарантий оказания гражданам бесплатной медицинской помощи в ограниченном объеме. Более подробно по телефону справочной службы +7 (347) 246-30-03.
ООО «МЦ «Профилактическая медицина», ООО «КНЦ» не предоставляют медицинскую помощь в соответствии с территориальной программой государственных гарантий оказания гражданам бесплатной медицинской помощи.
Данный сайт носит исключительно информационный характер и предназначен для образовательных целей, посетители сайта не должны использовать материалы, размещенные на сайте, в качестве медицинских рекомендаций. ООО «ММЦ «Профилактическая медицина», ООО «МЦ «Профилактическая медицина», ООО «ММЦ «Клиника аллергологии и педиатрии», ООО «КНЦ» не несут ответственности за возможные последствия, возникшие в результате использования информации, размещенной на сайте. Материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями статьи 437 Гражданского кодекса Российской Федерации. Цены на сайте могут отличаться от фактически действующих, стоимость услуг необходимо уточнять в контакт-центре по тел. +7 (347) 246-30-03. Граждане имеют право на получение бесплатной медицинской помощи по территориальной программе государственных гарантий оказания гражданам бесплатной медицинской помощи в поликлинике по месту жительства (по полису ОМС). Предоставление услуг осуществляется платно на основании договора об оказании медицинских услуг. Просьба перед получением услуги уточнять цены по телефону справочной службы +7 (347) 246-30-03 или в регистратурах клиник. © Права защищены.
Клиническая ревматологическая больница №25
Санкт-Петербургское государственное бюджетное учреждение здравоохранения
Большая Подъяческая ул., 30, тел. регистратуры ОМС: 670-3090, тел. отд.платных услуг: 670-30-80
- Врачам
- Порядок направления
- Порядок направления на денситометрию
- Мероприятия
- Вакансии
- Пациентам
- Отзывы
- Вопрос-ответ
- Персонал
- Услуги
- Стоимость услуг
- Консультация ревматолога
- Консультация других специалистов
- Госпитализация
- Палаты повышенной комфортности
- Отделение лучевой диагностики
- Функциональная диагностика
- Ультразвуковая диагностика
- УЗИ суставов
- Клинико-диагностическая лаборатория
- Физиотерапевтическое лечение
- Плазмаферез (эфферентная терапия)
- Кинезиотейпирование
- Подбор и изготовление индивидуальных ортопедических стелек
- Онлайн запись
- Главная
Реактивный артрит
Реактивный артрит (РеА) — негнойное воспалительное заболевание суставов, развивающееся после перенесенной причинной инфекции. К общепризнанным причинным инфекциям относятся Chlamydia trachomatis, Yersinia, Salmonella, Shigella и Campylobacter. В последние годы узкий круг причинных микроорганизмов был значимо расширен. К возможным причинным инфекциям в настоящее время относят Chlamydophila (Chlamydia) pneumoniae, Ureaplasma urealiticum, Mycoplasma hominis, Escherichia coli, Clostridium difficile, Bacillus Calmette-Guerine (BCG), Helicobacter pylori, а также различные кишечные паразиты.
Патогенез.
РеА поражает преимущественно лиц трудоспособного возраста – 20-40 лет, но может развиваться в любом возрасте. Предполагается, что микроорганизмы и/или их антигены распространяются из первичного очага воспаления и достигают полости сустава в результате бактериемии, с током лимфы или посредством макрофагальных клеток. В ряде случаев в результате взаимодействия организма человека и микроорганизма антибактериальный ответ превышает свою физиологическую защитную роль и приводит к развитию РеА.
Клиническая картина.
1. Ведущим в клинической картине РеА является поражение опорно-двигательного аппарата. Характерно преимущественное поражение суставов нижних конечностей, главным образом, коленных, голеностопных, мелких суставов стоп, особенно первых плюснефаланговых суставов. Реже в патологический процесс вовлекаются мелкие суставы кистей, лучезапястные и локтевые суставы. При прогрессировании воспалительного процесса возможно множественное поражение суставов с их последовательным вовлечением в патологический процесс снизу вверх («лестничный» тип поражения).
Типичными являются боли в нижней части спины, боли в ягодицах, чаще асимметричные, реже с иррадиацией в нижние конечности. Наблюдающаяся у пациентов с РеА утренняя скованность в суставах и спине обычно непродолжительная и слабо выражена. Характерным симптомом при РеА являются энтезиты.
Энтезисы — места прикрепления сухожилий и связок к костям возле суставов и/или к находящимся в этих анатомических областях синовиальным сумкам. Наиболее частая локализация энтезитов при РеА – область пяток (подпяточный бурсит), что проявляется типичной жалобой больного на боли в пятках. Реже встречается подошвенный фасциит и ахиллобурсит.
Тендовагинит пальцев стоп, реже кистей, может приводить к выраженному отеку мягких тканей пальца с болью, локальной гипертермией, покраснением их, с развитием, так называемого дактилита («сосискобразной» дефигурации пальца).
Воспалительный суставной синдром приводит к нарушению походки больных. Из-за поражения суставов предплюсны и связочного аппарата стоп со временем может формироваться “плоская” стопа.
2. Уретрит, в виде болей, чувства жжения при мочеиспускании, выделений из мочеиспускательного канала является одним из главных клинических симптомов РеА, и может быть проявлением не только урогенитального, но и постэнтероколитического РеА, может предшествовать развитию суставного синдрома за 1- 3 недели. Для пациентов с РеА женского пола характерен негнойный цервицит.
3. Вовлечение в воспалительный процесс слизистой глаз, проявляется конъюнктивитом, односторонним или двусторонним. Признаки конъюнктивита, как правило, слабо выражены, и имеют транзиторный характер, с самопроизвольным купированием в течение 1- 4 недель.
4. Более редкими проявлением РеА в настоящее время являются поражения кожи. Кератодермия – безболезненный очаговый (в виде папул и бляшек) и сливающийся гиперкератоз, с наиболее частой локализацией на подошвенной части стоп и ладонях. Узловатая эритема – болезненные образования кожи красного цвета, с преимущественной локализацией на голенях, выявляется редко и только у больных РеА иерсиниозной этиологии.
5. Наиболее частыми внесуставными проявлениями РеА являются лихорадка, периферическая лимфоаденопатия, снижение массы тела, гипотрофия мышц пораженной конечности и умеренная слабость.
В клинической картине заболевания выделяют уретро-окуло-синовиальный синдром (классическая триада), который очень характерен для РеА, когда в течение нескольких недель у пациента в клинической картине наблюдаются артрит, уретрит и конъюнктивит. Иногда к этим трем типичным симптомам присоединяется кератодермия (классическая тетрада), и тогда диагноз РеА практически не вызывает сомнений.
Несмотря на типичную клиническую картину, на практике диагностика РеА бывает часто затруднена в связи с большим числом субклинических форм заболевания. Конъюнктивит, как правило, носит транзиторный характер. Суставной синдром, также может носить субклинический характер, и проявляться упорными болям в суставах без выраженных синовитов. Урогенитальная хламидийная инфекция у 75% женщин и 50% мужчин протекает бессимптомно, поэтому они не обращаются к врачу и не получают лечения. Клиническая картина причинной кишечной инфекции также бывает слабо выражена или может отсутствовать.
Общепринятых международных диагностических критериев РеА не существует. С целью диагностики РеА ревматологу требуется исключить другие воспалительные заболевания суставов, а также выявить возможную причинную инфекцию.
Прогноз при РеА, как правило, благоприятный. В большинстве случаев при своевременном лечении длительность заболевания не превышает 6 месяцев. В редких случаях наблюдаются рецидивы и хронизация заболевания, что требует повторного обследования пациента на текущую причинную инфекцию и наблюдения в плане развития спондилоартрита. Факторами риска неблагоприятного течения реактивного артрита являются: наличие хронической причинной инфекции, высокая активность заболевания, носительство антигена HLA-B27, а также позднее назначение терапии.
Для постановки диагноза системный васкулит консультация ревматолога является обязательной. При этом самолечение может привести к прогрессированию заболевания и серьезным осложнениям, угрожающим жизни.
Пройти консультацию врача-ревматолога для уточнения диагноза, дообследования и определения дальнейшей тактики ведения Вы можете у нас в «Клинической ревматологической больнице №25»
Подробности о работе врача-ревматолога и процедуру обращения можно уточнить на сайте или по телефону амбулаторно-консультативного отделения (670-30-90) или отделения платных услуг (670-30-80).
Антистрептолизин О
Антистрептолизин О – показатель перенесенной стрептококковой инфекции. Используется для диагностики ревматической лихорадки и гломерулонефрита.
Антистрептолизин О, АСЛО, АСЛ О.
Синонимы английские
ASO, ASLO, AntiStrep, Antistreptolysin O Titer.
МЕ/мл (международная единица на миллилитр).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Исключить физическое и эмоциональное перенапряжение за 30 минут до исследования.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Антистрептолизин О (АСЛ О) – это вырабатываемые организмом антитела, направленные против стрептолизина О – токсического фермента, который выделяется некоторыми группами гемолитического стрептококка.
Бетагемолитический стрептококк группы А (Streptococcus pyogenes) – бактерия, которая вызывает стрептококковую ангину, скарлатину, стрептококковый фарингит, инфекцию кожи. В большинстве случаев стрептококковая инфекция имеет характерную клиническую картину, распознается и лечится антибиотиками, в результате чего микроб уничтожается. Если инфекция протекает атипично, не подвергается лечению или лечится неэффективно, то возрастает риск постстрептококковых осложнений – ревматической лихорадки и гломерулонефрита. Обычно это происходит у детей после ангины или скарлатины. Подобные осложнения стрептококковой инфекции не являются частыми, однако о них следует помнить.
Ревматическая лихорадка может проявляться повышением температуры, покраснением кожи вокруг суставов и их припухлостью, болью в области сердца, одышкой, утомляемостью, а гломерулонефрит – лихорадкой, болью в пояснице, уменьшением количества выделяемой мочи и ее покраснением. Ревматическая лихорадка приводит к развитию пороков сердца, гломерулонефрит – к почечной недостаточности и повышению артериального давления.
Так как симптомы этого заболевания могут сопровождать и другие состояния, анализ на антистрептолизин О позволяет выяснить, вызваны ли они стрептококковой инфекцией. Уровень АСЛ О повышается через неделю после инфицирования, достигает максимума через 3-6 недель и снижается через полгода-год.
Для чего используется исследование?
- Чтобы определить, что человек недавно был инфицирован стрептококком группы А. Чаще всего эта инфекция имеет характерную клиническую картину, так что ее легко распознать. Стрептококк пролечивается антибиотиками, и в результате микроб уничтожается. Когда инфекция протекает атипично, не лечится (или же лечится неэффективно), возрастает риск постстрептококковых осложнений – ревматической лихорадки и гломерулонефрита. Таким образом, анализ на АСЛ О необходим, чтобы подтвердить связь симптомов этих заболеваний со стрептококковой инфекцией.
- Для оценки эффективности лечения, так как концентрация АСЛ О в крови пациента снижается при выздоровлении.
Когда назначается исследование?
- Когда есть основания предполагать, что симптомы вызваны предшествующей стрептококковой инфекцией. Исследование проводится при появлении жалоб, как правило, через 2-3 недели после ангины или стрептококкового поражения кожи. Важность анализа повышается, если он назначается несколько раз с интервалом в 10-14 дней – в этом случае можно оценить изменение титра антител (повышение или понижение).
- Через 1-2 недели после начала лечения ревматической лихорадки или гломерулонефрита (для оценки эффективности лечения).
Что означают результаты?
Возраст
Референсные значения
Антитела к стрептолизину О начинают вырабатываться организмом через 1-2 недели после заражения стрептококковой инфекцией. Максимальной их концентрация в крови становится через 4-6 недель. Они могут сохраняться в крови в течение нескольких месяцев.
Отрицательный результат теста на антистрептолизин О или его очень низкая концентрация в крови с высокой вероятностью исключает недавнюю стрептококковую инфекцию. Особенно если через 10-14 дней после этого анализ вновь отрицательный. Только у небольшого количества лиц постстрептококковые осложнения не сопровождаются подъемом АСЛ О.
Повышенный АСЛ О (до четырех норм и выше) или нарастание его титра свидетельствует о недавно перенесенной стрептококковой инфекции. Снижение уровня АСЛ О говорит о выздоровлении пациента после инфекции.
Тем не менее по степени повышения АСЛ О нельзя судить о том, возникнут ли ревматическая лихорадка и гломерулонефрит и какова будет степень их тяжести. Однако при наличии симптомов этих заболеваний повышение АСЛ О позволяет подтвердить диагноз.
Помимо этого, уровень антистрептолизина О может быть повышен при реактивном артрите.
Что может влиять на результат?
- Ложноотрицательные результаты могут наблюдаться при нефротическом синдроме, а также лечении кортикостероидами и некоторыми антибиотиками.
- К завышенным показателям приводят гиперхолестеринемия и заболевания печени.
- Небольшое увеличение АСЛ О, как правило, говорит о давно перенесенной стрептококковой инфекции. О недавнем заражении свидетельствуют очень высокие значения АСЛ О.
- При подозрении на стрептококковую инфекцию верхних дыхательных путей (при фарингите или тонзиллите) необходимо взятие мазка с последующим посевом на гемолитический стрептококк группы А.
- Так как АСЛ О начинает появляться в крови только через 1-2 недели, его нельзя использовать для диагностики острой инфекции.
Кто назначает исследование?
Врач общей практики, терапевт, инфекционист, ЛОР.