Что такое истмикоцервикальная недостаточность при беременности
Истмико-цервикальная недостаточность

Невынашивание беременности является серьезной проблемой в современном акушерстве. Около 10-20 % беременностей заканчиваются самопроизвольными выкидышами или преждевременными родами. Возможных причин невынашивания беременности множество. Это и гормональные расстройства, и заболевания матери, и генетические нарушения, и воздействие факторов внешней среды. Одной из серьезных проблем, приводящих к невынашиванию беременности, является так называемая истмико-цервикальная недостаточность.
Матка по форме напоминает грушу. В ее строении выделяют тело и шейку. Во время беременности плод находится внутри тела матки, а благодаря наличию мышечных клеток, тело матки значительно увеличивается в течение беременности. Шейка матки имеет форму цилиндра. Со стороны тела матки она ограничена внутренним зевом, в области которого кроме мышечных клеток находится большое количество соединительной ткани, и формируется кольцо, способствующее удержанию плода в матке (сфинктер). Участок перехода тела матки в шейку называется перешейком (истмус). Во влагалище шейка матки открывается наружным зевом. Во время родов происходит сглаживание шейки матки, расслабление мышечных клеток и открытие шейки матки, которая формирует родовой канал.
При нарушении целостности или функции сфинктера и внутреннего зева шейки матки, недостаточной замыкательной функции истмуса, развивается так называемая истмико-цервикальная недостаточность.
При истмико-цервикальной недостаточности во время беременности происходит самопроизвольное сглаживание и раскрытие шейки матки, не связанное с сократительной активностью матки. Плодное яйцо при этом лишается необходимой опоры в нижнем маточном сегменте. При увеличении давления внутри матки плодные оболочки начинают выпячиваться в расширенный канал шейки матки, что приводит к преждевременным родам. Обычно роды начинаются с преждевременного излития околоплодных вод. Это происходит потому, что выбухающие в канал шейки матки плодные оболочки могут инфицироваться бактериями, находящимися в составе микрофлоры влагалища. Вследствие этого оболочки теряют эластичность, происходит их самопроизвольный разрыв, излитие околоплодных вод и инфицирование малыша внутриутробно бактериями, находящимися во влагалище беременной женщины.
Причины истмико-цервикальной недостаточности
Прежде всего, это предшествующие травмы. Они приводят к так называемой травматической или органической ИЦН. Чаще всего это травматичные роды, при которых происходит разрыв шейки матки, предшествующие аборты или диагностические выскабливания полости матки, во время которых производится инструментальное расширение шейки матки. При этом возможно нарушение целостности истмического кольца шейки и формирование в месте травмы грубой рубцовой ткани.
Функциональная истмико-цервикальная недостаточность формируется в результате гормональных нарушений в организме беременной женщины. Это могут быть выраженное недоразвитие внутренних половых органов, дефицит половых гормонов, снижение нормальной функции яичников, иногда ИЦН формируется при повышенном уровне мужских половых гормонов в крови. Все перечисленные причины приводят к нарушению соотношения мышечной и соединительной ткани в перешейке и шейке матки, изменяется реакция мышечных клеток шейки матки на нервные импульсы.
В редких случаях, при пороках развития матки может встречаться врожденная истмико-цервикальная недостаточность.
Симптомы и диагностика ИЦН
Специфических симптомов истмико-цервикальной недостаточности нет. Беременную женщину могут беспокоить тяжесть внизу живота или в поясничной области, могут участиться позывы к мочеиспусканию за счет давления плода на мочевой пузырь. Однако чаще всего будущую маму ничего не беспокоит.
Постановка диагноза истмико-цервикальной недостаточности производится преимущественно во время беременности, поскольку только во время беременности имеются объективные условия оценки функции шейки матки и ее истмического отдела. Вне беременности врачи предпринимают ряд специальных проб для выявления ИЦН. Проводится рентгенологическое исследование матки на 18-20 день цикла, производится оценка степени расширения канала шейки матки во вторую фазу менструального цикла с помощью специальных инструментов.
Во время беременности в качестве мониторинга состояния шейки матки используется трансвагинальное ультразвуковое исследование. При этом измеряется длина шейки матки. Длина шейки матки менее 3 см при сроке беременности менее 20 недель требует отнесения женщины в группу высокого риска по ИЦН и тщательного наблюдения за такой пациенткой.
У женщин, вынашивающих двойню или тройню до 28 недель беременности нормальной считается длина шейки матки более 37 мм у первобеременных и более 45 мм у повторнобеременных пацеинток. У многорожавших женщин длина шейки матки в сроке 17-20 недель беременности должна быть более 29 мм.
Абсолютным признаком наличия истмико-цервикальной недостаточности является укорочение шейки матки до 2 см и менее. На измерение длины шейки матки влияют различные факторы – к примеру, тонус матки и высота расположения плаценты. Кроме того, важно каким способом врач ультразвуковой диагностики оценивает длину шейки матки. Наиболее правильные результаты получаются при трансвагинальном (то есть осмотре датчиком, введенным во влагалище пациентки) доступе. Этот способ осмотра шейки матки абсолютно безопасен для дальнейшего течения беременности и не может вызывать угрозу прерывания или другие осложнения.
При осмотре шейки матки через брюшную стенку, то есть трансабдоминально, измерения длины шейки примерно на полсантиметра превышают таковые при трансвагинальном осмотре, кроме того, на изменение ее длины влияет степень наполнения мочевого пузыря. Кроме длины шейки матки, при проведении ультразвукового исследования оценивается состояние внутреннего зева, имеется ли открытие зева и выбухание в канал шейки матки плодного пузыря.
Однако ставить диагноз истмико-цервикальной недостаточности только по результатам ультразвукового исследования не правильно. Более точную информацию дает осмотр шейки матки врачом-гинекологом. Осмотр производится в гинекологическом кресле. При этом врач оценивает длину влагалищной части шейки матки, ее плотность, степень открытия канала шейки матки.
Способы лечения ИЦН
С целью профилактики преждевременных родов при истмико-цервикальной недостаточности с 20 по 34 недели беременности назначаются препараты прогестерона (ДЮФАСТОН, УТРОЖЕСТАН) – гормона, вырабатывающегося в плаценте и поддерживающего беременность.
Существуют два способа лечения истмико-цервикальной недостаточности. Это нехирургические методы и хирургические.
К нехирургическим методам относят введение во влагалище специальных акушерских пессариев – колец, которые надеваются на шейку матки и препятствуют ее дальнейшему раскрытию, поддерживая предлежащую часть плода. Нехирургические методы имеют ряд преимуществ – они не требую госпитализации в стационар, введения наркоза и просты в использовании. Применяют пессарии обычно после 28 недель беременности. Перед введением кольца обязательно берут мазок на флору для выявления и лечения возможного воспалительного процесса. После введения акушерского пессария необходимо каждые 2-3 недели проводить обработку влагалища и кольца антисептическими растворами для профилактики развития инфекции. Однако не всегда этот метод может быть применим. При выраженной истмико-цервикальной недостаточности применение колец неэффективно. Не используют их также при выбухании плодного пузыря в канал шейки матки.
В этих случаях лечение осуществляется путем зашивания шейки матки.
Показания к хирургической коррекции ИЦН:
- наличие ранее самопроизвольных выкидышей и преждевременных родов во 2-3 триместрах
- прогрессирующая по данным клинического обследования недостаточность шейки матки, длина шейки матки менее 25 мм по данным трансвагинального УЗИ.
Противопоказания к хирургическому лечению:
- повышенная возбудимость матки, тонус
- заболевания, являющиеся противопоказанием для сохранения беременности, например тяжелые заболевания печени, сердечно-сосудистой системы, инфекционные, генетические заболевания,
- кровотечение,
- пороки развития плода,
- наличие патогенной флоры во влагалище, воспаление влагалища.
Наложение швов на шейку матки обычно проводится с 13 до 27 недели беременности. Сроки проведения операции определяются индивидуально лечащим врачом. Наиболее благоприятны для оперативного лечения срок с 15 по 19 неделю беременности, когда открытие шейки матки не очень выражено и плодный пузырь не выбухает в канал.
Наложение швов на шейку матки производят под общим наркозом. В ряде случаев, например при выбухании нижнего полюса плодного яйца в канал шейки матки, после операции, в целях профилактики возможного инфицирования плодных оболочек, назначаются курс антибиотиков. При неосложненном течении послеоперационного периода беременная выписывается домой через 5-7 дней после операции. Однако каждые 2 недели врач женской консультации должен осматривать шейку матки и брать мазки на флору.
Самым частым осложнением после хирургической коррекции истмико-цервикальной недостаточности является прорезывание тканей шейки матки нитью. Это может наступить, если шейка поражена воспалительным процессом или если начинаются сокращения матки, то есть родовая деятельность. Чтобы избежать сокращений матки после наложения швов многим пациенткам назначаются токолитики – препараты снимающие тонус матки.
Швы с шейки матки снимают в 37 – 38 недель беременности. Это производят при осмотре шейки матки в гинекологическом кресле. Процедура снятия швов обычно совершенно безболезненна.
Прогноз лечения ИЦН
Своевременная диагностика истмико-цервикальной недостаточности и своевременная хирургическая или нехирургическая коррекция данного состояния способствуют пролонгированию беременности и прогноз для вынашивания плода благоприятный.
Профилактика истмико-цервикальной недостаточности
Профилактика ИЦН включает ведение здорового образа жизни, отказ от абортов, профилактику воспалительных заболеваний влагалища и шейки матки.
Истмико-цервикальная недостаточность: причины, симптомы, способы сохранения беременности
 Истмико-цервикальная недостаточность (ИЦН) нередко встречается среди беременных. Любая женщина может столкнуться с этим диагнозом, но при своевременном обращении за помощью удается сохранить беременность и доносить ребенка до срока родов. Так что это такое — ИЦН при беременности?
Истмико-цервикальная недостаточность (ИЦН) нередко встречается среди беременных. Любая женщина может столкнуться с этим диагнозом, но при своевременном обращении за помощью удается сохранить беременность и доносить ребенка до срока родов. Так что это такое — ИЦН при беременности?
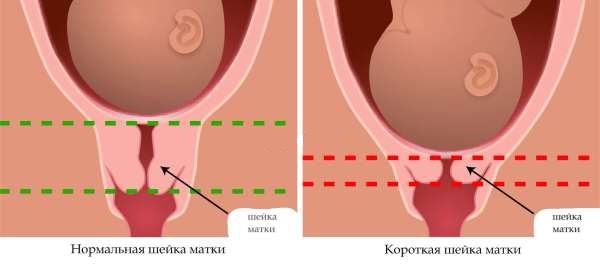
В основе патологии лежит угроза выкидыша или преждевременных родов на фоне укорочения и раскрытия шейки матки, на которую постоянно давит развивающийся плод. Симптомы ИЦН при беременности обнаруживаются преимущественно во втором триместре, до 17-20 недель, когда матка стремительно увеличивается в размерах. На этом сроке роды смертельно опасны для ребенка и скорее всего закончатся его гибелью. После 23 недель ИЦН обнаруживается редко: если до этого срока не возникло подозрение у женщины и гинеколога на возможную угрозу выкидыша, скорее всего, избыточное давление на шейку матки отсутствует.
- Как заподозрить ИЦН при беременности?
Истмико-цервикальная недостаточность во время беременности может протекать без ярких симптомов, особенно если женщина соблюдает осторожность, ведет спокойный образ жизни, носит бандаж и избегает стрессов. О развитии ИЦН можно заподозрить по следующим признакам:
- тянущие боли в животе;
- выделение крови со слизью из половых путей;
- спазмы мышц живота, повышение тонуса матки;
- чувство давления в области низа живота, которое усиливается при хождении, длительном сидячем положении.
Признаки ИЦН при беременности можно принять за обычную угрозу выкидыша, не связанную с ослаблением тонуса мышц, образующих шейку матки. Если нет кровотечения, не всякий доктор по гинекологическому осмотру установит истинную причину ухудшения самочувствия беременной. А сделать это необходимо: если при ИЦН своевременно не установить пессарий или не ушить шейку, то резко возрастает риск выкидыша или преждевременных родов.
- Диагностика ИЦН
Главный метод диагностики при ИЦН — УЗИ цервикального канала. При оценке длины шейки матки специалист учитывает срок беременности: если до 6 месяцев показатель составляет 3,5-5 см, то в последнем триместре он может быть в пределах 3-3,5 см. Во вторую беременность шейка может быть с первых месяцев короче, чем у первородящих, у некоторых женщин она пропускает палец, что при отсутствии признаков приближающегося выкидыша считается нормой. Женщина должна прислушиваться к своим ощущениям, избегать лишнего волнения и слушать гинеколога, который ведет беременность.
- Что из себя представляет ИЦН
В основе ИЦН — снижение тонуса внутреннего зева, которое по мере роста беременной матки приводит к опусканию плодных оболочек в просвет цервикального канала через полуоткрытую шейку. Это напрямую угрожает повреждению пузыря, в котором находится будущий ребенок. Спровоцировать роды может даже незначительное физическое напряжение или стрессы. Поэтому женщины с привычным невынашиванием должны находиться под пристальным вниманием специалистов. Если ИЦН подтверждается, во второй половине беременности рекомендуется проводить коррекцию, ушивать шейку или устанавливать пессарий.
- Причины и провоцирующие факторы при ИЦН
Сфинктер матки удерживает шейку в закрытом виде до периода родов. При ИЦН этот сложный механизм нарушается под действием ряда факторов:
- травмы шейки матки во время прошлых родов, оперативных вмешательств;
- наличие абортов, особенно сделанных на позднем сроке, выкидышей, замерших беременностей;
- врожденные аномалии органов репродукции;
- гормональные нарушения, дефицит прогестерона;
- крупный плод, многоводие;
- многоплодная беременность;
- постоянные стрессы, выполнение тяжелой физической работы.
Истмико-цервикальная недостаточность может быть функциональной, спровоцированной недостаточным синтезом гормона беременности прогестерона, гиперандрогенией или же травматической, развивающейся на фоне повреждений цервикального канала с образованием рубцов. Иногда у женщины специалисты выявляют одновременно и гормональные нарушения, и несостоятельность шейки матки из-за разрывов в прошлом, рубцовой деформации и послеоперационных повреждений. В таком случае планово устанавливают пессарий во втором триместре беременности, даже если нет начальных признаков выкидыша.
- Принципы лечения
 Истмико-цервикальную недостаточность лечат акушеры и гинекологи.
Истмико-цервикальную недостаточность лечат акушеры и гинекологи.
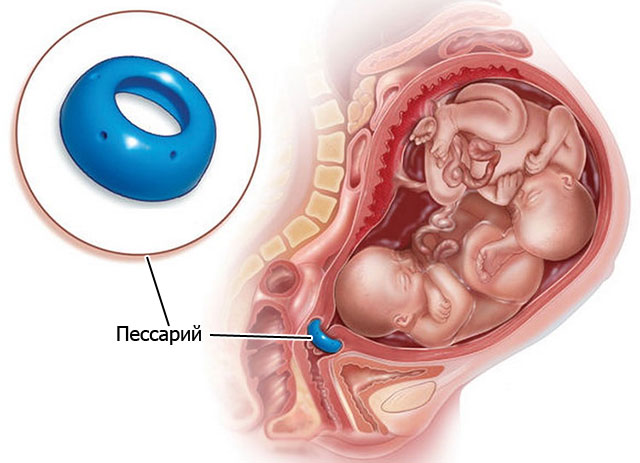
Врачебная тактика зависит в первую очередь от самочувствия женщины и результатов обследования. Лечение подбирается с учетом риска возникновения выкидыша или преждевременных родов. Главным способом предупреждения осложнений при ИЦН является установка специального акушерского пессария, который дает возможность без проблем доносить беременность до срока родов.
Это медицинское изделие уменьшает давление растущего ребенка на внутренний зев, предотвращает раскрытие шейки матки даже при многоплодной беременности и вынашивании крупного плода.
В врачебной практике активно используются наши акушерские пессарии «Симург», которые хорошо зарекомендовали себя на протяжении последних десятилетий. Подбор пессария проводит только квалифицированный специалист, после тщательного осмотра и получения результатов ультразвуковой диагностики.
Недопустимо самолечение при беременности, особенно если в анамнезе женщины выкидыши и преждевременные роды. Попытки поставить или извлечь пессарий без помощи акушера-гинеколога могут привести к осложнениям. На протяжении всего срока до родов женщина должна показываться врачу, который будет проводить санацию влагалища и контролировать течение беременности. В остром периоде рекомендуется соблюдать лежачий режим для профилактики раннего начала родовой деятельности.
Во время использования пессария должны быть исключены интимные контакты. Запрещаются занятия спортом: любые физические нагрузки могут усилить давление плода на шейку и спровоцировать выкидыш. Нельзя долго пребывать в сидячем положении, так как плоду остается меньше места в утробе и ухудшается кровообращение из-за сдавления сосудов тазовой области.
Если применение пессария не приведет к ожидаемому результату, специалисты прибегают к хирургическому методу коррекции — оперативному сшиванию шейки матки. Его проводят до 27 недели беременности, когда снижен риск послеоперационных осложнений.
- Особенности оперативного лечения ИЦН
Операция проводится планово или экстренно под общим наркозом (внутривенным или эпидуральным). Показанием является прогрессирование ИЦН, когда происходит явное изменение консистенции цервикального канала, он начинает раскрываться с зиянием наружного зева. В таком состоянии возникает прямая угроза выкидыша.
В идеале операция проводится планово, когда женщину госпитализируют для подготовки, сдачи анализов и ультразвуковой диагностики. При зашивании наружного зева не остается отверстия для оттока естественных выделений, что может провоцировать обострение хронических инфекционно-воспалительных процессов. Поэтому гинекологи часто проводят механическое сужение внутреннего зева, используя один из распространенных способов наложения швов (по МакДональду, Любимовой и Мамедалиевой).
Сама операция продолжается 10-20 минут, и все это время женщина находится под наркозом и не чувствует дискомфорта. В восстановительном периоде возможно возникновение тянущих болей внизу живота и небольшие сукровичные выделения. Если они не прекратятся после выписки самостоятельно, необходимо срочно обратиться к лечащему врачу.
Для профилактики возникновения осложнений специалисты назначают спазмолитики, прием витаминов и средств, которые снижают тонус матки. В первые дни после операции проводится антисептическая обработка влагалища, а при наличии эрозии и хронических инфекций специалисты назначают антибактериальные препараты. Из стационара женщину выписывают через 5-7 дней. Профилактические осмотры назначают 1 раз в неделю. Швы снимают в 37-38 недель. Обычно в течение недели после этого начинаются роды.
Сшивание шейки матки имеет противопоказания:
- невозможность сохранить беременность из-за тяжелых соматических расстройств (болезни дыхательной, сердечно-сосудистой систем, патологии почек);
- подозрение на замершую беременность;
- маточное кровотечение, которое невозможно остановить с помощью медикаментов;
- пороки развития плода, несовместимые с жизнью;
- наличие острых инфекционных процессов мочеполовых органов.
 Подробная статья о коррекции ИЦН при беременности.
Подробная статья о коррекции ИЦН при беременности.
До какого срока можно использовать пессарий при ИЦН, особенности лечения.
Если на момент сшивания шейки матки было обнаружено пролабирование плодного пузыря в цервикальный канал, то послеоперационный период увеличивается до 10-12 дней. Все это время женщина должна находиться в стационаре, соблюдая физический и психоэмоциональный покой. Для снижения давления плодного пузыря на шейку матки рекомендуется слегка приподнять ножной конец кровати. Выпячивание плодного пузыря сопровождается высоким риском инфицирования плодных оболочек, что требует проведения антибактериальной терапии.
Хирургическое лечение ИЦН может сопровождаться следующими осложнениями:
- присоединение вторичной инфекции;
- прорезывание швов;
- разрывы шейки матки;
- трудности во время родовой деятельности.
Так как многие женщины в положении имеют хронические инфекции, воспалительные процессы, рекомендуется проводить коррекцию ИЦН с помощью акушерских пессариев (при отсутствии противопоказаний), в частности пессария акушерского разгружающего «Симург».
Использование пессариев считается безопасным и редко когда сопровождается осложнениями. Важно своевременно обратиться за помощью с подозрением на прогрессирование истмико-цервикальной недостаточности и соблюдать все врачебные рекомендации.
Обратный звонок:
Если у вас остались вопросы, наши менеджеры оперативно ответят на них
К сожалению произошла ошибка отправки формы. Попробуйте, пожалуйста, позже.
Истмико-цервикальная недостаточность (ИЦН)
Функциональная или анатомическая несостоятельность шейки матки во время беременности называется истмико-цервикальная недостаточность. Невынашивание (самопроизвольный аборт) может быть связано с этим состоянием.
Заболевание, особенно 2-3 стадии, угрожает нормальному течению беременности, так как плодное яйцо не удерживается внутри тела матки и происходит самопроизвольный аборт (выкидыш). Кроме того, нарастающая ИЦН способствует проникновению инфекции в околоплодные воды и в организм будущего ребенка.
Лечебная тактика определяется причиной развития такого состояния. Она может быть консервативной или оперативной.
Причины исмико-цервикальной недостаточности
Причины развития ИЦН могут быть врожденными (появиться в период внутриутробного развития) и приобретенными (возникать на протяжении жизни женщины).
К врожденным причинам относятся пороки развития матки и других органов репродуктивной системы. Нередко именно такие анатомические дефекты становятся причиной привычного невынашивания.
Среди приобретенных причин развития ИЦН наиболее актуальны:
- травматические повреждения (разрывы при предыдущей беременности, последствия проникающего ранения, результат осложнения после медицинских манипуляций);
- избыточная нагрузка на шейку матки (многоводие, крупный плод, многоплодная беременность);
- гормональные нарушения (избыток андрогенов).
- Возможно сочетание действия нескольких факторов, что ухудшает прогноз ИЦН и утяжеляет клиническую симптоматику.
Симптомы ИЦН шейки матки
Многие женщины не ощущают какого-либо существенного дискомфорта, если у них развивается истмико-цервикальная недостаточность во время беременности. При отсутствии регулярного осмотра у гинеколога диагноз может быть поставлен поздно, когда самопроизвольное прерывание беременности станет необратимым.
Однако в большинстве случаев женщины испытывает различной степени выраженности дискомфортные ощущения, а именно:
- тянущие боли в нижней области живота и внутри промежности;
- дискомфорт усиливается при физической нагрузке, половом акте, быстрой ходьбе;
- из половых путей вытекает скудное слизистое отделяемое, иногда с прожилками крови.
Истмико-цервикальная недостаточность при беременности своевременно может быть диагностирована только акушером-гинекологом в процессе внутреннего бимануального осмотра в сочетании с данными УЗИ.
Все исследования мы в «ВитроКлиник» проводим в динамике, так как до 20 недель гестации шейка матки имеет очень вариабельные размеры. Её расширение и укорочение не всегда является признаком ИЦН.
Диагностика ИЦН
В клинической практике применяется специальная шкала, учитывающая совокупность нескольких критериев. Оценивание показателей проводится в баллах. Чем их сумма больше, тем хуже прогноз.
Шкала Штемберга выглядит следующим образом:
Локализация прилежащей части плода
Внутри входа в малый таз
Прижата к началу входа в малый таз
Выше входа в малый таз
Консистенция маточной шейки
Эластичная и плотная
Расположение маточной шейки
Состояние канала маточной шейки
Полностью пропускает палец или более
Проходим только частично
Длина только влагалищной части маточной шейки
В пределах нормы
Данные ультразвуковой диагностики однозначны: на сроке гестации 20 и более дней длина маточной шейки не должна быть менее 30 мм.
Лечение ИЦН при беременности
При выявлении гормональных причин развития функциональной ИЦН при беременности мы в «ВитроКлиник» назначаем терапию, корректирующую гормональный фон. Ее составляющие и длительность определит лечащий доктор.
В случае прогрессирующей или тяжелой ИЦН шейки матки требуется хирургическое вмешательство, направленное на сохранение анатомической целостности и расположения плодного яйца. Для этого могут быть применены: разгружающий акушерский пессарий (вставляется внутрь влагалища) или наложение швов. И тот, и другой вариант носят временный характер – любое препятствие устраняется при приближении срока родов.
Новости
Сложная проблема, с которой человечество сталкивается на протяжении всего своего существования. В последние десятилетия на это влияют экологические и социальные факторы: раннее начало половой жизни, увеличение детородного возраста, применение вспомогательных репродуктивных технологий (ЭКО).
К невынашиванию беременности в целом относят:
• Самопроизвольный аборт (выкидыш) — считается спонтанное прерывание беременности в сроке от зачатия до 22 полных недель беременности
• Преждевременные роды в сроке с 22 недель до полных 37 нед.
Причины невынашивания беременности весьма разнообразны:
Самыми частыми причинами ранних самопроизвольных выкидышей в I триместре (до 7-8 недель беременности), являются генетически обусловленные нарушения развития зародыша (плода), которые могут иметь наследственный характер или возникать под влиянием различных факторов (инфекции, гормональные нарушения, химические, в том числе некоторые лекарственные средства и др.)
Среди причин невынашивания беременности одно из первых мест занимают инфекционные и воспалительные заболевания беременной, прежде всего скрыто протекающие. Основным источником инфицирования плода чаще всего становятся очаги инфекции во влагалище и шейке матки. Это может приводить как к ранним потерям беременности, так и к самопроизвольным потерям беременности до 22 нед., а так же преждевременному излитию околоплодных вод, воспалительному процессу, приводящему к преждевременным родам. К сожалению, выбор медикаментозных препаратов сильно ограничен особенно до 12 недель беременности в период образования и развития эмбриона.
Таким образом, обследование на инфекции, а также их лечение перед планируемой беременностью поможет предотвратить многие из возможных осложнений беременности, а также ее прерывание.
Эндокринные нарушения в организме женщины также могут стать причиной невынашивания беременности. Таким пациенткам требуется тщательное исследование гормонального профиля, выяснение причины возникновения гормональных нарушений, а также медикаментозная коррекция гормонального фона, как на этапе подготовки к беременности, так и в течение беременности. Недостаточностью лютеиновой фазы называют снижение продукции прогестерона (гормон, вырабатываемый желтым телом), который обеспечивает нормальное течение беременности. При выявлении данного фактора также необходима гормональная поддержка при подготовке и в течение беременности.
Патология матки (двурогая матка, удвоение матки, наличие внутриматочной перегородки) при неудачной имплантации эмбриона приводит нарушению развития плаценты, преждевременной ее отслойке, прерыванию беременности. Также причиной выкидышей могут стать внутриматочные синехии — спайки в полости матки, формирующиеся вследствие травматизации эндометрия после многочисленных выскабливаний или вследствие хронического воспалительного процесса.
Иммунологические аспекты невынашивания беременности занимают важное место среди причин самопроизвольных выкидышей и обусловлены продукцией организмом аутоантител, направленных против тканей матери, вследствие чего страдает и плод. Одним из иммунологических факторов невынашивания является антифосфолипидный синдром.
К сожалению, у женщин встречаются привычные потери беременности. Причинами неоднократных выкидышей (2 и более), которые называются привычными, могут быть генетические проблемы, у 2,4% пациенток с привычным невынашиванием беременности обнаруживают значительные структурные аномалии кариотипа (в 10 раз чаще, чем в популяции). Анатомические особенности, инфекционные заболевания, эндокринные сбои, тромбофилические и иммунологические нарушения зачастую являются основной причиной повторных потерь беременности. Кроме того, есть ситуации, когда причины потери беременности так и остаются неясными.
В настоящее время специалисты едины во мнении, что достаточно двух выкидышей, чтобы рекомендовать супружеской паре обследование при планировании следующей беременности. Ведь риск повторения потери беременности после первого выкидыша составляет 13-17%, после двух он возрастает до 36-38%, а после трех-четырех неудач достигает 50%. При этом зачастую случается так, что женщина, пережившая потерю беременности, решает немедленно забеременеть снова, чтобы доказать себе, что она способна выносить ребенка. Это нежелательно, ведь организм должен полностью восстановиться после неудачи.
Известно, что женщины с преждевременными родами составляют группу риска высоких репродуктивных потерь.
Преждевременными называют роды, наступившие в сроки беременности от 22 до 36 недель и 6 дней, при этом масса тела плода составляет от 500 до 2500 г
Частота преждевременных родов составляет 5-18% от всех родов по всему миру, и не имеет тенденции к снижению. Почти во всех странах с надежными данными показатели преждевременных родов возрастают. На долю преждевременных родов с 22 по 28 нед. приходится 5-7% (от всех преждевременных родов); с 29 до 34 нед. – 33-42%; с 35 до 37 нед. – 50-60%.
Наиболее опасными и неблагоприятными являются роды в сроке 22 до 28 нед., так как в результате этого рождаются глубоко недоношенные дети с экстремально низкой массой тела от 500гр. до 1000гр., требующие, в последствии оказания длительной высокотехнологичной реанимационной неонатальной помощи.
По оценкам всемирной организации здравоохранения (ВОЗ), 15 миллионов детей ежегодно рождаются слишком рано. Это более чем каждый десятый ребенок. Приблизительно один миллион детей ежегодно умирают из-за осложнений, связанных с преждевременными родами. Многие выжившие дети страдают от пожизненной инвалидности, включая трудности в обучении, а также проблемы со зрением и слухом.
Ведущими причинами преждевременных родов до 28-недельного срока являются:
• инфекция, преждевременное излитие околоплодных вод
• истмико-цервикальная недостаточность с последующим пролабированием и инфицированием оболочек плодного пузыря
Во время беременности шейка матки служит своего рода затвором. Она «запирает» неродившегося малыша внутри полости матки и преграждает к нему путь микробам из влагалища. Когда эта естественная преграда открывается, возникает угроза для будущего ребенка. Оболочки, в которых находится малыш, могут опускаться по каналу шейки матки во влагалище, инфицируются и вскрываются. При этом процесс раскрытия шейки матки протекает безболезненно и беременная женщина ни о чем не подозревает.
Особенно внимательными надо быть тем будущим мамам, у кого на шейке матки выполнялись различные манипуляции – электрокоагуляции, лазерная терапия, конизация или если предыдущая беременность завершилась быстрым малоболезненным поздним выкидышем или преждевременными родами. Такой ход событий характерен для недостаточности шейки матки.
Факторы риска спонтанных преждевременных родов:
Социально-экономические факторы: помимо низкого социально-экономического статуса и уровня образования, возраста матери моложе 18 и старше 35 лет, большое значение имеют условия труда. Продолжительный рабочий день и тяжелый труд беременной в условиях стресса, повышают риск преждевременных родов. Курение сигарет и употребление наркотиков так же повышает риск преждевременных родов. Важен интервал между беременностями, по данным ВОЗ укорочение этого интервала менее 6 месяцев, увеличивает риск рождения недоношенного ребенка более чем вдвое.
Акушерский анамнез: Риск повторных преждевременных родов по данным разных авторов составляет — от 15 до 50% и выше, у женщин с преждевременными родами в анамнезе в 2,5 раза повышается риск того, что последующие роды тоже состоятся раньше срока. Наличие в предыдущую беременность истмико-цервикальной недостаточности, поздние потери беременности с 14 до 22 нед. значительно увеличивают риск преждевременных родов. Пороки развития матки так же могут быть причиной досрочного рождения ребенка.
Одной из причин поздних выкидышей или ранних преждевременных родов является истмико-цервикальная недостаточность (ИЦН), когда при отсутствии сокращений матки происходит безболезненное укорочение и раскрытие шейки матки. ИЦН наблюдается в 0,2–9 % случаев от всех беременностей, при этом частота невынашивания составляет 36–59 %, из которых большинство прерываний беременности происходит в сроке до 30 недель, когда исход беременности для ребенка сомнителен из-за выраженной функциональной незрелости.
Шейка матки является первичным физическим барьером для восходящего инфицирования. Цервикальный канал заполнен плотной защитной пробкой слизи, в составе которой имеются защитные иммунных и антимикробные факторы. В случаях, когда шейка матки значительно укорачивается, особенно при зияющем цервикальном канале, при пролабировании (выпячивании) плодных оболочек в цервикальный канал или во влагалище, риск инфицирования плода и досрочного прерывания беременности уже по причине инфекционных факторов резко возрастает. С другой стороны, развитие цервикальной недостаточности в большинстве случаев обусловлено внутриматочной инфекцией и воспалением со вторичным преждевременным укорочением шейки матки. Доказано, что важным фактором риска преждевременных родов являются половые инфекции, а так же инфекции из очагов хронического воспаления мамы, такие как инфекции мочевыводящих путей, пародонтоз и кариозные зубы, хронический тонзиллит и другие очаги хронической инфекции.
При инфицировании плода внутриутробно в ранние сроки беременности высока вероятность воздействия инфекции на органогенез, что в последующем приводит к формированию внутриутробных пороков развития плода. При наличии истмико-цервикальной недостаточности у мамы до 32,8 % новорожденных имеют признаки внутриутробной инфекции у новорожденного чаще наблюдаются поражения кожи и слизистых оболочек, нередко инфекция является причиной внутриутробной пневмонии с последующей генерализации инфекции и развития внутриутробного сепсиса. Около 22 % новорожденных нуждаются в лечении в условиях отделения реанимации и интенсивной терапии,
И что самое печальное до 30 % случаев младенческой смертности прямо или косвенно обусловлены инфицированием плода внутриутробно.
К факторам риска во время беременности относят так же перерастяжение матки в следствии многоплодия (двойни, тройни), наличия многоводия. Частота преждевременных родов возрастает при беременности после ЭКО;
Лечение невынашивания беременности эффективно при условии тщательного и всестороннего обследования супружеской пары вне беременности (так как при беременности почти в половине случаев не представляется возможным выявить причину ее прерывания).
Обследование проводится в женской консультации, в диагностических центрах. Обследование вне беременности необходимо для установления причины потери беременности, оценки состояния репродуктивной системы супругов и проведения реабилитационных лечебно-профилактических мероприятий с целью подготовки к последующей беременности, обеспечив, таким образом, супружеской паре в будущем возможность физиологического течения беременности и рождения здорового ребенка.
Ждем малыша в срок! Или что такое истмико-цервикальная недостаточность?
Каждая будущая мама мечтает, чтобы ее малыш родился здоровым и гармонично развитым. Появление крохи в срок зависит от многих факторов. В этом номере журнала мы рассмотрим такое важное явление, как истмико-цервикальная недостаточность. А поможет разобраться в данном вопросе врач ультразвуковой диагностики Клиники «9 месяцев» Сокотухина Эльвира Рафисовна.
Что такое истмико-цервикальная недостаточность?
Истмико-цервикальная недостаточность (ИЦН) – это состояние, при котором перешеек (от лат. isthmus) и шейка (от лат. cervix) матки не справляются с запирательной функцией, то есть не в состоянии удержать растущий плод в полости матки и начинают преждевременно раскрываться.
По мере того, как малыш растет в животике, количество околоплодных вод увеличивается, из-за чего давление в полости матки возрастает, и нагрузка на шейку увеличивается.
При нормальном течении беременности шейка матки является своеобразным мышечным кольцом, которое не дает плоду раньше времени покинуть полость матки. Если же у женщины есть истмико — цервикальная недостаточность, то шейка испытывает повышенное напряжение, что, в отсутствии должного наблюдения и лечения, может привести к осложнениям, вплоть до выпадения плодного пузыря из полости матки и дальнейшего инфицирования. Это в свою очередь может вызвать угрозу выкидыша или преждевременных родов.
ИЦН встречается не так редко и является одной из причин привычного невынашивания беременности. Медицинская статистика такова, что в 30-40% случаев именно это состояние становится причиной преждевременных родов, а также самопроизвольных выкидышей (обычно во втором триместре беременности).
Откуда она берется?
Чтобы понимать, как развивается истмико-цервикальная недостаточность, остановимся подробней на строении матки.
Матка состоит из тела (именно здесь во время беременности развивается плод) и шейки, которая вместе с перешейком формирует в родах одну из составляющих родовых путей. Шейка матки по форме напоминает цилиндр или усеченный конус, а длина ее около 4 см. Со стороны тела матки шейка ограничена внутренним зевом, а во влагалище открывается наружным зевом. Она сформирована соединительной и мышечной тканью.
В области внутреннего зева располагается преимущественно мышечная ткань, которая формирует мышечное кольцо – сфинктер. Именно он должен удерживать плодное яйцо в полости матки. При повреждении сфинктера шейка матки не справляется со своей функцией и возникает истмико-цервикальная недостаточность.
Виды истмико-цервикальной недостаточности
Травматическая ИЦН развивается, если мышцы шейки матки были травмированы. На месте травмы возникает рубец из соединительной ткани.
В отличие от мышечной, соединительная ткань не способна растягиваться, что и становится причиной недостаточности.
Травматизация шейки матки может происходить во время любой процедуры, связанной с ее расширением: аборты, диагностические выскабливания и выскабливания после выкидышей, роды, ЭКО.
Функциональная ИЦН возникает по разным причинам, но чаще всего данный вид недостаточности связан с гормональными сбоями, такими как недостаток прогестерона или избыток мужских гормонов – андрогенов.
Недостаточность может развиваться на ранних сроках беременности, примерно с 11-й недели. Именно в это время начинает работать поджелудочная железа плода, вырабатывающая мужские гормоны. И если у будущей мамы их количество повышено или имеется чувствительность к ним, то мышцы шейки матки ослабевают, что приводит к ее раскрытию.
ИЦН также может развиться при многоплодии, поскольку нагрузка на шейку матки больше, чем при обычной беременности.
Наиболее распространенные причины ИЦН
• Травмирование шейки матки во время абортов, выскабливаний, гистеросальпингографии (проверка проходимости труб) и других гинекологических манипуляций.
• Разрывы шейки матки в предыдущих родах (сложные роды, наложение акушерских щипцов, вакуум, ручной контроль матки).
• Операции на шейке матки (конизация, диатермокоагуляция, ампутация шейки).
• Генитальный инфантилизм, то есть задержка полового развития с наличием в зрелом возрасте анатомических и функциональных половых особенностей, характерных для детского и юношеского возраста.
• Избыток андрогенов (расслабляют шейку матки).
• Недостаток прогестерона.
• Многоводие.
• Многоплодие.
• Крупный плод.
• Экстракорпоральное оплодотворение (ЭКО).
• Аномалии развития половых органов.
Можно ли почувствовать ИЦН?
Иногда истмико-цервикальная недостаточность может протекать без выраженных признаков. Женщина редко ощущает какие-либо изменения, так как раскрытие шейки происходит либо с незначительной болью, либо даже без нее.
В некоторых случаях могут наблюдаться следующие симптомы ИЦН:
• дискомфортные ощущения в нижней части живота, которые могут перемещаться в поясничную область;
• ощущение распирания или давления снизу живота;
• редко появление колющих болей внутри влагалища;
• выделения слизистого характера из половых путей, часто с кровянистыми прожилками.
Как распознать истмико — цервикальную недостаточность?
На сегодняшний день «золотым стандартом» диагностики ИЦН является ультразвуковое исследование (УЗИ). Признаком ИЦН является укорочение шейки матки. Об угрозе прерывания беременности или преждевременного появления младенца на свет свидетельствует укорочение канала. Также при проведении УЗ-мониторинга можно обнаружить V-образное открытие шейки – характерный признак истмико-цервикальной недостаточности, который наблюдается как у рожавших, так и у нерожавших пациенток.
В то же время на вариабельность всех этих параметров влияют тонус матки и ее сократительная активность, низкое плацентарное прикрепление и степень внутриматочного давления.
Как часто необходимо делать цервикометрию?
Обычно ультразвуковое исследование шейки матки (цервикометрия) осуществляется в сроки УЗ-скринингов, то есть когда будущая мама приходит на плановые УЗИ. Женщинам с привычным невынашиванием во втором триместре, с наличием факторов риска или при подозрении на возможность возникновения ИЦН рекомендуется проводить динамическое исследование каждую неделю или раз в две недели.
Прогнозы при ИЦН
При истмико-цервикальной недостаточности показан полный покой. Важно оградить будущую маму от негативных факторов: стрессов, вредных условий труда, интенсивных физических нагрузок. Вопрос об условиях последующего ведения беременности решает акушер-гинеколог с учетом состояния пациентки и выраженности патологических изменений.
Если у вас выявлена истмико-цервикальная недостаточность, будьте спокойны и уверены, ведь своевременная диагностика, правильно выбранная тактика ведения беременности, лечебно-охранительный режим, а также благоприятный психологический настрой позволят вам доносить до положенного срока и родить здорового малыша.
Вовремя обратившись к врачу, вы обеспечите своему малышу благоприятные условия для дальнейшего роста и развития.
Истмико-цервикальная недостаточность (ИЦН): диагностика и лечение
Истмико-цервикальная недостаточность (ИЦН) – опасное состояние, которое может привести к самопроизвольному прерыванию беременности или преждевременным родам. ИЦН диагностируется в 15-42% случаев невынашивания и чаще всего диагноз ставится только после прерывания беременности.
Врачи акушеры-гинекологи настоятельно рекомендуют проходить раннюю диагностику по выявлению факторов риска развития истмико-цервикальной недостаточности для профилактики преждевременных родов.
Что такое истмико-цервикальная недостаточность
ИЦН – это неспособность шейки матки оставаться в закрытом состоянии во время беременности. При этом происходит безболезненное раскрытие шейки матки, приводящее к самопроизвольному прерыванию беременности на сроках от 14 недель и более.
Последовательность физиологических процессов при ИЦН
- Механическое увеличение нагрузки на область несостоятельного внутреннего зева
- Пролабирование (внедрение) плодного пузыря в цервикальный канал.
- Инфицирование околоплодных оболочек.
- Излитие околоплодных вод.
- Самопроизвольное прерывание беременности.
Виды истмико-цервикальной недостаточности
Различают следующие разновидности ИЦН:
- функциональная (гормональная) – при сниженной функции яичников или гиперандрогении,
- органическая (травмы шейки матки),
- врождённая (аномалии развития полового аппарата, дисплазия соединительной ткани).
К группе риска возникновения ИЦН относят наличие выкидышей и ранних самопроизвольных родов в анамнезе пациентки; травмы шейки матки, возникшие вследствие выскабливания полости матки, травматичных родов, радикальных хирургических методов лечения эрозии; применение вспомогательных репродуктивных технологий, гормональные нарушения.
И даже при отсутствии перечисленных факторов обязательно проведение дополнительных исследований для предотвращения развития ИЦН при многоплодной беременности.
Диагностика ИЦН
Диагностические методы выявления истмико-цервикальной недостаточности:
- УЗИ (трансвагинальное) — золотой стандарт» в диагностике ИЦН, позволяет получить полную информацию о состоянии шейки матки, а именно о наличии или отсутствии признаков истмико-цервикальной недостаточности
- Гинекологическое обследование позволяет выявить признаки, которые могут указывать на ИЦН: укороченная, размягчённая шейка матки, расположенная по проводной оси таза; приоткрытый цервикальный канал; предлежащая часть плода расположена низко или прижата ко входу в малый таз.
Способы лечения истмико-цервикальной недостаточности
В современной медицине применяются следующие методы лечения ИЦН:
- Хирургический метод предполагает наложение швов на шейку матки. Операция часто проводится профилактически (при ИЦН в анамнезе) в оптимальные сроки: от 12 до 16 недель беременности и, по срочным показаниям, до 25 недель беременности.
- Консервативный метод коррекции ИЦН – это введение с лечебной и профилактической целью разгружающих акушерских пессариев (РАП). Манипуляция проводится при выявленной ИЦН в сроках более 25 недель, а также при невозможности наложения швов на шейку матки.
В клиниках Центра медицины плода акушеры-гинекологи проводят квалифицированные консультации и точную диагностику всех видов истмико-цервикальной недостаточности, а также применяют все современные методы лечения данной патологии. Профессионально осуществляется ведение беременности после лечения ИЦН, включающее динамическую цервикометрию.
Берегите своё здоровье, своевременно обращайтесь к специалистам и наслаждайтесь спокойным ожиданием рождения здорового ребёнка!