Лучшие противозачаточные средства при эндометриозе
Cochrane
Вопрос обзора
Комбинированные пероральные контрацептивы (КПК) обычно используют для лечения боли, связанной с эндометриозом, но насколько хорошо они работают, неясно.
Актуальность
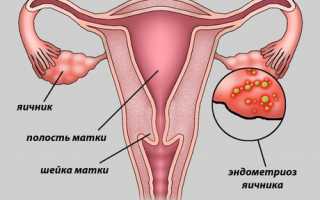
Эндометриоз является распространенным патологическим состоянием у женщин, при котором эндометрий (слизистая оболочка матки, или внутренний слой, выстилающий матку) растет в областях за пределами матки, таких как яичники (которые вырабатывают яйцеклетки). Эндометриоз обычно встречается у женщин с периодическими болями, болью при половом акте, тазовой болью и страдающих бесплодием (трудности с рождением ребенка). Лечение гормонами, включая КПК и лекарства, называемые аналогами гонадотропин-рилизинг-гормона (например, гозерелин), используют для облегчения болевых симптомов при эндометриозе. Однако, многие гормональные средства имеют побочные эффекты, которые ограничивают их приемлемость и продолжительность использования.
Характеристика исследований
Авторы Кокрейн провели поиск клинических исследований по состоянию на 19 октября 2017 года. Мы нашли пять клинических испытаний, включающих 612 женщин, которые соответствовали критериям включения. Исследования проходили в Египте, США, Японии и Италии.
Основные результаты
Только три из включенных исследования представили данные в формате, в котором они могли быть проанализированы в этом обзоре.
Комбинированные пероральные контрацептивы в сравнении с плацебо
Мы нашли два клинических испытания, включающих 354 женщины, в которых сравнили КПК с плацебо (псевдолечение). Доказательства были подвержены высокому риску смещения. Получены доказательства очень низкого качества, что лечение КПК связано с уменьшением дисменореи (периодических болей) в конце лечения по сообщениям самих женщин при измерении эффекта с помощью вербальной (устной) оценочной шкалы (когда женщина оценивает свою боль, например, как «нет боли», «легкая боль», «умеренная боль», «сильная боль» и «невыносимая боль»), а также доказательства низкого качества в отношении уменьшения дисменореи в конце лечения по сообщениям самих женщин при использовании визуальной (зрительной) оценочной шкалы (когда женщина отмечает выраженность своей боли визуально по линии), по сравнению с плацебо. Получены доказательства очень низкого качества, что в группе КПК было уменьшение менструальных болей от начала и до конца лечения по сравнению с женщинами, получавшими плацебо.
Комбинированные пероральные контрацептивы в сравнении с другим лечением
Мы нашли одно клиническое испытание с участием 50 женщин, в котором сравнили КПК с другим лечением (гозерелин).
Это исследование было с высоким риском смещения. В конце лечения у женщин в группе гозерелина прекратились менструации, и поэтому мы не могли сравнить группы.
Получены доказательства очень низкого качества, что через шесть месяцев после окончания лечения не было четких различий в отношении дисменореи у женщин, получавших КПК, в сравнении в женщинами, получавшими гозерелин, по их собственным сообщениям с использованием визуальной оценочной шкалы или вербальной оценочной шкалы. Получены доказательства очень низкого качества, что через шесть месяцев после окончания лечения не было четких различий между группами КПК и гозерелина по сообщениям о полном отсутствии боли при измерении с помощью визуальной оценочной шкалы, а также доказательства низкого качества при использовании вербальной оценочной шкалы.
Качество доказательств
Качество доказательств было очень низким. Основными причинами снижения уровня качества доказательств было то, что данные были основаны на одном маленьком клиническом испытании с широким разбросом результатов и отсутствием деталей о том, как исследование было спланировано. Были некоторые опасения в отношении двух исследований, которые финансировались фармацевтической компанией, которая также участвовала в планировании клинического испытания, сборе и анализе данных. Это означает, что мы не можем быть уверены в результатах.
КОК и эндометриоз: оборона или наступление?
Ведение пациенток с эндометриозом с позиций мировых и отечественных клинических рекомендаций

Мировая статистика по эндометриозу стала особенно тревожной с начала XXI века. В настоящее время этим пролиферативным заболеванием по всему миру поражено от 7 до 10% женщин репродуктивного возраста. При этом его распространённость совершенно очевидно продолжает увеличиваться, всё чаще эндометриоз стали диагностировать в молодом возрасте.
Новости патогенеза
Как известно, в основе патофизиологии эндометриоза лежит возникновение и разрастание эндометриоидных гетеротопий в областях, находящихся за пределами нормального расположения слизистой оболочки матки. Морфофункционально новообразованная ткань идентична эндометрию; она не проявляет свойств злокачественности, несмотря на пролиферативный рост и возможности метастазирования. При этом разнообразие расположения гетеротопий определяет вариативность заболевания. По особенностям механизмов развития, клиническим проявлениям и рекомендуемой врачебной тактике различают аденомиоз, кистозные формы и глубокий эндометриоз — тяжёлые инфильтративные формы, когда гетеротопий не подвергаются регрессу, а, напротив, внедряются в более глубокие слои брюшины или других органов, формируя инфильтраты и спайки
При этом у всех форм эндометриоза можно выделить общие черты: эндокринная активность очагов, разбалансировка гипоталамо-гипофизар-но-яичниковой оси и иммуносупрессивные состояния. Накопленные за последнее десятилетие данные позволяют делать вывод о том, что решающий фактор развития болезни — генетический, в пользу чего свидетельствует высокая частота сочетания эндометриоза с синдромом соединительнотканной дисплазии, варикозным расширением вен малого таза, врождёнными пороками развития и дефицитом массы тела, более того, нередки семейные формы. Одним из признанных триггеров болезни служит стресс, который в анамнезе отмечают до 90% пациенток с клинически манифестными формами эндометриоза.
В целом же эндометриоз считают мультифакторным заболеванием, и для него характерны три патогенетически значимых компонента.
1. Системная воспалительная реакция, направленная на очищение брюшной полости от ретроградно заброшенных эктопических клеток эндометрия.
2. Нарушение иммунного ответа, способствующее прикреплению клеток и прогрессированию эндометриоидного очага.
3. Инициация неоангиогенеза — сосуды прорастают в область эндометриоидной гетеротопии.
Зачем лечить?
Если эндометриоз нельзя вылечить, зачем тогда его лечить? Ответ на вопрос лежит на поверхности — в этом действительно есть много смысла.
1. Заболевание повышает частоту репродуктивных нарушений. Причём риск бесплодия или невынашивания зависит не столько от самого наличия эндометриоза, сколько от его клинической формы и локализации. После адекватного комплексного лечения вероятность спонтанного наступления беременности и благоприятного завершения периода гестации весьма высока, тогда как сам факт беременности, закончившейся родами и лактацией, в свою очередь, достоверно сокращает риск рецидива.
2. Эндометриоз может поражать органы, удаление которых затруднено, невозможно или физиологически нецелесообразно (мочевой пузырь, кишечник, глаза, лёгкие, дёсны, сфинктер прямой кишки и пр.). Кроме того, формирующиеся спайки меняют анатомию и топографию поражённых органов — с вероятным нарушением органных функций.
3. Эндометриоз существенно ухудшает качество жизни в связи с хроническим болевым синдромом, диспареунией, расстройствами менструации и бесплодием, которые приводят к анемизации, астенизации и депрессии, иногда — на протяжении довольно длительного периода жизни.
4. Описаны случаи возникновения в эндометриоидной очаге специфического ракового процесса (у 1% женщин с эндометриозом яичников и у 0,3% с заболеванием внеяичниковой локализации).
Патогенетический корень терапии
Концепция эндокринной автономии эндометриоза вкупе с типичным для заболевания спаечным процессом в области очагов определяет приоритет хирургического метода лечения.
В целом задача хирурга состоит в максимальном удалении видимых и пальпируемых очагов, что резко снижает количество и интенсивность неконтролируемой внегонадной конверсии эстрадиола (помимо восстановления нормальных анатомических взаимоотношений в полости таза) .
Но при распространённых формах заболевания, неуверенности хирурга в полном удалении гетеротопии или высоком клинико-анамнестическом риске рецидива медикаментозная терапия играет роль, практически равнозначную хирургическому вмешательству, позволяя перейти от «активной обороны» к «наступлению» на активные очаги и снизить риск повторных операций.
Если же речь идёт об аденомиозе у молодых нерожавших женщин или у пациенток, планирующих беременность в ближайшем будущем, медикаментозное лечение остаётся главным или даже единственным вариантом.
Первым делом хирургия
Американское общество акушеров-гинекологов (АСОС) уже давно определило алгоритм ведения пациенток с эндометриозом, и на первом месте находится лапароскопия. Это оправдано по двум причинам. Во-первых, чёткое представление о выраженности процесса при наружном эндометриозе можно получить только во время лапароскопии, а во-вторых, удаление очагов эндометриоза показано пациенткам с самыми разными, часто сочетающимися целями: восстановить анатомию поражённой области, купировать болевой синдром, ликвидировать гиперполименорею, предупредить рецидивы. И, безусловно, одна из самых востребованных целей лечения — восстановить репродуктивную функцию.
Подавление во благо
Основная идея медикаментозной терапии эндометриоза — снижение уровня эстрадиола в периферической крови ниже 40 пг/мл, что соответствует состоянию постменопаузы. При этом назначаемое лечение должно удерживать системную гипоэстрогению довольно длительно — не менее 6 мес. Именно такой период времени позволяет надеяться, что в активных эндометриоидных очагах разовьётся необратимая атрофия.
По современным представлениям, целевую гипоэстрогению при эндометриозе могут обеспечить несколько групп препаратов.
- Комбинированные гормональные контрацептивы (оптимальны у подростков и молодых женщин).
- Гестагены.
- Антигонадотропины.
- Антигестагены.
- Агонисты рилизинг-фактора лютеинизирующего гормо-на (РГЛГ).
- Ингибиторы ароматаз.
Контраверсии пероральных контрацептивов
У здоровых женщин, принимающих оральные контрацептивы, потенциальный риск эндометриоза существенно ниже, чем у непринимающих, поскольку эти препараты тормозят функциональную активность гипоталамо-гипофизарнои системы, поддерживают заданный уровень эстрогенов в сыворотке крови, снижают выработку простагландинов и уменьшают менструальную кровопотерю за счёт дистрофии или атрофии эндометрия.
По данным метаанализа 18 клинических исследований, отобранных из 608, общий показатель отношения рисков эндометриоза для текущих пользовательниц гормональной контрацепции составляет 0,63 (95% ДИ 0,47—0,85) — у женщины, принимающей КОК, риск эндометриоза ниже на 37% по сравнению с общей популяцией. Однако у этой медали есть оборотная сторона — отмена пероральной гормональной контрацепции увеличивает риск эндометриоза: у пациенток, отказавшихся от КОК недавно, риск выше на 21% (ОР 1,21; 95% ДИ 0,94—1,56), а у женщин, когда-либо принимавших контрацептивы, но не использующих их в настоящее время, — на 19% (ОР 1,19; 95% ДИ 0,89-1,60).
Из вышесказанного следует простой вывод: отмена препарата целесообразна лишь в одном случае (не считая возможных противопоказаний, возникающих в период приёма) — при планировании желанной беременности — лучшего метода лечения и профилактики эндометриоза, придуманного природой.
Приём гормональных контрацептивов — весьма выгодный вариант ведения пациенток группы, риска по эндо-метриозу. Использование КОК В мировой практике рассматривают как первую линию терапии этого заболевания у молодых женщин. Они успешно купируют симптоматику и могут снизить риск рецедива (за исключением его инфильтративных форм).
Гестагенные инструменты
Прогестагены действительно обладают лечебно-профилактическими возможностями в отношении эндометриоза. Они позволяют успешно купировать симптоматику, снижать частоту рецидивов, а также дополняют комплексное лечение при необходимости восстановления репродуктивной функции (поддержание лютеиновой фазы, прегравидарная подготовка). При эндометриозе широко используют четыре вещества гестагенной природы.
- Медроксипрогестерона ацетат
- Дидрогестерон
- Диеногест
- Левоноргестрел
Другой метод гормональной контрацепции, имеющий лечебные преимущества у пациенток с эндометриозом I— II степени и после оперативного вмешательства, — внутриматочная левоноргестрел-выделяющая система (доказательность В). Её клинический эффект основан на монотонном локальном воздействии 20 мг левоноргестрела на эндометрий, что вызывает его дистрофию, вплоть до атрофии, и развитие обратимой медикаментозной маточной аменореи.
Когда основная проблема пациентки — нарушение репродуктивной функции, комплексное преодоление эндометриоза — обязательный этап, который должен предшествовать мероприятиям, направленным на борьбу с бесплодием или невынашиванием беременности. В качестве препаратов первой линии терапии при эндометриоз-ассоциированном бесплодии традиционно выделяют агонисты РГЛГ. Их преимущества состоят в том, что точкой приложения препарата служат гонадорофы гипофиза
При невынашивании беременности у пациенток с эндометриозом после комплексного двухэтапного лечения принято проводить реабилитацию и прегравидарную подготовку. Весьма обоснованным можно считать применение лечебных схем, используемых при состоянии, определяемом как аутоиммунный хронический эндометрит, поскольку и в том, и в другом случае в основе патогенеза лежит нарушение рецептивности эндометрия.
Авторы канадского «Руководства по диагностике и лечению эндометриоза» (2010) лаконично обобщают современную ситуацию с этим заболеванием: сегодня «…не существует никакого специфического лечения», универсального для любой пациентки. При этом «…необходимо, чтобы используемые методы были эффективными и безопасными и их можно было бы применять до возраста менопаузы или пока не наступит беременность, если она желательна».
По материалам Научно-практического журнала
для акушеров-гинекологов
и специалистов акушерско-гинекологической службы,
# 2 (19) 04/2014 /StatusPraesens
Подбор контрацептивов
В Клиническом госпитале на Яузе гинекологи подберут для Вас метод контрацепции, эффективно помогающий в планировании семьи, а иногда и в других случаях — восстановлении менструального цикла, гормонокоррекции при климаксе. К Вашим услугам — все современные методы контрацепции: комбинированные оральные контрацептивы (КОК), внутриматочные спирали, внутриматочная система Мирена. При необходимости ВМС будут безболезненно и деликатно удалены, чтобы процессы зачатия и вынашивания ребенка протекали без осложнений.
Методы гормональной контрацепции
Для предупреждения нежелательной беременности специалисты рекомендуют использовать современные гормональные контрацептивы в разных формах:
- пероральные (таблетки — КОК);
- вагинальное кольцо, внутриматочные («спирали» — внутриматочные системы, в том числе ВМС Мирена);
- накожные пластыри — трансдермальные (проникающие в кровь через кожу).
Именно эти средства позволяют эффективно планировать свою жизнь, обеспечивая максимальный комфорт в отношениях.
Комбинированные оральные контрацептивы состоят из двух компонентов — синтетических эстрогена (этинилэстрадиола) и прогестагена. КОК временно изменяют гормональный фон женщины, делая беременность невозможной. Нет условий для созревания яйцеклетки и овуляции, для её имплантации в стенку матки. Изменяется состав шеечной слизи, затрудняя продвижение сперматозоидов. Еще препараты данной группы обладают профилактическим действием — их использование снижает риск возникновения рака яичников и эндометрия, доброкачественных опухолей молочной железы, внематочной беременности, анемии, благотворно влияют на течение хронического воспаления придатков матки, снижая частоту рецидивов.
Внутриматочные спирали — метод выбора для контрацепции женщин старшей возрастной группы. Существует три вида ВМС.
- Медьсодержащая (негормональная) — благодаря спермицидной активности меди и специфической реакции эндометрия на чужеродное тело нарушаются процессы оплодотворения и имплантации. Такими же свойствами обладают серебро- и золотосодержащие внутриматочные спирали.
- Прогестерон-рилизинг системы — предотвращают наступление беременности за счет изменения свойств слизи цервикального канала и реакции внутренней оболочки матки на инородное тело (срок использования данной ВМС ограничен 12 месяцами).
- Внутриматочная система Мирена — за счет специфического строения (наличие мембранного контейнера с левоноргестрелом) эта ВМС ежесуточно высвобождает 20 мг левоноргестрела — препарата, обладающего контрацептивным свойством (срок действия системы Мирена — 5 лет).
Также стоит упомянуть, что применение системы Мирена допустимо при некоторых видах миомы матки, а также оказывает лечебный эффект при внутреннем эндометриозе.
Диагностические мероприятия
Чтобы подобрать эффективный метод контрацепции, позволяющий в дальнейшем максимально быстро и полно восстановить функции зачатия и вынашивания, специалисты Клинического госпиталя на Яузе проводят полное обследование женщины:
- общие анализы крови и мочи;
- биохимические показатели крови, в том числе коагулограмму;
- определение уровней половых гормонов;
- микроскопию мазков (при необходимости — бакпосев);
- цитологическое исследование;
- УЗИ органов малого таза;
- маммографию.
Предварительное обследование помогает правильно подобрать препарат и выявить противопоказания.
- 5 лет регулярного применения оральных контрацептивов снижает риск развития миомы матки на 17%, 10 лет — на 31%.
- Практически сразу после изъятия системы Мирена происходит восстановление фертильности, в исключительных случаях этот срок может достигать 3 мес.
- Система Мирена — оптимальный метод контрацепции для женщин, кормящих грудью, так как действующее вещество не оказывает негативного воздействия на процесс лактации, а также для женщин, имеющих миому матки и эндометриоз (другие ВМС при этих патологиях противопоказаны).
Применение гормональных контрацептивов
Специалисты Клинического госпиталя на Яузе отслеживают мировые тренды в сфере препаратов гормональной контрацепции и применяют в своей практике наиболее эффективные и безопасные из них. Благодаря правильно подобранным системам наши пациентки могут не беспокоится о развитии нежелательной беременности, а риск побочных действий выбранного препарата минимизирован.
Гинекологи госпиталя в совершенстве владеют методами постановки и извлечения внутриматочных систем любого уровня сложности. Манипуляция проводится в кабинетах, оснащенных современной аппаратурой и инструментарием, в условиях полной стерильности.
При необходимости нашим пациентам предоставляется палата со всеми удобствами, чтобы они могли подготовиться к процедуре и отдохнуть после нее.
Почему мы
- Квалифицированная врачебная помощь. Опытные акушеры-гинекологы, врачи высшей категории, имеющие учёные степени, применяющие на практике лучшие методы мировой медицины.
- Индивидуальный подход. Наши специалисты учтут ваши пожелания при выборе метода контрацепции и подберут те препараты, которые незаметно, но эффективно защитят вас от нежелательной беременности.
- Комплексное обследование. Все диагностические процедуры и манипуляции, назначенные врачом, можно пройти, не покидая здания клиники.
- Конфиденциальность. Специалисты нашего учреждения строго придерживаются принципов врачебной тайны.
- Консультирование смежных специалистов. По вопросам будущего зачатия и рождения здорового ребенка вы можете обратиться к генетику и репродуктологу госпиталя.
Защитите себя от нежелательной беременности уже сегодня — запишитесь на консультацию к гинекологу Клинического госпиталя на Яузе!
Стоимость
price 293 — Консультации гинеколога
Подробнее цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Статья проверена врачом акушером-гинекологом Глуховой Н.К., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Альтернативные методы лечения эндометриоза
Негодова О.А.
Эндометриоз — патологический процесс, характерезующийся ростом и развитием ткани, подобной по структуре и функциям эндометрию, за пределами границ нормальной локализации слизистой оболочки тела матки.
Частота этого заболевания варьирует в широких пределах от 12 до 50 % (Стрижаков А.Н., Давыдов А.И., 2006; Адамян Л.В., 2006).
В структуре гинетального эндометриоза наиболее часто встречающимися формами являются эндометриоидные поражения тела матки и яичников. Эндометриоз в основном диагностируется в репродуктивном возрасте, в менопаузе встречается относительно редко, причем у большинства больных в этот период происходит регресс заболевания.
Общие клинические проявления эндометриоза характерезуются болью перед и во время менструации, с иррадиацией в отдаленные органы, длительными и обильными менструациями, нарушением менструального цикла, бесплодием, субфебрилитетом, анемией, нарушением мочеиспускания, акта дефикации, шоколадными выделениями из влагалища, сексуальными дисфункциями, психоэмоциональными нарушениями.
На сегодняшний день лечение эндометриоза представляет сложную проблему. Вопросы лечения заслуживают пристального внимания, особенно когда заболевание поражает женщин молодого возраста, заинтересованных не только в менструальной, но и генеративной функции.
Существующая в настоящее время терапия гормональными препаратами имеет ряд существенных недостатков, после прекращения гормонального лечения у большинства пациенток происходит рецидив клинической симптоматики.
Заслуживает также внимание число побочных эффектов и противопоказаний к гормонотерапии.
Основная группа гормональных препаратов, используемых в лечении эндометриоза — агонисты гонадотропин рилизинг гормона (ГнРГ), антаганисты люлиберинов, антигонадотропины, прогестагены, комбинированные оральные контрацептивы, антиэстрогены и андрогены с антипрогестероновым и антиэстрогенным эффектами (гестринон).
В условиях Центральной поликлиники ОАО «РЖД» нами была отобранна группа пациенток с эндометриозом (25 человек), из них — 15 человек с аденомиозом (поражением тела матки), 8 человек с эндометриоидными кистами, 2 с ретроцервикальным эндометриозом.
Все пациентки — женщины в возрасте от 23 до 43 лет, среднего телосложения. Вредные привычки имели 12 из 25 (курение). Из них, ранее неоднократно проходившие лечение по общепринятой схеме в соответствии с достижениями в отечественной и зарубежной медицине — 14 человек. У 9 пациенток из 14 отмечалось возобновление симптомов уже через год после проведенного гормонального лечения, 6 пациенток (из 14) прооперированы по поводу эндометриоидных кист яичников (в 2х случаях имеющие рецидивы), 2 — ретроцервикального эндометриоза; 11 пациенток ранее не получали гормонотерапию, ввиду имеющихся противопоказаний со стороны системы гемостаза, жкт, а также не имеющие возможность проводить гормонотерапию, учитывая достаточную дороговизну препаратов.
Всем пациенткам нами была проведена терапия, включающая препарат, обладающим антиангиогенным, проапоптотическим, мощным противоопухолевым действием. Данным препаратом является Индол-3 карбинол-«Индинол», (Мираксфарма), который обладает спрособностью нормализовывать обмен эстрогенов, тормозит патологическую клеточную пролиферацию посредством блокады внутриклеточных путей передачи сигналов, поступающих от ростовых факторов.
Воздействие этого препарата изучено на различных патологических моделях в исследованиях ученых разных стран, однако продолжаются на- учные исследования по изучению воздействия его при аденомиозе. Препарат назначался по 2 капсулы 2 раза в день во время еды в течение 3-6 месяцев.
Известно, что у больных с эндометриозом наблюдаются общие призна-ки иммунодефицита и аутоиммунизации, приводящие к ослаблению имму-ного контроля, которые создают условия для развития очагов эндометриоза. В связи с этим в лечение мы включили применение иммуномоделирующих препаратов с учетом иммунограммы. Препаратом выбора явился циклоферон, относящийся к группе низкомоллекулярных синтетических индукторов а- и у- интерферонов.
Препарат вводился внутримышечно по 2,0 мл ежедневно в течение 5 дней, затем 5 иньекций через день, с последующим переходом на пероральный прием в 1,2,4,6 и 8 дни менструального цикла. Через 3 — 4 недели пероральный прием возобновлялся. Ухудшение состояния на фоне проводимой иммуномоделирующей терапии при сохраненной менструальной функции мы не наблюдали, хотя, по некоторым данным, у менструирующей женщины (без достижения «псевдоменопаузы»), в некоторых случаях, иммуностимуляция может приводить к активации процесса.
В комплексную терапию мы подключили «трентал» — для улучшения микроцеркуляции в пораженном эндометрии. Его назначали по 1 т 3 раза в день (4 недели), через 3 месяца курс повторяли. Поливитамины «Комплевит» — 1 к в день. Пациенткам с ретроцервикальным эндометриозом назначали свечи с Лонгидазой 3 т. ME. через 2 дня на 3 No10 с последующим повторным курсом.
Оценку общего состояния проводили уже через 3 месяца проводимой терапии. Побочные эффекты в виде головных болей на фоне приема индинола отмечались у 1 пациентки, в связи с чем прием препарата вынуждена была прекратить. Других побочных явлений не наблюдалось ни у кого.
Все пациентки отмечали уменьшение менструальных кровотечений уже через 3 месяца проведенной терапии, прекращение мажущихся выделений до и после менструации, уменьшение болей при половом акте, дисменореи. У 2 пациенток наступила запланированная беременность, у одной из которых на фоне имеющейся эндометриоидной кисты через полгода терапии. Пациентки наблюдаются в женской консультации по месту жительства. Одной пациентке была проведена диагностическая лапароскопия пятая по счету, после курса проведенной нами терапии, признаков активации процесса не выявлено.
Итак, на сегодняшний день, учитывая особенности механизмов развития эндометриоза, в консервативном лечении наиболее патогенетически обоснованной является терапия, действующая на моллекулярные звенья патогенеза.
Наблюдая за пациетками на фоне проводимой терапии, оценивая положительное влияние на клиническую симптоматику, улучшение качества жизни, мы можем утверждать, что используемые препараты (в комплексе) — индинол, иммуномодуляторы, витамины, препараты, улучшающие микроцеркуляцию, могут рассматриваться в качестве альтернативы терапии гормональными препаратами пациенткам, отказавшимся от гормонального лечения эндометриоза, или при наличии противопоказаний к их применению, а также при рецидиве клинической симптоматики после терапии агонистами ГнРГ.
Выбор контрацептива с учетом возраста

Главными критериями являются эффективность контрацепции и удобство применяемого метода.
Выбор метода контрацепции — задача, которую лучше всего решать вместе с врачом. Главными критериями являются — эффективность контрацепции (насколько высок риск забеременеть, несмотря на предпринятые действия) и удобство применяемого метода. Также следует думать о побочных эффектов избранного способа и сложности отказа от метода, на случай, если женщина захочет забеременеть. В целом, выбор противозачаточного средства зависит от возраста женщины.
16-19 лет
Наиболее подходящим для этого возраста признаётся гормональная контрацепция.
Однако, её применение считается оправданным при следующих условиях:
- регулярная половая жизнь;
- наступление первой менструации не менее двух лет назад;
- рост не менее 160 см;
- отсутствие ожирения и серьёзных заболевании сердца и сосудов.
Всемирная Организация Здравоохранения рекомендует подросткам комбинированные противозачаточные таблетки. Лучше всего подходят трёхфазные (Триквилар, Три-регол, Тризистон) и однофазные (Силест, Фемоден, Мерсилон, Марвелон) препараты. Они обеспечивают наименьшее вмешательство в естественное течение процессов, происходящих в женском организме, и сохраняют стабильность менструального цикла.
19-35 лет
Женщинам 19-35 лет подходят все средства и методы контрацепции , но наиболее оптимальными считают внутриматочные средства. Этот метод дёшев и не требует постоянного самоконтроля, необходимого при приёме противозачаточных таблеток.
В то же время, гормональная контрацепция остаётся одним из самых эффективных и приемлемых методов предохранения от нежелательной беременности. Кроме того, гормональные контрацептивы также играют важную роль в профилактике таких заболеваний, как нарушения менструального цикла, бесплодие, эндометриоз. В этом возрасте врачи рекомендуют использовать низкодозированные комбинированные препараты, как наиболее безопасные.
35-45 лет
Внутриматочные средства в этом возрасте предпочтительны, однако они нередко противопоказаны в связи с наличием у женщин заболеваний шейки и тела матки (эрозии, миомы и т.д.).
Из-за курения, избыточной массы тела, эндокринологических заболеваний бывает осложнён и подбор гормональных контрацептивов.
При выборе гормональных методов контрацепции (при отсутствии противопоказаний и вредных привычек, например курения) предпочтение следует отдавать комбинированным противозачаточным таблеткам последнего поколения и трёхфазным препаратам (Фемоден, Марвелон, Силест, Триквилар, Три-регол, Тризистон).
Для женщин 35-40 лет можно рекомендовать не таблетки, а гормональные средства, вживляемые под кожу и вводимые в уколах. Основное преимущество заключается в том, что внутримышечное введение (1 раз в 3 месяца) или вживление средства под кожу (1 раз в 3-5 лет) требует гораздо меньшего самоконтроля, чем ежедневный приём таблеток. Наиболее распространённые препараты этой группы таковы:
Депо-Провера. Помимо контрацептивного действия, это средство снижает риск возникновения воспалительных заболеваний женских половых органов, молочницы (вагинального кандидоза), патологических изменений слизистой оболочки матки и молочных желез. Депо-Провера применяется для лечения эндометриоза. Восстановление детородной функции после отмены препарата происходит в течение 5-9 месяцев.
Норплант и Норплант-2 (капсулы, вживляемые под кожу плеча через небольшой разрез под местным обезболиванием). Контрацептивный эффект проявляется уже через сутки после введения и продолжается в течение 5 лет (3 года при использовании системы Норплант-2).
Достаточно оптимальным вариантом может быть хирургическая стерилизация , если женщина твердо решила не иметь больше детей. Этот метод популярен во многих странах мира, однако в России он пока не распространен. Эту операцию осуществляют эндоскопически (через небольшой разрез кожи специальными инструментами). Однако помните, что стерилизация — необратимый метод контрацепции и последующее восстановление естественной детородной функции практически невозможно.
Более 45 лет
После 45 лет у женщин наступает климакс и функция яичников прогрессивно снижается. Несмотря на то, что в этом периоде жизни женщины вероятность забеременеть значительно уменьшается, беременность не так уж редка, поскольку у многих женщин даже в этом возрасте сохраняется регулярная овуляция. Однако беременность и роды у большинства пациенток протекают на фоне различных хронических заболеваний и нарушений (сердечно-сосудистых заболеваний, заболеваний мочевыделительной системы, печени, хронических воспалительных процессов половых органов, миомы матки, опущения матки и влагалища и т.д.), что крайне неблагоприятно отражается на здоровье как матери, так и ребёнка.
Ввиду того, что к 40-45 годам большинство женщин больше не собираются иметь детей, наступившая беременность часто прерывается искусственным абортом. Но аборт в этом возрасте часто осложняется воспалительными заболеваниями половых органов, развитием миомы матки, эндометриоза, тяжёлым течением климактерического периода, может провоцировать развитие онкологических заболеваний. Поэтому контрацепция необходима и в этом возрасте.
Основные трудности при выборе методов предохранения от беременности у женщин старше 45 лет связаны с имеющимися факторами риска (избыточная масса тела, курение, сопутствующие заболевания и др.).
Внутриматочные средства женщинам в возрасте 45-50 лет часто бывают противопоказаны в связи с различными заболеваниями (миома матки больших размеров, патологические изменения шейки матки и т.д.).
Гормональная контрацепция отличается не только высокой эффективностью, но и выраженными лечебными свойствами при ряде гинекологических заболеваний. Женщины, использующие этот метод, меньше подвержены остеопорозу, раку яичников и матки.
Комбинированные противозачаточные таблетки противопоказаны :
- интенсивно курящим женщинам,
- женщинам, у которых ранее были случаи закупорки (тромбоза) различных кровеносных сосудов (инфаркты, инсульты, тромбофлебиты и т.д.),
- при тяжёлой форме сахарного диабета,
- при заболеваниях печени и др.
Однако низкодозированные препараты последнего поколения (например, Фемоден, Марвелон, Силест, Триквилар, Три-регол, Тризистон) оказывают гораздо меньше побочных эффектов, поэтому их применение не только возможно, но и полезно.
Перспективно использование мини-пили, инъекционных средств (уколов), а также средств, вживляемых под кожу (Норплант). Они не увеличивают риск развития тромбоза, не меняют артериальное давление, функции печени, обладают лечебным действием при наличии патологических изменений слизистой оболочки полости матки, миоме матки, эндометриозе. Однако при применении этих средств может преждевременно наступить менопауза.
Женщинам с различными общими и гинекологическими заболеваниями, которым из-за состояния здоровья беременность запрещена, особенно показана * хирургическая стерилизация.**
Выпускающий редактор — Филиппова Галина
Препараты для лечения эндометриоза

Лечение эндометриоза – долгий и кропотливый процесс, к сожалению, не всегда успешный. Современные протоколы предполагают комплексный подход, состоящий из оперативного вмешательства и медикаментозной терапии. Препараты для лечения эндометриоза применяют самостоятельно в тех случаях, когда операцию провести невозможно. В основном – это гормоны или их синтетические аналоги.
Наиболее популярными препаратами для лечения эндометриоза на сегодняшний день являются:
- комбинированные оральные контрацептивы (КОК)
- агонисты гонадотропного рилизинг-гормона
- синтетические аналоги тестостерона и прогестерона
Противозачаточные таблетки
Контрацептивы были одними из первых препаратов для лечения эндометриоза. Сначала применяли однофазные прогестины, содержащие исключительно гестагены. Они подавляют процессы пролиферации и циклических изменений эндометрия как в самой матке, так и в эндометриозных очагах. Через некоторое время наблюдается склерозирование и регрессивное развитие очагов. При длительном употреблении эти препараты подавляют синтез гонадотропных гормонов. В результате снижается болевой синдром и другие проявления заболевания. Самым распространенным побочным действием такой терапии являются беспорядочные кровотечения. На сегодняшний день гестагеновые препараты немного утратили свою актуальность, уступив место эстроген-гестагеновым.
Среди представителей данной группы на сегодняшний день назначаются следующие препараты:
- Дюфастон
- Норколут
- Премалют
С временем, для уменьшения побочных действий и большей эффективности, стали использовать КОК, содержащие эстрогены и гестагены. Курс подразумевает беспрерывный прием в продолжение 3-6 циклов следующих препаратов:
- Жанин
- Ярина
- Диане 35
- Джес
- Клайра
- Димиа
Препараты создают в организме женщины специфический гормональный фон, имитирующий ложную беременность. Результат приблизительно такой же, как при приеме гестагенов, пролиферация эндометрия снижается, очаги эндометриоза склерозируются и уменьшаются в размерах, новые не появляются. Приблизительно у 80% женщин регулярный прием эстроген-гестагеновых контрацептивов снимает спазмы и болевой синдром.
Аналоги мужских гормонов для лечения эндометриоза
Аналоги андрогенов-метилстестостеронов – это первые препараты для лечения эндометриоза, которые начали использоваться в терапии этого заболевания приблизительно сорок лет назад. Основная цель их применения, как и контрацептивов, подавить менструальный цикл и связанную с ним пролиферацию эндометрия. Назначали таблетки для лечения эндометриоза в дозе 5-10 мг на протяжении полугода. Сейчас из этой группы более распространены производные 17а-этинил-тестостерона, например, даназол. Препарат снижает уровень гонадотропного гормона, блокирует в яичниках рецепторы прогестерона, эстрогенов и андрогенов.
У даназола достаточно много побочных действий, в числе которых:
- абор веса
- жировая себорея
- отеки
- угревая сыпь
- атрофия молочных желез
- изменение полового влечения
- симптомы климакса (приливы, нарушение сна, раздражительность, усталость, депрессия, нарушение цикла и кровотечения между менструациями)
- повышение в крови уровня липопротеинов низкой плотности, за счет чего увеличивается риск возникновения холестериновых бляшек в коронарных сосудах, стенокардии, инфаркта
Приблизительно такие же побочные эффекты возникают во время приема синтетических аналогов прогестерона, таких как Провера.
Также в числе этой группы – такие препараты, как:
- Дюфастон (дидрогестерон)
- Визанна (диеногест)
- Оргаметрил (линестренол)
Продолжительность приема препаратов 6-8 месяцев. Довольно часто после окончания курса у женщин наблюдаются рецидивы. Сейчас эта группа лекарств используется редко, их вытеснили противозачаточные таблетки для лечения эндометриоза и более современные препараты.

Агонисты гонадотропного рилизинг-гормона, как препараты для лечения эндометриоза
Эта группа препаратов представляет собой синтетический аналог релизинг-гормонов гипофиза, которые отвечают за синтез латинизирующего и фолликулостимулирующего гормона. Снижение их в крови вызывает уменьшение продукции прогестеронов желтым телом яичников во второй половине цикла. Как следствие – нет пролиферации эндометрия в эндометриозных очагах. Также снижается уровень эстрогенов, что ведет к состоянию искусственной обратимой менопаузы. Вводят препараты путем инъекций ежедневно, либо раз в 28 дней под кожу живота. Есть лекарства в форме спреев, которые впрыскиваются в нос.
Самыми известными препаратами для лечения эндометриоза из этой группы являются:
- Леупролид ацетат или Люпрон
- Нафарелина ацетат или Синарель
- Гозерелин ацетат или Золадекс.
Хоть на сегодняшний день агонисты гонадотропных рилизинг-гормонов считаются наиболее приемлемыми для медикаментозной терапии эндометриоза, побочные действия у них довольно серьезные. В первую очередь – это симптоматика менопаузы. Она включает:
- приливы
- раздражительность
- нарушения сна
- снижение работоспособности
- перепады настроения вплоть до депрессии
- набор веса
- судороги конечностей и признаки остеопороза вследствие нарушения усвоения кальция
- повышение риска стенокардии и инфаркта
В редких случаях менопауза может оказаться необратимой. Лекарства этой группы не рекомендуют принимать больше, чем шесть месяцев подряд.
Негормональные средства
Чтобы купировать болевой синдром, упадок сил и обильные выделения, назначают такие препараты, как:
- Ибупрофен
- Новиган
- Папаверин
Поддержать иммунитет, улучшить общее самочувствие помогут:
- Циклоферон
- Ретинол
- Аскорбиновая кислота
- Токоферол
- Тиамин
- Пиридоксин
Препараты разных групп
Довольно успешно сейчас начал применятся синтетический аналог стероидных гормонов – гестринон (производный 19-норстероида). Разработали его в конце 70-х годов, первоначально планировали использовать как пролонгированное противозачаточное средство. Гестринон блокирует рецепторы эстрогенов и прогестерона в ткани эндометрия. В результате начинается инволюция его эктопических очагов. Высокая активность препарата позволяет назначать его в небольших дозах, что значительно уменьшает побочные эффекты. За время применения гестринон показал свою эффективность, он хорошо снимает симптомы заболевания и за довольно непродолжительное время позволяет избавиться от небольших очагов эндометриоза.
Противопоказан препарат женщинам с почечной недостаточностью и тяжелыми болезнями печени. Основными побочными эффектами являются:
- потливость
- приливы
- увеличение аппетита
- раздражительность
- снижение работоспособности
- отеки
- набор веса
Данные симптомы менее выражены, чем во время приема агонистов гормонов гипофиза. Принимают препарат начиная от первого дня цикла, непрерывно, в течение полугода. У большинства пациенток в это время исчезают менструации, вместе с ними и болевой синдром.
Сейчас проводятся клинические испытания препарата для лечения эндометриоза мефистон. Он уже успешно используется для проведения медикаментозных абортов. Но было выявлено, что в дозе 50 мг в сутки он способен уменьшать размер эндометриозных очагов и снижать болевой синдром. При этом побочные действия незначительны, проявляются редкими приливами, потерей аппетита, усталостью.
Следует помнить, что таблетки для лечения эндометриоза не способны окончательно вылечить заболевание. Во многих случаях, после окончания курса, у женщин наступают рецидивы. Оперативное вмешательство тоже не является панацеей, и после него болезнь может вернуться. Потому современные протоколы предполагает комплексное лечение, консервативное и оперативное. Все пациентки обязательно должны после завершения курса состоять на учете, проходить раз в год осмотр и, при необходимости, повторять лечение. Проявления эндометриоза сами по себе исчезают при наступлении менопаузы.