Беременность без маточных труб миф или реальность
Менопауза: мифы и реальность
С одной стороны менопауза-это такой же обязательный этап в жизни женщины, как рождение, половое созревание и т.д., с другой стороны, этот физиологический процесс оброс столькими мифами и небылицами, что стал не только героем анекдотов и нареканий, но и основной «страшилкой», которой пугают всех женщин с самых юных лет.
Попробуем обсудить некоторые из самых распространенных мифов вокруг менопаузы, чтобы, наконец, докопаться до правды.
Миф 1. Менопауза – это признак старения. На самом деле, менопауза – это признак прекращения функции яичников, т.е. процесса созревания яйцеклеток, что в нашем понимании соответствует месячным. Следовательно, менопауза – признак прекращения репродуктивной функции. Однако, следует помнить, что средний возраст наступления менопаузы 51 год (42-58), что соответствует периоду жизни, когда женщина, обогащенная жизненным опытом, любя и ценя себя, вступает во вторую молодость. Какое уж тут старение? Более того, при помощи гинекологов-эндокринологов в настоящее время можно индивидуально подобрать гормонозаместительную терапию, которая улучшит и самочувствие, и состояние кожи. Если менопауза наступает раньше 40 лет, она уже называется «преждевременная менопауза». Это уже не физиологический процесс, а медицинское состояние, которое требует обследования и лечения у гинекологов.
Миф 2. Менопауза обязательно сопровождается ухудшением качества жизни женщины: приливы, недомогание, головные боли, плохое настроение и т.д. На самом деле, у некоторых женщин менопауза может наступить и без вышеперечисленных симптомов. Обычно это передается по наследству. У всех других женщин, которые составляют подавляющее большинство, эти симптомы можно уменьшить и даже устранить, при помощи правильно подобранных гормональных или растительных препаратов, а также здорового образа жизни и диетических рекомендаций.
Миф 3. Менопауза у всех женщин протекает примерно одинаково. Нет, нет и еще раз нет! Ваша менопауза будет только ваша: индивидуальная и ни на кого не похожая. Как Ваше тело, Ваши месячные и роды. Это не менопауза вашей бабушки, мамы, сестры, и тем более, ваших соседей и подружек.
Поэтому, милые дамы, прежде чем по совету подружки принимать «чудо-лекарство, которое ей ой-как-помогло», помните, что:
- В период менопаузы наблюдается пик заболеваемости злокачественными новообразованиями (рак молочной железы, рак яичников, рак шейки матки), поэтому именно в этот период НЕОБХОДИМО ежегодно профилактически обследоваться у онкологов.
- Прием любых лекарственных препаратов, и тем более гормональных, без назначения и контроля врачей является опасным для здоровья! Прием многих гомеопатических средств и БАДов, без доказанной лечебной активности в лучшем случае, повредит только содержимому Вашего кошелька, а в худшем, приведет к развитию заболеваний.
Таким образом, для женщин, уважающих себя и свое здоровье, которые регулярно профилактически обследуются у гинекологов и онкологов, менопауза является еще одним этапом жизни, когда можно любить и быть любимой, или просто быть красивой и обожаемой женщиной. А всем другим. мы рекомендуем прочитать статью еще раз!
Кисты яичников
Кисты — это своеобразные мешочки, наполненные жидкостью, которые могут образовываться в любом участке организма, в т.ч. и в яичниках. Кисты яичников встречаются достаточно часто. Особенно велика вероятность образования кист яичников в детородном возрасте.
Существует несколько различных типов кист яичников. Самая частая из них — функциональная киста, которая образовывается во время овуляции. Это происходит как из-за того, что яйцеклетка не может высвободиться из своего мешочка (фолликула), не созрела, или фолликула не растворяется после выделения яйцеклетки.
Другие типы кист включают:
- Синдром поликистоза яичников (ПКЯ) – фолликулы, в которых яйцеклетки нормально созревают, не могут открываться, и образовываются кисты.
- Эндометриомы – Встречаются у женщин с эндометриозом, когда клетки внутреннего слоя матки разрастаются и распространяются на другие участки тела, включая яичники. Эндометриомы могут быть очень болезненны и вызвать бесплодие.
- Цистаденомы — Эти кисты образовываются из клеток на поверхности яичников и часто заполнены жидкостью.
- Дермоидные кисты – Содержат клетки других частей организма (кожа, волосы, зубы и т.д.).
Симптомы кист яичников
Очень часто кисты яичников не имеют никаких клинических проявлений: больные не жалуются ни на что, пока случайно, во время плановых медицинских обследований они не выявляются. Однако кисты яичников могут вызвать серьёзные проблемы в случае перекрута ножки, кровотечения или разрыва.
В случае нижеперечисленных симптомов или жалоб Вам следует немедленно обратиться к специалисту, так как эти симптомы также могут указывать на опухоли яичников.
Симптомы кист и опухолей яичников:
- Боль или вздутие живота
- Трудности с мочеиспусканием или частые позывы к мочеиспусканию
- Тупая боль в нижней части спины
- Боль во время полового акта
- Болезненные месячные и обильное кровотечение
- Прибавление в весе
- Тошнота или рвота
- Потеря аппетита, быстрое насыщение.
Во время Вашего обследования, при подозрении на кисты или опухоли яичников Вам могут быть предложены следующие виды обследования: осмотр у гинеколога-онколога, УЗИ органов малого таза (трансвагинальное или трансабдоминальное), исследование уровня гормонов в крови (ЛГ, ФСГ, эстрадиол и тестостерон), анализ на онкомаркер CA-125. В некоторых случаях, для дальнейшего обследования и выяснения картины, могут понадобиться также лапароскопия, компьютерная томография и другие виды высокотехнологических обследований.
Уважаемые женщины, берегите себя и свое здоровье, и помните, что лучшее лечение — своевременная профилактика и регулярные обследования у специалистов помогут вовремя выявить и предотвратить развитие многих заболеваний.
Все, что Вам нужно знать о диагнозе «эндометриоз»
Эндометриоз – это заболевание, при котором ткань, в норме находящаяся во внутреннем слое матки, растет в других участках тела: в области яичников, маточных труб, на наружной поверхности матки, в кишечнике или в других внутренних органах. По мере изменения уровня гормонов в течение менструального цикла, эта ткань отслаивается от органов, где прикреплена, вызывая тем самим болезненные спайки и образование рубцовой ткани.
Симптомы эндометриоза
Самый частый признак эндометриоза — боль перед, во время и после месячных. У некоторых женщин боль бывает настолько интенсивной, что вызывает временную потерю трудоспособности, может возникнуть перед или после полового акта, или во время кишечной перистальтики или мочеиспускания. Иногда эндометриоз сопровождается хронической болью в области малого таза или в поясничной области. Однако у большинства женщин с эндометриозом симптомы незначительно или полностью могут отсутствовать.
Иногда первым и единственным признаком эндометриоза является бесплодие. Примерно у одной трети женщин с эндометриозом наблюдается бесплодие, но причины этого состояния еще не до конца выяснены. С другой стороны, современная медицина достигла таких высот, что в настоящее время это бесплодие является излечимым, а сам факт беременности способствует лечению эндометриоза.
Каковы причины эндометриоза?
В настоящее время доктора не нашли причину, почему эндометриальная ткань начинает расти в нетипичных местах, но существует несколько теорий. По одной из теорий развитие заболевания связано с наследственным фактором: некоторые эндометриальные клетки в организме присутствуют с момента рождения. Согласно другой теории – клетки мигрируют в области малого таза во время месячных, через кровоток или во время кесарева сечения. Еще одна теория объясняет это заболевание снижением иммунитета.
Кто находится в группе риска эндометриоза?
Эндометриоз чаще встречается у следующих женщин:
- Возраст 30-40 лет,
- Не имели детей,
- Месячные длиннее 7 дней,
- Менструальные циклы короче 28 дней,
- Месячные начались раньше 12 лет,
- Имеют мать или сестру, у которых был эндометриоз.
Если у Вас есть один или несколько факторов риска, Вам следует обратиться к профессиональному гинекологу для полного обследования и лечения. При своевременно поставленном диагнозе эндометриоз может быть полностью излечен, однако, при хроническом долгом течении заболевания возникают необратимые изменения, приводящие к хирургическому удалению пораженных органов (яичники, маточные трубы, матка и т.д.).
Позаботьтесь о своем здоровье! Запишитесь на консультацию к нашим специалистам
Возможно ли ЭКО без маточных труб
У некоторых женщин нет маточных труб. Их отсутствие может быть связано с разными причинами. Это врожденные аномалии развития половых органов, либо удаление их в связи с патологическим процессом (заболеванием).
Показанием к удалению трубы может быть гематосальпинкс, пиосальпинкс, гидросальпинкс или трубная беременность.
Она случается как при естественном оплодотворении, так и может (крайне редко) после ЭКО.
Трубы удаляют, и женщина сомневается, сможет ли она забеременеть повторно. Попробуем прояснить вопрос, возможно ли ЭКО без маточных труб.
ЭКО без маточных труб
Экстракорпоральное оплодотворение отличается от физиологического способа достижения беременности тем, что яйцеклетка оплодотворяется «в пробирке», а не в маточной трубе.
Соответственно, трубы для оплодотворения не нужны.
Беременность возможна, даже если их нет вообще.
При естественном способе зачатия ребёнка весь процесс проходит следующим образом:
- В яичнике созревает яйцеклетка.
- Она выходит из фолликула и попадает в маточную трубу.
- Туда же попадает сперматозоид. Только не со стороны яичника, а со стороны матки, ведь он проникает в половые пути женщины извне.
- В трубе сперматозоиды встречаются с яйцеклеткой, и один из них оплодотворяет её.
- Оплодотворенная яйцеклетка по трубе двигается в матку, и там прикрепляется к её стенке.
А вот так выглядит упрощенная схема достижения беременности с помощью ЭКО:
- В яичнике созревает яйцеклетка (или несколько яйцеклеток под действием гормонов, которые назначаются женщине для стимуляции суперовуляции).
- Врачи извлекают яйцеклетку непосредственно из яичника, пока она не успела выйти в маточную трубу.
- Сперма мужчины и яйцеклетки женщины помещаются в питательную среду.
- Здесь они встречаются, и происходит оплодотворение.
- В лабораторных условиях получившиеся эмбрионы культивируются 3-6 дней, после чего переносятся в матку.
Как видим, трубы в этом процессе никак не задействуются. Соответственно, ЭКО без труб проводится вполне успешно.
Трубное бесплодие как показание к ЭКО
Трубный фактор – это единственное абсолютное показание к проведению ЭКО со стороны женщины.
Процедура часто проводится и по другим причинам, но остальные показания являются условными.
Это значит, что ЭКО проводится, только если беременности не удалось добиться другими способами.
При отсутствии труб другие методики терапии использовать нецелесообразно. Только с помощью ЭКО возможно добиться беременности.
Результативность экстракорпорального оплодотворения при трубном бесплодии максимально высокая, если у женщины нет других заболеваний, влияющих на фертильность, и она не достигла 35-летнего возраста. Поэтому большинству пациенток удается забеременеть с 1 или со 2 попытки.
Удаляют ли трубы перед ЭКО?
Некоторые женщины опасаются, что перед ЭКО им будет проведена хирургическая операция по удалению маточных труб. Эти опасения безосновательны.
Отсутствие труб – это показание к проведению ЭКО. Но это не значит, что если трубы у женщины есть, то их нужно обязательно удалить для успешности процедуры.
Беременность без маточных труб миф или реальность


- Новости
- Истории
- Мультимедиа
- Полезно
- Спецпроекты
- Архив ТВ2
- Томские шоты
- Стиль жизни
- Мнения
- Экспедиция ТВ2
- Новости
- Истории
- Мультимедиа
- Полезно
- Спецпроекты
- Архив ТВ2
- Томские шоты
- Стиль жизни
- Мнения
- Экспедиция ТВ2
Нет. Показания к ЭКО могут быть в любом возрасте. Например, при трубном факторе: когда трубы отсутствуют или они непроходимы. С этим сталкивается много молодых женщин. Также ЭКО используется при бесплодии неясного генеза: если оба партнера в паре здоровы, но не могут забеременеть по неясным причинам. Такое бесплодие часто встречается в молодом возрасте и также является показанием к ЭКО.
В зрелом возрасте эффективность ЭКО не очень высокая, поэтому я бы рекомендовала делать процедуру до 40 лет.
Если женщина понимает, что не успевает до этого времени, то ей можно сохранить генетический материал, заморозив яйцеклетки. Причем материал лучше брать вообще лет в 35, когда он качественный: яйцеклетки хорошие, способные к разморозке и оплодотворению. А хранить замороженные яйцеклетки можно столько, сколько нужно, пока не появится возможность оплодотворить их и забеременеть. Сделать это можно и у нас в Томске.
Нет. Если это только трубный фактор и трубное бесплодие, отсутствие двух маточных труб и молодой возраст, то, конечно, шансы будут высокие. Но если удалена одна труба, а вторая не изменена, не превращена в воспалительный мешок с жидкостью, то у этой женщины точно такие же шансы забеременеть при ЭКО, как и у той, что вообще без маточных труб.
Если говорить о том, что при отсутствии труб не может быть внематочной беременности, это не факт. Я, к сожалению, встречала случаи, когда внематочная беременность случалась у женщины, у которой маточные трубы были удалены. Плодное яйцо имплантировалось в углу матки, в том месте, откуда обычно выходит маточная труба. На моей практике было три таких случая. Приходилось оперировать с иссечением угла матки. Все очень индивидуально.
Мировая статистика говорит: у 30 % женщин получается забеременеть с первого раза. Чтобы женщина вошла в их число, ее нужно хорошо подготовить к этому. Надо выявить и скоррегировать гормональные нарушения и воспалительные процессы, выяснить, есть ли проблемы в эндометрии и с маточными трубами. Если они есть, решить все вопросы и только потом допускать пациентку до программы ЭКО.
Полное обследование перед процедурой проходит не только женщина, но и мужчина. Если будущий отец абсолютно здоров, ему назначаются витаминные комплексы. В случае когда что-то не так, проводится терапия, которая по возможности улучшит его состояние.

Нет. Даже при отсутствии партнера можно сделать ЭКО по квоте.
Если проблема просто в отсутствии партнера, то можно попробовать решить проблему с помощью инсеминации. Это другая вспомогательная репродуктивная технология, более щадящая по лекарственной нагрузке, переносимости и подготовке: обработанная сперма донора вводится в полость матки в дни предполагаемой овуляции. Если же у пациентки выявлены какие-то препятствия к наступлению беременности таким путем, то, конечно, ей показано ЭКО.
ЭКО возможно по квоте и со спермой донора. Используется только замороженный материал. Доноры обследуются каждые полгода. Они анонимные. В данных о доноре обязательно указывается возраст, фенотипические данные, образование, профессия. Может быть описан характер и приложена детская фотография, например, чтобы было понятно, что это за человек. В каждом центре по-разному.

Да. Сейчас это уже не сказки.
Возможно сохранение своего генетического материала при выявлении онкологического заболевания, которое требует сначала оперативного лечения, затем химиотерапию. Это лечение отражается на репродуктивном здоровье, и человек может полностью потерять возможность иметь генетически своего ребенка. Для сохранения генетического материала проводится криоконсервация ткани яичника с яйцеклетками, которая забирается оперативным путем; либо после консультации с онкологом проводится деликатная стимуляция с целью получения зрелых яйцеклеток с последующей их криоконсервацией. Затем, когда пациентка вошла в фазу ремиссии и онкологи разрешают нам воспользоваться сохраненным материалом, эта криоконсервированная ткань трансплантируется в брюшную полость по особой методике.
Далее проводится стимуляция или получаем яйцеклетку в естественном цикле, оплодотворяем и планируем перенос в полость матки. В случае криоконсервированных яйцеклеток проводится их оплодотворение и последующий перенос эмбриона либо в матку генетической матери, либо в матку суррогатной маме, если вынашивание беременности противопоказано после перенесенного онкологического заболевания. В случае онкозаболеваний у мужчин проводится криоконсервация спермы до начала терапии.
Я бы не согласилась с этим. Раньше мы работали с большими дозировками гормонов. Препараты были не очень хорошими, недостаточно качественными и «чистыми». Это была настоящая встряска для организма. Сегодня методика усовершенствована. Сейчас мы проводим очень бережную, практически контролируемую индукцию овуляции. Стараемся вырастить не более 12 фолликулов. Это проходит фактически бесследно для здоровья пациентки. Кроме того, если есть «излишек» эмбрионов, то они криоконсервируются и в дальнейшем переносятся в матку без предшествующей стимуляции.
Таким образом, ЭКО является современным, эффективным, безопасным и доступным методом лечения бесплодия и помогает абсолютно всем в тех случаях, когда другие методы бессильны.
Мифы про удаление аппендицита
Аппендицит – это воспаление червеобразного отростка (аппендикса, слепой кишки) в связи с закупориванием отверстия прямой кишки. Это может быть связано с накоплением гнойной слизи или каловых масс. В более редких случаях аппендикс разрывается, потому что находящаяся внутри него лимфоидная ткань меняет свою структуру. Это то, что происходит на самом деле. А теперь рассмотрим популярные мифы про аппендицит и опровергнем или подтвердим их.
Номер 1. Аппендицит от семечек и жвачки – миф или реальность?
Семена подсолнечника содержат массу полезных для человека компонентов – витамин Е, магний, жирные кислоты. Очищенное семя легко усваивается, а шелуха перевариться не может. Многие люди утверждают, что именно после употребления семечек возник приступ. Мнение врачей таково: у всех людей организм отвечает на это по-своему, поэтому лучше кожуру не проглатывать в качестве перестраховки, а есть только «косточки», то есть сами семена. Так что можно сделать вывод, что отчасти это не легенда, а правда.
Номер 2. Употребление мяса повышает риск
Доля правды в этом утверждении есть, потому что избыток мяса в рационе приводит к усилению процессов гниения и брожения в кишечнике. Однако без него человеку обходиться очень трудно, потому что организму нужны белки, аминокислоты, микроэлементы, содержащиеся в мясе. Поэтому выбирать что-то одно – растительную пищу или мясо – не стоит, все хорошо в меру и во всем нужен баланс.
Номер 3. Болеют только дети и подростки
Воспаление аппендикса находится на верхних строчках «хит-парада» болезней брюшной полости и среди поводов обращения к хирургу. Этому заболеванию подвержены и дети, и старики. Даже в 80 лет может случиться приступ. Однако маленькие дети более уязвимы перед аппендицитом, потому что часто проглатывают жвачки, детали игрушек, косточки, волосы и даже песок.
Номер 4. Симптомы одинаковы у всех
Сначала появляется боль под ложечкой, потом она смещается к правой подвздошной области, затем поднимается температура тела, появляется тошнота, был эпизод рвоты – это типичные симптомы и последовательность развития приступа. Однако далеко не всегда это происходит именно так. Аппендицит даже получил название «обезьяна брюшной полости», ввиду того, что заболевание может «выскочить» где угодно. Чтобы поставить диагноз врач осматривает и опрашивает больного, проводится УЗИ и при необходимости КТ.
Номер 5. Нужно сразу оперировать
При подтверждении диагноза нужна экстренная операция. В некоторых иностранных работах обсуждается возможность применения антибактериальной терапии или временного отказа от хирургического вмешательства в ночное время. Однако принятая в России тактика удерживает цифры летальности очень низкими, поэтому, по нашему мнению, она верна.
Номер 6. Аппендицит бывает хроническим
Хроническим это заболевание не бывает. Исходов может быть два:
- Аппендикс разрывается и развивается перитонит.
- Воспаленный аппендикс отгораживается от брюшной полости тканями тела больного. Так формируется плотный инфильтрат, который либо гноится с последующим абсцессом, что требует экстренной операции, либо на фоне консервативного лечения рассасывается. Во втором случае все равно нужно удалить аппендикс через 4 месяца в плановом порядке.
Номер 7. Полезно раннее удаление
Лучшая операция – это несделанная операция, как сказал один хирург. Поэтому удалять аппендикс заранее сегодня полностью прекратили, чтобы исключить другие осложнения.
Номер 8. Перитонит и аппендицит – это одно и то же
Нет, перитонит – это осложнение аппендицита, то есть воспаления аппендикса, которое вызывает обширное воспаление в брюшной полости.
Доброкачественные образования гортани не дают метастазов, после их удаления отсутствуют рецидивы, они не прорастают в окружающие ткани. Однако некоторые виды опухол.
- Хирургия
- О центре
- Врачи
- Лицензии
- Операционный блок
- Стационар
- Отзывы
- Контакты
- Цены
- Наши ресурсы
- Многопрофильный центр СМ-Клиника
- Педиатрическое отделение
- Центр пластической хирургии
- Хирургическое отделение
- Центр вакансий
- СМ-Клиника г. Москва
- Для слабовидящих
- Общая информация
- О холдинге
- Юридическая информация
- Карта сайта
- Статьи
- Контакты
e-mail: Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.
Адреса в Санкт-Петербурге:
Дунайский пр-т, дом 47
пр-т Ударников, дом 19, корп. 1
ул. Маршала Захарова, дом 20
Выборгское шоссе, дом 17, корп. 1


This site is protected by reCAPTCHA and the Google Privacy Policy and Terms of Service apply.
Удаление маточных труб

- Показания к проведению операции
- Противопоказания
- Осложнения
- Последствия проведенной операции
- Ход процедуры
- Реабилитация
- Врачи, выполняющие процедуру
- Стоимость процедур
Наши преимущества
Все операции проводят хирурги с большим опытом работы
Мы не назначаем анализы, исследования и операции без острой необходимости
Мы используем лучшее оборудование последнего поколения
Показания к проведению операции
- эктопическая (внематочная) трубная беременность. Удалить фаллопиеву трубу придется в том случае, если случился разрыв ее стенки и развилось кровотечение. Кроме того, тубэктомию проводят, если размеры плодного яйца оказались очень большими, а сама труба имеет хорошо заметные патологические изменения.
- еще одна эктопическая беременность, когда эмбрион имплантировался в стенку той же трубы, что и во время предыдущей беременности;
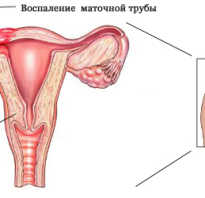
- хронический сальпингит (поражение маточных труб) или сальпингоофорит (одновременное поражение маточных труб и яичников), ставшие причиной необратимых изменений, которые не удается устранить путем консервативной терапии;
- гидросальпинкс, из-за чего размер трубы увеличивается, а функция нарушается. Микроорганизмы, которые содержатся в жидкости, заполнившей просвет трубы, негативно влияют в том числе на состояние эндометрия, поскольку орган непосредственно соединяется с полостью матки.
- пиосальпинкс, поскольку при скоплении гноя в просвете трубы возникает риск развития различных осложнений, в том числе перитонита – состояния, представляющего угрозу для жизни человека. Если поражена не только труба, но и расположенный рядом яичник, удаляют оба органа;
- непроходимость фаллопиевых труб, которая была выявлена на этапе подготовки к проведению программы экстракорпорального оплодотворения;
- онкологическое заболевание органов малого таза, которое предполагает радикальное оперативное вмешательство (например, в случае диагностики злокачественных опухолей слизистой оболочки матки или придатков);
- некоторые тяжелые патологии кишечника.
Как удаляют маточные трубы и спайки
Не всегда для восстановления функции трубы требуется ее полное удаление. Необходимо иметь в виду, что добиться наступления беременности порой удается после устранения спаек или в результате резекции (то есть удаления небольшого сегмента).
Тубэктомия бывает односторонней (в этом случае удаляется только одна труба) и двусторонней (удалению подлежат обе).
Доступ может быть как лапароскопическим (через небольшие проколы), так и лапаротомическим (в этом случае врач делает большие разрезы на брюшной стенке). Если нет внутрибрюшного кровотечения, как правило, осуществляется лапароскопическая операция.
Лапароскопическую тубэктомию делают под общим наркозом или с применением эпидуральной анестезии. Через небольшие проколы, диаметр которых в среднем составляет 6 мм, врач вводит лапароскоп (оптическую систему, позволяющую получить на четкое увеличенное изображение на экране монитора) и специальные инструменты, которые потребуются для удаления труб. Чтобы приподнять брюшную стенку над внутренними органами и обеспечить необходимое пространство для дальнейших манипуляций, в брюшную полость нагнетают углекислый газ. Отсечение трубы осуществляется непосредственно по границе, чтобы предотвратить развитие потенциальных осложнений и нарушение кровоснабжения окружающих органов. В ходе лапароскопической тубэктомии трубу отсекают очень аккуратно, используя аппараты с минимальной энергией.
Противопоказания к удалению маточных труб
Лапароскопическая операция (а именно этот доступ в большинстве случаев специалисты используют для удаления маточных труб) является малотравматичной, тем не менее иногда такое вмешательство запрещено.
Абсолютными противопоказаниями являются:
- онкологические заболевания органов малого таза;
- почечная или печеночная недостаточность;
- различные соматические заболевания в стадии декомпенсации;
- серьезные нарушения гемостаза (свертывающей системы крови);
- острые нарушения мозгового кровообращения.
Кроме того, существуют относительные противопоказания, к которым относят, например, ожирение 3 или 4 степени, острые инфекционные процессы, период менструации и некоторые другие состояния.
Если по каким-либо причинам невозможно сделать лапароскопию, врачи могут провести полостную операцию (лапаротомию).
Есть ли возможность восстановить трубу после удаления?
Казалось бы, возможности современной медицины настолько широки, что должна быть возможность заменить маточную трубу новой. Однако в реальности сделать этого нельзя. Почему? Дело в том, что для выполнения своей функции органу нужно полноценно сокращаться, а на слизистой должны располагаться специальные ворсинки, которые проталкивают яйцеклетку по направлению к матке. Добиться этого с помощью реконструктивной операции не получится.
Восстановление возможно, если врачи удалили только какой-то определенный сегмент маточной трубы. Такая операция осуществляется по определенным показаниям, (например, если труба спаяна с яичником на каком-то небольшом участке).Осложнения после удаления маточных труб
Любое хирургическое вмешательство способно стать причиной таких осложнений, как воспаление, образование спаек в брюшной полости или постоперационное кровотечение.
Риск таких осложнений значительно снижается, если операцию проводит квалифицированный хирург, имеющий большой успешный опыт в данной сфере.
Если после проведения операции самочувствие ухудшилось, необходимо обязательно сообщить об этом лечащему врачу. В частности, следует обратить внимание на такие симптомы, как:- выраженные боли в животе (особенно если они возникли только через полдня и более после окончания операции);
- повышение температуры тела;
- отечность и покраснение кожи в области швов, а также выделения из разрезов (кровянистого или гнойного характера);
- проблемы с мочеиспусканием, запор, тошнота, рвота.
Последствия проведенной операции
- увеличение веса;
- нагрубание молочных желез;
- диффузное увеличение щитовидной железы, не сопровождающееся нарушением ее деятельности;
- гипертрихоз (чрезмерный рост волос на различных участках тела);
- эмоциональную нестабильность, головные боли, повышенное потоотделение.
Нарушения менструального цикла развиваются примерно у 30% женщин после односторонней и у 40% после двусторонней тубэктомии. Возможны задержки менструации, а также дисфункциональные маточные кровотечения (то есть такие, которые не связаны с месячными).
В случае удаления одной трубы шансы на успешное зачатие снижаются, однако естественная беременность по-прежнему возможна. После двусторонней тубэктомии врач диагностирует бесплодие. Однако это вовсе не приговор, поскольку метод ЭКО позволяет добиться рождения ребенка в подавляющем большинстве случаев (даже если имеются и другие патологии репродуктивной системы).
Специалисты отмечают, что после операции в яичниках нередко происходят склеротические изменения и образуются кисты, причем наиболее выражены эти процессы именно со стороны удаленной трубы. В случае двусторонней тубэктомии такие изменения наблюдаются в равной степени в обоих яичниках и развиваются быстрее.Реабилитация
Можно ли забеременеть без маточных труб?
После удаления одной трубы шансы на наступление беременности снижаются. После удаления обеих естественная беременность становится невозможной, то есть пациентке диагностируют бесплодие. В этом случае рекомендуется ЭКО, причем эффективность программы экстракорпорального оплодотворения при изолированном трубном факторе очень высока, а отсутствие маточных труб исключает такое опасное осложнение, как трубная беременность.
Если нет маточной трубы, куда попадает яйцеклетка?
Для начала уточним, что собой представляют трубы. Это два своеобразных тоннеля длиной около 12 см. Одним концом они соединяются с маткой (здесь диаметр трубы меньше, чем на других участках, и не превышает 2 мм), а другим (более широким, который представляет собой воронку) открываются в брюшную полость. Воронка снабжена наростами длиной 10-50 мм, которые напоминают бахрому. Они называются фимбриями.
Когда происходит овуляция, ооцит оказывается в брюшной полости. Фаллопиева труба с помощью фимбрий захватывает яйцеклетку, и та начинает продвигаться по направлению к матке. Помогают ей специальные реснички, которыми выстлана внутренняя поверхность трубы.
Если труба отсутствует, после выхода из яичника яйцеклетка, естественно, тоже оказывается в брюшной полости, где сохраняет жизнеспособность на протяжении 48 часов. За это время она может попасть в другую трубу (в том случае, если та сохранена).Когда можно планировать беременность?
После удаления одной из труб (если проходимость и функция второй трубы сохранены), начинать планирование беременности можно через полгода-год. На протяжении этого времени нередко назначаются комбинированные оральные контрацептивы, позволяющие нормализовать цикл и восстановить функцию яичников.
Если были удалены обе трубы, вступить в программу ЭКО также можно примерно через 6-12 месяцев после операции.
Поскольку каждый организм индивидуален, получить более точную информацию пациентка может только у своего лечащего врача.Способна ли пластика маточных труб заменить их?
Пластикой маточных труб называют реконструктивную операцию. Она осуществляется для того, чтобы восстановить проходимость и целостность органа (например, после удаления небольших поврежденных участков). Существуют различных виды таких операций (сальпингостомия, фимбриопластика, сальпингоовариолизис и т.д.), которые могут комбинироваться между собой в зависимости от поставленных задач. Добиться восстановления фертильности удается в среднем в 65% случаев. Нужно подчеркнуть, что проведение таких операций целесообразно только при наличии ограниченных патологически измененных участков. Заменять орган полностью не имеет ни малейшего смысла, так как нормальное функционирование трубы предполагает, что она способна нормально сокращаться, а реснитчатый эпителий, выстилающий ее внутреннюю поверхность, не поврежден. С помощью пластики достичь этого нельзя.
ЭКО — миф или реальность?

Панкратова Елена Алексеевна − Врач Репродуктолог, Врач ЭКО, высшая квалификационная категория, стаж работы с 1995 года.
– Елена Алексеевна, что на сегодняшний день Вы можете предложить парам, которые не могут стать родителями, несмотря на правильный образ жизни и огромное желание?
Дело в том, что причины бесплодия разнообразны. Проблемой в равной степени может быть состояние и женского здоровья, и мужского. Поэтому определение причины бесплодия пары – это первое, что нужно сделать.
В медицинском центре ЛОДЭ проводится полное обследование супругов. Нужно найти источник проблемы и выбрать методы ее устранения. К диагностике подключаются все необходимые узкие специалисты.
В медицинском центре ЛОДЭ есть своя лаборатория, и это позволяет комфортно и быстро подготовить все анализы для пары.
Конечно же, в первую очередь, врачи ЛОДЭ используют консервативные методы лечения. Если же результатов нет, на помощь приходят вспомогательные технологии ( внутриматочная инсеминация, экстракорпоральное оплодотворение (ЭКО) и его модификации.
- лечение гинекологических и урологических заболеваний;
- коррекция эндокринных расстройств;
- восстановление нарушенного сперматогенеза;
- восстановление проходимости маточных труб при помощи эндоскопической хирургии (лапароскопия);
- лечение бесплодия методом экстракорпорального оплодотворения (ЭКО):
- классический метод ЭКО;
- ЭКО с применением интрацитоплазматической инъекции сперматозоида (ИКСИ) – при мужском бесплодии;
- ЭКО с применением донорских ооцитов, спермы (анонимное и не анонимное донорство);
- криоконсервация и хранение спермы, эмбрионов;
- лечение бесплодия методом внутриматочной инсеминации;
- лечение бесплодия методом индукции овуляции (стимуляции яичников);
- также проводятся гинекологические операции: гистеро- и лапароскопия.
− Вы говорите о супружеских парах. Брак — это обязательное условие?
Да, именно так. По законодательству мы можем заключить договор на проведение ЭКО только при наличии Свидетельства о браке. Это касается граждан любой страны без исключения. Быть в браке со свое партнером-обязательное условие для проведения ЭКО.
− Есть ли абсолютные противопоказания для проведения ЭКО?
Это те же заболевания, как и для обычной беременности.
− Каким образом пациентам попасть на процедуру?
Нужно записаться на прием к гинекологу-репродуктологу. На приёме врач составит индивидуальный план обследования, назначит необходимые анализы. Если у пациентов уже есть какие-либо обследования, их обязательно нужно принести на приём. Часто по результатам диагностики парам назначается лечение. Оно может длиться от трёх месяцев до полугода.
Иностранным пациентам нужно отправить все имеющиеся эпикризы, снимки, заключения, результаты анализов. Мы всё изучим и составим индивидуальный план ведения супружеской пары.
− Какова стоимость ЭКО?
Оплата процедуры ЭКО всегда рассчитывается индивидуально, что, я считаю, более честно по отношению к пациентам. Ведь ситуации у всех абсолютно разные. Одинаков по оплате первый этап — 1412 белорусских рублей. Затем индивидуально. На сегодняшний день существует 15 вариантов. Это зависит от того, какое количество клеток мы получили, донорский это материал (донорство может быть анонимным и не анонимным) или свежий материал, до какого дня мы растили эмбрионы — до 2, до 3 или 5, нужна ли будет криоконсервация, какие нужны будут лекарственные препараты и так далее. Можно ориентироваться на среднюю стоимость – около 5000 белорусских рублей.
− Что такое Программа «Отложенное материнство»?
Это получение собственных яйцеклеток и их замораживание в молодом возрасте, для того, чтобы была возможность их использовать потом. По разным причинам: социальным (например, карьера и отсутствие возможности) или медицинским. Это сейчас очень популярно.
− А каков положительный исход проведения ЭКО у вас?
Около 50 % в настоящий момент. Мы начинаем проводить генетическое исследование эмбрионов. Это увеличит количество беременностей до 70%. На сегодняшний день мировая тенденция — это перенос одного эмбриона.
Мы должны провести исследование эмбрионов и перенести женщине одного, вот этого самого здорового, генетический правильного эмбриона.
− Сколько лет самому первому вашему ребенку, появившемуся при помощи ЭКО?
12 лет. Мамочки приходят потом ко мне и за вторым, и за третьим ребенком. Очень часто приходят, присылают фото. Общий стаж работы у меня 25 лет и за это время родилось более 1700 деток.
− Какие еще преимущества получает женщина, обратившаяся в ваш центр?
ЛОДЭ — это единственный медицинский центр в Беларуси, где находятся все специалисты, которые могут понадобиться. У нас своя женская консультация, и мы знаем, как важно вести беременность после ЭКО.
Когда будущая мама становится на учет в женскую консультацию в ЛОДЭ, мы дарим программу «Здоровый малыш» — комплексное обследование новорожденного ребенка. Это позволяет родителям быть спокойными за своего долгожданного малыша. Так же будущие мамы после программы ЭКО могут пользоваться другими специальными предложениями от ЛОДЭ.