Ни много ни мало Сколько нужно околоплодных вод?
Отслеживание шевелений плода

Самое трепетное, незабываемое ощущение во время беременности — первое долгожданное шевеление под сердцем малыша. Ребенок начинает двигаться с 8-й недели. У него уже есть первые мышечные пучки и нервные волокна. Он пока очень мал и, окруженный околоплодными водами, практически не касается стенок матки. В процессе роста и развития нервной системы его движения становятся более упорядоченными, и уже на 20 неделе мама начинает ощущать шевеления своего малыша. Запомните дату, когда Вы ощутили первые толчки ребенка, Врач обязательно спросит о ней и отметит в обменной карте. По этому параметру он высчитает предполагаемый срок родов. Во время первой беременности к дате прибавит 20 недель, при повторной — 22.
По шевелению можно определить положение плода. В месте его наибольшей активности обычно располагаются конечности.
Методы диагностики самочувствия малыша:
- Контролировать самочувствие малыша помогает кардиотокография (КТГ). Проверяется взаимодействие нервной, мышечной и сердечно-сосудистой систем. Если ребенок пошевелился, и у него усилилось сердцебиение — реакция правильная. Если при шевелении сердцебиение не изменилось — это говорит о первых признаках гипоксии и необходимости пристального медицинского контроля. Подобное исследование плановое. Проводят его с 30 недель два раза в месяц.
- Состояние кровообращения в системе «мать — плацента — плод» позволяет оценить ультразвуковое исследование с допплерометрией. На этом УЗИ делают качественный и количественный анализ кровотока в маточных артериях, сосудах пуповины, аорте и мозговых артериях плода.
- Самостоятельный контроль шевелений плода:
Это самый простой и распространенный тест шевелений малыша Д.Пирсона. Он рекомендован Минздравом РФ и указан в официальных документах по ведению беременности в нашей стране. Его можно применять всем с 28 недель в домашних условиях, чтобы самостоятельно наблюдать за состоянием ребенка. В специальной таблице отмечают каждое десятое шевеление с 9:00 до 21:00. Так определяют особенности его двигательной активности. При нормальном состоянии десятое шевеление отмечается до 17:00. Если количество движений в течение 12 часов менее 10, желательно сообщить доктору. Если малыш не дает о себе знать в течение 12 часов — экстренный случай, срочно к врачу!
Второй рекомендуемый нашими гинекологами тест — подсчет шевелений в течение часа. Их должно быть 10-15. Если больше или меньше, надо обязательно обратить внимание доктора.
Если малыш не шевелится в течение трех часов, нет повода для беспокойства. Он может просто спать.
Таблица шевелений доступна на нашем сайте madez.ru в разделе статьи о здоровье «гинекология»
Язык движений
Иногда шевеления становятся особенно интенсивными в небольшой промежуток времени. Это малыш «протестует» из-за вашего неудобного положения. Если вы долго лежите на спине, происходит сдавливание крупных сосудов матки, снижается приток крови к плоду. Своими действиями он пытается заставить вас поменять положение.
Затихает малыш в период похолодания, когда вы переживаете, волнуетесь, часами сидите в одной позе. Попробуйте съесть что-нибудь сладкое — он должен отреагировать на лакомство. Ему полезны прогулки на свежем воздухе не менее трех часов в день, хорошее питание, продолжительный сон, разумное чередование работы и отдыха.
Ни много ни мало Сколько нужно околоплодных вод?
Роды: тактическая подготовка
Перефразируя известное выражение, можно сказать: сколько детей, столько и родов. Таинственный процесс появления каждого ребенка на свет имеет свои особенности. Однако теоретическая подготовка в этом вопросе весьма полезна: акушеры-гинекологи сходятся во мнении, что, чем больше будущая мама знает о родах, тем спокойнее и увереннее она себя чувствует в процессе.
Максимально естественно
В последние годы в акушерстве произошло много изменений, появились новые средства, серьезно влияющие на процесс. Сейчас к моменту родов женщина и медики знают о ребенке если не все, то многое. Поэтому меняется и тактика ведения родов.
Ещё одна тенденция, которую отмечают специалисты: если еще лет 10 назад нередко пациентки приходили с просьбой сделать им кесарево сечение, так как боялись боли, то сейчас, наоборот, женщины категорически против вмешательств и стараются родить максимально естественно. Считается, что эмоции мамы после естественных родов– выполненной трудной работы– всегда ярче. Да и младенцу полезнее появиться на свет обычным путем.
«Необходимо понимать, что роды запускаются не женским организмом, а ребенком тогда, когда он к этому готов. И родовой стресс, который переживает он в процессе появления на свет, полезен во всех отношениях, – рассказывает главный врач сети медицинских центров «УЗИ студия» Нелли Михайловна Агамян. –Ведь во время родов приходят в готовность к новой среде обитания сердечно-сосудистая, дыхательная, пищеварительная и другие важные системы жизнедеятельности младенца».
Однако процесс появления на свет хоть и естественный, но мало предсказуемый: пойти может как угодно, и порой счет идет на минуты. Так что готовиться будущим родителям к родам не только можно, но и нужно. Врачи говорят, что самое замечательное в подготовке к родам то, что беременные перестают бояться неизвестности. И даже если потом страх появляется, то акушерам гораздо проще до женщины «достучаться».
«Готовиться и ходить на курсы нужно, особенно, если предполагаются совместные роды, – говорит Нелли Михайловна. – Женщина должна понимать суть процесса, знать, как проходит беременность, как начинаются роды, когда нужно экстренно ехать в роддом, как вести себя во время всех этапов родов».
Конечно, в Новосибирске чаще всего рожают классическим способом, лежа. Это самый удобный для врачей вариант, так как легче всего распознать патологию. Но, по словам Нелли Агамян, сейчас во всех родильных домах Новосибирска можно свободно вести себя в первом периоде, никто никого не будет насильно укладывать на кровать, так что женщина может ходить, пользоваться фитболом, стоять на четвереньках, так, как ей комфортно.
Роды в воду и лотосовые роды – пока экзотика и не практикуются в нашем городе.
Домашние роды вообще нелегальны в России: ведь риск кровотечения всегда есть, и тогда счет идет на минуты. По данным Росстата, всего в 2016 году во время родов и от осложнений умерло 158 женщин. Это исторический минимум для нашей страны.
Когда отправляться в роддом?
«Если роды первые, беременность проходит нормально, и живете вы поблизости от роддома, то вполне можно подождать, пока схватки не станут регулярно идти шесть раз в час, – поясняет Нелли Михайловна. –Если ребенок не первый, то отправляться в роддом нужно с началом схваток. Обычно повторные роды проходят быстрее и можно не успеть доехать до лечебного учреждения. Также показанием для экстренной госпитализации служат появление кровянистых выделений, отсутствие или резкое уменьшение числа шевелений плода (их должно быть не менее 10 в сутки) и отхождение околоплодных вод».
Околоплодные воды могут вылиться частично или все 1,5 литра сразу. Малышу желательно появиться на свет не позднее, чем через 12 часов: околоплодные оболочки его уже не защищают, и высок риск инфицирования.
С анестезией или без?
Отдельная тема – эпидуральная анестезия. Боль в родах физиологичная, и самый естественный метод ее минимизировать – это полное расслабление. Однако на практике подобное удается не каждой будущей матери. Помочь женщинам справиться с болью пытались всегда, используя самые разные средства,–от алкоголя до наркотических средств и молитв.
Однако именно эпидуральная анестезия стала прорывом, позволяя отключить болевые рецепторы и оставляя тактильные ощущения.
Схватки продолжают идти своим чередом, шейка матки раскрывается, но боль не чувствуется, и поэтому женщина может отдохнуть и сэкономить силы, которые очень пригодятся на финальном этапе родов. В любом случае, никто просто так делать анестезию не будет: для этого, как и любого другого медицинского вмешательства, должны быть показания. Имеются у эпидуральной анестезии и противопоказания, а также бывают осложнения.
Существует мнение, что обезболивание делает схватки слабее, но такое происходит, если его сделали на начальном этапе родов, когда они еще не вошли в активную фазу.
Рожаем по плану
Как пояснила Нелли Агамян, первый этап может занять около 8 — 12 часов при первых родах, при повторных время сокращается.
Этот период не только самый длительный, но и самый болезненный и длительный. Как его пережить? По мнению специалистов, необходимо выбирать удобное положение тела во время схваток. Ходите, лежите на боку,стойте у опоры, на коленях или на четвереньках. Но ни в коем случае нельзя ложиться на спину и садиться на кровать. Не стоит кричать. Это лишает сил и кислорода не только маму, но и младенца: ведь при крике воздух постоянно выдыхается, а вдохи, наоборот, делаются короткие. Также рекомендуется вдыхать через нос, а выдыхать через рот, чтобы не пересушивать слизистую рта.
Второй этап начинается с полного раскрытия шейки в 10 сантиметров, когда начинаются потуги, и младенец появляется на свет. Это может длиться от нескольких минут до пары часов. Потуги роженица в состоянии контролировать. Однако в этот период особенно важно собраться, слушать врачей и четко выполнять их указания. Например, акушерка может запретить тужиться одну-две схватки. Конечно, совсем остановить потугу не получится, но уменьшить ее силу вполне реально. Кричать, по-прежнему, не рекомендуется.
На этом этапе может понадобиться эпизиотомия или разрез промежности. Она делается строго по показаниям: например, если начался разрыв, который необходимо увести от ануса. Этой манипуляции не стоит бояться – ведь заживает разрез легче, да и сшить ровные края проще, чем рваные от разрыва, а, значит, меньше болевых ощущений.
Третья фаза – рождение плаценты. Если все пройдет по плану, то этот этап практически незаметен для роженицы. Сразу после окончания родов мама еще два-три часа находится в родовом отделении. Только после того, как врачи убедятся, что все в порядке, женщину переводят в палату.
По российским стандартам, в случае естественных родов женщины там находятся до трех суток. Если же малыш появился на свет методом кесарева сечения, то сначала женщина попадает в палату интенсивной терапии, как после обычной операции. Выписывают её не раньше, чем на четвертый день.
Прошли роды «строго по плану» или нет, все мамы солидарны в одном: рождение ребёнка – это самый счастливый момент в жизни! А боль, переживания и страх забываются очень быстро, вытесняясь новыми позитивными эмоциями материнства.
Зачем УЗИ при беременности
Ура, скоро Вы будете мамой или папой таким милым, таким уморительным существам, как котята или щенки. И хотя настоящей мамой будет Ваша киска или собака, Вы в полной мере почувствуете себя родителями, потому, что все важные решения, касающиеся малышей до и после их появления на свет, будете принимать Вы.
Является ли беременность Вашей питомицы запланированной или все произошло в результате страстного мезальянса на даче, но если от этого факта уже не отмахнуться, Вам придется заботиться о здоровье будущей мамы.
Ультразвуковое исследование беременной самки домашнего животного такое же необходимое мероприятие, как подобное обследование беременной женщины. УЗИ единственный метод быстро и безболезненно установить наличие беременности на ранних стадиях. Исследование позволяет оценить не только проблемы со здоровьем мамы, но и получить информацию о состоянии плодов. И что очень хорошо – это исследование не доставит никаких болезненных ощущений.
Давайте разберемся, на каких сроках и с какой целью надо проводить ультразвуковое обследование беременной самки.
Первый вопрос: когда мы сможем с помощью УЗД узнать наверняка беременна ли наша красавица? У кошек оптимальный срок визуализации беременности с помощью ультразвука – 11-14 день, у собак 21-й день. Многое зависит от возможностей аппаратуры и опытности врача, проводящего исследование. На экспертной аппаратуре и с определенным опытом беременность у кошки можно визуализировать и с 4-го дня, но лучше не тратить деньги и время на обследование при таком маленьком сроке – оно может быть не информативно. Важно знать и о том, что оплодотворение наступает не в минуту вязки: у кошки беременность наступит через 24-50 часов после вязки, у сук до 5 дней после вязки. Поэтому будьте готовы и к тому, что если вы рассчитывали срок беременности от дня вязки, признаки беременности ещё не будут видны при УЗИ и Вам порекомендуют прийти через 5-7 дней для повторной диагностики.
Вопрос второй: можно ли определить при помощи УЗД срок беременности и предполагаемый срок родов? Продолжительность беременности у кошек 56-60 суток, правда у сфинксов беременность может длиться до 70 дней. Беременность у сук 58-66 дней, в среднем 62 дня. Беременность у сук принято делить на три периода. В первой трети, до 23 дня врач визуальной диагностики видит только гестационные мешки (своего рода пузырьки в полости рогов матки), это первая треть беременности. Во второй трети, с 24 по 43 день начинается активное развитие плодов, с 28 дня определяться сердцебиение, затем начинают регистрировать движение плодов, с 34 дня постепенно визуализируются части тела, внутренние органы. В третьем периоде, с 44 дня постепенно начинает уменьшаться количество околоплодных вод, плод начинает их глотать.
Ориентируясь на эти признаки и размеры плодов врач, по специальным формулам, определяет гестационный возраст детишек, а затем и срок предполагаемых родов.
Вопрос третий: можно ли определить, сколько щенков или котят будет хулиганить в доме под чутким руководством четвероногой мамы? При помощи УЗИ можно с уверенностью сказать многоплодная это беременность или речь идет об одном-двух детенышах. Большего ожидать не стоит, безусловно, бывают случаи, когда врач точно определяет, что будет 4 или 6 детей и столько их и рождается. Но ни один опытный врач гарантий Вам не даст. Оптимальным сроком для визуализации количества плодов у кошки является 15-28 сутки, у собак 22-48 сутки, при более позднем сроке, если плодов много, они располагаются очень тесно и как в запутанном клубке невозможно определить, где начало, а где конец нити, так невозможно определить, чью лапку или сердце видно на экране. И если Вы не привели животное на исследование в оптимальные для подсчета количества плодов сроки, врач сможет сказать только что плодов один, два или много, но подсчитать точное количество не сможет. А если пришли в нужные сроки? Сказать сколько их на момент обследования сможет, но сказать сколько родится, нет. Дело в том, что при многоплодной беременности у плотоядных нередко такое явление как резорбция эмбриона на ранних сроках или внутриутробная гибель плодов на более поздних сроках. При этом , если не повезло одному или нескольким, его братишкам и сестренкам может ничего не угрожать, они родятся в срок и абсолютно здоровыми, а то, что их было задумано больше, вы можете никогда не узнать. Куда они денутся? Могут рассосаться (на ранних сроках), могут выйти с родовыми и послеродовыми выделениями, могут родиться как недоразвитые или уродливые мертвые плоды, которые плотоядная роженица может сразу съесть.
Вопрос четвертый: патологии беременности? При УЗИ исследовании многоплодных животных мы можем диагностировать достаточно много патологий. Это изменение количества околоплодных вод – многоводие или маловодие, изменение качества околоплодных вод – наличие включений, нарушение прозрачности, кровоток в сосудах плацетны, скорость сердцебиения плодов, подвижность плодов. Оценивая эти признаки в совокупности, врач может оценить, хорошо ли чувствуют себя малыши внутри мамы. Заподозрить инфекцию, гипоксию и даже гибель плода. Так же на ультразвуке диагностируют такие страшные заболевания, как терратома (опухоль) и анасакра плодов.
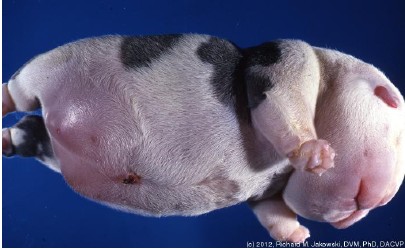
Анасакра – смертельное и неизлечимое заболевание плода при котором развивается диффузный отек мягких тканей в следствии серьезного нарушения работы сердца и почек плода.
Гипоксия плода в современной ветеринарии ставится только на основании оценки сердцебиения плодов при УЗИ и является очень важной информацией, так как это состояние требует немедленной терапии, а в некоторых случаях проведения экстренного кесарева сечения.
Вопрос пятый: патологии родового периода? Часто исследование проводят по экстренным показаниям уже в процессе начавшихся родов, для оценки сердцебиения плода размеров плода при затянувшихся родах и при подозрении на другие патологии родового периода, слабости родовой деятельности, например. Как правило, исследование говорит о необходимости проведения экстренного кесарева или о возможности проведения безоперационного родовспоможения.
Вопрос шестой: патологии послеродового периода? В норме послеродовый период продолжается у сук 3-4 недели, у кошек 24 дня. За это время происходит полная очистка полости матки от содержимого и инволюции матки (возвращения матки по всем параметрам к состоянию до беременности). Иногда на этом периоде возникают осложнения – задержка последа в полости матки, нарушение сокращения полости иили стенок матки, воспалительные и пролиферативные заболевания стенок матки. УЗД незаменимый элемент диагностики в послеродовый период, к которому обязательно надо прибегнуть через 3-4 недели после родов, что бы убедиться, что ваша любимица полноценно и без ущерба для своего здоровья завершила нелегкий и удивительный процесс воспроизведения себе подобных милашек.
*УЗД – ультразвуковая диагностика
*УЗИ – ультразвуковое исследование
Скрининг аномалий развития плода (20-21 недели беременности)
Скрининг анатомии плода – одно из важнейших ультразвуковых исследований во время беременности. Данное исследование проводится с помощью трансабдоминального датчика на 18-22-ой неделе беременности. К этому времени у плода развились все органы и начинается период роста и созревания. На 20-ой неделе беременности почти половина беременности уже позади и половина еще впереди. В это время плод весит 300-350 г, его длина составляет 21-22 см. Плод уже похож на ребенка, но еще не умеет улыбаться, так как мимические мышцы лица пока не развиты. Плод уже открывает рот, глотает и вдыхает околоплодные воды, ощущает их запах и вкус. Внутреннее ухо уже развилось, так что он слышит звуки, исходящие из утробы матери, – биение материнского сердца, дыхательные шумы в легких, движения кишечника. Однако он еще не способен различать звуки, идущие извне: например, голос отца. Кожа ребенка покрыта пушком и плодной смазкой, которые защищают его от мацерирующего действия околоплодных вод. У плода уже есть брови и сформированные веки, но глаза еще прикрыты эмбриональной пленкой, поэтому он пока не может их открывать. У плода нет волос и ресниц, но на пальцах рук и ног уже начинают формироваться ногти. Сердце плода уже имеет размеры одноевровой монеты и бьется с частотой 120-160 раз в минуту – в два раза быстрее, чем сердце матери, или другими словами, как сердца матери и отца вместе взятые.
В ходе ультразвукового исследования плода оцениваются размер и структура плаценты, прикрепление пуповины к плаценте. Важно оценить, не перекрывает ли нижняя часть плаценты шейку матки, что в будущем может помешать рождению ребенка. Оценивается количество околоплодных вод, не слишком ли их мало или много. Измерение размеров черепа, обхвата живота и длины бедренной кости позволяет оценить размеры ребенка и уточнить срок родов. Очень важно детально исследовать и оценить структуру органов плода: череп должен быть целостным, швы и роднички костей черепа должны быть открыты, чтобы мозговые ткани плода могли беспрепятственно расти. Оцениваются мозговые структуры и их соответствие сроку беременности.
Обращают внимание на глаза плода и межглазное расстояние. Оценивают целостность верхней губы ребенка, чтобы в будущем у него была красивая улыбка. Исследуется нижняя челюсть плода, для того чтобы оценить сможет ли ребенок впоследствии сосать. Смотрят, наблюдаются ли ультразвуковые отклонения, характерные для хромосомных заболеваний. Обращают внимание на целостность позвоночника и передней брюшной стенки плода, а также на идущую из живота пуповину.
Оценивается целостность рук и ног плода, их положение и движение. Плод сгибает и вытягивает ручки и ножки, уже умеет сжимать и разжимать кулачки. Обращают внимание на наличие почек и их структуру, оценивается их функция, а также наполненность мочевого пузыря и наличие пуповинных артерий, окружающих мочевой пузырь. Обращают внимание, глотает ли плод, располагается ли желудок с той же стороны, где и сердце (слева), и заполнен ли он. Особое внимание уделяется структуре сердца плода: сердце должно иметь четыре камеры, из которых берут начало соответствующие крупные сосуды, сердечная деятельность плода должна быть регулярной.
Если повышен риск преждевременных родов (беременность двойней, маточные аномалии, преждевременные роды в прошлом, перенесенные операции шейки матки), то с помощью трансвагинального датчика можно измерить длину шейки матки и на основе этого оценить риск преждевременных родов. По желанию семьи в ходе данного ультразвукового исследования можно определить и пол ребенка.
По окончании ультразвукового исследования семью знакомят с его результатами и подробно разъясняют сущность и причины возможных отклонений и их прогноз для плода.
Важно знать, что большинство детей развиваются и рождаются здоровыми.
Околоплодные воды – от а до я
Автор статьи — Ирина Владимировна Жгулева , врач акушер-гинеколог Перинатального Медицинского Центра.

Все в организме беременной женщины устроено для того, чтобы благополучно выносить и родить ребенка. Вот, например, околоплодные воды – удивительная среда, в которой малыш живет все девять месяцев беременности и которая помогает ему мягко и комфортно появиться на свет.
Круговорот воды в природе
Откуда берутся околоплодные воды? Начнем с того, что ребенок плавает в матке не просто так: вокруг него, как и вокруг космонавта, есть своеобразный скафандр – особые оболочки, их так и называют: плодные оболочки. Вместе с плацентой они образуют плодный пузырь, который и заполнен околоплодной жидкостью. В самом начале беременности именно клетки плодного пузыря и продуцируют околоплодные воды. На поздних сроках околоплодную жидкость дополнительно производят почки ребенка. Малыш сначала заглатывает воды, в желудочно-кишечном тракте они всасываются, а потом выходят из организма вместе с мочой обратно в плодный пузырь. Приблизительно каждые три часа жидкость в плодном пузыре полностью обновляется. То есть «отработанные» воды выходят, а их место занимают новые – совершенно обновленные. И этот круговорот вод продолжается все 40 недель.
Зачем нужна вода
 Казалось бы, человек существо сухопутное, и долго дышать, да и просто быть под водой не может. Так почему же во время беременности малыш находится именно в воде? Все очень просто: для развития ребенку на любом этапе жизни нужна гармоничная среда. И вода для этого отлично подходит. Она смягчает действие закона всемирного тяготения, сквозь воду не доходят слишком громкие шумы нашего мира. А еще околоплодная жидкость всегда одной и той же температуры, а значит, ребенок не перегреется и не переохладится, даже если мама страдает от жары или, наоборот, мерзнет от холода. Вместе со стенками матки и мышцами передней брюшной стенки воды надежно защищают ребенка от ударов, толчков или лишнего сдавливания которые всегда есть в нашей обычной жизни. Естественно, это не значит, что во время беременности можно падать с велосипеда или кататься на горных лыжах, нет, это все-таки опасно. Но бояться, что, лишний раз наклоняя или поворачивая туловище, женщина что-то там пережмет и передавит у ребенка, не надо.
Казалось бы, человек существо сухопутное, и долго дышать, да и просто быть под водой не может. Так почему же во время беременности малыш находится именно в воде? Все очень просто: для развития ребенку на любом этапе жизни нужна гармоничная среда. И вода для этого отлично подходит. Она смягчает действие закона всемирного тяготения, сквозь воду не доходят слишком громкие шумы нашего мира. А еще околоплодная жидкость всегда одной и той же температуры, а значит, ребенок не перегреется и не переохладится, даже если мама страдает от жары или, наоборот, мерзнет от холода. Вместе со стенками матки и мышцами передней брюшной стенки воды надежно защищают ребенка от ударов, толчков или лишнего сдавливания которые всегда есть в нашей обычной жизни. Естественно, это не значит, что во время беременности можно падать с велосипеда или кататься на горных лыжах, нет, это все-таки опасно. Но бояться, что, лишний раз наклоняя или поворачивая туловище, женщина что-то там пережмет и передавит у ребенка, не надо.
А как же дыхание, младенец не захлебнется в воде? Конечно. ребенок в животе у мамы дышит, но пока не легкими – кислород поступает к нему через плаценту. И только после рождения и первого крика легкие расправятся и кроха сделает ими первый настоящий вдох. А пока он просто периодически заглатывает околоплодную жидкость, но в легкие она попасть никак не может.
Кстати, даже в родах без вод не обойтись – во время схваток голова ребенка давит на шейку матки и помогает ей раскрыться. Но воды, расположенные в плодном пузыре впереди головы малыша, смягчают это давление и шейка раскрывается более плавно.
Так что в организме беременной женщины все продумано, и вода прекрасно подходит для жизни будущего малыша.
Количество и качество
При каждом УЗИ малыша врач оценивает и околоплодные воды: их количество, прозрачность, наличие посторонней взвеси.
Количество. Если вод меньше или больше, чем положено в определенный срок, то, возможно, в организме женщины что-то не так. Но к счастью, это бывает редко, а вот заключение «умеренное маловодие» после УЗ-исследования встречается сплошь и рядом. Будущую маму этот диагноз всегда волнует, но обычно он означает, что количество околоплодной жидкости уменьшилось незначительно. Если дополнительные обследования (КТГ, доплерография) покажут, что с малышом все в порядке, то ничего страшного в умеренном маловодии нет, возможно, это такая особенность протекания беременности.
Качество. В норме околоплодные воды прозрачные, как вода. К концу беременности они иногда немного мутнеют из-за того, что в них попадают клетки эпидермиса с кожи малыша, частицы первородной смазки – они-то и дают небольшую взвесь в водах, которую видно на УЗИ. Это тоже вариант нормы.
Заключительный этап
Про то, что в какой-то момент родов или прямо перед ними околоплодные воды изливаются, слышали все будущие мамы. И естественно, что вопросы у беременных женщин одни и те же: как и когда это происходит? что я почувствую? что делать после отхождения вод? Здесь все просто.
Когда отходят воды. В идеале, воды изливаются во время первого периода родов, когда шейка матки полностью или почти полностью открыта. Плодный пузырь истончается и во время схватки разрывается. Сразу после этого схватки значительно усиливаются, и появление ребенка на свет уже не за горами. Но воды могут отойти и до начала схваток, так сказать, «на ровном месте». Этот момент называют преждевременным излитием вод. Если же схватки есть, но шейка матки еще не готова, то такие излитие вод называют ранним.
Как отходят воды. Изливаются околоплодные воды по-разному. Могут как в художественных фильмах – вдруг в общественном месте у будущей мамы по ногам начинает течь вода. Да, такое бывает, но все-таки драматизм ситуации в кино несколько преувеличен. Околоплодная жидкость не всегда льется сильным потоком, очень часто выходят не все воды, а только так называемые передние, то есть те, которые расположены впереди головки малыша, а их обычно 100–200 мл. Оставшаяся часть околоплодной жидкости – задние воды – изливаются после рождения ребенка.
Так что обычно будущая мама чувствует, что ее белье вдруг стало очень мокрым. или ей кажется, что у нее произошло непроизвольное мочеиспускание. Но может быть и такой вариант: плодный пузырь разорвался не полностью, а только где-то надорвался и воды отходят маленькими порциями. Тогда женщина всего лишь почувствует, что выделения стали обильнее и водянистее, чем раньше. Это называется подтеканием околоплодных вод.
Что делать после того, как воды отойдут. Не важно, есть схватки или нет, отошло много вод или всего чуть-чуть – все это повод для того, чтобы сразу же поехать в роддом. Бояться здесь нечего: сегодня считается, что безопасный безводный промежуток уже не 6 часов как раньше, а гораздо больше. Но, тем не менее, если воды излились, маме надо быть под постоянным контролем врачей.
Беременные страхи
Будущие мамы часто волнуются, а различные ужастики из Интернета и рассказы добрых подруг тревожность только усиливают. Что же обычно беспокоит женщину, если речь заходит об околоплодных водах?
Плодный пузырь разорвется (надорвется) раньше времени, а я этого не замечу. Обычно этот страх появляется в конце беременности, когда под действием гормонов увеличивается количество выделений из влагалища. Часто их так много и они так обильны, что женщине кажется, что у нее подтекают воды. На самом деле воды и выделения отличить можно: выделения слизистые, более плотные или густые, на белье оставляют характерный белый цвет или засохшее пятно. Околоплодная жидкость – это все-таки вода, она не вязкая, не тянется, как выделения, и высыхает на белье без характерного следа. Но если сомнения остаются, воды это или просто жидкие выделения из влагалища, не стоит сидеть дома и бояться. Лучше отправиться к врачу на консультацию – он-то уж точно увидит, что это такое. Если ситуация повторится, то можно купить в аптеке специальный тест, который показывает, есть подтекание вод или нет (он может быть в виде обычной полоски, похожей на тест для определения беременности или даже в виде специальной прокладки).
В родах всем женщинам прокалывают плодный пузырь, а вдруг и мне это сделают? Вскрытие плодного пузыря очень активно обсуждается и осуждается в Интернете, и это понятно: многие женщины не понимают, зачем им это сделали. Да, эту манипуляцию и правда проводят часто, но вот слухи о том, что плодный пузырь вскрывают в роддомах всем подряд, несколько преувеличены. Так зачем его все-таки вскрывают? В идеале, только лишь для того чтобы помочь маме и ребенку.
— Например, если схватки ослабли, то вскрытие плодного пузыря может их усилить и тогда не придется назначать стимуляцию с помощью окситоцина.
— Иногда у плодного пузыря нет передних вод, такой пузырь называется плоским. В результате его оболочки натягиваются на голову ребенка, и пузырь не только не помогает нормальной родовой деятельности, но и задерживает ее.
— Редко, но бывает, что плодные оболочки такие плотные, что даже при полном открытии шейки пузырь сам не вскрывается. Если его не вскрыть, то потужной период затягивается, так как такой плодный пузырь мешает продвижению головки ребенка. Раньше, если пузырь не вскрывали, ребенок мог родиться в плодных оболочках в состояние асфиксии. Про таких детей говорили: «Родился в рубашке, будет счастливым!». А счастье здесь в одном – его удалось достать из этой «рубашки» живым.
После рождения водная среда ребенку уже не нужна. Теперь у него другой тип дыхания, кровообращения, пищеварения. И начинается новая, удивительная и интересная, жизнь на суше.
Памятка для мам
1. Воды могут отойти как во время схваток, так и без них («на ровном месте»).
2. Околоплодная жидкость изливается по-разному: может хлынуть фонтаном, а может и незаметно подтекать.
3. Не важно, есть схватки или нет, отошло много вод или всего чуть-чуть, – ехать в роддом надо в любом случае.
4. Боитесь, что подтекают воды, – сходите к врачу, он точно увидит, что это такое. Можно купить специальный тест на подтекание вод.
5. Вам предлагают вскрыть плодный пузырь? Не переживайте – это совершенно безболезненная манипуляция.
«Ой, не могу!», или Сколько раз беременным нормально ходить по маленькому?
«Беременность – это когда все время хочется кушать и писать!» – так однажды пошутила известная радиоведущая. И если с желанием слопать очередную булочку беременные еще могут худо-бедно совладать, то беготня в туалет порою может сводить с ума.
Вот как описывают свои ощущения женщины:
«Я летаю, а не бегаю. Каждые 15 минут наверное. Ужас просто».
«Раньше редко ходила, теперь такое ощущение, что набираем обороты, с каждой неделей все чаще».
«Я тоже как туалетный утенок стала! Ночами вообще изматывает».
А между тем специалисты уверяют: чаще всего это нормально. Беременный организм делает прыжок с переворотом. Перенастраивается обмен веществ, для того чтобы приспособиться к новым условиям и очиститься, в том числе и с помощью частого мочеиспускания. Считается, что в норме так будет до четвертого месяца. Потом все снова нормализуется, а ближе к родам повториться вновь, но уже по другой причине. Матка с малышом занимает максимум места и оставляет другим органам не так много свободы. Однако специалисты так и не определились, сколько раз ходить в туалет нормально. Некоторые берут для обычного человека за норму до десяти раз днём, и один-два – ночью. Но как даме в положении понять, что ее «забеги» не признак опасного воспаления?! А такое возможно, и довольно часто, признают урологи.
Имеет смысл обратиться к врачу, если ваши походы к унитазу сопровождает боль или жжение, говорят доктора, особенно, если повышена температура тела и плохое самочувствие. Еще один тревожный признак – если, несмотря на нестерпимые позывы, из мочевого пузыря выходит всего несколько капель. Такие симптомы часто указывают на наличие инфекций или воспалений мочевого пузыря или почек. Все это может вызвать инфицирование малыша, околоплодных вод и осложнить течение беременности.
Воспаление необходимо начинать лечить немедленно, поскольку иначе оно перейдет в хроническую форму и может вызвать пиелонефрит. Во время беременности воспаление почек лечится уже в стационаре под наблюдением нефрологов, гинекологов и урологов. Тогда уже обязательны антибиотики, уросептики и травы, разрешенные при вынашивании ребенка.
Красноярский уролог Павловский Сергей Валерьевич считает, что часто «. проблемы у женщины начинаются еще до беременности. Циститами и другими воспалениями страдают множество женщин, но мер не принимают. Может быть цисталгия, клиника точно такая же, как у цистита, но лечение требуется совершенно другое. Проводить лечение, когда женщина уже беременна, можно только по жестким показаниям и после обследования. Если прижало, для сохранения и благополучного протекания беременности необходимо тем более обратиться к врачу, а не самостоятельно лечиться. В первую очередь для постановки диагноза понадобится общий анализ мочи, УЗИ почек, консультация гинеколога, в плане отсутствия проблем с плодом. Обязательно знать объем мочи (мочится по каплям или объем какой-то есть). Необходимо помнить, что любая терапия, препараты – палка о двух концах, поэтому могут создать большие проблемы для плода и матери. Самостоятельно можно только увеличить объем потребляемой жидкости, до 1,5 литров, да и то, если отсутствуют отеки нижних конечностей. Вариантов того, что именно происходит с женщиной, масса, поэтому первое, что нужно делать, это обращаться за консультацией».
Еще один серьезный невоспалительный недуг – гиперактивный мочевой пузырь. О гиперактивном мочевом пузыре говорят, когда мочеиспусканий больше 8 раз в сутки (эта цифра может розниться). Заболевание, как многих может удивить, распространенное. Ему подвержено примерно четверть населения развитых стран. Обычно заболевание проявляет себя настолько сильным позывом помочиться, что больной не может удержаться. Иногда у пациентов наблюдается недержание и неудержание мочи. И здесь главная проблема в том, что страдающие гиперактивностью мочевого пузыря за квалифицированной медицинской помощью обращаются крайне редко. Не болит же. Так по подсчетам ВОЗ за границей с этой бедой к врачу обращается менее половины. В России эта цифра существенно меньше.
Ясно, что у беременных все это усугубляется естественными причинами. Симптомы настолько обостряются, что терпеть уже нет сил, но в этот период лечение не всегда возможно, уверен уролог Владислав Чернышев. «Если терпеть сложно, консультируйтесь с врачом, он поставит диагноз, назначит лечение, даст рекомендации. Из препаратов, применяемых при гиперактивности, чаще используют м-холинолитики. Возможно физиолечение. Есть методика тренировки мочевого пузыря, когда позыв терпят максимально долго». Чтобы помочь женщине, в любом случае понадобится обследование. Как правило, придется завести дневник мочеиспусканий – это когда записываешь все, что выпито, и все, что вышло. Используются лабораторные методы, оценивающие функциональное состояние мочевого пузыря и почек, назначаются даже консультации неврологов, т.к. это заболевание связано с расстройством нервной системы.
У беременных, как правило, первый шаг в лечении – немедикаментозные методы, такие как:
- Мочеиспускание по четко установленному графику, например раз в два часа. Такая тренировка способна помочь в восстановлении утраченного контроля над мочевым пузырем.
- Также необходимо отказаться от кофеинсодержащих напитков, это кофе, чай, газированная вода, цитрусовые и соки из них. Придется забыть про острую пищу.
- Если ночью приходится часто просыпаться, то придется воздержаться от приема жидкости перед сном. Это означает, что больше нужно пить днем.
- Еще один вид тренировки: при посещении туалета максимально освободить мочевой пузырь, затем расслабиться на пару секунд, повторить попытку. Данный способ мочеиспускания рекомендуют практиковать постоянно.
«Беременные женщины, – настаивает врач Ангелина Деньгина, – могут делать гимнастику только по Кегелю. Это очень полезно для любой женщины, а после родов обязательно. Лекарственные препараты лучше пить в некормящем периоде.»
Техника упражнений по Кегелю
Упражнение Кегеля направлено на тренировку мышц тазового дна. Беременные женщины, которые выполняют упражнения Кегеля, часто замечают, что и роды проходят менее болезненно и намного легче. Укрепляя эти мышцы, вы получите контроль над мочевым пузырем и сможете уменьшить появления другой распространенной проблемы беременных – геморроя. Для начала напрягите мышцы тазового дна, как будто вы пытаетесь остановить поток мочи. Задержитесь на пять секунд, затем медленно расслабьтесь.
Второй вариант называется «Лифт»
Зажимаем мышцы чуть-чуть (1-й этаж), удерживаем 3-5 секунд, продолжаем подъём – зажимаем чуть сильнее (2-й этаж), удерживаем, и т.д. до своего предела. Вниз мысленно спускаемся также поэтапно, задерживаясь на пару секунд на каждом этаже. Этот способ подойдет для уже тренированных людей. Вы может выполнять упражнения где угодно – за рулем машины, на прогулке, у телевизора. Попробуйте делать упражнения Кегеля в различных положениях – лежа, сидя или на корточках.
Кстати, в Красноярске на занятиях йогой для беременных тренеры вводят упражнение Кегеля обязательно. И там оно выполняется в разных позах (асанах). Выполнять упражнения нужно с пустым мочевым. Постарайтесь не напрягать ноги, ягодицы или мышцы живота, мышцы лица.
И все-таки перед даже такими тренировками постарайтесь получить консультацию специалиста. Частые походы в туалет, напомним, имеют разные причины, и возможно, причина все-таки воспалительная.
После тридцатой недели беременности частое мочеиспускание можно спутать также с подтеканием околоплодных вод. Женщины, которые это пережили, рассказывают, что перестают чувствовать мочеиспускание, а «вода все равно льётся». В этом случае понадобится делать специальные тесты и принять меры вместе с гинекологом. А если ко всему прочему еще и постоянно хочется пить, это может указывать на развитие сахарного диабета беременных, когда при беременности организм не вырабатывает достаточное количество инсулина, чтобы справиться с повышенным уровнем сахара в крови. Словом, вариантов масса. И если вам говорят, что все в порядке, но вы подозреваете, уделите внимание своему здоровью, чтобы исключить возможные риски.