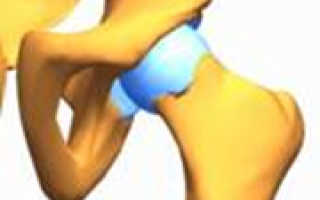
Боли в бедрах при беременности норма и патология Диагнозы
Врожденный вывих бедра
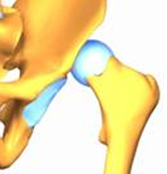
Врожденный вывих бедра является тяжелым врожденным дефектом. Данное заболевание встречается у девочек в 5–10 раз чаще, чем у мальчиков. Двустороннее поражение встречается в 1,5–2 раза реже одностороннего.
Многочисленные современные исследования показали, что в основе врожденного вывиха бедра лежит дисплазия (т. е. нарушение нормального развития элементов тазобедренного сустава) в период внутриутробного развития. Эти первичные нарушения вызывают вторичные — недоразвитие костей таза, полное разобщение суставных поверхностей, головка бедра выходит из суставной впадины и уходит в сторону и вверх, замедление окостенения (оссификации) костных элементов сустава и др.
Дисплазия тазобедренных суставов бывает в трех вариантах:
1. Дисплазия тазобедренных суставов в виде неправильной формы суставной впадины, головки и шейки бедра, без нарушения соотношения суставных поверхностей.
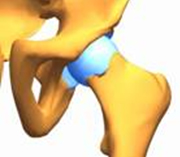
2. Врожденный подвывих головки бедра, когда наряду с неправильной формой суставной впадины, головки и шейки бедра, но здесь уже нарушаются соотношения суставных поверхностей, головка бедра смещается кнаружи и может находиться на самом краю сустава.
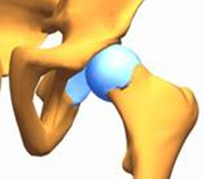
3. Врожденный вывих бедра – самая тяжелая форма дисплазии тазобедренных суставов. При нем кроме неправильной формы элементов сустава возникает полное разобщение суставных поверхностей, головка бедра выходит из суставной впадины и уходит в сторону и вверх.
Заболевания матери в первую половину беременности, интоксикации, травмы и т.д.
Неблагоприятная экологическая обстановка в месте постоянного проживания или работы матери.
Клиника врожденного предвывиха, подвывиха и вывиха бедра у детей
После рождения ребенка дисплазию тазобедренных суставов можно обнаружить в ходе ортопедического осмотра в родильном доме или в поликлинике сразу же после рождения ребенка по основным симптомам:
- Ограничение отведения одного или обоих бедер ребенка. Этот симптом определяется следующим образом: ножки ребенка сгибают под прямым углом в тазобедренных и коленных суставах и разводят в стороны до упора. В норме угол отведения бедер 160 – 180°. При дисплазии тазобедренных суставов он уменьшается.
- Симптом Маркса — Ортолани или симптом «щелчка». Этот симптом можно определить у ребенка только до 3 месяцев, затем он исчезает. Определяется он следующим образом: ножки ребенка сгибаются под прямым углом в коленных и тазобедренных суставах, затем они приводятся к средней линии и медленно разводятся в стороны, при этом со стороны вывиха слышен щелчок, при котором вздрагивает ножка ребенка, иногда он слышен на расстоянии.
- Укорочение ножки ребенка – определяет таким образом: ножки ребенка сгибаются в коленных и тазобедренных суставах и прижимаются к животу симметрично и по уровню стояния коленного сустава определяют укорочение соответствующего бедра.
- Асимметрия кожных складок определяется у ребенка с выпрямленными ногами спереди и сзади. Спереди у здорового ребенка пазовые складки должны быть симметричными, сзади ягодичные и подколенные складки тоже симметричные. Асимметрия их является симптомом дисплазии тазобедренных суставов. Этот симптом непостоянный и имеет второстепенное значение.
У детей старше года существуют дополнительные симптомы данного заболевания, такие как нарушение походки, симптом Дюшена-Тренделенбурга (симптом недостаточности ягодичных мышц), высокое стояние большого вертела (выше линии Розера-Нелатона), симптом неисчезающего пульса.
Решающее значение в диагностике имеет УЗИ–диагностика и рентгенография тазобедренного сустава.
Если Вы обнаружили эти симптомы у своего ребенка, то следует срочно обратиться к детскому ортопеду. Диагностика и лечение детей с предвывихом, подпывихом и вывихом бедра должна производиться в первые 3 месяца жизни, более поздние сроки принято считать запоздалыми.
Осложнения врожденного вывиха бедра
Ребенок с врожденным вывихом бедра чаще всего поздно начинает ходить. У таких детей нарушается походка. Ребенок хромает на ножку с больной стороны, туловище его наклоняется в эту же сторону. Это приводит к развитию искривления позвоночника – сколиоза.
При двустороннем вывихе бедра у ребенка наблюдается «утиная» походка. Но на боли в суставах дети не жалуются.
Не леченная дисплазия тазобедренного сустава у детей, может привести к развитию диспластического коксартроза (смещение головки бедренной кости наружу, уплощение суставных поверхностей и сужение суставной щели, остеофиты по краям вертлужной впадины, остеосклероз, множественные кистовидные образования в наружном отделе крыши вертлужной впадины и головке бедренной кости) у взрослых. Лечение этой патологии у взрослых очень часто возможно только проведением операции эндопротезирования сустава, т.е. замена больного сустава металлическим.
Существуют два основных метода лечения данной патологии: консервативное и оперативное (т.е. хирургическое). Если вовремя и правильно поставлен диагноз, то применяются консервативные методы лечения. В таком случае ребенку индивидуально подбирается шина, которая позволяет удерживать ножки ребенка в положении сгибания в тазобедренных и коленных суставах под прямым углом и отведения в тазобедренных суставах, что способствует правильному их развитию и формированию.
Вправление головки бедра должно происходить медленно, постепенно, атравматично. Всякое насилие при этом недопустимо, так как легко повреждает головку бедра и другие ткани сустава.
Консервативное лечение детей с врожденным предвывихом, подвывихом и вывихом бедра является ведущим методом. Чем раньше удается добиться сопоставления вертлужной впадины и головки бедра, тем лучшие условия создаются для правильного дальнейшего развития тазобедренного сустава. Идеальным сроком для начала лечения следует считать первые дни жизни ребенка, т. е. тогда, когда вторичные изменения впадины и проксимального конца бедренной кости минимальны. Однако консервативное лечение применимо и в случае запоздалой диагностики у детей более старшего возраста, даже старше 1 года, т. е. тогда, когда имеется сформированный вывих бедра.
В настоящее время не рекомендуется закручивать деток «солдатиком», для того, что бы «ножки росли ровными». Ножки от этого расти ровнее не начнут, а вот тазобедренные суставы развиваться будут хуже. Лучше, ребенка пеленать широко, так что бы ножки были разведены в стороны, и ими можно было шевелить, как малышу вздумается. Для этого как нельзя лучше подходят одноразовые подгузники в сочетании с костюмчиками. Если же вы пользуетесь марлевыми подгузниками и пеленками, тогда марлю следует сложить в четыре или более слоев, а пеленки не стягивать туго. Метод широкого пеленания позволяет всем элементам тазобедренного сустава замечательно развиваться. При отсутствии противопоказаний также рекомендуются курсы массажа и гимнастика.
Оперативные вмешательства выполняются, как правило, при застарелых вывихах.
©2010-2013 Федеральный центр травматологии, ортопедии и эндопротезирования
Гемостаз при беременности: особенности и нарушения
Нормальная беременность сопровождается множеством изменений, направленных на обеспечение роста плода. Перемены происходят и в системе гемостаза, при этом любые отклонения от нормы могут быть чреваты серьезными осложнениями как для матери, так и для ребенка.
Изменения гемостаза при беременности
Перемены в системе гемостаза у беременных женщин в первую очередь связаны с появлением нового круга кровообращения — маточно-плацентарного, необходимого для полноценного обеспечения плода кислородом и питательными веществами.
Изменения уровня тромбоцитов
В большинстве случаев содержание в крови тромбоцитов остается неизменным, однако примерно у 10% женщин 1 концентрация этих клеток снижается — развивается тромбоцитопения. Обычно она связана с тремя состояниями 2 :
- Гипертонические расстройства, например, преэклампсия
- Гестационная тромбоцитопения, вызванная увеличением общего объема крови
- Идиопатическая (то есть развившаяся по невыясненным причинам) тромбоцитопеническая пурпура.
Изменения свертывающей системы крови
В период беременности происходят существенные изменения в системе гемостаза, направленные на усиление суммарной активности факторов свертывания крови 3 . Это обусловлено тем, что в стенках сосудов, обеспечивающих плацентарный кровоток и, следовательно, жизнедеятельность плода, нет слоя, который позволяет предотвратить свертывание крови внутри сосудов. На тканях плаценты регулярно скапливаются нити фибрина. Чтобы они не нарушали кровоток, необходимо постоянно их растворять, а для этого фибринолитическая система крови должна быть гораздо более активна, чем до зачатия. Именно поэтому показатели, отражающие уровень коагуляции и фибринолиза у здоровых женщин, которые ждут ребенка, повышены.
С увеличением коагуляционного потенциала и связано значительное повышение уровня почти всех факторов свертывания крови, кроме факторов XI и XIII. Кроме того, увеличивается и концентрация в плазме фибриногена.
Изменения в показателях гемостаза у беременных женщин, общая картина 1 :
- Уровень плазменного фибриногена в конце беременности может быть выше нормы
- Содержание фактора VII может увеличиваться в несколько раз
- Уровень фактора фон Виллибранда и фактора VIII повышается в поздние сроки, когда активность коагуляционной системы увеличивается более чем вдвое по сравнению с небеременным состоянием
- Уровень фактора IX увеличивается незначительно
- Уровень фактора XI незначительно снижается
- Содержание фактора XIII после первоначального увеличения постепенно снижается, достигая половины нормального значения для небеременных женщин
- Уровень факторов II и V существенно не изменяется
- Антитромбин часто остается на прежнем уровне
- Активность протеина С, предположительно, не изменяется
- Антигены протеина С имеют тенденцию к увеличению во втором триместре, тем не менее они остаются в пределах нормы
- Общий и свободный протеин S снижается с увеличением срока гестации.
- Фибринолитическая активность при беременности снижается, оставаясь низкой в родах ив послеродовый период.
Из важных изменений, происходящих в системе гемостаза у здоровых женщин, необходимо отметить рост концентрации D-димера по мере увеличения сроков беременности.
Таким образом, при беременности наблюдаются физиологические изменения системы гемостаза в сторону гиперкоагуляци.
Какие лабораторные параметры позволяют оценить систему гемостаза при беременности?
Большинство специалистов сходится во мнении, что оценку гемостаза обязательно проводить на разных сроках беременности, начиная с момента первичного обследования.
Для оценки гемостаза исследуется уровень нескольких показателей, каждый из которых играет важное значение в функционировании системы свертывания крови.
Минимальное обследование гемостаза включает в себя определение следующих параметров:
АЧТВ — активированное частичное тромбопластиновое время. В некоторых лабораториях этот показатель называют АПТВ (активированное парциальное тромбопластиновое время). АЧТВ — это время, необходимое для сворачивания плазмы крови после добавления к ней кальция, фосфолипидов и каолина.
Укорочение АЧТВ говорит об ускорении свертывания и увеличении вероятности развития ДВС-синдрома, а также о возможном наличии антифосфолипидного синдрома или недостаточности факторов свертывания.
Удлинение АЧТВ характерно для недостаточной коагуляционной способности крови и риске кровотечений во время родов или в послеродовой период.
Протромбиновое время — показатель гемостаза, показывающий, сколько времени нужно для свертывания плазмы крови при добавлении к ней кальция и тканевого фактора. Отражает внешний путь свертывания.
Укорочение протромбинового времени характерно для ДВС-синдрома.
Удлинение может говорить об увеличении вероятности послеродового кровотечения вследствие дефицита ряда факторов свертывания, заболеваний печени, недостаточности витамина К и некоторых других состояний и заболеваний.
В различных лабораториях протромбиновое время может быть представлено тремя способами:
- Протромбиновый индекс, представляющий собой отношение данного результата протромбинового времени к результату нормальной плазмы крови.
- Протромбин по Квику, который отражает уровень различных факторов свертывания в процентах.
- МНО, или INR — международное нормализованное отношение, показатель, отражающий сравнение свертывания крови исследуемого образца со свертыванием стандартизированной крови в норме.
Фибриноген — белок, из которого образуется фибрин, участвующий в формировании красного тромба.
Снижение содержания этого белка наблюдается при ДВС-синдроме, патологии печени.
Повышение уровня фибриногена во время беременности — вариант нормы. Также следует определять количество тромбоцитов в крови для исключения тромбоцитопатий.
D-димер — это продукт распада фибрина, небольшой фрагмент белка, присутствующий в крови после разрушения тромба. То есть его повышение говорит об активном процессе тромбообразования. В то же время этот показатель физиологически повышается при беременности.
Однако для того, чтобы подтвердить, что у пациента развился тромбоз, только измерения уровня D-димера недостаточно. Для подтверждения диагноза следует провести дополнительные инструментальные методы исследования (ультразвуковое дуплексное ангиосканирование, КТангиография) и оценить наличие клинических признаков заболевания.
При подозрении на наличие антифосфолипидного синдрома (АФС) врачи могут определять наличие волчаночного антикоагулянта, антикардиолипиновых антител и антител к β2-гликопротеину 1 .
Также в некоторых случаях врачи могут предполагать наличие наследственной тромбофилии (генетически обусловленной способности организма к формированию тромбов). С более подробной информацией о наследственных тромбофилиях вы можете ознакомиться в соответствующем разделе.
Расхождение костей таза при беременности: какие сроки и что делать?
Беременные женщины в определенный период вынашивания ребенка начинают испытывать болезненные и дискомфортные ощущения в передней части таза, в месте, где расположена лобковая кость. Нередко эти странные боли пугают будущих мам, заставляя их обращаться к врачу.

- Почему расходятся кости таза при беременности?
- Сильные боли тазовых костей при беременности
- Факторы, способствующие проявлению симфизиопатии
- Что делать, когда во время беременности расходятся кости в тазу?
Беременные женщины в определенный период вынашивания ребенка начинают испытывать болезненные и дискомфортные ощущения в передней части таза, в месте, где расположена лобковая кость. Нередко эти странные боли пугают будущих мам, заставляя их обращаться к врачу. Причина их заключается в расхождении тазовых костей при беременности и это является нормальным изменением в организме женщины, находящейся в положении. Нужно ли беспокоиться при возникновении этих ощущений, несут ли они угрозу здоровью ребенка или самой матери?
Почему расходятся кости таза при беременности?
Чтобы ответить на этот вопрос, необходимо понимать строение женского скелета и сам механизм деторождения. Лобковая кость, в которой и возникают дискомфортные ощущения, состоит из верхних ветвей двух лонных костей, подвижно соединенных между собой хрящевой связкой (симфизом). Образуемое лонными костями кольцо “обхватывает” родовые пути, поддерживая органы малого таза в нормальном положении и предотвращая их опускание (пролапс) под собственным весом. Именно через это отверстие проходит плод во время рождения.
Если у Вас есть вопросы к нашим специалистам, оставьте заявку на бесплатную консультацию через форму:
Из-за эволюционных особенностей человеческого организма (а именно прямохождения) свободное прохождение ребенка естественным путем у женщин затруднено по сравнению с родами у животных. Мудрая природа нашла компромисс — при беременности кости таза расходятся, увеличивая размер родового канала на 5-6 мм. Одновременно и у ребенка во время родов подвижно соединенные кости черепа сдвигаются, делая его головку более узкой и способствуя его прохождению через родовые пути.
Расхождению тазовых костей способствует размягчение связки-симфиза под воздействием вещества релаксина и женских половых гормонов. При этом хрящевая ткань становится более рыхлой и эластичной (при сохранении прежней прочности), в ней появляются полости, заполненные жидкостью, увеличивается местная капиллярная сеть.
Ввиду того, что этот процесс предназначен для облегчения родов, в норме он наблюдается после 20 недели или ближе к концу беременности. Точное время может разниться в зависимости от индивидуальных характеристик женщины.
Таким образом, расхождение тазовых костей при беременности является естественным процессом, облегчающим роды. Оно избавляет женщину от еще большей боли, а малыша защищает от застревания в родовых путях и черепно-мозговых травм.
Сильные боли тазовых костей при беременности
Несмотря на то, что расширение тазовых костей при беременности является естественным, в некоторых случаях данный процесс может принимать патологическую форму, выраженную в чрезмерном (более 20 мм) расширении родового канала и выраженной подвижности лонных костей. Это обычно сопровождается чувством дискомфорта или сильной болью, особенно обостряющейся при движении (ходьбе, беге) или смены положения тела. Такой патологический процесс называется симфизиопатией или симфизитом. В зависимости от степени расхождения костей выделяется 3 стадии этого состояния:
- I степень – расхождение на 5–9 мм;
- II степень – на 10–20 мм;
- III степень – более 20 мм.
Помимо непосредственных симптомов симфизиопатии у женщины могут наблюдаться сопутствующие нарушения, связанные, прежде всего, с недостатком кальция в организме:
- разрушение зубной эмали, ломкость ногтей, повышенная утомляемость;
- парестезии онемение или покалывание в коже, ослабление конечностей;
- непроизвольные сокращения (тик) отдельных мышц;
- судорожные движения в икроножной мускулатуре в ночное время.
Симфизиопатия может проявляться небольшой или сильно выраженной, подчас нестерпимой болью. В большинстве случаев это ограничивает подвижность беременной женщины, мешает ей совершать привычные бытовые действия, гулять, заниматься спортом. Помимо этого, повышенная подвижность тазовых костей и ослабленность хрящевой связки может привести к травматическому поражению матери во время родов — разрыву симфиза. Такие повреждения тазовых костей не просто вызывают сильнейшие боли, но способны привести к дисфункции опорно-двигательного аппарата или репродуктивной системы.
Факторы, способствующие проявлению симфизиопатии
Основным фактором, провоцирующим данную патологию, является недостаток кальция и витамина D, участвующих в формировании хрящевой и костной ткани. Другими причинами аномального расширения тазовых костей являются:
- Чрезмерные физические нагрузки во время беременности — поднятие тяжестей, резкие движения, быстрый бег и т. д.;
- Инфекционные заболевания мочевыводящих и половых органов (цистит, уретриты и т. д.);
- Аутоиммунные патологии, сопровождающиеся повреждением суставов и связок;
- Нарушение гормонального фона, сопровождающееся нарушением снабжения хрящевой ткани микро- и макроэлементами.
Эти причины могут привести к появлению симфизиопатии как по отдельности, так и в комплексе. Важной задачей лечащего врача является выявление факторов риска и своевременное их устранение или уменьшение влияния на организм.
Что делать, когда во время беременности расходятся кости в тазу?
Проявление несильных болезненных ощущений или дискомфорта в области лонного сочленения является нормой и не рассматривается профессиональными врачами как ситуация, требующая неотложного медицинского вмешательства. Однако, при аномальной симфизиопатии показано применение следующих мер, направленных на уменьшение болевых ощущений и сохранение целостности лонного сочленения:
- Ношение поддерживающего бандажа, частично снимающего нагрузку с костей таза;
- Ограничение физических нагрузок, назначающееся при проявлении болезненных ощущений любой природы;
- Ограничение подвижности, в том числе долгой ходьбы, женщинам также рекомендуется принимать лежачее и полулежачее положение;
- В тяжелых случаях, сопровождающихся сильной болью и угрозой разрыва симфиза, может назначаться строгий постельный режим;
- Прием витаминных комплексов, содержащих кальций, магний, цинк, марганец, витамин D и другие компоненты, необходимые для формирования прочной и эластичной соединительной ткани;
- Физиотерапевтические процедуры, направленные на уменьшение болезненных ощущений (массаж, иглоукалывание и т. д.);
- Коррекция режима питания, направленная на улучшение всасываемости кальция, употребление в пищу продуктов, содержащих этот элемент;
- Прием противовоспалительных препаратов, препятствующих развитию воспаления и сопутствующей ему склеротизации хрящевой ткани.
В том случае, когда тяжесть заболевания серьезно повышает риск полного разрыва симфиза, женщине может быть назначено кесарево сечение. Такая мера оправдана тем, что при нарушении целостности этой связки пациентка может потерять возможность ходить. Даже с учетом того, что симфиз можно восстановить естественным или хирургическим путем, реабилитационный период займет длительное время.
Эти меры применяются в том случае, если тазовые кости беременной разошлись до аномального состояния. Но можно ли вообще предотвратить такую патологию? Для этого предусмотрены следующие профилактические меры:
- Употребление поливитаминных комплексов для беременности и пищевых продуктов, содержащих указанные выше элементы и соединения, необходимые для поддержания нормального состояния костей и связок;
- Применение дородового бондажа может как помочь с уже имеющейся проблемой, так и предотвратить ее появление;
- Также высокую эффективность демонстрируют занятия йогой и пилатесом, положительно влияющие на прочность и эластичность связок.
Важное значение для предупреждения симфизиопатии и полного разрыва лонного сочленения является своевременная диагностика этого состояния. При выраженных болевых ощущениях в лонном сочленении женщине назначается осмотр для выявления сопутствующих признаков:
- Нарушения подвижности и чувствительности ног;
- Общего или локального повышения температуры;
- Отека и покраснения в лобковой области.
Для уточнения диагноза и определения степени тяжести заболевания проводятся ультразвуковое обследование или рентгенография. Беременная женщина с подозрением на аномальное растяжение лобковой связки должна регулярно наблюдаться у лечащего врача для своевременного купирования болевых ощущений и предотвращения дальнейшего развития патологии.
В любом случае, перед каким-либо вмешательством или при наличии проблем, описанных выше, проконсультируйтесь с нашими специалистами, оставив заявку на звонок через форму ниже
Полезная информация о перекосе (смещении) костей таза
- Полезная информация о травмах коленного сустава
- Полезная информация о травме плечевого сустава
- Полезная информация о травмах ног
- Полезная информация о травме верхних конечностей
- Полезная информация о травме лодыжки ( голеностопа)
- Ушиб.
- Полезная информация о травмах локтевого сустава
- Спортивные травмы.
- Полезная информация о контрактурах
- Полезная информация о переломе ключицы
- Полезная информация о переломе костей кисти
- Полезная информация о переломах плеча и костей предплечья
- Полезная информация о переломе позвоночника
- Полезная информация о переломе кости
- Полезная информация о переломах костей стопы
- Полезная информация о плечелопаточном синдроме ( плечелопаточный периартрит)
- Полезная информация о переломе бедра
- Полезная информация о повреждении (разрыве) вращательной (ротаторной) манжеты плеча
- Полезная информация о разрыве (надрыве) мышц бедра
- Полезная информация о разрыве сухожилий.
- Полезная информация о растяжении связок
- Полезная информация об импиджмент-синдроме
- Полезная информация о гематоме
- Полезная информация о гемартрозе сустава
- Полезная информация о вывихе
- Плантарный (подошвенный) фасциит.
- Причины плоскостопия
- Полезная информация о деформации стопы
- Полезная информация об артрозе стоп (посттравматический артроз голеностопного сустава, подошвенный фасцеит и др.)
- Полезная информация о вальгусной деформации стопы («косточки на ногах»)

- Описание
Признаки возможного наличия перекоса таза
- Боль, возникающая преимущественно во время движений.
- Скованность движений.
- Шаткость при ходьбе, частые падения – симптомы умеренного перекоса таза.
- Боль в спине, плечах и шее, особенно часто возникает боль в области поясницы с иррадиацией в нижнюю конечность.
- Боль в области бедра.
- Боли в проекции крестцово- подвздошных сочленений.
- Боль в паховой области.
- Боли в области коленного сустава, лодыжки, стопы или в ахилловом сухожилии.
- Появление разницы в длине нижних конечностей.
- Нарушения функции мочевого пузыря.
- Нарушения функции кишечника.
- Нарушения функции половых органов.
- Дисбаланс мышц. Отсутствие адекватной физической нагрузки, малоподвижный образ жизни, «сидячая» работа зачастую приводят к тому, что некоторые группы мышц человеческого тела постепенно ослабевают и даже атрофируются, а другие находятся в постоянном напряжении, состоянии повышенного тонуса. Нарушается баланс мышечной ткани, которая в норме должна образовывать своего рода поддерживающий корсет для всей костно-мышечной системы. Как следствие напряжения некоторых групп мышц на фоне ослабления других, может смещаться таз.
- Травмы костей таза (следствие механического воздействия — падения или удара). К наиболее серьезным травмам относятся переломы костей таза и, особенно, переломы, сопровождающиеся разрывом тазового кольца. Неправильное сращение данных переломов может привести к нарушению формы и последующему смещению таза.
- Физическое перенапряжение (резкий подъем тяжестей, длительное ношение тяжелых предметов на одной стороне тела и прочее). Нередко перекос таза возникает у людей, занимающихся пауэрлифтингом и тяжелой атлетикой, особенно, если эти занятия проводятся без контроля опытного и грамотного инструктора.
- Беременность. Женский таз достаточно гибкий и эластичный от природы, что предусмотрено для того, чтобы женщина впоследствии могла родить ребенка. Поэтому во время беременности, особенно, при вынашивании крупного плода, женский таз вполне может сместиться. Также у женщины может произойти нарушение (смещение) таза во время родов.
- Повреждение мышц таза и прилегающих к нему областей тела. Как правило, поврежденные мышцы менее эластичные, более плотные и напряженные, чем здоровые. Если поврежден участок мышечной ткани в районе таза, напряжение и уплотнение волокон этого участка будет вызывать натяжение связок и смещение относительно другу друга костей, образующих суставы и неподвижные сочленения. Если мышцы не восстановятся полностью и останутся в повышенном тонусе, кости таза со временем сместятся относительно друг друга и изменят положение таза по отношению к другим частям костного скелета. В зависимости от того, какая мышца повреждена в данном случае, таз будет смещаться в разных направлениях. Так, например:
— повреждение поясничной мышцы вызывает смещение таза вперед;
— повреждение четырехглавой мышцы приводит к флексии бедра;
— повреждение приводящих мышц бедра приведет к наклону таза вперед и повороту бедра внутрь. - Разница в длине нижних конечностей, которая является проявлением анатомических особенностей или последствием заболевания. Наиболее часто разная длина ног вызывает смещение таза справа налево, но иногда в таких случаях таз смещается спереди назад или сзади наперед. Также может произойти скручивание таза.
- Наличие грыжи межпозвоночного диска. Смещение таза в таких случаях происходит вследствие возникающего длительного спазма мышц, и перекос носит функциональный характер. Механизм образования перекоса таза в данном случае подобен таковому при повреждении мышц.
- Оперативные вмешательства в области костей, формирующих таз, а также в области тазобедренных суставов.
- Наличие сколиотических изменений в позвоночнике (врожденных или приобретенных), особенно в поясничном отделе.
Причины возникновения перекоса костей таза
Последствия неправильного расположения (перекоса) таза
Изменение расположения таза может вызывать достаточно неприятные последствия:
- Искривление позвоночника и нарушение его функции. При смещении таза происходит смещение позвоночной оси, что часто приводит к неравномерному распределению нагрузки внутри позвоночного столба, избыточному давлению на некоторые точки, вследствие чего в этих местах постепенно разрушаются костные структуры. Впоследствии это может стать причиной возникновения дегенеративных изменений позвонков, образования межпозвоночных грыж, развития деформирующего остеоартроза, стеноза спинального канала, радикулита и множества других заболеваний позвоночника.
- Как следствие смещения и нарушения функций позвоночника, у человека появляются боли в различных отделах спины, плечах, шее и конечностях. Могут нарушаться функции конечностей, развиваться синдром запястного канала.
- Усиление нагрузки на одну из нижних конечностей. Когда таз расположен правильно, нагрузка делится равномерно между обеими конечностями. При его перекосе происходит смещение центра тяжести, и сила тяжести действует больше на одну ногу.
Лечение
Лечение назначается после установления причины, вызвавшей смещение таза, и должно быть направлено, в первую очередь, на устранение этой причины. Эффективными признаны следующие методы:
- мануальная терапия;
- лечебно физкультурный комплекс;
- выполнение комплекса специальных гимнастических упражнений;
- специальный массаж;
- физиотерапия;
- при необходимости производится оперативное вмешательство.
Инфекционные заболевания при беременности
, MD, PhD, University of Texas Health Medical School at Houston, McGovern Medical School
Большинство инфекционных заболеваний у матери (например, ИЗСМ, заболевания кожи и дыхательных путей), как правило, не осложняют течения беременности, хотя некоторые инфекции половых путей (бактериальный вагиноз и генитальный герпес) влияют на выбор метода родоразрешения. Таким образом, основной задачей является применение и безопасность антибактериальных препаратов.
Однако некоторые материнские инфекции могут навредить плоду, что может произойти в следующих случаях:
ВИЧ-инфекция может передаваться от матери к ребенку трансплацентарно или перинатально. Без лечения матери риск передачи при рождении составляет около 25-35%.
Листериоз наиболее часто возникает при беременности. Листериоз увеличивает риск
Листериоз может передаваться от матери к ребенку трансплацентарно или перинатально.
Анализы на эти инфекции выполняют в ходе рутинного пренатального обследования или при развитии симптомов.
Генитальный герпес может быть передан новорожденному в процессе родов. Риск достаточно высок, чтобы обосновать кесарево сечение в следующих ситуациях:
При наличии видимых герпетических высыпаний
Если у женщины с герпесом в анамнезе возникают симптомы продрома перед родами
Если герпес впервые появился на поздних сроках 3 триместра (когда предполагается распространение вируса изцервикального канала при родах)
При отсутствии видимых высыпаний и продрома, даже при наличии рецидивирующего течения заболевания, риск невысок и возможны роды через естественные родовые пути. При бессимптомном течении даже серийные вирусологические исследования культур не помогают определить риск трансмиссии. Если у женщины герпес рецидивировал на протяжении беременности, но нет других факторов риска трансмиссии, возможна индукция родов, чтобы родоразрешение состоялось между рецидивами. При естественном родоразрешении проводят цервикальное и неонатальное исследование на вирус герпеса. Прием ацикловира (перорально и местно) во время беременности не представляет опасности.
Антибиотики
Важно избегать применения антибактериальных средств для беременных при отсутствии убедительных доказательств наличия бактериальной инфекции. Применение любого антибиотика во время беременности должно быть основано на сопоставлении преимуществ и рисков, чье соотношение варьирует в зависимости от триместра (см. таблицу Некоторые лекарства, оказывающие побочные эффекти при беременности [Some Drugs With Adverse Effects During Pregnancy] для специфических нежелательных явлений). Степень тяжести инфекционного заболевания и другие возможные варианты лечения также следует принимать во внимание.
Аминогликозиды можно применять при беременности для лечения пиелонефрита и хориоамнионита, но лечение следует тщательно контролировать во избежание нанесения вреда матери или плоду.
Цефалоспориныобычно считаются безопасными.
Хлорамфеникол даже в больших дозах безвреден для плода; однако новорожденные не могут адекватно метаболизировать хлорамфеникол, и высокие уровни его в крови могут вызвать циркуляторный коллапс (синдром серого младенца). Хлорамфеникол редко применяют в США.
Фторхинолоны не применяют во время беременности; они обладают высокой афинностью к костной и хрящевой ткани и, следовательно, могут вызывать побочные костно-мышечные эффекты.
Макролид обычно считаются безопасными.
Использование метронидазола в течение 1-го триместра обычно считали неоднозначным; тем не менее, в нескольких исследованиях не было выявлено его тератогенного или мутагенного эффекта.
Нитрофурантоин не известен как препарат, вызывающий врожденные пороки развития. Его прием на ранних сроках противопоказан, поскольку он может вызывать гемолитическую анемию у новорожденных.
пенициллин обычно считаются безопасными.
Сульфонамиды, как правило, безопасны при беременности. Однако сульфонамиды длительного действия проникают через плаценту и могут вытеснять билирубин из мест его связывания. Эти препараты нередко не назначают после 34 недель беременности в связи с риском развития ядерной желтухи у новорожденных.
Тетрациклины проникают через плаценту и накапливаются в костях и зубах плода, где они связываются с кальцием и нарушают их развитие (см. таблицу Некоторые лекарства, оказывающие побочные эффекты при беременности [Some Drugs With Adverse Effects During Pregnancy]); их не применяют с середины и до конца беременности.
Основные положения
Большинство инфекционных заболеваний у матери (например, ИЗСМ, заболевания кожи и дыхательных путей), как правило, не осложняют течения беременности.
Инфекционные заболевания матери, которые могут нанести вред плоду, включают цитомегаловирусную инфекцию, герпес, краснуху, токсоплазмоз, гепатит В и сифилис.
Назначайте антибактериальные препараты беременным пациенткам только при наличии убедительных доказательств бактериальной инфекции и только если преимущества лечения перевешивают риск, который в изменяется на протяжении триместра.
Боль при месячных (дисменорея)
Болевыми ощущениями во время месячных страдает около 80% женщин, обратившихся к врачу. При этом 10% из них переносят менструацию тяжелее, вплоть до потери трудоспособности.
О болях во время менструального цикла
Каждая женщина хотя бы раз в своей жизни сталкивалась с неприятными и болезненными ощущениями во время месячных. У кого-то они случаются эпизодически при простудах и ослабленном иммунитете, а кто-то страдает болями всю жизнь. Гинекологи ФНКЦ ФМБА утверждают: «Боль во время месячных – это не нормально!».
В современной медицине синдром болезненных месячных расценивают как заболевание, которое имеет название «альгодисменорея» или «дисменорея». Первое название принято считать более точным, но за счет его длины, чаше используют второе – дисменорея.
Выделяют два типа заболевания:
- первичная (функциональная) дисменорея – наблюдается в юношеском возрасте и у женщин в возрасте 20-25 лет. Повторяется циклически, боль возникает за 12 часов до месячных или в первый день менструального цикла, длится от 2 до 42 часов. Имеет ноющий, схваткообразный характер или распирающий, отдающий в кишечник или мочевой пузырь. Заболевание не связано с патологическими изменениями половых органов;
- вторичная (органическая) дисменорея – возникает на фоне патологических процессов органов малого таза по причине урогенитальных заболеваний и воспалительных процессов. Свойственна женщинам после 25-30 лет. Характеризуется обильным кровотечением со сгустками, сильными болями в пояснице. Боль появляется и усиливается за 1-2 дня до начала менструального цикла.
Причины возникновения болей при месячных
В зависимости от типа дисменореи причины возникновения болевых ощущений отличаются.
При функциональной дисменореи причины:
- физиологические – нарушение синтеза гормонов. Происходит повышенная выработка простагландинов – липидные вещества, которые отвечают за сокращение матки в период менструации. Избыточное количество приводит к сильному маточному сокращению, что провоцирует возникновение болевого синдрома. Также к дискомфорту приводит повышенная выработка адреналина, норадреналина, дофамина, серотонина;
- психологические – низкий болевой порог, страх перед болью, неврологические расстройства и психоэмоциональные отклонения, которые усиливают и обостряют восприятие боли;
- сосудистые нарушения;
- нехватка магния в крови.
Вторичная дисменорея наблюдается у пациенток с патологиями репродуктивных органов и может быть вызвана:
- аномальным расположением матки, ее недоразвитостью и пороками развития;
- аномалией развития половых органов, затрудняющих отток менструальной крови;
- эндометриозом (разрастание внутреннего слоя стенки матки на другие органы);
- воспалительными процессами в органах репродуктивной системы;
- варикозным расширением тазовых вен;
- спайками в малом тазу и маточных трубах, вызванные воспалением труб, яичников или перенесенными операциями;
- миомой матки, кистами яичника;
- инфекциями, передающимися половым путём;
- установкой внутриматочной спирали;
- травмированием (последствие оперативного вмешательства, частые медицинские аборты);
- психологическим и физическим переутомлением (частые стрессы, нарушение режима отдыха и труда).
Симптомы
Неприятные ощущения во время или за несколько дней до месячных могут быть различной степени и интенсивности. Если недомогание не ярко выраженное и носит кратковременный характер, а боль не значительна и не влияет на привычный образ жизни, переживать не стоит. Небольшой дискомфорт внизу живота в первые дни менструального цикла считается нормой для организма.
Однако сильные болевые симптомы и сопутствующие недомогания могут указывать на патологию в организме:
- болевой синдром: сильная боль внизу живота различного характера (тянущая, колющая, схваткообразная). Может отдавать в область придатков, поясницу, кишечник, мочевой пузырь, внутреннюю поверхность бедер;
- психоэмоциональное расстройство: нарушение сна, нервозность и раздражительность, тревожность, подавленность, излишняя чувствительность, перепады настроения, непереносимость запахов, изменение вкусовых предпочтений;
- вегетативные нарушения: тошнота, вздутие живота, диарея или запор, сухость во рту, частое мочеиспускание, озноб или жар, повышенное потоотделение;
- вегето-сосудистые нарушения: головная боль, головокружение, потеря сознания, онемение конечностей, отек лица, тахикардия, брадикардия, боли в сердце;
- обменно-эндокринные проявления (дисбаланс гормонов): изменение температуры тела (как понижение, так и повышение), слабость, упадок сил, боли в суставах, отечность, обмяклость в теле (ватные ноги), кожный зуд.
Перечисленные симптомы могут выступать признаками незначительной патологии или указывать на серьезное заболевание. Многопрофильный центр ФНКЦ ФМБА рекомендует пациенткам обратиться к нашим специалистам для установления причин недомогания и их лечения.
В зависимости от тяжести болевых симптомов дисменорею классифицируют:
- первая степень (легкая) – умеренные, кратковременные боли внизу живота. Отсутствуют нарушения других систем организма. Сохраняется работоспособность;
- вторая степень (средняя) – выраженный характер болевых ощущений, сопровождается эндокринными и вегетативными нарушениями: слабостью, тошнотой, рвотой, учащенным мочеиспусканием, ознобом, бессонницей, изменениями в настроении, депрессией. Требует консультации врача и назначения лекарственных препаратов;
- третья степень (тяжелая) – сильные, нестерпимые боли в животе и пояснице дополняются симптомами второй степени. Сопровождается обмороками, тахикардией, болями в сердце. Обезболивающие препараты не действуют, полностью пропадает работоспособность.
Если Вы ежемесячно сталкиваетесь с болями во время месячных, не терпите! Со временем их интенсивность может вырасти, а патологические процессы перерасти в серьёзные заболевания. В нашей клинике вы можете пройти плановое гинекологическое обследование, которое поможет выявить причины недомогания, обнаружить сопутствующие заболевания и начать адекватное лечение.
Диагностика
Диагностика во время болей при месячных должна проходить комплексно. На первичном осмотре важно детально рассказать врачу, что Вас беспокоит. На основе жалоб, симптомов, описания образа жизни гинеколог сможет исключить синдром острого живота (например, аппендицит). После устного опроса врач осматривает пациентку и назначает ряд исследований. В них входит:
- гинекологический мазок (в том числе на флору, венерические заболевания, гормональную функцию эпителия, цитологию);
- клинический анализ крови и мочи;
- биохимический анализ крови на уровень гормонов в крови;
- УЗИ органов малого таза;
- вульвоскопия;
- кольпоскопия.
В нашем центре ФНКЦ ФМБА диагностика проводится по международным стандартам. Клинико-диагностический центр, входящий в состав клиники, гарантирует точность результатов и быстроту их предоставления. Современное оборудование гинекологического отделения позволяет проводить точную диагностику.
Профилактика болей при месячных
Как и любое другое заболевание дисменорея нуждается в профилактике. Чтобы предотвратить появление болезненных ощущений во время месячных необходимо соблюдать несколько правил:
- регулярно посещать врача (при отсутствии жалоб 1 раз в год);
- своевременно лечить гинекологические заболевания;
- пользоваться контрацепцией, чтобы избежать венерических инфекций и нежелательного зачатия (как следствие – аборт);
- соблюдать рекомендации гинеколога;
- незамедлительно обратиться к врачу при болях во время месячных.
К дополнительным рекомендациям можно отнести: занятие спортом и ведение активного образа жизни, воздержание от вредных привычек, поддержание витаминного-минерального комплекса в организме, соблюдение режима дня, сбалансированное питание, регулярную половую жизнь с постоянным партнером (для взрослых женщин).
Как лечить
Гинекологическое отделение ФНКЦ ФМБА определяет и разрабатывает подход в лечении дисменореи индивидуально для каждой пациентки. В зависимости от причин заболевания, лечение может носить профилактический характер с назначением медикаментов (обезболивающие средства, спазмолитики, седативные лекарственные препараты), либо комплексный.
Комплексная терапия включает:
- прием антибиотиков и противовоспалительных препаратов;
- восстановление гормонального баланса;
- коррекцию приема или вида оральных контрацептивов (установка спирали до родов нежелательна);
- хирургическое лечение.
Во время терапии может быть показана консультация смежных специалистов (эндокринолог, маммолог, психолог).
Важно понимать, что снятие болевых симптомов обезболивающими препаратами – не лечение. Дисменорея – патологическое состояние и лечить его необходимо комплексно под контролем опытного специалиста!
Записаться на прием или получить консультацию нашего специалиста Вы можете по номеру: +7 499 725 44 40 или заполнив удобную форму на сайте.