Температура 37 с небольшим у грудничка – что делать?
Температура и головная боль: возможные заболевания
Медицинская практика говорит о том, что такие симптомы, как высокая температура и головная боль являются самыми распространенными в мире. Они могут сопровождать банальную простуду, серьезные инфекционные заболевания, различные опухоли. Опасность в том, что зачастую люди списывают недомогание на переохлаждение, недосыпание или на иные «бытовые» ситуации.
Однако температура и боль в сочетании с другими симптомами могут являться признаками болезней, которые требуют профессионального лечения.
Если у Вас или Ваших близких подобное состояние наблюдается в течение двух и более дней, необходимо срочно обращаться на прием к терапевту.
Причины повышения температуры и появления головной боли
Появление головной боли с повышением температуры до 37 градусов и выше является следствием того, что в организме ускоряется кровоток и повышается артериальное давление. Причина таких изменений связана с воспалительными процессами, вызванных вирусными и бактериальными инфекциями дыхательных путей и ЛОР-органов.
В случае повышения температуры без какой-либо боли, то причины могут быть в следующем:
- инфекция желудочно-кишечного тракта;
- инфекция, занесенная при порезе грязным предметом или укусе животного;
- нарушение функции щитовидной железы;
- долговременное нервное напряжение, стрессовая ситуация;
- хроническая бактериальная или вирусная инфекция любой локализации.
Что касается головной боли без температуры, она бывает вызвана такими причинами, как:
- физическое или эмоциональное переутомление;
- спазмы сосудов головного мозга;
- болезнь позвоночника;
- повышенное или пониженное артериальное давление;
- посттравматическая болезнь головного мозга.
На что может указывать головная боль и температура
Спектр возможных заболеваний, при которых наблюдается головная боль и температура, очень широк. Все зависит от того, какие дополнительные симптомы имеют место быть:
- ОРВИ, ОРЗ – самые распространенные и «привычные» болезни. В этом случае сначала появляется насморк, боль в горле и кашель, а температура повышается уже на фоне этих явлений.
- Грипп – более серьезное вирусное заболевание, при котором у больного сразу наблюдается высокая температура, озноб, головная боль, ломота в мышцах, общая интоксикация организма.
- Гайморит и другие заболевания ЛОР-органов – зачастую развиваются как осложнения на фоне инфекций верхних дыхательных путей, но могут быть вызваны иными факторами. Первичные проявления включают в себя высокую температуру, затрудненное носовое дыхание, боль в области носа, лба, затылка или темени, в зависимости от конкретной формы болезни.
- Менингит – очень опасное заболевание- это воспаление оболочек головного и спинного мозга, которое может быть осложнением вирусной инфекции, или сразу начинается как самостоятельное заболевание. Его симптомами являются сильная головная боль при температуре выше 38 градусов, возможно рвота, судороги, скованность шейных мышц, геморрагическая сыпь на коже. При подобных проявлениях необходима срочная госпитализация, т.к. осложнения менингита ведут к глухоте, задержке умственного развития у детей, а в некоторых случаях возможен смертельный исход.
- Кишечные инфекции – широкая категория заболеваний, вызываемые различными бактериями, токсинами и вирусами. Уже на начальных этапах для пациентов характерна повышенная температура при общей слабости, тошноте, рвоте, нарушениях стула. В дальнейшем прогрессирует общая интоксикация организма, что сопровождается почти полной потерей аппетита, головокружениями, головной болью.
- Энцефалит – общее название для группы заболеваний, связанных с воспалением головного мозга. Повышение температуры у больного сопровождается психомоторными расстройствами, головной болью, тошнотой, нарушениями сна, в сложных случаях возникают галлюцинации, припадки. Необходимо скорейшим образом обратиться в медицинское учреждение, т.к. осложнения грозят необратимыми последствиями вплоть до летального исхода.
Головная боль и высокая температура – повод для визита к врачу!
Как видно, такие простые и знакомые симптомы, как головная боль, повышенная температура и слабость часто могут быть признаками серьезных заболеваний, требующих немедленного лечения. В большинстве случаев врачи диагностируют заболевания, которые лечатся в домашних условиях, однако даже запущенная простуда может привести к весьма негативным последствиям.
Чтобы обезопасить себя и своих близких, помните – при появлении любых симптомов недомогания нужно незамедлительно обратиться к специалистам!
Врачи медицинского центра «Диагноз» готовы принять Вас ежедневно и оказать всю необходимую помощь. В распоряжении докторов есть исследовательская лаборатория, а также современное диагностическое оборудование, что является залогом оперативного выявления заболевания. Ознакомиться с перечнем услуг центра «Диагноз» и ценами на них Вы можете в соответствующих разделах сайта.
Записаться на прием врача-терапевту можно по телефону 8 (351) 217-20-20 и через форму обратной связи (в шапке сайта).
Стоимость услуг указана в разделе Прайс.
Реабилитация после короновирусной инфекции
Более двухсот тысяч человек в стране уже переболели новым коронавирусом. Даже после легкой формы COVID-19 восстановление может затянуться на месяцы. Вирус COVID-19 поражает не только лёгкие и дыхательную систему, вирус может воздействовать на печень, сердце, желудочно-кишечный тракт и даже мозг. Переболевшие нередко замечают снижение внимания и нарушение памяти.
Но самый частый повод заняться реабилитацией после коронавируса – потеря жизненной активности. Люди перестают справляться с домашними делами, чувствуют слабость и быстро устают.
Как помочь организму оправиться от перенесенной болезни?
Медицинский центр «Диагноз» предоставляет услуги по реабилитации пациентов после перенесенного Сovid19 и ОРВИ, под контролем специалистов.
Комплекс процедур и обследований подбирает врач после осмотра на первичном приеме. Он не может быть одинаковым для всех, потому что после перенесенной инфекции у переболевших людей возникают разные осложнения, в зависимости от тяжести течения болезни.
Комплекс услуг по реабилитации включает :
1. Физиопроцедуры:
- Магнитотерапия на аппарате «АЛМАГ-02»
Магнитотерапия помогает купировать воспаление, снять отечность тканей и облегчить дыхание, улучшить питание тканей и местный иммунитет.
1 сеанс – 300 руб
5 сеансов – 1 500 руб (-15%) – 1 275 руб
- ВЛОК– внутривенное лазерное освечивание крови:
активируются интерфероны, которые выстраивают защиту от вирусов; Запускается профос фагоцитоза — поглощения вредных бактерий, вирусов и мертвых клеток; Высвобождаются цитокины, что приводит к регуляции воспалительных процессов
1 процедура – 350 руб
5 процедур – 1750 руб (-15%) 1 488 руб
2. Инъекции/капельницы
- Озонотерапия (капельница с озонированным физ.раствором)
Устраняет кислородное голодание в тканях, обладает противовоспалительным действием, детоксикационным эффектом, разжижает кровь, профилактирую тромбообразования, укрепляет иммунитет.
1 процедура (200 мл) – 380 руб
5 процедур – 1 900 Руб (-15%) 1 615 руб
- Капельницы с гепатопротекторами
Способствуют восстанавлению печени и устраняют последствия лечения антибиотиками и статинами. Эта группа препаратов борется с последствиями интоксикации, то есть, отравления организма продуктами распада вируса, и другими веществами, которые образовались из-за длительного воспаления.
3. Методы традиционной иглорефлексотерапии, акупунктуры:
— Повышают защитные силы организма
-Обладают положительным влиянием на бронхиальную проходимость, гемодинамику
— Способствуют восстановлению обоняния и вкуса
1 сеанс – 800 руб
5 сеансов – 4000 руб (-25%) – 3000 руб
Специалисты центра подберут для Вас индивидуальный комплекс из процедур под контролем врача-терапевта.
На лечение принимаются пациенты:
с отрицательным анализом ПЦР,
при отсутствии повышенной температуры тела
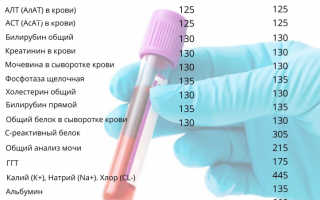
Также в нашем центре Вы можете пройти диагностический скрининг для оценки состояния организма после перенесенной вирусной инфекции и пневмонии
Состав и стоимость:
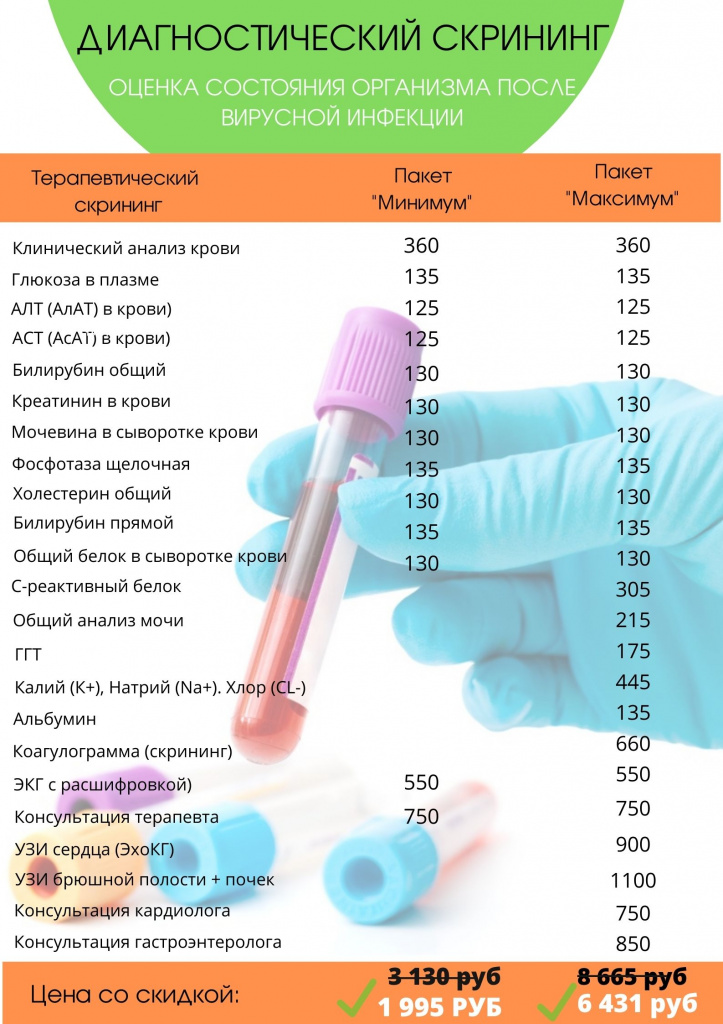
* Скидка действует только при покупке всего пакета услуг. По необходимости вы можете добавить другие лабораторные исследования.
Чтобы записаться на процедуры по реабилитации или диагностики позвоните по тел. 8 (351) 217-20-20 или задайте вопросы администраторам в центре по адресу: Комсомольский пр-т 43-В.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. НЕОБХОДИМО ПОЛУЧЕНИЕ КОНСУЛЬТАЦИИ СПЕЦИАЛИСТА
Консультация педиатра
Опубликовано в журнале «Роды.ru» №12-2015.

– У маленьких детей барабанная перепонка еще не до конца сформирована, она расположена ближе к окончанию слухового прохода, то есть ближе к ушной раковине. Поэтому-то врачи и не рекомендуют чистить уши обычными ватными палочками – есть риск того, что родители случайно могут повредить барабанную перепонку. Но можно использовать специальные детские ватные палочки, на них есть своеобразный ограничитель, который не даст провести палочку глубоко в ухо. Еще можно чистить уши ватным жгутиком (его можно скрутить самостоятельно из обычной ваты). Чистить уши лучше после купания, так как вода, попавшая в ушную раковину, уже размочила все загрязнения. У маленьких детей надо тщательно чистить непосредственно саму ушную раковину, а вот очищать слуховой проход нежелательно. Ведь сера – это барьер, защищающий внутреннее ухо от попадания болезнетворных микробов. Если все-таки родителям кажется, что серы слишком много, лучше обратиться к лор-врачу. Доктор осмотрит уши и в случае необходимости очистит слуховой проход малыша. Сделать это врачу гораздо легче, зная более тонкие особенности строения уха и имея специальный прибор.
Сколько раз в день должен спать годовалый ребенок? И вообще, как долго спят дети в этом возрасте?
– До 6 месяцев дети спят 16–18 часов в сутки, с 7 до 12 месяцев – 13–15 часов, а вот в годовалом возрасте здоровый ребенок спит 12–14 часов: из них 1,5–3 часа – днем и 11 часов – ночью. В 12 месяцев ребенку еще нужно два дневных сна, после 18 месяцев он уже готов к одному (полутора или двухчасовому) дневному сну. Этот режим сохранится до 4–5 лет.
Переход от двух дневных снов к одному может быть трудным. Обычно рекомендуют дни с двумя дневными снами чередовать с днями с одним дневным отдыхом, в зависимости от того, сколько малыш спал накануне ночью. Если ребенок спал днем один раз, лучше его вечером уложить пораньше.
Как выглядит стул у новорожденного? Меня беспокоит то, что сначала (в роддоме) он был очень плотный, а сейчас стал более мягким.
– Самый первый стул называется меконий. Он имеет зеленоватый оттенок, очень липкий и тяжело отмывается от кожи новорожденного. У кого-то меконий отходит с первого раза, но гораздо чаще ребенок какает таким стулом несколько раз подряд. Как только малыш начинает сосать грудное молоко, его стул меняется: он становится более мягким, чем меконий. Родители увидят, что на подгузниках остается кашица желтого, оранжевого или горчичного цвета. Причем полностью подгузником стул впитываться не должен. У младенческого стула есть и свой запах – он пахнет кислым молоком. Что должно насторожить в детском стуле: если он стал слишком жидким (лучше всего это видно на многоразовом тканевом подгузнике, а не на одноразовом); если в стуле появилась примесь зелени, слизь; если запах стула стал зловонным или очень неприятным.
Заметила, что моя дочка после кормления часто икает. Это нормально или надо что-то делать? Дочке 2 месяца, я кормлю ее смесью из бутылочки.
– Обычно икота возникает из-за того, что ребенок при кормлении заглатывает много воздуха, он начинает давить на диафрагму и провоцирует приступы икоты. Чаще всего это происходит, если ребенок слишком жадно и быстро сосет молоко или смесь. Если вы кормите малыша из бутылочки, проверьте, соответствует ли размер отверстия в соске возрасту: если отверстие слишком большое, то через него малыш может заглатывать лишний воздух. Есть еще одна причина икоты: большой объем поступающей в желудок пищи растягивает его стенки, в результате чего опять начинает сокращаться диафрагма и появляется икота.
Для того чтобы помочь малышу избавиться от икоты, надо поднять его в вертикальное положение (подержать столбиком) и подождать, пока весь лишний воздух выйдет с отрыжкой.
Какой должна быть температура тела у маленького ребенка? И в каком месте ее лучше измерить?
– Нормальной у ребенка считается температура тела в пределах 36,3–37,2 °С. Причем даже в первые 3–5 дней жизни у небольшого процента новорожденных может быть резкий подъем температуры тела до 38,0–39,0 С. Это состояние не болезнь, а так называемая транзиторная гипертермия новорожденного – так организм младенца реагирует на новую окружающую среду.
Измерить температуру тела у ребенка можно как обычно – в подмышечной впадине, а еще можно ректально (температура измеряется в заднем проходе) и орально (температура измеряется во рту). Причем в разных местах и показатели будут разные. Применять для этих целей ртутный термометр нельзя.
Нормальная температура тела у детей от 1 месяца до 5–7 лет:
- в подмышечной впадине – 36,4–37,3 °С;
- в прямой кишке (ректальная) – 36,9–37,6 °С;
- оральная (во рту) – 36,6–37,2 °С.
Измерять температуру тела у ребенка лучше во время сна, иначе могут быть погрешности из-за того что малыш активно подвигался или эмоционально возбужден. Поэтому не стоит мерить температуру тела сразу после кормления, после купания, прогулки и во время плача, так как показатели могут быть завышенными.
Что делать, если у ребенка появилась потница? Как можно предупредить ее появление?
– Потница появляется из-за перегревания ребенка. Если она уже есть, то сначала распеленайте (разденьте) ребенка. Искупайте его или оботрите места с потницей влажным полотенцем. Хорошо высушите кожу ребенка, особенно воспаленные места. Промокните их сухой салфеткой.5После купания устройте малышу воздушные ванны, пусть он полежит голышом, без подгузников и одежды в течение 5–10 минут, а если в доме очень тепло, то можно и 20 минут. Затем оденьте малыша, но теперь учитывайте, что в предыдущей одежде ему было слишком жарко. Обычно этого бывает достаточно для того, чтобы потница исчезла. Если потница появилась в паховых складках или на ягодицах, меняйте одноразовые детские подгузники как можно чаще, чередуйте одноразовые и многоразовые (тканевые) подгузники. Эффективный и быстрый способ вылечить потницу в этом месте – как можно дольше держать ребенка без подгузников вообще.
Чтобы потница не возникала, надо одевать ребенка по погоде и в одежду из натуральных тканей. В квартире не должно быть слишком жарко: оптимально, если температура в ней будет 20–23 °С.
Рекомендации после прививки
Наши советы помогут разобраться в порядке действий после прививки:
В первые 30 минут после прививки
Не забудьте и не стесняйтесь задать ваши вопросы врачу. Врач разъяснит, какие реакции на прививку могут возникнуть и когда, а также – в каких случаях обращаться за медицинской помощью.
Не торопитесь покинуть поликлинику или медицинский центр. Посидите в течение 20-30 минут неподалеку от кабинета. Во-первых, это поможет успокоиться, во-вторых – позволит быстро оказать помощь в случае возникновения непредсказуемых немедленных аллергических реакций на прививку.
Если ребенок находится на грудном вскармливании – дайте ему грудь, это поможет ему успокоиться.
Если ребенок достаточно взрослый, порадуйте его каким-нибудь приятным сюрпризом, наградите его чем-нибудь, похвалите. Скажите ему, что все в порядке.
По возвращении домой после прививки
Если у ребенка поднялась температура выше 38,5 С (в подмышечной впадине) – дайте ему дозу (свечку или сироп) жаропонижающего. Для этой цели подойдет парацетамол (калпол, цефекон, эффералган, панадол и другие) или ибупрофен (нурофен, ибуфен и другие)
Если у ребенка нет температуры – можно искупаться под душем, как обычно. Наличие реакций в месте укола – не противопоказание к купанию и даже наоборот.
Первая ночь после прививки
Чаще всего, температурные реакции на инактивированные вакцины возникают в первые сутки-двое после прививки.
При температурных реакциях можно обтереть ребенка водой комнатной температуры. Не используйте для обтираний спирт и уксус – они раздражают и сушат детскую кожу.
Давайте ребенку жаропонижающее только по показаниям – при температуре выше 38,5 С (в подмышечной впадине). Помните о том, что суточная дозировка парацетамола или ибупрофена не безгранична (. ). При передозировке возможны тяжелые осложнения. Внимательно прочтите инструкцию к препарату, которым пользуетесь.
Ни в коем случае не пользуйтесь аспирином! Его применение у детей младшего возраста чревато тяжелыми осложнениями. Анальгин – препарат, который детям может вводиться только инъекционно (не через рот или в свече!), под контролем врача или бригад скорой медицинской помощи.
Первые два дня после прививки (все вакцины)
Не вводите новых продуктов в рацион ребенка (и в свой рацион, если ребенок находится на грудном вскармливании). Это можно будет сделать на 3-и сутки после прививки и позже.
Принимайте те препараты для профилактики аллергии, которые назначил врач.
Следите за температурой тела ребенка. Старайтесь, чтобы она не поднималась выше 38,5 С (в подмышечной впадине). Если температура остается повышенной, продолжайте принимать жаропонижающие согласно инструкции к препаратам.
У части детей на фоне повышения температуры возможно появление так называемых фебрильных судорог. В этом случае необходимо, чтобы ребенка осмотрел врач.
С ребенком можно гулять (по самочувствию), можно купать его под душем.
Если была проведена проба Манту – при купании старайтесь, чтобы вода не попадала на место постановки пробы. Не забывайте, что пот это тоже жидкость, поэтому следите за тем, чтобы ручка ребенка не потела (ничем не заклеивайте место пробы).
При появлении сильных реакций в месте укола (припухлость, уплотнение, покраснение) можно местно использовать контрастные примочки (чередовать ткань, смоченную водой комнатной температуры и ткань, смоченную теплой водой), а также использовать рекомендованные врачом мази.
После прививки – не всегда означает «вследствие прививки»
Если возникла какая-либо нежелательная реакция после 48 часов после прививки инактивированной вакциной, то вакцинация с 99% вероятностью здесь ни при чем. Наиболее частой причиной температурных и некоторых других реакций у детей младшего возраста являются режущиеся зубки, у детей старшего возраста – простудные инфекции.
В любом случае, сохраняющаяся дольше 3 дней после прививки температурная реакция требует осмотра ребенка врачом.
Через 5-12 дней после прививки (живые вакцины)
В случае прививки живыми вакцинами побочные реакции обычно возникают на 5-12 сутки после прививки.
Коревая вакцина иногда вызывает температурную реакцию, насморк, боль в горле, подкашливание, конъюнктивит, иногда небольшую сыпь, похожую на коревую. Все эти симптомы проходят за 2-3 дня, сами по себе.
Краснушная вакцина нередко сопровождается кратковременной сыпью, похожей на саму краснуху. Лечения такая сыпь не требует, она не опасна и проходит сама за 1-2 суток, без следа.
Паротитная вакцина также иногда дает температурные реакции и небольшое увеличение околоушных слюнных желез.
В случае вакцинации живой полиомиелитной вакциной побочных реакций практически не бывает, но после прививки необходимо соблюдать правила личной гигиены (отдельная кровать, горшок, отдельные от других детей постельное белье, одежда и изоляция привитого ребенка в семье от больных иммунодефицитом).
Если после прочтения данной статьи у Вас остались какие-либо вопросы по вакцинации, обратитесь к лечащему врачу.
Температура у ребенка. Как правильно действовать?

Температура — это защитная реакция организма, которая усиливает иммунный ответ.
В нашем организме за механизм регуляции температуры отвечает отдел головного мозга — гипоталамус.
Эта крошечная область в голове состоит из огромного числа нервных клеток. Они регулируют деятельность сердечно-сосудистой, эндокринной, пищеварительной и выделительной систем человека.
Гипоталамус отвечает за режим сна, бодрствования, голод, жажду, репродуктивную систему, удовольствия, проявление эмоций, социальное взаимодействие и регулирует теплообмен тела.
В норме гипоталамус поддерживает температуру здорового человека в пределах 36-37°C. Через рецепторы на коже он реагирует на холод или жару, а еще на любые изменения температуры крови.
Как только организм атакуют вирусы или бактерии наши клетки выделяют пирогены — вещества, повышающие температуру.
Человека начинает знобить — так мышцы сокращаются в надежде согреться, а сосуды в коже сужаются, чтобы уменьшить потерю тепла.
Именно поэтому повышение температуры как у взрослых, так и у детей сопровождается:
- вялостью — активное движение приводит к потере тепла
- дрожью — мышцы сокращаются, чтобы организм согревался
- бледностью — из-за спазма периферических сосудов
- желанием укутаться потеплее
Почему повышается температура?
В передней части гипоталамуса содержатся термочувствительные нервные клетки, которые реагируют на любые изменения температуры крови и импульсы от тепловых/холодовых рецепторов на коже.
Под действием бактерий и вирусов наши клетки выделяют пирогены — вещества, повышающие температуру. Когда центр терморегуляции «решает», что имеется необходимость поддержания более высокой температуры тела, чем обычно, организм начинает «думать», как же этого добиться.
Сделать это можно двумя способами:
1. Повышением теплообразования (постараться согреться).
2. Снижением теплоотдачи (не дать теплу улетучиться из организма).
Далее происходит следующее. Из-за импульсов, бегущих по мышечным волокнам, человека начинает знобить — так мышцы сокращаются в надежде согреться. Одновременно с этим сосудо-двигательный центр получает информацию о том, что необходимо перекрыть потерю тепла. Для этого сосуды в коже «перекрываются» (спазмируются), и теплоотдача уменьшается. Итог: гипоталамус «доволен», что температура тела сохраняется около 39,0°C.
Таким образом получается стандартный лихорадящий ребенок. Он:
- вялый — гипоталамус не дает активно двигаться, ведь это приведет к потере тепла
- дрожит — мышечные сокращения увеличивают теплообразование
- бледен — бледность кожи возникает из-за спазма периферических сосудов
- стремится потеплее укутаться
Но организм очень тонко устроен — он не даст перегреться до критической отметки. Поэтому при превышении заданной гипоталамусом температуры сосуды на периферии расширяются, потовые железы активируются и теплоотдача увеличивается.
Теперь ребенок краснеет, обильно потеет и старается поскорее сбросить с себя одеяло.
Высокая температура тела будет поддерживаться до тех пор, пока не будет устранена причина ее повышения (инфекция, опухоль и т.д.). После исчезновения причины гипоталамус задает параметры новой нормальной температуры.
Как действовать при температуре?
Прежде всего не волноваться и не спешить сбивать температуру. Важно помнить, что это естественная защитная реакция организма. Иммунная система ребенка начинает активный синтез защитных веществ только при температуре свыше 38,5°C.
Прежде всего нужно оценить самочувствие ребенка в целом, его поведение и внешний вид. Это поможет принять взвешенное решение для дальнейших действий.
Лихорадка — всегда сопровождается другими симптомами.
Независимо от градуса температуры и возраста малыша, существуют симптомы, которые требуют незамедлительного осмотра педиатра:
- нетипичное поведение — пронзительный плач, сонливость, стоны
- сильная головная боль
- судороги
- нарушение сознания
- понижение артериального давления
- непрекращающаяся рвота или диарея
- боль в области живота
- боли в горле или ухе
- невозможность сгибания головы к груди (при этом возникает резкий плач)
При проявлении подобных состояний одной жаропонижающей терапии недостаточно. Она может даже навредить. Необходимы своевременный осмотр педиатра и тщательная диагностика.
Важно учитывать возраст ребенка с лихорадкой.
Лучше не откладывать визит к врачу:
- для малыша меньше 3 месяцев при температуре от 38,0°C
- от 3 месяцев до 3 лет — свыше 38,0°C в течение 3 суток или свыше 39,0°C
- при температуре свыше 38,6°C в течение 3 суток у детей старше 3 лет
Вне зависимости от возраста ребенка необходимо привести на осмотр при следующих симптомах:
Если маме или папе кажется, что с ребенком что-то не так — лучше перестраховаться и как можно скорее пройти осмотр.
Когда необходимо снижать температуру?
1. Ребенок вне зависимости от высоты температуры плохо себя чувствует (основная задача — облегчить его состояние).
2. Ребенок с хроническими соматическими заболеваниями (патологии сердца, легких, мозга или нервной системы).
В случае если ребенок старше 3 месяцев имеет ректальную температуру ниже 38,9°C и при этом хорошо себя чувствует, сбивать температуру нецелесообразно. Важно понимать, что повышение температуры тела — это естественная защитная реакция человеческого организма. Иммунная система начинает активный синтез различных защитных веществ только при температуре свыше 38,5°C.
В любом случае, если нет уверенности в необходимости проведения жаропонижающей терапии, следует обратиться за консультацией к педиатру.
Чем снижать температуру?
Важно понимать, что прием жаропонижающих средств направлен на облегчение дискомфорта ребенка. Он не сокращает длительность болезни и не снижает риск развития осложнений.
В домашних условиях детям можно сбивать температуру только двумя препаратами — парацетамолом (с 3 месяцев) и ибупрофеном (с 6 месяцев).
Все жаропонижающие препараты нужно дозировать не по возрасту, а по весу малыша.
Разовая дозировка парацетамола рассчитывается на 10-15 мг/кг веса, ибупрофена 5-10 мг/кг веса.
Если жаропонижающее в виде суспензии ибупрофен (в 5 мл — 100 мг), парацетамол (в 5 мл — 120 мг), то нужно поделить рассчитанное по весу количество в мг на количество препарата в 1 мл.
Ибупрофен можно принимать — 3-4 раза в день, парацетамол — 4-5 раз.
Отметим один важный нюанс. Не стоит сбивать температуру Ибупрофеном ребенку с ветряной оспой (ветрянкой). Этот препарат может привести к более тяжелому течению болезни.
Как давать жаропонижающее?
Существует несколько правил приема жаропонижающих препаратов:
1. Давать жаропонижающее не чаще 5 раз за день.
2. Ребенку младше 3 месяцев не сбивать температуру без осмотра врача.
3. Не давать комбинированные жаропонижающие препараты, например ибупрофен + парацетамол.
4. Внимательно читать этикетки и инструкции к препаратам.
5. Встряхивать флакон перед тем, как давать препарат ребенку.
6. Перед приемом препарата убедиться в правильной дозировке. Малая дозировка приведет к снижению эффективности, а передозировка может вызвать различные побочные эффекты.
7. Не использовать чайную ложку для расчета (разные ложки имеют разную вместимость). Для измерения лучше отдать предпочтение мерной ложке или дозировочному шприцу.
8. Фиксируйте в блокноте, когда и какое количество препарата давали ребенку.
9. Наблюдайте за организмом ребенка — кому-то больше подходит Ибупрофен, а кому-то — Парацетамол.
10. При сбивании температуры не старайтесь достигнуть показателя в 36,6°C. Если после приема жаропонижающего температура упала на 1-1,5°C, и ребенок стал активным и веселым — цель достигнута.
11. Если после приема жаропонижающего температура не снижается — требуется консультация педиатра.
Высокая температура. 7 советов, как бороться с температурой естественным путем

У каждого из нас когда-то была высокая температура – ощущение, что вам одновременно жарко и холодно. И в этот момент хочется лишь того, чтобы это состояние поскорее прошло. Если бы было такое средство, которое помогло бы сбить температуру… Верите или нет, но высокая температура не самое страшное в мире, хоть и по ощущениям кажется именно так. Температура чаще всего является защитной реакцией организма при борьбе с инфекцией, поэтому на самом деле это хороший знак, рассказывает гомеопат Ю. Якушенок. В основном, температура указывает на то, что ваша иммунная система работает правильно и что ваш организм пытается себя излечить.
Как избавиться от температуры?
Существует несколько естественных способов сбить высокую температуру. Попробуйте применить эти рекомендации, но всегда внимательно следите за состоянием вашего здоровья. Если почувствуете необходимость, используйте препараты для снижения температуры. Всегда звоните врачу в случае повышенной температуры у детей младше 3 месяцев.
7 советов, как сбить высокую температуру при простуде или гриппе
1. Ключ ко всему – сон и отдых
Отдыхая, ваше тело работает над самоизлечением, восстанавливая и улучшая состояние здоровья. Сон позволяет мозгу вырабатывать гормоны, которые способствуют восстановлению клеток и помогают организму защищаться. Отдыхая, и особенно во сне, ваше тело вырабатывает больше белых кровяных клеток, которые атакуют вирусы и бактерии. Поэтому отдыхайте и много спите, и помните, что для ночного сна нужно от 7 до 9 часов.
2. Пейте много жидкости – от 2 до 2,5 л в день
Потребление жидкости очень важно, потому что жидкость помогает выводить токсины, что в свою очередь ускоряет процесс выздоровления. Выбирайте негазированную воду и травяные чаи, например, липовый, ромашковый. Старайтесь не давать детям фруктовые соки, либо давайте их, наполовину разбавленные с водой. Это связано с бактериями, которые живут в форме сахара, называемой глюкозой. Также не следует пить спортивные напитки, так как в них много сахара и синтетических добавок, которые могут усилить воспаление, затрудняя процесс выздоровления.
3. Выбирайте легкую или измельченную блендером пищу
Потеря аппетита является нормальной реакцией организма на температуру. Выбирайте легкую пищу, например, овсяную кашу, куриный суп, картофельное пюре, тушеные овощи. Не употребляйте в пищу продукты с высоким содержанием сахара.
4. Употребляйте пробиотики
Пробиотики – это полезные бактерии, которые необходимы для нормальной работы кишечного тракта и которые содержатся, например, в кефире и т. д. Они особо полезны во время болезни, так как способствуют работе пищеварительного тракта и иммунной системы. Знали ли вы, что 80% нашей иммунной системы находится именно в пищеварительном тракте? Если у вас высокая температура, ваша иммунная система под угрозой. Пробиотики могут помочь улучшить работу иммунной системы.
5. Не кутайтесь
Не накрывайтесь несколькими одеялами или не надевайте слишком теплую одежду, даже если у вас или вашего ребенка озноб. Так температура может не понизиться, а наоборот – еще более повыситься. Вместо этого попробуйте обойтись одним нормальным слоем одежды и одеялом. В комнате также должна быть комфортная температура 22°C.
6. Если температура не превышает 38°C
Вы можете использовать гомеопатический препарат Aflubin*, который поможет облегчить и снять жар и другие симптомы простуды.
7. Если температура превышает 38.5°C или вы не можете переносить температуру
Используйте препараты для снижения температуры, содержащие Ibuprofen* или Paracetamol*. Помните, что температура тела должна понижаться постепенно. Она не должна сразу же опускаться до нормальной температуры. Большинство людей чувствуют себя лучше при снижении температуры всего на несколько градусов. Таким образом, чтобы избавиться от высокой температуры, для начала ее нужно понизить.
Что такое температура?
Высокая температура является заболеванием, чаще всего побочным эффектом или симптомом инфекции.
Обычно высокая температура вызывает наибольшие опасения, если заболевает младенец или ребенок. У детей могут появиться дополнительные симптомы, например, сонливость, апатия, нервозность, плохой аппетит, боль в горле, кашель, боль в ушах, рвота и понос. Это серьезные симптомы, поэтому вам обязательно следует обратиться к семейному врачу.
Считается, что у ребенка есть температура, если она достигает: 38°C при ректальном измерении, 37,5°C при оральном измерении (во рту) или 37,2°C, измеряя в подмышке. У взрослого повышенной температурой считается температура выше 37,2°C – 37,5°C .
В целом повышенной температурой считается температура тела, которая выше нормальной, то есть 36,6°C. Диапазон нормальной температуры тела составляет от 36,4 – 37,2.
Нормальная температура тела может меняться в зависимости от возраста, общего состояния здоровья, уровня физической активности и даже времени суток. Это нормально, что температура самая высокая между поздним послеполуденным временем и ранним вечером, а самая низкая – с полночи до раннего утра.
Причины повышенной температуры
Есть много причин, которые вызывают температуру. В большинстве случаев температура неопасна и появляется кратковременно в результате какого-нибудь вирусного заболевания. Однако повышенную температуру нельзя игнорировать. Практически любая инфекция может вызвать температуру: инфекции дыхательных путей, ушные инфекции, синусовые инфекции, бронхит, пневмония, туберкулез, инфекции мочевыводящих путей, вирусный гастроэнтерит и бактериальный гастроэнтерит, мононуклеоз, костные инфекции, аутоиммунные заболевания или воспаления, такие как артрит, ревматоидный артрит, рак на ранних стадиях. Менструальный цикл женщины также может вызвать повышение температуры на один градус или более. Некоторые лекарства, например, отдельные антибиотики или антигистаминные препараты, также могут вызвать повышение температуры
У ребенка может быть пониженная температура в течение одного или нескольких дней после некоторых прививок. Прорезывание зубов также может вызвать небольшое повышение температуры, однако обычно она не превышает 38°C.
Повышенная температура тела неприятна, однако это способ нашего тела сказать нам, что в организме что-то не так и что он борется с проблемой. Температура – это способ борьбы организма с инфекцией, и иногда лучше всего позволить организму делать свое дело. Однако к повышенной температуре никогда нельзя относиться легкомысленно, за ней необходимо следить. Хочу подчеркнуть, что всегда необходимо внимательно следить за человеком с повышенной температурой, и в случае опасений немедленно обращаться к семейному врачу.
Риски: Когда нужно обязательно сообщать врачу о повышенной температуре
Важно знать, в каких случаях вам обязательно необходимо связаться с семейным врачом или звонить по консультативному телефону семейных врачей 66016001, если у ребенка или взрослого высокая температура:
- Если младенец младше 3 месяцев и ректальная температура составляет 38°C или выше;
- Если ребенку от 3 до 12 месяцев и температура составляет 39°C или выше;
- Если ребенок младше 2 лет и температура 38,5°C держится более 48 часов;
- Ребенок плачет, но слезы не образуются;
- В течение последних восьми часов не было мочеиспускания;
- Имеются другие симптомы, свидетельствующие о болезни, которую нужно лечить, например, боль в горле, боль в ухе, диарея, тошнота, рвота или кашель;
- При серьезных медицинских заболеваниях, таких как диабет, болезнь сердца, онкологические заболевания, кистозный фиброз;
- Если есть апатия, сонливость или плохое самочувствие, даже если температуру удалось сбить;
- При нарушении сердечного ритма;
- Температура снова повышается, после того, когда она уже прошла;
- Если температура пропадает и появляется на неделю или дольше, даже если она не высокая;
- Если недавно сделана прививка.
Звоните в службу неотложной медицинской помощи, если у взрослого или ребенка имеются следующие симптомы:
- У младенца в возрасте до 3 месяцев температура выше 38°C или ниже 36°C;
- Температура выше 40,5°C и она не сбивается медикаментами;
- Больного сложно разбудить;
- Судороги;
- Бессознательное состояние;
- Больной кажется растерянным;
- Не может ходить;
- Затрудненное дыхание;
- Синеватый, серый цвет кожи; синие губы, язык или ногти;
- Сильная головная боль;
- Плачет и невозможно успокоить;
- Головокружение.
*Перед применением лекарств консультируйтесь с врачом. Консультируйтесь с врачом или фармацевтом по вопросам применения лекарства. Необоснованный прием лекарств вреден для здоровья.
- делиться (2)
- делиться
- draugiem_logo
делиться
Высокая температура: без паники
К высокой температуре тела надо относиться, как к помощнику, чье участие должно быть, с одной стороны, своевременным, с другой, кратковременным. Однако высокая температура, как правило, нас пугает.
На самом деле жар – это нормальная и даже желательная реакция организма на болезнь или травму, его стремление к самоизлечению. Так он борется с вторжением бактерий, вирусов или вредных веществ. Поэтому снижать температуру тела с помощью жаропонижающих лекарств нужно далеко не всегда. А по большому счету борьба с жаром заключается в первую очередь в лечении вызвавшей его болезни.
Температура 38-38,5°С — легкий жар; 38,6- 39,5° С — умеренный; выше 39,5°С — высокий. Температура выше 40,5-41°С является рубежом, за которым она уже представляет опасность для жизни. Впрочем, реакция организма на температуру индивидуальна. Для страдающих сердечно-сосудистыми заболеваниями, для людей с судорожной готовностью даже легкий жар может быть опасным.
Чего не следует делать при высокой температуре:
- Если жар начался у взрослого человека, состояние которого не отягощено хроническими заболеваниями, не надо сбивать температуру ниже безопасных 38°С-39°С жаропонижающими средствами или процедурами, чтобы не мешать организму бороться с инфекцией естественным путем. Сбивая температуру, вы «разрешаете» инфекции распространяться по организму, создаете условия для развития осложнений и обрекаете себя на прием антибиотиков. Кроме того, вы растягиваете период болезни.
- Не используйте средства, повышающие температуру: горчичники, спиртовые компрессы, парная, горячий душ или ванная, электрическое одеяло, не пейте алкоголь, кофеин содержащие напитки.
- Организм борется с высокой температурой интенсивным потоотделением. Пот, испаряясь с поверхности тела естественным путем, охлаждает организм и предохраняет его от перегрева. Поэтому не укутывайте ни детей, ни взрослых в несколько слоев одеял – чрезмерное утепление мешает телу охлаждаться.
- Не нагревайте воздух. Температура в комнате не должна превышать 22°С — 24°С, но если и при ней больному жарко и он сбрасывает одеяло, это не страшно, главное, чтобы не было сквозняков.
- Обильное питье необходимо при высокой температуре, но лучше, если это будет не очень сладкий брусничный или клюквенный морс, а еще лучше — минеральная вода. Потому что при употреблении сладкого чая или молока с медом или малиновым вареньем вода выходит с потом, а глюкоза подкармливает колонии бактерий во внутренних органах, увеличивая риск осложнений на почки.
Что же делать?
Температуру 38-38,5°С надо «сбивать», если она не снижается в течение 3-5 дней, а также, если у взрослого обычно здорового человека она повышается до 39,5°С.
- Пейте больше, но напитки не должны быть горячими – лучше комнатной температуры.
- Прикладывайте прохладные или даже холодные компрессы. Смочите хлопчатобумажные полотенца, отожмите их и положить на лоб, шею, запястья область паха и подмышек.
- Протирайте тело чуть теплой (27-33°С) или нейтральной температуры (35-35,5°С) водой: больной лежит в постели, а вы протираете, а затем высушиваете сначала лицо, потом лоб, одну руку, затем другую, а также ноги.
- Водные процедуры можно проводить и в ванной: сесть по пояс в воду, а лицо и верхнюю часть тела протирайте водой (двойной эффект: охлаждение тела и смывание токсинов с кожи). Температура воды должна быть 35-35,5° С. Можно принять ванну в постепенно остывающей воде. Нужно забраться в теплую воду, а затем постепенно добавляйте холодную, снижая температуру до 30-31° С.
- Следует строго выполнять постельный режим: больной должен быть одет в хлопчатобумажную одежду (носки, майка, на лоб – повязка), хорошо впитывающую влагу, укрыт легким одеялом с хлопчатобумажным пододеяльником, подушка – тоже в хлопчатобумажной наволочке. По мере намокания белья – меняйте его.
Тревожный сигнал
Когда вызывать врача:
Иногда повышение температуры тела предупреждает о серьёзном недомогании. Врача надо вызывать, если:
- жар возник без видимой причины;
- жар у человека с серьёзным хроническим заболеванием, таким как болезнь сердца или заболевания дыхательных путей;
- жар у ребёнка младше года;
- жар продолжается больше 5 дней (3 дней у ребёнка);
- при лечении температура снижается, а потом снова поднимается;
- у больного сильная жажда, пересохший рот, головокружение, кожа менее эластичная, чем обычно, тёмная моча или уменьшение мочевыделения;
- температура резко поднимается от небольшой (37,2°С) до очень высокой (40°С) – особенно у детей. Если нет возможности вызвать врача или скорую помощь, срочно везите ребёнка в приёмное отделение.
Когда нужна срочная медицинская помощь:
Немедленно вызывайте врача, если у больного с высокой температурой:
- сыпь;
- сильная головная боль;
- неподвижность шеи;
- помутнение сознания или раздражительность;
- боль в животе;
- сильная боль в спине;
- кашель с коричневой или зелёной мокротой;
- болезненное мочеиспускание.
Врач-валеолог Руденя Е.Н.
Информация
- Новости
- Единые дни здоровья
- Статьи
- Аудиожурнал «Ваше здоровье»
Телефоны
Телефоны «Горячей линии» УЗ «Солигорская ЦРБ» с 9.00 до 13.00 и с 14.00 до 16.00, кроме субботы и воскресенья тел. +375 (174) 26-40-51
«Телефон доверия» для анонимного сообщения о случаях коррупционных правонарушений со стороны медицинских работников УЗ «Солигорская ЦРБ» тел. +375 (174) 31-32-50