Закрытые травмы сердца виды симптомы неотложная помощь
Травмы груди
Правила поведения
Травмы груди, оказание первой помощи
Травмы груди являются одними из наиболее тяжелых повреждений. В грудной клетке располагаются жизненно важные органы (сердце, легкие), крупные сосуды, повреждение которых может быть смертельно опасно. При повреждениях грудной клетки часто развиваются тяжелые осложнения (например, нарушения дыхания), которых можно избежать при своевременном оказании первой помощи.
Основные проявления травмы груди, особенности наложения повязок при травме груди, наложение окклюзионной (герметизирующей) повязки
При травмах груди часто отмечаются переломы и ушибы ребер, которые характеризуются припухлостью в месте перелома, резкой болью, усиливающейся при дыхании и изменении положения тела пострадавшего.
При переломах и ушибах ребер необходимо придать пострадавшему полусидячее положение и контролировать его состояние до прибытия скорой медицинской помощи.

Помимо переломов ребер встречаются и ранения груди, при которых нарушается ее герметичность, что, в свою очередь, приводит к резким нарушениям в работе легких и сердца. Без оказания адекватной и своевременной помощи это может привести к смерти пострадавшего в течение короткого промежутка времени. Признаками такого повреждения является наличие раны в области грудной клетки, через которую во время вдоха с характерным всасывающим звуком засасывается воздух; на выдохе кровь в ране может пузыриться. Дыхание у пострадавшего частое, поверхностное, кожа бледная с синюшным оттенком.
При ранениях груди следует осуществить первичную герметизацию раны ладонью, после чего наложить герметизирующую (окклюзионную) повязку. Для этого непосредственно на рану помещается воздухонепроницаемый материал (упаковка от перевязочного пакета или бинта, полиэтилен, клеенка).
После наложения воздухонепроницаемого материала его можно закрепить лейкопластырем и оставить незафиксированным уголок. Оставленный свободный уголок выполняет функцию клапана – не дает воздуху поступать в грудную клетку и позволяет снизить избыточное давление в ней.

Другим доступным способом является закрепление воздухонепроницаемого материала бинтом.

Такому пострадавшему также следует придать полусидячее положение с наклоном в пораженную сторону.
Особенности наложения повязки на рану груди с инородным телом
При обнаружении инородного тела в ране грудной клетки (осколка стекла, металла, ножа и т.д.) ни в коем случае не следует вынимать его из раны. Необходимо обложить инородный предмет салфетками или бинтами, наложив поверх них давящую повязку для остановки кровотечения.
Травмы черепа и сотрясение мозга
 Переломы свода черепа могут быть закрытыми и открытыми. Местные проявления — гематома в области волосяного покрова части головы, рана при открытом повреждении, другие изменения, выявляемые при ощупывании. Могут быть нарушения сознания от кратковременной его потери до комы, в зависимости от степени повреждения, что способно привести к нарушению дыхания.
Переломы свода черепа могут быть закрытыми и открытыми. Местные проявления — гематома в области волосяного покрова части головы, рана при открытом повреждении, другие изменения, выявляемые при ощупывании. Могут быть нарушения сознания от кратковременной его потери до комы, в зависимости от степени повреждения, что способно привести к нарушению дыхания.
Первая помощь.
Если пострадавший находится в сознании и удовлетворительном состоянии, то его надо уложить на спину на носилки без подушки. На рану головы наложить повязку. При бессознательном состоянии пострадавшего нужно уложить на носилки на спину в положении полуоборота, для чего под одну из сторон туловища подложить валик из верхней одежды. Голову повернуть в сторону, по возможности в левую, чтобы в случае возникновения рвоты рвотные массы не попали в дыхательные пути, а вытекли наружу. Расстегнуть всю стягивающую одежду. Если у пострадавшего имеются зубные протезы и очки, то снять их. При острых нарушениях дыхания произвести искусственное дыхание.
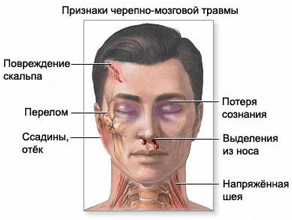
Перелом основания черепа. В раннем периоде отмечаются кровотечение из ушей, носовое кровотечение, головокружение, головные боли, потеря сознания. В более позднем периоде появляются кровоизлияния в области глазниц, истечение из носа и ушей спинномозговой жидкости.
Первая помощь.
Пострадавшего уложить на спину, освободить дыхательные пути от слизи, рвотных масс, при нарушении дыхания провести искусственное дыхание; в случае выделения крови и спинномозговой жидкости из ушей и носа провести тампонацию на короткий промежуток времени; срочно госпитализировать.
Сотрясение головного мозга развивается, главным образом, при закрытой черепно-мозговой  травме. Оно проявляется потерей сознания различной продолжительности, от нескольких мгновений до нескольких минут. После выхода из бессознательного состояния отмечаются головная боль, тошнота, иногда рвота, пострадавший почти всегда не помнит обстоятельств, предшествовавших травме, и самого момента ее. Характерны: побледнение или покраснение лица, учащение пульса, общая слабость. Ушиб головного мозга характеризуется длительной потерей сознания (свыше 1 -2 ч) и возможен при закрытой и открытой черепно-мозговой травме. В тяжелых случаях при ушибе могут нарушаться дыхание и сердечнососудистая деятельность.
травме. Оно проявляется потерей сознания различной продолжительности, от нескольких мгновений до нескольких минут. После выхода из бессознательного состояния отмечаются головная боль, тошнота, иногда рвота, пострадавший почти всегда не помнит обстоятельств, предшествовавших травме, и самого момента ее. Характерны: побледнение или покраснение лица, учащение пульса, общая слабость. Ушиб головного мозга характеризуется длительной потерей сознания (свыше 1 -2 ч) и возможен при закрытой и открытой черепно-мозговой травме. В тяжелых случаях при ушибе могут нарушаться дыхание и сердечнососудистая деятельность.
Первая помощь.
Пострадавшего уложить на носилки даже при самой кратковременной потере сознания. При открытой черепно-мозговой травме, вызвавшей сотрясение мозга или ушиб, на рану наложить повязку. В случае остановки сердца, дыхания провести непрямой массаж сердца, искусственное дыхание методом “рот в рот”, “рот в нос” или использовать специальные приспособления.
ПОЛИТРАВМА / POLYTRAUMA
ISSN: 1819-1495
E-ISSN: 2541-867X

И.В. Власова
ГАУЗ КО «Областной клинический центр охраны здоровья шахтеров», г. Ленинск-Кузнецкий
Россия
к.м.н., заведующая отделением функциональной диагностики
Н.Д. Васильева
ГАУЗ КО «Областной клинический центр охраны здоровья шахтеров», г. Ленинск-Кузнецкий
Россия
врач-кардиолог, детская поликлиника
А.В. Богданов
ГАУЗ КО «Областной клинический центр охраны здоровья шахтеров», г. Ленинск-Кузнецкий
Россия
врач-реаниматолог, отделение реанимации и интенсивной терапии
С.В. Шерман
ГАУЗ КО «Областной клинический центр охраны здоровья шахтеров», г. Ленинск-Кузнецкий
Россия
заведующий детским хирургическим отделением
№ 3 — 2020

- Главная
- О журнале
- Вход
- Регистрация
- Поиск
- Новости
- Статистика
Власова И.В., Васильева Н.Д., Богданов А.В., Шерман С.В.
Государственное автономное учреждение здравоохранения Кемеровской области «Областной клинический центр охраны здоровья шахтеров», г. Ленинск-Кузнецкий, Россия
ПОЛИТРАВМА У ДЕТЕЙ. ТУПАЯ ТРАВМА СЕРДЦА. КЛИНИЧЕСКИЙ СЛУЧАЙ НЕПОЛНОГО РАЗРЫВА МИОКАРДА ЛЕВОГО ЖЕЛУДОЧКА
В этиологической структуре детской инвалидности и смертности одно из первых мест принадлежит травме. Уровень детского травматизма продолжает возрастать. Показатель смертности от травм в Российской Федерации составляет 10,7 на 100 000 населения [1, 2].
Травмы органов грудной полости относятся к одним из самых тяжелых видов механических повреждений и сопровождаются высокой смертностью. По данным литературы, закрытая травма груди у детей в 48,1 % случаев является следствием ДТП, в 27,4 % – падения с высоты [1, 3]. Чрезвычайно опасными при тупой травме груди являются механические повреждения сердца [4]. В структуре торакальной травмы у детей частота закрытых повреждений сердца составляет 7 %, перикарда – 1,3 % [1]. Не исключается занижение истинной частоты закрытых повреждений сердца и перикарда в условиях клиники [1]. Следует отметить, что ушиб сердца у пострадавших с закрытой травмой груди является сложной для диагностики патологией, что обусловлено отсутствием надежных диагностических критериев и полиморфизмом его проявлений [5-7]. Повреждения сердца по своему характеру различны: от сотрясения до разрыва камер и отрыва хорд и клапанов. До настоящего времени нет единого мнения о формах закрытых повреждений сердца и общепринятой единой классификации [8]. Однако большинством не оспаривается наличие как минимум двух видов диагностируемых повреждений – ушиба сердца и разрыва (надрыва) его различных структур [8].
Одними из информативных клинических проявлений ушиба сердца являются различные нарушения ритма и проводимости сердца, поэтому своевременное электрокардиографическое исследование – важный метод диагностики. Частота выявлений электрокардиографических изменений при травме сердца приближается к 100 % [4, 9]. Выявляются также изменения, являющиеся проявлением ишемических нарушений в сердечной мышце при данной травме [3, 9].
Информативным методом исследования при ушибе сердца является ультразвуковая диагностика, позволяющая оценить внутрисердечную гемодинамику. При этом часто выявляют снижение фракции выброса и увеличение объема левого желудочка, а также повышение давления в легочной артерии. Применение данного метода позволяет выявить нарушения анатомической целостности сердца и крупных сосудов [9, 10].
Перспективным при диагностике ушиба сердца в случаях закрытой тупой травмы груди является определение содержания тропонинов, креатинфосфокиназы и миофибриллярной креатинфосфокиназы в плазме крови, N-терминальной части мозгового натрийуретического пептида NT-pro BNP [11, 12].
Как показывает опыт оказания неотложной помощи пострадавшим с повреждениями груди, врачи устанавливают ушиб сердца значительно позже в связи с тем, что клиницисты уделяют первостепенное внимание повреждениям костей грудной клетки и часто развивающемуся при тяжелой травме шоку [1]. Особенностью детской травмы является то, что в 70,6 % случаев травма легких (ушибы и разрывы) происходит при сохранном реберном каркасе грудной клетки. В силу эластичности костных структур, повреждения реберного каркаса у детей наблюдаются менее чем в 1/3 случаев. Таким образом, нередко при закрытой травме груди ушиб сердца выявляют уже патологи при аутопсии [13].
В связи с вышеизложенным изучение семиотики ушиба сердца и вариантов течения данной патологии у детей является актуальной темой [1, 14, 15]. Важной задачей является своевременная диагностика, поэтому лечение пациентов с политравмой необходимо проводить в условиях специализированного многопрофильного центра, где разработаны алгоритмы диагностики и лечения при политравме [3].
Цель – продемонстрировать редкий случай благоприятного течения тяжелого повреждения сердца, сопровождающегося неполным разрывом сердечной мышцы, у ребенка с политравмой.
Исследование выполнено в соответствии с этическими принципами Хельсинкской декларации (World Medical Association Declaration of Helsinki – Ethical Principles for Medical Resarch Involving Human Subjects, 2013) и «Правилами клинической практики в Российской Федерации» (Приказ Минздрава РФ от 19.06.2003 г. № 266), с получением письменного согласия родителей пациента на участие в использовании данных и одобрено локальным этическим комитетом ГАУЗ КО ОКЦОЗШ (протокол № 24 от 04.09.2018 г.).
КЛИНИЧЕСКИЙ ПРИМЕР
Мальчик, 1 год 9 месяцев, был доставлен в детское приемное отделение ГАУЗ КО ОКЦОЗШ бригадой скорой медицинской помощи через 30 минут после получения автодорожной травмы. Обстоятельства травмы: сбит выезжавшим из гаража автомобилем, отмечалась потеря сознания. О поступлении ребенка в тяжелом состоянии станцией скорой медицинской помощи была проинформирована дежурная бригада клиники, интенсивная терапия была начата с момента поступления в детском приемном отделении.
При поступлении состояние ребенка тяжелое. Ребенок в сознании, заторможен. Тяжесть обусловлена травматическим шоком на фоне полученной тяжелой торако-абдоминальной травмы. Кожные покровы бледные, в области левого предплечья, правой голени, передней поверхности грудной клетки отмечались ссадины, гематомы.
В легких дыхание везикулярное, хрипов нет. Частота дыхания 23 в мин. Сердечные тоны ясные, ритмичные, шумов нет, частота сердечных сокращений 140 уд. в мин. Артериальное давление 85/55 мм рт. ст.
Живот при пальпации мягкий, болезненный. Патологических образований в брюшной полости при пальпации не определяется. Симптом Щеткина-Блюмберга сомнительный. Поясничная область без особенностей. Моча получена через катетер, светлая. При ректальном обследовании нависания, инфильтрации стенок кишки не выявлено, пальпация безболезненная.
В приемном отделении ребенок был осмотрен бригадой врачей: нейрохирургом, детским хирургом, детским ортопедом-травматологом, детским реаниматологом. Был выставлен предварительный диагноз: «Тупая травма живота с возможным повреждением органов брюшной полости, не исключено внутрибрюшное кровотечение. Черепно-мозговая травма, сотрясение головного мозга. Ушибы, ссадины левого предплечья, правой голени, передней поверхности грудной клетки».
В экстренном порядке была выполнена лапаротомия, ревизия органов брюшной полости. Была выявлена гематома печеночно-желудочной связки, выполнена ревизия гематомы, гемостаз, дренирование брюшной полости. В послеоперационном периоде проводилась искусственная вентиляция легких со снижением респираторной поддержки. На фоне восстановления высокого уровня сознания и удовлетворительного мышечного тонуса ребенок был переведен на самостоятельное дыхание.
После неотложного оперативного вмешательства было продолжено обследование ребенка. По данным мультиспиральной компьютерной томографии (МСКТ) головного мозга патологии выявлено не было. По результатам МСКТ органов грудной клетки определялись инфильтративные изменения верхней доли левого легкого.
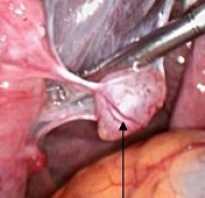
Поскольку гемодинамика пациента была стабильной, не отмечались боли в грудной клетке, результаты электрокардиографии (ЭКГ) оказались весьма неожиданными. Описание ЭКГ: Ритм синусовый, ЧСС – 156 в минуту, глубокий зубец Q в отведениях II, III, AVF и в V4-V6 с небольшим подъемом сегмента ST конкордантной формы в этих отведениях, положительным зубцом Т. Изменения были расценены как инфарктоподобные, с признаками электронегативной ткани в нижней стенке и верхушечно-боковой области левого желудочка. Также не исключались явления перикардита (рис. 1).
Рисунок 1. ЭКГ при поступлении
Эхокардиография (ЭхоКГ) выявила следующие изменения: Размеры камер в пределах возрастных нормативов. Гипертрофии желудочков не выявлено. Систолическая и диастолическая функции левого желудочка (ЛЖ) не нарушены. Фракция выброса (ФВ) не снижена (табл. 1). Структурных и функциональных нарушений клапанов не выявлено. Створки клапанов тонкие, подвижные, регургитация на митральном, трикуспидальном клапанах в пределах физиологической. Сброса на межжелудочковой (МЖП) и межпредсердной перегородках не выявлено. На границе верхушечных и средних сегментов ЛЖ в боковой, нижней стенках и частично в МЖП выявлены дефекты стенки глубиной 5-6 мм и шириной 6-7 мм (в виде полуконцентрической борозды). Остаточная толщина стенки в этой зоне была не более 1,5-1,2 мм. Истонченные участки гипокинетичны. Имеется глубокий дефект в основании латеральной папиллярной мышцы (рис. 2, 3). Передняя стенка без значимых изменений. Сепарация листков перикарда по задней стенке левого желудочка составила 3 мм (рис. 4). Заключение: Признаки неполного внутреннего полуконцентрического разрыва стенки левого желудочка. Небольшое количество жидкости в перикарде (гемоперикард).
Таблица 1. Показатели эхокардиографии при первичном обследовании
Оказание первой помощи при дорожно – транспортных происшествиях
Основные причины смерти в ДТП:
— травмы, не совместимые с жизнью – 20%
— задержка скорой помощи – 10%
— неправильно оказанная первая помощь или бездействие очевидцев – 70%.
Почему так все происходит, как помочь человеку, пострадавшему в ДТП? Ведь в автошколе все изучают правила оказания первой медицинской помощи при ДТП. Но почему-то большинство остается либо равнодушным к чужому горю, либо не знают как помочь. Мы призываем всех автомобилистов не оставаться равнодушными и ознакомиться (либо повторить) с основными принципами оказания первой помощи при ДТП.
Аварии часто случаются в районах, отдаленных от больниц. Это одна из основных причин, когда скорая не может быстро доехать до места аварии. И этот догоспитальный период в наших руках. Умение оказать помощь на этом этапе очень ценится.
Обеспечение безопасности на месте ДТП.
1. Включение аварийной световой сигнализации и установление знака аварийной остановки.
2. Оценка обстановки и уверенность в собственной безопасности, иначе число жертв может возрасти. Автомобиль с бензиновым двигателем сгорает за 5-7 минут, есть вероятность взрыва. Поэтому необходимо заглушить двигатель, отключить аккумулятор (отсоединить провода от аккумулятора всеми возможными способами вырвать, обрезать, открутить). Если автомобиль врезался в столб с линиями электропередач, то возможен обрыв линий. Нужно быть осторожным.
3. Вызов скорой помощи и служб спасения. Пусть всегда в вашей телефонной книге будут занесены в память номера служб спасения:
«03» в России — служба скорой помощи
«01» в России — пожарная служба, но через нее всегда можно вызвать скорую помощь и службу спасения
Последовательность оказания помощи при ДТП.
1. Вызываем скорую помощь.
2. Необходимо извлечь пострадавшего из машины. Это очень ответственный момент, так как можно усугубить тяжесть полученных травм. Основные травмы при ДТП – это черепно-мозговая травма, травмы грудного отдела и нижних конечностей. Перед извлечением пострадавшего из автомобиля, необходимо устранить все то, что может помешать этому. Вытягивают человека, взяв его за подмышечные области.


Так как при аварии человек получает различного рода травмы, ушибы, переломы, нельзя создавать никаких резких движений. Ни в коем случае нельзя дергать и вытягивать конечности. А также ни в коем случае не сгибайте конечности и туловище. Если есть подозрение на перелом позвоночника, то такого больного укладывают на живот, чтобы место перелома оставалось в относительном покое.
3. После извлечения пострадавшего все необходимо делать максимально осторожно и максимально быстро оценивать его состояние. Для начала необходимо устранить сдавливающую одежду, чтобы обеспечить приток кислорода (убрать галстук, разорвать одежду, ослабить ремень и др). Любое неосторожное движение или надавливание может только усилить боль, будьте внимательны.
4. Оцениваем состояние пострадавшего. Для начала необходимо оценить состояние жизненно-важных функций, от этого и будет зависеть характер оказания первой помощи:
— дыхание: в норме количество вдохов в минуту у взрослого – 16-20, у детей – 20-23. У пострадавшего может развиться как учащенное дыхание (25-30), так и редкое (8-10), что может свидетельствовать о развитии шока;
— пульс: прощупывать его лучше на сонной (шея) или лучевой артерии (в месте ношения часов). В норме 60-80, у детей 80-90. Учащенный пульс или редкий (менее 60), а также неритмичный может быть признаком шока;
— реакция зрачков: у здоровых людей зрачок сужается при свете и расширяется при темноте. Если у пострадавшего зрачки расширены и не реагируют на свет – это признак опасного для жизни состояния.
— кожные покровы: в норме розовой окраска и теплые на ощупь. При обмороке и кровопотере становятся бледными и холодными. В случае тяжелого нарушения дыхания и кровопотери – синюшными. У спасателей на такую оценку должно отводиться 5-10 секунд. Потому, что в данных случаях важна каждая минута.
Реанимация пострадавшего при признаках клинической смерти.
Каждый из следующих признаков не является главным и достоверным признаком клинической смерти. Диагноз ставится при наличии всех признаков или большинства из них:
— отсутствие пульсации на крупных сосудах (сонных или бедренных). На лучевой артерии пульс лучше не проверять, так как при систалическом давлении (верхнее) 50-60 мм.рт.ст. он уже исчезает;
— изменение цвета кожи и слизистых (появление бледности или чаще выраженной синюшности).
Клиническая смерть – это период между жизнью и смертью, при котором отсутствуют клинические признаки жизни, но жизненно важные процессы в организме еще продолжаются. Это тот период, когда можно спасти человека. При оказании реанимации в первые 3 минуты вероятность спасения 75%, если время затягивается до 5 минут – вероятность спасения 25%. И если свыше 10 минут – то спасти человека уже нереально. Так как за, казалось бы, считанные минуты умирает мозг человека.
Общие принципы реанимации:
— пострадавшего необходимо положить на твердую поверхность;
— под шею подкладывается валик во избежание западания языка;
— непрямой массаж сердца с искусственным дыханием. Соотношение числа сжатий грудной клетки и искусственных вдохов – при оказании помощи одним человеком на 2 вдоха 15 сжатий, при оказании помощи двумя – на 1 вдох 5 сжатий. Общее число вдохов 12-16 в минуту, сжатий грудной клетки – 60-70 в минуту. Вдувание воздуха должно занимать 1-2 секунды. Продавливание грудной клетки должно быть на 4-5 см, у детей 2-3 см и производится основанием ладони одной руки. Массаж продолжают до полного восстановления сердечной деятельности.



Признаки эффективной реанимации:
— появление пульсации на сонной артерии;
— кожные покровы обретают розовый цвет;
— появление самостоятельного дыхания.
Общие принципы оказания первой медицинской помощи при ДТП.
— при отсутствии дыхания приступить к искусственному дыханию;
— при отсутствии пульса – вместе с искусственным дыханием делать непрямой массаж сердца;
— обработать раны, наложить повязку. При переломах – наложить шины.
Автомобильная аптечка.
В новый состав автомобильных аптечек добавлены перевязочные средства, так как входящих ранее 3-х бинтов не хватало для оказания помощи даже одному пострадавшему. Исключение лекарственных препаратов обусловлено тем, что в жару температура может достигать 40-50 градусов по Цельсию. Это очень грубое нарушение. При высокой температуре препараты могут менять свои свойства и быть опасными для жизни. Да и такие препараты, как анальгин и активированный уголь не имеют никакого отношения к спасению жизни человека.
Состав автомобильной аптечки рассчитан на оказание первой медицинской помощи при тяжелых травмах, которые могут угрожать жизни человека. Далее в Законе указано: «При этом водитель может по своему усмотрению хранить в аптечке лекарственные средства и изделия медицинского назначения для личного пользования, принимаемые им самостоятельно или рекомендованные лечащим врачом и находящиеся в свободной продаже в аптеках». Кроме самого состава автомобильной аптечки были разработаны рекомендации по её применению.
Всё о первой помощи
Важное!
Опрос
Последние новости
- 1 из 30
- ››
Вход в систему
- Главная
- Первая помощь
Первая помощь при травме головы, груди, живота
Первая помощь при травме головы. Первая помощь при травме груди. Первая помощь при травме живота.
Травмы головы являются одними из наиболее тяжелых повреждений, которые пострадавшие могут получить в результате происшествий. Очень часто они (особенно ранения волосистой части головы) сопровождаются значительным кровотечением, которое может угрожать жизни пострадавшего на месте происшествия. Травмы головы могут также сопровождаться нарушением функции головного мозга. Для черепно-мозговой травмы характерны бледность, общая слабость, сонливость, головная боль, головокружение и потеря сознания. Пострадавший может быть в сознании, но при этом он может не помнить обстоятельств травмы и событий, ей предшествующих. Более тяжелое повреждение мозга может сопровождаться длительной потерей сознания (кома), параличами конечностей. Переломы костей черепа могут сопровождаться, кроме того, следующими признаками: выделение бесцветной или кровянистой жидкости из ушей, носа; кровоподтеки вокруг глаз.
Первая помощь:
- Пострадавшего в сознании необходимо уложить на спину и контролировать его состояние.
- Если пострадавший находится без сознания, следует придать ему устойчивое боковое положение, которое уменьшает вероятность западения языка и сводит к минимуму возможность попадания рвотных масс или крови в дыхательные пути.
- При наличии раны надо наложить повязку. В случае, если у пострадавшего отмечаются признаки нарушения целостности костей черепа, необходимо обложить края раны бинтами и только после этого накладывать повязку.
- При развитии судорог следует попытаться обеспечить профилактику дополнительных травм.
- При повреждениях глаз следует наложить повязку с использованием стерильного перевязочного материала из аптечки первой помощи. Повязка в любом случае накладывается на оба глаза.
- При отсутствии признаков дыхания необходимо приступить к проведению сердечно-легочной реанимации в объеме компрессий грудной клетки и искусственной вентиляции легких.
Травмы грудной клетки часто наблюдаются при дорожно-транспортных происшествиях (при ударе грудью о рулевую колонку, наездах транспортных средств на пешехода и т.д.). При этом часто отмечаются переломы и ушибы ребер, которые характеризуются припухлостью в месте перелома, резкой болью, усиливающейся при дыхании и изменении положения тела пострадавшего. Помимо переломов ребер возможны и ранения грудной клетки, при которых возможно нарушение ее герметичности, что, в свою очередь, приводит к резким нарушениям в работе легких и сердца. Без оказания адекватной и своевременной помощи это может привести к смерти пострадавшего в течение короткого промежутка времени. Признаками такого повреждения является наличие раны в области грудной клетки, через которую в неё во время вдоха с характерным всасывающим звуком засасывается воздух; на выдохе кровь в ране может пузыриться. Дыхание у пострадавшего частое, поверхностное, кожа бледная с синюшным оттенком.
Первая помощь при переломах и ушибах ребер:
- Придать пострадавшему полусидячее положение .
- Контролировать состояние пострадавшего до прибытия скорой медицинской помощи.
Первая помощь при ранениях грудной клетки:
- Осуществить первичную герметизацию раны ладонью пострадавшего до наложения повязки.
- Наложить герметизирующую (окклюзионную) повязку с использованием воздухонепроницаемого материала (упаковка от перевязочного пакета или бинта, полиэтилен, клеенка).
- Придать пострадавшему полусидячее положение с наклоном в пораженную сторону.
- При нахождении в ране инородного предмета – зафиксировать его, обложив салфетками или бинтами, и наложить повязку.
3. Травмы живота и таза. При различных происшествиях возможно получение тупой травмы живота и ранений живота пострадавшим. Тупая травма живота может оставаться незамеченной, пока внутреннее кровотечение не вызовет резкого ухудшения состояния, при этом пострадавшие будут жаловаться на постоянную острую боль по всему животу, сухость во рту; может отмечаться тошнота, рвота; наблюдается доскообразное напряжение мышц живота; признаки кровопотери. При ранениях живота с тяжёлыми травмами внутренних органов повреждения его передней стенки могут быть как значительными, так и малозаметными. Поэтому все пострадавшие с любыми травмами живота должны в обязательном порядке быть осмотрены врачом. При наличии проникающего ранения живота может быть выпадение внутренних органов, внутреннее или наружное кровотечение.
Первая помощь:
- На рану наложить нетугую повязку, выпавшие внутренние органы закрыть стерильными салфетками.
- Положить холод на живот.
- Пострадавшему придать положение на спине с полусогнутыми ногами.
- При нахождении в ране инородного предмета — зафиксировать его, обложив салфетками или бинтами, и наложить повязку для остановки кровотечения.
- При повреждении живота запрещается вправлять в рану выпавшие внутренние органы, туго прибинтовывать их, извлекать из раны инородный предмет, давать обезболивающие препараты, поить и кормить пострадавшего.
Наложение окклюзионной (герметизирующей) повязки при травме груди.

Вначале рану на груди следует закрыть воздухонепроницаемым материалом (оболочкой от бинта)…
Травмы кровеносных сосудов
Повреждения кровеносных сосудов — артерий, вен, сосудисто-нервных пучков могут происходить при открытых и закрытых травмах. Большой процент травм в мирное время приходится на повреждение сосудов конечностей и сосудов шеи. По статистике, травмы сосудов нижних конечностей встречаются в 2 раза чаще, чем верхних. Разрыв крупного кровеносного сосуда и, как следствие, кровотечение угрожает жизни человека. Поэтому критично важно при оказании первой медицинской помощи остановить кровь и в короткие сроки доставить пострадавшего в больницу.
Причины травмы сосудов могут быть разные: автомобильные аварии, повреждения действующими механизмами на производстве и в быту, травмирование острыми предметами, огнестрельные раны, разрывы сосудов при вывихах и переломах костей. Различают открытые и закрытые повреждения сосудов.
Открытые повреждения сосудов сопровождаются нарушением кожных покровов, при этом происходит полный разрыв кровеносного сосуда или частичное повреждение стенок сосудов (артерий и вен). Обычно таким травмам сопутствуют заметные наружные кровотечения.
Закрытые травмы кровеносных сосудов происходят под воздействием тупых предметов, при падении или ушибах, целостность кожных покровов при этом не нарушается. Внутренние кровотечения при закрытых травмах гораздо сложнее диагностировать, соответственно, выше риск недооценить угрозу жизни человека. Диагностика внутреннего кровотечения происходит на основании клинических признаков повреждения сосудов: увеличивающаяся гематома (при неполном разрыве артерий — пульсирующая), бледность кожных покровов, учащение пульса, снижение давления, боли. При интенсивном кровотечении у потерпевшего может развиться геморрагический шок — острое, требующее неотложной помощи состояние, вызванное нарушением гемодинамики, вплоть до потери сознания, резкого падения давления, тахикардии, остановки сердца.
Осложнения травмы сосудов, особенно крупных магистральных артерий и вен, могут проявиться в виде ложных аневризм (чрезмерное растяжение и выпячивание стенки сосуда), посттравматических венозно-артериальных свищей. Возможно инфицирование гематом, развитие ишемической гангрены конечностей (гибель тканей из-за недостаточности кровообращения), полиорганная недостаточность (нарушение работы нескольких органов) и другие последствия. Эти патологии возникают из-за нарушения питания тканей, недостатка кислорода, изменения обмена веществ.
Повреждения сосудов относятся к категории травм, при которых жизненно важно правильно оказать первую медицинскую помощь, оперативно вызвать врачебную бригаду и доставить потерпевшего в больницу. Это снизит угрозу ампутаций, поможет сохранить работоспособность поврежденных частей тела, сократит период реабилитации, во многих случаях — спасет жизнь. Важно не допустить ошибки при оказании первой помощи.
Как действовать, если вы столкнулись с травмой сосудов и кровотечением
Главная задача при любой ране с кровотечением — остановить или уменьшить потерю крови. Необходимо крепко прижать рану имеющимся под рукой мягким чистым предметом. Для этих целей можно использовать одежду, носовой платок, салфетку — они помогут равномерно распределить давление на поврежденные ткани. Если рана глубокая, полость заполняется тканевым тампоном (это может быть свернутый бинт, сложенный обрывок одежды), который интенсивно зажимается рукой.
При всех манипуляциях и во время ожидания медицинской помощи пострадавший должен находиться в горизонтальном положении. При повреждении конечностей, их лучше приподнять выше уровня сердца или максимально согнуть в суставе. Когда кровотечение ослабнет, можно наложить давящую повязку. При этом бинт или полосу ткани накладывают поверх тампонирующего материала, постепенно перенося давление с фиксирующей руки на повязку. Если ожидается быстрое прибытие медиков, лучше самостоятельно давящую повязку не накладывать.
Необходимо также до приезда врачей попытаться оценить вид кровотечения по следующим признакам: кровь алая и бьет струей — повреждена артерия, темная кровь, медленно вытекает — венозное кровотечение.
При венозном кровотечение можно наложить повязку на центр раны — и остановить кровь. В этом случае нет необходимости накладывать жгут. Более того, если при венозном кровотечении наложить артериальный жгут — выше раны, то венозное кровотечение усилится. Можно нанести вред потерпевшему. Поэтому если от давящей повязки есть эффект, дополнительно кровоостанавливающий жгут накладывать не нужно.
Если кровотечение сильное, явно артериальное, необходимо выше места кровотечения передавить кровоток в поврежденной конечности с помощью жгута — это может спасти человеку жизнь.
Артериальный жгут обязан быть в аптечке в любом транспорте, медучреждении. Жгут накладывают, предварительно проложив под него одежду или ткань, затягивают очень сильно и обязательно фиксируют время наложения жгута. Во время холодной погоды наложение жгута не должно длиться более 1 часа, при теплой погоде — до 2 часов. Потом следует или добраться до больницы, или изменить положение жгута, сняв и наложив его снова. Нельзя использовать для изготовления жгута тонкие материалы, которые могут повредить кожу.
В стационаре врач оценивает клинические признаки повреждения сосудов, наличие угрозы жизни пострадавшего. Оценивается также возможность сохранения жизнеспособности и восстановления функций поврежденной конечности или органа. Сосудистый хирург может восстановить проходимость артерий и вен, сшить сухожилия и нервы, которые пострадали.
Возможность восстановления зависит от многих факторов: размер повреждений, время после травмы, состояние потерпевшего и многое другое. При значительных повреждениях, связанных с нарушением питания всей конечности, и отсутствии экстренной помощи вероятность вернуть жизнь поврежденной конечности снижается. Например, при ампутации пальца — у врача есть около суток на реплантацию. При травмах плеча или предплечья — уже 6 часов, в течение которых можно рассчитывать на восстановление жизнеспособности.
Для диагностики внутренних кровотечений используется компьютерная томография и лапароскопия. При проведении лапароскопии можно одновременно оказать оперативную помощь и остановить внутреннее кровотечение.
Вопрос — ответ
Можно ли визуально оценить уровень наружной кровопотери?
Ориентировочно пятно крови на полу или одежде размером 30 х 30 см — соответствует 100 мл потерянной крови; 1 кв. м поверхности — приблизительно 1 л вытекшей крови.
Можно ли пострадавшему давать пить при оказании помощи?
Нежелательно. Лучше просто смачивать губы. Выпитая жидкость может препятствовать дальнейшему проведению наркоза. Необходимо дождаться врачей скорой помощи — при необходимости они наладят поставку жидкости в организм через вену.
Можно ли собрать кровь и перелить обратно больному?
Этот метод носит название реинфузия аутокрови. Его применение возможно в плановом порядке, в условиях стационара, с использованием специального оборудования и реагентов. Обычно кровь, которую теряет пострадавший после травмы, успевает свернуться и непригодна для переливания.
Можно ли осуществить прямое переливание крови пострадавшему?
Прямое переливание крови в Украине запрещено. Кровь должна быть протестирована на инфекции, и только после этого она может поступить в организм больного.
Можно ли обработать рану спиртсодержащими антисептиками?
Нежелательно заливать рану спиртом — это причиняет дополнительную боль и может ухудшить состояние потерпевшего. Можно очистить рану от явных загрязнений, от кусков одежды. Если в ране остался ранящий предмет, лучше не пытаться удалять его самостоятельно — это может вызвать усиление кровотечения. Кроме того, расположение предмета в ране поможет хирургу четко сориентироваться в характере повреждений.