Перемежающаяся хромота причины и симптомы диагностика лечение и прогнозы
Заболевания периферических артерий
Описание
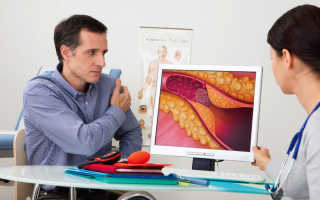
Заболевания периферических артерий (ЗПА) или облитерирующий эндартериит – воспалительное заболевание, поражающее чаще всего артерии нижних конечностей, реже — верхних, при котором сужаются кровеносные сосуды (атеросклероз), нарушается нормальный кровоток, приводящий к недостаточному кровоснабжению тканей нижних конечностей. ЗПА ног различается по трем видам в зависимости от их локализации: тазовое (подвздошная артерия), бедренное (бедренные артерии) и голени (артерии голени и ступней).
Тромбоз инфраренального отдела брюшной аорты, известный как синдром Лериша, приводит к нарушению кровообращения обеих ног с болевыми ощущениями в области ягодиц и бёдер. У мужчин при этом может развиться импотенция. Периферийная артериальная окклюзия встречается довольно часто. В основном этим недугом страдает до 10% населения Германии в возрасте старше 50 лет, но только в одной трети случаев болезнь имеет выраженные симптомы, причем у мужчин она встречается в четыре раза чаще, чем у женщин.
Симптомы
В зависимости от вида и степени тяжести симптомов ЗПА подразделяется, согласно Фонтейну, на четыре стадии.
- Стадия I: отсутствие жалоб – длина проходимого больным расстояния не ограничена.
- Стадия II: если в результате спазма в периферических сосудах происходит недостаточное снабжение мышц кислородом, то это может привести к так называемой перемежающейся хромоте, характеризующейся болевыми ощущениями в нижних конечностях, которые возникают в процессе ходьбы и утихают при прекращении движения. При этом люди вынуждены через определенное время делать остановки во время ходьбы, чтобы избавиться от болей. Этот этап также делится на дополнительные стадии, в зависимости от пройденного человеком расстояния.
- Стадия IIа: длина расстояния при безболезненной ходьбе составляет более 200 метров;
- Cтадия IIв: расстояние, пройденное человеком без болевых ощущений — менее 200метров;
- Стадия III: ощущение боли в состоянии покоя;
- Стадия IV: разрушение тканей (некроз) с появлением язв и ран в связи с большой нехваткой кислорода в тканях.
Наряду с болями появляется и ряд других признаков нарушения кровообращения в нижних конечностях: бледность кожного покрова конечностей и ощущение холода в ногах, отсутствие пульсации в пораженных конечностях, мышечная слабость во время физических упражнений, незаживающие язвы и раны из-за сужения (стеноза) кровеносных сосудов и недостаточного снабжения мышц кислородом.
Причины и риски
Главной причиной заболевания периферических артерий считается, в основном, атеросклероз. Гораздо реже ЗПА возникает на основе травм, воспалительных заболеваний, эмболий, воспаления крупных кровеносных сосудов вследствие нарушения кровообращения. К основным факторам риска развития атеросклероза и ЗПА относятся: курение, сахарный диабет (Diabetes mellitus),повышенное кровяное давление (артериальная гипертония), нарушение обмена веществ из-за ожирения. Среди других факторов риска называют также половой признак (мужчины страдают атеросклерозом чаще, чем женщины), возраст, наследственность, неправильное питание (например, чрезмерное употребление жиров, мяса и недостаточное – овощей и фруктов), лишний вес (ожирение), отсутствие движения и физических нагрузок.
Обследование и диагноз
С целью подтверждения диагноза при подозрении на ЗПА врачу необходимо провести ряд тестов: медицинский осмотр, включающий в себя проверку цвета кожного покрова конечностей, нарушения кровообращения, контроль частоты пульса, температуры тела, прослушивание на предмет потока шумов, тестирование сенсорики и моторики, клинические исследования (эргометрия для определения пройденного расстояния на беговой дорожке, допплерография, осциллографирование, цветное дуплексное УЗИ, цифровая ангиография, КТ-ангиография (КТА), магнитно-резонансная ангиография (МРА) и лабораторные исследования на определение СК миоглобина и С-реактивного белка (СРБ).
Лечение
Лечение ЗПА следует проводить в соответствии со стадиями болезни. На первой стадии уместно консервативное лечение – в первую очередь, устранение факторов риска сердечно-сосудистых заболеваний. Успешный результат при этом во многом зависит от сотрудничества пациентов с врачом. Чем активнее будут их действия (например, отказ от курения, контроль артериального давления и т.д.), тем успешнее они смогут остановить прогрессирование болезни и избежать таких осложнений, как инфаркт или инсульт. На второй стадии, наряду с корректировкой факторов риска, рекомендуется медикаментозное лечение и увеличение уровня физической нагрузки для ног и сосудов. В качестве лекарственной терапии зачастую применяются такие вазоактивные вещества, как цилостазол, и антитромбоцитарные препараты, например, клопидогрель. Решающую роль в лечении играют движение и ходьба. Они стимулируют образование и развитие коллатерального кровообращения, приводящего к улучшению кровоснабжения пораженных нижних конечностей. На стадииях II — IV, в дополнение к лекарственной терапии, можно применять и реваскуляризационные методы лечения, что означает либо открытое хирургическое вмешательство, либо катетерную процедуру. Последняя предполагает введение в суженный или закупоренный кровеносный сосуд катетера, снабженного стентом, который расширяет проходимость артерии и способствует восстановлению нормального кровообращения. В хирургии зачастую проводятся шунтирующие операции: вшивание дополнительного сосуда в обход пораженной артерии. В случае разрушения большого участка ткани (IV стадия заболевания), и когда реваскуляризационные методы лечения не приносят желаемых результатов, используется, как правило, последняя мера для спасения жизни больного — ампутация конечности.
Течение болезни и прогноз
Течение заболевания зависит от множества факторов и, в частности, от того, насколько успешно можно справиться с главной причиной сужения сосудов — атеросклерозом. В значительной степени это зависит от самого пациента, от того, насколько активно и последовательно он сам будет бороться с факторами риска. Это, прежде всего, отказ от курения и контроль возможного заболевания сахарным диабетом с помощью лекарственных препаратов. Несмотря на то, что атеросклероз полностью излечить невозможно, процесс болезни всё же можно замедлить или даже остановить.
Комментарии
ЗПА зачастую перекликается с другими сердечно – сосудистыми заболеваниями, например, ишемической болезнью сердца или церебрально-артериальным облитерирующим эндартериитом. В связи с этим, врачу рекомендуется не только обследовать пациента по поводу ЗПА, но и быть в курсе имеющихся у больного проблем с сердцем и центральной нервной системой.
Диагностика и лечение атеросклероза (Александров)
Атеросклероз – симптомы, причины, профилактика, диагностика и лечение в клинике «Парацельс», Александров
ВНИМАНИЕ: Доступны онлайн-консультации врачей (более 18 специальностей).
Атеросклероз ー это заболевание, которое поражает крупные и средние артерии. Характеризуется отложением липидов, фиброзных волокон и солей в стенке сосудов. В программу диагностики входит биохимический анализ крови, липидограмма, допплерография, ангиография. К лечению атеросклероза необходим комплексный подход: диетотерапия, модификация образа жизни, медикаментозное и хирургическое лечение.

Общие сведения об атеросклерозе
Постоянное повышение уровня холестерина и других липидов в крови приводит к проникновению и накоплению их в стенках артерий в местах, где они поддаются большой нагрузке давлением (аорта, коронарные сосуды, артериолы мозга, сосуды нижних конечностей и кишечника). Это приводит к сужению просвета артерий и нарушению кровоснабжения органов. Кровотоку мешает как сама атеросклеротическая бляшка, так и тромбы, которые появляются в этих местах. Особенно опасен этот процесс для сердца и головного мозга.
Классификация атеросклероза
В зависимости от локализации патологического процесса выделяют атеросклероз аорты, коронарных сосудов, сосудов головного мозга, почечных артерий, артерий нижних конечностей, мезентериальных (кровоснабжающих кишечник) сосудов.
Клинические формы атеросклеротического поражения сосудов:
- ишемическая болезнь сердца (стенокардия, инфаркт миокарда, кардиосклероз, аритмии, сердечная недостаточность);
- аневризмы;
- нарушение мозгового кровообращения (инсульт);
- артериальная гипертензия (повышение давления выше 140/80);
- тромбоз мезентериальных сосудов;
- ишемическое поражение нижних конечностей (перемежающаяся хромота, гангрена);
- атеросклероз почечных артерий с развитием гипертензии.
Механизм развития атеросклероза
Основную роль в патогенезе заболевания играет нарушение баланса между липидными фракциями крови. При понижении уровня липопротеидов высокой плотности (содержатся в растительных жирах, рыбе, морепродуктах, сыре) и повышении липопротеидов высокой плотности (животные жиры) последние откладываются в стенке сосудов. Этому предшествует локальное повреждение внутренней стенки артерий. В этом играет роль курение, низкий уровень антиоксидантов, некоторые вирусы и бактерии.
Стадии развития атеросклеротических нарушений:
- Стадия липидного пятна. Бляшка не возвышается над уровнем стенки сосуда, клинически не проявляется, никакими методами исследования при жизни не определяются.
- Стадия липосклероза. В липидную массу прорастают волокна соединительной ткани. Это делает бляшку более плотной, она выпячивается в просвет сосуда и затрудняет кровоток в этом участке.
- Стадия атерокальциноза. В бляшке появляются очаги кальцификации, откладываются соли. Бляшка окончательно затвердевает и не подлежит обратному развитию. Здесь же начинается изъязвление бляшки и свертывание крови в сосуде, что ведет к тромбозам.
Факторы риска развития атеросклероза
Все факторы, которые могут привести к развитию атеросклеротического поражения можно условно разделить на 3 группы: управляемые (на них мы можем повлиять), неуправляемые и относительно управляемые.
Управляемые факторы риска:
- рацион богатый животными жирами, транс-жирами, недостаточное потребление растительной пищи;
- курение;
- малоподвижный образ жизни.
Неуправляемые факторы риска:
- наследственность;
- возраст старше 55 лет;
- мужской пол.
Относительно управляемые факторы ー хронические заболевания, которые приводят к метаболическим нарушениям. Их нельзя вылечить, но можно контролировать при помощи диеты и медикаментов. Сюда относят сахарный диабет 2 типа, гипертоническую болезнь, ожирение, тяжелые инфекционные заболевания (например, туберкулез).
Симптомы атеросклероза
Атеросклеротического поражение артерий не проявляет себя, пока не произойдет значительного сужения просвета сосудов. Так, болезнь себя может не проявлять и при 75% перекрытии артерии (если компенсаторные механизмы работают на обычном уровне). Также симптоматика болезни зависит от локализации поражения:
- давящие, жгучие боли за грудиной с иррадиацией в левую руку, лопатку при поражении коронарных артерий;
- гипертония (повышенное артериальное давление), если процесс сосредоточен в аорте или почечных артериях;
- боли в животе, вздутия, метеоризм, частые запоры при локализации бляшки в мезентериальных артериях;
- ухудшение памяти, внимания, интеллекта, расстройства психики, нарушение сна при поражении сосудов головного мозга;
- перемежающаяся хромота (человек останавливается, чтобы успокоить боль в ноге во время ходьбы), похолодание конечности, потеря чувствительности, ощущение “мурашек” при поражении сосудов ноги.
Диагностика атеросклероза
Всем пациентам с признаками атеросклероза нужна консультация кардиолога или сердечно-сосудистого хирурга, после физикального обследования пациенту назначаются такие анализы и диагностические процедуры;
- клинический и биохимический анализы крови с определением уровня холестерина и других липидов;
- УЗИ сердца с допплерографией (ЭХО Кардиография);
- допплерография сосудов (исследование кровотока при помощи УЗИ);
- артериография (рентгенологическое исследование с введением контрастного вещества в интересующие сосуды);
- УЗИ почек и органов брюшной полости;
- реовазография нижних конечностей (определение достаточности кровотока).
Прогноз и профилактика атеросклероза
Прогнозы для человека с атеросклерозом неоднозначные. Если он придерживается рекомендаций врача (диеты, отказа от курения и алкоголя, медикаментозного лечения), то прогноз благоприятный, рост бляшек удается затормозить. У пациентов, которые не прислушиваются к этим рекомендациям картина более печальная: значительно повышается риск инфаркта миокарда и инсульта.
Основные меры профилактики:
- меньше животных жиров, больше растительных масел;
- достаточное количество витаминов и микроэлементов;
- отказ от курения;
- ограничение потребления алкоголя;
- физическая активность, нормализация веса тела;
- избегание эмоциональных стрессов и переживаний.
Диагностика и лечение атеросклероза в Медицинском центре «Парацельс»
В медицинском центре “Парацельс” можно записаться на прием к сердечно-сосудистому хирургу в г. Сергиев Посад, который проведет консультацию, назначит диагностические мероприятия и нужное лечение.
Когда нужно обратиться к врачу?
При появлении описанных симптомов следует обратиться за консультацией кардиолога или сердечно-сосудистого хирурга. Также, если есть факторы риска, профилактическое обследование рекомендовано проходить раз в год.
Не стоит заниматься лечением атеросклероза народными способами! Средств народной медицины, которые помогли бы растворить атеросклеротические бляшки нет, а медикаменты нужно принимать только в заданной врачом дозировке.
Медикаментозное лечение
Пациентам с атеросклеротическим поражением артерий назначают средства, снижающие уровень холестерина в крови, антигипертонические, антитромботические, комплексы витаминов и антиоксидантов.
Хирургическое лечение
Основная цель оперативного лечения ー восстановление кровотока в тканях. Этого можно достичь путем расширения суженной артерии (установка стента), создания коллатерального пути кровоснабжения (шунтирование).
Аортокоронарное шунтирование
Принцип метода состоит в создании дополнительного сосуда между аортой и участком пораженной коронарной артерии дальше бляшки. Для этого берется участок подкожной вены с голени пациента.
Лазерное лечение
Этот метод становится популярным из-за своей малой инвазивности, не нужно делать большие разрезы и проходить долгий период реабилитации. Смысл в том, что в пораженную артерию вводится кварцевая нить, а снаружи на нее воздействуют лазером. В результате бляшка просто растворяется.
В случае необходимости хирургического лечения атеросклероза, пациенты нашего медицинского центра будут направлены в Москву в ФГБУ НМИЦ ССХ им. А.Н.Бакулева Минздрава России в отделение Реконструктивной Хирургии Клапанов Сердца и Коронарных Артерий, где будет сделана операция на сосудах сердца по квоте ОМС.
Записаться на приём к врачу можно каждый день, без выходных, выбрав удобный для Вас способ:
Записаться к врачу по телефону:
Оставить заявку (мы перезвоним в ближайшее время)
С заботой о Вашем здоровье, Медицинский центр “Парацельс”
Эндартериит
Эндартериит – болезнь, которая поражает артерии, ведет к закупориванию их просвета и нарушению процесса кровообращения. Нередко патология сопровождается образование гангрены.
От эндартериита наиболее часто страдают сосуды ног. Недуг обычно поражает мужчин любого возраста, которые имеют вредные привычки. В частности, одной из значимых причин развития патологии является курение.
Если эндартериит не лечить на раннем этапе развития, то патология может привести к потере ноги.
Почему развивается эндартериит?
Истинная причина появления заболевания до сих пор не известна. Однако врачи склонны полагать, что патологию артерий вызывают аутоиммунные процессы. Антитела провоцируют воспалительный процесс и рост соединительной ткани. Она закупоривает просвет сосуда, и воспаление переходит на жировую клетчатку. Развитие соединительной ткани вокруг сосуда еще больше сдавливает его. Ситуация с каждым днем становится все хуже.
Установлена связь развития эндартериита и курения, отравления иными ядами и регулярного переохлаждения. Так же патологию может вызывать нервное перенапряжение.
Симптомы эндартериита
- Чувство холода в ногах.
- Чувство появления «мурашек».
- Повышенное потоотделение в ногах.
- Изменение цвета кожи (бледность) нижних конечностей.
- Появление чрезмерной сухости кожи.
- Изменение состояния ногтей.
- Чувство усталости в ногах.
- Появление судорог и болевых ощущений.
- Возникновение отеков.
- Ощущение пульсации в артериях.
- Появление язвенных поражений кожи.
Отдельно стоит отметить такой симптом, как перемежающаяся хромота. Это наиболее характерный признак эндартериита. Иногда человека с этой патологией можно издалека узнать на улице. Из-за спазма мышц и болевых ощущениях в ногах, меняется походка. Человек вынужден часто останавливаться и делать передышки. Во время покоя улучшается кровообращение и интенсивность боли снижается.
Как развивается заболевание?
Эндартериит обычно развивается циклически. Для этой патологии характерны периоды обострения и ремиссии. В течении заболевания выделяют несколько этапов. Первый характеризуется дистрофией нервных окончаний, сужением просвета сосуда, но сохранением питания тканей за счет коллатерального кровообращения. На данном этапе нет характерных симптомов, болезнь чаще всего остается незамеченной.
Следующий этап – спазм сосудов. Он характеризуется еще большим сужением просвета сосудов. Коллатеральное кровообращение перестает справляться с питанием тканей. Проявляются характерные признаки заболевания – ощущение холода в ногах, повышенная утомляемость, хромота. Если терапия эндартериита начинается на этом этапе, то прогноз позитивный.
Следующий этап – рост соединительной ткани. Появляется сильная боль в зоне поражения артерий, интенсивность которой не снижается даже в положении покоя.
И последняя фаза — исход эндартериита. Характеризуется развитием необратимых процессов, таких как некроз тканей и развитие гангрены. На этом этапе наблюдается поражение сосудов всех органов, даже головного мозга и сердца. Исправить ситуацию может только ампутация ноги.
Диагностика эндартериита
При появлении симптомов заболевания необходимо срочно показаться врачу. Лечением этой патологии занимаются сосудистые хирурги. На данный момент существуют современные методы исследования, которые позволяют поставить точный диагноз на ранней стадии и лечить эту патологию.
Для диагностики эндартериита используют такие методы исследования, как объемная сфигмография (измерение пульсации в артериях), УЗИ с допплерографией, реовазография. Нередко используют рентгеновское исследование с контрастным веществом.
Как лечат эндартериит?
К сожалению, медицина не имеет достаточных средств для полного и безвозвратного лечения эндартериита. Терапия помогает лишь замедлить развитие патологии и облегчить симптомы.
Больным рекомендуется отказаться от курения и употребления алкогольных напитков. Рекомендуется пересмотреть свой рацион питания и избегать перееданий. Если имеется лишний вес или ожирение, врачи настоятельно рекомендуют сесть на диету, чтобы похудеть и снизить нагрузку на ноги.
Если больные ведут малоактивный образ жизни, рекомендуется больше двигаться. Не следует отказываться от занятий спортом, даже если присутствует боль в ногах. Наиболее полезным считается езда на велосипеде и плавание в прохладной воде.
Следует поддерживать нижние конечности в чистоте. Обязательно стоит мыть ноги с мылом перед сном и обрабатывать их кремами.
Хирургическое лечение показано в случае, если заболевание прогрессирует, а состояние больного ухудшается.
Способы хирургического лечения эндартериита
- Симпатэктомия – хирургическое удаление второго и третьего поясничных ганглиев. Метод позволяет расширить коллатеральные сосуды и значительно улучшить кровообращение в ногах.
- Шунтирование – метод соединения сосудов в обход пораженного участка. Наиболее действенный способ лечения.
- Тромбинтимэктомия – удаления тромба, закрывающего просвет сосуда.
- Ампутация конечности – удаление части ноги. Это самый крайний, но к сожалению, не редкий исход заболевания. К нему прибегают в случае сильных мучительных болей в ногах и развития гангрены.
Чтобы не допустить потери ноги, следует не оттягивать визит к рвачу. Обратиться к специалисту следует при появлении первых признаков заболевания. Так же следует тщательно соблюдать все рекомендации и вести здоровый образ жизни.
Болезнь Бюргера (облитерирующий тромбоангиит)
Болезнь Бюргера (облитерирующий тромбоангиит) – особая форма заболевания артерий, которая развивается преимущественно у молодых людей, сопровождающаяся наряду с облитерацией артерий мигрирующим тромбофлебитом поверхностных вен верхних и нижних конечностей. Это системное иммунопатологическое воспалительное заболевание артерий и вен, преимущественно мелкого и среднего диаметра, как верхних, так и нижних конечностей.
Заболевание развивается в основном у молодых мужчин, курящих (редко у курящих женщин) в возрасте до сорока лет. Всегда наблюдается поражение двух нижних и/или двух верхних конечностей. Одной из главных причин заболевания считается курение, и в целях профилактики болезни Бюргера, его необходимо прекратить!
Прогноз существенно зависит от своевременности обращения к сосудистому хирургу, начала лечения и вторичной профилактики!
Жалобы зависят от стадии болезни. Больные жалуются на зябкость конечностей, высокую чувствительность к низкой температуре, слабость нижних конечностей, онемение, боли при ходьбе или в покое, трофические расстройства в виде язв в области пальцев и стоп, некрозов или гангрены.
Диагностика выставляется при объективном осмотре сосудистым хирургом, при сборе анамнеза и устанавливается по видимым изменениям окраски кожи в участках ишемии, снижению их температуры, в тяжелых случаях по характерным вторичным изменениям тканей пальцев (трофические расстройства, язвы). Диагностика болезни Бюргера является достаточно сложной и этот диагноз часто является исключающим (когда доказано отсутствие других причин для проявления болезни). При болезни Бюргера: возраст пациента моложе 45 лет, курение, наличие признаков ишемии (боли, перемежающаяся хромота и язвы).
Необходимо проведение ультразвукового сканирования артерий, эхокардиографического или ангиографического исследования (для исключения источников эмболии).
Ошибки: болезнь Бюргера часто путают с облитерирующим эндартериитом, болезнью Рейно и т.д. Также необходимо исключение других аутоиммунных заболеваний, нарушений свертываемости крови с образованием тромбов и сахарного диабета при проведении лабораторных тестов.
Лечение практически всегда консервативное (в первых двух стадиях), реже хирургическое (в 3 и 4 стадии). Консервативные методы включают применение сосудорасширяющих лекарственных средств. Лекарственная терапия при болезни Бюргера продолжается в течение жизни больного, по схеме, при этом следует учесть, что правильно подобранная терапия полностью снижает риск развития осложнений и прогрессированию болезни. Хирургическое лечение включает в себя симпатэктомию, и ампутацию конечностей. Чаще ампутация проводится тем, кто продолжает курить.
Этиология болезни Бюргера:
Впервые этиологию табакокурения выявили в Японии в 1993г., в основе которого лежит механизм цитотоксического влияния никотина на эндотелиальные клетки и гипоксического воздействия карбоксигемоглобина на эндотелиоциты с развитием спазма, тромбоза и облитерации периферических артерий. В обществе Японии эту болезнь называли: «одна пачка сигарет – один палец (т.е. ампутация)».
Существуют и другие этиологические факторы: инфекционный, неврогенный, нейроэндокринный, генетический, аутоиммунный, липопротеиновый.
В зависимости от того в каком участке артериального русла происходит затруднение кровотока, выделяют 3 типа:
- Дистальный тип (70% от общего числа), характеризуется облитерацией артерий малого диаметра (стопа, голень, кисти, предплечье). Самый частый тип заболевания.
- Проксимальный тип (15%), поражение артерий среднего и крупного диаметра (бедренная, подвздошная, аорта).
- Смешанный тип (15%), сочетание двух первых типов.
В зависимости от степени недостаточности кровообращения пораженной конечности различают четыре стадии тромбоангиита:
- 1 стадия — больные жалуются на зябкость, покалывание и жжение в кончиках пальцев, повышенную утомляемость и усталость. При охлаждении конечности приобретают бледную окраску, становятся холодными на ощупь.
- 2А стадия — перемежающаяся хромота возникает при прохождении дистанции свыше 200м.
- 2Б стадия — перемежающаяся хромота возникает при прохождении менее 200м. Кожа стоп и голеней становится сухой, шелушащейся. Ногти утолщаются, становятся ломкими, приобретая тусклую или бурую окраску. Пульс на артериях стоп практически не определяется.
- 3А стадия — возникают боли в покое, без ишемического отёка.
- 3Б стадия — боли возникают в покое, с ишемическим отёком. Кожа становится легкоранимой. Незначительные травмы вследствие потертостей, ушибов приводят к образованию трещин и поверхностных болезненных язв.
- 4А стадия — наличие некротических изменений в пальцах стопы с перспективой сохранения их опорной функции.
- 4Б стадия — нежизнеспособность тканей стопы (гангрена), требующая высокой ампутации. Боли в пальцах стоп становятся постоянными, невыносимыми.
Образующиеся язвы обычно располагаются в дистальных отделах конечностей, чаще на пальцах. Края и дно их покрыты грязно-серым налетом, грануляции отсутствуют, в окружности имеется воспалительная инфильтрация. Гангрена протекает чаще по типу влажной. Трудоспособность больных утрачена.
Лечение перемежающейся хромоты

Основной профиль работы Чеховского сосудистого центра – борьба с заболеваниями вен и артерий, лечение перемежающейся хромоты входит в обширный список услуг. Оказываем пациентам помощь в борьбе с перемежающейся хромотой на профессиональном уровне, с использованием инновационных методов и новейшего оборудования. У нас один из самых высоких показателей доверия клиентов по Москве и области. Перемежающаяся хромота, лечение которой стало максимально успешным в нашем центре, теперь не приговор. Благодаря продвинутым безболезненным технологиям, успешно применяемым нашими дипломированными специалистами с широким практическим уровнем терапии на разных стадиях запущенности, вы справитесь с заболеванием наиболее благоприятным для здоровья способом.
Если вам не помогли традиционные медикаментозные препараты, наши врачи проведут как традиционное хирургическое лечение перемежающейся хромоты на запущенной стадии, так и применят лечение малоинвазивными методами эндоваскулярной и гибридной хирургии. Мы работаем на положительный результат для каждого больного и предлагаем альтернативные малоинвазивные (максимально безопасные) методы лечения перемежающейся хромоты без швов, разрезов, общего наркоза.
Наш центр обеспечит:
- Консультации специалистов широкого профиля на всех этапах лечения.
- Уточнение диагноза на качественном оборудовании уже в день первого обращения.
- Персонализированный подход к ситуации каждого пациента.
- Современные методы хирургического и гибридного лечения перемежающейся хромоты.
- Консультации и контроль на всех этапах восстановления.
- Цены ниже среднерыночных.
- Вежливость и доброжелательное отношение.
Мы предлагаем самую эффективную диагностику и лечение перемежающейся хромоты комплексным подходом: традиционные методы гармонично сочетаются с инновационными для получения быстрого и качественного результата.

Симптомы перемежающейся хромоты
Перемежающаяся хромота: симптомы и лечение являются частью более масштабного явления — критической ишемии конечностей.
Симптомы клаудикаци:судороги; резкая боль в ногах; неспособность сделать шаг.
Симптомы перемежающейся хромоты наблюдаются у пациентов, которые:
- Имеют предрасположенность к образованию атеросклеротических бляшек в сосудах.
- Курят.
- Злоупотребляют крепким алкоголем.
- Имеют избыток веса.
- Подвержены повышению артериального давления.
- Ведут малоподвижный образ жизни и имеют повышенный уровень холестерина в крови.
Опасность этого заболевания состоит в том, что артерии постепенно закупориваются, сужается их просвет и сосуды неспособны обеспечить мышцы должным количеством кислорода. Нижние конечности испытывают постоянное кислородное голодание, которое усугубляется во время физической нагрузки, происходит спазм, сопровождающийся острой болью. Подобные симптомы нельзя игнорировать – чем быстрее человек обратится за помощью, тем быстрее и качественнее ему смогут помочь. На ранних стадиях болезнь можно вылечить медикаментозными средствами.
Диагностика перемежающейся хромоты

Такую хромоту вызывают проблемы с артериальным кровоснабжением нижних конечностей, необходима прежде всего комплексная диагностика, методы которой позволят быстро и безболезненно оценить состояние больного:
- УЗИ вен нижних конечностей.
- Ангиография аорты и артерий нижних конечностей.
Эти исследования точно определяют степень поражённости сосуда, его протяжённость и позволяет применить самый действенный метод лечения в данном случае.
Лечение перемежающейся хромоты в клинике
Малоинвазивное и традиционное хирургическое лечение перемежающейся хромоты происходит в стационаре: мы предлагаем пребывание в клинике в условиях повышенной комфортности с трехразовым питанием и необходимым комплексом лабораторной и инструментальной диагностики. Медикаментозное лечение и снятие болевого синдрома, а также традиционное хирургическое вмешательство сегодня не единственный возможный вариант облегчения состояния пациента. Мы применяем безопасные и действенные и современные методы лечения перемежающейся хромоты в ЧСЦ: эндоваскулярная (ангиопластика и стенирование, восстановление нормального кровотока) и гибридная хирургия. В случае невозможности провести ангиопластику, применяется шунтирование для восстановления проходимости крови в сосудах. Мы не боремся с симптомами, мы помогаем выявить и устранить причину болезни.
Цены на лечение
Перемежающаяся хромота – одно из проявлений заболевания артерий (атеросклероза, критической ишемии). Поэтому её лечение должно быть комплексным. Улучшить состояние сосудов и избавиться от симптомов хромоты можно с помощью терапии и эндоваскулярного вмешательства, однако причины заболевания останутся и могут вызвать рецидивы, и даже усугубление состояния. Обращайтесь к опытным хирургам-флеболгоам нашего центра – чем раньше начать лечение, тем выше шансы на успех. Цены на консультацию у врача, все виды услуг и стоимость стационара можно узнать по телефону у менеджеров или в нашем электронном прайсе.
Что такое перемежающаяся хромота

Перемежающаяся хромота — достаточно распространенная патология, встречающаяся у 7-8 % населения. После наступления пенсионного возраста вероятность заболевания повышается вдвое. Даже незначительные проявления ПХ требуют медицинского вмешательства, поскольку высок риск нарастания симптомов и последующей инвалидности. При своевременном обращении можно существенно повысить качество жизни, а современные достижения медицины позволяют обойтись без травмирующей операции.
Перемежающаяся хромота: что это за болезнь, ее симптомы
Перемежающаяся хромота — это патология, возникающая на фоне закупорки холестериновой бляшкой мелких и средних сосудов. На фоне атеросклероза и кислородного голодания возникают боли в конечностях, усиливающиеся после бега или ходьбы. В начале болезни симптомы исчезают в состоянии покоя.

Симптомы перемежающейся хромоты:
- Боли в голени, бедре, с отдачей в ягодицу.
- Ощущение жжения тканей.
- Утомляемость мышц.
- Спазмы.
- Внешние изменения кожных структур.
Атеросклеротические бляшки небольших размеров на первых порах не доставляют беспокойства. По мере их увеличения просвет сосуда сужается, ткани испытывают недостаток в кислороде, что остро ощущается во время физической нагрузки.
Перемежающаяся хромота — основной признак какого заболевания?
Симптом перемежающейся хромоты характерен для хронической ишемии конечностей, развивающейся на фоне хронических облитерирующих заболеваний: артериита, атеросклероза, аортоартериита, диабетической ангиопатии. После прохождения больших расстояний больной вынужден останавливаться. По мере развития патологии расстояние сокращается:
- 1 стадия — человек проходит 1 км и только потом начинает испытывать утомляемость и тупую или распирающую боль.
- 2 стадия — шагом можно пройти около 200 м, затем начинают тревожить пульсирующие или жгучие боли.
- 3 стадия — боль тревожит даже когда больной лежит; симптомы снижаются, если ноги опущены; пациент пробуждается среди ночи из-за мучительных ощущений; появляется отечность ступней.
- 4 стадия — появляется некроз пальцев; в запущенных случаях патологический процесс захватывает голень; наблюдается сухость кожи, изменение структуры ногтей, бледность кожных покровов, выпадение волос.
Кроме основных признаков перемежающейся хромоты, мужчины могут чувствовать боль в паху, поэтому симптомы можно спутать с проявлениями эректильной дисфункции или простатита.

Опасность перемежающейся хромоты
Из-за длительной ишемии ткани перестают получать питательные вещества в достаточном объеме. Возможно образование язв и даже опасного состояния — мокрой гангрены. Хотя современная медицина предполагает лечение гангрены без ампутации с первичным переводом ее в сухую форму, при стремительном развитии патологии показана высокая ампутация. Поэтому основная задача врача — сохранить конечности пациента, предприняв все возможные меры.
Бессимптомное течение — основная проблема на первых порах, поскольку к медикам больные обращаются только при появлении сильных болей. При этом часть людей игнорируют симптомы, списывая боли на возраст и утомляемость.
Группы риска
Причины перемежающейся хромоты тесно связаны с факторами риска, к которым относят:
- Высокое артериальное давление.
- Курение.
- Диабет.
- Избыток веса.
- Неграмотно подобранный рацион.
- Высокий уровень липидов.
- Игнорирование физкультуры.
- Распитие алкоголя, особенно крепкого.
- Генетику.
При имеющихся хронических заболеваниях сердечно-сосудистой системы наблюдение у терапевта и кардиолога обязательно, а боль в ногах при ССЗ не стоит игнорировать, ведь это может быть очень серьезный симптом.
Действия при обнаружении признаков перемежающейся хромоты
Заподозрить ПХ можно самостоятельно не только по внешним проявлениям вроде язв и изменения цвета кожи, но и по отсутствию пульса в ноге. Отказ от курения снижает риск осложнений на 50%. Также, еще до визита к доктору можно пересмотреть рацион, снизить количество жиров, соли, сахара. При регулярно возникающих болях необходимо сразу пройти диагностику. В сосудистом центре пациенту назначается УЗИ, КТ и обязательно ангиография, позволяющая не только поставить диагноз, но и определить пораженный участок и степень поражения артерий.

Лечение выбирается в зависимости от вида облитерирующего заболевания. Оно может быть медикаментозным или хирургическим. Терапия подбирается с учетом собранного анамнеза пациента, обязательно учитываются имеющиеся хронические заболевания, не связанные с сердечно-сосудистой системой. Применяются сосудорасширяющие, противовоспалительные, седативные препараты, антиагреганты, АТФ. Для восстановления нормального кровотока широко применяется малотравматичная эндоваскулярная хирургия.
Получить своевременное лечение европейского качества могут пациенты «Чеховского сосудистого центра» в Московской области.
В ЧСЦ можно диагностировать ПХ, получить консультацию и сделать необходимую операцию по строгим показаниям. В центре принимают специалисты с многолетним опытом, буквально помогающие поставить пациента на ноги. На базе центра действует стационар, где пациенты восстанавливаются после операций в комфортабельных палатах.