Что такое тампонада сердца чем опасна симптомы и лечение
Что такое тампонада сердца чем опасна симптомы и лечение
Синдром Вольфа-Паркинсона-Уайта (Wolff-Parkinson-White) или
синдром WPW
Синдром Вольфа-Паркинсона-Уайта (WPW) – синдром с предвозбуждением желудочков сердца по дополнительному (аномальному) предсердно-желудочковому соединению (ДПЖС) и наджелудочковой тахиаритмией по механизму re-entry.
Определение
Синдром Вольфа-Паркинсона-Уайта (WPW) – синдром с предвозбуждением желудочков сердца по дополнительному (аномальному) предсердно-желудочковому соединению (ДПЖС) и наджелудочковой тахиаритмией по механизму re-entry.
Что такое ДПЖС
При синдроме WPW субстратом аритмии является дополнительное предсердно-желудочковое соединение (ДПЖС). ДПЖС – аномальная быстро проводящая мышечная полоска миокарда, соединяющая предсердие и желудочек в области предсердно-желудочковой борозды в обход структур нормальной проводящей системы сердца.
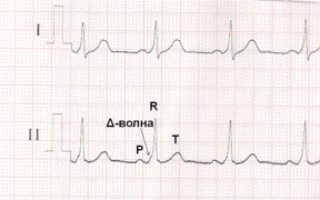
По ДПЖС импульс распространяется более быстро, чем по нормальной проводящей системе сердца, что приводит к предвозбуждению (преэкзитации) желудочков. С возникновением предвозбуждения желудочков на ЭКГ регистрируется Δ-волна (дельта-волна).
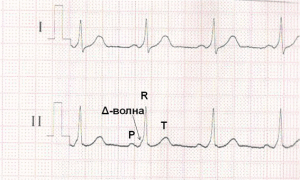
ЭКГ при синдроме WPW. Более быстрое распространение импульса через дополнительный проводящий путь (ДПЖС) приводит к более раннему возбуждению части желудочков – возникает Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS.
Распространенность
По данным различных авторов, распространенность синдрома WPW в общей популяции колеблется от 0,15 до 0,25%. Соотношение между мужчинами и женщинами составляет 3:2.
Синдром WPW встречается во всех возрастных группах. В большинстве случаев клиническая манифестация синдрома WPW возникает в молодом возрасте (от 10 до 20 лет) и гораздо реже – у лиц старшей возрастной группы.
Синдром WPW не связан со структурной патологией сердца. В ряде случаев синдром WPW сочетается с врожденными пороками сердца (дефект межпредсердной и межжелудочковой перегородки, тетрада Фалло, аномалия Эбштейна).
Прогноз
Приступ тахикардии при синдроме WPW редко связан с угрозой развития остановки кровообращения.
Фибрилляция предсердий является жизнеугрожающей у пациентов с синдромом WPW. В этом случае при ФП проведение на желудочки осуществляется в соотношении 1:1 с высокой частотой (до 340 в минуту), что может привести к развитию фибрилляции желудочков (ФЖ). Частота случаев внезапной смерти среди пациентов с синдромом WPW варьирует от 0,15 до 0,39% в течение периода динамического наблюдения от 3 до10 лет.
Механизмы
В основе синдромов предвозбуждения лежит участие дополнительных проводящих структур, являющихся коленом макрориентри атриовентрикулярной тахикардии. При синдроме WPW субстратом патологии является дополнительное предсердно-желу-дочковое соединение (ДПЖС), представляющее, как правило, мышечную полоску миокарда, соединяющую предсердие и желудочек в области предсердно-желудочковой борозды.
Дополнительные предсердно-желудочковые соединения (ДПЖС) можно классифицировать по:
1. Расположению относительно фиброзных колец митрального или трикуспидального клапанов.
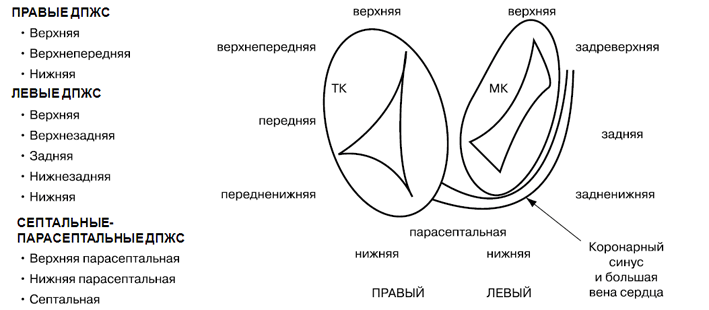
Анатомическая классификация локализации дополнительных предсердно-желудочковых соединений (ДПЖС) при синдроме WPW по F.Cosio, 1999 год. В правой части рисунка представлено схематичное расположение трехстворчатого и митрального клапанов (вид со стороны желудочков) и их соотношение с областью локализации ДПЖС.
Сокращения: ТК — трикуспидальный клапан, МК — митральный клапан.
2. Типа проводимости:
– декрементное – нарастающее замедление проведения по дополнительному пути в ответ на увеличение частоты стимуляции,
– не декрементное.
3. Способности на антеградное, ретроградное проведение или их сочетание. ДПЖС, способные только на ретроградное проведение, считаются «скрытыми», а те ДПЖС, которые функционируют антеградно – «манифестирующими», с возникновением предвозбуждения желудочков на ЭКГ в стандартных отведениях регистрируется Δ-волна (дельта- волна). «Манифестирующие» ДПЖС обычно могут проводить импульсы в обоих направлениях – антероградном и ретроградном. Дополнительные пути только с антероградной проводимостью встречаются редко, а с ретроградной – наоборот, часто.
Атриовентрикулярная реципрокная тахикардия (АВРТ) при синдроме WPW
Атриовентрикулярная тахикардия при синдроме WPW по механизму re-entry подразделяется на ортодромную и антидромную.
Во время ортодромной АВРТ импульсы проводятся антероградно по АВ узел и специализированной проводящей системе из предсердия в желудочки, а ретроградно – из желудочков на предсердия по ДПЖС.
Во время антидромной АВРТ импульсы идут в обратном направлении, с антероградным проведением из предсердий в желудочки через ДПЖС, и ретроградным проведением – через АВ узел или второй ДПЖС. Антидромная АВРТ встречается лишь у 5-10% пациентов с синдромом WPW.
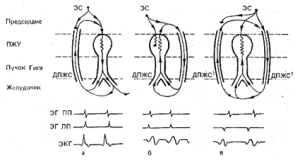
Схема механизмов формирования антидромной и ортодромной атриовентрику-лярной тахикардии при синдроме WPW.
А – механизм формирования ортодромной атриовентрикулярной тахикардии при антеградной блокаде предсердной экстрасистолы (ЭС) в правостороннем дополнительном предсердно-желудочковом соединении. Возбуждение антеградно распространяется через предсердно-желудочковый узел (ПЖУ) и ретроградно активирует предсердия через дополнительный аномальный путь (ДПЖС);
Б – формирование антидромной атриовентрикулярной тахикардии при блокаде предсердной экстрасистолы в ПЖУ и антеградным проведением импульса по левостороннему дополнительному аномальному пути. Ретроградно импульс активирует предсердия через ПЖУ;
В – антидромная атриовентрикулярная тахикардия с участием двух дополнительных контралатеральных аномальных путей (правостороннего – ДПЖС1, левостороннего -ДПЖС2). Внизу представлены схемы электрограмм правого (ЭГ ПП) и левого (ЭГ ЛП) предсердий и ЭКГ во II стандартном отведении во время тахикардии.
Классификация синдрома WPW
Манифестирующий синдром WPW устанавливается пациентам при наличии сочетания синдрома предвозбуждения желудочков (дельта волна на ЭКГ) и тахиаритмии. Среди пациентов с синдромом WPW самая распространенная аритмия атриовентрикулярная реципрокная тахикардия (АВРТ). Термин «реципрокная» является синонимом термина «re-entry» – механизма данной тахикардии.
Скрытый синдром WPW устанавливается, если на фоне синусового ритма у пациента отсутствуют признаки предвозбуждения желудочков (интервал PQ имеет нормальное
значение, нет признаков ∆-волны), тем не менее имеется тахикардия (АВРТ с ретроградным проведением по ДПЖС).
Множественный синдром WPW устанавливается, если верифицируются 2 и более ДПЖС, которые участвуют в поддержании re-entry при АВРТ.
Интермиттирующий синдром WPW характеризуется преходящими признаками предвозбуждения желудочков на фоне синусового ритма и верифицированной АВРТ.
Феномен WPW. Несмотря на наличие дельта волны на ЭКГ, у некоторых пациентов возможно отсутствие аритмии. В этом случае ставится диагноз феномен WPW (а не синдром WPW).
Только у одной трети бессимптомных пациентов в возрасте моложе 40 лет, у которых имеет место синдром предвозбуждения желудочков (дельта волна) на ЭКГ, в конечном итоге появлялись симптомы аритмии. В то же время ни у одного из пациентов с синдромом предвозбуждения желудочков, впервые выявленном в возрасте после 40 лет, аритмия не развивалась.
Большинство бессимптомных пациентов имеют благоприятный прогноз; остановка сердца редко является первым проявлением заболевания. Необходимость проведения эндо-ЭФИ и РЧА у данной группы пациентов вызывает споры.
Клинические проявления синдрома WPW
Заболевание протекает в виде приступов частого ритмичного сердцебиения, которое начинается и прекращается внезапно. Продолжительность приступа от нескольких секунд до нескольких часов, а частота их появления от ежедневных приступов аритмии до 1-2 раз в год. Приступ тахикардии сопровождается сердцебиением, головокружением, предобморочным состоянием, обмороком.
Как правило, вне приступов у пациентов не выявляются признаки структурной патологии сердца или симптомы каких-либо других заболеваний.
Диагностика синдрома WPW
Электрокардиография (ЭКГ) в 12 отведениях позволяет диагностировать синдром WPW.
ЭКГ проявления вне приступа тахиаритмии зависят от характера антеградного проведения по ДПЖС.
При синдроме WPW во время синусового ритма на ЭКГ могут регистрироваться:
1. Более быстрое распространение импульса через дополнительный проводящий путь (ДПЖС) приводит к более раннему возбуждению части желудочков – возникает Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS. Этот вариант ЭКГ соответствует манифестирующей форме синдрома WPW, ДПЖС функционируют антеградно и характеризуется постоянным наличием Δ-волны на фоне синусового ритма.
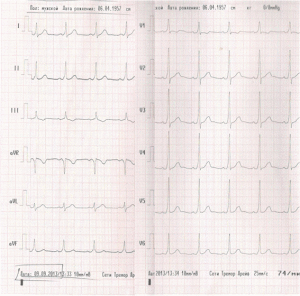
ЭКГ при синдроме WPW. Более быстрое распространение импульса через дополнительный проводящий путь (ДПЖС) приводит к более раннему возбуждению части желудочков – возникает Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS.
2. Признаки предвозбуждения желудочков на фоне синусового ритма (Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS) могут носить преходящий характер. Чередование ЭКГ с Δ волной и ЭКГ без каких-либо изменений соответствует интермиттирующей форме синдрома WPW.
3. При нормальном синусовом ритме на ЭКГ не выявляется каких-либо изменений. Скрытые ДПЖС не функционируют в антеградном направлении, даже при проведении стимуляции вблизи от места их предсердного проникновения. Диагностика основывается на верификации эпизодов тахикардии АВРТ.
Электрокардиограмма во время тахикардии при синдроме WPW
Ортодромная тахикардия обычно имеет частоту в пределах 140-240 уд/мин. Комплекс QRS обычно узкий, и в этом случае зубцы Р видны после окончания желудочкового комплекса с характеристикой R-P
Тампонада сердца
Ухудшение сердечной деятельности вследствие увеличения внутриперикардиального давления, вызванного накоплением большого количества выпота в сердечной сумке.
Наиболее частые причины: новообразования, туберкулез, ятрогенные причины (связанные с инвазивными процедурами и кардиохирургическими операциями), травмы; реже системные заболевания, облучение грудной клетки, инфаркт миокарда, уремия, расслоение аорты, бактериальная инфекция и пневмоперикард.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
1. Субъективные симптомы: одышка, усиливающаяся в положении лежа, сниженная переносимость физической нагрузки, изредка кашель, дисфагия, обморок или предобморочное состояние.
2. Объективные симптомы: тахикардия (может не возникать при гипотиреозе и уремии); парадоксальный пульс; так называемая триада Бека — расширение яремных вен в результате роста центрального венозного давления (в меньшей степени при гиповолемии), снижение громкости сердечных тонов и артериальная гипотензия (может не возникать у больных с артериальной гипертензией).
3. Типичное течение: когда жидкость накапливается медленно, перикард растягивается, что делает возможным накопление большого количества (≥2 л) жидкости в его полости. В случае очень быстрого накопления выпота или уменьшения эластичности перикарда быстро нарастает внутриперикардиальное давление и признаки тампонады появляются уже при наличии нескольких сот миллилитров выпота. Острая тампонада вызывает кардиогенный шок и остановку сердца.
Дополнительные методы исследования
1. ЭКГ: иногда в норме, обычно синусовая тахикардия, низкая амплитуда комплекса QRS и зубцов Т, электрическая альтернация комплексов QRS, реже зубцов Т, в поздней фазе — брадикардия, в агональной фазе – электромеханическая диссоциация; при острой тампонаде изменения напоминают свежий инфаркт миокарда.
2. Рентгенография органов грудной полости: увеличение размеров сердечной тени без признаков застоя легочного кровотока; при острой тампонаде тень сердца может не изменяться.
3. Эхокардиография : базисное исследование, которое следует провести у каждого больного с клиническим подозрением на тампонаду сердца. Позволяет визуализировать накопление выпота в полости перикарда, диастолический коллапс правого предсердия (что специфично для тампонады), свободной стенки правого желудочка (не возникает при значительной гипертрофии стенки или повышенном диастолическом давлении в правом желудочке) и левого предсердия, расширение нижней полой вены (не сопровождающееся коллапсом во время вдоха), при допплеровском исследовании — во время вдоха поток крови через трехстворчатый клапан увеличивается, а через митральный — уменьшается.
4. КТ : выпот в полости перикарда; в случае хилоперикарда может визуализировать (иногда в комбинации с лимфографией) сообщение между грудным протоком и полостью перикарда
5. Исследование перикардиального выпота : при необходимости уточнения этиологии процесса →разд. 27.5.
Свежий инфаркт правого желудочка, другие причины правожелудочковой недостаточности.
1. Перикардиоцентез — вмешательство, спасающее жизнь →разд. 24.10.
2. Перикардэктомия: при рецидивирующей тампонаде.
3. В случае хилоперикарда тактика зависит от причины и количества лимфы в полости перикарда; в случае операционного осложнения → перикардиоцентез и диета, содержащая триглицериды со средней длиной цепи; при продолжающемся накоплении лимфы → хирургическое лечение.
4. Не следует применять вазодилататоры и диуретики.
Что такое тампонада сердца, чем опасна, симптомы и лечение
 Тампонада сердца представляет собой ситуацию, при которой в полости перикарда скапливается перикардиальная жидкость в большем объеме, чем в норме. Увеличение объема экссудата (в норме около 30 миллилитров) приводит к сдавливанию сердца, желудочки и предсердия при этом переходят в режим ограниченного наполнения кровью – не хватает объема из-за сдавливания.
Тампонада сердца представляет собой ситуацию, при которой в полости перикарда скапливается перикардиальная жидкость в большем объеме, чем в норме. Увеличение объема экссудата (в норме около 30 миллилитров) приводит к сдавливанию сердца, желудочки и предсердия при этом переходят в режим ограниченного наполнения кровью – не хватает объема из-за сдавливания.
Уменьшение объема желудочков и предсердий приводит к системному венозному застою и уменьшению сердечного выброса. К этому присоединяется также повышение диастолического давления , которое с течением времени может перейти в хроническое состояние. И все эти частные нарушения приводят к опасному общему нарушению состояния организма.
Характерным симптомом для тампонады сердца является сильнейшая одышка, которая возникает даже при отсутствии физической нагрузки. Одышка может сопровождаться обмороками, которые явно указывают на необходимость срочной откачки лишней перикардиальной жидкости (пункция перикарда).
Тампонада сердца – что это
Тампонада сердца – это клиническое состояние, которое развивается вследствие быстрого увеличения объема перикардиальной жидкости в сердечной сумке.
 Между листками сердечной сумки имеется небольшое количество серозной жидкости (перикардиальная жидкость), играющей роль смазки. Она способствует нормальному движению сердечной мышцы при сокращениях. Если в полости перикарда увеличивается объём этой жидкости, либо туда поступает гной или кровь, развивается тампонада сердца.
Между листками сердечной сумки имеется небольшое количество серозной жидкости (перикардиальная жидкость), играющей роль смазки. Она способствует нормальному движению сердечной мышцы при сокращениях. Если в полости перикарда увеличивается объём этой жидкости, либо туда поступает гной или кровь, развивается тампонада сердца.
Также существует такое понятие как “гемотампонада” – синдром, при котором происходит скопление крови в полости перикарда. Данное состояние возникает из-за разрыва аорты или сердечной мышцы, а также ранений сердца либо крупных сосудов.
Причины тампонады сердца
Тампонада сердца может развиться по различным причинам, среди которых выделяются:
- Травматическое повреждение грудной клетки;
- Разрыв аневризмы аорты;
- Вирусные заболевания – ВИЧ, краснуха, свинка, герпес;
- Внутренние кровотечения после операций на сердце;
- Грибковые инфекции – кандидоз, гистоплазмоз;
- Постинфарктный разрыв сердца;
- Бактериальные инфекции – туберкулёз, сифилис, гонорея, хламидиоз;
- Лечение в течение длительного времени антикоагулянтами;
- Злокачественные новообразования – рак лёгкого, лимфатического узла или молочной железы, а также распространение метастазов;
- Почечная недостаточность во время гемодиализа;
- Лучевое поражение;
- Аутоиммунные заболевания – системная красная волчанка, системный склероз, ревматоидный артрит;
- Сбои в метаболизме – сахарный диабет, нарушения работы надпочечников или щитовидной железы.
Гемодинамика при тампонаде сердца
 Степень нарушения движения крови при сердечной тампонаде имеет зависимость больше от скорости скопления экссудата и уровня растяжимости перикарда, чем от количества жидкости. У здорового человека в сердечной сумке находится около 20-40 миллилитров серозной жидкости, а давление внутри перикарда составляет 0 мм рт.ст.
Степень нарушения движения крови при сердечной тампонаде имеет зависимость больше от скорости скопления экссудата и уровня растяжимости перикарда, чем от количества жидкости. У здорового человека в сердечной сумке находится около 20-40 миллилитров серозной жидкости, а давление внутри перикарда составляет 0 мм рт.ст.
Читайте также по теме
Поскольку перикард может адаптироваться к изменениям среды, при медленном поступлении жидкости объёмом около литра внутриперикардиальное давление повышается незначительно.
Если же экссудат копится очень быстро, даже в маленьких количествах возможен резкий скачок давления внутри перикарда, которое вызывает сдавливание сердца, а также верхней и нижней полых вен. При этом нарушается отток крови к желудочкам, и это приводит к уменьшению их наполняемости в момент расслабления, снижению ударного объёма и выброса крови.
У здорового человека в конце фазы сокращения давление в правых камерах сердца составляет, соответственно, 7 мм рт.ст в предсердии и 5 мм рт.ст. в желудочке. В левом предсердии давление имеет значение в 14 мм рт.ст, в левом желудочке – 12 мм рт.ст.
Существует компенсаторный механизм, позволяющий сердцу сохранить наполнение камер кровью и нормальный выброс её в круги кровообращения. Он заключается в увеличении центрального венозного давления, повышении частоты сердечных сокращений, а также повышении периферического сопротивления.
Тампонада сердца, сопровождающаяся сниженным давлением внутри перикарда, может развиться при гиповолемии у пациентов с обезвоживанием в тяжёлом состоянии.
Симптомы тампонады сердца
Клинические проявления тампонады сердца достаточно характерные, поэтому нередко возможно определить данный синдром без  инструментальных методов исследования.
инструментальных методов исследования.
Симптомы сердечной тампонады при быстром наполнении жидкости:
- Постепенно усиливающееся диспноэ;
- Частое поверхностное дыхание;
- Синюшность кожных покровов и слизистых оболочек;
- Страх умереть;
- Сильное сердцебиение;
- Холодное потоотделение;
- Головокружение;
- Потеря сознания – если у больного острая тампонада сердца;
- Усиливается слабое состояние пациента;
- Болевые ощущения в сердечной области имеют давящий характер;
- Увеличенная печень;
- Кашель;
- Хриплый голос;
- Нарушения глотательного акта.
Если экссудат накапливается в сердечной сумке медленно, симптомы проявляются не так остро:
- Болевые ощущения под правыми ребрами;
- Чувство тошноты, рвота;
- Увеличенный живот, отечность ног.
На осмотре при проведении перкуссии можно отметить, что сердечные границы значительно расширены, толчок не определяется, отмечается тахикардия. При медленном образовании сердечной тампонады отмечается скопление жидкости в брюшной полости и боли при пальпации печени.
Диагностика тампонады сердца
Для подтверждения диагноза применяются следующие методы:
- Общий осмотр – при сердечной тампонаде обнаруживают посинение кожи и слизистых оболочек, расширенные шейные вены, приглушение сердечных тонов, снижение АД, поверхностное дыхание и тахикардию.
- Рентгенография грудной клетки демонстрирует увеличение площади тени сердца, понижение пульсации, круглую форму органа и отсутствие в лёгких застоя крови в венозной системе.
- УЗИ сердца позволяет обнаружить застой экссудата в околосердечной сумке.
- Электрокардиографическое исследование сердца показывает уменьшение амплитуды зубцов, изменчивую морфологию комплексов P, T, QRS в разных циклах, а также синусовую тахикардию.
- Эхокардиографическое исследование – наиболее точно позволяет судить о наличии скопившегося экссудата. Кроме того, данный метод исследования позволяет обнаружить коллапс правого желудочка в начале фазы сокращения.
Перикардит

Перикардит — заболевание сердечной “сумки”, причины которого часто неизвестны. В ⅓ случаев болезнь возвращается. Без лечения перикардит может вызвать тампонаду сердца — потенциально смертельное осложнение.
Воспаление наружной оболочки сердца называют перикардитом. Сердце расположено в двухслойном “мешке” — перикарде, который защищает и удерживает орган в правильном положении. Между двумя слоями сердечной сумки есть небольшое количество жидкости, она облегчает трение, выполняя роль смазки. При перикардите воспаленные листки перикарда могут увеличить выработку жидкости, вызывая сдавление сердца. Или наоборот, из-за малого количества смазки трение усилено, что вызывает слипание оболочек и образование спаек.
Кто чаще болеет перикардитом?
Заболевание встречается у людей всех возрастов. Однако мужчины в возрасте от 20 до 50 более склонны к его развитию. Среди пациентов, которые попадают в отделение реанимации с острой болью в грудной клетке, 5% составляют люди с острым перикардитом. В 15-30% болезнь возникает повторно.
Причины перикардита
Во многих случаях причины неизвестны. Так, в 90% случаев острого перикардита нет явной причины заболевания.В этом случае говорят об идиопатическом перикардите. Наиболее частой установленной причиной считают вирусные инфекции, так как перикардит нередко возникает после респираторных инфекций. Однако возбудителя инфекции в месте воспаления, как правило, не обнаруживают. Реже развитие заболевания провоцируют бактерии и грибки. Хронические и повторяющиеся перикардиты нередки при аутоиммунных болезнях:
- системной красной волчанке;
- склеродермии;
- ревматоидном артрите. В этих случаях иммунная система ошибочно вырабатывает антитела, которые атакуют ткани организма, в том числе и перикард. Другие возможные причины перикардита:
- инфаркт миокарда;
- злокачественные опухоли;
- раздражение перикарда после операции на сердце;
- тяжелые травмы грудной клетки, например, при автомобильных авариях;
- почечная недостаточность;
- сниженная функция щитовидной железы — гипотиреоз;
- туберкулез;
- ВИЧ;
- лучевая терапия, при в лечении рака груди и рака легких;
- прием противосудорожных средств (фенитоин), препаратов для разжижения крови (варфарин, гепарин), антиаритмических средств (прокаинамид).
Классификация перикардита
- острый, при котором симптомы длятся менее трёх месяцев. При правильном лечении симптомы исчезают приблизительно за неделю. повторяющийся или рецидивирующий. В этом случае возникают повторные эпизоды острого перикардита.
- хронический, когда симптомы сохраняются более, чем три месяца.
В МКБ-10 выделяют острый перикардит с кодом I30 с подразделением на:
- острый неспецифический идиопатический — I30.0
- инфекционный перикардит — I30.1
- другие формы острого перикардита — I30.8
- острый перикардит неуточненный — I30.9.
Кроме того, международная классификация болезней подразумевает:
- острый ревматический перикардит — I01.0
- хронический ревматический перикардит — I09.2
- хронический адгезивный перикардит — I31.0
- хронический констриктивный перикардит — I31.1
- перикардит при бактериальных болезнях — I32.0
- перикардит при других инфекционных и паразитарных болезнях — I32.1
- перикардит при других болезнях, классифицированных в других рубриках — I32.8
Симптомы перикардита
Самый распространенный признак болезни — боль в грудной клетке. Большинство людей описывают ее как внезапную и резкую, обычно за грудиной или в левой части тела. Иногда боль тупая или же есть чувство сдавливания. Боль также может распространяться от груди вверх в левое плечо и шею. Состояние ухудшается при вдохе, кашле, во время еды и в положении лежа. Пациенты отмечают облегчение, если они сидят или стоят, наклонившись вперед.
Другие признаки перикардита:
- лихорадка;
- учащенное сердцебиение;
- кашель;
- затрудненное дыхание.
При хроническом воспалении перикарда могут быть:
- одышка;
- общая слабость, недомогание;
- отеки в области ног и живота;
- снижение артериального давления.
Диагностика перикардита
Врач-кардиолог расспрашивает, не было ли недавних инфекционных заболеваний или травм грудной клетки, выясняет, есть ли какие-то хронические состояния. Также специалист может спросить о симптомах, о том, когда они появляются, связаны ли они с дыханием, кашлем и положением тела. Затем с помощью стетоскопа прослушивает тоны сердца: при поражении перикарда характерен грубый скрипящий шум. Он возникает из-за трения листков перикарда.
Инструментальные исследования при перикардите
- Электрокардиография (ЭКГ). Метод выявляет изменения электрической активности сердца.
- Эхокардиография (Эхо-КГ). С помощью ультразвуковых волн врач получает подробную информацию о всех слоях сердца. Исследование помогает оценить функцию мышцы сердца, определить жидкость в сердечной сумке.
- Магнитно-резонансная томография (МРТ).
- Компьютерная томография (КТ).
- Рентген грудной клетки.
- Анализ крови для выявления вирусов или бактерий, антител к ним.
Лечение перикардита
Терапию чаще всего проводят лекарствами, операция нужна крайне редко. Обычно лечение перикардита проводят в домашних условиях. Госпитализация нужна, если:
- температура выше 38 градусов по Цельсию;
- есть выраженный лейкоцитоз, то есть значительное повышение лейкоцитов в общем анализе крови;
- симптомы появились после внезапной травмы грудной клетки;
- пациент принимает антикоагулянты;
- в анализах выявлено повышение тропонина — белка, указывающего на повреждение сердечной мышцы;
- существует риск тампонады сердца;
- лечение, проведенное ранее дома, не дало эффекта.
В случае, если в сердечной сумке скопилось много жидкости, проводят удаление последней с помощью иглы. Эта манипуляция называется перикардиоцентез.
Лекарственные препараты
- Нестероидные противовоспалительные препараты (НПВП). Они уменьшают воспаление в области перикарда, облегчают боль. Препаратом выбора считают ибупрофен. Лекарство имеет серьезные противопоказания, его нельзя использовать после инфаркта миокарда. В этих случаях предпочтителен аспирин. Так как НПВС могут вызывать язвы желудка и двенадцатиперстной кишки, врач дополнительно назначит ингибиторы протонного насоса. Эти препараты обеспечат защиту слизистых оболочек желудочно-кишечного тракта.
- Колхицин, который используют самостоятельно или в комбинации с НПВП. Средство применяют, если есть противопоказания к приему нестероидных средств или же они не работают. Колхицин в настоящее время не имеет зарегистрированных показаний в лечении перикардита. Однако исследования показали, что он может быть эффективен, если преимущества перевешивают любые потенциальные риски.
- Кортикостероиды используют при неэффективности лечения колхицином и НПВС, при скоплении жидкости в перикарде. Препараты блокируют некоторые звенья иммунного воспаления, но имеют серьезные побочные эффекты. Это может быть увеличение веса, перепады настроения, потливость, образование язв желудка.
Хирургическое лечение
Используют крайне редко, когда состояние очень тяжелое, а лекарства неэффективны. Проводят перикардэктомию — иссечение спаек и необратимо поврежденных листков перикарда. Операция рискованная — один из двадцати пациентов во время нее умирает, поэтому она рассматривается только как крайнее средство.
Осложнения перикардита
Тампонада сердца
Это опасное, но редкое осложнение возникает, когда в сердечной сумке накапливается слишком много жидкости. Это приводит к сдавлению сердца и нарушению наполнения камер кровью. В итоге при сокращении сердечной мышцы в сосуды поступает меньше крови, что вызывает резкое снижение артериального давления. Для лечения тампонады проводят перикардиоцентез. Без медицинской помощи высока вероятность летального исхода.
- тревога, беспокойство;
- резкая боль в груди, которая отдает в шею, плечо, спину или живот; боль усиливается при глубоком дыхании или кашле;
- проблемы с дыханием;
- обморок, головокружение, сонливость;
- резкая бледность, синеватый или серый оттенок кожи;
- сердцебиение;
- учащенное дыхание;
- тошнота;
- отек ног и живота;
- слабый или отсутствующий пульс.
Если когда-то у пациента уже был перикардит и возникли данные симптомы, нужно немедленно вызвать скорую помощь.
Хронический констриктивный перикардит.
Эта проблема формируется длительное время. В области перикарда возникают рубцы, это увеличивает его жесткость и нарушает движение. В результате рубцово-измененные ткани словно панцирем сдавливают сердце и мешают его сокращениям.
Прогноз
Большинство случаев имеют легкое или среднетяжелое течение и проходят даже без лечения. В тяжелых ситуациях отсутствие терапии может привести к хроническому воспалению и развитию сердечной недостаточности. Лечение обычно длится до нескольких месяцев, после которых необходим щадящий режим для полного восстановления.
Профилактика перикардита
Нет способов, которые могут полностью предотвратить острое воспаление перикарда. Однако есть возможно избежать рецидива, если следовать плану лечения и своевременно выполнять диагностические тесты.
Перикардит
Перикардит — это воспаление сердечной оболочки, которая называется перикардом.
Сердце находится в груди в сердечной сумке (перикарде), которая отделяет сердце от других внутренних органов, не дает ему слишком сильно растягиваться и помогает работать эффективнее. Перикард состоит из двух листков, пространство между которыми заполнено небольшим количеством жидкости.

Виды перикардита
Различают сухой и экссудативный перикардит.
При сухом перикардите жидкости почти нет, и листки перикарда трутся друг о друга. Из-за этого возникает очень сильная постоянная боль, усиливающаяся при дыхании.
При экссудативном перикарде , наоборот, между листками сердечной сумки скапливается огромное количество жидкости. Она сдавливает камеры сердца, и сердце не может справляться со своей функцией. У больного развивается сердечная недостаточность, а в самых тяжелых случаях — тампонада: сердце не может сокращаться и человек умирает.
Если перикардит не лечить, ткань перикарда может переродиться, и острый перикардит перейдет в хроническую форму.
Со временем жидкость рассасывается, стенки перикарда уплотняются, полость зарастает и возникает так называемый констриктивный перикардит . Его еще называют «панцирное сердце»: перикард образует вокруг сердца жесткий панцирь, который не дает сердцу сокращаться. Оно бьется внутри, но не может полноценно наполниться кровью и выбросить ее.

Причины перикардита
Чаще всего точно определить причину перикардита невозможно. Практически всегда он развивается как осложнение других болезней или травм. Если перикардит не лечить, он достаточно быстро становится основной проблемой — не только потому, что воспаление сопровождается сильными болями в сердце, но и потому, что последствия его гораздо опаснее, чем большинство заболеваний, которые привели к воспалению.
Среди основных причин перикардита можно назвать:
- инфекции и вирусы — наиболее распространенная причина;
- болезни, вызванные бактериями, в том числе ревматизм и туберкулез;
- грибковые заболевания: часто они протекают скрыто, и перикардит развивается уже на поздних стадиях;
- травмы перикарда: огнестрельные раны, колотые и режущие повреждения, травмы от ударов, ДТП или падения с высоты;
- лучевая болезнь, а также лучевая терапия при опухолях в грудной полости;
- инфаркт миокарда;
- хирургические вмешательства на сердце;
- системные заболевания соединительной ткани и другие аутоиммунные процессы: системная красная волчанка, ревматоидный артрит, системная склеродермия, саркоидоз, васкулиты;
- эндокринологические нарушения, в частности, гипотериоз, подагра;
- почечная недостаточность;
- аллергические заболевания;
- злокачественные опухоли , особенно в груди.

Симптомы перикардита
Острый перикардит более опасен, так как он развивается стремительно — в течение недели-двух. Из-за воспаления перикард быстро наполняется жидкостью или, наоборот, высушивается, из-за чего его стенки слипаются.
Этим обусловлен основной симптом перикардита — сильные боли и тяжесть за грудиной и в области сердца уже в первые часы после начала воспаления. Локализация боли меняется в зависимости от положения тела и усиливается в лежачей позе, при проглатывании пищи (жидкость получается глотать практически без боли), кашле и глубоком дыхании.
К другим симптомам перикардита относятся:
- повышение температуры,
- слабость, потеря аппетита, снижение массы тела,
- одышка, чувство нехватки воздуха,
- кашель,
- головокружение,
- отеки ног и живота,
- аритмия.
Хронический перикардит может долгое время протекать без симптомов.
Диагностика
Перикардит, который развивается на фоне других хронических заболеваний, бывает сложно выявить даже в госпитальных условиях. Для этого необходима комплексная диагностика, которая поможет отличить признаки перикардита от проявлений сопутствующих болезней.
Основанием для подозрения на перикардит могут стать результаты первичного осмотра пациента кардиологом — шумы при прослушивании стетоскопом, похожие на треск, скрип, шелест листов бумаги, ритмичные шорохи. Эти признаки появляются буквально через час после начала воспаления и сохраняются на всех стадиях болезни.
Чтобы уточнить диагноз, врач назначает такие исследования:
- электрокардиография — дает представление о сердечном ритме и отклонениях в работе перикарда,
- рентген грудной клетки или ЭхоКГ — позволяют увидеть, как распределяется жидкость в перикарде,
- общий и биохимический анализ крови,
- дополнительные исследования для уточнения причины воспаления, например, биопсия перикарда или анализ перикардиальной жидкости.
Лечение перикардита
Для излечения перикардита в первую очередь надо вылечить то заболевание, которое стало причиной воспаления перикарда.
Если перикардит вызван инфекцией, больному назначают антибиотики. Перикардит, вызванный вирусными заболеваниями, лечат симптоматически, с использованием противовирусных препаратов.
Вовремя диагностированный перикардит при правильном лечении редко дает осложнения. Но все же иногда на фоне воспаления перикарда может развиваться сердечная недостаточность, тампонада сердца, патологическое отложение солей в сердце.
Изредка при перикардите требуется хирургическое вмешательство. В частности, операция показана про констриктивном перикардите, при котором перикард сдавливает сердце. В этом случае проводят перикардэктомию — удаление сердечной оболочки.
Перикардит, выпот в полость перикарда
Скидки для друзей из социальных сетей!
Эта акция — для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб и Инстаграм! Если вы являетесь другом или подписчиком страницы клиники.
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Захаров Станислав Юрьевич
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория, доктор медицины, Член Европейского общества кардиологов и Российского кардиологического общества
Рудько Гали Николаевна
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория, Член Российского кардиологического общества
Перикардит — это воспалительное заболевание наружной оболочки сердца (перикарда), имеющее инфекционный или неинфекционный характер.
Эта патология возникает как осложнение при различных органических поражениях или на фоне полученных травм, а также может быть проявлением некоторых аутоиммунных заболеваний.
Перикардит может быть причиной развития смертельно опасных осложнений, таких, как тампонада сердца (сдавление сердца нарастающим накоплением жидкости в полости перикарда), сердечная недостаточность!
С точки зрения анатомии, перикард представляет собой двуслойный мешок, защищающий сердце от внешних воздействий. Внутренний и наружный слои (листки) перикарда состоят из ткани, пронизанной нервными окончаниями, а также кровеносными и лимфатическими сосудами.
«Смазкой», способствующей нормальной работе сердца, выступает незначительное количество серозной жидкости в полости перикарда.
УЗИ сердца при перикардитах

ЭКГ при перикардите
УЗИ при перикардите
Причины воспаления перикарда
Перикардиты сердца делятся на инфекционные и неинфекционные:
Инфекционные:
- туберкулез;
- вирусные инфекции (грипп, корь и др.);
- микробные поражения (ангина, скарлатина, сепсис);
- грибковые инфекции.
Неинфекционные:
- системные (аутоиммунные) заболевания соединительной ткани (ревматические болезни);
- болезни сердца (инфаркт миокарда и др.)
- обменные и токсические нарушения (почечная недостаточность);
- травмы сердца;
- эндокринные заболевания (тиреотоксикоз, гипотиреоз и др.);
- онкология и др.
В случае неясной этиологии заболевания принято говорить об идиопатическом перикардите.

Диагностика перикардитов в «МедикСити»
анализы при перикардите
Анализы крови при перикардите
Виды и симптомы перикардитов
Экссудативный перикардит (выпотной перикардит)
Воспаление перикарда сопровождается накоплением жидкости (экссудата) внутри сердечной сумки. В норме этой жидкости должно быть 15-50 мл, а при выпотном перикардите может скопиться 500 мл и более.
Чем больше выпот в полости перикарда, тем сильнее сдавливается и теряет работоспособность сердце, вплоть до полной остановки кровообращения. При худшем варианте развития болезни велика вероятность смерти пациента.
Симптомы экссудативного перикардита: одышка, акроцианоз, боли в груди, тахикардия, набухание шейных вен, пониженное АД.
Острый перикардит
Острый перикардит развивается на фоне инфекционного поражения, а еще может быть осложнением таких недугов, как сепсис, туберкулез, ревматизм и др. Воспалительный процесс охватывает наружный и внутренний листки перикарда. Начальные стадии заболевания обычно проходят без дополнительного выделения экссудата (сухой перикардит), но в дальнейшем приводят к экссудативной форме.
Симптомы острого перикардита: повышение температуры, боли в области сердца.
Если острый перикардит не начать своевременно лечить, процесс может перейти в хроническую форму, для которой характерны утолщение листков перикарда и в дальнейшем их слипание («склеивание»).
Констриктивный перикардит
Данная форма заболевания обычно возникает как осложнение острого перикардита, экссудативного перикардита. Нередко развивается на фоне болезней крови или почек, туберкулеза, ревматизма или травм.
При констриктивном перикардите (его еще называют сдавливающим, слипчивым) два листка сердечной сумки склеиваются между собой. Это приводит к нарушению нормальной работы сердца. Иногда в утолщенном перикарде начинают скапливаться кристаллы кальция, происходит известкование (явление, известное как «панцирное сердце»).
Симптомы констриктивного перикардита: недуг длительное время может протекать без болей. У больного отмечаются набухшие вены на шее, снижено АД, имеются признаки сердечной недостаточности (отеки ног, асцит).
Травматический перикардит
Данная форма перикардита возникает при различных повреждениях грудной клетки в области сердца (огнестрельное или ножевое ранение, тупая травма и др.).
Симптомы травматического перикардита: различные боли в области сердца, возможно одышка.
Гнойный перикардит
Острый гнойный перикардит может быть осложнением кардиохирургических операций, а также травматического перикардита. Но наиболее частыми причинами являются инфекции, вызванные, прежде всего, золотистым стафилококком.
При гнойной форме болезни в полости сердечной сумки быстро скапливается гнойный экссудат.
Симптомы гнойного перикардита: явные признаки интоксикации, озноб, лихорадка, одышка, боли в области сердца.
Неспецифический перикардит
Этот вид перикардита обычно развивается на фоне аллергического или инфекционного процесса в организме и протекает в сухой форме. Его рецидивы зачастую происходят одновременно с инфекционными заболеваниями (ОРВИ, ОРЗ). Во время ремиссии никак себя не проявляет.
Симптомы перикардита неспецифической формы: повышение температуры, боли в области сердца, через стетоскоп слышны шумы трения перикарда.
Фибринозный перикардит
Данный вид заболевания чаще возникает у детей и подростков (обычно на фоне ревматизма). Фибринозный перикардит (или сухой перикардит) характеризуется тем, что жидкость из сердечной сумки пропадает полностью. Без необходимой смазки миокард при сокращениях постоянно касается стенки сердечной сумки, что затрудняет сердечную работу.
Симптомы фибринозного перикардита: сильные боли колющего, ноющего или давящего характера в области сердца.
Как мы видим, несмотря на разнообразие клинических форм, имеются общие симптомы перикардита: локализация боли в области сердца, одышка.
При появлении этих симптомов следует срочно обратиться к кардиологу.

рентгенография при перикардите

Рентген при перекардите

УЗИ сердца при перикардите
Диагностика перикардита
Для постановки диагноза после осмотра пациента и сбора анамнеза врачом обычно назначаются:
- ЭКГ;
- эхокардиография (УЗИ сердца);
- рентгенография грудной клетки;
- биохимический анализ крови;
- иммунологический анализ (по показаниям);
- исследование гормонов щитовидной железы (по показаниям);
- диагностическая пункция экссудата из сердечной сумки (при необходимости).
Лечение перикардита
Немедикаментозное лечение перикардита сердца (при легких формах) направлено на общее оздоровление организма:
- Постельный режим (при необходимости);
- снижение физнагрузки;
- ограничение жидкости, солей натрия (при необходимости).
Фармакотерапия при перикардитах сердца:
- Антибиотики — при инфекциях;
- противовирусные средства — при вирусной природе недуга;
- антимикотические препараты — при грибковом происхождении перикардита;
- нестероидные противовоспалительные средства — в целях обезболивания, снятия воспаления;
- глюкокортикоидные препараты — также для борьбы с воспалительным процессом (по показаниям);
- диуретики — для выведения избытка жидкости (по показаниям).
Хирургическое лечение перикардита:
- Пункция перикарда с эвакуацией жидкости (при высокой вероятности развития тампонады сердца, при тампонаде сердца);
- полное или частичное удаление листков перикарда (при хроническом перикардите, констриктивном перикардите).
Профилактика перикардита сердца
Значительно уменьшает риск развития воспалений сердечной сумки своевременная диагностика перикардита и лечение заболеваний, способных вовлечь этот орган в патологический процесс.
Высокопрофессиональные кардиологи многопрофильной клиники «МедикСити» знают все о лечении перикардитов и других заболеваний сердца! У нас проводится полное комплексное обследование сердца и сосудов с применением новейшего оборудования.
Мы облегчим вашу боль и вернем хорошее самочувствие!