Дислипидемия — ее разновидности и причины возникновения способы лечения
Дислипидемия — симптомы и лечение
Что такое дислипидемия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чернышев А. В., кардиолога со стажем в 25 лет.

Определение болезни. Причины заболевания
Дислипидемия (ДЛ) — патологический синдром, связанный с нарушением обмена липидов и липопротеидов, т.е. изменением соотношения их концентрации в крови. [1] Он является одним из главных факторов риска атеросклероз зависимых заболеваний.
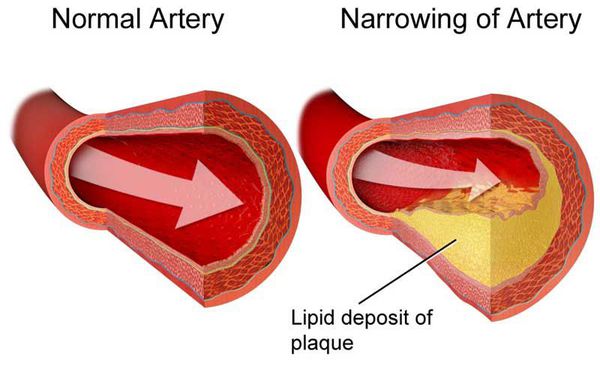
Липиды и липопротеиды — одни из источников энергии, необходимой организму человека. Они представляют собой жироподобные органические соединения. Липиды входят в состав липопротеидов.
Причины, приводящие к развитию дислипидемии, можно разделить на неизменяемые (эндогенные) и изменяемые (экзогенные).
К первым относится возраст, пол, гормональный фон и наследственная предрасположенность.
Группа изменяемых факторов риска ДЛ более многочисленна. К основным причинам относятся:
- нерациональное питание (избыточное потребление калорий, насыщенных жиров, простых углеводов);
- курение табака;
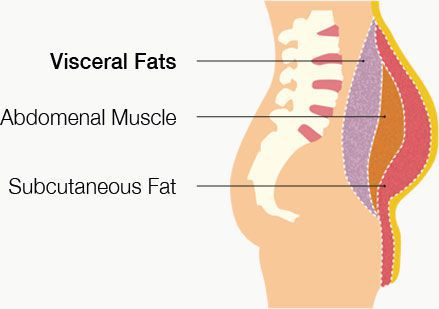
- избыточный вес (висцеральное ожирение);
- сахарный диабет;
- злоупотребление алкоголем;
- повышенное артериальное давление;
- длительный стресс;
- малоподвижный образ жизни;
- систематическое физическое перенапряжение;
- хроническое субклиническое воспаление.
Также причинами ДЛ могут быть различные заболевания, патологические синдромы и приём некоторых медикаментов.
От внешних факторов больше зависит содержание в крови таких жировых субстанций, как хиломикроны и триглицериды. До 80% холестерина липопротеинов низкой плотности синтезируется в организме, главным образом, в печени и в меньшей степени зависит от внешних факторов. Семейно-генетический формы ДЛ полностью зависят от наследственных факторов. [1] [9]
Симптомы дислипидемии
Так как ДЛ является лабораторным синдромом, то её проявления связаны с атеросклерозом артерий тех органов и тканей, которые они кровоснабжают:
- ишемия головного мозга;
- ишемическая болезнь сердца;
- облитерирующий атеросклероз артерий нижних конечностей и т. д.
Ишемическая болезнь сердца – наиболее распространённое и грозное атеросклероз зависимое заболевание. От него погибает больше людей, чем от всех видов рака. Чаще всего это заболевание проявляется в виде стенокардии или инфаркта миокарда.
Стенокардию раньше называли «грудной жабой», что точно характеризует симптомы заболевания — давящие или сжимающие ощущения за грудиной на высоте физической или эмоциональной нагрузки, продолжающиеся несколько минут и прекращающиеся после прерывания нагрузки или приёма нитроглицерина.
Инфаркт миокарда связан с разрывом атеросклеротической бляшки в сердечной артерии и формированием тромба на бляшке. Это приводит к быстрому перекрытию артерии, острой ишемии, повреждению и некрозу миокарда.
От хронической и острой ишемии может страдать головной мозг, что проявляется головокружением, потерей сознания, выпадением речевой и двигательной функции. Это не что иное, как мозговой инсульт или прединсультное состояние — транзиторная ишемическая атака. При облитерирующем атеросклерозе нижних конечностей происходит снижение кровоснабжение ног. Стоит отметить, что долгое время атеросклероз остаётся бессимптомным, клинические проявления начинаются при сужении артерии на 60-75%.
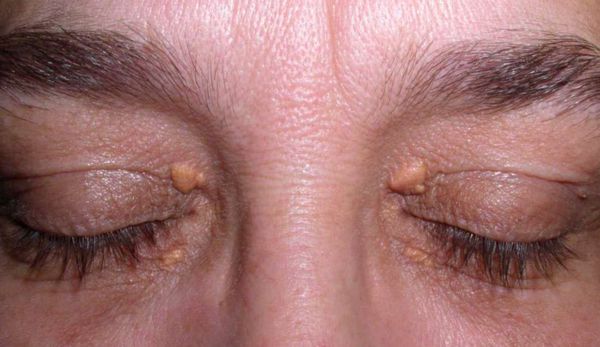
Семейно-генетические дислипидемии могут проявляться стигматами, такими как ксантомы кожи и ксантелазмы век.
Значительное повышение концентрации триглицеридов крови (более 8 ммоль/л) может приводить к острому панкреатиту, который сопровождается сильной болью в верхнем отделе живота, тошнотой, рвотой, учащённым сердцебиением и общей слабостью.
Патогенез дислипидемии
Основными липидами плазмы крови являются:
- холестерин (ХС) — предшественник желчных кислот, половых гормонов и витамина Д;
- фосфолипиды (ФЛ) — основные структурные компоненты всех клеточных мембран и внешнего слоя липопротеиновых частиц;
- триглицериды (ТГ) — липиды, образующиеся из жирных кислот и глицерина, которые поступают в организм с пищей, затем транспортируются в жировые депо или включаются в состав липопротеинов.
Жирные кислоты (ЖК) плазмы крови — источник энергии и структурный элемент ТГ и ФЛ. Они бывают насыщенными и ненасыщенными. Насыщенные ЖК входят в состав животных жиров. НенасыщенныеЖК составляют растительные жиры и делятся на моно- и полиненасыщенные жирные кислоты. Мононенасыщенные ЖК в большом количестве содержаться в оливковом масле, а полиненасыщенные — в рыбьем жире и других растительных маслах. Считается, что все эти жиры необходимы человеку, их сбалансированное количество должно составлять до 30% суточного каллоража пищи и распределяться примерно на три равные части между моно-, полиненасыщенными и насыщенными ЖК.
Соединение жиров с белками называют липопротеинами или липопротеидами.
Атерогенная дислипидемия
ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗнаверх
1) повышенная концентрация ТГ (1,7–5,6 ммоль/л [150–500 мг/дл]) ;
2) низкий уровень ХС ЛПВП у мужчин и у женщин (при метаболическом синдроме и сахарном диабете 2 типа ХС ЛПВП у женщин ЛПНП .
В развитии атерогенной дислипидемии у лиц с ожирением и метаболическом синдромом и у больных сахарным диабетом 2 типа главную роль играет резистентность к инсулину.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА наверх
Характерные симптомы отсутствуют. Возможно сочетание с избыточным весом/ожирением или сахарным диабетом 2 типа. Диагноз определяется на основании концентраций ТГ и ХС ЛПВП (→Определение); мелкие плотные частицы ЛПНП в клинической практике не определяют. Уровень ХС ЛПНП умеренно повышен; при значительном повышении используется термин «гиперлипидемия смешанного типа» (комбинированная, семейная).
1. Необходимо стремиться к достижению целевого уровня ХС ЛПНП.
2. В рекомендациях не указаны целевые концентрации для ТГ и ХС ЛПВП, поскольку нет данных экспериментальных и клинических исследований, которые могли бы обосновать их определение. Тем не менее, рекомендуется концентрация ТГ 3. В лечении основное значение имеют нефармакологические методы (диета, физическая нагрузка и снижение массы тела).
1. Снижение массы тела с помощью соответствующей диеты и физической нагрузки.
2. Для снижения уровня TГ и повышения ХС ЛПВП → ограничение потребления углеводов, особенно легко усваиваемых простых сахаров (за счёт увеличения потребления ненасыщенных жирных кислот). При повышении ХС ЛПНП выше целевого показателя → диета, снижающая его уровень (как при гиперхолестеринемии →разд. 2.4.1).
3. Повышение физической активности .
4. Замещение насыщенных жиров ненасыщенными жирами .
5. Полиненасыщенные жирные кислоты ω-3 (рыбий жир) 2–4 г/сут, особенно при сохраняющемся уровне TГ ≥5,6 ммоль/л (500 мг/дл).
6. Ограничение потребления алкоголя с целью снижения уровня TГ. Абстиненция при TГ ≥5,6 ммоль/л.
Препараты, дозы и противопоказания →табл. 2.4-2.
аторвастатин
10–80 мг 1 x в день
флувастатин
20–80 мг 1 x в день
20–80 мг 1 x в день
розувастатин
5–40 мг 1 x в день
симвастатин
5–40 мг 1 x в день
100 мг 1 × в день
немикронизированная форма
начальная доза 100 мг 3 × в день, поддерживающая доза 200 мг/сут
микронизированная форма
145, 160, 200, 215 или 267 мг 1 × в день
ингибиторы абсорбции холестерина
10 мг 1 × в день
изначально 4 г 1–2 × в день, далее дозу постепенно увеличивают на 4 г/сут (макс. 24 г/сут в несколько приёмов)
140–420 мг п/к 2 или 1 ×/мес.
75–150 мг п/к 2 или 1 ×/ мес.
10/5, 10/10, 20/5 или 20/10 мг 1 × в день
10/10 или 20/10 мг 1 × в день
10/5, 15/5, 20/5, 10/10, 15/10 или 20/10 мг 1 × в день
1. Статины → см. выше; при повышении уровня ХС ЛПНП и TГ и снижении уровня ХС ЛПВП → следует начинать лечение статином; после достижения целевого уровня ХС ЛПНП и сохранении TГ ≥2,3 ммоль/л и/или ХС ЛПВП → следует рассмотреть добавление фибрата или никотиновой кислоты. Известно, однако (масштабные исследования у больных сахарным диабетом 2 типа), что добавление фибрата к статинам не снижает риска сердечно-сосудистых заболеваний.
2. Фибраты: используются при наличии повышенного уровня TГ (≥2,3 ммоль/л у принимающего статины пациента), а концентрация ХС ЛПНП соответствует целевому уровню. При уровне TГ ≥5,6 ммоль/л → необходимо начинать лечение фибратом (профилактика острого панкреатита), позже возможно присоединение статина. Противопоказания: тяжёлая хроническая болезнь почек (не следует назначать фенофибрат при СКФ 2 , a гемфиброзил при СКФ 2 , в этих случаях можно использовать препарат полиненасыщенных жирных кислот омега-3), печёночная недостаточность, жёлчекаменная болезнь, беременность, кормление грудью. Основные побочные эффекты : повышение активности АЛТ в сыворотке крови, миопатия, жалобы со стороны пищеварительного тракта, такие как диспепсия, боль в животе, диарея, вздутие. При повышении активности АЛТ более чем в 3 раза выше верхней границы нормы → фибрат следует отменить. Риск серьёзных осложнений, особенно миопатии, повышен при комбинированном лечении фибратом и статином (стоит отдать предпочтение фенофибрату, учитывая низкий риск осложнений). Применяя такое лечение, следует проявить особую осторожность и предупредить пациента о возможности возникновения мышечных жалоб, при появлении которых необходимо немедленно определить уровень КФК (увеличение активности КФК >4 × ВГН является показанием к прекращению лечения). В ситуациях, способствующих возникновению побочных эффектов статинов (→см. выше), фенофибрат добавлять не следует. Не сочетайте гемфиброзил со статином.
3. Никотиновая кислота и её производные: ESC и EAS (2016) не рекомендуют никотиновую кислоту и её производные в качестве гиполипидемических лекарственных средств.
Рекомендации к профилактике
Дислипидемией называют изменение концентрации одного или нескольких типов липидов крови: липопротеинов низкой (ЛПНП), промежуточной (ЛППП), очень низкой (ЛПОНП), высокой плотности (ЛПВП), хиломикронов, триглицеридов.
По происхождению дислипидемия бывает:
- первичная (врожденная) – обусловленная дефектами генов;
- вторичная (приобретенная) – вызываемая заболеваниями внутренних органов, вредными привычками, неправильным питанием.
Первичные нарушения липидного обмена передаются по наследству. Они встречаются нечасто. Вторичная дислипидемия встречается гораздо чаще.
Причины вторичных дислипидемий:
- сахарный диабет;
- недостаточность щитовидной железы;
- хронические заболевания почек;
- нефротический синдром;
- злоупотребление алкоголем;
- курение;
- беременность (считается нормой);
- прием бета-блокаторов, тиазидных диуретиков, препаратов эстрогена.
ЧЕМ ОПАСНЫ ДИСЛИПИДЕМИИ?
Повышение уровня липидов один из ведущих факторов риска развития атеросклероза, а при сочетании с высокой концентрацией триглицеридов – панкреатита. Поэтому люди с дислипидемией имеют повышенные шансы возникновения заболеваний периферических артерий, ишемической болезни сердца, мозга, а также их самых тяжелых осложнений: инфаркта миокарда, инсульта, ишемического некроза стоп.
Заболевания сердечно-сосудистой системы (ССС), вызванные атеросклерозом и тромбозом, являются основной причиной преждевременной смерти и утраты лет жизни.
Установить факт наличия дислипидемии можно только одним способом: сдать липидограмму – анализ крови, показывающий количественное содержание различных фракций жиров, а также их соотношение. Более сложная задача – выяснение причины нарушения. Сделать это можно изучив и проанализировав анамнез жизни пациента, его ближайших родственников, жалобы больного, клинические симптомы.
Для уточнения природы патологических изменений требуется более детальное инструментальное обследование.
Если вы подозреваете у себя или у кого-то из близких нарушение жирового обмена обратитесь к участковому терапевту. Он проведет первичный осмотр, выдаст направление на анализ крови.
Дислипидемия может потребовать консультации у узкопрофильных специалистов, если она сопровождается наличием серьезного заболевания. Патологиями липидного обмена занимаются врачи самых разных профилей:
- кардиолог;
- гастроэнтеролог/гепатолог;
- иммунолог;
- генетик;
- нефролог;
- флеболог/ангиолог;
- сосудистый, нейрохирург;
- диетолог.
ОСОБЕННОСТИ ЛЕЧЕНИЯ
Тактика лечения дислипидемий зависит от причины заболевания. Большинство легких форм нарушений можно откорректировать, изменив свой рацион, отказавшись от вредных привычек. Запущенные формы гиперлипидемий требуют приема лекарственных препаратов. Вторичные типы дислипидемий устраняются терапией основных заболеваний.
ПРАВИЛЬНОЕ ПИТАНИЕ
Регулируя рацион можно влиять на свой липидный обмен. Каждый вид дислипидемии имеет собственные диетические принципы. Но существуют общие правила, подходящие для подавляющего количества метаболических липидных нарушений:
- Питайтесь часто, дробно. Оптимальное количество приемов пищи – 5-6 раз/день.
- Следите за суточным потреблением калорий. Дислипидемии всех форм часто протекают с развитием ожирения.
- Выпивайте 1,5-2 л воды/день. Она участвует во всех обменных процессах, включая метаболизм липидов.
- Отдавайте предпочтения блюдам, приготовленным методом варки, запекания, тушения. Жаренные, копченные, соленные, маринованные, фритюрные продукты лучше максимально исключить.
- Отказывайтесь от продуктов с транс-жирами. Маргарин, а также магазинное печенье, выпечка, жареные орешки в зоне пристального внимания. Всегда изучайте их пищевую ценность на предмет содержания транс-жиров.
- Добавляйте в свой рацион продукты, богатые ненасыщенными жирами: растительные масла, семена, семечки, орехи, рыбу жирных сортов (скумбрия, сельдь, тунец, анчоус, макрель), авокадо.
- Ежедневно съедайте несколько разных овощей, фруктов, порцию зелени, каши.
- Потребление спиртного не должно выходить за рамки общепринятых норм: до 14 г этилового спирта/сутки для женщин, до 28 г — мужчинам.
При дислипидемии очень важно сократить количество животных жиров, а также кокосового, пальмового масла. Эти продукты содержат большое количество холестерина. Яичный белок разрешается неограниченно, а количество желтка – лимитируют.
Снизить уровень общего холестерина, триглицеридов, ЛПНП можно:
- Избавившись от лишних килограммов. Снижение массы тела благотворно влияет на обмен жиров, уменьшает нагрузку на сердечную мышцу.
- Отказавшись от сигарет. Эта вредная привычка создает в организме идеальные условия для образования атеросклеротических бляшек, формирования тромбов.
- Больше двигаясь. Минимальное время, которое необходимо уделять физической активности ежедневно – 30-45 минут.
При стойком повышении жиров, которые не убирается диетой, отказом от вредных привычек больному назначают гиполипидемические препараты. Эти лекарства снижают количество плохих жиров, повышают количество хороших. Выбор медикаментозного средства для лечения дислипидемии определяет лечащий врач.
Повышенное АД также является одним из главных факторов риска развития инсульта и ИБС, заболеваний периферических сосудов, а также почечной недостаточности. По данным эпидемиологических исследований, сочетание гиперлипидемии и АГ в клинической практике достигает 70%.
Артериальная гипертония-синдром повышения систолического АД (САД) ≥ 140 мм рт. ст. и/или диастолического АД (ДАД) ≥ 90 мм рт. ст. синдром повышения АД является проявлением Эссенциальной гипертонии (гипертоническая болезнь), которая составляет 90–95 % случаев гипертонии. В остальных случаях — 5-10% диагностируют вторичные, симптоматические артериальные гипертензии.
Артериальная гипертензия — одно из самых распространённых заболеваний сердечно-сосудистой системы. Установлено, что артериальной гипертонией страдают 20–30 % взрослого населения. С возрастом распространённость болезни увеличивается и достигает 50–65 % у лиц старше 65 лет.
Одной причины развития Артериальной гипертонии нет, существует ряд факторов риска распространения артериальной гипертонии: возраст, пол, малоподвижный образ жизни, потребление с пищей поваренной соли, злоупотребление алкоголем, гипокальциевая диета, курение, сахарный диабет, ожирение, повышенный уровень атерогенных ЛП и триглицеридов, наследственность и др.
Диагностика Артериальной гипертонии Контроль артериального давления
Измерение артериального давления проводится с помощью специального аппарата — тонометра, кроме того, в настоящее время имеются специальные электронные аппараты, измеряющие АД, частоту пульса, а также позволяющие заносить показатели АД в память аппарата.
При выявлении факта повышения АД и наличии симптомов повышения АД:
- Потеря работоспособности, утомляемость
- Покраснение лица, груди
- «Мошки», мелькание перед глазами
- Бессонница, тревога, страх
- Головные боли, особенно в затылочной части
- Шум, звон, писк в ушах, оглушённость
- Одышка
- Боли в груди
- Неврологические нарушения, головокружение, помрачение сознания
Необходимо обратиться к врачу для обследования и решения вопроса о назначении лечения.
- Улучшение качества жизни пациента (устранение симптом проявления заболевания).
- Профилактика осложнений Артериальной гипертонии.
- Немедикаментозное лечение — устранение всех модифицированных факторов риска (включает в себя соблюдение диеты с ограничением поваренной соли, жиров, легко усваиваемых углеводов, благоприятный режим труда и отдыха, борьбу со стрессом, отказ от злоупотребления алкоголем, курения, ежедневную умеренную физическую активность, нормализацию массы тела).
- Медикаментозное лечение – назначается индивидуально каждому пациенту для постоянного приёма, предпочтение отдаётся комбинированным препаратам.
Дислипидемия (гиперлипидемия)
Дислипидемия — это высокий уровень липидов (холестерина, триглицеридов) или низкий уровень холестерина липопротеинов высокой плотности (ЛПВП). Липопротеины — это частицы белков и других веществ, являющиеся переносчиками холестерина и триглицеридов, которые не могут свободно циркулировать в крови самостоятельно.
Существуют различные типы липопротеинов, среди которых:
- хиломикроны;
- липопротеины очень низкой плотности (ЛПОНП);
- липопротеины низкой плотности (ЛПНП);
- липопротеины высокой плотности (ЛПВП)
Уровень липопротеидов и соответственно липидов, в том числе уровень холестерина липопротеидов низкой плотности (ЛПНП), незначительно повышается с возрастом. Уровень обычно немного выше у мужчин, чем у женщин, но после менопаузы данный уровень повышается. Повышение уровня липопротеинов с возрастом может приводить к дислипидемии.
Причины
Симптомы
- Скопление в коже и сухожилиях бугорков жира (ксантомы)
- Матово-белые или серые кольца по краю роговицы
- Увеличение печени или селезенки
- Острая боль в животе (при панкреатите)
- Ощущение покалывания или жжения в руках и ногах
- Затрудненное дыхание (одышка)
- Спутанность сознания
Высокий уровень липидов в крови обычно не вызывает симптомов. Иногда при очень высоких уровнях жир скапливается в коже и сухожилиях и образует бугорки, называемые ксантомами. Иногда у пациентов развиваются матово-белые или серые кольца по краю роговицы.
Очень высокие уровни триглицеридов могут вызывать увеличение печени или селезенки, ощущение покалывания или жжения в руках и ногах, затрудненное дыхание и спутанность сознания и могут повысить риск развития панкреатита. Панкреатит может стать причиной боли в животе, иногда он бывает смертельным.
Возможные осложнения
- Атеросклероз может привести к стенокардии, инфаркту миокарда, инсульту и заболеванию периферических артерий.
Диагностика
С учетом причины заболевания и имеющихся симптомов врач может назначить следующие виды обследования:
- анализ крови на определение уровня глюкозы натощак;
- анализ крови печеночные ферменты, креатинин;
- анализы крови для определения уровней холестерина;
- анализ крови на липидный профиль натощак;
- анализ крови на тиреотропный гормон (ТТГ);
- определение белка в моче;
- скрининг на факторы сердечно-сосудистого заболевания (повышенное артериальное давление, диабет или семейный анамнез высоких уровней липидов).
Лечение
Лечение зависит от причины и симптомов болезни, тяжести течения, а также наличия сопутствующих заболеваний и медикаментозной терапии, получаемой по сопутствующей патологии. С учетом этого врач может назначить:
- программу по снижению веса;
- усиленные физические нагрузки;
- снижение содержания насыщенных жиров в диете;
- частый прием гиполипидемических препаратов.
Что такое синдром поликистозных яичников или СПКЯ?
Автор статьи — Хоецян Сюзи Рафаэловна, к.м.н., врач высшей категории, гинеколог-эндокринолог, акушер-гинеколог Клиники «Мать и дитя» Кунцево

В последнее время вызван высокий интерес к синдрому поликистозных яичников (СПКЯ), с одной стороны, его достаточно широкой распространенностью у женщин репродуктивного возраста (каждая 15 женщина), а с другой стороны — не всегда правильным подходом врачей к диагностике и лечению СПКЯ.
СПКЯ – это многофакторный синдром неясной этиологии, характеризующийся изменением структуры и функции яичников. Очень часто выявление синдрома поликистозных яичников основывается только на заключениях УЗИ. Такой подход к постановке диагноза приводит к выявлению заболевания там, где его нет и назначению необоснованного, зачастую дорогостоящего лечения, не редко даже к ненужной хирургической операции.
Чтобы помочь женщинам разобраться в ситуации, считаю необходимым немного подробнее остановиться на диагностике СПКЯ.
В начале разберемся с понятием „кистозно измененные яичники”. Кистозно измененные яичники — это в основном УЗ-заключение, подразумевающее наличие в яичниках множественных мелких кист, то есть фолликулов. Формирование множественных кист в яичниках происходит при разных заболеваниях, среди которых можно назвать эндокринные нарушения, опухолевые процессы, хронические воспаления яичников и др. Синдром поликистозных яичников (СПКЯ) является лишь одним из них.
Само название этого синдрома указывает, что диагностировать этот недуг на основании только заключения УЗИ нельзя. Ведь синдром — это совокупность разных симптомов. Поэтому для диагностики СПКЯ у женщины должны быть выявлены минимум два критерия из трех.
· Отсутствие овуляции или нарушение менструального цикла
· Клинические или биохимические признаки гиперандрогении (избыток мужских половых гормонов), и как следствие повышенное оволосение, повышенная сальность и высыпания кожи.
· Поликистозные изменения в яичниках по данным УЗИ.
Согласно исследованиям последних лет (с 2014 г ), стали еще выделять различные фенотипы СПКЯ, когда отсутствует один основной признак.
· 1 фенотип – классический 46%.
· 2 фенотип – овуляторный (гиперандрогения + поликистоз) 23%.
· 3 фенотип – неандрогенный (ановуляция + поликистоз) 13%.
· 4 фенотип – ановуляторный 18%.
Такое деление увеличило частоту встречаемости СПКЯ с 5 до 20%.
Обязательные исследования у пациенток с подозрением на СПКЯ:
· Гормональный анализ крови (2-4 д.м.ц.) – ФСГ, ЛГ, АМГ, ТТГ, пролактин, эстрадиол, тестостерон, ГСПГ, инсулин, 17-ОП, ДГА-С, кортизол; (19-21 д.м.ц.) — прогестерон.
· Пероральный глюкозотолерантный тест с 75 г глюкозы (обязателен при ИМТ более 25) для исключения нарушений углеводного обмена.
· Биохимический анализ крови – холестерин, ЛПНП, ЛПОНП, ЛПВП, триглицериды.
· Фолликулометрия в течение трех менструальных циклов (оценка овуляции).
Если раньше считалось, что нормальный уровень тестостерона исключает СПКЯ, то сейчас отсутствие гиперандрогении не показатель исключения, и необходимо продолжить диагностику.
Тесты функциональной диагностики и лабораторно-диагностические тесты.
· Соотношение ЛГ/ФСГ более 2,5 – встречается у более 60% пациенток
· Повышение уровня 17-ОП (до7,5 нмольл) у более 50%.
· Нижняя граница нормы глобулина связывающего половые гормоны (СССГ, ГСПГ) у 50% пациенток.
· Повышение уровня общего тестостерона у 30%.
· Повышение базального инсулина более 13 мкЕдмл у более 30%.
· Дислипидепия (повышение ХС, ЛПНП) у более 30%
· Гиперпролактинемия – до 10% женщин, следует проводить детальную диагностику, чтобы исключить гипофизарную гиперпролактинемию.
К чему может привести СПКЯ?
· Бесплодию (остутсвие овуляции). Бесплодие, возникающее при СПКЯ, является первичным — для него характерно отсутствие беременностей в анамнезе женщины (в отличие от вторичного бесплодия, при котором нарушение репродуктивной функции развивается после беременностей, закончившихся родами, выкидышами или абортами).
· Миоме матки, гиперплазии и раку эндометрия (в связи с увеличением уровней мужских половых гормонов, увеличиваются уровни свободных фракций эстрогенов)
· Нарушению углеводного обмена, инсулинорезистентности, сахарному диабету 2 типа
· Заболеваниям сердечно-сосудистой системы: ИБС, инфаркт миокарда, гипертоническая болезнь.
· Ожирению, встречается у 40% больных СПКЯ, является проявлением обменных нарушений и характеризуется либо равномерным распределением жировых отложений по всему телу (универсальный тип ожирения), либо преимущественным отложением жира в области живота и талии (мужской тип ожирения).
В последнее время все чаще СПКЯ связывают с метаболическим синдромом, когда имеет место избыточная масса тела, инсулинорезистентность с компенсаторной гиперинсулинемией. Частота встречаемости метаболического синдрома у женщин с СПКЯ 1,6-43%.
Симптомы метаболического синдрома:
Нарушения длительное время протекают бессимптомно, нередко начинают формироваться уже в подростковом и юношеском возрасте, задолго до клинической манифестации в виде сахарного диабета, артериальной гипертонии и атеросклеротических поражений сосудов. Наиболее ранними проявлениями метаболического синдрома являются дислипидемия и артериальная гипертензия. Разумеется, не все компоненты метаболического синдрома встречаются одновременно:
— абдоминально-висцеральное ожирение (окружность талии более 90 см у женщин);
— инсулинорезистентность при высоком уровне инсулина;
-нарушения липидного обмена;
— артериальная гипертензия (артериальное давление выше 130/90 мм рт. ст.);
— ранний атеросклероз и ИБС.
Возможны жалобы на повышенную утомляемость, апатию, одышку, повышенный аппетит, жажду, учащенное мочеиспускание, головную боль, сухость кожи, потливость.
Если вовремя не диагностировать и коррегировать метаболический синдром, то у каждой третьей женщины может возникнуть СД 2 типа.
Самое главное при лечении СПКЯ – это правильное питание и здоровый образ жизни. Необходимо из рациона исключить жирную пищу и легкоусвояемые углеводы. Что же касается физических нагрузок, то они должны быть регулярными и дозированными. Женщины, которые имеют СПКЯ и нарушение жирового обмена, должны четко следить за своим весом, и при появлении даже пару лишних килограммов, своевременно избавляться от них, во избежании инсулинорезистентности. Даже сбросив лишних хотя бы 5 килограммов, возможна регуляция гормонального фона и менструального цикла.
Чтобы избавиться или хотя бы частично уменьшить симптомы высыпаний, нежелательных волос, растяжек на коже наряду с медикаментозной терапией, большим успехом пользуются и косметологические процедуры. Ведь пациенты с СПКЯ обращаются к гинекологу-эндокринологу уже с избыточным оволосением по мужскому типу. К большому сожаление, на сегодняшний день нет средств, при приеме которых, возможно было бы избавиться от нежелательных волос. Но можно воспользоваться электроэпиляцией, фотоэпиляцией, лазерным лечением, электролизом и другими современными и эффективными методами при решении данной проблемы.
Медикаментозная терапия:
* препараты, регулирующие менструальную функцию ( контрацептивы, желательно с антиандрогенным эффектом, препараты прогестеронового ряда)
· препараты снижающие уровень мужских половых гормонов
· средства, направленные на снижение уровня глюкозы, массы тела (инсулиносенситайзеры)
· профилактика и лечение дисфункциональных маточных кровотечений
· лечение бесплодия (контролируемая индукция овуляции, в более сложных случаях возможно и ЭКО)
В настоящее время все реже и реже прибегают к хирургическим методам лечения СПКЯ, т. к. своевременная терапия гарантирует предотвращения всех симптомов. Однако, при больших объемах яичников, сопровождающихся дисфункцией яичников и бесплодием, возможно вам предложат лапароскопию с одной из малотравматичных видов операции для яичников.
Самое главное это своевременная диагностика и лечение. Сегодня СПКЯ можно контролировать и лечить в 90 % случаях.
Дислипидемия

Развитие и возникновение дислипидемии у пациентов с сердечно-сосудистыми заболеваниями и ожирением (метаболическим синдромом).
Дислипидемия и сердечно сосудистые заболевания.
Повышенный холестерин и высокий уровень триглицеридов являются основными факторами риска развития атеросклероза и, следовательно, возникновения сердечно-сосудистых заболеваний. Когда другие факторы риска, такие как высокое кровяное давление и курение присутствуют, этот риск возрастает еще значительней.
Дислипидемия является одними из наиболее важных индикаторов развития атеросклероза, который характеризуется дисфункцией специальных клеток, формирующих внутреннюю поверхность кровеносных сосудов, сосудистым воспалением и накоплением жиров (липидов).
Инфаркты и инсульты, в свою очередь, являются острыми заболеваниями и происходят, главным образом, в результате закупоривания сосудов, которое препятствует току крови к сердцу или мозгу, а самой распространенной причиной является их возникновения, является образование жировых отложений на внутренних стенках кровеносных сосудов (атеросклероз), снабжающих кровью сердце и мозг.
Сердечно-сосудистые заболевания являются ведущей причиной смерти и инвалидности, уровень распространенности заболеваний растет, а пациенты стремительно молодеют. Сегодня, почти каждая третья смерть происходит из-за сердечно-сосудистых заболеваний и лучшим способом борьбы остается ранняя диагностика дислипидемии и профилактика нарушения обмена веществ.
Дислипидемия и ожирение.
Широко распространенное ожирение, которое врачи называют метаболическим синдромом представляет собой совокупность нескольких проблем, связанных со здоровьем. Здесь и высокое кровяное давление, и высокий уровень холестерина, и увеличение веса, и предвестники диабета.
Банальное ожирение провоцирует развитие сердечной сердечно-сосудистой патологии, артрит, атеросклероз, сахарный диабет, в центре проблема — лишних жиров (липидов). Удивительно, но некоторые виды пищи, буквально провоцируют печень «перерабатывать» их с образованием жиров (триглицеридов), что приводит к жировому гепатозу.
При этом 90% случаев ожирения и других проявлений метаболического синдрома имеют не наследственное, а приобретенное происхождение. И в 90% случаев именно качество (и в меньшей степени количество) пищи приводит к метаболическому хаосу и дислипидемии в нашем организме.
Свою отрицательную роль в возникновение дислипидемии вносят не усваиваемые, но широко используемые в производстве пищевых продуктов трансжиры (дешевые растительные масла), а еще разветвлённые аминокислоты, такие как лейцин, изолейцин и валин. Данные аминокислоты содержаться в обычной кукурузе и в небольших количествах легко усваиваются организмом, но промышленный способ выращивания скота (говядина и свинина) предполагает кормление животных кукурузой, что приводит к избыточному содержанию аминокислот в мясе и трансформации их в жиры.
Невероятно, но мы везде видим отрицательное и крайне значимое воздействие повышенного уровня жиров (липидов) в крови, таких как холестерин и триглицериды на развитие серьезнейших заболеваний, что еще раз подчеркивает необходимость постоянного контроля их уровня.
Жиры в организме человека. Вся правда о липидах, холестерине и триглицериде.
Прежде всего, нужно понимать, что все жиры присутствуют в нашем организме по праву содержаться в каждой его клетке и важны для его здорового функционирования, если уровень жиров находится в пределах нормы. Норма и ее отклонения – это важнейшие понятия, которые необходимо рассматривать при изучении воздействия жиров на наш организм, но сначала расскажем о жирах (липидах) в целом.
Итак, липи́ды (от др.-греч. λίπος — жир) — это обширная группа природных органических соединений, включающая жиры и жироподобные вещества. Молекулы простых липидов состоят из спирта и жирных кислот, сложных — из спирта, высокомолекулярных жирных кислот и других компонентов. Липиды содержатся во всех живых клетках, влияют на проницаемость клеточных мембран, активность ферментов, участвуют в передаче нервных импульсов, в мышечном сокращении, создании межклеточных контактов и даже иммунохимических процессах. Кроме того, липиды важнейший энергетический резерв организма и формируют кожную защиту, создавая водоотталкивающий и теплозащитный эффект.
К видам жиров (липидов) относятся холестерин и триглицериды, которые вырабатываются внутри нашего организма. Организм использует холестерин для построения стенок клеток и для производства витаминов и гормонов, а триглицериды в качестве энергетических запасов. Давайте рассмотрим виды липидов более подробно.



