Насколько опасен дивертикулез кишечника? 4 способа лечения болезни
Дивертикулез — болезнь цивилизации


«У меня дивертикулез кишечника. Недавно мне сделали операцию – вывели прямую кишку. Пусть ваши врачи расскажут об этом заболевании – что такое дивертикулез, от чего он бывает и чем опасен? Все время думаю: можно ли было обойтись без хирургического вмешательства в моем случае?».
Адрес: Ильиной Марии Евдокимовне, 664006 Иркутская обл., пгт Западный, с. Хомутово, ул. Депутатская, д. 11.
Грыжевые мешочки
Попробуем представить толстую кишку. Она похожа на трубку, точнее, на шланг для полива – длинная, гибкая и имеет достаточно толстую стенку, состоящую из нескольких слоев. Внутренний слой – слизистая и подслизистая оболочки; средний и самый крепкий слой – мышечная оболочка; наружный – серозная оболочка. Это похоже на слоистую структуру футбольного мяча – снаружи крепкая и твердая кожа, а внутри – мягкая, но эластичная резиновая камера.
А теперь представьте, что во внешней твердой оболочке этого мяча образуется отверстие, дырочка. Что же тогда случится? Высокое давление внутри мяча вытолкнет часть мягкой и эластичной внутренней резиновой камеры наружу: образуется торчащий наружу кармашек. Это можно сравнить с грыжей на животе – через дефект в мышцах наружу выпирает содержимое. Примерно то же самое происходит и с толстой кишкой при дивертикулезе. Если давление внутри просвета кишки большое, а в мышечном слое имеются прорехи, то внутренняя выстилка кишки стремится наружу через эти отверстия, образуя выпячивания в виде мешочков. Они называются дивертикулы. А состояние, когда дивертикулов в толстой кишке много, называют дивертикулез. Если же дивертикулы начинают воспаляться или появляются другие осложнения, то дивертикулез переходит в более серьезную форму заболевания – дивертикулит.
Зачастую дивертикулез обнаруживается случайно. Например, когда человек делает диагностическую колоноскопию, рентгенограмму с контрастированием кишки или компьютерную томографию живота по какому-то другому поводу.
Наши предки не знали такой болезни
Отверстия в мышечном слое кишки есть у всех – и у детей, и у взрослых. Это многочисленые места, через которые проходят мелкие веточки сосудов. Они несут кровь к внутреннему слою стенки кишки. Однако мешочки-дивертикулы образуются не у всех людей. Что же приводит к их появлению?
В первую очередь этому способствует высокое давление внутри просвета кишки. Толстая кишка работает наилучшим образом, когда через нее проходит мягкое, рыхлое содержимое. Если же стул твердый, то кишка отчаянно старается протолкнуть его к выходу. При этом она сильно сжимается, и давление внутри нее значительно повышается: создаются благоприятные условия для образования дивертикулов.
Вторая причина – слабая мышечная стенка кишки. Когда отверстия в мышечном слое расширяются, то даже незначительного повышения давления внутри кишки достаточно для образования дивертикулов.
Первоначально дивертикулез и дивертикулит выявлялись преимущественно у пожилых людей старше 60-70 лет, у которых в силу общего старения организма стенка толстой кишки тоже слабеет. Сейчас же нередко данные состояния обнаруживаются у достаточно молодых мужчин и женщин, которые питаются рафинированными продуктами и имеют очень низкую физическую активность. Дефицит овощей и фруктов, недостаток жидкости и избыток мучного и сладостей – так называемый «западный» тип питания – нередко приводит к запорам, которые, в свою очередь, могут спровоцировать раннее развитие дивертикулеза.
Болезнь стремительно помолодела, ведь наши предки вообще не знали, что такое дивертикулез. Не знают об этом заболевании и коренные народы Африки, Австралии и Океании, которые питаются в основном растительной пищей. Дивертикулез и дивертикулит стали распространенным заболеванием в западных странах в середине XX века именно из-за повышения доступности рафинированных продуктов, продуктов с высоким содержанием сахара, уменьшением количества пищевых волокон (отрубей, фруктов, овощей) в рационе людей.
Быть начеку
Об образовании у себя дивертикулов человек может долгое время даже и не догадываться. Само название состояния «дивертикулез» говорит о том, что дивертикулы никак себя не проявляют. До тех пор, пока в эти мешочки не попадут маленькие частички содержимого кишечника и не смогут выйти назад. В такой ситуации внутри дивертикула или нескольких дивертикулов может начаться воспалительный процесс, и это состояние уже называется «дивертикулит». Человек с воспалением дивертикулов чувствует боль в животе, которая может быть ноющей или даже стреляющей. Чаще всего болит в левой половине живота. Боль может утихнуть после приема спазмолитиков, которые расслабляют стенку кишки и способствуют опорожнению дивертикулов. Если воспаление серьезное, то у человека может подняться температура тела, может наступить общее недомогание, боль в животе усиливается.
Если человек знает, что у него есть дивертикулы толстой кишки, то при появлении болей в животе, повышении температуры тела необходимо обратиться к врачу, желательно сразу к хирургу или колопроктологу. Доктор проведет диагностику, назначит специальные методы исследования, с помощью которых можно будет определить, есть ли воспаление дивертикулов (дивертикулит), если есть – насколько оно серьезное и как его лучше всего лечить. Воспаление дивертикулов – очень опасное состояние. Стенка дивертикула очень тонкая, и если внутри него скапливается гной, то, прорвавшись сквозь стенку кишечника, он попадет прямо в брюшную полость. А это уже перитонит – угрожающее жизни состояние, и если человеку срочно не помочь, все может закончиться смертельным исходом.
Нередко воспаление дивертикулов приводит к образованию воспалительных уплотнений стенки кишки (инфильтраты) или образованию гнойных полостей, которые могут превратиться в свищи (каналы), соединяя просвет кишки с другими внутренними органами – например, с мочевым пузырем. И хотя сами по себе дивертикулы не имеют способности к злокачественному перерождению, но хронический воспалительный процесс в стенке кишки может способствовать появлению раковых клеток в зоне воспаления и как следствие – образованию опухоли толстой кишки.
А нужна ли операция
В большинстве случаев дивертикулит лечится амбулаторно. Назначаются специальная диета, нормализующая стул, а также спазмолитики (дюспаталин), пищевые волокна (мукофальк или фитомуцил), пробиотики – препараты, сочетающие в себе разные виды полезных бактерий (бифидумбактерин, бифиформ, линекс). Иногда назначаются антибактериальные препараты.
Но если состояние пациента тяжелое – поднимается температура, имеется большой дивертикулярный инфильтрат (уплотнение) или есть подозрение на разрыв дивертикула, пациента госпитализируют и проводят лечение в клинике под контролем врача. Начинают лечение с внутривенного введения антибактериальных и противовоспалительных препаратов. Если воспаление не утихает или возникают осложнения, то прибегают к хирургическому лечению – удалению больной части толстой кишки. Эти операции могут быть выполнены открытым способом, то есть через большой разрез живота, или лапароскопически – через маленькие проколы с помощью длинных инструментов под контролем видеокамеры.
Если дивертикулит имеет запущенную форму – образовался большой инфильтрат или гнойник в брюшной полости, может потребоваться экстренная операция для спасения жизни человека. Нередко в ходе таких операций после удаления части кишки ее концы не сшивают, так как велика вероятность того, что в этих швах из-за воспаления образуются отверстия и кишечное содержимое опять попадет в брюшную полость. Тогда конец кишки выводят в левой половине брюшной стенки в виде колостомы – отверстия для вывода каловых масс. При этом кал собирается в специальный мешочек, который приклеивается в месте вывода кишки. При благоприятном течении послеоперационного периода через несколько месяцев можно выполнить вторую операцию для того, чтобы сшить толстую кишку, восстановив нормальный ход кишечника и опорожнение через анальный канал.
Некоторым людям, у которых имеются дивертикулы без воспаления, хирург-колопроктолог может предложить профилактическую операцию. Если человек перенес несколько приступов дивертикулита, но на фоне консервативного лечения они прошли, то, чтобы не дожидаться развития более серьезных осложнений, можно удалить больную часть кишки в профилактическом порядке. Такие операции намного легче переносятся, чем те, которые выполняются по срочным показаниям в условиях серьезного воспаления. Кроме того, что убирается часть кишки с имеющимися дивертикулами, во время профилактических операций хирург-колопроктолог убирает и самую узкую часть кишки, таким образом предотвращая повышение давления внутри кишки в будущем. Это является дополнительной мерой профилактики развития дивертикулов. Конечно, любая операция сама по себе несет определенные риски, но для некоторых пациентов может стать хорошей альтернативой возможным серьезным осложнениям.
Стеноз позвоночного канала
При стенозе позвоночного канала внутренний просвет позвоночного столба сужается, провоцируя стеснение и нарушение общей функциональности. Негативные последствия такого нарушения зависят от степени сужения, того, насколько резко сформировался стеноз, и в какой зоне он располагается. Последствием серьезных изменений становится инвалидность.
Сам о себе стеноз позвоночника не является самостоятельным заболеванием. Он наступает как осложнение других заболеваний и диагностируется только при наличии явных признаков. Если сужение незначительное, его трудно определить и точно диагностировать такое состояние можно только путем специального обследования.

Причины патологии
Основной причиной появления стеноза являются возрастные изменения. Они затрагивают мягкие и твердые ткани – как позвонки, так и связки, хрящевые диски. Мягкие ткани служат для амортизации, помогают позвоночнику находиться в свободном движении. Их износ может приводить к негативным изменениям. Среди причин, вызывающих стеноз позвоночного канала, можно отметить:
- Возрастные изменения.
- Солевые отложения.
- Появление межпозвоночной грыжи.
- Липома, эпидурит и другие патологии.
Обследование при патологии показывает неполное заполнение корешкового кармана контрастным веществом.
Признаки заболевания
Стеноз имеет несколько характерных признаков. В первую очередь нарушаются функции позвоночника и его тканей.
- В зоне повреждения возникает отек из-за нарушения функционирования тканей.
- Гипоксия – еще одно проявление. Она возникает потому, что ткани сдавливаются, и кислород с кровью не поступает в нужном объеме.
- Объем канала приходит в зависимость от положения тела.
Если лечение не наступает, проявления могут усугубляться, что приводит не только к инвалидности по причине выхода из строя позвоночника, но и к патологическим изменениям во всех органах и системах. В серьезных случаях стеноз приводит в смерти, так как органы не могут функционировать нормально.
Симптомы заболевания
Первым симптомом, который отмечают пациенты, становится боль и дискомфорт. Это раннее проявление, которое возникает вследствие сдавливания сосудов и лишения их притока кислорода. При стенозе поясничного отдела пациенты отмечают следующие симптомы:
- Болезненные ощущения в области поясницы и ног.
- Прихрамывание, вызванное болью и скованностью.
Если терапия не будет начата вскоре после появления описанных симптомов, поражение затрагивает окружающие ткани и распространяется на спинномозговые нервы. В результате этого:
- Происходит нарушение чувствительности разных частей тела.
- Происходит мочеиспускание или опорожнение кишечника, которое пациент не может контролировать.
- Ослабевают мышцы, возникает гипотрофия.
Диагностика
Для постановки точного диагноза при стенозе позвоночника используется ряд исследований:
- Опрос пациента, определение жалоб и времени, прошедшего с начала их проявления.
- Проведение рентгенографического исследования позвоночника. Снимки делаются в двух проекциях – прямой и боковой. Это помогает сориентироваться и определить последующие диагностические мероприятия.
- КТ позвоночника – метод чрезвычайно информативный и безопасный. Компьютерная томография помогает точно определить участок локализации патологии, оценить состояние связок и костей.
- МРТ позвоночника — позволяет исследовать нервную ткань, один из самых современных методов диагностики.
Причины, провоцирующие стеноз
Патология развивается по ряду причин:
- Смещение позвоночных дисков после травмы.
- Расслоение позвоночной артерии, нарушенная проходимость.
- Хронический остеохондроз.
- Болезни шеи и позвоночника.
- Значительные физические нагрузки (занятие спортом, тяжелая физическая работа).
Травмы и неправильное распределение веса при нагрузках являются наиболее частыми причинами развития стеноза. Первостепенным признаком заболевания становится боль в пояснице, которая отдает в левую сторону.
При постановке диагноза в первую очередь дифференцируется его врожденный и приобретенный характер. В первом случае, то есть при первичном стенозе, патология является врожденной, наследственной. Этот диагноз ставится редко, заболевание трудно поддается лечению. Чаще определяется вторичный, или приобретенный стеноз. Его провоцируют травмы и возрастные изменения, износ тканей. Самой частой локализацией является поясничная.
Виды спинального стеноза
Классификация стеноза ведется по показателю просвета позвоночника и другим показателям:
- Латеральный стеноз характеризуется уменьшением расстояния между позвонками.
- При сагиттальном есть изменения в канале.
- Относительный – просвет 12 миллиметров.
- Абсолютный стеноз диагностируется при величине просвета в один сантиметр.
Шейный стеноз
Возникает как следствие травм, дистрофии тканей. Развитие медленное, симптомы смазаны, что затрудняет диагностику на ранней стадии. Когда ситуация критическая, проблема решается только оперативным путем. Наиболее ярким симптомом становится боль в области поясницы. Провоцировать этот вид стеноза могут:
- Инфекции.
- Новообразования.
- Травмы.
- Артроз, артрит.
Стеноз грудного отдела
Этот участок позвоночника малоподвижен, поэтому симптомы зачастую смазаны, а изменения слабо выражены. В основном пациент ощущает боль в пораженной зоне, а также в органах, расположенных рядом – сердце, брюшина. В серьезных случаях может наступать потеря чувствительности и паралич.
Стеноз поясничной области
Это самый распространенный вид стеноза. Возникает вследствие возрастных изменений и влечет опасные для жизни осложнения. В начале развития патологии используется консервативное лечение, позже – операция. Признаком является боль, диагноз может быть определен только после обследования, так как боль в пояснице может свидетельствовать о множестве других патологий.
Самолечение и использование народных методов не только нецелесообразно, но и несет реальную угрозу здоровью и жизни пациента. Для проведения каких-либо манипуляций необходимо обследование в специализированной клинике.
Лечение стеноза
В зависимости от клинический картины может требоваться консервативное или хирургическое лечение. Если консервативное лечение возможно, применяются следующие методы:
- Прием препаратов, направленных на снятие симптомов. Это обезболивающие, противовоспалительные, стероидные препараты в виде таблеток или инъекций.
- Мануальная терапия, физиопроцедуры.
- Иглоукалывание.
Если используемые методы не дают ожидаемого эффекта, пациент продолжает чувствовать боль, онемение и прочие симптомы, требуется оперативное вмешательство. Объем и тип операции зависит от локализации процесса и степени изменений.
Для устранения стеноза могут проводиться операции нескольких типов:
- Стабилизация сегментов. Помогает восстановить правильное положение позвонков, останавливает поражение соседних отделов.
- Резекция. Часть дуги удаляется, прекращается сдавливание. Такая процедура приводит к потере нормальной стабильности позвоночника.
- Межостистая фиксация. Проводится установка специальных имплантов, которые стабилизируют позвоночник.
- Эндоскопическая фораминотомия. Операция малоинвазивная. Хирургическое вмешательство направлено на устранение компрессии корешков нервов и быструю ликвидацию патологического процесса. Восстановление проходит очень быстро.
- Микродисэктомия. Проводится для лечения стеноза шейного отдела. Операция малоинвазивная, с минимальным периодом восстановления.
Если патологический процесс сочетается с потерей стабильности позвоночника, целесообразно использование стабилизирующих систем.
При расчете стоимости лечения учитываются осмотры, консультации, используемые препараты, проведенные процедуры диагностического и терапевтического характера, перевязочные и другие материалы. В каждом случае сумма индивидуальна и рассчитывается в зависимости от компонентов.
Записаться на прием, чтобы пройти обследование и лечение у специалистов, можно по телефону или через сайт.
Что такое дивертикулит и как его лечить
Не путайте это с дивертикулёзом.
Дивертикулёз и дивертикулит — это два состояния, которые вместе известны как дивертикулярная болезнь Дивертикулярная болезнь кишечника (K57) кишечника. Первое означает наличие дивертикул, а второе — их воспаление Diverticular Disease .
Дивертикулярной болезнью страдает каждый третий Definition & Facts for Diverticular Disease взрослый в возрасте 50 лет и младше, каждый второй в возрасте после 60 лет и почти каждый — после 80. Правда, не все из них об этом знают.
Что такое дивертикулы
Это выпуклости — эдакие «мешочки», которые образуются в стенке кишечника, когда та по каким‑то причинам ослабевает. Чаще всего они возникают в нижнем отделе толстой кишки.
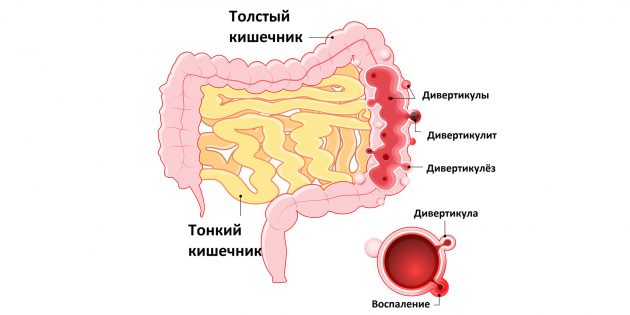 Иллюстрация: Designua/Shutterstock
Иллюстрация: Designua/Shutterstock
Кишечник с дивертикулами выглядит не слишком приятно (людям с повышенной чувствительностью лучше не смотреть).
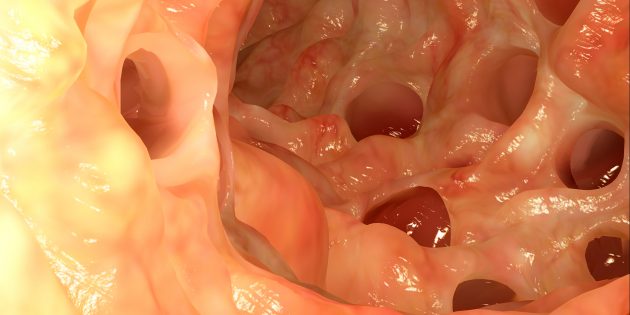
Фото: Juan Gaertner / Shutterstock
Как правило, само по себе наличие дивертикул не вызывает проблем. Люди даже не догадываются, как странно выглядит их кишечник. Лишь у некоторых появляются симптомы Diverticular Disease :
- тянущие несильные боли в животе — в той области, где есть дивертикулы;
- вздутие живота, которое возникает время от времени;
- регулярные запоры.
Однако по этим признакам невозможно поставить диагноз, поскольку они являются общими для многих желудочно‑кишечных расстройств, включая синдром раздражённого кишечника, целиакию, аппендицит, камни в желчном пузыре, язву желудка.
Каковы симптомы дивертикулита
Он возникает, когда дивертикулы воспаляются. В этом случае симптомы Diverticular Disease дивертикулярной болезни гораздо более очевидны:
- Боль. Как правило, она появляется в левой нижней части живота и может быть лёгкой, но усиливаться день за днём. А может проявиться резко и внезапно.
- Повышение температуры.
- Тошнота, иногда до рвоты.
- Озноб.
- Спазмы внизу живота.
- Нарушения стула — чаще запор, но бывает и диарея.
- Возможно ректальное кровотечение.
Если наблюдаете у себя такое сочетание симптомов, немедленно звоните терапевту или, в зависимости от самочувствия, вызывайте скорую.
Чтобы поставить точный диагноз Diverticular Disease. Diagnosis and Tests , врач расспросит вас о симптомах, прощупает живот, уточнит, как часто вы едите и испражняетесь, какие лекарства принимаете. Кроме того, могут понадобиться дополнительные исследования, например анализ крови и образца стула, а также компьютерная томография кишечника или колоноскопия.
Чем опасен дивертикулит
Примерно в 25% случаев Diverticulitis он может привести к серьёзным осложнениям:
- Абсцесс. Он возникает из‑за скопления гноя в дивертикуле. Это не только больно, но и опасно: микроорганизмы из гнойного очага могут попасть в кровь и вызвать сепсис, который часто приводит к смерти.
- Непроходимость кишечника.
- Кишечный свищ.
- Перитонит. К нему приводит разрыв воспалённой дивертикулы, из‑за чего содержимое кишечника попадает в брюшную полость.
Как лечить дивертикулит
Лечение зависит Diverticulitis. Diagnosis and Treatment от того, насколько серьёзны симптомы.
Если воспаление дивертикул невелико и не угрожает их разрывом или нарушением проходимости кишечника, врач порекомендует вам больше отдыхать, несколько дней есть только жидкую пищу и назначит антибиотики. Лечиться вы сможете дома.
При осложнённом дивертикулите вас госпитализируют. Понадобится внутривенное введение антибиотиков, а также другие процедуры, чтобы справиться с осложнениями, — вплоть до хирургической операции на кишечнике.
Откуда берётся дивертикулярная болезнь
Почему появляются дивертикулы, учёные точно не знают. Предполагается, что дивертикулёз, как и его прямое следствие — дивертикулит, может быть вызван сочетанием генетических особенностей и образа жизни.
Вот несколько факторов Diverticulitis , связанных с повышенным риском развития воспаления:
- Пожилой возраст, особенно после 60 лет.
- Ожирение.
- Курение.
- Недостаток физической активности.
- Диета с высоким содержанием животных жиров и низким содержанием клетчатки. Если вы любите жирное мясо в сочетании с углеводами, например спагетти или картофелем, и при этом игнорируете овощные салаты и фрукты, риск развития дивертикулита выше.
- Регулярный приём некоторых лекарств, в том числе отдельных безрецептурных обезболивающих, например на основе ибупрофена.
Как не заболеть дивертикулитом
Не существует способов гарантированно защитить кишечник от появления дивертикул. Но можно снизить Diverticulitis риски.
Регулярно занимайтесь спортом
Физическая активность необходима для нормальной работы кишечника. Кроме того, упражнения снижают давление в толстой кишке: в результате её стенки не подвергаются лишней нагрузке и на них не появляются выпячивания. Старайтесь заниматься спортом (бегом, плаванием, гимнастикой) минимум 30 минут в день.
Ешьте больше клетчатки
Продукты, богатые клетчаткой, — свежие фрукты, овощи, цельнозерновые каши — смягчают стул и помогают ему легче проходить через толстую кишку, не нагружая стенки кишечника.
Пейте достаточное количество жидкости
Это хорошая профилактика запоров. Восемь стаканов воды в день — не совсем точный, но близкий к идеалу ориентир.
Бросайте курить
У курильщиков дивертикулы появляются чаще и раньше, чем у некурящих. Постарайтесь завязать с сигаретами.
За крепкий тыл


Бадма Николаевич, вы сами купили тесты и бесплатно раздавали всем желающим. Что это был за акт благотворительности?
Бадма Башанкаев: Благотворительность тут ни при чем. Я занимаюсь той частью человеческого организма, которой люди стесняются. Ради профилактики к проктологу вообще мало кто приходит. Но когда болит или возникает кровотечение — это уже нередко говорит, что болезнь запущена. Вот я и придумал провести тестирование: предельно лояльное по отношению к человеку, учитывающее эту вечную нашу застенчивость. Ведь не случайно, когда пациент наконец-то доходит со своей проблемой до врача, у 60-70% больных, которым диагностируют рак, он уже в запущенной форме. Так что хотя бы так, с помощью теста, пусть каждый сам себя проверит.
И каков был результат?


Бадма Башанкаев: Тесты разобрали быстро, а через некоторое время к нам вернулись несколько пациентов, у которых результат оказался положительным. Им предстояло обследоваться и лечиться. Недавно был грустный визит. Пришла на прием пациентка, пожаловалась на кровь в стуле. Осмотр подтвердил наличие двух опухолей прямой кишки. Самое обидное, что год назад она была в нашей клинике, брала тест, но по каким-то причинам анализ так и не сделала. Год упущен, болезнь все это время прогрессировала. Чтобы таких случаев было как можно меньше, необходимо говорить о культуре скрининга, об обязательной профилактике.
Но разве анализ кала на скрытую кровь и колоноскопия не входят в программу диспансеризации?
Бадма Башанкаев: Входят, но хитро. Когда человек достигает 50 лет, при диспансеризации врач общей практики должен ему назначить анализ кала на скрытую кровь. Но в программе, о чем мы много раз говорили, не прописано, какие именно тесты надо использовать. А они разные. Есть, например, такие, которые дают реакцию на железо. Человек накануне поел колбасу, зубы почистил плохо — и пожалуйста, результат положительный. Хотя у него все в порядке. Но есть более точные химические тесты, ложно положительных результатов они почти не дают. Но те, кто диспансеризацию организует, как правило, в этих нюансах не разбираются. Закупают то, что дешевле или проще.

Допустим, нас прочитают и решат себя проверить. Если кровь в кале обнаружена, о чем это говорит?
Бадма Башанкаев: О том, что с кишечником не все в порядке. Это могут быть воспалительные заболевания, когда на стенке кишки обнажаются и повреждаются маленькие сосудики. Это может быть дивертикулит. С возрастом стенка кишки истончается, и в местах, где проходят питающие ее сосуды, образуются выпуклости — дивертикулы. Они травмируются и кровят. Все это, подчеркиваю, лечится. Следующая причина — полипы. Ну и как крайний и наиболее опасный случай — рак.
Очень многие боятся онкологии, но стараются об этом не думать.


Бадма Башанкаев: В корне неправильный подход. Колоректальный рак на 95 процентов предотвращаемый. У большинства пациентов он развивается из полипа. Если вовремя удалить полип, то мы больного защитим от будущего рака. В США, Европе такая профилактика поставлена на поток. Когда Рональд Рейган болел раком толстой кишки, его оперировал знаменитый колопроктолог Ли Смит. Когда именитый пациент спросил Смита, что надо было сделать, чтобы не заболеть, тот ответил: «Следовать профилактике. Если бы вы сделали полную колоноскопию в 50 лет, вы бы раком не заболели». Сейчас в США благодаря внедрению таких простых, но обязательных мер (там за этим следят страховые компании) летальность от колоректального рака снизилась на 43 процента.
Рутинная на Западе колоноскопия для нас все еще редкое исследование. Почему?
Бадма Башанкаев: Колоноскопия должна назначаться по показаниям в рамках углубленного этапа диспансеризации. Но на деле этого не происходит. Хромает организация. Например, пациент сдал кал на скрытую кровь, анализ положительный. Далее назначение на колоноскопию ему дает проктолог или хирург. Это сделано для того, чтобы они предварительно проверили прямую кишку. Но визуально можно проверить максимум 15-20 см толстой кишки, которая вообще-то почти два метра длиной. То есть они не могут исключить патологические изменения всего кишечника. Поэтому все равно надо делать колоноскопию. И направление на нее может и должен давать терапевт или врач общей практики.
Но, может, стоит тогда самому человеку пройти исследование, пусть и в частной клинике?
Бадма Башанкаев: Для коммерческих клиник колоноскопия — это способ зарабатывания денег. Если ее делать всем подряд, частота выявления рака невелика, процентов 95 или даже 98 будет вхолостую. Нужен предварительный иммунохимический анализ кала на скрытую кровь. Тогда эффективность дальнейшего обследования и вероятность своевременного обнаружения рака вырастает в разы.
Насколько реально спастись, если рак обнаружен на ранней стадии?


Бадма Башанкаев: Мы знаем, сколько времени длится развитие полипа в злокачественную опухоль. Пока полип 1-1,5 см, в нем риск рака очень маленький — до 1-3 процента. Если полип 4-5 см, то процентов на 50, а то и 70 можно предположить, что процесс перерождения клеток уже стартанул. В среднем этот процесс длится 5 — 8 лет. Поэтому я и говорю: в 50 лет сделай колоноскопию, убери полип — и живи спокойно. Кстати, у нас появилась и более современная «продвинутая» колоноскопия — так называемая виртуальная. Это абсолютно щадящая процедура, которую пациенты легко переносят. Она представляет собой по сути компьютерную томографию. Точность этого метода 93-97 процентов при размерах полипов более сантиметра.
Подозреваю, что подобное исследование — это дорого.
Бадма Башанкаев: У нас и обычная колоноскопия, если ее выполнять не в рамках ОМС, стоит недешево. В Америке такое исследование обходится в 1,5 тыс. долларов. Но платит страховая компания. У нас в разных клиниках от 1,5 до 45 тыс. рублей. И платит сам пациент.
Но я повторю еще раз. Я не определяю политику финансирования в здравоохранении, эти вопросы не ко мне. Я хирург, и я вижу, в каком состоянии приходят ко мне пациенты. Если бы им в свое время был проведен скрининг, можно было бы определить рак на ранней стадии или вообще избежать его развития. В России ежегодно диагностируется 50 тыс. случаев колоректального рака при населении 140 млн. В США население — 300 млн. и 140-150 тыс. аналогичных диагнозов. Заболеваемость примерно одинаковая, то есть мы примерно 25 тысяч пациентов теряем, понимаете? Эти пациенты погибают под другими диагнозами и просто выпадают из статистики.
Поэтому возвращаюсь к началу нашей беседы: стоит 300-рублевый тест или даже своевременно сделанная колоноскопия за несколько тысяч рублей того, чтобы не попасть в число этих 25 тысяч? На этот вопрос можете мне не отвечать.
Как уменьшить риск заболеть раком кишечника? Стараться уменьшить в рационе количество мяса, особенно переработанного. А клетчатки нужно съедать больше. Причем нужна более грубая клетчатка. Например, геркулес не тот, который заварил — и сразу слизистая кашка, а лучше крупными хлопьями, который надо еще пожевать как следует. Хорошо добавлять отруби в каши, супы, салаты. Банально, но курение, ожирение, отсутствие физических нагрузок также влияют на развитие колоректального рака.
Дивертикулез кишечника
Дивертикулез кишечника — воспаление грыжевидных выпячиваний (дивертикулов), расположенных на стенках кишечника. Дивертикулы могут образоваться как на тонкой, так и на толстой кишке. Они бывают как врождёнными, так и приобретёнными вследствие разных причин. Как правило, эти изменения никак не беспокоят человека до начала воспаления.
Причины
Причины образования дивертикулов, прежде всего, связаны с пищевыми привычками: рацион, состоящий главным образом из легкоусвояемых продуктов, и недостаточное употребление продуктов, содержащих клетчатку. Такое питание приводит к образованию плотного кала, который растягивает стенки кишечника. Так же играют роль лишний вес и сидячий образ жизни. Изменения чаще возникают у людей от 40 лет, преимущественно у женщин.
Воспаление происходит из-за бактерий, которые размножаются в дивертикулах.
Симптомы
- повышенная температура;
- боль в животе (чаще всего локализованная слева);
- запор;
- тошнота, рвота.
Если произошёл разрыв дивертикулы и начался перитонит, то весь живот становится болезненным и твёрдым, пульс учащается, иногда падает давление. Если всё это сопровождается кровотечением в кишечнике, то в кале обнаруживается кровь.
Диагностика
В медицинском центре «СМ-Клиника» осмотр пациента начинается с пальпации живота. Однако этого недостаточно, так как клиническая картина дивертикулёза схожа с картиной аппендицита. Чтобы подтвердить диагноз также необходимы:
- рентген брюшной полости;
- компьютерная томография (в острой фазе введение контраста противопоказано);
- УЗИ.
- После уменьшения воспаления врач проводит колоноскопию либо ирригоскопию.
Лечение и профилактика
Дивертикулёз — это серьёзная патология, которая чревата появлением внутренних кровотечений и развитием перитонита, поэтому он требует незамедлительного лечения под присмотром врача.
Возможно как консервативное лечение (лекарства, диета), так и хирургическая операция. Какие именно средства будут задействованы, выбирает врач на основании клинической картины и тяжести патологии.
Основа правильного питания при дивертикулёзе кишечника — это употребление достаточного количества клетчатки и воды. Нужно исключить жирные продукты, жаренное. Полезны кисломолочные продукты. Точные рекомендации по питанию даст специалист на приёме.
Приём лекарств назначают при ярко выраженной симптоматике. Используются следующие группы препаратов:
- спазмолитики и прокинетики (для нормализации моторной функции кишечника, уменьшения болевых ощущений);
- пре- и пробиотики (восстанавливают микрофлору);
- ферменты (для улучшения пищеварения).
- Также возможно назначение антибиотиков и энтеросорбентов.
Операция показана, если другие методы лечения оказались неэффективными либо при серьёзных осложнениях (кровотечения, перитонит, разрывы). В ходе операции хирург удаляет часть поражённого кишечника, восстанавливается проходимость. Как правило, используется наименее травматичный метод — лапароскопия.
Профилактические меры включают в себя нормализацию питания, активный образ жизни.
При появлении первых симптомов необходимо незамедлительно обратиться к врачу. Запись к врачу в медицинском центре «СМ-Клиника» осуществляется круглосуточно. Для пациентов, за которыми необходим постоянный присмотр, при клинике работает круглосуточный стационар.
Дивертикулы желудочно-кишечного тракта
Дивертикул (от лат. «дорога в сторону») — это грыжи, выпячивания стенки полого органа. Дивертикулы бывают как единичные, так и множественные. Дивертикулы чаще всего встречаются в пищеварительном тракте.
Также стенка дивертикула может состоят из тех же слоев, что и стенка органа, или быть без мышечного слоя. Соответственно их подразделяют на истинные и псевдодивертикулы.
Дивертикулы в желудочно-кишечном тракте могут располагаться на всем протяжении, что вызывает различные клинические проявления и осложнения, в зависимости от уровня.
В пищеводе дивертикулы встречаются на всем протяжении. В зависимости от расположения они и классифицируются:
1. Глоточно-пищеводные
2. Фарингоэзофагеальные
3. Эпибронхиальные (бифуркационные, среднепищеводные)
4. Наддиафрагмальные [1]
В зависимости от причин возникновения они делятся:
1. Пульсионные (из-за нарушений перестальтики)
2. Тракционные (в связи с возникновением рубцовых изменений при воспалении)
Причинами развития дивертикула пищевода могут быть:
1. Рефлюкс–эзофагиты
2. Инфекционное поражение (туберкулез, грибковая инфекция)
3. Травма
4. Воспалительные процессы в близлежащих органах (медиастенит) [2]
Симптоматика зависит от локализации выпячивания
Наиболее ярко проявляется дивертикул Ценкера (в области глоточно-пищеводного перехода). Развивается дисфагия (нарушение прохождение пищи, тошнота), появляется неприятный запах изо рта, изменение тембра голоса. При расположениях дивертикула в нижней трети пищевода могут быть боли в области сердца, бронхоспазм, одышка.
Дивертикулы пищевода могут сопровождаться медиастенитом (воспалением средостения), флегмоной шеи, формированием свища и сепсисом, эрозированием слизистой и развитием рака пищевода.
Основным методом диагностики является рентгенологическое исследование (осмотр в рентген аппарате после приема контрастного вещества). Дополнительным методом является эзофагоскопия эндоскопическая ( осмотр в просвете зондом с видеокамерой), которая позволит осмотреть состояние слизистой у дивертикула, однако проводить его нужно крайне осторожно, в связи с опасностью перфорации.
Излечить дивертикул можно лишь хирургически (удалив его).
При опасности операций – тяжелые сопутствующие заболевания — возможна консервативная терапия, заключающаяся в диете, приеме противовоспалительных препаратов (обволакивающих слизистую пищевода, понижающих секрецию желудка).
В современной медицине используют лапароскопическую технику удаления дивертикулов пищевода – торакоскопию, когда на теле выполняется лишь несколько небольших разрезов, а само удаление проходит внутри грудной полости. Это позволяет сократить сроки реабилитации пациентов.
Дивертикулы толстого кишечника
В толстом кишечнике дивертикулы чаще встречаются в левом отделе кишечника (сигмовидной кишке).
Возникновение их связано с изменением эластичности стенки кишки, повышенным содержанием в рационе человека рафинированной пищи и минимизации пищевых волокон. При повышении внутрипросветного давления в кишке, слизистая пролабирует через слабые места (обычно это место выхождения сосуда в стенке кишечника). Дивертикулы реже встречаются у вегетарианцев и чаще у людей с проявлением дисплазии (растяжимости) соединительной ткани (особенно такие заболевания, как поликистоз почек, синдром Марфана).[3]
Выделяют разные состояния, связанные с дивертикулами толстой кишки.
А. Дивертикулез ободочной кишки (то есть наличие дивертикулов без клинических проявлений)
Б. Клинически выраженный дивертикулез (наличие дивертикулов , отсутствие признаков воспаления или кровотечения)
В. Дивертикулярная болезнь (наличие дивертикулов, а также наличие симптоматики, которые могут быть связаны с ними – кровотечение, воспаление) [4]
Дивертикулярная болезнь толстого кишечника проявляется лишь при воспалении в стенке дивертикула. Клинически это вздутие живота, боли в нем, нарушение стула, в том числе, диарейный синдром.[8]
Осложнения
При ярко выраженном воспалении возникает кровотечение, в связи с интимным расположением сосуда в стенке дивертикула, кишечное кровотечение порой лечиться хирургически.[7]
Возможно возникновение паракишечного инфильтрата, а порой и абсцесса. При перфорации дивертикула возникает каловый перитонит.[9,10]
Основным диагностическим методом дивертикулярной болезни толстой кишки является фиброколоносокопия – внутрипросветный осмотр кишки, а также осмотр состояния слизистой у дивертикулов. Дополнительно может применяться ирригоскопия (осмотр на рентгенаппарате, после введения контрастного вещества в клизме). Также с целью уточнения применяются такие методы, как виртуальная фиброколоноскопия (когда осмотр проходит в аппарате МРТ, а компьютерная программа сама создает картинку кишечника в просвете).
Лечение
Хирургическое лечение дивертикулярной болезни применяется лишь при осложнениях.
Пациентам при наличии дивертикулов в толстой кишке назначается высокошлаковая диета с дополнительным введением пищевых волокон.
При индивидуальных особенностях и клинических проявлениях в виде болей, спазмов в животе применяют препараты месалазина, систематически, курсами.[11] Хороший эффект дает применение пробиотиков, спазмолитиков и прокинетиков (препаратов, снижающих спазм в кишечнике, регулирующих синхронную работу мышечной стенки кишки).
Регулярное опорожнение кишечника и соблюдение диеты минимализирует возможность возникновения дивертикулов кишечника. Проведенные клинические исследования показали снижение заболеваемостью дивертикулярной болезнью при их приеме. Волокна ускоряют транзит (продвижение каловых масс по кишечнику), уменьшают запоры, тем самым способствуют снижению напряжения на стенку кишечника.
Самые распространенные пищевые волокна:
- Целлюлоза — неразветвленный полимер глюкозы, содержащий до 10 тысяч мономеров.
- Гемицеллюлоза состоит из пентозных и гексозных остатков, с которыми связаны остатки арабинозы, глюкуроновой кислоты и ее метилового эфира.
- Гумми (камеди) производная глюкуроновой и галактуроновой кислот, к которым присоединены соли магния и кальция, арабиноза, манноза, ксилоза.
- Пектин – полимеры молекулами галактуроновых и гулуроновых кислот. Пектиновые вещества – это группа высокомолекулярных соединений, входящих в состав клеточных стенок и межуточного вещества высших растений
- Лигнин – это неуглеводное вещество. Минимальное содержание в незрелых фруктах и овощах.
- Альгинаты – соли альгиновых кислот, основное содержание в водорослях.
- Слизи — разветвленные сульфатированные арабиноксиланы.
Слизи в большом количестве содержатся в овсяной и перловой крупах, рисе. Семена подорожника (Plantago ovata) содержат много слизи, из них получают псиллиум. Псиллум не обладает раздражающим действием на стенку кишечника, в отличие от грубых пищевых волокон ( отруби) и может применяться даже при воспалениях (дивертикулите) кишечника. Совместно с приемом метасалазина дает хороший эффект при лечениях дивертикулярной болезни в обострении.[11,12]
Дивертикулы тонкой кишки
Распространенность дивертикулов тонкой кишки населения планеты составляет 0,5–2,3%[5].
Дивертикулы двенадцатиперстной кишки (ДПК)
Дивертикулы двенадцатиперстной кишке чаще приобретенные, возникают у лиц старше 50 лет. При воспалении вызывают боли в правом подреберье, иррадиирующими в левую лопатку.
Данный дивертикул находится в непосредственной близости к фатеровому сосочку в ДПК, вирсунговому протоку. При воспалении и отеке может вызвать механическую желтуху, острый панкреатит, холангит.
Дивертикулы тощей и подвздошной кишки.
Обычно являются случайной находкой при рентгенологических исследования, не дают клинической симптоматики.
Первый дивертикул описан в 1906 году. Это локальное мешковидное выпячивание стенки подвздошной кишки, образованное из-за неполного заращения желточного протока, участвующего в питании зародыша, располагающийся в 10 -100 см от илеоцекального узла, размерами от 5 до 50 см. Порой в нем располагаются клетки слизистой желудка, а также ткань поджелудочной железы ( до 50 % случаев), что может являться причиной кровотечений и опухолей[6].
В диагностике большое значение придается видеокапсульной эндоскопии, позволяющей четко определить изменение слизистой в том числе. Методом выбора может служить компьютерная томография. Лапароскопия также используется для диагностики, при этом нередко – одновременно с его удалением.
Дивертикулит, непроходимость, перфорация и кровотечения – развиваются в 10–30% случаев. Механическая кишечная непроходимость может быть вызвана инородным телом, инвагинацией, растянутыми дивертикулами при воспалительном процессе, спайками, стриктурами, образовавшимися вследствие прошлых воспалений . При прогрессировании воспалительного процесса возможны кровотечение, непроходимость, перфорация дивертикула. В этом случае может развиться перитонит.
Тактика зависит от клинических проявлений.
Кровотечение. Кровотечение может возникнуть при любом расположении дивертикула. Кровь, выделяемой крови чаще темно-бордовый (в связи с высоким расположением источника кровотечения – тонкая кишка). Для диагностики кишечного кровотечения применяют эндоскопические методы (лапароскопия, видеокапсульная эндоскопия) и ангиографию (введение контрастного вещества в кровь и осмотр в рентгенаппарате сосудов, питающих данный участок тонкой кишки). Лечение чаще оперативное (удаление пораженного участка тонкой кишки или попытка ушития кровеносного сосуда).
Кишечная непроходимость. Чаще осложнение такое встречается у маленьких дитей, при завороте дивертикула. Кишечная непроходимость может быть вызвана энтеролитами (кишечными каловыми камнями), спайками, возникающими от воспаления дивертикула (дивертикулита). При данном осложнении также проводится хирургическое лечение (удаление дивертикула и, возможно, резекции части кишки).
Дивертикулит. Нередко энтеролиты (плотные каловые камни) служат причиной воспалительных изменений в дивертикуле, вызывают ущемление или застой в сосудах, питающих стенку кишечника. В этом случае лечение может ограничиться антибиотикотерапией, противовоспалительным лечением, при отсутствии эффекта и перфорации дивертикула и формировании абсцесса лечение оперативное.
Абсцесс и перитонит. При прогрессировании воспалительного процесса в дивертикуле развивается абсцесс, перфорация которого приводит к перитониту. Лечение оперативное: выполняется резекция участка кишки с воспаленным дивертикулом с последующей антибиотикотерапией.
Механическая желтуха и панкреатит. Эти осложнения развиваются при воспалении парафатерального дивертикула. В этом случае назначается антибиотикотерапия, а при отсутствии эффекта –хирургическое лечение.



