Симптомы причины и лечение мультифокального атеросклероза
Облитерирующий атеросклероз артерий нижних конечностей (ОАСНК)
Облитерирующий атеросклероз сосудов нижних конечностей — хроническое заболевание артерий ног, которое может поначалу проявляться незначительной хромотой или чувством онемения и похолодания в стопах. При прогрессировании болезни и отсутствии своевременного лечения возможно развитие гангрены конечности, что может привести к потере ноги. Своевременное обращение к специалисту, качественная консультативная, лекарственная, а при необходимости и хирургическая помощь позволяет заметно облегчить страдания и повысить качество жизни больного, сохранить конечность и улучшить прогноз при этой тяжёлой патологии.
Что такое «облитерирующий атеросклероз сосудов нижних конечностей»
Облитерирующий атеросклероз сосудов нижних конечностей (ОАСНК) или, как его ещё ошибочно называют, облитерирующий эндартериит сосудов нижних конечностей — это заболевание артерий ног, при котором происходит частичное или полное прекращение кровотока в нижних конечностях вследствие закупорки сосудов атеросклеротическими бляшками или тромбами.
Как развивается ОАСНК
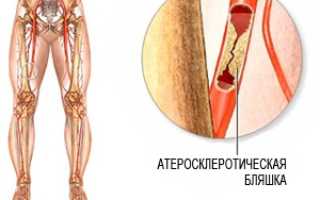
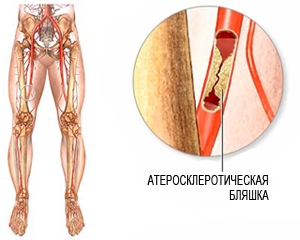 Внутренняя стенка здоровых сосудов гладкая и ровная. Это позволяет крови течь в просвете сосуда без каких-либо затруднений. При атеросклерозе внутренняя стенка артерии становится неровной и утолщённой за счет отложений холестерина (холестериновые бляшки). Этот патологический процесс и называется атеросклерозом. При дальнейшем развитии заболевания происходит сужение или полная закупорка артерий, что приводит к значительному уменьшению поступления крови к ногам. Следствием этого является появление болей в икроножных мышцах при ходьбе (перемежающаяся хромота), онемение, зябкость в стопах. При прогрессировании заболевания боли в ногах становятся постоянными. В конечном счете появляются трофических язвы и некрозы в области стопы. Если не предпринято никаких лечебных мер, то следующей стадией заболевания может стать гангрена (омертвение) конечности.
Внутренняя стенка здоровых сосудов гладкая и ровная. Это позволяет крови течь в просвете сосуда без каких-либо затруднений. При атеросклерозе внутренняя стенка артерии становится неровной и утолщённой за счет отложений холестерина (холестериновые бляшки). Этот патологический процесс и называется атеросклерозом. При дальнейшем развитии заболевания происходит сужение или полная закупорка артерий, что приводит к значительному уменьшению поступления крови к ногам. Следствием этого является появление болей в икроножных мышцах при ходьбе (перемежающаяся хромота), онемение, зябкость в стопах. При прогрессировании заболевания боли в ногах становятся постоянными. В конечном счете появляются трофических язвы и некрозы в области стопы. Если не предпринято никаких лечебных мер, то следующей стадией заболевания может стать гангрена (омертвение) конечности.
Кто чаще болеет атеросклерозом нижних конечностей
В настоящее время, ОАСНК встречается примерно у 10 % населения в возрасте 65 лет и старше. Больше всего данному заболеванию подвержены курящие мужчины старшей возрастной группы (старше 50 лет), хотя заболевание может встречаться и у лиц более молодого возраста.
Факторы риска ОАСНК
Для атеросклероза сосудов нижних конечностей характерны те же факторы риска, что и для других заболеваний артерий, например: ишемической болезни сердца и сосудистой недостаточности головного мозга.

- Высокое артериальное давление (гипертония),
- Высокий уровень холестерина крови,
- Курение,
- Малоподвижный образ жизни,
- Ожирение,
- Отягощённая наследственность.
Несколько слов о курении. Необходим полный отказ от любой формы табака. Курение даже 1 сигареты в сутки самого лёгкого типа является неблагоприятным фактором риска, вызывающим прогрессирование облитерирующего атеросклероза нижних конечностей и развитие его тяжёлых осложнений. Никотин, содержащийся в табаке, заставляет артерии спазмироваться, тем самым мешая крови двигаться по сосудам и увеличивая риск появления в них тромбов.
Симптомы ОАСНК
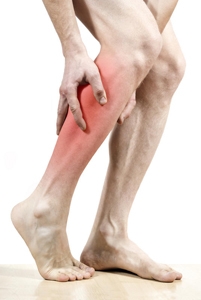
- Боли в ноге в состоянии покоя, лишающие пациента сна;
- Боли или чувство усталости в мышцах ног при ходьбе (как правило, в икроножных мышцах) — этот симптом является одним из ранних признаков атеросклероза сосудов ног;
- Непривычное чувство зябкости и онемения в стопе, усиливающиеся при физической нагрузке (ходьба, подъем по лестнице;
- Наличие незаживающей ранки или трофической язвы, обычно распологающейся в области стопы или нижней трети голени;
- Потемнение кожи, часто в виде темно-бурого или черного некроза пальцев стопы (гангрена);
- Разница в температуре кожи между конечностями (страдающая нога прохладнее, чем здоровая).
Стадии развития атеросклероза нижних конечностей
Проявлений той или иной симптоматики зависит от стадии атеросклероза артерий нижних конечностей. В связи с чем выделяют следующие стадии (в нашей стране классификация по А.В.Покровскому, 1976 г.):
- I стадия – боль в нижних конечностях проявляется при большой физической нагрузке, ходьба на расстояние более 1 км.,
- II А стадия – боли в конечности возникают при прохождении обычным шагом более чем 200 м.,
- II Б стадия — боли в конечности возникают при прохождении обычным шагом менее чем 100-200 м.,
- III стадия – боли в конечности возникают в покое или прохождении менее 25 м.,
- IV стадия – боли носят постоянный характер, имеются язвенно- некротические изменения ткани.
Чаще всего уровень поражения сопровождается жалобами характерной локализации.
При атеросклероз аорты и подвздошных артерий развивается т.н. синдром Лериша, при этом боли локализованы в ягодичных мышцах, мышцах бедра, отсутствует пульсация на бедренных артерях, либо резко ослаблена. У мужчин также наблюдается импотенция.
При облитерирующем атеросклерозе бедренных и подколенных артерий боли локализованы в мышцах голеней и стоп.
Методы диагностики ОАСНК
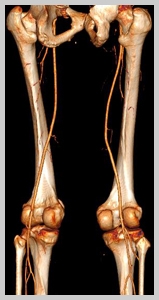 При подозрении на атеросклероз артерий нижних конечностей необходимо дообследование с целью подтверждения (или исключения) диагноза ОАСНК, установления стадии заболевания и определения лечебной тактики. С этой целью проводится следующий ряд диагностических мероприятий:
При подозрении на атеросклероз артерий нижних конечностей необходимо дообследование с целью подтверждения (или исключения) диагноза ОАСНК, установления стадии заболевания и определения лечебной тактики. С этой целью проводится следующий ряд диагностических мероприятий:
- Осмотр сосудистого хирурга с определением пульсации магистральных артерий конечностей, шеи и брюшной полости, а также выслушивание шумов в проекции крупных сосудов;
- Ультразвуковое дуплексное сканирование
- Рентгеноконтрастная ангиография;
- Компьютерная томография в ангиорежиме;
- Магнитно-резонансная томография в ангиорежиме.
Посредством вышеперечисленных исследований выявляется локальное поражение, либо мультифокальный (многоуровневый, многоэтажный) атеросклероз магистральных артерий, атеросклероз аорты и артерий нижних конечностей. Могут обнаруживаться участки полного закрытия просвета (окклюзия) артерии, тромбозы.
Лечение атеросклероза сосудов нижних конечностей
Лечением атеросклероза аорты и артерий нижних конечностей занимается сосудистый хирург.
Лечение облитерирующего атеросклероза сосудов нижних конечностей зависит от стадии заболевания и его распространённости. При начальных стадиях может быть достаточным устранение факторов риска заболевания:
- Коррекция веса при полноте или ожирении;
- Контроль и коррекция уровня сахара крови у пациентов с сахарным диабетом;
- Контроль артериального давления с его поддержанием на рекомендуемом уровне (не более 140/90 мм.рт.ст.);
- Отказ от вредных привычек (в первую очередь, курения);
- Регулярная физическая активность (тренировочная ходьба, упражнения на велотренажёре, посещение бассейна и др.). Лечебная ходьба при атеросклерозе нижних конечностей имеет большое значение для развития коллатералей. Необходимо постепенное ежедневное увеличение физической нагрузки;
- Соблюдение диеты с пониженным содержанием холестерина и жиров животного происхождения;
- Снижение уровня холестерина в крови до рекомендуемых врачом значений.
Медикаментозное лечение облитерирующего атеросклероза артерий нижних конечностей
Чаще всего, для профилактики склеивания тромбоцитов (клеток крови участвующих в образовании тромба), врачом прописываются препараты содержащие аспирин или препараты содержащие клопидогрель.
Лекарственные средства улучшающие коллатеральное (окольное) кровообращение- пентоксифиллин содержащие препараты.
Также используются статины – это препараты направленные на снижение уровня холестерина крови, тем самым замедляется рост атеросклеротической бляшки.
Лекарственные средства улучшающие периферическое кровообращение посредством расширения сосудов – препараты на основе простаноидов.
Хирургическое лечение облитерирующего атеросклероза
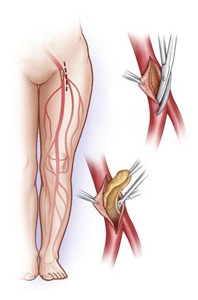 Хирургическое лечение при атеросклерозе артерий нижних конечностей применяется в тех случаях, когда проводимое консервативное лечение неэффективно, имеются признаки прогрессирования заболевания, а также при запущенных стадиях болезни:
Хирургическое лечение при атеросклерозе артерий нижних конечностей применяется в тех случаях, когда проводимое консервативное лечение неэффективно, имеются признаки прогрессирования заболевания, а также при запущенных стадиях болезни:
- Баллонная ангиопластика;
- Протезирование;
- Стентирование;
- Шунтирование;
- Эндартерэктомия.
- Поясничная симпатэктомия – операция разрушения симпатических нервных волокон и удаления поясничных симпатических ганглиев, способных сокращать мышечную стенку артерий. Операция выполняется с целью увеличения притока крови к тканям и уменьшения болевого синдрома. Это операция выполняется также с целью уменьшения избыточного потоотделения стоп.
Запишитесь на прием
Сосудистый центр им. Т.Топпера оказывает квалифицированную помощь по всем видам заболеваний сосудов.
Для того, чтобы попасть на прием к сосудистому хирургу или пройти обследование просто позвоните по телефону +7 (812) 962-92-91 и согласуйте удобное для вас время.
Как подготовиться к операции
Вам предстоит оперативное лечение в нашем Центре. Подготовка к хирургическому вмешательству заключается в выполнении комплекса предоперационного обследования. По указанным ниже ссылкам Вы можете ознакомиться с перечнем необходимых исследований.
Сосудистая хирургия
Минифлебэктомия — метод малоинвазивного оперативного лечения варикозной болезни, при котором вены удаляются через микроразрезы.
Склеротерапия — удаление мелких вен, и «сосудистых звездочек» путем введения препарата.
Лазерное удаление сосудистых звездочек — быстрый и эффективный способ вернуть коже здоровый и привлекательный вид без операции.
Флебэктомия — процедура удаления варикозно измененного ствола большой или малой подкожных вен.
Воздействии высокоэнергетического лазерного излучения на слои венозной стенки, которое приводит с коагуляции (спеканию) коллагеновых волокон стенки и её склеиванию.
Одним из важным направлений Клиники пластической и реконструктивной хирургии является сосудистая хирургия.
Заболевания сердечно-сосудистой системы являются одной из ведущих причин смертности населения всего мира. Они достаточно известны – это инфаркт, инсульт, гангрена конечностей и тромбоэмболия легочной артерии. Чаще всего ранние стадии этих заболеваний протекают асимптомно, т.е. болезнь вплоть до наступления серьезных осложнений не дает о себе знать. Таким образом, упускается время, когда можно остановить развитие или победить заболевание.
Проявления заболеваний сердечно-сосудистой системы многогранны, и обусловлены тем, какая из подсистем поражена – артериальная или венозная.
Заболевания вен
Симптомы хронической венозной недостаточности, по данным некоторых медицинских исследований, встречаются у 90% трудоспособного населения. Одной из основных причин развития считается генетическая предрасположенность. Чаще всех этим недугом страдают женщины, у которых беременность и роды являются пусковым моментом заболевания. Однако существуют и другие факторы, провоцирующие развитие венозной недостаточности: образ жизни и работы – работа «на ногах», работа с тяжестями, ожирение, запоры, длительное обездвиживание после перенесенных травм, операций или инсульта, прием женщинами гормональных препаратов. Зачастую при возникновении первых симптомов болезнь можно остановить без применения медикаментов или операции.
Однако прогрессирование заболевания может привести к развитию таких неприятных симптомов, как:
- варикозно расширенные вены (выбухающие над кожей), сосудистые сеточки и звездочки – их наличие явяются наиболее частой причиной возникновения тромбофлебита
- тяжесть, преходящие или стойкие отеки, ночные судороги в икрах
- появление потемнения и уплотнения кожи нижней трети голеней – как первый признак образования трофической язвы
- покраснение, боль и уплотнение вены на руке или ноге – признаки грозного осложнения – тромбофлебита, который может привести к развитию посттромбофлебитического синдрома или тромбоэмболии легочной артерии.
Применяемые современные методики и стандарты лечения позволяют нам сделать лечение минимально травматичным, без разрезов и как можно быстрее вернуть вас к полноценной жизни.
Наиболее частой причиной заболевания артерий является атеросклероз. Факторами риска развития данного заболевания являются курение, возраст старше 45 лет, артериальная гипертензия, малоподвижный образ жизни и нарушение обмена веществ. А сахарный диабет в десятки раз увеличивает риск развития заболевания и его осложнений. Как правило, заболевание носит генерализованный (мультифокальный) характер, т.е. одновременно поражает и артерии ног, и сердца и головного мозга. Выявление симптомов заболевания артерий нижних конечностей свидетельствует, что у этого же пациента до 50% вероятность бессимптомного заболевания сосудов сердца или головного мозга. А перенесенный инфаркт или инсульт в 10 раз повышает риск их повторного развития.
Грозными осложнениями заболевания артерий нижних конечностей является гангрена, артерий сердца – инфаркт, артерий головного мозга – инсульт. Типичными жалобами при поражении артерий нижних конечностей являются:
- зябкость и «ползание мурашек», онемение ног
- повторяющиеся боли (утомляемость) в ногах при ходьбе
- появление покраснения, болей или длительно незаживающих ранок на стопах или пальцах (в особенности у пациентов с сахарным диабетом)
- постоянные боли, нарушающие ночной сон, вынуждающие проводить ночной отдых с опущенной с кровати ногой.
К сожалению, первым симптомом патологии сосудов головного мозга зачастую является его грозное осложнение — инсульт. Нашей с Вами задачей является его предотвратить. Основным поводом для настороженности и обращения к специалисту служит:
- возраст старше 50 лет
- курение
- гипертоническая болезнь (артериальная гипертензия)
- ишемическая болезнь сердца (иили перенесенный инфаркт)
- хроническая ишемия головного мозга, установленная неврологом (иили перенесенный инсульт)
- нарушение обмена веществ (сахарный диабет)
- головокружения, шум в голове (ушах), круги перед глазами при резкой перемене положения тела, внезапная потеря зрения, шаткость походки – как предвестник инсульта
В нашей клинике Вы получите консультацию специалиста имеющего большой опыт по диагностике и хирургическом лечению облитерирующих заболеваний артерий. Также мы обеспечим сопровождение пациентов после реконструктивных операций на сосудах для достижения наилучших отдаленных результатов лечения. Прием ведет врач сосудистый хирург Плотников Михаил Викторович. Запись по телефонам: (843) 291-01-30, 291-01-40.
Атеросклероз артерий нижних конечностей
Общее описание
Атеросклероз артерий нижних конечностей — заболевание, связанное с образованием атеросклеротических бляшек в артериях таза и нижних конечностей. Это приводит к сужению просвета артерии, вплоть до полного ее закрытия. Проявляется чаще всего появлением болей в голени и стопе при ходьбе; в тяжелых случаях боли возникают в покое и развиваются трофические расстройства (некрозы и гангрена).
Причины
Атеросклероз — полиэтиологическое заболевание, нет однозначной причины его появления, но есть ряд факторов, увеличивающих риск его развития:
- гиперлипидемия (повышение липопротеинов низкой плотности)
- гипергликемия, сахарный диабет
- курение
- избыточное употребление алкоголя
- малоподвижный образ жизни
- гипертоническая болезнь
- хронический стресс
Симптомы
- Резкое ослабление или исчезновение пульса в паху, подколенной ямке или на стопе
- Боли в мышцах голени (чаще) и бедра, регулярно возникающие при ходьбе и проходящие после кратковременного отдыха (остановки) – перемежающаяся хромота
- Постоянные или периодически возникающие боли в стопе, требующие принятия вынужденного положения с опущенной вниз конечностью
- Похолодание, побледнение стопы; в тяжелых случаях – появление выраженной синюшности (цианоза), мраморно-пятнистой окраски иили трофических расстройств в виде некрозов (омертвения тканей)
Наиболее ярким симптомом является появление боли при ходьбе, что заставляет человека останавливаться или снижать скорость ходьбы. Чаще всего на начальных стадиях пациент чувствует повышенную утомляемость мышц голени, в основном по задней поверхности, затем появляется выраженное ощущение болезненного сжатия. В некоторых случаях подобные ощущения могут возникать в мышцах бедра и ягодице. По мере прогрессирования заболевания скорость ходьбы снижается, а проходимая дистанция укорачивается. Кроме того, у молодых мужчин часто отмечается снижение потенции. Все эти симптомы — повод для обращения к сосудистому хирургу.
Диагностика
Для подтверждения диагноза и уточнения степени тяжести болезни необходимы дополнительные методы диагностики:
- ультразвуковая допплерография артерий нк с измерением соотношения давления на руке и ноге, которое в норме должно быть близко к единице
- дуплексное сканирование артерий нк – метод, позволяющий не только оценить кровоток в сосуде, но и увидеть сам сосуд и изменения его стенок
- проведение нагрузочных тестов (тредмил-тест, т.е. ходьба на беговой дорожке в определенных условиях)
- по показаниям может потребоваться проведение контрастного исследования артерий сердца – мультиспиральная компьютерная томография или ангиография аорты и артерий нк
Профилактика
Профилактика атеросклероза заключается в устранении факторов риска:
- отказ от курения и употребления алкоголя
- средиземноморская диета (большое количество овощей, полиненасыщенных жирных кислот, меньше углеводов, насыщенных жиров)
- поддержание нормального уровня гликемии
- поддержание нормального давления
- ежедневная физическая нагрузка не менее 30 минут
Лечение
На ранних стадиях заболевания допустимо медикаментозное лечение, направленное на предотвращение развития атеросклеротических бляшек и улучшение реологических свойств крови. С этой целью применяются статины и антиагреганты (аспирин).
Если просвет сосуда закрыт настолько, что нарушено кровоснабжение конечности, необходимо провести хирургическое лечение:
- баллонная дилятация и стентирование сосуда (расширение суженной части и установка стента для профилактики повторного сужения просвета),
- эндартерэктомия (удаление бляшки с внутренним слоем сосуда),
- шунтирование (создание обходных путей для тока крови вокруг безвозвратно пораженного участка сосуда).
Атеросклероз сосудов нижних конечностей
Наиболее часто в патологический процесс вовлекаются подколенная, бедренная и большеберцовая артерии.
ОА артерий нижних конечностей находится на первом месте среди заболеваний периферических артерий атеросклеротического генеза. По литературным данным облитерирующие заболевания артерий составляют около 16% всех сосудистых заболеваний Источник:
Подрезенко Е.С. Влияние факторов
риска на развитие облитерирующего атеросклероза сосудов
нижних конечностей / Е.С. Подрезенко, С.С. Дунаевская // Здоровье — основа человеческого потенциала: проблемы
и пути их решения. — 2012. — С. 576-578. .
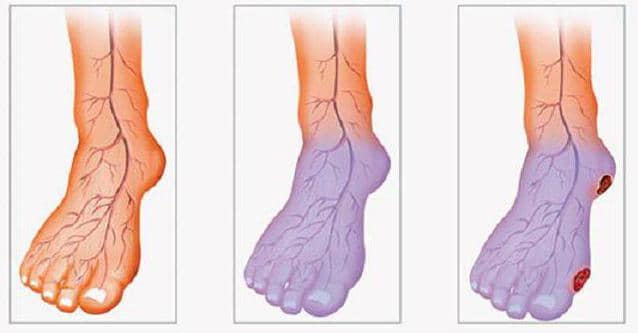
Симптомы атеросклероза сосудов ног
Развитие заболевания происходит постепенно и на первых этапах может себя ничем не выдавать. В дальнейшем у больного появляется болезненность в нижних конечностях, особенно при длительной ходьбе, чувство онемения стоп. На ногах ощущается снижение температуры, видна бледность и синюшность, возникают судороги. С течением времени у человека формируется перемежающаяся хромота и возникают трофические изменения в виде расслаивания ногтей и формирования язв на пальцах и пятках.
- при атеросклерозе больной может ощущать и наблюдать у себя следующее:
- мышечные боли в ногах, на поздних стадиях болят даже стопы, и боль нельзя снять обезболивающими;
- ограничение подвижности пораженной ноги;
- боль по ходу пораженной артерии – сначала при физических нагрузках, потом и в покое;
- перемежающаяся хромота – пройдя какое-то расстояние, человек вынужден встать и дать ногам отдохнуть, а потом он идет дальше до следующего приступа слабости;
- покалывание, онемение в области поражения;
- утолщение ногтей;
- выпадение или замедленный рост волос на ногах;
- побледнение при подъеме ног и резкое покраснение при опускании;
- быстрое замерзание ног;
- язвочки на коже;
- багровый цвет пальцев;
- отсутствие пульсации в пораженной артерии;
- участки потемнения на коже – признаки начала гангрены на запущенных стадиях;
- похолодание кожного покрова ноги;
- снижение массы и объема мышц бедер и голеней.
В начале заболевания, как правило, страдает одна конечность, затем процесс приобретает симметричность – это сигнал к тому, что поражены артерии уже с обеих сторон. При объективном осмотре отмечается отсутствие пульсации в подколенной ямке, на бедре и лодыжке.
Факторы риска
В основе развития ОА лежат следующие наиболее значимые факторы риска, степень влияния которых может быть различной Источники:
1. Кузнецов М.Р. Основные принципы диагностики и лечения облитерирующего атеросклероза артерий нижних конечностей / М.Р. Кузнецов // Лечебное дело. — 2008. —
№ 1. — С. 3-8.
2. Подрезенко Е.С. Влияние факторов риска на развитие облитерирующего атеросклероза сосудов нижних конечностей /
Е.С. Подрезенко, С.С. Дунаевская // Здоровье — основа человеческого потенциала: проблемы и пути их решения. — 2012. — С. 576-578.
3. Фаттахов В.В. Облитерирующий атеросклероз нижних конечностей в практике поликлинического хирурга /
В. В. Фаттахов // Практическая медицина. — 2010. — № 2 (41). — С. 126-130. :
- мужской пол (мужчины болеют в 10 раз чаще);
- возраст (старше 40 лет);
- нерациональное питание;
- избыточный вес (ожирение);
- курение табака;
- гипокинезия (недостаточная двигательная активность);
- гипофункция щитовидной и половых желез;
- наследственность;
- некоторые сопутствующие заболевания (сахарный диабет, ишемическая болезнь сердца, нарушения сердечного ритма, липидного, углеводного обмена, гипертоническая болезнь);
- воздействие неблагоприятных факторов внешней среды.
Стадии развития атеросклероза нижних конечностей
Наиболее подробной является модифицированная классификация хронической артериальной недостаточности нижних конечностей (ХАННК), которая подробно учитывает явления критической ишемии конечности, что необходимо при определении тактики лечебных мероприятий.
| Стадия 1 | Боли в мышцах только при большой физической нагрузке (при ходьбе на расстояние более 1 км). Появляются начальные признаки стеноза – бледнеет кожа, приходит ощущение бегающих мурашек, кажется, что ногам всегда холодно, при ходьбе быстро наступает утомление, наблюдается избыточное потоотделение |
| Стадия 2А | Чувство усталости и скованности в области икроножных мышц, перемежающаяся хромота через 200-1000 м |
| Стадия 2Б | Перемежающаяся хромота менее чем через 200 м |
| Стадия 3А | Перемежающаяся хромота через несколько шагов лили боли в покое при возможности держать нижнюю конечность в горизонтальном положении дольше 2 ч |
| Стадия 3Б | Боль в покое, ишемический отек, невозможность держать нижнюю конечность в горизонтальном положении в течение 2 ч |
| Стадия 4А | Гангрена пальцев или части стопы с перспективой сохранения опорной функции конечности |
| Стадия 4Б | Обширные некротическое изменения конечности без возможности сохранения ее опорной функции |
Диагностика
Существует стандартная для данного заболевания диагностическая программа:
- УЗИ сосудов нижних конечностей (дуплексное и допплеровское сканирование);
- коагулограмма (определение свертывающей системы крови);
- определение уровня холестерина и ЛПНП в крови;
- артериография ног;
- установление пульсации на периферических артериях;
- МР-, МСКТ-ангиография.
По назначению врача могут проводиться МРТ и КТ с контрастом, реовазография.
Для своевременного установление диагноза атеросклероза сосудов нижних конечностей необходима консультация сосудистого хирурга или флеболога и ряд диагностических мероприятий.
В связи с системностью атеросклеротического процесса у больных ОА нижних конечностей часто встречается сочетанное поражение различных артериальных бассейнов, поэтому у таких больных неотъемлемой часть инструментальной диагностики служит исследование экстракраниальных и коронарных артерий. Выявление в них патологии может потребовать изменения тактики лечения или очередности выполнения хирургических вмешательств Источник:
Кузнецов М.Р. Основные принципы диагностики и лечения облитерирующего атеросклероза артерий нижних конечностей / М.Р. Кузнецов // Лечебное дело. — 2008. —
№ 1. — С. 3-8. .
Лечение атеросклероза сосудов нижних конечностей
Подход к лечению определяется в зависимости от стадии заболевания и первостепенно заключается в выборе правильного режима. Необходимо придерживаться диеты с ограничением жаренной и жирной пищи, исключение курения и алкоголя, а также борьба с лишним весом. Больному следует соблюдать режим ходьбы и физической нагрузки, выбирать удобную и просторную обувь, обрабатывать даже мельчайшие травмы на коже нижних конечностей. Обязательным является лечение сопутствующих хронических заболеваний.
К медикаментозным методам относятся антикоагулянты, антитромбоцитарные препараты, средства улучшающие микроциркуляцию крови, сосудорасширяющие лекарства, физиотерапевтические процедуры.
В тяжелых случаях возможно возникновение необходимости хирургического лечения.
Коморбидный больной с мультифокальным атеросклерозом и хронической болезнью почек
Мультифокальный атеросклероз — гемодинамически значимое поражение нескольких артериальных бассейнов, влияющее на тяжесть заболевания, прогноз и затрудняющее выбор адекватной лечебной
тактики.
Согласно результатам международного регистра REACH симптомы атеротромбоза у больных ИБС более чем в одном сосудистом бассейне выявляются у 20% больных. Причем это зарегистрировано только по клинико-анамнестическим данным, т. е. без специальных методов детекции.
Тогда как при проведении тотальной ангиографии у больных ИБС поражение аортоподвздошной зоны (в т. ч. почечных артерий) выявлено у 56%, а поражение брахиоцефальных артерий — у 16% обследованных (R. A. Agel, 2004). Известно, что нарушения функции почек отмечаются у 26% больных с сердечно-сосудистыми заболеваниями (Е. М. Шилов, 2012).
Это неудивительно, поскольку патологические кардиоренальные связи при коморбидной патологии сердца и почек во многом общие:
- Дисбаланс между оксидом азота и свободными радикалами, а также эндотелий-зависимыми факторами и их антагонистами.
- Активация симпатической нервной системы и ренин-ангиотензинальдостероновой системы (РААС) с ремоделированием миокарда, сосудистой стенки и почечной ткани.
- Хроническое системное неинфекционное воспаление.
Установлено, что уже начальное снижение функции почек неблагоприятно влияет на прогноз, повышая риск сердечно-сосудистых заболеваний в 2−4 раза (Е. М. Шилов, 2006).
В свою очередь, артериальная гипертония (АГ) не только вызывает медленно прогрессирующий гломерулосклероз, но, нарушая проницаемость базальной мембраны клубочков (непосредственно эндотелий) и влияя на свертывающую систему крови, способствует ускоренному присоединению атеросклероза.
В клинической практике часто основное внимание уделяется локальным проявлениям атеросклеротического процесса в манифестирующем артериальном бассейне, а поражения сопутствующих сосудистых регионов остаются без должной диагностической оценки. Тогда как неблагоприятное течение, например, острого коронарного синдрома (ОКС) при мультифокальном атеросклерозе регистрируется в два раза чаще, чем при изолированном процессе в коронарных артериях.
Установлено, что клиническая картина неблагоприятнее при мультифокальном процессе, чем только при изолированном коронарном атеросклерозе (Ю.Н. Беленков, 2002; Л.М. Миролюбов, 2009). Так, развитие острой сердечной недостаточности зарегистрировано у 32% больных ОКС при распространенном атеросклеротическом поражении против 9% — при локальном процессе, снижение фракции выброса — у 47% обследованных с мультифокальным процессом против 54% с изолированным коронарным стенозом, а наличие почечной дисфункции: 31% и 18%, соответственно (G. Sirco et al., 2010).
Причем, периферический атеросклероз (в т. ч. почечных артерий) регистрировался у 40% госпитализированных больныхс ОКС (Испанский регистр PAMISCA, 2008). При наличии даже необструктивной ИБС или изолированной систолической АГ, или резистентной АГ (особенно у лиц старше 65 лет) необходима визуализация сосудов почек — УЗДГ или мультиспиральная КТ почечных артерий.
Логистика развития и прогноз при выявлении асимптомного стеноза почечных артерий представлены на рис. 2.
Однако чаще при хронической почечной патологии встречается необструктивный процесс: микроваскулярные поражения или стенозирование сосудов почек менее 50%.
В кардиологии такую патологию называют ИНОКА (INOCA) — наличие ишемии миокарда (стенокардии) при необструктивной форме ИБС, т. е. при отсутствии гемодинамически значимых (стеноз не более 50%) поражений коронарных артерий по результатам проведенной коронарной ангиографии. При развитии острого процесса с достоверными критериями инфаркта миокарда диагностируют МИНОКА (MINOCA) (как «рабочий диагноз»): стеноз коронарных артерий — не более 50%.
Основные причины ИНОКА и МИНОКА представлены на рис. 3.
Необходимо отметить, что одной из внесердечных причин указанной патологии является значимое уменьшение скорости клубочковой фильтрации (СКФ) при почечной недостаточности (С. С. Якушин, 2018).
Механизмы МИНОКА при хронической почечной недостаточности включают:
- увеличение внутрижелудочкового давления из-за перегрузки объемом;
- непроходимость и спазм мелких коронарных сосудов;
- наличие анемии и гипотонии;
- прямое токсическое воздействие на миокард при уремическом состоянии с развитием апоптоза и аутофагии кардиомиоцитов.
Терапия
Учитывая разнородность этиопатогенетических факторов необструктивных поражений коронарных сосудов, алгоритм лечения будет различным: от борьбы с коронароспазмом, эмболиями, спонтанной коронарной диссекцией до терапии микроваскулярной стенокардии (см. Рекомендации Европейского общества кардиологов по лечению стабильной ИБС / в т. ч. микроваскулярной стенокардии, 2013), васкулитов и тромбофилий.
Что касается непосредственно долгосрочной плановой терапии мультифокального атеросклероза (чаще в сочетании с АГ) на фоне хронической болезни почек (ХБП), то имеется ряд трудностей в её проведении (рис. 4).
Так, известно, что антагонисты минералокортикоидных рецепторов могут ухудшать функцию почек, если уровень креатинина сыворотки крови выше 221 мкмоль/л или СКФ менее 30 расчетных единиц и через 1−2 недели применения указанных препаратов необходим контроль калия и креатинина крови.
Блокаторы РААС, являясь приоритетными нефропротекторами, также требуют контроля креатинина сыворотки крови (отсутствие его повышения более чем на 30% от исходного) и калия сыворотки крови (допустимый уровень — менее 5,6%). Иногда небольшое (до 20%) повышение уровня креатинина в крови может отмечаться после назначения блокаторов РААС, однако его не следует расценивать как симптом прогрессирующего ухудшения функции почек.
Отмена блокаторов РААС у больных с ХБП желательна при условии повышения креатинина более чем на 50% от исходного или достижения уровня калия сыворотки крови 6 ммоль/л и выше. Антагонисты кальция как одни из самых эффективных классов в лечении кардиально-почечной патологии требуют строгого контроля частоты сердечных сокращений.
Из бета-блокаторов предпочтительнее использовать представителей с вазодилатирующими свойствами (карведилол, небиволол) с целью уменьшения риска периферического сосудистого спазма (в т. ч. артерий клубочка). Доказанными нефропротекторами и стандартом лечения мультифокального атеросклероза являются статины, а при недостижении целевых уровней липидов (на максимально переносимых дозах указанных препаратов) присоединяют эзетимиб.
Коморбидная патология почек и сосудов при назначении дезагрегантов диктует необходимость постоянной оценки риска кровотечений у конкретных больных (особенно у больных, перенесших инфаркт миокарда). Кстати, нельзя не указать на сверхвысокую (около 50%) двухгодичную популяционную смертность больных постинфарктным кардиосклерозом (ПИКС) при присоединении ХБП 5-й стадии, тогда как при «изолированном» ПИКС летальные исходы при 10-летнем наблюдении составили 25% (2003). Базисная терапия таких больных имеет свои особенности, представленные в таблице.
Для практикующих врачей небезынтересно напомнить клинические признаки мультифокального атеросклеротического процесса с преимущественным поражением почечных артерий и формированием атеросклеротической реноваскулярной АГ (РВГ):
- «Внезапное появление» АГ после 60 лет без наличия традиционных факторов риска АГ (в т. ч. — наследственной отягощенности).
- Необъяснимое ухудшение течения ранее контролируемой АГ (преимущественно повышение диастолического АД) с прогрессирующим снижением функции почек.
- Абдоминальный шум при аускультации.
- Ортостатическая гипотензия (требует измерения АД стоя).
- Выраженные изменения глазного дна (III-IV степени).
- Стенокардия без гемодинамически значимой обструкции коронарных артерий («необструктивная ИБС»), атеросклероз брюшной аорты и сосудов нижних конечностей (в т. ч. малосимптомный).
- Прогрессирующая (злокачественная) или резистентная («на трех препаратах») АГ.
- Рецидивирующий отек легких (или сердечная астма).
- Уменьшение рСКФ после приема блокаторов РААС (иногда — острое повышение креатинина сыворотки крови).
- Одностороннее уменьшение размеров почки (разница более 1,5 см) при УЗ- исследовании.
Золотым стандартом диагностического обследования подобных больных является ангиография брюшной аорты и сосудов почек с предварительным проведением КТ- или МРТ-ангиографии.
Проблема лечения РВГ не является целью данной статьи, однако основными показаниями к стентированию почечных артерий являются (Болезни сердца и сосудов / под ред. А. Джона Кэмма, Т. Ф. Люшера, П. В. Серруиса. М.: ГЭОТАР-Медиа, 2011. С. 1376−1381):
1. Односторонний или двусторонний стеноз почечной артерии (>70%) в сочетании с:
- мягкой/умеренной/тяжелой АГ или поражением нескольких сосудистых бассейнов (особенно у больных ИБС);
- легкой/умеренной/тяжелой ХПН, острой (подострой) почечной недостаточностью или анурией;
- повторными эпизодами отека легких.
2. Стеноз почечной артерии (>70%) у пациентов с окклюзией второй почечной артерии (в т. ч. протекающей бессимптомно).
В последних (2018) Рекомендациях Европейского общества кардиологов по АГ уточнен алгоритм лечения больных с повышенным АД в сочетании с ХБП (рис. 5).
Основными препаратами неоспоримо являются блокаторы РААС и антагонисты кальция, из мочегонных средств предпочтение отдается петлевым диуретикам. На третьей ступени к терапии присоединяют антагонисты минералокортикоидных рецепторов (с предосторожностью, указанной выше), альфа- или бета-блокаторы. Безусловно, показания к назначению последних значимо расширяются при наличии у больного другой коморбидной патологии (стенокардия, ПИКС, ХСН, нарушения ритма и др.).
Заключение
В заключение следует отметить, что мультифокальный атеросклероз (в том числе на фоне ХБП), к сожалению, невозможно вылечить хирургически. Для врача общей практики выбор приоритетных препаратов (в эру полипрагмазии) представляется непростой задачей.
Однако, акцент в лечении генерализованного атеросклероза делается на гиполипидемики (прежде всего — статины), препараты с дополнительным (плейотропным) влиянием на сосудистую стенку (блокаторы РААС и антагонисты кальция) и дезагреганты. Некоторые новые направления в решении этой проблемы представлены в Рекомендациях Европейского общества кардиологов (2017) по диагностике и лечению заболеваний периферических артерий (Guidelines on the Diagnosis and Treatment of Peripheral Arterial Diseases).
Катаракта
Катаракта – одна из самых распространенных офтальмологических патологий, которая часто выявляется у пожилых пациентов. Почти каждый второй человек в зрелом возрасте сталкивается с этим диагнозом.
 Хрусталик глаза –
Хрусталик глаза –
это биологическая линза, расположенная он между радужной оболочкой и стекловидным телом. Отвечает за преломление световых лучей и фокусирование их на глазной сетчатке. У здоровых людей в молодости данный элемент оптической системы прозрачен и эластичен, благодаря чему оба глаза хорошо различают предметы издалека и в дали и вблизи. С годами эти свойства утрачиваются, тело мутнеет и уплотняется. Такие изменения и называются катарактой.
Помутнение хрусталика – причина недостаточного проникновения световых лучей внутрь глаза. У пациентов снижается острота зрения. Нарушается четкость изображения, очертания рассматриваемых предметов становятся размытыми. Больным сложно читать, писать, водить транспорт, особенно в ясные дни или при ярком свете. В дальнейшем патологический процесс продолжает прогрессировать. Это сопровождается значительным ухудшением зрения или полной его утратой.
Причины катаракты глаза

Основанием развития недуга принято условно делить на внутренние и внешние. К первым относится нарушение обменных процессов, протекающих в тканях органов зрения. Обмен веществ часто нарушается на фоне возрастных изменений, болезней глаз, генетической предрасположенности. Среди внешних факторов – травмы, облучение, радиация. Патология может возникнуть как последствие сахарного диабета.
В офтальмологии у преобладающей части пациентов после 40-45 лет диагностируется возрастная катаракта. Организм стареет, в капсуле хрусталика скапливается белок. Это служит причиной уплотнения и помутнения прозрачного тела.
Заболевание бывает врожденным. Проявляется в детские годы и часто обуславливается наследственностью. Нередко патологические процессы, затрагивающие органы зрения, формируются еще во внутриутробный период. Несмотря на разные обстоятельства появления болезни, больных беспокоят аналогичные симптомы.
Видео о заболевании
В 12% случаев катаракта хрусталика развивается до тяжелой стадии в течение 4-6 лет. У 15% больных отмечается медленное ухудшение состояния – серьезная стадия наступает лишь через 10-15 лет. У большей части пациентов прогрессирование недуга происходит менее чем за 10 лет.
Какие факторы способствуют развитию заболевания?
При диагнозе «катаракта хрусталика» развитие патологического процесса вызывает: курение и злоупотребление вредными привычками, гипертония, атеросклероз, заболевания щитовидной железы и другие эндокринные расстройства, приводящие к нарушению обмена веществ в тканях глаза. Негативное влияние оказывают и внешние факторы, в частности, экологические и профессиональные.
Осложнения катаракты глаза

Катаракта требует своевременного правильно подобранного лечения. В тяжелых случаях хрусталик набухает, отток жидкости внутри органа нарушается. Осложнения проявляются вторичной глаукомой, при которой повышается внутриглазное давление. При этом оказывается большая нагрузка на зрительный нерв. Кровообращение в тканях глаза значительно ухудшается, сигналы не доходят до головного мозга. Запущенная форма влечет за собой полную потерю зрения, которое не подлежит восстановлению. Только своевременное обращение к врачу-офтальмологу сможет защитить от опасных последствий.
Лечение катаракты
Единственным методом избавления от помутневшего хрусталика на сегодняшний день является его хирургическое удаление с имплантацией ИОЛ (интраокулярной линзы). Никакие приборы, капли и витамины для зрения не могут повернуть процесс вспять.