Эффективные методы лечения рака влагалища за границей
Рак влагалища
Рак влагалища – злокачественное поражение тканей влагалища. Встречается примерно в 3% случаев, от всех раковых опухолей половой системы. Если вас беспокоят периодические влагалищные кровотечения в межменструальный или менопаузальный период, регулярные выделения и хронические боли в тазовой области, запишитесь на консультацию к гинекологу-онкологу GMS Hospital. В центре хирургии клиники GMS проводится комплексное лечение вагинального рака любой стадии, включая осложненные формы.

Подробнее о болезни
Злокачественные новообразования влагалища встречаются у женщин разного возраста, но пик заболеваемости приходится на интервал 50–60 лет. В большинстве случаев диагностируют вторичный рак влагалищной трубки, возникающий вследствие метастазирования злокачественной опухоли яичников, шейки матки, эндометрия Классифицируют патологию в зависимости от размера, стадии, наличия метастазов, гистологических признаков. Выделяют два основных вида подобных опухолей:
- Аденокарцинома влагалища — формируется из плоских и железистых клеток.
- Плоскоклеточный рак — опухоль состоит только из плоских клеток влагалищного эпителия (встречается в 90% случаев).
Заболевание проявляет себя в виде образований на слизистой вагины, напоминающих бородавки или папилломы, которые имеют тенденцию к быстрому разрастанию. Поскольку злокачественные опухоли на первых этапах отличаются скрытым и бессимптомным течением, в большинстве случаев они диагностируются уже в запущенных стадиях. Для результативной терапии важнейшее значение имеет раннее выявление патологии, поэтому регулярно проходите гинекологические обследования и обращайтесь за врачебной помощью при возникновении любого тревожного симптома.
Почему нужна операция
Злокачественные опухоли образуются из бесконтрольно делящихся атипичных клеток. Это означает, что ткани влагалища в области образования, необратимо повреждены. Кроме того, атипичные клетки имеют свойство прорастать в близлежащие ткани и метастазировать в отдаленные органы. Хирургическое вмешательство осуществляется в пределах здоровых тканей и является одним из этапов комплексного лечения подобных новообразований.
Отсутствие адекватной терапии грозит не просто серьезными осложнениями, а летальным исходом. Современная медицина располагает большим арсеналом консервативных и оперативных методик, позволяющих лечить вагинальный рак на всех стадиях развития. Однако, не нужно забывать — чем раньше будет обнаружено образование и проведено лечение, тем выше шанс восстановить здоровье с минимальными потерями для репродуктивной системы. Запишитесь уже сегодня на консультацию к центра хирургии GMS Hospital по телефону или заполнив форму на сайте.
Преимущества лечения в GMS Hospital
Лечение вагинальной опухоли в центре хирургии GMS — это:
- мультидисциплинарный подход — в лечении участвуют специалисты разных направлений;
- опытные высшей категории с многолетней практикой;
- современные препараты для химиотерапии;
- индивидуальные программы;
- лучевая терапия разных радиомодификаций;
- высокотехнологичное оборудование — современные сшиватели, коагуляторы сосудов, ультразвуковые скальпели, саморассасывающийся шовный материал ;
- врачебное сопровождение пациента в п/операционный период, помощь в быстром восстановлении;
- стационар с одноместными палатами класса «люкс».
Терапевтическая схема персонализирована и зависит от стадии болезни, наличия метастаз и других факторов.
Причины вагинального рака
К основным предрасполагающим факторам развития злокачественного процесса в тканях вагинальной трубки, относят:
- инфицирование вирусом папилломы человека (ВПЧ);
- наличие в анамнезе рака матки, шейки матки, эндометрия;
- аденоз влагалища (замещение плоских клеток железистыми);
- хронические рецидивирующие воспалительные болезни — вагиниты, вульвовагиниты ;
- перенесенная радиотерапия органов таза;
- эндокринные расстройства, включая постменопаузальную гипоэстрогению.
Постоянные стрессы, вредные привычки, в частности, курение, также существенно повышают возможность заболевания. Еще одним немаловажным фактором, является генетическая предрасположенность.
Советуем ознакомиться
Признаки, симптомы
На ранней стадии, болезнь имеет скрытое, почти бессимптомное течение. Женщину могут беспокоить дискомфорт и зуд в области влагалища, поэтому многие не придают серьезного значения таким признакам и не обращаются к врачу. Очень важно регулярно проходить профилактические гинекологические осмотры — это единственная возможность обнаружить злокачественный процесс на ранней стадии.
По мере роста образования возникают следующие клинические проявления:
- постоянный зуд во влагалище;
- регулярные бели, сукровичные и кровянистые выделения;
- спонтанные влагалищные кровотечения (во время менопаузы, после полового контакта, в межменструальный период);
- болезненный секс;
- расстройство мочеиспускания (боль, учащение, затруднение, гематурия);
- хроническая боль в области лобка, крестца, паха.
При появлении любого из вышеперечисленных симптомов или их комплекса, не откладывая запишитесь к врачу. Чем быстрее диагностирована злокачественная опухоль — тем эффективнее лечение. Записаться на консультацию к специалисту хирургического центра GMS Hospital можно заполнив заявку на сайте или по телефону.
Диагностика
Диагноз устанавливают на основании жалоб, результатов осмотра и исследований:

- цитологическое исследование материала из зоны видимого поражения. Наиболее информативна жидкостная цитология;
- кольпоскопия;
- гистологический анализ тканей образования, полученных при биопсии.
Чтобы исключить метастазирование, дополнительно проводится ряд следующих диагностических процедур:
- УЗИ (транвагинальное), КТ или МРТ малого таза и брюшной полости с контрастированием, для визуализации опухоли и регионарных лимфоузлов;
- маммография;
- цистоскопия;
- ректоскопия.
На ранней стадии влагалищный рак может выглядеть как небольшой подслизистый инфильтрат, изъязвление слизистой или папиллярное разрастание. Поэтому, патологию следует дифференцировать от болезней, имеющих сходную симптоматику — хориоэпителиомы, папилломатоза, остроконечных кондилом, гиперпластических процессов
Методы лечения
В центре хирургии GMS Hospital проводится лечение первичного и вторичного рака влагалища с применением последних научных разработок в области гинекологической онкологии. Комплексная терапия предусматривает комбинацию разных методов:
- лучевая терапия — внешняя и внутренняя, направленная на облучение злокачественного образования;
- химиотерапия современными сильнодействующими препаратами, обладающими способностью разрушать атипичные клетки, останавливать их рост или исключить деление. Терапевтическая схема подбирается с учетом типа раковой опухоли и ее стадии. В нашей клинике применяются современные препараты с минимальным негативным воздействием на окружающую здоровую ткань и костный мозг;
- хирургическое удаление опухоли в пределах здоровой ткани. Объем операции зависит от степени распространенности злокачественного процесса и пораженности близлежащих органов.
Специалисты центра хирургии GMS Hospital делают все возможное, чтобы сохранить целостность и функциональность репродуктивной системы женщины. Для достижения максимального терапевтического результата и устойчивой регрессии заболевания, применяется комбинированная химиолучевая терапия.
Лечение в гинекологии – воспаление шейки матки и других женских органов
Лечение в гинекологии в большинстве случаев направлено на ликвидацию воспаления женских половых органов. Основная причина обращения к врачу – это симптомы острых и хронических инфекционно-воспалительных заболеваний репродуктивной системы.

Когда может потребоваться лечение
В большинстве случаев лечение в гинекологии назначается при наличии у женщины определенных жалоб. К самым распространенным из них относят:
- Усиление влагалищных выделений, изменение их консистенции, цвета и запаха. В таких случаях говорят о наличии белей, что обычно связано с вагинитом или кольпитом (воспалением во влагалище). Первопричиной таких патологических выделений бывают также бактериальный вагиноз, цервицит (воспалительный процесс в тканях шейки матки), эндометрит (поражение маточной слизистой оболочки).
- Чувство дискомфорта, саднения во влагалище, что нередко сочетается с болями при половом акте. Все это относится к симптомам кольпита. Если присоединяются раздражение тканей вульвы и жжение при мочеиспускании, говорят о вульвовагините.
- Боли внизу живота и в промежности. Бывают связаны с цервицитом, воспалением эндометрия и тела матки, поражением маточных труб и яичников, появлением спаек вокруг внутренних половых органов. Возможны и невоспалительные причины болевого синдрома.
- Бесплодие. Одна из основных причин проблем с зачатием – хроническое воспаление в репродуктивной системе.
- Нарушения менструального цикла. Основная причина этого – гормональный дисбаланс вследствие хронического воспаления придатков;
- Боли, покраснение и односторонняя резкая припухлость в преддверии влагалища, что свидетельствует о развитии бартолинита. Это воспаление бартолиниевых желез и их выводных протоков, которое при хроническом течении приводит к формированию кисты и ложного абсцесса.
- Деформация малых половых губ, появление спаек в области гениталий. Это является следствием хронического вульвита.
Но иногда терапия назначается женщине, которая не предъявляет никаких жалоб. Например, лечение воспаления шейки матки требуется при диагностике у пациентки бессимптомного эндоцервицита, эрозии и эктопии. Это является действенной профилактикой рака.
Принципы лечения
Гинекологические воспалительные заболевания требуют обращения к врачу и грамотно подобранной комплексной терапии. Самолечение чревато трансформацией процесса в хроническую форму, распространением воспаления, развитием далеко не всегда обратимых последствий. А изменение предписанной схемы антибиотикотерапии способно привести к формированию у возбудителей лекарственной устойчивости, что значительно осложняет дальнейший подбор препаратов.
Тактика лечения воспаления женских органов репродукции зависит от уровня поражения, выраженности процесса и основного причинного фактора. Учитывается и физиологическое состояние пациентки. Например, период беременности и лактации накладывает определенные ограничения при подборе противомикробной терапии.
Лечение воспаления женских органов может проводиться в амбулаторных и стационарных условиях. К основаниям для госпитализации относят:
- устойчивые к терапии инфекции;
- тяжело протекающие и склонные к прогрессированию заболевания;
- переход процесса в гнойную форму;
- необходимость лечения воспалений матки;
- ухудшение состояния на фоне амбулаторной терапии, присоединение осложнений;
- появление показаний для хирургического лечения или использования эндоскопии и других альтернативных малоинвазивных методик.
Иногда причиной госпитализации становится необходимость индивидуального подбора антибактериальной терапии, особенно при наличии у пациентки гиперчувствительности или устойчивости к препаратам.
Что используется для лечения в гинекологии
Основа лечения воспалительных гинекологических заболеваний – противомикробная терапия. Чаще всего показаны антибиотики, возможно также использование противогрибковых и противовирусных средств. В настоящее время широко применяются комбинированные препараты, что повышает их результативность и снижает риск активации грибковой флоры.
Местные противомикробные средства применяются при вульвитной инфекции, вагините, бактериальном вагинозе, при лечении воспаления шейки матки. При этом они могут быть назначены в виде кремов, вагинальных таблеток и свечей (суппозиториев), растворов для орошений, ванночек и спринцеваний. При поражении внутренних половых органов используются препараты для приема внутрь, инъекции, внутривенные инфузии, а иногда и внутриматочные орошения.
В дополнение могут быть назначены противовоспалительные средства, иммуностимуляторы, антиоксиданты, витаминотерапия, физиотерапия. А так как противомикробная терапия негативно сказывается на состоянии влагалищной микрофлоры, показаны также местные средства для активации роста полезных лактобактерий. А при хроническом очаговом поражении шейки матки нередко приходится прибегать к частичной деструкции пораженной ткани, что проводится с помощью радионожа, криотерапии, лазера или электрокоагуляции.
Грамотно подобранное лечение позволяет быстро улучшить самочувствие женщины и благоприятно сказывается на функционировании всей репродуктивной системы. Но не стоит забывать, что исчезновение симптомов не должно быть причиной самовольной преждевременной отмены препаратов. Необходимо завершить рекомендованный врачом курс терапии, что поможет избежать рецидива и перехода процесса в вялотекущую хроническую форму. А при ЗППП и ряде других инфекций целесообразно лечение и полового партнера.
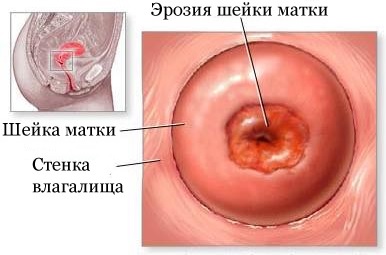
Эрозия шейки матки: выбираем правильный метод лечения

Многие женщины, которым поставили диагноз «эрозия шейки матки», не спешат лечиться или, что еще хуже, занимаются самолечением. И тот, и другой вариант потенциально опасен для здоровья, а порой и жизни женщины. Что же это за болезнь такая и как её лечить — вы узнаете из нашей статьи.
Что представляет собой эрозия.
Согласно медицинскому словарю, термин «эрозия» означает некий дефект слизистой оболочки шейки матки. Вот, казалось бы, так просто. Но, к сожалению, это только кажется. Этот дефект портит сон и нервы многим женщинам и требует незамедлительного лечения. Но обо всем по порядку.
Если вам диагностировали врожденную эрозию (что бывает достаточно редко), вам очень повезло. В этом случае нежная и ранимая ткань из канала шейки (цилиндрический эпителий) из-за гормональных нарушений (чаще всего у подростков) «поселилась» на наружной поверхности шейки матки. Такая ситуация проходит сама собой после родов или другого гормонального всплеска. Но, несмотря на это, требует постоянного наблюдения специалиста.
Есть еще истинная эрозия (когда на эпителии появляется ранка), которая встречается тоже не часто. Такая ранка обычно заживает сама за несколько недель.
Но самая распространенная – это ложная или псевдоэрозия. Она появляется так же, как и врожденная, только не заживает сама. Нежная ткань канала шейки (цилиндрический эпителий), которая от природы не одарена защитными функциями, поддается губительному влиянию агрессивной среды и различных инфекций. Закончиться это может плачевно. В данном случае, безусловно, необходимо лечение.
Причины возникновения.
Согласно медицинским исследованиям, никто не сможет точно сказать, чем вызывается этот дефект тканей шейки матки, но перечень причин его возникновения приблизительно такой:
Во-первых, эрозия может быть спровоцирована гормональными нарушениями. Это как раз и происходит у девочек в возрасте от 13 лет. Гормональное становление, возрастные изменения в организме могут вызвать появление эрозии.
Вторая причина – раннее начало половой жизни. Для несозревшей слизистой оболочки шейки матки попадание любой инфекции, даже самой, казалось, безобидной, может быть губительным и в 99% случаев вызывает эрозию. Обостряются инфекции особенно на фоне пониженного иммунитета, поэтому бороться приходится с целой цепочкой болезней.
Третья причина – воспалительные процессы органов женской половой сферы. Вот почему лечение обычно начинают c лечения воспалений.
Четвертая причина – механические повреждения. Чаще всего имеются ввиду роды, аборты, да и просто травмы во время секса. Вследствие появившихся разрывов или трещин тканей шейки матки и возникает эрозия.
Симптомы эрозии шейки матки.
Мы привыкли к тому, что болезнь проявляет себя болью. По сути, боль для многих – тот самый толчок, после которого мы заставляем себя идти к доктору. Эрозия же чаще всего протекает безболезненно. Её трудно диагностировать по симптомам, так как они сопутствуют еще многим заболеваниям. Эрозия диагностируется гинекологом только при осмотре. Но все же, хочется перечислить симптомы протекания болезни. Надеюсь, их появление насторожит женщин и ускорит визит к гинекологу. Итак, любые кровянистые выделения, в особенности, появляющиеся после полового акта – это первый признак эрозии. Такие выделения являются еще и признаками срыва беременности или предракового состояния половых органов, поэтому поспешите к врачу. Несмотря на то, что чаще всего женщины, у которых находят эрозию, чувствуют себя абсолютно здоровыми, у них все-таки появляются периодически тянущие боли внизу живота, боли при половом акте, обильные беловатые выделения. К симптомам можно отнести и сбои менструального цикла.
Хочется еще раз сделать акцент на необходимости скорейшего посещения гинеколога в случае проявления любого из названных симптомов. И не бойтесь, всё, что диагностировано на ранних стадиях – лечится!
Лечить или не лечить?
Милые девушки и женщины, эрозия – не насморк и сама по себе не проходит! Это доказанный многолетней врачебной практикой факт. Более того, неправильное лечение (в том числе и самолечение «как подружка рассказала»), или полное отсутствие лечения может рано или поздно плачевно закончиться – эрозия перерастет в злокачественную опухоль или другие, не менее страшные заболевания. Единственный случай, после которого эрозия исчезнет без лечения – роды (опять же в случае врожденной эрозии). После родов все ткани матки и шейки матки обновляются. И даже здесь 100% гарантии излечения нет.
На сегодняшний день существует несколько методов лечения. У каждого из них есть свои плюсы и минусы, так что выбирать вам и вашему лечащему врачу.
Методы лечения.
Прежде чем назначить лечение, доктору нужно достоверно изучить, с чем он имеет дело. Поэтому вам придется сдать некоторые анализы. Прежде всего, это осмотр доктора, обязательно кольпоскопия (осмотр эрозии в увеличительных приборах), мазки на состав флоры, обследование на инфекции, анализы крови на сифилис, ВИЧ. Перечень необходимых определит врач. Прежде чем лечить эрозию, нужно устранить видимую причину, если таковая имеется исходя из результатов анализов. Например, излечить воспаление, возникшее на фоне инфекций, передающихся половым путем, и непосредственно сами эти инфекции. А после этого доктор подберет наилучший для вас метод воздействия непосредственно на эрозию.
Методы воздействия на эрозию бывают следующие:
1. Диатермокоагуляция
В простонародье, прижигание эрозии электрическим током, в результате чего образуется ожог, а после и рубец на шейке матки. Её разновидность – диатермоконизация, при которой ткань не только прижигается, но и полностью удаляется с зоны эрозии. Еще в 18 веке лекари пользовались для прижигания чем-то вроде паяльника. До наших времен мало что изменилось. Диатермокоагуляция – самый распространенный метод лечения, в плане того, что аппарат для прижигания есть практически в любой женской консультации. Да и сравнительно недорого провести такую процедуру. На этом плюсы прижигания электрическим током заканчиваются. Процедура явно не из приятных. Хоть и говорят что прижигание не очень болезненно, а слухи о нестерпимых муках распространяют мнительные женщины, не верьте. Процесс длится до 20 минут и с каждым разрядом тока матка очень сильно сокращается. Напоминает это самые сильные родовые схватки, в месте прикосновения чувствуется жар. Да и запах, витающий в воздухе, напоминает запах жженого мяса.
После процедуры около месяца идут очень обильные прозрачные, а иногда кровянистые выделения, часто ноет поясница, мучает слабость.
Вот как все происходит. Но и это не все. С первого раза эрозия может не исчезнуть и потребуется повтор процедуры. Помимо этого возможны осложнения: проблемы с вынашиванием детей, бесплодие, обострение воспалений, кровотечения, гематомы. Думаю, мало кому захочется испытать на себе диатермокоагуляцию. Тем более сейчас от этого метода постепенно уходят, а за рубежом изредка используют только диатермоконизацию для лечения рака.
Полное заживление за 6-7 недель.
Применение у нерожавших: запрещено.
2. Криотерапия
Суть данного метода в том, что ткани участка, пораженного эрозией, разрушаются под действием потока жидкого азота из специального криозонда. Участок выбирается предельно точно и здоровые ткани практически не повреждаются, рубец на шейке матки не образуется. Процедура длится около 10 минут. Она безболезненна, ощущаешь лишь то, что внутри что-то происходит, немного живот тянет. Никакого запаха. Этот метод бескровный и очень щадящий. Но он не всегда применим в случаях глубокой эрозии. Довольно часто может понадобиться повторная криотерапия.
Полное заживление за 4-6 недель.
Применение у нерожавших: возможно.
3. Лазеротерапия
Новый современный метод. Единственный бесконтактный метод. Его считают эффективным и наименее опасным. Суть процедуры – участок эрозии поддается прицельному воздействию лазерным лучом, полностью контролируется глубина деструкции. Рубцов не остается.
Полное заживление месяц.
Применение у нерожавших: рекомендуется.
4. Радиоволновая хирургия
Воздействие происходит радиоволной. Она стимулирует внутреннюю энергию клетки, которая в свою очередь разрушает и испаряет клетку. Метод быстрый и безболезненный. Рубец не возникает, правда, возможны сукровичные выделения.
Полное заживление месяц.
Применение у нерожавших: рекомендуется.
5. Химическая коагуляция Применяется только при незначительных размерах эрозии (меньше 2-х копеечной монеты). По сути это обработка эрозии специальными препаратами (такими как солковагин), которые губят цилиндрический эпителий. Требуется несколько (до пяти) процедур.
Не гарантирует полное заживление.
Полное заживление индивидуально.
Оптимальны метод лечения подбирает лечащий доктор исходя из Ваших индивидуальных данных.
Записаться на прием к гинекологу можно в разделе «Запись на прием» или по тел: 8 (3412) 65-51-51.
Кроме того, Вы можете записаться на Онлайн-консультацию гинеколога и получить полноценную консультацию врача, не выходя из дома.
Рак влагалища
 Рак влагалища — онкологическое заболевание женской половой системы, при котором образование опухоли происходит из клеток влагалища. В общей структуре патологических заболеваний женской половой системы рак влагалища встречается крайне редко. Чаще всего патология диагностируется у женщин старшего и пожилого возраста.
Рак влагалища — онкологическое заболевание женской половой системы, при котором образование опухоли происходит из клеток влагалища. В общей структуре патологических заболеваний женской половой системы рак влагалища встречается крайне редко. Чаще всего патология диагностируется у женщин старшего и пожилого возраста.
Различают рак влагалища как первичную опухоль (новообразование непосредственно из клеток влагалища), так и вторичное новообразование, возникшее в результате распространения другого рака женской половой системы.
В зависимости от типа клеток влагалища, из которые образовалась опухоль, различают несколько типов этого заболевания: плоскоклеточный рак влагалища (более 80% случаев), аденокарцинома, меланома, саркома.
Диагностика
Первым методом диагностики при подозрении на опухоль влагалища является осмотр врача гинеколога, который назначает последующие обязательные исследования: цифровую кольпоскопию, биопсию тканей опухоли с последующим гистологическим исследованием, магнитно-резонансную томографию (КТ) и компьютерную томографию (КТ).
Лечение
При подтверждении диагноза на основании результатов диагностики выстраивается тактика борьбы с заболеванием. Решение о плане лечения в каждом конкретном случае заболевания принимается врачами на междисциплинарном консилиуме.
Наиболее эффективного результата лечения рака влагалища позволяет достичь комплексный подход, в котором, помимо хирургического вмешательства, с целью удаления злокачественного новообразования, применяется также высокоточная лучевая терапия участка опухоли IMRT и современная противоопухолевая терапия. При наличии отдаленных метастазов заболевания пациентке может быть предложено радиохирургическая операция на системе КиберНож.
Почему возникает рак влагалища?
Причины, по которым злокачественный процесс возникает во влагалище, современной медицинской науке неизвестны. Однако известны факторы риска, которые увеличивают вероятность развития рака влагалища, а также других женских патологий.
- инфекции ВПЧ и ВИЧ;
- ранее пролеченный рак органов женской половой системы;
- лучевое лечение опухоли в области малого таза;
- табакокурение.
Симптоматика заболевания
Рак влагалища опасен тем, что на ранних стадиях развития опухоли женщина практически может не ощущать никаких симптомов. В таком случае патология может быть выявлена врачом при плановом профилактическом осмотре гинеколога. Лечение рака на раннем этапе формирования опухоли это почти 100%-я гарантия полного излечения от заболевания.
На продвинутых стадиях рак влагалища проявляется следующими симптомами:
- кровянистые выделения из влагалища, не связанные с менструацией;
- зуд во влагалище;
- кровь в моче;
- боли во время полового акта, при мочеиспускании;
- боль в области малого таза;
- проблемы со стулом;
- опухоль во влагалище.
Брахитерапия в лечении рака матки
Рак эндометрия (тела матки) обычно диагностируют у женщин после 55 лет. В 80% случаев это эндометриоидная аденокарцинома – тяжелый, трудно поддающийся лечению, прогностически неблагоприятный тип рака. Но в лучших онкологических центрах мира врачи успешно справляются с этой.
Выезд на лечение в Германию сейчас возможен!
Оформляем срочные медицинские визы для въезда в Германию!
Обращайтесь, мы знаем все про доступные авиарейсы по всему миру!
Рак эндометрия (тела матки) обычно диагностируют у женщин после 55 лет. В 80% случаев это эндометриоидная аденокарцинома – тяжелый, трудно поддающийся лечению, прогностически неблагоприятный тип рака. Но в лучших онкологических центрах мира врачи успешно справляются с этой злокачественной опухолью. Помогает в борьбе с патологией не только операция и химиотерапия, но и брахитерапия – более безопасный тип облучения по сравнению со стандартной дистанционной лучевой терапией.
Содержание
- Что такое брахитерапия?
- Чем брахитерапия лучше дистанционного облучения?
- Результаты брахитерапии
- Как проходит вагинальная брахитерапия?
- Брахитерапия без операции
- Сколько стоит брахитерапия рака матки?
Что такое брахитерапия?
Брахитерапия – это контактная лучевая терапия. Обычно используется вагинальная брахитерапия. Она чаще всего применяется для предотвращения рецидива рака эндометрия в верхней части влагалища после хирургического удаления матки.
Суть метода состоит в том, что внутрь влагалища помещают аппликатор с источником излучения. Он выглядит как трубка, внутри которой содержатся радиоактивные гранулы. Облучается в наибольшей степени влагалище, меньше радиации попадает в мочевой пузырь и прямую кишку.
Основные два варианта брахитерапии:
Низкодозовая брахитерапия – используется редко. Источник излучения находится во влагалище от 1 до 4 дней. Проблема этого метода лечения состоит в том, что всё это время женщина должна лежать неподвижно. Это не только ухудшает переносимость лечения, но и может привести к образованию тромбов в венах нижних конечностей. В течение нескольких дней пациентка должна находиться в стационаре.
Высокодозовая брахитерапия – основной вариант лечения. Источник излучения вводится во влагалище всего на 10-20 минут. Процедура проходит в амбулаторном режиме. Сразу после её завершения женщина может вернуться из больницы домой. Режимы облучения используются разные: чаще брахитерапию проводят раз в неделю, в некоторых случаях – раз в день. Для достижения целей лечения требуется не меньше 3 сеансов контактного облучения.
Чем брахитерапия лучше дистанционного облучения?
Основной метод лучевой терапии рака эндометрия – это дистанционное облучение. Но оно дает много побочных эффектов, часто вызывает осложнения и нарушает качество жизни женщины.
Брахитерапия имеет важное преимущество: при сопоставимой эффективности в предотвращении местнорегионарных рецидивов, она обладает более высоким профилем безопасности. В отличие от дистанционного облучения, она очень редко вызывает:
- лучевой цистит (воспаление мочевого пузыря);
- лучевой проктит (воспаление прямой кишки);
- низкий уровень лейкоцитов и эритроцитов в крови.
Брахитерапия иногда приводит к развитию лучевого вагинита. Он проявляется болезненностью, образованием эрозий и язв, выделением небольшого количества крови. Позже может развиться стеноз влагалища (сужение) и сухость, что вызывает диспареунию (болезненность полового акта).
Результаты брахитерапии
В подавляющем большинстве случаев брахитерапия при раке эндометрия используется для снижения риска рецидива рака в верхней части влагалища. Без облучения он составляет около 15%. После брахитерапии вероятность рецидива снижается до 1-2%.
Эффективность низкодозовой и высокодозовой брахитерапии одинаковая. При этом высокодозовая не требует нахождения в стационаре, поэтому проводится чаще.
Реже брахитерапия используется для других целей:
- перед операцией, для уменьшения стадии рака тела матки;
- при неоперабельной опухоли эндометрия – в сочетании с дистанционным облучением и химиотерапией брахитерапия позволяет увеличить продолжительность жизни женщины;
- как паллиативный метод – на запущенной стадии рака брахитерапия останавливает повторяющиеся маточные кровотечения, уменьшает опухоль и снижает интенсивность боли.
Как проходит вагинальная брахитерапия?
Обычно лечение проводится через 1-1,5 месяца после операции. Этого времени достаточно для заживления ран.
Процедура лечения простая и безболезненная. Она не требует нарушения целостности тканей, поэтому проходит без анестезии. Пациентка лежит на кушетке. Во влагалище вводится пластиковая трубка. Из экранированного контейнера в эту трубку вводят источник излучения. Через несколько минут радиоактивные вещества возвращаются обратно в контейнер.
Как проходит процедура для пациентки:
- без боли;
- возможны щелчки или другие звуки;
- общая продолжительность облучения – около 20 минут;
- медперсонал на время облучения покидает помещение, в котором проходит брахитерапия, но врачи могут видеть пациентку и сохраняют с ней аудиосвязь.
После процедуры аппликатор удаляется из влагалища. Брахитерапия обычно вызывает побочные эффекты: покраснение, припухлость. Возможна умеренная болезненность и выделение небольшого количества крови из влагалища. Реже встречается жжение при мочеиспускании.
Брахитерапия без операции
Неоперабельные опухоли тела матки тоже лечат с помощью брахитерапии. Её сочетают с другими методами лечения, чаще всего с дистанционным облучением и химиотерапией. В случае успеха рак может стать операбельным, и в дальнейшем его удаляют в ходе хирургической операции.
Начинают лечение с дистанционного облучения. Облучают матку и тазовые лимфоузлы. Затем проводят брахитерапию.
Процедура контактного облучения проходит под общим наркозом. Подготовка к брахитерапии:
- минимум 6 часов голодания;
- клизма для очистки прямой кишки;
- диета с низким содержанием клетчатки за несколько дней до процедуры.
Врач устанавливает катетер в мочевой пузырь, проводит расширение шейки матки. В матке и опухоли через трубки и полые иглы размещают аппликаторы. Процедура проводится под контролем ультразвука. Иногда аппликаторы фиксируются швами, чтобы избежать их смещения. При необходимости с помощью рентгена проверяют положение аппликаторов. Если оно правильное, в них вводится радиоактивный материал на несколько минут. Вся процедура занимает до получаса.
Сколько стоит брахитерапия рака матки?
Вы можете забронировать брахитерапию при раке эндометрия по выгодной для себя цене, если воспользуетесь сервисом Booking Health. Стоимость процедуры отличается в разных странах и клиниках. Мы можем организовать для вас поездку в лучшие онкологические центры мира для прохождения лечения. Стоимость брахитерапии и химиотерапии, которые обычно применяются одновременно, указана в таблице ниже.
Сравнивая стоимость медицинских программ в разных странах, необходимо учитывать показатели успешности лечения. Так, клиники с хорошими показателями 5-летней выживаемости пациентов с раком матки могут предлагать лечение по более высокой стоимости. Как правило, это связано с регулярным обновлением аппаратуры и затратами на повышение квалификации врачей. В результате более высокая изначальная стоимость лечения существенно снижает затраты на последующую поддерживающую и симптоматическую терапию. Лидером по соотношению цены и качества медицинских услуг при лечении рака матки является Германия, в частности Клиника Гелиос Берлин-Бух и другие профильные центры.
Воспользуйтесь услугами компании Booking Health, чтобы пройти лечение рака эндометрия за границей с помощью брахитерапии. Наши услуги и преимущества:
- Выбор клиники, врачи которой специализируются на брахитерапии, проводят эту процедуру эффективно и безопасно.
- Запись на лечение на удобные даты.
- Прямое общение с врачом.
- Снижение расходов на медицинские услуги за счет отсутствия коэффициентов для иностранных пациентов.
- Подготовка программы без повторения ранее выполненных исследований.
- Покупка и пересылка препаратов.
- Коммуникация с больницей после окончания лечения.
- Организация дополнительной диагностики, лечения или реабилитации после брахитерапии.
Компания Booking Health предоставляет качественные сервисные услуги. Мы забронируем для вас гостиницу и авиабилеты, встретим в аэропорту и доставим в клинику на автомобиле.
Рак влагалища
Вы ищете специалиста в области лечения рака влагалища или соответствующую информацию? С помощью нашей системы поиска врачей и клиник можно найти опытных специалистов, специализированные клиники и центры. Узнайте о симптомах, диагностике, лечении и прогнозе при раке влагалища.

Специалисты и клиники в Германии, Швейцарии и Австрии
Онкогинекология и рак молочной железы
Мюнхен
Гинекологическая онкология
Эссен
Гинекологическая онкология
Берлин
Информация о лечении в Германии, Швейцарии и Австрии
Определение: что такое вагинальный рак?
Вагинальный рак, широко известный как рак влагалища, является редкой формой онкологического заболевания у женщин. Вагинальный рак является болезнью пожилого возраста. В основном им страдают женщины старше 60 лет. На его долю приходится лишь около 1-2% злокачественных опухолей женских половых органов.
В 90% случаев злокачественные изменения происходят в верхнем слое слизистой оболочки (плоскоклеточная карцинома). Лишь небольшая часть поражает главным образом само влагалище. В большинстве случаев заболевание представляет собой метастазы опухолей других органов, таких как шейка матки , яичники , вульва , мочевой пузырь , толстая кишка или уретра.
Каковы факторы риска развития рака влагалища:
Что касается причин и факторов риска, на сегодняшний день информации о них мало.
Вирус папилломы человека (ВПЧ), который часто провоцирует развитие рака шейки матки и вульвы, также приводит и к инфекциям во влагалище. Тем не менее, ВПЧ редко вызывает вагинальный рак.
Было установлено, что искусственный эстроген (диэтилстильбестрол), который ранее получали некоторые беременные женщины, привел к повышенному риску развития вагинального рака у родившихся девочек и самих матерей. Данный препарат был изъят с рынка несколько лет назад и запрещен.
Также к развитию рака влагалища могут иметь отношение внутриматочные устройства (медицинские изделия, устанавливаемые в матку для контрацепции), способные из-за постоянного раздражения слизистой оболочки влагалища вызвать изменения клеток.
Помимо этого, есть мнение, что лучевая терапия таза может спровоцировать рак.
Симптомы: как проявляетс рак влагалища?
Поскольку рак влагалища на ранних стадиях часто не вызывает никаких симптомов, он обычно диагностируется на поздней стадии.
Первоначальные симптомы включают безболезненное вагинальное кровотечение, особенно после полового акта (контактное кровотечение). В частности, он может вызвать сильные выделения цвета мясного бульона.
Если рак уже распространился на другие органы, возможны такие симптомы, как боль в животе, а также проблемы с мочевым пузырем и кишечные расстройства. Тем не менее, около 20% женщин не имеют никаких симптомов на более поздних стадиях.
Диагноз: как вагинальный рак распознают?
Чтобы обнаружить вагинальный рак на ранней стадии, необходимо регулярно посещать гинеколога (ежегодный профилактический осмотр).
Как правило, изменения выявляются с помощью мазка из влагалища (Папаниколау) или расширенного обследования влагалища (кольпоскопии). В результате чего гинеколог часто распознает клеточные изменения в задней верхней трети влагалища.
Подтверждение диагноза затем осуществляется с помощью забора ткани (биопсия), которая обследуется патологом на предмет наличия злокачественных изменений.
После подтверждения диагноза рака влагалища необходимо точно определить размер и распространение опухоли для того, чтобы подобрать лучший вариант терапии. Здесь помогает УЗИ влагалища и органов малого таза, рентген грудной клетки и, возможно, МРТ или КТ брюшной/тазовой области. Также может быть полезна визуализация мочевыводящих путей (уретроскопия) и прямой кишки (ректоскопия).
Лечение: как рак влагалища лечить?
Вагинальный рак можно лечить с помощью хирургического вмешательства, облучения или комбинации обоих методов. Вариант зависит от различных факторов, таких как распространение опухоли, стадия и состояния здоровья пациента.
Хирургия рака влагалища
На ранних стадиях рака хирург-гинеколог во время операции удаляет только пораженные ткани и при этом сохраняет орган. На более поздних стадиях проводится полная его резекция, возможно также и матки ( гистерэктомия ), а при значительном распространении еще и лимфатических узлов, части мочевого пузыря и кишечника.
Лучевая терапия при раке влагалища
Лучевая терапия предлагает два различных способа. Оба позволяют полностью сохранить орган. Цель состоит в том, чтобы уничтожить с помощью лучей все злокачественные клетки. Источник излучения может быть расположен либо непосредственно во влагалище (методика последующего введения), либо с внешней стороны и воздействовать через кожу (чрескожно).
В некоторых случаях хирургическое вмешательство объединяют с лучевой терапией, которая, как правило, вызывает впоследствии острые побочные эффекты (например, раздражение кожи)
Химиотерапия при раке влагалища
Химиотерапия при данной форме онкологии оправдана только тогда, когда вагинальный рак распространился через вторичные опухоли (метастазы) на отдаленные органы, такие как легкие.
Шансы на выздоровление: каков прогноз и течение болезни при раке влагалища?
Без лечения вагинальный рак может распространиться на соседние органы и лимфатические сосуды в организме. Здесь он образует вторичные опухоли (метастазы), особенно в легких, печени и костях.
В дальнейшем важными являются регулярные последующие осмотры, так как вагинальный рака часто склонен к рецидиву (рецидив опухоли). С целью раннего обнаружения такого рецидива каждые три месяца проводятся медицинские обследования в течение первых трех лет.
Показатель 5-летней продолжительности жизни сильно зависит от стадии распространения заболевания. Поскольку многие опухоли впервые обнаруживаются на поздних стадиях, уровень выживаемости около 5 лет наблюдается только в 40% случаев.
Если влагалище было удалено, оно может быть заменено искусственным образом. Для этого удаляется часть кишечника, которая затем подготавливается в соответствии с естественной формой влагалища.
В случае дополнительных вопросов о вариантах терапии и прогнозе при раке влагалища свяжитесь со своим лечащим гинекологом.
Источники:
Штаубер, Манфред; Вейер Шталь, Томас (2007): Акушерство и гинекология. Третье обновленное издание. Штутгарт: Georg Thieme (Duale Reihe).
Кек, Кристоф; Деншлаг, Доминик; Темпфер, Клеменс (2004): Экзамены по акушерству и гинекологии. 1000 вопросов с комментариями; 6 таблиц. Штутгарт: Thieme.
Поиск врача по области специализации
В PRIMO MEDICO вы найдете только авторитетные медицинские учреждения и специалистов, которые были выбраны в соответствии со строгими правилами. Опыт, инновационные методы лечения и репутация в области науки и исследований играют важную роль.
Помощь в поиске врача
Мы будем рады помочь вам в выборе специалиста для ваших потребностей. Услуги PRIMO MEDICO всегда бесплатны и конфиденциальны для пациентов.



