Болезни пищевода причины симптомы диагностика и лечение
Стеноз пищевода
Стеноз пищевода – уменьшение диаметра просвета пищевода рубцового, опухолевого, травматического или иного происхождения, приводящее к нарушению его нормальной проходимости. Лечебная практика показывает, что стеноз пищевода является коварным заболеванием. Эта патология возникает у детей и взрослых.
Пищевод по своим физическим характеристикам представляет собой трубку, соединяющую глотку и желудок. При стенозе происходит уменьшение диаметра этой трубки на отдельных участках. В такой ситуации проглатывание пищи становится затруднительным. Чтобы предотвратить развитие болезни, необходимо обратиться к врачу, чтобы он назначил диагностику и лечение.
Причины
Специалисты классифицируют стеноз пищевода на врожденный и приобретенный. У детей патология может проявляться уже в первые дни после рождения. В этом случае причины стеноза кроются в особенностях эмбрионального развития. У людей, которые вышли из возраста грудного вскармливания, заболевание возникает по многим причинам.
Такое явление возникает в результате полученной травмы желудочно-кишечного тракта или же всей брюшной полости, в результате развития доброкачественной или же злокачественной опухоли, а также после прошедших хирургических операций (в таких случаях, в органах ЖКТ могут оставаться рубцы).
Симптомы
Симптомы врожденного стеноза пищевода возникают при первых кормлениях новорожденного. Они проявляются обильным слюноотделением, срыгиванием нествороженного молока, выделением из носа слизи. Если врожденный стеноз пищевода протекает в умеренной форме, то появление его симптомов совпадает с введением твердой пищи и расширением рациона питания ребенка.
Развитие приобретенных стенозов происходит постепенно. Основным признаком, по которому можно заподозрить стеноз, является дисфагия (расстройство функции глотания).
Диагностика
Заподозренный на основании клинических симптомов стеноз пищевода подтверждается эндоскопическим и рентгенологическим обследованием. При помощи рентгенографии пищевода с использованием бария прослеживается прохождение контрастного вещества, выявляются дефекты заполнения по всей протяженности пищевода, исследуются его контуры, перистальтика и рельеф.
Эзофагоскопия позволяет установить диаметр и уровень сужения просвета, осмотреть слизистую, провести эндоскопическую биопсию для установления причины возникновения стеноза пищевода, выявить язвенные, рубцовые и опухолевые дефекты.
Лечение
Для расширения стеноза пищевода применяются баллонные катетеры и бужи, разные по размеру. Не поддающиеся расширению плотные стриктуры и рубцы удаляются эндоскопическим рассечением электрохирургическими инструментами. При сдавливании пищевода извне и при опухолевых стенозах в просвет пищевода устанавливается саморасширяющийся стент.
Пока стеноз пищевода полностью не устранен, пациент питается по щадящей диете, включающую полужидкую и жидкую пищу. При стриктурах пищевода пептического характера пациенту назначают вяжущие и антацидные средства.
В случае выраженных, протяженных и рецидивирующих стенозов пищевода применяют эзофагопластику и резекцию суженного участка. Эзофагопластика представляет собой замещение резецированного участка кишечным или желудочным трансплантатом. При невозможности проведения операции или при тяжелом истощении больного требуется выполнение гастростомии для возможности энтерального питания.
Профилактика
Профилактика довольно проста. Следует применять на практике такие правила: лекарства, химические вещества нужно хранить в недоступном для детей месте; правильное питание; нормализация массы тела; правильное положение тела во время сна; умеренные физические нагрузки. И самое главное – все болезни нужно лечить только по назначению компетентного специалиста и до конца. Таким образом, можно предотвратить возникновение других недугов, которые могут вызвать стеноз пищевода.

© 2001-2020 Профилактическая медицина
Уважаемый посетитель! ООО «ММЦ «Профилактическая медицина», ООО «ММЦ «Клиника аллергологии и педиатрии» предоставляют медицинскую помощь в соответствии с территориальной программой государственных гарантий оказания гражданам бесплатной медицинской помощи в ограниченном объеме. Более подробно по телефону справочной службы +7 (347) 246-30-03.
ООО «МЦ «Профилактическая медицина», ООО «КНЦ» не предоставляют медицинскую помощь в соответствии с территориальной программой государственных гарантий оказания гражданам бесплатной медицинской помощи.
Данный сайт носит исключительно информационный характер и предназначен для образовательных целей, посетители сайта не должны использовать материалы, размещенные на сайте, в качестве медицинских рекомендаций. ООО «ММЦ «Профилактическая медицина», ООО «МЦ «Профилактическая медицина», ООО «ММЦ «Клиника аллергологии и педиатрии», ООО «КНЦ» не несут ответственности за возможные последствия, возникшие в результате использования информации, размещенной на сайте. Материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями статьи 437 Гражданского кодекса Российской Федерации. Цены на сайте могут отличаться от фактически действующих, стоимость услуг необходимо уточнять в контакт-центре по тел. +7 (347) 246-30-03. Граждане имеют право на получение бесплатной медицинской помощи по территориальной программе государственных гарантий оказания гражданам бесплатной медицинской помощи в поликлинике по месту жительства (по полису ОМС). Предоставление услуг осуществляется платно на основании договора об оказании медицинских услуг. Просьба перед получением услуги уточнять цены по телефону справочной службы +7 (347) 246-30-03 или в регистратурах клиник. © Права защищены.
Лечение эзофагита
Классификация острых и хронических эзофагитов
Обе формы эзофагитов делятся на несколько морфологических видов. Они отличаются причинами возникновения, типами повреждения слизистой оболочки. Острое воспаление возникает в результате бактериального поражения, температурного воздействия или влияния токсических веществ, а также при травмах, например, попадании инородного тела в пищевод. Бактериальная природа воспаления наблюдается как осложнение грибковой инфекции, скарлатины, дифтерии и др.
По морфологическим признакам острый эзофагит делится на следующие разновидности:
- Катаральный. Причиной такого вида заболевания выступает воздействие неблагоприятного фактора: горячей пищи и напитков, острых продуктов, токсических веществ, грубой жесткой пищи и пр. Продукты с высоким содержанием щелочи или йода также могут стать причиной воспаления слизистой пищевода. Также в ряде случаев болезнь возникает при физиологических отклонениях: грыжа пищеводного отверстия диафрагмы, сужение/недостаточность отделов органа, высокое давление в брюшине. В этом случае соляная кислота забрасывается в пищевод и провоцирует раздражение, а как следствие – воспалительную реакцию.
Эрозивный, язвенный. Лечение эрозивного эзофагита представляется более сложным, поскольку при этом виде заболевания на поверхности слизистой появляются эрозии или язвы, иногда и эрозии и язвы, возникает риск кровотечения, разрывов стенки пищевода, гнойных процессов. Причинами заболевания являются инфекции или агрессивные вещества, разъедающие ткани оболочки органа.
Отечный. Такая разновидность воспаления выступает следствием своевременно невылеченного катарального эзофагита. Воспаление сопровождается усилением отека, сужением просвета пищевода, затруднением приема пищи.
Геморрагический. Причиной заболевания являются вирусы и бактериальные инфекции. Это одна из разновидностей эрозивного эзофагита, которая может сопровождаться отслаиванием слизистой оболочки. Проявляется оно сильным кровотечением, рвотой с кровью.
Псевдомембранозный. Провоцируется инфекциями, на внутренней поверхности пищевода появляется фиброзный экссудат.
Эксфолиативный. Возникает в результате воздействия химических веществ – щелочей или кислот. Чревато осложнениями в виде нагноения или разрыва стенки пищевода.
Некротический. Является результатом ответа на инфекции. Крупные участки слизистой оболочки при этом отмирают. Они отделяются, формируя длительно незаживающие язвы.
Флегмонозный. Формируется вследствие травмирования, например, попадания инородного тела, некачественного проведения эндоскопических процедур и присоединения инфекции. Проявляется в виде разлитого гнойного процесса, что очень опасно для здоровья и жизни.
В зависимости от участков поражения слизистой болезнь классифицируют на тотальный, проксимальный и дистальный эзофагит.
Эзофагиты подразделяют также в зависимости от продолжительности/типа неблагоприятного воздействия:
Алиментарный. Возникает при употреблении алкоголя и в результате погрешностей диеты.
Застойный. Связан со стенозом и другими анатомическими/физиологическими особенностями, при которых пища остается в пищеводе долгое время и раздражает слизистые.
Дисметаболический. Является результатом нехватки железа, гипертензии, гипоксии тканей.
Аллергический. Возникает в ответ на пищевую аллергию.
Исследователи выделяют также ряд специфических эзофагитов, например, гранулематоз пищевода (стенозирующий эзофагит), рефлюкс-эзофагит и пр. Стоит отметить, что первичное воспаление встречается крайне редко. В большинстве случаев специалисты клиники, занимающиеся эзофагитами, имеют дело с вторичной формой болезни, связанной с другими патологиями.
Симптомы
Конкретные симптомы болезни зависят от вида, однако есть и общие признаки, указывающие на воспаление пищевода:
боль в пищеводе при глотании;
жжение за грудиной, изжога;
чувство кома в горле;
«кислая» или «горькая» отрыжка;
тошнота, реже рвота.
Реже встречаются невозможность глотания, повышение температуры тела, сильное общее недомогание и упадок сил.
Пациенты предъявляют и другие жалобы: неприятный привкус во рту, охриплость голоса, язвы на слизистой полости рта, боль в грудном отделе, отдающая в лопатку, ключицу, спину, галитоз (неприятный запах изо рта).
Особенности диагностики
При появлении неприятных симптомов эзофагита необходимо обратиться к терапевту или врачу-гастроэнтерологу. Специалист проведет осмотр, задаст ряд вопросов, проанализирует жалобы и соберет анамнез. Важно рассказать о перенесенных заболеваниях, хронических недугах, принимаемых лекарствах, образе жизни и режиме питания. Если у вас есть результаты предыдущих обследований желудочно-кишечного тракта, необходимо взять их с собой, это упростит задачу постановки диагноза.
Даже на этапе первичного приема специалист может определить форму болезни, дать подробные рекомендации для облегчения состояния. Однако важно также выявить степень поражения слизистой, причины недуга. В большинстве случаев показано дополнительное исследование:
эндоскопия: позволяет оценить изменения слизистой оболочки. При этой процедуре эндоскоп (гибкая тонкая трубка) вводится в полость пищевода. Оптическая система позволяет увидеть структуру и состояние тканей в режиме реального времени, картинка будет выведена на монитор;
эзофагоманометрия: дает возможность увидеть нарушения моторных функций пищевода. Эта процедура состоит во введении зонда через носоглотку в пищевод. Зонд снабжен датчиками давления, что позволяет оценить сокращение мышц, сделать выводы о том, насколько они скоординированы с работой сфинктеров, обнаружить спазмы и пр.;
рентгенография верхних отделов желудочно-кишечного тракта: процедура проводится с контрастированием. Она необходима для диагностики язв, результаты необходимы для выбора тактики лечения эрозивного эзофагита, некротических изменений пищевода.
В некоторых случаях требуется гистологическое изучение тканей слизистой. Это целесообразно при подозрении на онкологические заболевания. В этом случае врач осуществляет забор части материала с помощью эндоскопии. Результаты лабораторного исследования будут готовы через несколько дней.
В диагностике эзофагита большое значение имеет выявление первопричины. Если источником воспаления выступила инфекция, важно определить ее вид и правильно подобрать терапию. Это позволит быстрее справиться с последствиями заражения.
Лечение эзофагита
Лечение неэрозивного эзофагита заключается в выявлении причин, воздействии на них (например, борьба с инфекцией, удаление инородного тела, замена постоянно принимаемого препарата и пр.). При кислотном рефлюксе врач подберет препарат, подавляющий выработку кислоты или нейтрализующий ее. Консервативная терапия может заключаться в следующем:
прием прокинетиков, антисекреторных, обвалакивающих средств;
физиотерапевтические методы (электрофорез, электростимуляция и пр.);
лазерное лечение (эндоскопическая лазерная терапия).
Лечение язвенного эзофагита может включать прием препаратов, ускоряющих заживление, общеукрепляющих и других средств.
Хирургическое лечение требуется реже, лишь по строгим показаниям, таким как пищевод Барретта, частые кровотечения, высокий риск разрывов, объемные образования пищевода.
Эффективная терапия немыслима без соблюдения диеты. Врач подбирает ее индивидуально, учитывая факторы риска, причины, общее состояние здоровья. Под запретом – алкогольные напитки, крепкий чай и кофе, цитрусовые, кислые соки, томаты. Предпочтительнее придерживаться принципов дробного питания, отказаться от жирной пищи, острых, копченых блюд, маринадов, соусов с добавлением уксуса. В периоды обострения лучше питаться мягкой пищей, которая не потревожит слизистую оболочку пищевода.
Существует ряд продуктов, которые способны ускорить заживление слизистой. К ним относят пюре, рисовые каши, овсянку, яичный белок. Рекомендуется употреблять отварную курицу, нежирные бульоны, травяной чай.
Лечение дистального эзофагита
Дистальный эзофагит представляет собой воспаление участка слизистой нижнего отдела пищевода. Такое заболевание зачастую связано с забросом содержимого желудка в пищевод. Подход к лечению дистального эзофагита состоит в применении препаратов, снижающих выработку соляной кислоты и ее нейтрализующих, прием обвалакивающих препаратов, а также диетотерапии. В ряде случаев необходимо убедиться в отсутствии воспаления слизистой оболочки желудка (гастрита).
Лечение ГЭРБ
Лечение гастроэзофагеального рефлюкса с эзофагитом предполагает строгое соблюдение предписаний врача. Курс терапии начинается с рекомендаций по изменению образа жизни пациента. К ним относят следующие:
частое, дробное питание;
прием пищи не позднее, чем за 3 часа до сна;
вертикальное положение тела после принятия пищи (не рекомендовано ложиться, чтобы не допустить заброса содержимого желудка в пищевод);
отказ от шоколада, кофе, прочих продуктов, влияющих на тонус нижнего сфинктера пищевода;
подъем головного края кровати для обеспечения нужного положения тела во сне;
ограничение физической активности, предусматривающей наклоны корпуса;
приведение веса в норму при наличии избыточной массы тела.
Врач назначит антациды на основе алюминия и магния. Эрозивные формы эзофагитов при ГЭРБ требуют назначения высоких доз блокаторов протонного насоса на срок от 8 до 12 недель. При отсутствии язвенного поражения врач порекомендует принимать стандартные дозы в течение 8 недель, после чего при наступлении облегчения достаточно поддерживающего приема.
При осложненном течении ГЭГБ – повторяющихся кровотечениях, развитии стриктур, объемных образований и неэффективности лекарственных методов показано хирургическое вмешательство. Плановая операция может проводиться с помощью лапароскопического доступа.
В клинике «Семейный доктор» вы можете пройти комплексную диагностику в короткие сроки. Врач-терапевт или гастроэнтеролог назначит схему лечения с учетом особенностей протекания заболевания и общего состояния здоровья. Наши специалисты также дадут подробные эффективные рекомендации по образу жизни, разработают индивидуальную диету и проконтролируют эффективность терапии.
Для записи на удобное для Вас время, позвоните по телефону единого контакт-центра в Москве +7 (495) 775 75 66 , заполните форму on-line записи или обратитесь в регистратуру клиники.
ЗАБОЛЕВАНИЯ ПИЩЕВОДА И ЖЕЛУДКА
Пищевод — орган, являющийся анатомическим и функциональным продолжением глотки, равно как и все другие органы человеческого организма подвержен целому ряду заболеваний, которые представляют серьезную опасность для здоровья и даже жизни.
Все нарушения в работе этого органа пищеварения классифицируют по различным признакам и критериям. В зависимости от вида заболевания разрабатывается определенная тактика лечения, поэтому очень важным моментом является установление правильного диагноза, исходя из симптомов недуга и результатов проведенных обследований.
Эзофагиты (воспалительные болезни пищевода)
Эзофагит — воспалительное поражение слизистой оболочки пищеводного отверстия. Из всех заболеваний указанного органа пищеварения эзофагит встречается наиболее часто — диагностируется в 30-40% случаев.
Основные симптомы этого заболевания:
- жгучие боли в загрудинной области
- нарушение процесса глотания пищи
- изжога
- повышенное слюноотделение
Воспалительный процесс затрагивает внутреннюю слизистую стенку пищевода, но при дальнейшем прогрессировании заболевания может переходить на более глубокие слои.
Причины появления:
- повреждения различного характера стенок пищевода вследствие воздействия механических, химических или термических факторов;
- заброс желудочного сока из желудка в пищеводное отверстие и др.
Различают острый и хронический эзофагит. В последнем случае болевой синдром менее выражен, чем в острой фазе заболевания.
Лечение острого эзофагита заключается:
- в ограничении или полном исключении пищи в течение 1-2 дней с последующим назначением специальной диеты
- в приеме препаратов группы антацидов и фамотидина
- в полном отказе от курения
- в антибиотикотерапии (при наличии инфекционного процесса)
- в назначении обезболивающих препаратов (при выраженном болевом синдроме)
Лечение хронического эзофагита:
- строгое соблюдение щадящей диеты, предполагающей исключение из рациона грубой, острой, жирной пищи и алкоголя
- отказ от курения и приема некоторых медикаментов, отрицательно воздействующих на сфинктеры пищеварительной системы (например, седативных препаратов)
- отказ от приема пищи за 2-3 часа до еды
- прием препаратов, усиливающих тонус сфинктера
Язва
Язва пищевода — изъязвление стенки органа в результате поражающего действия забрасываемого в него желудочного сока при недостаточности пищеводного сфинктера (кардии). Различают симптоматические и пептические (истинные) язвы пищевода. Симптоматические язвы возникают при воздействии на организм лекарственных средств, химических препаратов, а также под воздействием стресса. Пептические язвы формируются в результате отрицательного воздействия желудочного сока на стенки пищевода.
Симптомы язвы пищевода:
- частая изжога
- отрыжка содержимым желудка
- дисфагия (патологическое нарушение процесса глотания), поперхивание едой
- боль в загрудинной области, часто усиливающаяся после еды
Лечение заболевания:
- временный отказ от пищи, содержащей животные жиры, а также от кофе, шоколада, цитрусовых, газированных напитков, жареных, острых и консервированных продуктов
- применение антацидов (нейтрализуют раздражающее действие соляной кислоты)
- прием вяжущих средств
- назначение лекарств, стимулирующих заживление слизистой оболочки
- прокинетики (восстанавливают перистальтику ЖКТ)
- хирургическое лечение (при неэффективности консервативной терапии)
Сосудистые заболевания
К сосудистым заболеваниям пищевода относят варикозное расширение вен этого органа, ангиому и некоторые другие патологии, сопровождающиеся нарушением состояния сосудов в области пищеводного отверстия. Характерным общим симптомом является кровотечение. Остальные признаки зависят от разновидности недуга.
Варикозное расширение вен пищевода — возникает у пациентов, страдающих артериальной гипертензией, при сдавлении верхней полой вены или в случае общего повышения давления при сердечной недостаточности. До начала появления кровотечений варикозное расширение вен протекает, как правило, бессимптомно. Заболевание может быть обнаружено путем проведения рентгенологического обследования или эзофагоскопии. Лечение варикозного расширения вен должно быть направлено на эффективное устранение угрозы появления кровотечения. Особенно важно устранить симптомы основного заболевания, ставшего причиной возникновения патологии сосудов. Также больным показано назначение специальной диеты, ограничение физических нагрузок, периодический прием антацидных и вяжущих лекарственных средств.
Ангиома пищевода — геморрагический синдром сосудистого происхождения. Также ее можно отнести к группе доброкачественных опухолей. Лечение ангиомы заключается в ее удалении при помощи специальной петли.
Аномалии развития. К ним относят целый ряд нарушений в структуре и функционировании этого органа:
- дивертикулы пищевода
- стеноз
- аплазию
- врожденные аномалии (удвоение пищевода, врожденная киста и др.).
Стеноз пищевода — врожденное или приобретенное сужение диаметра пищеводного отверстия, которое приводит к нарушению процесса глотания пищи и затрудняет ее продвижение в сторону желудка. Различают 4 степени развития стеноза: сужение отверстия до 9-11 мм (первая степень) и до 1-2 мм (четвертая степень).
В зависимости от степени развития заболевания у пациента могут наблюдаться следующие симптомы:
- расстройство глотания (дисфагия)
- обильное слюноотделение
- срыгивание нествороженным молоком (у младенцев при наличии врожденной формы заболевания)
Лечение стеноза заключается в назначении щадящей диеты, исключении из рациона твердой пищи, приеме вяжущих и антацидных средств. Из медикаментозных методов показано эндопротезирование, баллонная дилатация или бужирование.
Спазмы и параличи — возникают в случае нарушения нервнорефлекторных функций акта. Эзофагоспазм обычно сопровождается кратковременным, но очень резким спазмом окружающих мышц. Причины заболевания окончательно не установлены: возможно, причиной спазмирования является воздействие отрицательных эмоций на организм человека. Основной симптом — дисфагия — затруднение процесса глотания пищевого комка или воды. Спазм пищевода может быть первичным (возникает на фоне невроза) или вторичным (наблюдается при попадании инородного тела в пищевод, развитии воспалительного процесса). Лечение состоит в исключении воздействия травмирующего фактора (например, извлечении инородного тела) или снижении интенсивности нервно-психических переживаний.
Паралич пищевода может развиваться у пациентов, страдающих склеродермией, миастенией или под воздействием интоксикации при ботулизме, дифтерии, алкоголизме и некоторых других состояниях. В результате потери мышечного тонуса у больных развивается дисфагия, при потере чувствительности глотки может нарушаться глотательный рефлекс, что может привести к возникновению аспирационной пневмонии.
Лечение состоит в устранении поражающего воздействия факторов, ставших причиной возникновения указанного состояния.
Повреждения — наиболее частые механические повреждения пищевода. Различают повреждения шейного, грудного и абдоминального отделов пищевода. Наиболее распространенными являются травмы шейного отдела, которые возникают при попадании инородных тел (например, рыбьих костей) из гортани в пищевод.
По глубине травмы выделяют:
- непроникающие повреждения (ссадины, гематомы)
- колотые, резаные, огнестрельные, рваные и прочие нарушения целостности стенок пищевода
Симптомы: сильная боль при глотании, выделение крови во время еды, общее ухудшение состояния больного.
Обратите внимание
Последствия любых повреждений этого органа необходимо устранять как можно раньше, поэтому обращение к врачу или вызов скорой помощи является обязательным! Опухоли пищевода, согласно общепринятой классификации, подразделяют на доброкачественные и злокачественные.
Из доброкачественных опухолей наиболее часто встречаются лейомиома — опухоль, поражающая гладкие мышцы пищевода. Среди злокачественных опухолей пищевода известны карцинома и лимфома. Первым и наиболее выраженным симптомом развития доброкачественной или злокачественной опухоли является затруднение глотания твердой пищи — дисфагия. Следует обязательно обратиться к врачу с целью прохождения диагностического обследования.
Лечение опухолей преимущественно хирургическое. В качестве дополнительного лечения применяют химиотерапию и назначение специальной диеты.
Если у вас появились любые из вышеперечисленных симптомов, вы чувствуете дискомфорт в области пищевода, обязательного обратитесь к врачу-гастроэнтерологу клиники «Медлайн» в Кемерове! Здесь есть все возможности пройти полное обследование с целью установления диагноза и назначения лечения.
Эзофагит
Среди всех болезней пищевода особенно выделяется одно, возникающее чаще всего. Это эзофагит – воспалительное заболевание пищевода. Частые симптомы: жжение в области груди, дискомфорт при глотании, изжога, отрыжка. Эзофагит опасен тем, что при отсутствии должного лечения он значительно снижает качество жизни и в ряде случаев может перейти в осложненную форму. В особо запущенных случаях возможен стеноз пищевода или перфорация стенки, а также развитие рака пищевода – это состояния, угрожающие жизни. Во избежание осложнений требуется своевременная диагностика и лечение.
Для постановки диагноза потребуется сделать несколько исследований: эндоскопию и рентгенографию, а также биопсию слизистой пищевода при наличии показаний. Лечение зависит от этиологии и включает в себя как медикаментозную терапию, так и рекомендации по изменению образа жизни. Если патологические изменения стенок пищевода необратимы, то потребуется оперативное вмешательство.
- Первичная консультация — 4 200
- Повторная консультация — 3 000
Записаться на прием
Причины
Причин эзофагита может быть множество: от механических травм и химического повреждения слизистой оболочки до инфекционных заболеваний. Существуют формы заболевания, ассоциированные с гастритом. В таком случае развитие эзофагита нередко провоцирует заброс кислоты из желудка. Такая патология носит особое название гастроэзофагеальная рефлюксная болезнь (ГЭРБ).
К наиболее частым причинам относят:
- Механические повреждения. К этой категории относят термические ожоги слизистой, порезы твердыми или острыми предметами, проглатывание инородных тел.
- Повреждение химическими веществами.
- Развитие аллергической реакции на продукты питания, затрагивающей слизистую пищевода.
Чаще всего наиболее тяжелые последствия наблюдаются после ожогов (термических и химических). Инфекционный эзофагит, как правило, развивается на фоне общего снижения иммунитета. У здоровых людей вирусные и бактериальные агенты не задерживаются в области пищевода.
Инфекционный эзофагит может быть осложнением гриппа, дифтерии и других вирусных и бактериальных заболеваний. Отдельно выделяют кандидозный эзофагит, возникающий при поражении слизистой грибковой флорой.
Хронический эзофагит
Отдельным списком выделяют причины хронического эзофагита:
- Привычка употребления очень горячей пищи и напитков.
- Пристрастие к алкоголю.
- Рефлюкс-эзофагит, вызванный раздражением слизистой кислым или щелочным рефлюктатом из желудка.
- Работа, провоцирующая вдыхание едких паров.
- Обменные нарушения: витаминная недостаточность, интоксикация.
- Идиопатический эзофагит – этиология неясна.
Для каждой формы предусмотрено свое лечение, поэтому на стадии диагностических мероприятий важно выяснить разновидность и причины заболевания.
Симптомы
Проявления различаются для острой и хронической формы. Острый эзофагит характеризуется нарастающими симптомами. Выраженность симптомов зависит от степени поражения слизистой. Катаральная форма часто протекает бессимптомно.
Основные симптомы эзофагита:
- Боль (острая или жгучая). Локализуется в груди, может отдавать в спину и шею.
- Дисфагия – нарушение глотания твердой, а иногда и жидкой пищи.
- Изжога.
- Отрыжка, срыгивание.
- Повышенное выделение слюны.
- Рвота с примесью крови (при развитии осложнений).
Симптомы острого эзофагита проходят спустя 7-10 дней, после чего может наступить период покоя. При сохранении факторов риска и отсутствии лечения через какое-то время симптомы возобновляются, болезнь прогрессирует.
Без лечения развиваются осложнения эзофагита:
- эрозии и язвы – глубокие обратимые дефекты слизистой;
- стеноз – состояние, при котором просвет пищевода сужается;
- перфорация (разрыв стенки пищевода) – состояние, опасное для жизни и требующее неотложной врачебной помощи;
- развитие параэзофагеальной флегмоны и абсцесса, чаще всего возникающее на фоне эзофагита, вызванного механическим повреждением стенки пищевода.
При длительном течении хронической формы возможно перерождение клеток слизистой с развитием предракового состояния и рака пищевода.
Диагностика
Диагностика проводится с целью дифференцировать эзофагит от заболеваний со схожей симптоматикой, а также выявить причину развития болезни. Легче всего осуществляется постановка диагноза для острого заболевания: пациенты жалуются на специфическую боль. Жжение за грудиной (изжога) – это типичный симптом для воспаления пищевода, который заставляет пациента обратиться к врачу-гастроэнтерологу. Врач проводит опрос, выясняя возможные причины развития болезни, осмотр, а затем назначает дополнительные обследования.
В рамках диагностики эзофагита применяются такие методы:
- Эндоскопическое исследование пищевода (эзофагоскопия). Исследование позволяет выяснить степень повреждения слизистой, локализацию дефектов.
- Биопсия. Забор биологического материала происходит во время эндоскопии. Гистологическое обследование позволяет определить характер изменения слизистой, выявить неопластические процессы, эозинофильный эзофагит.
- Для диагностики нарушений моторной функции пищевода назначают эзофагоманометрию.
- Рентгеновское исследование пищевода. Исследование используется для выявления стеноза, дивертикулов, грыжи пищеводного отверстия диафрагмы.
- Суточная рН-метрия для выявления рефлюксной болезни, как причины эзофагита.
По результатам обследования лечащий врач выбирает тактику лечения.
Лечение дивертикул пищевода
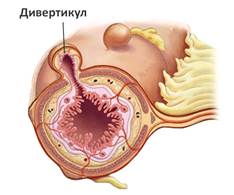
«Евро-Мед» — это многопрофильный медицинский центр, в котором лечение гастроэнтерологических заболеваний проводится врачами высшей категории. Максимально точная диагностика обеспечивается применением оборудования экспертного класса.
Дивертикулы пищевода — это заболевание желудочно-кишечного тракта, при котором появляются мешочкообразные выпячивания слоев стенки пищевода. В большинстве случаев наблюдаются у мужчин старше 50 лет. Дивертикулы опасны тем, что при попадании инфекции или воспалении они могут вызвать дивертикулит.
Для установления точного диагноза в клинике «Евро-Мед» используются следующие методы диагностики:
- Общий и биохимический анализ крови (необходимо замерить показатели билирубина, желчных кислот, печеночные и панкреатические ферменты, щелочную фосфатазу);
- Ультразвуковое исследование брюшной полости (исследование показывает размер и форму желчного пузыря, утолщения и деформацию стенок, наличие камней и состояние желчных протоков);
- Дуоденальное зондирование (диагностическая процедура для анализа состава и качества желчи. Выявляет предрасположенность к образованию камней);
- Компьютерная томография с контрастом органов брюшной полости (позволяет определить сопутствующие заболевания, закупорку желчных протоков, выявить признаки воспаления желчного пузыря и оценить его функциональность);
- Гастроскопия (по показаниям);
- Эндоскопическая ретроградная холангиопакреатография (ЭРХПГ).
Основными симптомами наличия дивертикулов являются:
- Затрудненное глотание, першение, царапанье в глотке;
- Ощущение застрявшей в горле пищи, сухой кашель;
- Боль при глотании;
- Боль в области шеи, загрудинные боли;
- Резкое похудание;
- Неприятный запах изо рта, отрыжка;
- Тошнота, изменение тембра голоса;
- Боли в области сердца, тахикардия;
- Рефлекторная одышка, чувство нехватки воздуха.
Существует большое количество причин, приводящих к возникновению дивертикулов пищевода. Среди наиболее распространенных:
- Наследственная предрасположенность;
- Врожденные дефекты мышечной оболочки пищевода;
- Нарушение перистальтики пищевода;
- Хронические воспаления в области средостения;
- Поражения лимфатических узлов;
- Сращение стенки пищевода с близлежащими органами;
- Сужение пищевода;
- Туберкулез, гистоплазмоз;
- Рефлюкс-эзофагит (ГЭРБ), ахалазии кардии.










В клинике «Евро-Мед» Вы можете получить консультацию гастроэнтеролога и пройти гастроскопию в тот же день! Узнайте подробности по телефону (499) 113-43-69 .
Прайс-лист
При лечении дивертикулов пищевода мы гарантируем:
- Эффективность и безопасность лечения. Врачи-гастроэнтерологи высшей категории. Каждый специалист нашей клиники – это врач высшей категории с многолетним опытом лечения дивертикулов пищевода. Ваш лечащий врач определит, что требуется на данном этапе: лечение, наблюдение или хирургическое вмешательство.
- Точнейшая диагностика. Мы применяем европейское эндоскопическое и ультразвуковое оборудование экспертного класса, которое позволяет проводить диагностику без боли и в комфортных для пациента условиях. Новейшая высокоточная оптика позволяет нашим гастроэнтерологам гарантированно поставить верный диагноз и определить заболевание даже на самых ранних стадиях.
- Передовые методы лечения дивертикул пищевода. Эффективное лечение в нашей клинике включает в себя авторские методики и индивидуальные специализированные диеты. Ваш личный гастроэнтеролог научит Вас опорожнению дивертикула; проведет промывания антисептическими растворами; подберет щадящую диету. Только в наиболее тяжелых случаях мы рекомендуем оперативное лечение.
- Комплексное обследование за 1 день. В клинике «Евро-Мед» Вы можете пройти комплексное обследование и получить консультацию гастроэнтеролога за 1 день. В нашей клинике имеется собственная лаборатория, оснащенная передовым оборудованием. Мы ценим Ваше время, позвоните по телефону (499) 113-43-69 и мы подберем для Вас удобные часы, в будни или выходной день.
- Доступность цен. Полное обследование в нашей клинике может себе позволить каждый пациент. Мы поддерживаем минимальные цены на диагностику в сегменте европейского оборудования последнего поколения. Прайс-лист
   |
Кабинет врача-гастроэнтеролога оборудован новейшим оборудованием экспертного класса. Гастроскопия в клинике «Евро-Мед» проводится с использованием современного эндоскопического оборудования производителя Pentax (Япония). Минимальный диаметр гастроскопа (5мм) существенно снижает дискомфорт пациента при проведении исследования. Качественная оптика позволяет врачу гарантированно поставить точный диагноз и определить заболевание на ранних стадиях.
ЛЕЧЕБНО – ДИАГНОСТИЧЕСКАЯ БАЗА
   |
Клиника «Евро-Мед» предлагает полный спектр лабораторных исследований и диагностическое оборудование экспертного класса. Гастроскопия и колоноскопия в клинике «Евро-Мед» проводятся с использованием эндоскопического оборудования производителя Pentax (Япония). Качественная оптика позволяет опытным эндоскопистам гарантированно поставить точный диагноз и определить заболевание на ранних стадиях.
Дисфагия. Причины, симптомы, диагностика и лечение.
Дисфагия – расстройство глотания при некоторых болезнях пищевода, глотки, нервной системы. В большинстве случаев данный признак является проявлением патологии пищевода, так называемая дисфагия пищевода. Пищевод – часть кишечника в виде мышечной трубки, продвигающая пищу от задней части ротоглотки в желудок. Дисфагия встречается у недоношенных детей, людей пожилого возраста, больных, страдающих расстройствами деятельности нервной системы и головного мозга.
Причины дисфагии
Для перемещения пищи из ротоглотки в желудок мышечная структура пищевода должна находиться в постоянном тонусе. Но существуют причины, которые нарушают данный естественный процесс. Одной из причин дисфагии является неспособность мышц и нервов, осуществляющих продвижение пищи по пищеводу, выполнять свои функции. Факторы, провоцирующие такое состояние, следующие: травма головы или позвоночника; перенесенный инсульт; некоторые заболевания, например, ахалазия (хроническая болезнь нервно-мышечного аппарата пищевода), болезнь Паркинсона, мышечная дистрофия, рассеянный склероз, постполиомиелитный синдром; заболевания иммунной системы, вызывающие воспалительные или опухолевые процессы; дерматомиозит (мышечное заболевание), полимиозит; спазмирование пищевода; склеродермия, которая вызывает жесткость тканей пищевода. Одной из частых причин дисфагии бывает блокировка пищевода. Она может произойти под действием многих факторов.
- Гастроэзофагальный рефлюкс. У некоторых людей развивается слабость кардиального отверстия желудка. При этом желудочный сок вместе с содержимым желудка забрасывается в пищевод. Образуется язва пищевода, которая затем рубцуется, что способствует сужению пищевода и нарушению его эластичности.
- Расслоение ткани пищевода. Данная патология бывает врожденной или приобретенной.
- Эзофагит. Это воспаление слизистой оболочки пищевода, которое вызывается его инфекционными болезнями, аллергическими реакциями организма, раздражением из-за застрявшей в пищеводе таблетки.
- Дивертикул пищевода. Данная причина дисфагии означает выбухание пищевода. Может быть врожденной или приобретенной. 5.Доброкачественные или злокачественные опухоли пищевода.
- Опухоли, сдавливающие пищевод со стороны внутренних органов, например, костная шпора на позвонке, лимфатические узлы.
- Возрастное старение организма. Это наиболее частая причина дисфагии пищевода у пожилых людей. С возрастом все мышцы человека теряют тонус, в том числе и мышцы пищевода.
Симптомы заболевания
Симптомы дисфагии пищевода указывают на нарушения продвижения пищи по пищеводу в желудок. При этом сам акт глотания не имеет никаких болевых ощущений. Но после больной отмечает «остановку и застревание» комка, ощущение распирания в задней части грудины. Обычно симптомы дисфагии не включают в себя сильной боли. Боль возможна только в случае диффузного спазма пищевода. Можно выделить основные симптомы дисфагии: нарушение продвижения пищи в пищевод на уровне ротоглотки, что сопровождается забросом комка в полость рта или носа; ощущение удушения; сильный кашель; обильное слюноотделение; аспирационная пневмония (воспаление ткани легких, появляющееся в них при проникновении чужеродного агента); невозможность проглатывания пищи или необходимость прикладывать большие усилия для проглатывания пищевого комка. Чаще всего симптомы дисфагии пищевода вызываются приемом твердой пищи, особенно в начале заболевания. Значительно облегчает процесс проглатывания запивание пищи водой. Прием жидкой пищи обычно проходит легче, хотя при некоторых видах болезни признаки дисфагии сопровождают даже глотание воды. Если вы считаете, что у вас дисфагия и характерные для этого заболевания симптомы, то вам следует обратиться за консультацией к гастроэнтерологу или неврологу.
Диагностика и лечение дисфагии
В диагностике дисфагии очень важно определить причину, которая привела к развитию данного заболевания. В первую очередь применяют гастроэнтерологическое исследование, в частности, фиброгастродуоденоскопию (ФГДС). ФГДС – эндоскопический метод исследования, который дает возможность увидеть слизистую ткань верхней части желудочно-кишечного тракта. При этом специалист может рассмотреть образовавшуюся патологию. В случае, когда при диагностике дисфагии врач обнаруживает язву или опухоль, берется биопсия с последующим проведением гистологического анализа. Если присутствуют симптомы эзофагита, для установления возбудителя болезни делают бактериологический посев содержимого пищевода. В тех случаях, когда установлено, что причиной дисфагии не являются патологии желудочно-кишечного тракта, больного направляют на неврологическое обследование. Лечение дисфагии проводится одновременно с лечением основного заболевания. Во многих случаях требуется оказание неотложной помощи при острых проявлениях болезни. Например, при забросе комка пищи в полость носа, нужно сначала очистить дыхательные пути человека от попавшей в них пищи. После этого лечение дисфагии проводят в стационарных условиях. В тяжелых случаях болезни пищу и воду вводят в пищевод при помощи трубки. Лечение дисфагии, которая вызвана эзофагитом (воспаление пищевода), проводится с помощью антацидных алюминийсодержащих препаратов. К таким средствам, снижающим кислотность желудка, относятся Альмагель, Фосфалюгель, Зантак и другие препараты. Больной дисфагией должен соблюдать специальную диету и способ приема пищи. Пищу нужно принимать небольшими порциями, дробно. Запрещено питание всухомятку и наспех. Еда не должна быть жесткой или сухой. Ложиться спать можно не раньше, чем через два часа после приема пищи. Рацион, применяемый при лечении дисфагии, должен содержать пищу, легкую для переваривания. Из него исключаются острые, пряные, копченые, жареные, жирные продукты, кофе, крепкий чай, шипучие напитки. Предпочтение отдается молочно-растительной диете.



