Воспаление шейки матки симптомы причины возникновения методы лечения
Воспаление шейки матки — как правильно лечить?
Воспаление слизистой шейки матки (цервицит) — патологическое состояние цервикального канала, возникающее из-за его поражения условно-патогенными микроорганизмами. Хотя для жизни женщины это заболевание не представляет опасности, оно может сказаться на ее половой и репродуктивной функции, в том числе до полной их потери. Поэтому важно иметь представление о его природе, причинах, признаках и методах лечения.

Воспаление слизистой шейки матки (цервицит) — патологическое состояние цервикального канала, возникающее из-за его поражения условно-патогенными микроорганизмами. Хотя для жизни женщины это заболевание не представляет опасности, оно может сказаться на ее половой и репродуктивной функции, в том числе до полной их потери. Поэтому важно иметь представление о его природе, причинах, признаках и методах лечения.
Причины воспаления шейки матки
Слизистая женских половых путей в норме содержит постоянную микрофлору, в состав которой входят, в том числе, кишечная палочка, стрепто- и стафилококки, а также другие микроорганизмы. Многие из них относятся к условно-патогенным, то есть при здоровом состоянии организма они не вызывают никаких проблем, их численность контролируется иммунной системой. Но ослабление иммунитета и некоторые другие причины приводят к тому, что бактерии начинают усиленно размножаться и проникать через защитный барьер, вызывая воспалительный процесс.
Причины возникновения воспаления шейки матки могут быть самыми различными — перечислим наиболее распространенные:
- механические травмы слизистой (во время аборта, обследования, полового сношения), приводящие к повреждению эпителия и проникновению бактерий за защитный барьер;
- гормональный дисбаланс, изменяющий химический состав влагалищной слизи и создающий условия для бесконтрольного размножения микроорганизмов;
- домашние спринцевания лимонной кислотой, йодным раствором и т. д. в целях контрацепции, также изменяющие химический состав защитной слизи;
- половые инфекции, возбудители которых сами вызывают первичное воспаление, усугубляемое воздействием условно-патогенных микробов;
- общее снижение защитных сил организма из-за иных болезней, не связанных с половой сферой, переохлаждения, сильного стресса и других факторов.
Какой бы фактор не послужил “спусковым крючком”, цервицит имеет инфекционную природу. Это важно знать для эффективной борьбы с данной болезнью.
Симптомы воспаления шейки матки
Цервицит имеет несколько форм, различающихся своей симптоматикой, поэтому рассмотрим подробнее каждую из них:
- Острая. Провоцируется стрепто- и гонококками, хламидиями, поражающими верхние слои матки. Характеризуется выраженным воспалением, покраснением и эрозией эпителия, болезненными ощущениями, влагалищными выделениями. В некоторых случаях инфекция распространяется в более глубокие слои, поражая соседние с маткой ткани и органы.
- Хроническая. Отсутствие или недостаточно эффективное лечение предыдущей формы превращает цервицит в “скрытую” болезнь. Возбудители проникают в более глубокие слои матки, выраженная симптоматика пропадает, заболевшая хроническим воспалением шейки матки женщина даже может чувствовать себя полностью здоровой. Однако при обследовании эпителия цервикального канала заметны его эрозия и отечность.
- Атрофическая. Имея инфекционную природу, эта патология провоцируется истончением (атрофией) эпителия шейки матки и влагалища из-за механических повреждений, гормональных сбоев (в том числе возрастных). В результате через ослабленный защитный слой проникают патогенные микроорганизмы, которые и вызывают само воспаление, которое может быть острым или хроническим.
- Эндоцервицит. Форма заболевания, поражающая не только наружную часть, но и весь цервикальный канал. Особенностью эндоцервицита является быстрое превращение в хронический, а также сложность лечения из-за распространения в труднодоступную область.
Цервицит также классифицируется по конкретному виду микроорганизмов, который его вызвал — например, гонорейный, кандидозный (грибковый), хламидийный и т. д. Для всех них характерны следующие симптомы:
- болезненные ощущения в нижней части живота, особенно при менструации, сексуальном контакте;
- гнойные, слизисто-гнойные и кровяные (наблюдающиеся между менструациями) выделения;
- нарушенное и болезненное мочеиспускания, повышение температуры и т. д.
При обследовании выявляется также эрозия или псевдоэрозия шейки матки, дисплазия эндометрия и другие симптомы воспаления шейки матки у женщин. Для точного диагностирования используются такие методики, как, анализ крови, ПЦР, бактериологический посев, визуальный осмотр, кольпоскопию, УЗИ и т. д., направленные на уточнение разновидности заболевания и вызвавшего его микроорганизма.
Последствия цервицита
Это заболевание не несет смертельной угрозы, оно излечимо, однако при отсутствии или несвоевременности лечения может привести к тяжелым последствиям:
- бесплодию, замиранию, внематочной, прерванной беременности (выкидышу);
- внутриутробному поражению плода, аномалиям в его развитии;
- развитию рака шейки матки, сексуальной дисфункции.
Связано это с тем, что в первую очередь поражается верхний слой цервикального канала и матки, который выполняет массу защитных и репродуктивных функций. Избежать таких последствий поможет оперативная диагностика и правильно назначенное лечение.
Лечение воспаления цервикального канала шейки матки
Терапия цервицита зависит от локализации, “спускового фактора” заболевания, конкретного вида патогенного микроорганизма, вызвавшего воспалительный процесс, общего состояния женщины и т. д. Лечение этой патологии включает следующие методы:
- Медикаментозный. Используется для подавления активности и уничтожения патогенных организмов, нормализации микрофлоры влагалища, устранению воспаления. При цервиците назначаются общие и специализированные антибиотики, противогрибковые, антивирусные, противовоспалительные препараты. Также применяются поливитаминные комплексы, иммуномодулирующие и гормональные лекарства для повышения сопротивляемости организма инфекциям, восстановления эпителия шейки матки, нормальной кислотности влагалища.
- Хирургический. Прямо вмешательство применяется в том случае, если не помогает медикаментозное. В основном, к нему обращаются для лечения хронического цервицита, который плохо поддается лечению препаратами. Хирургические методы включают крио- и лазеротерапию, диатермокоагуляцию и направленны на удаление разросшихся клеток слизистой оболочки (дисплазии).
- Физиотерапевтический. Вспомогательный метод, направленный на уменьшение воспаления, снижение активности бактерий, нормализацию эпителия. Используются, в частности, ультрафиолетовое и низкочастотное электромагнитное облучение, электрофорез с магнием, ультразвуковая терапия и т. д. Также активно применяется грязелечение, бальнеологические процедуры с использованием радоновой и сероводородной воды.
Как правило, лечение цервицита включает медикаментозную и физиотерапию — к хирургии прибегают в крайнем случае, если эффективность первых двух методов недостаточна.
Стоит ли лечиться народными средствами?
В народной практике весьма распространено лечение цервицита нетрадиционными способами — например, спринцевание настоями трав, лимонной кислоты и т. д. Не отрицая некоторой эффективности этих средств, следует отметить, что они могут использоваться только как вспомогательные или профилактические меры. Более того, на активной стадии развития болезни “народные” средства часто лишь усугубляют состояние больной. К полному выздоровлению приведет только назначенный профессиональным врачом курс лечения, проводимый под его наблюдением.
Воспаление шейки матки симптомы причины возникновения методы лечения

- Выбрать клинику
- Медгород Тверская
- Медгород Добрынинская
- Медгород Медведково
- Медгород Крылатское
- Медгород Юго-Западная
- Медгород Химки
- Медгород Чистые пруды
- Акушерство и гинекология
- Урология и андрология
- Терапия
- Педиатрия
- Гастроэнтерология
- Кардиология
- Неврология
- Эндокринология
- Маммология и онкология
- УЗИ
- Функциональная диагностика
- Аллергология и иммунология
- Превентивная медицина
- Травматология и ортопедия
- Дерматология и косметология
- Оториноларингология
- Мануальная терапия. Массаж

- Клиники
- Медгород Тверская
- Медгород Добрынинская
- Медгород Медведково
- Медгород Крылатское
- Медгород Юго-Западная
- Медгород Химки
- Медгород Чистые пруды
- Телемедицинский приём
- Выезд врача на дом
- Выезд медсестры
- Программа реабилитации после Covid-19
- Медицинские анализы
- Тест на Covid для юр.лиц
- Причины цервикального воспаления
- Симптомы и проявления болезни
- Виды заболевания
- Диагностика эндоцервицита
- Осложнения и последствия
- Профилактика: как предотвратить эндоцервицит
- Предварительная подготовка к исследованию
Выделения из влагалища и небольшой дискомфорт в животе не всегда воспринимаются женщинами серьезно. Многие не придают этому никакого значения, полагаясь, что пройдет все само собой. Однако следует помнить, что воспалительные заболевания женской репродуктивной системы вовлекают в патологический процесс весь организм. Кроме того, они могут быть причиной для распространения инфекции в отделы детородных органов, что впоследствии приводит к бесплодию. Одно из самых распространенных «женских» заболеваний – эндоцервицит.
Цервикальный канал находится внутри шейки матки и соединяет влагалище с маткой. У нерожавших женщин нижнее отверстие цервикального канала круглой формы, у рожавших – поперечной. Изнутри он покрыт слизистой оболочкой, в которой находятся многочисленные трубчатые железы. Эти железы продуцируют слизь, заполняющую канал. Слизь выполняет защитную функцию, в ее состав входят иммуноглобулины и фермент лизоцим, оказывающий бактерицидное действие. Но они не всегда выполняют функцию барьера – при определенных условиях болезнетворные микроорганизмы все-таки попадают в канал и развивается эндоцервицит.
Основными возбудителями эндоцервицита являются микробы в т.ч. внутриклеточные микроорганизмы:
- микробы в клетках: микоплазмы, хламидии, уреаплазмы разных подвидов;
- вирусы: вирус простого герпеса 1 и 2-го типов, цитомегаловирус или вирус Эпштейна-Барра;
- так называемые специфические возбудители – бледная трепонема, гонококковая инфекция, возбудитель трихомоноза;
- дрожжевые грибки и условно-патогенная микрофлора влагалища и эндоцервикса.
Источником всех этих инфекций является человек.
Заражение в основном происходит половым путём (незащищённый половой акт и отсутствие посткоитальной профилактики ЗППП).
Также к эндоцервициту могут приводить возрастные изменения слизистой ввиду её истончения и потери защитной функции слизистой (атрофический менопаузальный цервицит), различные разрывы шейки матки, эрозии шейки матки, использование неправильно подобранной контрацепции.
Так как в шейке матки практически нет болевых рецепторов, то болевых ощущений при этом заболевании может не быть вовсе.
Самыми частыми симптомами эндоцервицита выступают боли внизу живота разной и выделения из половых путей т.н. шеечные бели. Они могут быть обильными и не очень (иногда может меняться только характер выделений, например, запах, цвет, консистенция).
Возможен зуд половых органов. Также могут появиться посткоитальные кровянистые выделения из половых путей при образовании эрозивных участков уже на наружной поверхности шейки матки т.н. экзоцевиксе при переходе воспалительного процесса на многослойный плоский эпителий наружной поверхности шейки матки. Эти симптомы вызываются особенностями возбудителя, т.е. микроорганизма, внедрившегося в слизистую и вызвавшую процессы десквамации и ответной репарации слизистой.
В саму слизистую шейки матки открываются выводные протоки шеечных желёз, продуцирующих шеечную слизь. И увеличение продукции ими слизи ввиду внедрения микроба, в том числе и ВПЧ высокого онкологического риска в эпителиальные и железистые структуры слизистой эндоцервикса может вызвать дисплазии разной степени и рак, а так же аденокарциному шейки матки. При этом, при обычном наружном осмотре «на зеркалах» шейка матки может оставаться абсолютно здоровой.
Также хронический воспалительный процесс в шейке матке может вызвать закрытие просвета цервикального канала с формированием его обструкции или непроходимости частичной или полной, что вызывает затруднение оттока менструальной крови с формирование гематометры, альгоменореи (болезненной менструации), бесплодие ввиду непроходимости канала для сперматозойдов. В таких случаях необходимо восстановление проходимости канала (бужирование цервикального канала).
В зависимости от возбудителя выделяют специфический и неспецифический эндоцервицит.
Неспецифический эндоцервицит появляется в результате изменения нормальной микрофлоры во влагалище. Этот вид заболевания не передается половым путем. Зачастую причиной развития заболевания является бактериальный вагиноз.
Клинические проявления неспецифического цервицита, это боли в низу живота, которые могут отдавать и в поясницу, частые, иногда болезненные мочеиспускания, боль при половом контакте.
По давности на острый и хронический (при наличии симптомов 1 месяц и более). Для острого эндоцервицита характерны обильные выделения, могущие сопровождаться зудом или чувством дискомфорта во влагалище, а также могут иметь место резь при мочеиспускании, болезненный коитус, нарушение менструального цикла.
При хроническом цервиците картина немного «стирается» и тогда выделения становятся не такими обильными, как при начале заболевания, но они присутствуют всегда. Могут иметь место боли в пояснице, болезненные менструации, нарушение менструального цикла, а также бесплодие.
Также выделяют трихомонадный цервицит и гонорейный эндоцервицит. Специфические инфекции проявляют себя особенно «бурно»: обильные гнойные выделения с неприятным запахом, боли внизу живота, подъём температуры, симптомы интоксикации (вялость, апатия, снижение аппетита, ухудшение общего самочувствия).
Чтоб выявить происходящие в шейке матки, в слизистой цервикального канала, патологические процессы и степень их «серьёзности» надо пройти полное обследование у гинеколога, включая:
- обследование на наличие возбудителей инфекций, передающихся половым путём, включая носительство ВПЧ инфекции;
- мазок на атипические клетки с эндо и зкзоцервикса (по Паппаниколау или «золотой стандарт» – жидкостная цитология + Дайджин тест);
- бак посев (бактериологический посев) из цервикального канала;
- исследование условно-патогенной микрофлоры в режиме реального времени методом ПЦР (Фемофлор — 16) в цервикальном канале и влагалище;
- расширенную кольпоскопию, позволяющую обнаружить на микроскопическом уровне признаки повреждения и восстановления слизистой, а главное, позволит обнаружить участки с активизацией онкологически опасного вируса.
При выявлении подозрительных признаков на слизистой, видимых глазом участков, выполнить биопсию шейки матки или пелевую эксцизию, выскабливание цервикального канала.
Возможна также серологическая диагностика (по крови) возбудителя – микроба очень точными современными методами лабораторной диагностики. При этом не надо впадать в панику т. к. известно, что рак не развивается в минуту, час, день и даже месяцы.
Воспаление шейки матки.
Воспаление шейи матки или цервицит обозначает воспалениеузкой нижней части органа. Матка покрыта эпителием, вырабатывающим слизистый секрет. Он играет защитную роль и препятствует проникновению инфекций во внутреннюю полость. Лечение воспаления шейки матки проводит врач-гинеколог. Это заболевание, диагностируется у 30% женщин детородного возраста. Патология может быть в цервикальном канале, тогда говорят об эндоцервиците или во влагалищной части шейки – экзоцервицит. Признаки воспаления шейки матки:
Жалобы пациентов различны при остром и хроническом цервиците. Основными симптомами воспаления в шейке матки служат:
- выделения из половых органов гнойного или слизистого типа;
- боли, тяжесть в области матки;
- дискомфорт, жжение в мочеполовых путях, усиливающиеся при сексе, мочеиспускании;
- небольшой подъем температуры до 37-37,2ºС.
В ряде случаев цервицит протекает без каких либо признаков.
Причины цервицита
Воспаление может возникнуть из-за:
- ЗППП – гонореи, трихомониаза, хламидиоза и других инфекций;
- микроорганизмов, которые в норме есть на слизистой оболочке;
- механических травм при гинекологических операциях, родах, от применения маточного кольца, обработки йодом, димексидом, другими средствами;
- гормональных нарушений;
- лечения антибиотиками, курса химиотерапии;
- аллергии на латекс или вещества, которыми обработаны презервативы.
Цервицит может развиться на фоне имеющихся болезней женской мочеполовой системы – кольпита, эндометрита, цистита, эрозии и других.
Как лечится воспаление шейки матки
Акушер-гинеколог при осмотре и кольпоскопии увидит признаки воспаления шейки матки у женщин. Покрасневшая, отекшая слизистая, выделения явно указывают на патологию. Для уточнения природы цервицита проводят анализ мазка из влагалища, ПЦР-тест и биопсию кусочка ткани. Также могут потребоваться УЗИ, анализы крови и мочи.
Для подбора адекватной схемы лечения заболевания шейки матки учитывается длительность, степень выраженности заболевания, причина. При инфекционной природе цервицита терапия потребуется партнеру, внимание нужно и имеющимся гинекологическим заболеваниям.
- антибиотики;
- средства для восстановления микрофлоры;
- гормональные лекарства с эстрогенами для регенерации истонченного слизистого слоя;
- физиотерапия – прижигание холодом, диатермокоагуляция, обработка лазером.
Самолечение рискованно осложнениями, поэтому только врач должен решить, как лечить воспаление шейки матки. Несвоевременно лечение или его отсутствие опасно переходом заболевания в хроническую форму, образованием эрозий, невынашиванием беременности, увеличивает риск развития онкологических заболеваний. Поэтому при первых признаках воспаления шейки матки без промедления обратитесь к гинекологу.
Воспаление шейки матки
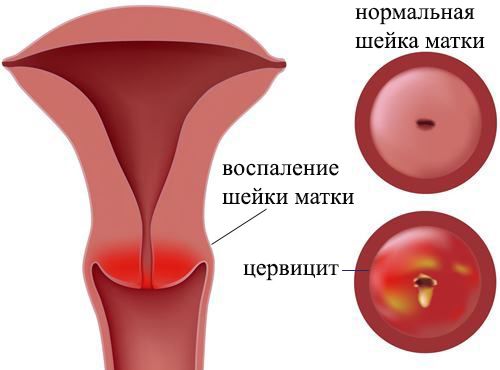
Воспаление слизистой оболочки шейки матки – это очень распространенное заболевание, которое появляется под воздействием различных видов бактерий и инфекций, к примеру, гонококками, стафилококками, кишечной палочкой и т.д.
Этот недуг также нередко называют цервицитом. Чаще всего заболеванию подвержены девушки детородного возраста. Развитию воспаления шейки матки нередко способствуют и другие заболевания, такие как кольпит, псевдоэрозия шейки, сальпингит. Оно возникает в процессе родов при травмировании шейки матки, а также при абортах.
Симптомы
Как и многие другие заболевания, цервицит может не иметь конкретных симптомов. Однако в большинстве случаев о наличии проблемы будет свидетельствовать тупая боль в нижней части живота, выделения гнойного типа из влагалища, а также зуд. При этом, когда заболевание переходит в хроническую форму, выделения становятся не настолько частыми, а порой их вообще может не быть. Вот почему так важно хотя бы два раза в год проходить плановый осмотр у гинеколога, ведь такие заболевания, как цервицит, могут быть выявлены совершенно неожиданно для самой пациентки.
Причины возникновения
Самой частой причиной появления цервицита является инфекция, вызванная бактериями, грибком и вирусами. Помимо этого, к развитию заболевания могут привести полученные травмы, экстренные аборты с использованием выскабливания, опухоли в зоне шейки матки. Также цервицит может возникнуть вследствие негативного воздействия на организм радиации.
Воспаление шейки матки возникает при ослабленном иммунитете, а потому так важно следить за состоянием иммунной системы и стараться всячески ее поддержать.
Диагностика заболевания
Опытному врачу-гинекологу не составит особого труда выявить воспалительный процесс шейки матки, для этого достаточно будет обычного зеркала. Отечность слизистой и гнойные выделения могут быть замечены при помощи кольпоскопии. На хронический эндоцервицит может указывать уплотнение и некоторое утолщение шейки матки. Помимо кольпоскопии, в целях диагностики этого заболевания часто используется цитологическое исследование мазков.
Лечение
Прежде чем назначить соответствующее лечение воспаления шейки матки, гинеколог должен будет определить продолжительность заболевания, узнать факторы, которые привели к его развитию, а также понять, какие могут быть осложнения в процессе лечения. Так, если заболевание находится на ранней стадии и оно вызвано воздействием бактерий и вирусов, врач назначит пациенту прием антибиотиков. При хронической форме цервицита предварительно пациент должен будет пройти курс иммуностимуляции. Важно понимать, что все назначаемые гинекологом методы лечения и лекарства должны полностью соответствовать характеру возбудителя болезни.
Когда обратиться к врачу
Ввиду того, что воспаление шейки матки способно приводить к развитию прочих опасных заболеваний, визит к гинекологу лучше всего осуществить как можно раньше, еще при обнаружении первых симптомов.
Цервицит
В Клиническом госпитале на Яузе можно пройти гинекологическое обследование (все анализы, кольпоскопию) для раннего выявления и лечения цервицита (воспаления шейки матки) и иных заболеваний женской половой системы. Своевременная комплексная общая и местная фармакотерапия позволяет справиться с заболеванием и не допустить осложнений.
О том, что такое цервицит, его симптомах и лечении можно прочитать в данной статье.
Цервицит — это воспаление шейки матки, которое возникает при проникновении микроорганизмов из влагалища, либо из-за механического или химического воздействия.
Причиной цервицита могут стать:
- половые инфекции (гонококки, бледная трепонема, трихомонады, хламидии, микоплазмы и др.),
- условно-патогенная микрофлора (стрептококки, стафилококки, кандида), которая активизируется при снижении иммунной защиты,
- микробы из прямой кишки (кишечная палочка), попадающие во влагалище при несоблюдении правил гигиены (неправильном подмывании, например),
- инфекции, попавшие в шейку матки через лимфу и кровь.
- Также причиной заболевания могут стать травматические повреждения при родах, абортах, диагностических выскабливаниях, установке и удалении ВМС, химическом воздействии некоторых препаратов при спринцевании и иных процедурах, затрагивающих шейку матки.
Чаще всего цервицит развивается на фоне других хронических воспалительных процессов в женской половой системе – кольпитов (воспаления влагалища), бартолинита (воспаления бартолиновых желёз в преддверии влагалища).
На фоне климакса возможны атрофические изменения в женских половых органах, в том числе развитие атрофического цервицита.
Виды цервицита
- По течению — острый и хронический цервицит.
- По локализации — экзо- и эндоцервицит. Экзоцервицит – воспаление влагалищного отдела шейки матки. Эндоцервицит – воспаление внутреннего канала шейки матки, цервикального канала.
- По распространённости процесса – очаговый (локальный) и диффузный (распространённый).
- По возбудителю — специфический и неспецифический цервицит. Специфический цервицит провоцируют половые инфекции, возбудителями которых являются гонококки, хламидии, микоплазмы. Неспецифический цервицит вызывается условно-болезнетворными микроорганизмами, такими, как гарднерелла, стрептококки, энтерококки, кишечная палочка, синегнойная палочка, грибами кандида. Также возможен вирусный цервицит, вызванный вирусом генитального герпеса, вирусом папилломы человека (ВПЧ).
Симптомы цервицита
 У женщин при церцивите может вообще отсутствовать выраженная симптоматика, либо проявления могут быть незначительными — мутно-слизистые выделения из половых путей. Нередко заболевание обнаруживается при профилактическом обследовании у гинеколога. Это характерно для стёртого хронического течения болезни.
У женщин при церцивите может вообще отсутствовать выраженная симптоматика, либо проявления могут быть незначительными — мутно-слизистые выделения из половых путей. Нередко заболевание обнаруживается при профилактическом обследовании у гинеколога. Это характерно для стёртого хронического течения болезни.
Признаки острого цервицита и обострения хронического:
- слизисто-гнойные бели (выделения из влагалиша),
- кровянистые выделения (при развитии эрозий),
- боли в нижней части живота,
- дискомфортные ощущения при мочеиспускании или половом акте,
- зуд и жжение во влагалище.
В целом симптоматика варьирует в зависимости от возбудителя заболевания.
Цервицит может протекать бессимптомно или иметь смазанные признаки. В таком случае узнать о развитии болезни можно только во время осмотра гинеколога. Запишитесь на прием к врачу, чтобы выявить скрытые патологии и вернуть женское здоровье.
Осложнения цервицита
Эрозия шейки матки
Отсутствие лечения и переход заболевания в хроническую стадию способствует возникновению и развитию на воспалённой слизистой участков эрозии шейки матки – разрушения эпителиального слоя, утолщению слизистой. Эрозия – частое осложнение цервицита.
Эктопия шейки матки
Если разрушения целостности слизистой оболочки нет, а есть смещение слизистой, типичной для цервикального (внутришеечного) канала шейки матки, в область влагалищной её части, говорят об эктопии слизистой. Это не осложнение цервицита, а физиологическая особенность, не требующая лечения. Но на фоне эктопии шейки матки возможно развитие цервицита. Равно, как и на фоне хронического цервицита, возможно изменение клеток эпителия, замена многослойного плоского эпителия влагалищной части шейки матки на цилиндрический и формирование эктопии.
Кисты, полипы, атрофия
Воспалительные изменения на слизистой шейки матки могут приводить к формированию кист в этой области, полипов, атрофических изменений.
Восходящая инфекция
Распространение инфекционного процесса на матку и придатки может вызывать развитие эндометрита (воспаления внутренней оболочки матки), сальпингоофорита (воспаление яичников и маточных труб).
Бесплодие
Цервицит может стать причиной развития бесплодия (проблем с зачатием, невынашивания беременности).
Осложнения беременности
Хронический цервицит при беременности может стать причиной невынашивания беременности, внутриутробного инфицирования плода и нарушения его развития, преждевременных родов. А после родов повышает риск гнойно-воспалительных осложнений у женщин. Своевременное полное обследование при подготовке к беременности и на ранних её сроках, своевременная санация шейки матки сводит к минимуму риск подобных осложнений.
Чтобы остановить прогрессирование заболевания и не допустить осложнений, важно вовремя обратиться к специалисту.
Цервицит крайне редко бывает изолированным. В подавляющем большинстве случаев он сопровождается выворотом шейки матки, бартолинитом, эрозией, вульвинитом и другими патологиями репродуктивной системы. Запишитесь на прием к врачу клиники на Яузе. Получите точную диагностику и эффективное лечение цервицита и всех сопутствующих проблем.
Диагностика цервицита в Клиническом госпитале на Яузе
Гинекологи Клинического госпиталя на Яузе диагностируют цервицит после осмотра, на основе анамнеза, результатов кольпоскопии, лабораторных исследований (микроскопии мазка, бактериологического посева на микрофлору и чувствительность к антибиотикам, ПЦР и др.).
При осмотре при цервиците может присутствовать гиперемия (покраснение) слизистой, её отёчность, воспалительные выделения, эктопия. Детально изучить состояние слизистой, отследить динамику в процессе лечения позволяет кольпоскопия.
При остром цервиците в цитограмме мазка из цервикального канала и соскоба с шейки матки обнаруживается большое количество лейкоцитов, лимфоцитов, клеток изменённого эпителия. При этом важно не пропустить предраковые изменения клеток, особенно, если при ПЦР диагностике выявлены онкогенные штаммы вируса папилломы (ВПЧ).
ПЦР поможет выявить и другие опасные инфекции (вирус герпеса, хламидии, микоплазмы и др.) по генетическому материалу их возбудителей.
Лечение цервицита в Клиническом госпитале на Яузе
Специалисты Клинического госпиталя на Яузе проводят комплексное лечение цервицита (воспаления шейки матки) и сопутствующих патологических процессов.
Консервативное.
При остром цервиците врач назначает пациентке лечение антибактериальными препаратами с учётом чувствительности выявленного возбудителя заболевания к антибиотикам, либо противовирусную терапию, а также противовоспалительные препараты.
Проводится как общая фармакотерапия, так и местное лечение цервицита – свечи с антибактериальными, противогрибковыми и другими средствами.
Если выявлена инфекционная природа заболевания, лечение цервицита у женщин необходимо проводить одновременно с лечением её полового партнера. Через 2-3 недели после окончания курса лечения цервицита проводится контрольное обследование по лабораторным анализам.
Хирургическое.
Если одной из причин хронического цервицита является рубцовая деформация шейки матки, после купирования воспаления, устранения инфекции женщине может быть проведена хирургическая (лазерная или радиоволновая) коррекция.
Цервицит — это заболевание, которого можно избежать, соблюдая простые правила профилактики. Записывайтесь на консультацию к гинекологу клиники на Яузе. Во время приема вы получите исчерпывающую информацию о профилактике цервицита и других болезней мочеполовой системы.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Статья проверена врачом акушером-гинекологом Палкиной О.И., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Эрозия шейки матки. Причины и лечение.
О эрозии шейки матки, причинах и методах лечения рассказывает
Врач — гинеколог высшей категории Голикова Луиза Георгиевна
Врачебный стаж по ультразвуковой
диагностике 22 года.
Регулярный поход к гинекологу это насущная необходимость, ведь некоторые женские болезни протекают незаметно: без боли , неприятных выделений и нарушений менструального цикла . Выявить их может только специалист. К таким скрытым болезням относится и эрозия шейки матки . Собственно говоря, эрозия — не одно заболевание, а целая группа. На сегодняшний день, любое повреждение поверхности шейки матки, гинекологи называют эрозией.
Что такое эрозия шейки матки?
Самая распространенная ситуация — нормальные клетки, покрывающие шейку матки, изменяются на каком-то участке. Иногда такое происходит в результате перенесенных воспалительных заболеваний или при гормональных нарушениях. Это, так называемая, псевдоэрозия шейки матки.
Истинная же эрозия возникает, когда разрушается участок слизистой оболочки шейки матки, а на этом месте образуется ранка. Заболевание может иметь врожденный характер или возникает впоследствии перенесенного инфекционного заболевания, травмы.
 Какие факторы являются причиной эрозии?
Какие факторы являются причиной эрозии?
1. Чаще всего причиной появления эрозии шейки матки становятся такие инфекционные заболевания как трихомониаз, уреаплазмоз, хламидиоз , гонорея, герпесный вирус, папилломавирус, генитальный герпес.
2. Эрозия шейки матки возникает из-за воспалительного процесса в женских половых органов.
3. Из-за влагалищного воспаления – молочницы, вагинита, бактериального вагиноза , кольпита.
4. Если механически была повреждена слизистая оболочка шейки матки, в процессе родов, аборта, из-за грубого секса.
Какие факторы провоцируют развитие эрозии?
1. Гормональные дисбалансы.
2. Если женщина рано начала вести половую жизнь.
3. Из-за сбоев в менструальном цикле.
4. Ослаблена иммунная система.
На месте дефекта в шейке матки может развиться воспаление, вызванное болезнетворными микроорганизмами, которое, в свою очередь, может перейти на другие внутренние половые органы женщины.
И, кроме того, длительно существующие эрозии, если их не лечить, могут переродиться в опухоли.
Диагностика и лечение:
Догадаться о том, что в шейке матки притаилась эрозия, очень непросто. В большинстве случаев она никак себя не проявляет. Лишь изредка и только в случае истинной эрозии, у женщины могут появиться кровянистые выделения из влагалища после полового акта , спринцеваний или осмотра гинеколога. Еще реже возникают несильные боли внизу живота.
Поставить правильный диагноз может только квалифицированный врач-гинеколог.
Увидеть эрозию можно при обычном гинекологическом осмотре, введя зеркало во влагалище.
Более точный метод исследования — кольпоскопия — изучение шейки матки под микроскопом. Если врач даже после него сомневается в диагнозе, он обязательно проведет расширенную кольпоскопию — точно такое же исследование, но с применением специальных красящих растворов.
Дополнительно очень важно сдать мазки, чтобы проверить флору, также анализы крови на такие инфекции как сифилис, вирусный гепатит, ВИЧ. Очень важно проверить, нет ли у вас половых инфекций – трихомонады, вируса папилломы, хламидий, гарднереллы , уреаплазмы, папилломы.
Цитологическое исследование и биопсию при эрозии делают в обязательном порядке. Для первого — соскабливают клетки с сомнительного участка шейки матки шпателем и рассматривают этот мазок под большим увеличением, для второго — отщипывают кусочек подозрительной ткани и тоже изучают под микроскопом. Биопсия — самый точный метод, позволяющий выявить не только эрозию, но и рак, что очень важно на начальных уровнях развития.
После того, как эрозия обнаружена, от нее необходимо срочно избавиться. Лечение рекомендуют проводить комплексно, с учетом причины возникновения эрозии. Сначала необходимо ликвидировать воспалительный процесс. Для этого используются спринцевания и мази с противовоспалительными компонентами. При выявлении инфекции назначают антибактериальную терапию. Затем измененные участки слизистой шейки матки удаляют. Для этого существуют несколько методов:
- Лазерная коагуляция — самый эффективный и современный метод лечения заболеваний шейки матки, обеспечивает высокую точность, сохранение здоровых тканей, а заживление происходит быстро и без рубцов ;
- Диатермокоагуляция — эрозию выжигают электрическим током;
- Криодеструкция — эрозию удаляют с помощью жидкого азота;
- Химическая коагуляция — участок с эрозией обрабатывают специальными препаратами, которые разъедают измененные клетки;
- и, наконец, хирургическое удаление — при опасности рака вырезают шейку матки (или ее часть).
Цитологическое исследование и биопсию при эрозии тоже делают в обязательном порядке. Для первого — соскабливают клетки с сомнительного участка шейки матки шпателем и рассматривают этот мазок под большим увеличением, для второго — отщипывают кусочек подозрительной ткани и тоже изучают под микроскопом. Биопсия — самый точный метод, позволяющий выявить не только эрозию, но и рак.
После того, как эрозия обнаружена, от нее необходимо срочно избавиться. Лечение рекомендуют проводить комплексно, с учетом причины возникновения эрозии. Сначала необходимо ликвидировать воспалительный процесс. Для этого используются спринцевания и мази с противовоспалительными компонентами. При выявлении инфекции назначают антибактериальную терапию. Затем измененные участки слизистой шейки матки удаляют. Для этого существуют несколько методов:
- лазерная коагуляция — самый эффективный и современный метод лечения заболеваний шейки матки, обеспечивает высокую точность, сохранение здоровых тканей, а заживление происходит быстро и без рубцов ;
- диатермокоагуляция — эрозию прижигают электрическим током;
- криодеструкция — эрозию удаляют с помощью жидкого азота;
- химическая коагуляция — участок с эрозией обрабатывают специальными препаратами, которые разъедают измененные клетки;
- и, наконец, хирургическое удаление — при опасности рака вырезают шейку матки (или ее часть).
Полное исследование и лечение эрозии шейки матки можно провести в Медицинском Центре «Здоровая Семья» у квалифицированного деликатного гинеколога, узнать все подробности о лечении, причинах и предупреждении возникновения эрозии шейки матки.
Звоните и записывайтесь на прием к врачу-гинекологу по тел.: 219-30-50, 243-53-03, 300-40-50.


