Явные и скрытые симптомы заболеваний надпочечников у женщин
Заболевания надпочечников
Надпочечники – небольшие парные органы, расположенные, как следует из названия, над верхними полюсами почек.
Гормоны, которые вырабатываются надпочечникоами: глюкокортикоиды, минералокортикоиды, андрогены и эстрогены, адреналин и норадреналин, участвуют в регуляции всех видов обмена веществ и многих физиологических функций.
Работу надпочечников регулирует гипофиз. Деятельностью гипофиза управляют гормоны гипоталамуса. Такая многоступенчатая регуляция необходима для обеспечения слаженности функций организма и обменных процессов. Нарушение одного из звеньев этой цепи может вызвать гиперсекрецию глюкокортикоидных гормонов корой надпочечников и привести к развитию синдрома Иценко-Кушинга.
Синдром Иценко-Кушинга
Синдром Иценко-Кушинга – патологический симптомокомплекс, возникающий вследствие гиперкортицизма, т.е. повышенного выделения корой надпочечников гормона кортизола либо длительного лечения глюкокортикоидами.
Симптомы:
Ожирение, перераспределение жира: жировые отложения наблюдаются на лице, шее, груди, животе, в области VII шейного («климактерический» горб») позвонка, спине, при относительно худых конечностях, лунообразное лицо, красно-багрового цвета с цианотичным оттенком («матронизм»), «скошенные ягодицы», мышечная слабость, полосы растяжения кожи – стрии багровой или цианотичной окраски, длиной от нескольких миллиметров до 8 см и шириной до 2 см, кожные высыпания (акне), подкожные кровоизлияния, сосудистые звездочки, гиперпигментация отдельных участков кожи, аритмия, повышение артериального давления, одышка, заторможенность, апатия, эйфории.
Диагностика:
- на основании анамнеза (исключение экзогенного источника поступления глюкокортикоидов в т. ч. ингаляционного и внутрисуставного);
- данных осмотра;
- скрининговые тесты гормонального профиля крови и мочи;
- биохимический анализ крови;
- МРТ (магнитно-резонансная томография) или КТ (компьютерная томография) надпочечников и гипофиза.
Лечение:
В зависимости от причины гиперкортицизма проводится лечение индивидуально: медикаментозное, оперативное, лучевая терапия или комбинированное.
Симптоматическое лечение при синдроме Иценко-Кушинга направлено на компенсацию белкового, минерального и углеводного обмена.
Послеоперационное лечение пациентов с хронической надпочечниковой недостаточностью, перенесших адреналэктомию, состоит в постоянной заместительной гормональной терапии.
Болезнь Аддисона
Болезнь Аддисона (гипокортицизм) – это заболевание, возникающее при недостаточной секреции кортизола и альдостерона надпочечниками.
Первичная недостаточность коры надпочечников развивается в результате двустороннего поражения самих надпочечников. Встречается и у мужчин, и у женщин, как правило, в зрелом и пожилом возрасте (более 90% случаев).
Симптомы:
- гиперпигментация кожи преимущественно на открытых участках, подверженных воздействию солнечных лучей (лицо, руки, шея, а также складках и рубцах кожи). Цвет кожи чаще имеет бронзовый оттенок;
- депрессия;
- снижение артериального давления;
- сердцебиение, ощущение перебоев в работе сердца;
- снижение аппетита, похудение;
- тошнота, рвота.
Диагностика:
- биохимических показателей ан.крови;
- гормонального профиля крови и мочи, диагностические пробы;
- компьютерная томография, магнитно-резонансная томография.
Лечение:
Индивидуально решается вопрос о заместительной терапии глюкокортикоидами, и обучение пациентов лечению при:
- стрессе (простуде, удалении зуба и др.);
- умеренном стресс (грипп, небольшое хирургическое вмешательство);
- сильном стресс (травма, большая операция).
Феохромоцитома
Феохромоцитома – это доброкачественная или злокачественная опухоль, происходящая из хромаффинных клеток надпочечников, вненадпочечниковая локализация – 10% случаев.
Симптомы:
Повышение артериального давления или приступообразное повышения артериального давления возникают внезапно, могут провоцироваться физической нагрузкой, алкоголем, мочеиспусканием (при феохромоцитоме мочевого пузыря), переохлаждением. Длительность приступа: от нескольких минут до нескольких часов. Частота приступов: от 1-2 в течение месяца до 10-15 за сутки.
Во время приступа появляются волнение, беспокойство, потливость, бледность кожных покровов, головная боль, тошнота, рвота, боль в животе, сердцебиение.
В межприступном периоде уровень артериального давления обычно нормализуется.
Возможно стабильное повышение артериального давления, без кризов.
Диагностика:
- гормональный профиль крови, мочи;
- УЗИ органов брюшной полости;
- Компьютерная томография (КТ), магнитно-резонансная томография (МРТ).
Лечение:
Основной метод лечения феохромоцитомы — хирургический.
Частота рецидивов феохромоцитомы составляет около 12,5%.
Первичный гиперальдостеронизм
Первичный гиперальдостеронизм (синдром Конна) – это клинический синдром, развивающийся вследствие избыточного образования альдостерона надпочечниками. Заболевание встречается сравнительно редко, чаще возникает у женщин в возрасте 20-50 лет.
Симптомы:
Повышение артериального давления. Головная боль. Мышечная слабость, судороги, в тяжелых случаях тетания, параличи. Учащенное мочеиспускание (полиурия), учащение мочеиспускания в ночное время (никтурия). Жажда, избыточное потребление жидкости (полидипсия).
Причины:
- гормонально активная опухоль клубочковой зоны коры надпочечников (альдостерома) или двусторонняя гиперплазия коры надпочечников.
Диагностика:
- биохимический ан.крови;
- гормональный профиль крови, мочи
- УЗИ органов брюшной полости;
- Компьютерная томография (КТ), магнитно-резонансная томография (МРТ) органов брюшной полости: диагностическая точность КТ и МРТ в предоперационной локализации альдостеромы составляет приблизительно 70%.
Лечение:
Гиперальдостеронизм, разившийся вследствие двусторонней гиперплазии надпочечников, подлежит длительнной терапии, направленной на снижение действия альдостерона на почечные канальцы, нормализацию уровня калия и артериальной гипертензии.
При односторонней аденоме надпочечников показано оперативное лечение.
Дисфункция коры надпочечников врожденная
Дисфункция коры надпочечников врожденная (адреногенитальный синдром) – заболевание, обусловленное врожденным нарушением синтеза гормонов в коре надпочечников, в результате чего отмечается избыточная продукция мужских половых гомонов (андрогенов).
Причина:
- в результате снижения продукции корой надпочечников кортизола, увеличивается выработка адренокортикотропного гормона гипофизом, который стимулирует избыточную продукцию андрогенов. Это ведет к вирилизации (маскулинизации) организма.
Симптомы:
Клинические проявления зависят от пола, возраста и тяжести ферментативных повреждений в надпочечниках.
Чаще встречается вирильная форма.
Избыток мужских половых гормонов при рождении у плода женского пола напоминают мужские наружные половые органы (ложный гермафродитизм).
У новорожденных мужского пола имеется умеренное увеличение наружных половых органов.
Избыточная продукция мужских половых гормонов продолжается после рождения, усиливая симптомы маскулинизации. Появляется преждевременная растительность на лобке, в подмышечных впадинах, лице, туловище, больные ускоренно растут, но в связи с ранним закрытием зон роста в будущем значительно отстают от своих сверстников. У мальчиков значительно увеличивается половой член. Отмечается раннее половое влечение и эрекция.
У девочек в переходный период не развиваются молочные железы, матка остается маленькой, нарушается менструальный цикл. Строение тела у девочек мускулистое, голос грубый.
Сольтеряющая форма встречается реже, но она более тяжелая. Сопровождается рвотой, поносом и резким похуданием.
Для гипертонической формы характерно стойкое повышение давления с ранними изменениями в почках и сердце.
Диагноз:
- осмотр врачом,
- гормональный профиль крови, гормональный профиль мочи.
Лечение:
Проводится пожизненное гормонально заместительное лечение.
Как умереть без страха и боли
Как победить страх неудач
Явные и скрытые симптомы заболеваний надпочечников у женщин
Можешь мне не верить, но совсем победить все свои страхи не только можно, а совершенно достижимо. Узнай как добиться этого самостоятельно и начать жить без страха!
Болезнь Адиссона Хроническая проявляется развитием болезни Адиссона. Происходит нарушение всех видов обмена, поскольку надпочечники не могут обеспечить организм соответствующими гормонами. Клиника яркая и типичная: Диагностировать заболевание достаточно сложно, поскольку клиника соответствует шоковому состоянию. У пациента резко падает давление усиливается пигментация ореолов сосков, ладоней понижается температура тела Как вариант возможны проявления со стороны желудочно-кишечной системы: Вариантов множество, может быть учащенное мочеиспускание, головные боли, развития синдрома Иценко-Кушинга. Реже надпочечник подаст болевой сигнал, что проявится тянущей болью в пояснице.
Гормональные сбои и невроз
Секреция коры, или внешнего слоя, надпочечника называется интерреналином. Эти два гормона имеют жизненно важное значение. Секрецией мозгового слоя является азотистое вещество, называемое адреналином. Если человек часто переживает стрессовые ситуации, эта реакция вызывается постоянно, тем самым, провоцируя избыточное расходование запаса адреналина, расход которого протекает быстрее, чем выработка. Ощущение, что вас пересилили.
Явными симптомами неправильной работы надпочечников могут стать резкое Стимулируют его выработку состояние страха и опасности и, как ни.
Питание для здоровья надпочечников и борьбы с адреналиновой усталостью Надпочечники представляют собой небольшие железы, расположенные над почками, чем, собственно, и обусловлено их название. Несмотря на небольшой размер этих желез, они выполняют очень важную функцию — вырабатывают гормоны, без которых человек не может жить, в том числе половые гормоны, адреналин, кортизол и альдостерон.
Хронический стресс уже стал неотъемлемой частью нашей жизни, сопровождающейся усталостью, недостаточным питанием, истощением, перепадами настроения и гормональным дисбалансом. Исследования показали, что у человека, переживающего хронический стресс, страдают крошечные надпочечники, которые помогают нам справляться со стрессом, а также регулируют другие гормоны. Сами надпочечники размером с грецкий орех каждый и весят они грамм вместе.
Страх не так ужасен как кажется 🙂 Действующий способ совсем избавиться от своих страхов можно найти тут. Кликни по ссылке и прочитай как ты можешь этого добиться!
Необходимо знать, уровни кортизола могут быть повышены только кратковременно. Если же уровень кортизола повышен на протяжении длительного времени, это приводит к нарушению многих функций организма, в том числе иммунной, пищеварительной функции, а также к проблемам со сном и способностью вырабатывать другие жизненно важные гормоны — эстроген, прогестерон , тестостерон и гормоны щитовидной железы. Это может привести к повышению кровяного давления, сахара в крови, жировым отложениям в области живота, а также к воспалениям.
В это время наше здоровье находится под угрозой, настроение подвержено изменениям, также наблюдаться снижение полового влечения. Если надпочечники на протяжении длительного времени подвержены такому стрессу, у них снижается способность вырабатывать кортизол, а вместо этого они вырабатывают лишний адреналин, вследствие чего человек становится раздражительным, дерганным, ослабленным и обеспокоенным. Адреналиновая усталость представляет собой сидром, который со временем может привести к понижению кровяного давления, аллергиям и просто изнеможению.
Эти проблемы можно устранить посредством лечения дисфункций надпочечников.
Кора надпочечников состоит из трех активных слоев, отличающихся по строению и функциям: В коре надпочечников синтезируется около 30 различных активных веществ. Гормоны коры или кортикостероиды подразделяют на три группы:
А ведь очень интересно узнать, откуда в человеке берется страх и как он выброс корой надпочечников в кровь большого количества адреналина.
Диарея, рвота; Поражение ЦНС. Усталость надпочечников название само говорит за себя. Организм под влиянием частых нервных срывов, стрессов приводит к хронической усталости не только всего организма, но и парного органа. Вредные привычки условия работы, плохая экология; Затянувшийся стресс и депрессия. Боль в мышцах и во всем теле; Отсутствие внимания и концентрации; Нарушение гормонального фона, быстрый набор веса или потеря; Нарушение вкусовых предпочтений, сочетание не сочетаемого.
Раннее половое развитие, рост волос в паховых и подмышечных зонах; Увеличение роста не по возрасту; Чрезмерный уровень андрогенов в крови; Гирсутизм, рост волос у женщин по мужскому типу; У женщин отсутствует менструация; Выпадение волос на висках, залысины; Появление акне, угревой сыпи; Покалывание в конечностях, атрофия мышц; Увеличение веса, ожирение; Нарушение ЦНС, депрессии, психозы, бессонницы; Слабый иммунитет.
Причиной развития такого состояния во взрослом возрасте является чрезмерные стрессы, депрессии и нервные потрясения. В детском — не стабильное психическое состояние матери во время вынашивания беременности. Признаки наличия болезни Патологические процессы в надпочечниках, обусловлены дисбалансом и нарушением некоторых групп важных гормонов, для нормальной работы всего организма.
Каждый гормон отвечает за свою симптоматику. Если существует недостаток альдостерона, то происходит чрезмерное выведение из организма такого минерала, как натрий. Тем самым происходит повышение уровня калия в крови и развитие гиперкалиемии, что чревато летальным исходом. Нарушение нормальной функции кортизола после нарушения альдостерона, может резко развиться надпочечная недостаточность.
Андрогены отвечают за строение и внутриутробное развитие половых признаков мужчины.
Основные заболевания надпочечников и их симптомы
Гормоны способствуют поддержанию процессов обмена, повышают стрессоустойчивость и сопротивляемость организма к внешним раздражителям. Немаловажную функцию надпочечники выполняют в своевременном половом развитии человека. Избыток или недостаток того, или иного гормона ведёт к серьёзным нарушениям со здоровьем, в некоторых случаях заболевания, связанные с расстройством этого органа могут приводить к летальному исходу.
Какие гормоны вырабатываются Надпочечники представляют собой парный орган, который находится сверху почек. Состоит из 2 слоёв: В корковом слое образуется свыше 30 различных стероидных гормонов кортикостероиды , которые выделяют в 3 основные группы:
Надпочечники аккумулируют и распределяют страхи с возможностью их трансформации.
Отгороженность Отсутствие простоты Часто мы путаем простоту с наивностью. Простота это отсутствие гордости в поведении. Человек, который ведёт себя просто, не ходит с выпеченной вперёд грудью, не смотрит на всех свысока, очень прост и близок со всеми. Он не считает себя слишком умным. В Ведах приводится такой несколько детский, но точный пример.
Люди, которые считают себя слишком умными, сравниваются с профессором Лягушкой. Профессор Лягушка, сидя в своём колодце, начал изучать размеры океана. Он пришёл к выводу, что размеры океана чуть больше его колодца. Но однажды он встретился с лягушонком, который видел океан. И когда лягушонок начал объяснять профессору Лягушке что такое океан, тот пытался представить его. Он начал расставлять руки, пытаясь представить какой океан, потом ноги, потом стал надуваться.
Связь характер человека и болезни. Аюрведа
Если испытывая чувство голода, вы очень раздражаетесь, или любое дело вас энергетически истощает и выматывает, то это уже повод задуматься, не связано ли это с выгоранием. Истощение надпочечников является результатом естественного процесса, в котором произошел сбой от того, что организм пребывает в состоянии постоянного стресса. Поэтому находясь постоянно в состоянии стресса, мы истощаем кору надпочечников, а хронически высокие уровни кортизола со временем становятся запредельно низкими.
Это все может вызывать боли, проблемы со сном, депрессию и беспокойство. Именно это состояние и называется выгоранием или истощением надпочечников чрезмерной надпочечниковой усталостью и проявляется рядом симптомов: Постоянное чувство усталости вплоть до того, что вам тяжело встать с постели.
Феохромоцитома. При этой болезни на надпочечниках (наших слишком много, они вызывают состояние возбуждения и страха.
Внезапно внутри зарождается непонятное чувство тревоги, от которого невозможно избавиться. Оно постепенно растет и спустя несколько минут превращается в страх. паническая атака делится на несколько этапов. Во время первого учащается пульс, словно сердце пытается вырваться из груди. Возникает тахикардия, с которой не могут справиться успокоительные препараты. Человек пытается бороться с нехваткой воздуха частыми неглубокими вдохами и выдохами, что приводит к уменьшению углекислого газа в организме.
Изменяется кислотность крови и появляется покалывание в конечностях или онемение. Картина дополняется головокружением, пациенту, который находился в стоячем положении во время паники, тяжело удержать равновесие.
Пролактин и кортизол — гормоны стресса
Высокий лоб создает видимость низких бровей, и на скулах есть значительный волосяной покров. Кожа — один из главных ключей к определению личности надпочечного типа: Пигментация происходит из-за отложения в коже темно-коричневого окрашивающего вещества различной интенсивности. Известно, что пигмент кожи имеет прямое отношение к реакции организма на свет, особенно на ультрафиолетовые лучи, на тепловое излучение и, следовательно, на выработку и расход энергии клетками.
Волосы надпочечного типа пышные, густые, сухие и грубые.
Вырабатывается в надпочечниках, яичниках (у женщин), плаценте (при беременности) и Как раз по этой причине они помогают преодолеть страх.
Другой вопрос, что им это не всегда удаётся самостоятельно, тогда на помощь можем прийти мы, как само-сознающие существа, могущие управлять своей полуавтоматической природой, ввиду его потенциальной способности к самовосстановлению, как репаративной функции. Как бы то ни было, но в этой статье я рассмотрю, как и ранее, эзотерические, психологические и психосоматические аспекты эндокринной системы, в которой надпочечники выполняют весьма существенную и значимую роль, связанную с управлением функциями внутренних органов через гормональную и психоэмоциональную активность.
Ведь не секрет, что проведённые гормональные исследования подтверждают наличие секреции норадреналина и кортизона при подавленном страхе, как впрочем, и гневе. Всё это и приводит к психосоматическим заболеваниям. Итак, надпочечники как система, связывающая их с функцией почек, подтверждают концепцию древних о том, что эта область — вместилище страхов. Но сегодня этого уже недостаточно, как в понимании механизма возникновения, так и его устранения.
Но эта информация не связывает нам руки, скорее наоборот, устраняет иллюзии преодоления в силу того, что страх не материальный объект. Его нельзя пощупать и увидеть, но можно прочувствовать. Страх — это динамичный импульс, который может быть видоизменён или попросту трансформирован. Кстати, по мнению разных исследователей именно избыточный вес — результат телесного выражения тревоги.
Заболевания надпочечников
Заболевания надпочечников, как и любых других эндокринных органов, могут проявляться как повышением, так и снижением продукции собственных гормонов. При этом патологический процесс может ограничиваться нарушением синтеза как одного, так и нескольких гормонов надпочечников.

- Прием эндокринолога
- Заболевания щитовидной железы и эндокринная офтальмопатия
- Лечение гипотиреоза
- Лечение хронического аутоиммунного тиреоидита
- Заболевания надпочечников
- Ожирение
- Нейроэндокринные заболевания
- Заболевания паращитовидных желез и остеопороз
- Гинекологическая эндокринология
- Диабетология
- Онкология в эндокринологии
- Хирургическая эндокринология
- Редкие эндокринные и метаболические заболевания
- УЗИ в эндокринологии
- Главная
- Взрослая клиника
- Эндокринология
- Заболевания надпочечников
Надпочечники являются парными железами, непосредственно прилегающими к верхним полюсам почек.
Этот эндокринный орган имеет жизненно важное значение. Гормоны надпочечников отвечают за адаптивные и защитные механизмы, обеспечивают выживание организма в условиях стресса и повышенной нагрузки, отвечают за уровень артериального давления и сопротивления сосудов, регулируют баланс, определяют реакцию организма на аллергены и воспалительные процессы, участвуют в регуляции обмена веществ, синтезе коллагена и работе репродуктивной системы.
Заболевания надпочечников, как и любых других эндокринных органов, могут проявляться как повышением, так и снижением продукции собственных гормонов. При этом патологический процесс может ограничиваться нарушением синтеза как одного, так и нескольких гормонов надпочечников.
В связи с этим жалобы пациентов с заболеваниями этих органов могут быть очень разнообразными и включать:
- прибавку или снижение веса (при синдроме Кушинга или хронической надпочечниковой недостаточности)
- повышение или снижение артериального давления (при феохромоцитоме, синдроме Конна или болезни Аддисона)
- приступы сердцебиения и жара (при феохромоцитоме)
- боли в животе, тошнота и рвота (при феохромоцитоме, надпочечниковой недостаточности)
- слабость и упадок сил (при хронической надпочечниковой недостаточности)
- потемнение кожных покровов или образование «растяжек» (при болезни Аддисона или синдроме Кушинга)
- характерное перераспределение жировой ткани с изменением внешности (при гиперкортицизме)
- боли в мышцах, парезы и параличи (при первичном гиперальдостеронизме)
- избыточное оволосение и алопеция (при нарушениях продукции половых стероидов) и многое другое
неспецифичности жалоб при многих заболеваниях надпочечников, такие пациенты, как правило, обращаются не к профильному специалисту (эндокринологу), проходят ненужные обследования и получают неадекватное лечение. Важно отметить, что при обращении пациента с заболеваниями надпочечников от врача требуются определенные знания, позволяющие объединить разрозненные симптомы в единую диагностическую концепцию эндокринного заболевания и назначить адекватное обследования.
Как правило, простого лабораторного определения уровня гормонов надпочечников бывает недостаточно. Об этом важно знать. Информативность эти тесты приобретают лишь в определенных условия, в ходе проведения диагностических проб, в том числе с введением ряда фармакологических препаратов.
Специалисты клиники Рассвет постоянно пополняют и обновляют свои навыки в области диагностики функциональных нарушений надпочечников, что позволяет эффективно, достоверно и с наименьшими затратами поставить верный диагноз и рекомендовать лечение.
Надпочечники

Надпочечники – парный орган, справа и слева они расположены над почками, лежат в забрюшинной клетчатке. Правый надпочечник треугольной формы, расположен над верхним полюсом правой почки, непосредственно примыкая к нижней полой вене. Левый надпочечник имеет полулунную форму, расположен частично над верхним полюсом левой почки, соприкасается с поджелудочной железой, селезенкой, кардиальной частью желудка. Кровоснабжаются надпочечники большим количеством артерий. Венозная кровь оттекает по центральной надпочечниковой вене (справа впадает непосредственно в нижнюю полую вену, слева – в левую почечную вену).
Гормоны надпочечников
В мозговом слое надпочечника вырабатываются:
- Адреналин – важный гормон в борьбе со стрессом. Активация данного гормона и его выработка увеличивается как при положительных эмоциях, так и стрессе, травмах. Под влиянием адреналина могут увеличиваться и расширяться зрачки, дыхание становится учащенным, увеличивается артериальное давление, ощущается прилив сил. Повышается сопротивляемость к болевым ощущениям.
- Норадреналин – гормон стресса, который считают предшественником адреналина. Оказывает меньшее воздействие на организм, участвует в регуляции артериального давления, что позволяет стимулировать работу сердечной мышцы
Корковое вещество надпочечников вырабатывает гормоны класса кортикостероидов, которые разделяют на три слоя: клубочковый, пучковый, сетчатая зона. Гормоны клубочковой зоны вырабатывают:
- Альдостерон – гормон отвечающий за обмен ионов калия и натрия в крови человека. Участвует в водно-солевом обмене, способствует увеличению циркуляции крови, повышает артериальное давление
- Кортикостерон – малоактивный гормон, участвует в водно-солевом балансе
- Дезоксикортикостерон – гормон, повышающий сопротивляемость в организме человека, придает силу мышцам и скелету, также регулирует водно-солевой баланс
Гормоны пучковой зоны надпочечников:
- Кортизол – гормон сохраняющий энергетические ресурсы организма, участвует в углеводном обмене. Уровень кортизола часто подается колебаниям, так утром его намного больше чем вечером
- Кортикостерон – (см. выше) также вырабатывается пучковой зоной
Гормоны сетчатой зоны:
- Андрогены – половые гормоны, влияющие на половые признаки: половое влечение, увеличение мышечной массы и силы, жировые отложения, уровень липидов и холестерина в крови
Исходя из вышеизложенного – гормоны надпочечников выполняют важную функцию в организме человека, их избыток либо дефицит может привести к нарушению во всем организме.
Болезни надпочечников можно разделить на патологию формы – опухоли, кисты и функции – альдостерома, кортикостерома, феохромоцитома, андростерома, эстрома. Помочь диагностировать заболевания надпочечников или выявить нарушения в их функциональности можно при помощи ряда обследований, которые назначает врач после собранного анамнеза. Для постановки диагноза врач определяет гормоны надпочечников, позволяющий выявить избыток или дефицит последних. При опухолях надпочечников основной скрининговый метод диагностики – УЗИ, однако более точную картину дает КТ или МРТ органов брюшной полости и забрюшинного пространства. Результаты обследования позволяют составить полную картину заболевания, определить причину, выявить те или иные нарушения в работе надпочечников и других органах и соответственно назначить лечение, которое может проводится как консервативным методом, так и оперативным вмешательством
Заболевания надпочечников:
Синдром Иценко-Кушинга – патологический симптомокомплекс, возникающий вследствие повышенного выделения опухолью из коры надпочечников гормона кортизола. Выработку кортизола и кортикостерона регулирует гипофиз путем выработки адренокортикотропного гормона. Деятельностью гипофиза управляют гормоны гипоталамуса – статины и либерины. Данная многоступенчатая регуляция необходима для обеспечения слаженности функций организма и обменных процессов, нарушение одного из звеньев может вызвать гиперсекрецию гормонов коры надпочечников, что приведет к развитию синдрома Иценко-Кушинга. В отличие от болезни Иценко-Кушинга синдром проявляется первичным увеличением гиперфункции коры надпочечника, в то время как при болезни Инценко-Кушинга в основе лежит АКТГ-продуцирующая аденома гипофиза. В 20 % случаев причиной синдрома Иценко-Кушинга является опухоль их коры надпочечника. Наиболее характерный признак синдрома – ожирение по кушингоидному типу (жировые отложения на лице, шее, груди, животе, спине при относительно худых конечностях), лицо становится красно-багрового цвета, наблюдается атрофия мышц, снижение тонуса и силы мускулатуры. Диагностика: определение экскреции кортизола в суточной моче, определение кортизола в крови, определение АКТГ в крови, проводят малую дексаметазоновую пробу(в норме прием дексаметазона снижает уровень кортизола, при синдроме Иценко-Кущинга снижения не происходит), выполняют КТ или МРТ органов брюшной полости. При наличии новообразования в надпочечнике проводится хирургическое лечение. Симптоматическое лечение при синдроме Иценко-Кушинга включает применение гипотензивных, мочегонных, сахароснижающих препаратов, сердченых гликозидов. При болезни Иценко-Кушинга проводится оперативное лечение аденомы гипофиза.
Синдром Конна (первичный гиперальдостеронизм, альдостерома) – симптомокомплекс, обусловленный большей продукцией альдостерона корой надпочечника. Причиной чаще всего является опухоль надпочечника, реже – гиперплазия клубочковой зоны коркового слоя. У больных уменьшается количество калия и увеличивается концентрация натрия в крови, из-за этого повышается артериальное давление.
Впервые синдром был описан ученым из Америки Конном в 1955 году, благодаря чему и получил свое название.
Симптомы: слабость, утомляемость, тахикардия, судороги, головная боль, жажда, парестезии конечностей, повышение артериального давления.
Синдром Конна сопровождается признаками поражения сердца и сосудов, почек, мышечной ткани. Артериальная гипертензия бывает злокачественной и устойчивой к гипотензивной терапии.
Диагностика: исследование электролитов крови (высокий натрий, низкий калий в крови), увеличение уровня альдостерона в плазме, подсчет суточного диуреза, определение уровня ренина в крови, соотношение активности альдостерона плазмы и ренина, определение уровня альдостерона в суточной моче, КТ или МРТ органов брюшной полости – определение новообразований в надпочечниках.
Лечебные мероприятия направлены на коррекцию высокого артериального давления, метаболический расстройств, а также на предотвращение возможных осложнений, обусловленных высоким артериальным давлением и снижением калия в крови. Консервативная терапии радикально не способна улучшить состояния пациентов, полное выздоровление происходит только после оперативного удаления опухоли.
Феохромоцитома – гормонально активная опухоль, активно секретирующая адреналин и норадреналин. Феохромоцитома приводит к выбросу в кровь адреналина или норадреналина, которые приводят к развитию специфических нарушений у пациентов – стойкое кризовое повышение артериального давления (иногда более 200/100 мм.рт.ст.), не поддающееся гипотензивной терапии, учащенное сердцебиение. Чаще всего феохромоцитома представлена опухолью надпочечника. Диагностика основывается на лучевых и гормональных методах исследования. Лучевая диагностика: КТ или МРТ органов брюшной полости и забрюшинного пространства. Гормоны: производится определение уровня хромогранина А, АКТГ, альдостерона, ренина, кортизола крови, определение метанефринов, норметанефринов в суточной моче. Заподозрить феохромоцитому позволяет наличие образование в надпочечнике, повышение уровня метанефринов и норметанефринов в суточной моче. Основной метод лечения при феохромоцитоме – адреналэктомия с опухолью. Подготовке к операции уделяется отдельное внимание – задачами предоперационной подготовки пациентов с феохромоцитомой являются нормализация уровня артериального давления, устранение опасных его колебаний в течение суток, урежение сердечного ритма. В качестве основного препарата, используемого для подготовки к операции, используется доксазозин (кардура). Препарат назначается не менее, чем за 2 недели до планируемой операции. Метод доступа при оперативное лечении зависит от размеров опухоли, расположении, гормональной активности
Эстрома – опухоль коры надпочечника, продуцирующая в большом количестве женские половые гормоны – эстрогены. Как правило эти опухоли злокачественные. Эстромы встречаются очень редко, клинически они проявляются у лиц мужского пола импотенцией, двусторонней гинекомастией, фенимизацией телосложения, иногда гипотрофией яичек. У большинства больных наряду с феминизацией имеются признаки гиперсекрецией глюко- и минералокортикоидов. Поэтому диагностика заключается в исследовании специфических гормонов в крови, выполнение КТ или МРТ органов брюшной полости. Лечение оперативное – удаление опухоли надпочечника.
Андростерома – гормонально активная опухоль надпочечника, вырабатывающая в больших количествах мужские половые гормоны. Картина заболевания у женщин характеризуется расстройством менструального цикла (аменореей или олигоменорей), гипертрофией клитора, оволосением лица и тела, маскулинизацией фигуры, огрубением голоса, иногда облысением головы по мужскому типу. У отдельных больных могут наблюдаться гипертония и расстройства углеводного обмена в виде гипергликемии и умеренно выраженного повышения сахара в моче. У мужчин андростерома встречаются крайне редко и не проявляются какими-либо внешними признаками, поэтому диагноз у них устанавливают в поздней стадии заболевания. Диагностика заключается в выполнении КТ органов брюшной полости или МРТ органов брюшной полости, содержании высокого титра андрогенов и их метаболитов в суточной моче. Лечение – удаление опухоли надпочечника
Гормонально неактивная опухоль надпочечника – образование надпочечника, чаще всего носящая доброкачественный характер, не продуцирующая в высоком количестве гормоны. Данные опухоли надпочечника могут быть различного размера. Пациентам с гормонально неактивными образованиями в надпочечнике менее 3 см показано наблюдение, исследование гормонов в динамике. При размерах опухолей более 3 см, либо при росте опухоли более 1 см за год показано лечение оперативным путем. Диагностика включает в себя гормональные и биохимические анализы крови и мочи, КТ или МРТ органов брюшной полости.
Хирургическое лечение заболеваний надпочечников:
В настоящее время операции на надпочечниках могут быть выполнены традиционным «открытым» доступом, либо с использованием высокотехнологических методов (эндоскопические операции). Стандартным доступом для адреналэктомии чаще всего являются люмботомия или лапаротомия – достаточно травматичные и трудоёмкие вмешательства. Так же могут использоваться такие доступы как чрездиафрагмальные, поддиафрагмальные, трансторакальные. Центр эндокринной хирургии широко использует эндоскопические методики в хирургии надпочечников, которые могут быть как лапароскопические, так и внебрюшинным доступом. Эндоскопические методики по сравнению с «открытой» операцией менее травматичные: при эндоскопических операциях 3 или 4 прокола по 1 см, пациенты меньше находятся на стационарном лечении, восстановительный сокращается в 2-3 раза. Вид оперативного вмешательства чаще всего определяется размером опухоли.
Хламидиоз — симптомы, диагностика, лечение, профилактика

Что такое хламидиоз?

Хламидиоз – специфическое инфекционное заболевание с половым путем передачи, возбудителем которого служит бактерия Chlamydia trachomatis. Она представляет собой внутриклеточный грамотрицательный микроорганизм, определенные серотипы которого провоцируют поражение разных тканей организма. Урогенитальный хламидиоз достаточно часто встречается в популяции среди всех ЗППП. Среди всех возрастных групп в Беларуси с наибольшей частотой выявляется у людей моложе 25 лет.
Симптомы хламидиоза

Единственным доказанным способом заражения хламидийной инфекцией как для мужчин, так и для женщин является половой контакт в любой форме с человеком, больным хламидиозом. У детей возможно инфицирование при прохождении через родовые пути больной матери.
Чаще всего встречается хламидиоз урогенитальной системы. Помимо этого возможно развитие хламидийной инфекции органов малого таза, аноректальной зоны, хламидийного фарингита и конъюнктивита. Также встречаются специфические бактериальные поражения со стороны других отделов тела: с поражением суставов (артрит), генерализованная хламидийная инфекция в виде пневмонии или перитонита.
Первые признаки хламидиоза, как правило, неспецифичны и дают повод врачу задуматься о различных инфекционных заболеваниях. При урогенитальном процессе ранние симптомы проявляются в виде выделений из половых органов, сопровождающихся зудом и повышенной чувствительностью в области промежности, отмечаются ложные позывы к мочеиспусканию. Как и при всех воспалительных процессах, будет повышена температура тела.
Хламидиоз мочеполовой локализации имеет некоторые различия в симптоматике у мужчин и у женщин. Известно, что более половины женщин не испытывают никаких симптомов хламидиоза. При развитии специфической симптоматики хламидиоза, клиническая картина будет следующая:
- женщина жалуется на слизисто — гнойное отделяемое из половой щели;
- отмечаются кровянистые выделения вне менструального цикла;
- присутствует явная болезненность при половом акте;
- отмечается жжение во время мочеиспускания;
- иногда беспокоит дискомфорт или болевые ощущения внизу живота.
С такими жалобами пациентка с подозрением на хламидиоз обычно приходит к гинекологу. При осмотре зоны промежности врач отмечает классические признаки хламидийной инфекции:
- гиперемия (покраснение) и отек слизистой выстилки уретры со слизисто — гнойным отделяемым;
- отек плюс значительная гиперемия шейки матки, сопровождающаяся также выделениями слизисто — гнойного секрета из шеечного канала.
Симптомы хламидиоза у мужчин можно описать следующим образом:
- наличие скудного слизистого или слизисто — гнойного секрета из уретрального канала;
- жжение и раздражающий зуд вплоть до болезненных ощущений при мочеиспускании;
- постоянный дискомфорт в зоне уретры;
- отмечается болезненность при половом акте;
- увеличивается частота мочеиспусканий;
- могут возникать болевые ощущения в зоне промежности, которые распространяются на область прямой кишки.
Пациент с данными жалобами попадает, как правило, на прием к урологу. При осмотре мужчины с хламидиозом врач отметит: гиперемию и значительный отек слизистой вокруг мочеиспускательного канала, и сопутствующие слизисто — гнойные выделения из уретры.
Диагностика хламидиоза

При предъявлении характерных жалоб и при выявлении специфических признаков, указывающих на развитие хламидиоза, лечащий врач обязательно назначит пациенту проведение лабораторных анализов. Только с помощью специальных тестов можно подтвердить или опровергнуть наличие бактериальной хламидийной инфекции.
В современной практике применяется несколько высоко чувствительных методов:
- тест — системы для идентификации частей ДНК или РНК хламидий;
- способ выделения возбудителя хламидиоза методом клеточного культивирования.
Симптомы урогенитального хламидиоза во многом сходны с проявлениями прочих ЗППП, поэтому перед врачом стоит задача провести дифференциальную диагностику с выявлением истинного возбудителя уретрита или цервицита. Это обусловливает целесообразность забора биоматериала для проведения ряда лабораторных проб для исключения инфицирования другими патогенными микроорганизмами, в частности, гонококком, трихомонадой, микоплазмой. Условно — патогенная флора (кандиды), а также вирусы (например, вирус простого герпеса) могут вызывать сходные с хламидиозом симптомы, и подлежат проверке в лаборатории.
Лечение хламидиоза

Обоснованием для назначения и начала лечения служит обнаружение возбудителя хламидиоза в организме с помощью лабораторных исследований. Причем хорошую антибиотикотерапию должен пройти и половой партнер инфицированного пациента. Такой подход является обязательным и необходим для полного выздоровления от хламидиоза, для предупреждения возникновения осложнений заболевания, для предотвращения распространения бактериальной инфекции и заражения других людей.
Отдельные группы населения имеют свои особенности при проведении лекарственной терапии хламидиоза:
- инфицированные беременные женщины нуждаются в лечении независимо от срока гестации, терапия проводится совместно с акушером — гинекологом, выбор медикаментов осуществляется с учетом их потенциального влияния на плод;
- терапия новорожденных проводится при участии врача неонатолога.
Препаратами выбора при лечении хламидиоза являются: доксициклин, джозамицин, азитромицин. К альтернативным антибактериальным препаратам относят фторхинолоны: левофлоксацин и офлоксацин.
Если эффекта от лечения не наблюдается, то необходимо исключить инфицирование другим видом микроорганизмов или назначить лекарственный препарат из другого фармакологического ряда.
При констатации клинического выздоровления необходимо провести лабораторный контроль через 14 дней после завершения терапии. При отрицательных результатах тестирования пациенты снимаются с диспансерного учета.
В настоящее время разработаны и применяются врачами нашей клиники клинические рекомендации для эффективной терапии ЗППП, в том числе хламидиоза. Следует понимать, что правильное грамотное назначение лечения при хламидиозе позволяет достаточно быстро устранить клинические проявления болезни и не допустить инфицирования партнера.
Глаукома
Содержание
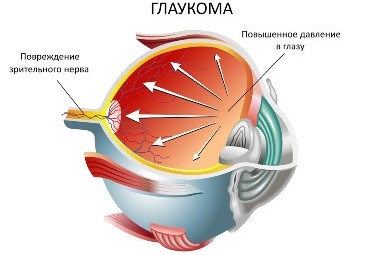
Глаукома – это прогрессирующее заболевание, приводящее к необратимой слепоте. В связи с повышенным внутриглазным давлением при глаукоме происходит разрушение клеток сетчатки, атрофируется глазной зрительный нерв, и зрительные сигналы перестают поступать в головной мозг. Человек начинает хуже видеть, нарушается периферическое зрение, в результате чего ограничивается зона видимости.
Упоминания о глаукоме (в переводе с греческого это слово означает «зеленый цвет моря») встречаются еще в работах Гиппократа, датированных 400-м годом до нашей эры. Однако современные представления о глаукоме начали складываться только в середине IX века.
В настоящее время под глаукомой понимают довольно большую группу заболеваний, зачастую разного происхождения и с разным течением. До сих пор нет единого мнения о том, что является причиной развития этих недугов, однако при отсутствии лечения их исход одинаков – атрофия зрительного нерва и слепота.
Как видит человек с глаукомой


В «группы риска» возникновения глаукомы входят:
- люди старше 60-70 лет, даже не предъявляющие жалоб на глаза;
- люди после 40 лет, у которых:
- внутриглазное давление находится в верхней границе нормы;
- разница между внутриглазным давлением правого и левого глаз составляет более 5 мм рт. ст.;
- разница между внутриглазным давлением, измеренным утром и вечером, составляет более 5 мм рт. ст.;
- люди с высокой степенью близорукости после 40-50 лет, с высокой степенью дальнозоркости (особенно женщины после 50 лет);
- люди с повышенным внутриглазным давлением, независимо от возраста;
- люди с пониженным (относительно возрастной нормы) артериальным давлением;
- люди с диабетом, эндокринными, нервными и сердечно-сосудистыми заболеваниями;
- люди, перенесшие травмы глаз, воспалительные заболевания (увеиты, иридоциклиты и др.) глаз, операции на глазах;
- родственники (в том числе дальние) больных глаукомой со схожими особенностями строения глаза;
- люди, проходящие длительный курс лечения гормональными препаратами.
Глаукома может возникнуть в любом возрасте, но чаще всего это заболевание развивается у пожилых людей.
1 случай глаукомы примерно на 10000 новорождённых детей.
Первичную глаукому специалисты диагностируют примерно у 0,1% населения.
В этой возрастной группе глаукома наблюдается примерно в 1,5-2% случаев.
По данным Всемирной организации здравоохранения, глаукома является основным заболеванием, при отсутствии своевременного лечения необратимо вызывающим слепоту. Более 5 млн человек потеряли зрение вследствие глаукомы, что составляет 13,5% от всех слепых в мире.
Причины развития глаукомы
В здоровом глазу постоянно поддерживается определенное давление (18-22 мм рт. ст.) благодаря балансу притока и оттока жидкости. При глаукоме такая циркуляция нарушается, жидкость накапливается, и внутриглазное давление начинает расти. Зрительный нерв и другие структуры глаза испытывают повышенную нагрузку, нарушается кровоснабжение глаза. В результате глазной нерв атрофируется, и зрительные сигналы перестают поступать в головной мозг. Человек начинает хуже видеть, нарушается периферическое зрение, в результате чего ограничивается зона видимости – и в итоге может наступить слепота.
Глаукома – необратимое заболевание. Поэтому очень важно начать лечение вовремя.
Основными симптомами глаукомы являются:
- боль, резь, ощущение тяжести в глазах, сужение поля зрения;
- затуманивание зрения, появление «сетки» перед глазами;
- при взгляде на яркий свет, например, на лампу, перед глазами появляются «радужные круги»;
- ухудшение зрения в вечернее и ночное время суток;
- чувство увлажнения глаза;
- незначительные боли вокруг глаз;
- покраснение глаз.
Формы глаукомы
- Открытоугольная глаукома
- Закрытоугольная глаукома
Открытоугольная форма диагностируется в более чем 90% случаев заболеваемости глаукомой. При открытоугольной глаукоме доступ к естественной дренажной системе открыт, но нарушены ее функции. Результат — постепенное повышение внутриглазного давления. Как правило, открытоугольная глаукома характеризуется бессимптомным, практически незаметным течением заболевания. Так как поле зрения сужается постепенно (процесс может продолжаться несколько лет), человек иногда совершенно случайно обнаруживает, что у него видит только один глаз. В некоторых случаях можно выявить жалобы на периодическое появление радужных кругов при взгляде на источник света, «затуманивание», астенопические жалобы, связанные с ослаблением аккомодации.
При закрытоугольной форме глаукомы внутриглазная жидкость накапливается из-за того, что нет доступа к естественной дренажной системе глаза, – радужка перекрывает угол передней камеры. В результате чего давление нарастает, и это может привести к острому приступу глаукомы, который сопровождается:
- резкой болью в глазу и соответствующей половине головы;
- явными зрительными нарушениями (затуманивание зрения или его резкое понижение вплоть до полной слепоты);
- покраснение глаза (расширение сосудов переднего отрезка глазного яблока), отек роговицы, уменьшение глубины передней камеры, расширение зрачка и отсутствие его реакции на свет;
- появлением ореолов вокруг источников света.
Врачи-офтальмологи обращают внимание на то, что в результате острого приступа глаукомы возможна внезапная потеря зрения.
Диагностика глаукомы
Чтобы выявить начало заболевания, простого измерения внутриглазного давления недостаточно. Необходимо детально изучить глазное дно и диск зрительного нерва, а также исследовать поля зрения, то есть провести тщательное диагностическое обследование.
В офтальмологических клиниках «Эксимер» обследование выполняется при помощи целого комплекса современного компьютеризированного оборудования и включает в себя:
- исследование поля зрения (при помощи компьютерного периметра);
- измерение рефракции (способности оптической системы глаза преломлять световые лучи);
- измерение внутриглазного давления;
- ультразвуковые исследования;
- определение глубины передней камеры глаза и толщины хрусталика (так как зачастую причиной высокого давления является смещение или увеличение хрусталика);
- с помощью гониоскопии оценивается строение угла передней камеры, через который осуществляется отток жидкости из глаза.
Также в ходе диагностики обязательно проводится обследование на компьютерном периметре и на анализаторе глазного дна – уникальном приборе, имеющемся в оснащении единичных российских клиник. Это позволяет выявить начальные проявления глаукомы, возникающие до изменений в поле зрения, и вовремя остановить начавшийся патологический процесс.

Мнение эксперта
Пашинова Надежда Федоровна
Главный врач московской офтальмологической клиники «Эксимер», врач-офтальмохирург высшей категории, доктор медицинских наук, доцент, академик РАЕН
Глаукому окружает огромное количество слухов и столько же заблуждений. Одни считают, что в группе риска находятся только пожилые люди, другие уверены, что пропустить первые симптомы заболевания невозможно, третьи и вовсе пытаются лечиться самостоятельно, назначая себе капли для понижения внутриглазного давления или используя народные средства.
В итоге получается, что до приема офтальмолога пациент доходит уже в состоянии, далеком от начальной стадии патологического процесса. Изменения, которые происходят в глазу пациента до обращения в клинику, к сожалению, могут быть необратимыми. Именно поэтому мы рекомендуем регулярно проходить обследование органа зрения каждому пациенту независимо от того, есть ли у него жалобы или видимые симптомы заболевания.
Как бороться с глаукомой?
- Консервативное (медикаментозное) лечение
- Антиглаукомные операции
- Одномоментное лечение глаукомы и катаракты
- Лечение глаукомы у детей
- Экстренная помощь при остром приступе глаукоме
- Что надо знать при глаукоме
Помните, без своевременного обнаружения заболевания и вовремя начатого лечения зрение безвозвратно утрачивается! Клиника «Эксимер» предлагает своим пациентам самые прогрессивные и надежные методы диагностики и лечения глаукомы. Не откладывайте лечение, не стоит рисковать здоровьем своих глаз!