Холецистопанкреатит что это такое симптомы и лечение диета
Здоровье человека
Девять десятых нашего счастья основано на здоровье
- Главная
- Карта сайта
Холецистопанкреатит МКБ 10
Общие сведения
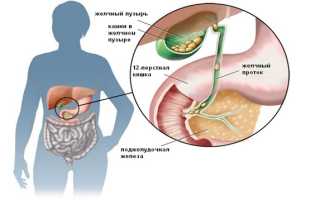
Холецистопанкреатит — это заболевание, для которого характерно сочетание воспалительных процессов желчного пузыря и поджелудочной железы. Эта болезнь является одним из наиболее распространенных недугов ЖКТ. Код холецистопанкреатита по МБК-10 — K86.8.2. Для заболевания характерны болевые ощущения в правом и левом подреберьи, эпигастрии, продолжительная рвота и другие характерные симптомы. Главная причина этой проблемы определяется тесной анатомо-физиологической связью между указанными двумя органами.
Следовательно, если поражается один из этих органов, то существует вероятность перехода патологического процесса и на второй орган. Кроме того, при остром холецистопанкреатите в патологический процесс вовлекается печень. В этом органе могут происходить дистрофические и некротические нарушения.
Патогенез
Если при заболевании одного из органов происходит сбой саморегуляции сфинктерной системы фатерова соска, то в определенный момент происходят патологические изменения в другом органе. Механизм проявления холецистопанкреатита связан с нарушением пассажа желчи и сока поджелудочной железы в двенадцатиперстную кишку. Если этот процесс происходит нормально, то обратный заброс секрета не происходит ввиду функционирования сфинктеров панкреатического и общего желчного протока. Если развивается внутрипротоковая гипертензия вследствие дискинезии сфинктера Одди или механической обтурации фатерова сосочка, желчь начинает попадать в проток поджелудочной железы.
Как следствие, отмечается активация фосфолипазы и других панкреатических энзимов. Из составляющих желчи образуются вещества с высокой токсичностью, которые постепенно разрушают орган.
Реже фиксируются случаи, когда у больных с панкреатитом ферменты забрасываются в желчевыводящие пути, что и провоцирует проявление холецистита.
Отмечается и дополнительный фактор, которым является распространение патогенной флоры гематогенным, рефлюксным и лимфогенным путем.
Острые формы заболевания характеризуются катаральным или гнойно-некротическим воспалительным процессом, при хроническим — фиброзно-дегенеративным.

Поджелудочная железа и желчный пузырь
Классификация
Систематизируя формы заболевания, учитывают особенности его течения и характер гистологических изменений.
С учетом основных морфологических изменений определяются такие формы холецистопанкреатита:
- гнойный;
- экссудативный;
- некротически-деструктивный;
- атрофический.
В зависимости от характера течения болезни определяются такие виды болезни:
- Острый холецистопанкреатит – развивается резко, если происходит механическая обструкция или серьезные нарушения питания. Острый тип болезни отличается сильным болевым и регургитационным синдромами. Это опасное состояние, так как при отсутствии правильной терапии летальность может составлять до 55%.
- Хронический холецистопанкреатит – эта болезнь развивается постепенно. При этом отмечаются диспепсические признаки, ощущение дискомфорта в подреберной и эпигастральной областях. Так как происходит постепенная дегенерация поджелудочной железы, нарушаются процессы пищеварения, и это явление постепенно прогрессирует. Код болезни по МКБ-10 — K86.8.2.
- Хронический рецидивирующий холецистопанкреатит – как правило, это состояние развивается на фоне острой формы болезни, реже – вследствие предшествующего персистирующего течения.
Причины
Сочетанное воспаление поджелудочной железы и желчного пузыря происходит на фоне изначального поражения одного из органов. Примерно в 85% случаев болезнь развивается на фоне холецистита, в 15% — процесс начинается в поджелудочной железе, после чего он осложняется вторичным ферментативным холециститом. Развитие холецистопанкреатита определяет действие следующих факторов:
- Механическая обтурация фатерова сосочка – если пути выделения желчи, панкреатического сока блокируются, отмечается билиарный застой. В итоге в желчном пузыре накапливается слишком большое количество кишечной флоры, и орган воспаляется. Также повышается внутрипротоковое давление в панкреатической железе, и в ткани попадают собственные энзимы, что ведет к воспалительно-деструктивным нарушениям.
- Дисфункция сфинктера Одди — при постоянном раздражении небольшими конкрементами развивается дискинезия гладких мышц фатерова сосочка. Вследствие билиарно-панкреатического и панкреато-билиарного рефлюкса желчь попадает в поджелудочную железу. Также в желчные пути попадают панкреатические ферменты. Внутрипротоковая гипертензия на фоне гипертонуса сфинктера Одди является усугубляющим фактором.
Что касается непосредственных причин заболевания, то наиболее распространенными из них являются:
- инфекционные заболевания;
- сахарный диабет;
- нарушенный обмен веществ;
- язва желудка;
- желчнокаменная болезнь;
- воспалительные процессы в желчном пузыре;
- заражение паразитами;
- онкологические процессы.
Провоцирует развитие этой болезни и неправильное питание, а также вредные привычки. Те, кто много курит и потребляет спиртное часто и в больших количествах, существенно повышают вероятность заболеть холецистопанкреатитом.
Воспалительные процессы в поджелудочной железе и желчном пузыре возможны из-за бесконтрольного приема медикаментозных средств.
Провоцирующим фактором является стресс и сильные эмоциональные нагрузки.
Еще один фактор, который может спровоцировать этот недуг, это наличие в организме очагов бактериальной инфекции. Даже хронический гайморит или кариес могут привести к развитию холецистопанкреатита.
Симптомы холецистопанкреатита
Клинические симптомы хронического холецистопанкреатита могут быть очень разнообразными и проявляться как признаками воспаления панкреатической железы, так и воспалительного процесса желчного пузыря. Как и острый тип болезни, хронический холецистопанкреатит проявляется болезненностью в животе, которая локализуется в эпигастральной области или подреберьях. При острой форме боль усиливается после того, как человек поел жирную пищу или употребил алкоголь. Также вероятна многократная рвота, в которой обнаруживаются примеси желчи. Но облегчения больному она не приносит.
Также при развитии заболевания проявляются следующие симптомы:
- диспепсические проявления — тошнота, отрыжка, горечь во рту, чувство тяжести в животе;
- нарушение стула – кал обесцвечивается, в нем присутствует непереваренная пища, дефекация учащается до нескольких раз в день;
- моча приобретает темную окраску;
- могут желтеть склеры, кожа и слизистые;
- из-за постоянной боли может отмечаться бессонница;
- в период обострения наблюдается лихорадка, понижение артериального давления и ощущение общей слабости.
В целом симптомы этого недуга схожи с проявлениями других болезней пищеварительной системы. При хронической форме отмечаются периоды ремиссии и обострений. В период обострений болезни печень увеличена, что врач определяет в процессе пальпации.
При обструктивной форме заболевания, которая является очень тяжелой, происходит закупорка протоков поджелудочной железы, и пищеварительные процессы нарушаются. Как следствие, воспаляются другие органы ЖКТ.
У некоторых больных возникают редкие симптомы этой болезни. К ним относятся:
- асцит;
- поражение мелких сосудов;
- ложные кисты.
Анализы и диагностика
 Специалист может заподозрить холецистопанкреатит, если пациент жалуется на типичные проявления и у него присутствуют определенные физикальные симптомы. Но для того, чтобы подтвердить диагноз, требуется проведение комплексного обследования. Для этого практикуются лабораторные и инструментальные исследования. Самыми информативными при постановке диагноза являются следующие методы:
Специалист может заподозрить холецистопанкреатит, если пациент жалуется на типичные проявления и у него присутствуют определенные физикальные симптомы. Но для того, чтобы подтвердить диагноз, требуется проведение комплексного обследования. Для этого практикуются лабораторные и инструментальные исследования. Самыми информативными при постановке диагноза являются следующие методы:
- Биохимический анализ крови – при проведении этого лабораторного исследования определяется существенное увеличение показателей прямого билирубина и щелочной фосфатазы. Если отмечается некроз поджелудочной железы, растет уровень АСТ и АЛТ. Ввиду недостаточности пищеварения обнаруживается гипоальбуминемия и диспротеинемия.
- Микроскопический анализ кала – в нем обнаруживают остатки пищи, которая не переварилась, зерна крахмала и много неисчерченных мышечных волокон. Также проводят исследование кала на альфа-амилазу. Если содержание этого фермента увеличено в 3-4 раза, диагноз подтверждается.
- Общий анализ крови – при обострении болезни отмечается повышение СОЭ, небольшой лейкоцитоз.
- Биохимическое исследование мочи – может определяться уробилин и билирубин.
- Иммуноферментные исследования крови – его проводят, если у больного подозревается гельминтоз.
- УЗИ органов брюшной полости – при таком исследовании можно определить признаки поражения желчного пузыря, поджелудочной железы. Для заболевания характерно наличие отечности желчного пузыря, утолщение его стенок, конкременты, а также деформация контуров поджелудочной железы, неоднородность паренхимы.
- МРТ – исследование проводят, если другие методы недостаточно информативны. С помощью магнитно-резонансной панкреатохолангиографии удается подробно изучить особенности структуры поджелудочной и билиарной системы. С помощью этого метода можно выявить кисты, участки некроза, патологии печени и ПЖ.
- Ретроградная холангиопанкреатография – с помощью этого метода визуализируют панкреатические протоки и желчевыводящие пути, позволяет оценить, в каком состоянии сфинктер Одди, определить диаметр желчных протоков.
- Рентгенограмма — проводят, чтобы исключить наличие патологий других органов ЖКТ.
Дифференциальную диагностику проводят, прежде всего, с острым аппендицитом.
Лечение холецистопанкреатита
Выбирая тактику лечения, учитывается ряд важных факторов: динамика развития заболевания, наличие морфологических изменений в органах и сопутствующие расстройства. Если у больного развивается острый холецистопанкреатит, его госпитализируют в хирургическое стационарное отделение и обеспечивают ему функциональный покой органов пищеварения. Как правило, практикуется голодание, декомпрессия кишечника. При необходимости проводится зондовое питание — парентеральное или энтеральное.
Лечение хронического холецистопанкреатита предусматривает не только медикаментозное лечение, но и строгое соблюдение соответствующей диеты со строгим ограничением жирной еды и уменьшением углеводной пищи.
Доктора
специализация: Гастроэнтеролог / Гепатолог / Хирург
Дукельская Ирина Юрьевна
3 отзываЗаписаться
Хронический холецистит и панкреатит
Хронический холецистит или желчнокаменная болезнь, осложненные хроническим билиарным панкреатитом, — одно из распространенных сочетаний, с которыми к нам в центр все чаще и чаще обращаются пациенты.
Лечение начинается с приема гастроэнтеролога, н котором вы получите подробную консультацию врача по диагностике и лечению, которые помогут:
- выявить точную причину заболевания;
- подобрать оптимальное лечение;
- избавиться от неприятных симптомов и предотвратить опасные осложнения.
В случае сочетания хронического холецистита и хронического панкреатита перед началом лечения необходимо выявить, какая патология желчного пузыря и желчных путей является причиной данного состояния. От этого зависит выбор дальнейшей тактики лечения – консервативный или оперативный подход.
Лечение хронического холецистита, осложненного острым панкреатитом, обычно проводится в стационаре. Для снятия острого приступа используются диета, которая направлена на создание покоя для поджелудочной железы, — голодание в первые дни с постепенным включением протертых нежирных блюд, и лекарственные препараты для снятия болевого приступа и коррекции ферментной недостаточности.
При наличии хронического холецистита с образованием камней и сопутствующего острого или хронического панкреатита холецистэктомия (удаление желчного пузыря) является необходимым условием для лечения. Оперативное лечение проводится в стадии ремиссии панкреатита после подробного обследования желчного пузыря и желчных путей и их подготовки к оперативному вмешательству. Тщательно проведенное обследование является залогом проведения успешной операции и отсутствия осложнений, в частности постхолецистэктомического синдрома.
После удаления желчного пузыря рекомендуется придерживаться диеты и наблюдаться у врача для исключения развития осложнений.
При сочетании хронического некалькулезного (без камней в желчном пузыре) холецистита и хронического панкреатита для лечения используются:
- Лечебная диета и лекарственные препараты, направленные на создание покоя для поджелудочной железы.
- Лекарственные препараты для снятия болевого приступа и нормализации оттока желчи.
- Лекарственные препараты для корректировки ферментной недостаточности при ее наличии.
Пациент в результате лечения получит
- Ослабление симптомов и улучшение качества жизни.
- Профилактику осложнений и удлинение ремиссии.
- Торможение воспалительного процесса в поджелудочной железе.
- Устранение факторов риска.
Советы и рекомендации
После снятия обострения мы рекомендуем придерживаться диеты лечебного стола 5п (панкреатический) в щадящем или расширенном варианте, отказаться от алкоголя и курения и принимать лекарственные препараты, назначенные врачом.
Справочная информация
Длительное течение хронического холецистита, в особенности калькулезного с образованием камней, может стать причиной приступа острого панкреатита или постепенного развития хронического билиарного панкреатита. Это связано с анатомическими особенностями строения желудочно-кишечного тракта и с близким соседством общего желчного протока и панкреатического протока. Общий желчный проток и панкреатический проток при впадении в двенадцатиперстную кишку объединяются и регулируются специальной мышечной структурой – сфинктером Одди.
Справочная информация
Основные симптомы
- боли в животе и тяжесть в правом подреберьи;
- тошнота, рвота;
- неприятные привкусы во рту;
- вздутие живота, метеоризм, послабление стула;
- похудение, снижение аппетита.
Механизм развития заболевания
Среди возможных причин такого сочетания можно отметить:
- наличие хронического холецистита в течение длительного времени и неэффективное его лечение;
- длительное бессимптомное течение хронического калькулезного холецистита, что не побуждает пациентов обращаться к врачу за лечением;
- распространение ожирения в популяции населения, что способствует развитию нескольких взаимосвязанных заболеваний ЖКТ;
- нарушения в питании и не соблюдение диеты при хроническом холецистите.
Какие заболевания способствуют развитию билиарнозависимого панкреатита?
Различные патологии гепатобилиарной зоны, состоящей из печени, внутри и внепеченочных желчных путей и желчного пузыря, могут привести к развитию острого или хронического билиарнозависимого панкреатита, воспалительного заболевания поджелудочной железы. К таким заболеваниям относится хронический холецистит, прежде всего калькулезный (желчнокаменная болезнь), постхолецистэктомический синдром, функциональные расстройства сфинктера Одди и желчного пузыря.
Почему хронический холецистит и другие патологии желчных путей могут стать причиной острого или хронического панкреатита?
Одновременно с обработанной желудком пищей в двенадцатиперстную кишку должны поступать желчь из общего желчного протока и ферменты поджелудочной железы из панкреатического протока. При хроническом холецистите мелкие камни (диаметром до 4 мм) и густая желчь (билиарный сладж), образовавшиеся в желчном пузыре, создают препятствие току желчи по желчному протоку. Задержка поступления желчи в двенадцатиперстную кишку приводит к задержке прохождения пищи по кишке и нарушению переваривания жиров. Все это может привести к забросу содержимого двенадцатиперстной кишки в панкреатический проток или задержке поступления ферментов поджелудочной железы из панкреатического протока. Оба этих фактора вызывают повреждение поджелудочной железы с развитием в ней воспалительного процесса – панкреатита.
Кроме того при нарушении прохождения желчи по общему желчному протоку давление в нем повышается и желчь, содержащая микроорганизмы и активные вещества, может попадать в панкреатический проток и повреждать ткани поджелудочной железы, так же вызывая ее воспаление. Микроповреждения сфинктера Одди мелкими камнями (диаметр до 4 мм) приводят к появлению новообразований на его стенках, также препятствующих прохождению желчи и повышению давления в желчном протоке.
Когда необходимо обратиться к врачу?
При появлении повторяющихся болей в животе и нарушениях пищеварения необходима консультация гастроэнтеролога для исключения хронического панкреатита и холецистита.
Пациенты болеющие желчнокаменной болезнью более 10 лет входят в группу риска по хроническому панкреатиту даже при отсутствии какой-либо симптоматики. Поэтому всем пациентам с хроническим холециститом рекомендуется проводить лечение, направленное на коррекцию оттока желчи и профилактику панкреатита.
Хронический холецистит
Хронический холецистит является воспалительным заболеванием желчного пузыря, сочетающимся с моторно-тоническими сбоями в работе желчевыводящей системы. Заболеваемость составляет 6−7 больных на 1000 человек. Встречается она во всех возрастных группах, однако им преимущественно страдают люди среднего возраста (40–60 лет). Заболевание встречается чаще у женщин (в 3−4 раза). Холецистит распространен в развитых с экономической точки зрения странах.
Причины
Врачи связывают патогенез заболевания с нарушением нормальной циркуляции желчи, ее застоем и загустеванием. Впоследствии присоединяется инфекция, провоцирующая воспалительный процесс. Хронический холецистит характеризуется медленным развитием, вялым течением. Он в некоторых случаях может постепенно переходить на желчевыводящие пути со стенок желчного пузыря. Длительному течению свойственны: деформации пузыря, спайки, сращения с органами, находящимися рядом, формирование свищей.
Развитие хронического холецистита может быть спровоцировано следующими факторами:
- врожденными нарушениями строения желчного пузыря, снижением тонуса (гиподинамия), опущением различных органов брюшной полости, изменениями во время беременности (способствуют застою желчи, обусловленному механически);
- нарушением диеты (ожирение, алкоголизм, переедание, регулярное потребление острой или жирной пищи);
- дискинезиями желчевыводящих путей по гипотипу;
- наличием кишечных паразитов (лямблий, амеб, аскарид, описторх);
- желчнокаменной болезнью (ЖКБ).
Симптомы
Болевой синдром. Является основным симптомом хронического холецистита. Болевые ощущения локализуются в правом подреберье, иногда в эпигастральной области, они иррадиируют в правую лопатку, плечо, ключицу, левое подреберье. Возникновение болевого синдрома и его усиление зачастую являются следствием нарушения диеты, стресса, физической нагрузки, переохлаждения, сопутствующей инфекции. Боль может быть различной в зависимости от течения воспалительного процесса (ноющая, интенсивная, постоянная, тянущая и т. д.).
- Симптом Кера. Проявляется болезненностью при надавливании в проекции желчного пузыря.
- Симптом Мерфи. Представляет собой значительное усиление болевого синдрома на вдохе при пальпации желчного пузыря.
- Симптом Грекова − Ортнера. Характеризуется болезненностью в зоне желчного пузыря во время поколачивания справа по реберной дуге.
- Симптом Георгиевского − Мюсси. Болезненные ощущения при надавливании на правый диафрагмальный нерв, расположенный между ножками грудино-ключично-сосцевидной мышцы.
Диспепсический синдром. Его проявления – отрыжка горечью или постоянный горький привкус во рту. Зачастую пациенты отмечают чувство распирания в верхней части живота, нарушение стула, вздутие кишечника. Реже поступают жалобы на тошноту, рвоту горечью.
Повышение температуры тела. Отмечается при обострении холецистита. Как правило, лихорадка субфебрильная, фебрильные значения достигаются редко. Сильный озноб, выраженная потливость всегда являются следствием гнойного воспаления.
Желтуха. При хроническом холецистите встречается редко, зачастую при затруднении оттока желчи вследствие скопления эпителия, слизи или паразитов в желчном протоке или при холангите.
Диагностика
Анализ крови. В результатах пробы крови во время обострения нередко обнаруживается увеличение показателей СОЭ, эозинофилия, нейтрофильный лейкоцитоз, сдвиг влево лейкоцитарной формулы. Осложненные формы сопровождаются увеличением в крови уровня холестерина, билирубина, трансаминаз.
Дуоденальное зондирование. Выраженность воспалительного процесса характеризуют результаты анализов желчи, полученной из организма при дуоденальном зондировании. Как правило, в таком случае желчь мутная, в ней наблюдаются хлопья, значительная примесь слизи, клеточного детрита, цилиндрического эпителия.
Бактериологическое исследование. Анализу подвергаются все порции желчи. Это дает возможность определить этиологию воспалительного процесса и восприимчивость микрофлоры организма к антибиотикам.
УЗИ и рентген. Рентгенологическое исследование позволяет обнаружить различные признаки морфологических или функциональных изменений желчного пузыря или прочих органов пищеварения. Контрастное исследование желчного пузыря (холангиография, холецистография) дает возможность выявить нарушения концентрационной способности, нарушения двигательной функции, деформацию.
Радиоизотопный метод. Изучение состояния желчевыводящих путей и анализ поглотительно-выделительной функции печени могут проводиться радиоизотопным методом. Более точная диагностика достигается в сочетании с фракционным многокомпонентным дуоденальным зондированием. Более детальное изучение желчного пузыря и протоков возможно радиорентгенохромодиагностическим методом. С помощью УЗИ удается установить отсутствие конкрементов, а также дать оценку сократительной способности и состоянию стенки желчного пузыря (признаком хронического холецистита является ее утолщение на 4 мм и более).
Лечение
Медикаментозное. Лечение хронического холецистита почти всегда проводится гастроэнтерологом консервативно. В период обострения оно направлено на ликвидацию острых симптомов, санацию очага бактериальной инфекции при помощи антибиотикотерапии (используются для этого препараты широкого спектра действия, зачастую они относятся к группе цефалоспоринов), дезинтоксикацию организма (введение растворов хлорида натрия, глюкозы), восстановление нормальной пищеварительной функции (различные ферментные препараты). Обезболивание и снятие воспаления при лечении достигаются препаратами группы нестероидных противовоспалительных средств (НПВС), а спазм гладкой мускулатуры желчного пузыря и его протоков снимается спазмолитиками. Устранение застоя желчи осуществляется при помощи препаратов, способствующих усилению перистальтики желчных путей (оливкового масла, облепихи, магнезии). Холеретики используются редко.
Оперативное. Хронический калькулезный холецистит является показанием к хирургическому удалению желчного пузыря, который является источником образования конкрементов. Операция не является экстренной мерой и назначается планово. Применяются лапароскопическая операция или холецистэктомия. Ослабленным и пожилым пациентам показана чрескожная холецистостомия.
Нехирургическое. При наличии противопоказаний к операции используют нехирургическое дробление камней (экстракорпоральную ударно-волновую литотрипсию), однако в скором времени, как правило, происходит их повторное формирование.
Чтобы записаться в клинику «ABC-Медицина» для лечения хронического холецистита, позвоните по телефону +7 (495) 223-38-83.
Холецистопанкреатит: симптомы, терапия
Все чаще у людей диагностируется острый холецистопанкреатит. Симптомы его схожи с другими заболеваниями ЖКТ. Это обусловлено влиянием окружающей среды на организм человека, продуктами питания, содержащими ГМО и частыми стрессами.
Врачи отмечают распространенность этого заболевания, причем чаще всего ему подвержены женщины. Что представляет собой острый холецистопанкреатит (симптомы и лечение)? Это заболевание желчного пузыря и поджелудочной железы. До сих пор врачи точно не установили связь между этими двумя органами, влияние их друг на друга и одновременное их воспаление.
Причины
Причины появления самые разные. Толчком к возникновению недуга могут служить разного рода бактерии, глисты, грибок, печеночные вирусы гепатита, возможны катализаторы токсического или аллергического характера.
К появлению болезни предрасполагает застой желчи, камни в желчном пузыре, неправильная форма желчных протоков, патология пищеварительных органов, расстройство эндокринной системы. К застою желчи может привести беременность, опущение органов брюшной полости, пассивный образ жизни, неправильное питание.
Часто главной причиной заболевания становится переедание, употребление жирной пищи, чрезмерное принятие алкоголя или воспаление других органов. В основном холецистопанкреатит развивается как самостоятельная болезнь. Проявление заметно на фоне других недугов: гастрита, камней в желчном пузыре, обострения панкреатита или ожирения.
Симптомы недуга
Холецистопанкреатит симптомы имеет явно выраженные, жесткие. Больного мучает тупая, ноющая боль, которая носит опоясывающий характер, может распространяться с правой стороны под ребрами. Как проявляется холецистопанкреатит? Симптомы возникают через три часа после еды. Зачастую это происходит в тех случаях, если пища была жирной или острой.
Кроме того, у человека, у которого наблюдается холецистопанкреатит, симптомы могут проявляться в виде постоянной мучительной рвоты. Может быть вздутие живота, возможна боль в области плеча или правой лопатки, больной чувствует горечь во рту, появляется отрыжка. Может возникнуть запор или, наоборот, расстройство желудка, бессонница.
Обязательно проводится осмотр пациента, непосредственно его брюшной полости. Больной с заболеванием хронический холецистопанкреатит симптомы наблюдает такие: неприятные ощущения в области желчного пузыря, печень увеличена, при пальпации болезненна. Возможны симптомы Мюсси-Георгиевского, Ортнера.
Как диагностируется хронический холецистопанкреатит? Симптомы зачастую проявляются остро. Течение болезни обычно длительное, чередующееся с ремиссией или обострением.
Какой бывает холецистопанкреатит?
В зависимости от характера протекания можно выделить вялотекущий или рецидивирующий, гнойно-язвенный холецистопанкреатит, симптомы которого были описаны выше. Если обнаружены все указанные признаки, следует обратиться к гастроэнтерологу для детального обследования и установления правильного диагноза.
Лечение назначает врач
Теперь вы знаете, какие имеет признаки хронический холецистопанкреатит (симптомы). Лечение должен определить врач, самостоятельно назначать терапию нельзя. Обычно больных госпитализируют в отделение хирургии. В случае перитонита или других серьезных изменений желчного отдела или поджелудочной пациенту делают операцию.
После этого кроме медикаментозного лечения назначают и другие терапевтические мероприятия, направленные на восстановление пораженных органов.
Хронический холецистопанкреатит, симптомы которого были описаны выше, в случае осложнений обычно требует внеплановой, срочной операции. Если хирургическое вмешательство не требуется, то пациенту назначают курс интенсивного медикаментозного лечения. Оно поможет купировать острое воспаление в желчном пузыре и поджелудочной.
Чтобы добиться хороших результатов, необходимо пройти полный медикаментозный курс. После этого пациенту требуется детальное обследование больных органов.
Что же делать, если диагностирован острый холецистопанкреатит? Лечение проводится в стационаре больницы, под наблюдением врача соответствующего профиля. Если при обследовании были выявлены какие-либо изменения, то пациенту назначают плановую операцию одновременно на обоих органах. Итог лечения зависит от степени поражения желчного пузыря и поджелудочной железы, от этапа развития заболевания и своевременного обращения за помощью.
Правильное питание
Что же делать, если наблюдается холецистопанкреатит (симптомы)? Лечение должно быть направлено на то, чтобы успокоить воспалившиеся органы. Необходимо здоровое питание, а точнее, диетическое. Больному следует убрать из рациона целый ряд продуктов: копчености, разносолы, жареное, необходимо отказаться от консервов, сладостей (особенно содержащих какао).
Врачи рекомендуют в первые несколько дней обострения проводить лечебное голодание, а затем пациент должен перейти на легкие супы. Только после этого – на разрешенную диету. Больному полезно будет питаться сырыми, вареными или тушеными овощами, рыбой и мясом, приготовленными на паровой бане.
В период восстановления можно есть кисломолочные продукты: творог, сыр, йогурт. Также полезно употреблять каши, варить домашний кисель и ввести в рацион фрукты (с минимальной кислотностью). В диетическое питание входит вчерашней выпечки пшеничный хлеб, также это могут быть сухари, печенье постное, несладкое.
Мясо для приготовления диетических блюд следует брать нежирное. Если вы готовите птицу, то перед ее употреблением надо снять кожу с мяса, врачи не рекомендуют ее употреблять.
Народные средства при холецистопанкреатите
Существенную помощь во время терапии оказывают отвары из трав, которые помогут быстрее пройти курс реабилитации и восстановить воспалившиеся органы. При грамотном подходе и адекватном лечении можно избежать серьезных болезней: сахарного диабета, кист или онкологических заболеваний.
Что делать, если проявляется в острой стадии холецистопанкреатит (симптомы)? Лечение народными средствами будет в этом случае актуальным. Для приготовления настойки вам понадобится одна чайная ложка полыни и тысячелистника. Сырье нужно залить одним стаканом кипятка и настаивать около тридцати минут. Затем каждый день принимать отвар по полстакана четыре раза в день.
Настойка из полыни
Можно приготовить такую настойку: возьмите полынь, перечную мяту и зверобой (каждой травы по чайной ложке). Залейте их двумя стаканами кипятка и оставьте запариваться на двадцать минут. Готовый настой принимать на голодный желудок по одному стакану два раза в день.
Настойка из шалфея

Для следующей настойки возьмите одну столовую ложку шалфея, к нему добавьте две столовые ложки крушины (предварительно измельчив ее), семена укропа, спорыш, зубчатку и три столовые ложки зверобоя. Столько же листьев черники, льняных семян, четыре ложки корня лопуха, одуванчиков и к этому всему добавьте пять ложек корней пырея и молодушки.
Смесь нужно хорошо вымешать, затем по две ложки заливаете одним стаканом кипятка, даете настояться два часа. Принимать готовый отвар необходимо три раза в день перед едой по половинке стакана. Длительность лечения должна быть не менее двух месяцев без перерывов.
Советы
Если у человека наблюдается хронический холецистопанкреатит (симптомы), лечение включает в себя употребление около двух литров негазированной воды. Следует принимать масло льна для очистки желчного пузыря. По возможности потреблять больше лимонов или фруктов, содержащих витамин С (апельсины, лайм, грейпфрут), который помогает при воспалении желчного пузыря.
Желательно употреблять как можно меньше яиц и избегать продуктов, способных поднимать холестерин. Результат лечения зависит от самого больного. При соблюдении четких правил, специальной диеты и рекомендаций врача реабилитация будет длительной, но с благоприятным исходом.
Нужно с помощью народных средств убирать признаки, которые имеет острый холецистопанкреатит (симптомы). И лечение медикаментами игнорировать не стоит. Грамотное восстановление функций организма позволит избежать нежелательных последствий.
Холецистопанкреатит

- Бессонница
- Болезненность печени при пальпации
- Боль в правом подреберье
- Вздутие живота
- Возникновение ложных кист
- Горечь во рту
- Запор
- Отрыжка
- Пожелтение кожи
- Понос
- Поражение мелких суставов
- Рвота
- Скопление в брюшной полости жидкости
- Тошнота
- Тяжесть в правом подреберье
- Увеличение печени
Одним из самых распространённых заболеваний желудочно-кишечного тракта является холецистопанкреатит – болезнь, при которой наблюдается одновременное воспаление поджелудочной и жёлчного пузыря. Согласно МКБ 10 код этого заболевания К87.0.
Основная причина прогрессирования этой патологии заключается в тесной анатомо-физиологической связи между двумя органами — протоком поджелудочной железы и жёлчными. Поэтому если поражается один орган, то патологический процесс может перекинуться и на второй. При такой болезни, как острый холецистопанкреатит, часто в процесс вовлекается печень – она воспаляется, и в ней происходят дистрофические и некротические изменения.
Причины
Эта болезнь возникает по разным причинам. Самые распространённые это:
- инфекционные болезни;
- сахарный диабет;
- язва желудка;
- нарушения обмена веществ;
- желчнокаменная болезнь;
- воспаление в жёлчном пузыре;
- онкологические патологии;
- наличие в организме паразитов.
Конечно же, неправильное питание и вредные привычки тоже часто могут спровоцировать возникновение этого заболевания. Кроме того, от такой патологии, как холецистопанкреатит, часто страдают лица, злоупотребляющие алкогольными напитками и много курящие. Ещё к воспалительным изменениям в жёлчном пузыре и поджелудочной могут приводить различные медикаменты, которые принимаются людьми бесконтрольно, без учёта побочных эффектов.
Стресс и чрезмерные эмоциональные нагрузки тоже являются провоцирующим фактором для этого заболевания, а так как сегодня стрессу подвержены все слои общества, то болезнь является довольно распространённой, и количество заболевших с каждый годом растёт. Если у человека в организме есть очаги бактериальной инфекции, например, невылеченный кариес, или гайморит и т. д., то эти очаги также могут спровоцировать развитие острого холецистопанкреатита.

Симптомы
Холецистопанкреатит имеет симптомы схожие с симптомами других заболеваний желудочно-кишечного тракта. В частности, это диспептические расстройства, тошнота (а иногда и рвота) после приёма пищи, чувство тяжести или даже боль в правом подреберье.
Различают острый и хронический холецистопанкреатит. Острая форма возникает непосредственно сразу после еды, при употреблении человеком жареной или жирной пищи. Пациенты жалуются на боль, опоясывающего характера, мучительную рвоту, вздутие живота, отрыжку и горечь во рту. Может отмечаться бессонница из-за постоянных болевых ощущений, развивается понос или запор.
У человека с диагнозом хронический холецистопанкреатит, болезнь протекает с периодами обострений и ремиссии. В период обострения симптомы заболевания аналогичны вышеописанным, а в период ремиссии врач определяет увеличение печени, которая при пальпации болезненна, и боль в области жёлчного пузыря. Течение такой болезни, как хронический холецистопанкреатит длительное и лечение требует комплексного подхода, который включает в себя медикаментозную терапию, физиотерапию, народные методы и диету.
Иногда холецистопанкреатит принимает тяжёлую форму – обструктивную. При такой форме болезни протоки поджелудочной железы закупориваются, что ведёт к нарушению пищеварительных процессов и развитию воспалительных явлений в других органах системы ЖКТ.
Существуют и редкие симптомы этого заболевания, которые проявляются у некоторых людей:
- развитие асцита;
- пожелтение кожных покровов;
- поражения мелких суставов;
- возникновение ложных кист.
В тех случаях, когда не проведено своевременное лечение болезни, вероятность развития осложнений возрастает. Среди самых частых осложнений данной патологии, следует выделить обструкцию жёлчного протока, тромбоз вен, болезни эндокринной системы, а также поражение периферических нервов и перитонит.
Диагностика и лечение
Диагноз холецистопанкреатит ставится на основании жалоб пациентов и визуального осмотра. Также учитываются данные лабораторной диагностики (анализа крови, мочи).
Когда не удаётся точно диагностировать заболевание, показано проведение УЗИ жёлчного пузыря и поджелудочной железы, а также проведение МРТ.
Лечение этого заболевания должно быть комплексным. Это значит, что медикаментозное лечение дополняет диета и процедуры физиотерапии. Препараты, которые пациенту при этом заболевании назначаются, это:
- антибиотики;
- обезболивающие средства (баралгин, анальгин);
- метаболические препараты (метилурацил);
- ферментативные средства (панкреатин, фестал);
- средства угнетения секреции сока (циметидин, омепразол).
Питание при недуге должно быть нормализовано, а также должны быть исключены некоторые категории продуктов. В частности, диета предусматривает полный отказ от солений, маринада, копчёностей, консервации и алкогольных напитков. Питание должно быть дробным и частым, причём диета должна соблюдаться длительное время, а не только в период обострения заболевания.
Существует множество других продуктов, которые диета при холецистопанкреатите не допускает к употреблению. В частности, это выпечка, мороженое и шоколад, зелёный лук, крепкий чай, редис, щавель, кислые соки, нежирное мясо и рыбные бульоны, а также некоторые другие продукты. Поэтому питание при данной болезни требует внимательного подхода – человеку необходимо полностью перестроить свой рацион, чтобы избежать повторных обострений заболевания.
Пациентам разрешена диета №5, и все продукты, которые в неё входят, например, отварное мясо, рыба, овощные супы, полужидкие каши, свежие кисломолочные продукты и многое другое. Полное описание, из чего состоит диета №5, распишет лечащий врач после подтверждения диагноза.
Народные средства оказывают хорошее воздействие на органы пищеварения, поэтому лечение ими вполне оправдано, но только в комплексе с диетой и медикаментозной терапией.
Что касается физиотерапии, то она назначается сугубо индивидуально, в зависимости от тяжести процесса и формы заболевания. Причём в стадии обострения она противопоказана, и при хроническом холецистопанкреатите её проводят лишь в стадии ремиссии. Иногда единственным возможным методом устранения патологии является хирургическое лечение.
Диета при остром холецистите
Одним из ведущих методов лечения заболеваний пищеварительного тракта является диета. Путем строгого контроля режима питания удается нормализовать обмен веществ, облегчить переваривание пищи, а также уменьшить нагрузку на пораженный орган.
Холецистит — это воспалительный процесс в стенках желчного пузыря. Заболевание может протекать в форме острого процесса или вялотекущего с периодами обострения и ремиссии. Воспаление может быть катаральным, гнойным, от чего зависит тяжесть осложнений болезни. Кроме того, в просвете пузыря могут находиться конкременты разного диаметра, формы. В таком случае холецистит считается калькулезным. Нередко диагностируется и бескаменная форма патологии.
Симптоматически заболевание проявляется:
- болевым синдромом, который локализуется в правом подреберье;
- диспепсическими признаками — горечью во рту, тошнотой, рвотой с примесью желчи;
- кишечной дисфункцией — метеоризмом, диареей.
Острый холецистит, а также обострение хронического процесса наблюдается после употребления жареных, жирных блюд, острых специй, газированных напитков, пива. Не исключены случаи появления клинических симптомов болезни после стресса, тяжелой физической нагрузки.
Режим питания при остром холецистите, воспалении желчевыводящего протока, дискинезии желчевыводящих путей основывается на диете №5 и ее разновидностях. Она в той или иной мере исключает химические, физические раздражители, что дает возможность подобрать наиболее щадящее питание с учетом степени активности воспалительного процесса, тяжести состояния больного.
Вот основные принципы диеты №5:
- предпочтение отдается вареным, тушеным продуктам;
- рекомендуется протертая, мелко измельченная пища;
- исключается грубая, острая, жареная еда, а при калькулезном холецистите — яичные желтки;
- ограничивается растительное масло, так как оно обладает желчегонным действием, может спровоцировать движение конкрементов, развитие приступа печеночной колики.
В первые дни болезни назначается максимально щадящее питание, иногда вплоть до голодания. В таком случае врач может разрешить только прием жидкости, например чая, отвара шиповника.
Начиная с третьих суток, рекомендуется соблюдение диеты №5В (в течение 4-5 дней). Она подразумевает ограничение углеводов (200 г/сутки), белка (80 г), почти полный отказ от жира. Вот основные принципы диеты:
- протертая пища (пюре, слизистые супы);
- дробность питания (количество приемов пищи от 5 раз/сутки);
- малые порции еды;
- суточная калорийность — 1600 ккал;
- увеличение суточного потребления жидкости до 2-х литров;
- блюда готовятся на воде, без добавления масла;
- допустимы сухари, а также пшеничный хлеб;
- супы на овсянке, рисе, манке;
- протертые молочные каши;
- протертое отварное мясо, рыба.
Начиная с 8-10-х суток, назначается диета №5А на пару недель. Она исключает:
- продукты (бобовые, капусту), которые усиливают брожение;
- мощные стимуляторы желчеобразования, оттока, например, грибы, маринованные овощи, соленья, пряности;
- бульоны из мяса, рыбы, грибов;
- чеснок, лук, а также редис;
- цитрусовые, клюква (любые кислые фрукты);
- мясные жирные изделия, копчености, консервы;
- сливки, жирную молочку;
- кофе, газировку.
Рацион питания должен включать:
- вегетарианские супы с протертым картофелем, морковью, тыквой (допускается добавление разваренной манки, риса, овсянки);
- нежирное отварное мясо или приготовленное на пару куском, в пюреобразном виде;
- нежирную молочку (творог, молоко);
- «вчерашний» хлеб;
- протертые молочные каши (вода с молоком разводится в пропорции 1:1);
- вермишель;
- протертые отварные овощи;
- мед, мармелад;
- запеченные фрукты;
- чай, некрепкий кофе.
Благодаря комплексному подходу в лечении острого холецистита удается избавиться от неприятных симптомов, уменьшить выраженность воспаления в желчном пузыре и предупредить развитие осложнений заболевания.