Артериальное давление при сердечной недостаточности
Артериальное давление при сердечной недостаточности

Артериальная гипертония — самое распространенное заболевание сердечно-сосудистой системы. В нашей стране гипертонией болеют до 40 процентов взрослых людей, у лиц старше 65 лет она достигает 60 процентов.
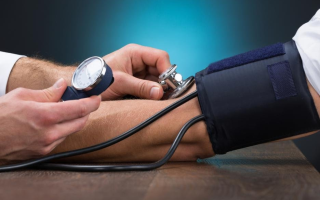
Гипертонией называют стойкое повышение артериального (кровяного) давления, то есть давления, которое оказывает кровь на стенки сосудов.
Это давление имеет верхнюю и нижнюю границы — т.н. систолическое и диастолическое давление — и измеряется в миллиметрах ртутного столба.
Нормальным считается давление 120/80. Если давление выше 140/90, то это уже повышенное давление или гипертония.
Заболевания сердечно-сосудистой системы, в свою очередь, являются основной причиной смерти в нашей стране. Большинство людей, имеющих повышенное давление, могут даже не подозревать об этом — у них не ухудшается самочувствие, они не наблюдают у себя никаких тревожных симптомов. И в этом заключается коварство гипертонии, которую из-за ее незаметности называют «тихим убийцей».
Болезнь может не проявляться годами и затем внезапно привести к сосудистым катастрофам: инсульту, ишемической болезни сердца (стенокардия), инфаркту миокарда, сердечной и почечной недостаточности и т. д. Вот лишь некоторые органы -«мишени», которые поражает гипертония:
- СЕРДЦЕ — стенокардия, инфаркт миокарда, сердечная недостаточность;
- ГОЛОВНОЙ МОЗГ — нарушение мозгового кровообращения, инсульт;
- ПОЧКИ — почечная недостаточность;
- ГЛАЗА — кровоизлияния на глазном дне, отек и атрофия зрительного нерва.
Единственный достоверный способ распознать гипертонию — это измерить артериальное давление!
Однако существуют и некоторые косвенные признаки, которые могут предупредить человека о том, что у него есть риск развития гипертонии, и на них нужно обратить особо пристальное внимание в том случае, если они часто и регулярно повторяются:
- головная боль, головокружение;
- «мушки» перед глазами;
- тошнота, рвота;
- сердцебиение, боли в области сердца, одышка.
Важно знать, что на ранних стадиях гипертонии эти признаки могут и не наблюдаться — вот почему она столь опасна. И поэтому, чтобы избежать развития гипертонии, необходимо регулярно проводить измерение артериального давления — даже при отсутствии жалоб и в хорошем самочувствии.
Чтобы избежать развития гипертонии, необходимо регулярно проводить измерение артериального давления. Единственный достоверный способ распознать гипертонию — это измерить артериальное давление! Необходимо обеспечить сбалансированный рацион, соответствующий физиологическим потребностям организма.
Причиной стабильного повышения артериального давления могут стать различные факторы:
- Избыточный вес. Давление возрастает при увеличении массы тела. Каждый лишний килограмм добавляет в среднем 1–2 мм рт.ст. Особенно важное значение имеют избыточные жировые отложения в области груди и живота.
- Соленая и жирная пища. Злоупотребление жирной и особенно соленой пищей способствует повышению артериального давления. Известно, что гипертоники, как правило, употребляют в 3 раза больше соли, чем люди с нормальным давлением.
- Курение. При курении сосуды, как известно, сужаются — это приводит к увеличению давления, иногда на 10–30 мм рт.ст. даже от одной единственной сигареты.
- Отсутствие физической активности. У лиц, ведущих сидячий образ жизни или нетренированных, риск развития гипертонии на 20–50 процентов выше по сравнению с теми, кто ведет активный образ жизни.
- Психосоциальные факторы. Различные виды стресса увеличивают артериальное давление. Особое значение этот фактор имеет для жителей городов.
- Наследственность. Наследственность является одним из самых мощных факторов риска развития гипертонии.
- Сахарный диабет. Еще один мощный фактор риска развития гипертонии — наличие сахарного диабета.
- Возраст. С возрастом риск возникновения и развития гипертонии увеличивается.
Для того чтобы снизить риск развития гипертонии, необходимо придерживаться пяти правил.
ПРАВИЛО №1. ПРАВИЛЬНОЕ ПИТАНИЕ.
Правильное питание помогает контролировать массу тела. Чтобы не набирать лишние килограммы, нужно:
- не переедать: есть столько еды, сколько необходимо, чтобы восстановить энергетические затраты организма;
- питаться регулярно: лучше есть часто (4–5 раз в день), но мало и в одно и то же время, и не наедаться на ночь — ужинать не позже, чем за 2–3 часа до сна;
- соблюдать пищевой баланс: в повседневном рационе жиры должны составлять не более 30 процентов, белки — 15 процентов, углеводы — 55 процентов;
- стараться употреблять свежие продукты: больше овощей и фруктов, готовить пищу лучше на пару или в микроволновой печи, путем отваривания, запекания;
- уменьшить потребление жиров, масел, соли, сахара.
ПРАВИЛО №2. ОТКАЗ ОТ КУРЕНИЯ.
Если Вы курите, необходимо полностью отказаться от курения в любом его виде — будь то сигареты, сигары, трубка или кальян. Курение является одним из главных и самых распространенных факторов развития сердечно-сосудистых заболеваний.
ПРАВИЛО №3. ФИЗИЧЕСКАЯ АКТИВНОСТЬ.
Повседневная физическая активность сама по себе способна снизить артериальное давление на 10–20 мм рт.ст. К тому же, физические упражнения помогают понизить вес тела, избавиться от лишнего жира, что тоже полезно для снижения риска гипертонии. При этом физическая активность может быть самой простой:
- больше ходите пешком, по возможности откажитесь от использования общественного наземного транспорта и лифта;
- каждое утро делайте гимнастику;
- займитесь оздоровительной физкультурой (ходьба, медленный бег, плавание, велосипед, лыжи и т. д.);
- занимайтесь физическим трудом на свежем воздухе (например, на приусадебном участке);
- играйте в подвижные игры (волейбол, бадминтон, теннис и т. д.);
- больше бывайте на воздухе, гуляйте в лесу, парке и т. д.
ПРАВИЛО №4. БОРЬБА СО СТРЕССОМ.
Ни в коем случае не пытайтесь бороться со стрессом «привычным» методом — курением или алкоголем. Это только усугубит проблему. Самый рациональный подход — обучение навыкам преодоления стресса, повышения стрессоустойчивости. Значительно повышают устойчивость организма к стрессовым воздействиям занятия релаксацией, ауто тренингом, йогой, а также физические упражнения.
ПРАВИЛО №5. САМОЕ ГЛАВНОЕ.
Нужно регулярно проходить медицинское обследование. Измерение артериального давления, уровня холестерина в крови, а также внимательное изучение медицинскими специалистами других факторов риска поможет снизить вероятность возникновения и развития гипертонии на самом раннем этапе. Помните, что с возрастом такая вероятность становится только больше. Вот почему людям старше 35 лет совершенно необходимо проверять свое артериальное давление ежегодно и даже чаще.
У пациента низкое давление, часть 2
Кто из нас в шоке?
Мы уже обсуждали тему низкого давления, основ гемодинамики и принципы ее коррекции. Теперь, когда давление стабилизировалось, можно попробовать разобраться, что же это было?
Что же это было?
У пациента низкое давление, на ум приходят сразу много терминов: гипотония, гиповолемия, коллапс, сердечно-сосудистая недостаточность, шок.
Гипотония — это симптом какого-либо заболевания, проявляющийся в снижении артериального давления.
Гиповолемия — это синдром, заключающийся в несоответствии объема сосудистого русла и объема жидкости. Как мы уже говорили, это может быть по вине как снижения сосудистого тонуса (относительная гиповолемия), так и из-за снижения сосудистого объема (абсолютная гиповолемия)
Коллапс — одна из форм острой сосудистой недостаточности, характеризующаяся резким падением сосудистого тонуса или быстрым уменьшением массы циркулирующей крови, что приводит к уменьшению венозного притока к сердцу, падению артериального давления. Тот есть это гипотония вследствие абсолютной или относительной гиповолемии.
Сердечно-сосудистая недостаточность — собирательный синдром, причиной которого служит нарушение работы сердца и/или сосудов. Как мы уже выяснили, нарушение работы сосудов, то есть снижение сосудистого тонуса, называется относительной гиповолемией и, если она приводит к гипотонии, — коллапсом. Сердечная недостаточность проявляется снижением сердечного выброса. А он, как мы уже говорили в первой части, может снижаться первично вследствие снижения сократимости (да-да, ритма и частоты тоже, но об этом в следующий раз), так и вторично при гиповолемии.
Итак, это была точно гипотония. Если она она была обусловлена гиповолемией, как абсолютной, так и относительной, то это можно назвать коллапсом, вследствие сердечной и/или сосудистой недостаточности.
А может, это был шок?
Что же такое шок?
Шок — это синдром, в основе которого лежит несоответствие глобальной доставки и потребления кислорода.
Сердечно-сосудистая система, кровь, куча сложных рефлексов и гормонов — все это нужно для обеспечения наших клеток кислородом. Нет кислорода — нет жизни. Поэтому неудивительно, что столько внимания организма уделено гемодинамике и почему так фатальны ее нарушения.
Мы продолжим использовать всю силу математического аппарата начальных классов, для того чтобы наглядно описать процессы доставки и потребления кислорода.
Доставка кислорода
Доставка кислорода (DO2) обеспечивается совместной работой сердечно-сосудистой системы и системы крови. Как мы знаем, функцией сердечно-сосудистой системы является АД, которое определяется сердечным выбросом (СВ) и сосудистым тонусом. Для доставки кислорода наибольшее значение имеет сердечный выброс. Это обусловлено тем, что АД на уровне тканей не играет важной роли. Конечный потребитель — клетки — нуждается в первую очередь в стабильном потоке крови в капиллярах, а не давлении в них. Повышение сосудистого тонуса, которое является важным компенсаторным механизмом поддержания АД, может сыграть злую шутку с капиллярами: тонус увеличится, но это приведет к снижению потока крови в капиллярах. Итак, для адекватной доставки кислорода нам важно поддерживать сердечный выброс, чтобы тонус сосудов оставался в норме.
Другим фактором, определяющим доставку кислорода является кислородная емкость крови. Эта величина показывает, сколько крови может вместить 1 мл крови. Поскольку основным переносчиком кислорода является гемоглобин, то кислородная емкость крови будет прямо пропорциональна содержанию гемоглобина в крови (Hb) и уровню его насыщения кислородом — сатурации (SpO2).
DO2 = СВ × Hb × SpO2
Из этого уравнения можно сделать выводы:
1. Доставка кислорода может снижаться при снижении сердечного выброса, анемии и гипоксемии.
2. Снижение доставки кислорода при анемии и гипоксемии будет компенсироваться за счет увеличения сердечного выброса (в основном за счет увеличения ЧСС).
3. Снижение доставки кислорода за счет снижения сердечного выброса организм не может компенсировать за счет увеличения концентрации гемоглобина или за счет увеличения сатурации.
4. АД может не коррелировать с доставкой кислорода. При нормальном АД доставка кислорода может быть снижена за счет анемии или гипоксемии.
Потребление кислорода
Потребление кислорода (VO2) определяется тем, сколько клетки тканей смогли забрать кислорода из крови, то есть это будет разница артериальной и венозной кислородной емкости крови (CO2).
VO2 = CO2 артериальная — CO2 венозная
При снижении доставки кислорода первоначально потребление кислорода не будет страдать за счет увеличения экстракции кислорода. У здорового человека доставка кислорода составляет около 1000 мл/минуту, а потребление — 250 мл/минуту.
Именно большой запас доставки кислорода является универсальным компенсаторным механизмом критических ситуаций.
Когда этот резерв исчерпан, тогда и начинается шок.
И как мне это понять?
Клиническое описание шока — дело неблагодарное, так как нет достоверных симптомов шока или специфичных лабораторных показателей. Понимание конкретной причины критического состояния, его патофизиологии — это и есть наш путь к диагностике шока. Сinica prima!
Как мы уже говорили, шок — это несоответствие доставки и потребления кислорода. Это приводит к гипоксии тканей и переходу на анаэробное окисление глюкозы. Методами лабораторной диагностики это определяется как метаболический лактат ацидоз. Компенсация метаболического ацидоза происходит за счет тахипноэ — гипервентиляции легких. Изменения гемодинамики будут зависеть от первичного механизма развития шока, но обычно мы сталкиваемся с гипотонией и тахикардией.
В попытке компенсировать дефицит доставки кислорода организм перераспределяет поток крови к жизненно важным органам (мозг, сердце, легкие, почки) в ущерб другим органам (например, кожа и кишечник). Поэтому мы увидим бледного пациента с холодными “мраморными” кожными покровами и нарушением капиллярного кровенаполнения. Как правило, в зависимости от тяжести гипоксии можно наблюдать неспецифические проявления органной недостаточности, например, анурию или гипоксическую энцефалопатию.
Ага, это шок. Но какой шок мне выбрать?
Если попробовать сосчитать сколько типов шоков описано, то понадобится отдельная статья. Но такие клиническое изобилие в основном встречалось раньше, так как не было понимания взаимоотношений гемодинамики и микроциркуляции. Современная медицина выделяет два принципиальных механизма шока: гиповолемический и кардиогенный. Как бы мы ни назвали шок, почти все его типы будут сводиться к этим принципиальным механизмам развития, сохраняя при этом свои клинические особенности. Немного особняком стоит обструктивный шок, который в зависимости от причины будет сочетать вышеописанные механизмы.
Гиповолемический шок
Из названия ясно, что в этом случае несоответствие доставки и потребления кислорода возникает из-за гиповолемии.
Гиповолемия приводит к снижению сердечного выброса за счет снижения преднагрузки, что в свою очередь приводит к снижению доставки кислорода.
К этому типу шока можно отнести
- Геморрагический шок — в этом случае кровопотеря приводит к снижению преднагрузки и сердечного выброса. Дополнительным фактором, снижающим доставку кислорода, будет острая анемия.
- Травматический шок — в этом случае гиповолемия развивается вследствие перераспределения внутрисосудистой жидкости в интерстициальное пространство, дополнительным фактором, снижающим доставку кислорода, будет острая анемия.
- Ожоговый шок — гиповолемия развивается вследствие перераспределения внутрисосудистой жидкости в интерстициальное пространство и потерь с ожоговой поверхности.
- Анафилактический шок — главный фактор снижающий доставку кислорода — относительная гиповолемия.
Кардиогенный шок
Кардиогенный шок характеризуется снижением сократительной способности миокарда, что приводит к снижению сердечного выброса и снижению доставки кислорода.
Обструктивный шок
Так называют шок, развивающийся при наличии механических препятствий внутрисердечной гемодинамики
Чаще это наблюдается массивной тромбоэмболии легочной артерии, гемотампонаде сердца и напряженном пневмотораксе. При массивной тромбоэмболии легочной артерии особенность обструктивного шока заключается в том, что в правых отделах сердца повышено давление, конечнодиастолический объем и снижены ударный объем и фракция выброса, как при кардиогенном шоке. В то время как в левых отделах сердца наоборот снижено давление и ударный объем, как при гиповолемическом шоке. Все это обуславливает снижение сердечного выброса и доставки кислорода. Другим важным механизмом снижения доставки кислорода является гипоксемия. При гемотампонаде сердца вследствие сдавления камер сердца будет страдать в первую очередь их наполнение, что больше характерно для гиповолемического шока.
Сердечная недостаточность
Что такое сердечная недостаточность и как ее распознать?
Под сердечной недостаточностью подразумевается нарушение работы сердца, при котором насосная функция сердечной мышцы недостаточно эффективно обеспечивает ткани кислородом.
- На частный приём ➝
- Прейскурант ➝
- По направлениям ➝
- Главная
- ➝
- Полезно знать
- ➝
- Сердечная недостаточность
Что такое сердечная недостаточность и как ее распознать?
Под сердечной недостаточностью подразумевается нарушение работы сердца, при котором насосная функция сердечной мышцы недостаточно эффективно обеспечивает ткани кислородом.
- На частный приём ➝
- Прейскурант ➝
- По направлениям ➝
Под сердечной недостаточностью подразумевается нарушение работы сердца, при котором насосная функция сердечной мышцы недостаточно эффективно обеспечивает ткани кислородом.
Для нормального функционирования сердце должно беспрепятственно наполняться и опустошаться, сердечные клапаны должны правильно работать, а коронарная артерия должна снабжать сердце кровью и кислородом. Сама по себе сердечная недостаточность не является заболеванием, а лишь последствием определенного нарушения, вызывающего ослабление сердечной функции.
Наиболее распространенные заболевания, вызывающие сердечную недостаточность — гипертония и ишемическая болезнь сердца. Если функция сердца ослабевает, пациент начинает задыхаться и уставать во время нагрузки сильнее обычного, а пребывание в лежачем положении может вызывать ощущение давления. Избыток жидкости в организме может вызывать отеки, особенно в нижних конечностях.
Недостаточность может начаться или обостриться внезапно, например, по причине развития инфаркта миокарда. Приступ острой сердечной недостаточности требует госпитализации.
Каким образом исследуется и лечится сердечная недостаточность?
Сердечную недостаточность невозможно диагностировать на основе единичного метода обследования. Постановка диагноза предполагает наличие характерных симптомов, обнаружение врачом аномальных клинических проявлений и наличие сердечного заболевания, вызывающего недостаточность. Эхокардиография имеет важное диагностическое значение. С ее помощью можно не только подтвердить диагноз, но и выяснить механизм сердечной недостаточности.
Лечение сердечной недостаточности подразумевает ведение здорового образа жизни, занятия спортом с учетом самочувствия и симптоматики, медикаментозное лечение и процедуры. Медикаментозное лечение включает как препараты для устранения симптомов, так и медикаменты пролонгированного действия. Причины сердечной недостаточности, такие как коронарный стеноз, высокое артериальное давление или пороки клапанов сердца, должны быть по возможности устранены. При тяжелых состояниях в исключительных ситуациях пациенту может быть имплантирован электрокардиостимулятор для обеспечения более эффективного сокращения сердечной мышцы.
Самоконтроль пациента, строгое следование плану приема лекарств, а также подробное консультирование и соблюдение полученных рекомендаций играют ключевую роль в проведении лечения.
Каковы основные факторы риска развития сердечной недостаточности?
Сердечная недостаточность всегда вызвана определенным состоянием. Наиболее распространенными причиными являются:
- стенозы коронарных артерий, препятствующие снабжению миокарда кровью и кислородом,
артериальная гипертензия, приводящая к перегрузке сердца, - стенозы и пролапсы клапанов, а также
- структурные нарушения и заболевания миокарда, такие как расширяющая кардиомиопатия (например, дилатационная кардиомиопатия).
Многие общепризнанно опасные для здоровья привычки, такие как чрезмерное употребление соли, переедание как причина излишнего веса, а также малая подвижность и курение, повышают риск развития заболеваний, приводящих к сердечной недостаточности. Одно лишь употребление алкоголя в больших количествах в долгосрочной перспективе может привести к повреждению миокарда и сердечной недостаточности.
В некоторых случаях дефект миокарда может быть наследственным.
Хроническая сердечная недостаточность
Хроническая сердечная недостаточность (ХСН) – заболевание, при котором сердце оказывается неспособным перекачивать количество крови, достаточное для того, чтобы организм был обеспечен кислородом. Она может возникнуть в результате многих заболеваний сердечно-сосудистой системы, среди которых наиболее распространены ишемическая болезнь сердца, гипертония, ревматоидные пороки сердца, эндокардит. Ослабленная сердечная мышца оказывается не в состоянии перекачивать кровь, выбрасывая в сосуды все меньшее и меньшее ее количество.
Сердечная недостаточность развивается медленно и на начальных стадиях проявляется только при физической нагрузке. Характерные симптомы в покое свидетельствуют о тяжелой стадии заболевания. Прогрессируя, ХСН значительно ухудшает состояние больного, ведет к снижению работоспособности и инвалидности. Итогом ее могут стать хроническая печеночная и почечная недостаточность, тромбы, инсульты.
Своевременная диагностика и лечение позволяют замедлить развитие заболевания и предотвратить опасные осложнения. Важная роль в стабилизации состояния отводится правильному образу жизни: снижению веса, низкосолевой диете, ограничению физической и эмоциональной нагрузки.
Застойная сердечная недостаточность, сердечная недостаточность.
Синонимы английские
Heart failure, congestive heart failure.
Клинические проявления сердечной недостаточности зависят от ее длительности и тяжести и достаточно разнообразны. Развитие заболевания медленное и занимает несколько лет. При отсутствии лечения состояние пациента может ухудшаться.
К основным симптомам хронической сердечной недостаточности относятся:
- одышка при физической нагрузке, при переходе в горизонтальное положение, а затем и в покое;
- головокружение, усталость и слабость;
- отсутствие аппетита и тошнота;
- отеки ног;
- скопление жидкости в брюшной полости (асцит);
- увеличение веса на фоне отеков;
- быстрое или нерегулярное сердцебиение;
- сухой кашель с розоватой мокротой;
- снижение внимания и интеллекта.
Общая информация о заболевании
Сокращаясь, сердце обеспечивает непрерывную циркуляцию крови по сосудам. Вместе с кровью кислород и питательные вещества поступают ко всем органам и тканям, а конечные продукты обмена веществ, в том числе и жидкость, удаляются. Это достигается чередованием двух фаз: сокращения сердечной мышцы (оно называется систолой) и ее расслабления (диастолой). В зависимости от того, какая из фаз сердечной деятельности нарушает его работу, говорят о систолической или диастолической сердечной недостаточности.
- Систолическая сердечная недостаточность является следствием слабости сердечной мышцы и характеризуется недостаточным выбросом крови из камер сердца. Ее наиболее частыми причинами являются ишемическая болезнь сердца и дилатационная миокардиопатия. Чаще наблюдается у мужчин.
- Диастолическая сердечная недостаточность развивается, когда сердечная мышца теряет способность растягиваться. В результате в предсердия поступает гораздо меньший объем крови. Наиболее частые причины: артериальная гипертензия, гипертрофическая миокардиопатия и стенозирующий перикардит.
Сердце человека можно условно разделить на правую и левую половины. Перекачивание крови в легкие и насыщение ее кислородом обеспечивается за счет работы правых отделов сердца, а за доставку крови к тканям отвечают левые. В зависимости от того, какие именно отделы не справляются со своей задачей, говорят о правожелудочковой или левожелудочковой сердечной недостаточности. При нарушенной работе левых отделов на первый план выходят одышка и кашель. Правосторонняя недостаточность проявляется системными отеками.
Чтобы подобрать необходимые лекарственные препараты, очень важно определить механизм возникновения сердечной недостаточности и ее тип.
Кто в группе риска?
Наличие хотя бы одного из нижеперечисленных факторов риска достаточно для развития хронической сердечной недостаточности. Сочетание двух или более факторов значительно повышает вероятность заболевания.
К группе риска относятся пациенты с:
- высоким кровяным давлением;
- ишемической болезнью сердца;
- инфарктом миокарда в прошлом;
- нарушениями сердечного ритма;
- сахарным диабетом;
- врождённым пороком сердца;
- частыми вирусными заболеваниями на протяжении жизни;
- хронической почечной недостаточностью;
- алкогольной зависимостью.
Диагноз «хроническая сердечная недостаточность» ставится на основании данных об истории заболевания, характерных симптомов и результатов лабораторных и других исследований.
- В общем анализе крови чаще всего нет изменений. В отдельных случаях может определяться умеренно выраженная анемия.
- Скорость оседания эритроцитов (СОЭ) бывает повышена, особенно когда сердечная недостаточность явилась результатом ревматического поражения сердца или инфекционного эндокардита.
- Общий анализ мочи важен для того, чтобы диагностировать осложнения со стороны почек и исключить почечное происхождение отеков. Одно из возможных проявлений хронической сердечной недостаточности – высокий уровень белка в моче.
- Общий белок и белковые фракции в крови могут быть понижены из-за перераспределения их в отечную жидкость.
- Глюкоза в крови. Важна для исключения сахарного диабета как одного из факторов риска сердечной недостаточности.
- Холестерол, липопротеины высокой и низкой плотности. Имеется четкая взаимосвязь между повышенным уровнем холестерина и развитием атеросклероза, ишемической болезни сердца, гипертонии. Высокий уровень холестерина и липопротеинов при сердечной недостаточности может указывать на более тяжелое течение заболевания.
- Натрий и калий в крови. При хронической сердечной недостаточности их уровень в сыворотке крови способен существенно меняться из-за отеков. Контроль состава крови особенно важен при назначении мочегонных препаратов.
- Мозговой натрийуретический пропептид (NT-proBNP) представляет собой белок, образующийся в сердечной мышце в ответ на ее избыточное растяжение и перегрузку. Он достаточно долго циркулирует в крови и может быть легко определен при лабораторном исследовании. Чем сильнее сердечная перегрузка, тем активнее его секреция, поэтому повышение уровня мозгового натрийуретического пропептида в крови отражает тяжесть сердечной недостаточности и помогает дать прогноз заболевания. Кроме того, чем выше уровень NT-proBNP, тем серьезнее нарушения сердечной деятельности. Именно поэтому данный анализ считается «золотым стандартом» в диагностике хронической сердечной недостаточности.
Объем дополнительного обследования определяется лечащим врачом.
- Рентген грудной клетки. Рентгеновские снимки позволяют оценить положение и размеры сердца, исключить или подтвердить сопутствующие изменения в легких.
- Электрокардиография (ЭКГ). Показывает нарушения сердечного ритма, а также последствия перенесенного инфаркта миокарда.
- Эхокардиограмма позволяет дифференцировать систолическую и диастолическую сердечную недостаточность, увидеть работу всех отделов сердца, оценить его размеры, толщину мышцы, осмотреть клапаны. Наиболее важным параметром является фракция выброса. Она отражает эффективность работы сердца и выражается как процентное соотношение объемов крови, поступающей в аорту во время сокращения и остающейся в нем. В норме этот показатель соответствует 60-70 %, при сердечной недостаточности может снижаться до 40 %. Чем ниже фракция выброса, тем тяжелее степень нарушений работы сердца. Показатель ниже 35 % говорит о высоком риске нарушений ритма.
- Нагрузочные пробы. Предназначены для изучения реакции сердца на повышенную физическую нагрузку.
- Коронарография. Рентгеновское исследование, при котором специальное контрастное вещество вводится по катетеру непосредственно в сосуды сердца. Помогает установить диагноз «ишемическая болезнь».
Сердечная недостаточность – хроническое заболевание, при котором пациенты нуждаются в постоянном приеме медикаментов. Правильно подобранная терапия позволяет замедлить прогрессирование процесса, а чаще всего – улучшить состояние. В отдельных случаях требуется хирургическое лечение.
Эффективным методом лечения является постановка кардиостимуляторов, или искусственных регуляторов сердечного ритма.
В лечении хронической сердечной недостаточности значение имеет также образ жизни:
- полный отказ от алкоголя и курения,
- контроль веса,
- соблюдение бессолевой, богатой белком и витаминами диеты
- прогулки на свежем воздухе.
- Образ жизни, препятствующий ишемической болезни сердца:
- контроль за артериальным давлением,
- регулярная физическая активность,
- закаливающие процедуры,
- нормализация обмена веществ (снижение избыточного веса, контроль за уровнем холестерина, ограниченное употребление соли),
- отказ от курения, алкоголя, кофе.
Четкое и последовательное выполнение рекомендаций кардиолога позволяет значительно замедлить патологический процесс и улучшить качество жизни пациента.
МНОГОКАНАЛЬНЫЙ ТЕЛЕФОН 8 (8652) 25-76-00


Вакцинация населения против гриппа
проводится населению, закрепленному за поликлиникой. Для ее проведения Вам необходимо обратится в участковому врачу-терапевту, предварительно записавшись по телефону 25-76-00, с использованием сети Internet или обратившись в регистратуру лично.
Напоминаем, что время работы прививочного кабинета с 8:00 до 15:30 в рабочие дни (понедельник-пятница).
По вопросам вакцинации: контактное лицо Егурнова Ирина Альбертовна (кабинет 231), 75-32-50
Коронавирус COVID-19
- Информация для граждан и пациентов
Городские службы
- Городская сурдологическая служба
- Городской травматологический пункт
- Экстренная стоматологическая служба
- Центр медико-социальной поддержки беременных женщин
Оказание услуг
- Платные услуги — Тарифы
- Платные услуги — График приема
- Платные услуги — Врачи
- Адреса обслуживаемые поликлиникой №1
- Расписание врачей
Структура поликлиники
- Общеполиклинический медицинский персонал
- Регистратура
- Терапевтическое отделение №1
- Терапевтическое отделение №2
- Терапевтическое отделение №3
- Терапевтическое отделение №4
- Терапевтическое отделение №5
- Отделение платных медицинских услуг
- Физиотерапевтическое отделение
- Женская консультация
- Дневной стационар
- Отделение медицинской профилактики
- Клинико-диагностическая лаборатория
- Отделение функциональной диагностики
- Отделение первичной специализированной медико-санитарной помощи
- Рентгендиагностическое отделение
- Кабинет паллиативной медицинской помощи
- Стоматологическое отделение
Информация
- Противодействие коррупции
- Антитеррористическая деятельность
- Нормативные документы
- Памятки для граждан
- Памятки для пациентов
- Порядки оказания медицинской помощи
- Контролирующие органы
- Рубрика — Здоровый образ жизни
- Диспансеризация
- Лекарственное обеспечение
- Территориальная программа государственных гарантий
- Виды медицинской помощи
- Независимая оценка качества условий оказания услуг
- Целевой набор
- Медпомощь иностранным гражданам / Medical care to foreign citizens
Материалы
Тревожные сигналы сердца
 Среди самых распространенных и опасных болезней XXI века прочно занимают первые места сердечно-сосудистые заболевания (ССЗ), онкологические, сахарный диабет, заболевания органов дыхания. Тем не менее причины, которые приводят к ним, можно, в какой то степени скорректировать еще в молодости. Своевременное выявление неблагоприятных процессов, протекающих в организме скрыто, так называемых факторов риска, можно и нужно нивелировать.
Среди самых распространенных и опасных болезней XXI века прочно занимают первые места сердечно-сосудистые заболевания (ССЗ), онкологические, сахарный диабет, заболевания органов дыхания. Тем не менее причины, которые приводят к ним, можно, в какой то степени скорректировать еще в молодости. Своевременное выявление неблагоприятных процессов, протекающих в организме скрыто, так называемых факторов риска, можно и нужно нивелировать.
Проблемы с сердцем в первую очередь могут появляться у людей, которые курят, неправильно питаются и мало двигаются. Безусловно, определенную роль играет и наследственная предрасположенность. Но время развития этих заболеваний можно приостановить, отодвинуть. Для этого надо знать механизмы, запускающие болезнь.
Дело в том, что сердце здорового человека рассчитано на значительные физические нагрузки и активный, подвижный образ жизни. Так, для нормальной работы сердечно-сосудистой системы (ССС) человек должен ежедневно проходить не менее 6 км в день. У большинства из нас, к сожалению, на прогулки времени нет, да и желания тоже. В итоге мышцы сердца и сосуды становятся слабыми и с трудом справляются с любыми негативными моментами, неблагоприятно воздействующими на организм. Кроме того, современный образ жизни, связанный, в основном, с офисной работой, также малоподвижен, что приводит к избыточной массе тела, а в дальнейшем к ожирению. Плюс часто встречающиеся в нашей жизни, как на работе, так и дома, стрессовые ситуации. Помимо того, у полных людей возрастает опасность развития атеросклероза, при котором стенки сосудов покрываются холестерином. Образующиеся при этом атеросклеротические бляшки ведут к закупорке просвета сосудов и определенная область сердечной мышцы лишается нормального кровоснабжения, перестает функционировать. В итоге – сердечный приступ. Атеросклероз коронарных артерий с образованием тромбов является главной причиной заболеваний сердца.
При курении ускоряется образование тромбов, так как никотин вызывает спазм питающих сердце коронарных сосудов и повышает свертываемость крови. Плюс ко всему никотин усиливает накопление лишнего холестерина. В итоге все это заканчивается развитием ишемической болезни сердца (ИБС), нередко переходящей в инфаркт миокарда.
Не стоит забывать о рациональном питании, к которому мы далеко не всегда склонны. Обильная, жирная, острая, соленая пища негативно влияет не только на развитие ожирения, но и снижает эластичность сосудов. Избыток соли в пище и, соответственно, в организме, способствует задержке жидкости, создает повышенную нагрузку на сосуды и сердце, мешает почкам справляться с выведением излишней жидкости. К сожалению, крепкий чай, крепкий кофе, алкоголь часто тоже негативно влияют на ССС . А вот продукты с высоким содержанием калия способствуют профилактике ССЗ.
В последнее время медики призывают население знать о содержании холестерина в организме. Образуется он в печени, а также поступает с пищей животного происхождения. Следует помнить, что повышенный уровень холестерина в крови опасен для сосудов.
В крови холестерин представлен липопротеидами. «Плохой» холестерин (липопротеиды низкой плотности, ЛПНП) откладывается на стенках кровеносных сосудов и образует атеросклеротические бляшки, затрудняющие кровоток. «Хороший» холестерин (липопротеиды высокой плотности, ЛПВП), напротив, препятствуют образованию атеросклеротических бляшек.
В норме общего холестерина должно быть не больше 5 ммоль/л, «хороших» ЛПВП — от 0,7 до 2,2 ммоль/л, а «плохих» ЛПНП — 3 ммоль/л.
О признаках развития заболевания.
Среди лидирующих факторов риска в развитии инсультов, инфарктов, повреждений сосудов занимает первое место повышенное давление — артериальная гипертония (АГ) .
Причина её заключается в усиленной работе сердца и сужении сосудов при эмоциональном напряжении или физической нагрузке. Затем АГ сохраняется и в отсутствие нагрузок.
Высокое давление заставляет сердечную мышцу работать в усиленном режиме, чтобы снабдить все ткани организма кислородом. Как печальный результат — размеры сердца увеличиваются.
В норме АД — 120/80 мм рт. ст. Первая цифра – это систолическое давление (момент наивысшего давления крови на стенку сосуда после сокращения сердечной мышцы). Вторая цифра — диастолическое давление, обозначающее давление крови в период расслабления сердца. Цифры выше 140/90 — признак артериальной гипертонии (АГ).
К сожалению, лишь половина людей ощущают повышенное кровяное давление, поэтому очень часто даже не знают о своей болезни, так как не ощущают ни малейших неприятных ощущений (симптомов). На головную боль, раздражительность, головокружение, ухудшение памяти, человек просто не обращает внимания, приписывая усталости.
Именно поэтому измерять своё кровяное давление необходимо ежедневно, как минимум два раза в день: утром и вечером. Во время сна АД ниже, к утру возрастает и растет в течение дня. Если суточные перепады давления резкие, то это уже один из признаков АГ.
Желательно ежегодно делать общий анализ крови, анализ крови на свертываемость, ЭКГ и УЗИ сосудов головного мозга, особенно если есть наследственная предрасположенность к ССЗ. Для этого в стране проводятся диспансерное обследование, профилактические медицинские осмотры.
Самое опасное осложнение АГ – инсульт, приводящий порой к инвалидизации. Человек часто даже не обращает серьёзного внимания на первые признаки грядущей катастрофы: незначительное расстройство координации движений, слабость и онемение в руке или в ноге, нарушение речи или головокружение. Врачебная помощь, оказанная в ближайшие 3-6 часов после приступа, помогает избежать опасных последствий.
Когда АГ осложнена атеросклерозом сосудов, то это приводит к сужению просвета артерий и одна или две коронарных артерии временно лишают кислорода мышцу сердца. Возникает приступ стенокардии или грудной жабы-сжимающая (давящая) боль в левой половине грудной клетки, отдающая в левую руку. Характерно также чувство удушья, обильное потоотделение, внезапная бледность. Человек хватается за сердце и не может произнести ни слова. Возникает чувство страха и слабость. Длится приступ недолго, обычно не больше нескольких секунд, иногда 3-5 минут. Если приступ стенокардии длится полчаса, то это серьезное основание для подозрения на инфаркт миокарда.
Существует стенокардия напряжения при физической нагрузке (беге, ходьбе по лестнице, подъеме тяжестей). Без видимых причин, иногда даже во время сна или покоя, может развиться стенокардия покоя. Стенокардия – признак ишемической болезни сердца (ИБС).
Если ИБС не лечить, то могут развиться аритмия и хроническая сердечная недостаточность. Грозным осложнением ИБС является инфаркт миокарда, в результате которого гибнет часть сердечной мышцы.
Когда надо обращаться к врачу?
Порой люди жалуются на сжимающие, давящие загрудинные боли, связывая их с болезнью сердца, хотя до 80% таких болей имеют неврологический характер. Но есть «золотое» правило: любые боли в области сердца — повод идти к врачу. Стоит особое внимание обратить на боль, которая возникает при физической работе, отдает в левое плечо, руку, шею, а в покое ослабевает или проходит совсем. Помните — это могут быть типичные сердечные приступы. Ярким сердечным симптомом является одышка, особенно если она сопровождается отёками ног. Нормальной частотой пульса является частота 60-90 ударов в минуту. Если больше, то такое состояние называют тахикардией, если меньше (до 55 ударов) — брадикардией. Нарушение сердечного ритма – также явление небезопасное.
Любой сердечный «звоночек» может сопровождаться слабостью, головокружением, тошнотой. Причем именно на них человек нередко не обращает внимание, считая, что он переутомился или отравился.
Меры профилактики ССЗ
- Измеряйте артериальное давление (АД) ежедневно и записывайте показания.
- Откажитесь от курения, злоупотребления алкоголем, ведите активный образ жизни.
- Проходите в день не меньше 5-6 км пешком с умеренной скоростью.
- Старайтесь не раздражаться по пустякам.
- Cон должен быть не менее 7-8 часов.
- Избегайте жирной, острой, соленой пищи. Введите в свой рацион больше овощей, фруктов.
- Своевременно проходите диспансеризацию, профилактические осмотры.
Будьте здоровы!
Берегите себя и своих близких!
Сердечная недостаточность
 Недостаточность кровообращения – это такое патологическое состояние, при котором сердечно-сосудистая система человека неспособна доставлять органам и тканям определенное количество крови, необходимое для их нормального функционирования.
Недостаточность кровообращения – это такое патологическое состояние, при котором сердечно-сосудистая система человека неспособна доставлять органам и тканям определенное количество крови, необходимое для их нормального функционирования.
Наиболее частой причиной недостаточности кровообращения является сердечная недостаточность, связанная с уменьшением сократительной способности сердечной мышцы.
Можно выделить две большие группы причин сердечной недостаточности:
- заболевания, которые поражают миокард и нарушают в нем нормальные метаболические процессы. К этой группе относят инфекционно-воспалительные и токсические миокардиты (интоксикация алкоголем, наркотиками и прочими ядами), а также нарушение коронарного кровообращения (ишемическая болезнь сердца), нарушения обмена веществ, авитаминозы, расстройство нормальной функции желез внутренней секреции (эндокринной системы), кардиомиопатии
- патологические изменения в самом сердце или кровеносном русле, что вызывает перегрузку и перенапряжение миокарда (пороки развития сердца, повышение давления)
Выделяют острую и хроническую сердечную недостаточность.
Острая сердечная недостаточность
Причиной острой формы может послужить острый миокардит, инфаркт миокарда, фибрилляция желудочков и другие патологические состояния. Проявляется она внезапно возникшей слабостью, бледностью, цианозом (синюшной окраской кожных покровов), похолоданием конечностей, иногда обмороками. При этом артериальное давление снижается, а пульс становится слабым, нитевидным. У больного активно развивается венозный застой, который сопровождается одышкой, набуханием шейных вен. Можно отдельно выделить острую недостаточность левого желудочка. Для этого тяжелого состояния характерно развитие сердечной астмы. Приступ сердечной астмы провоцируется физической нагрузкой, нервным напряжением. Возникает он чаще всего в ночное время. Во время приступа больные ощущают резкую нехватку воздуха, удушье, слабость, выступает холодный пот. Появляется кашель с трудно отделяемой мокротой слизистого характера. При нарастании застойных явлений состояние больного ухудшается, появляется обильная пенистая мокрота розового или красного цвета (за счет примеси крови). При неоказании помощи развивается отек легких, который приводит к смерти человека.
Хроническая сердечная недостаточность
Хроническая сердечная недостаточность развивается постепенно. Чаще всего причиной служат недостаточность аортального, митрального клапанов, артериальная гипертензия. При этом снижается скорость кровотока, газообмен в легких нарушается. Развивается цианоз, одышка (особенно при физической нагрузке). Появляются отеки, вены набухают, увеличивается печень.
Лечение сердечной недостаточности острой формы сводится к оказанию срочной медицинской помощи с целью стабилизации основных гемодинамических показателей. В первую очередь необходимо обеспечить обезболивание. Для этого вводят внутривенно наркотические анальгетики. К наркотическим анальгетикам относят морфин, омнопон, промедол, фентанил, бупренорфин, трамадол. Кроме того, необходимо обеспечить постоянную подачу кислорода, так как во время приступа сердечной недостаточности развивается гипоксия (кислородное голодание) не только сердечной мышцы, но и других тканей организма.
У таких больных наблюдается резкое снижение артериального давления, поэтому необходимо вводить вазопрессорные препараты (сосудосуживающие). Основные из них это дофамин, добутамин.
Если же у пациента развивается такое грозное осложнение, как отек легких, то мероприятия по оказанию медицинской помощи будут несколько отличаться. При таком тяжелом состоянии все решают минуты. Чем раньше будет оказана помощь, тем благоприятней будет исход. Основная цель неотложных терапевтических мероприятий при отеке легких – это снижение давления в легочных капиллярах.
Врач действует по следующей схеме для снижения давления в легочных капиллярах:
- проводится оксигенотерапия, то есть постоянная подача кислорода
- внутривенно вводится нитроглицерин, при этом контролируется артериальное давление и частота сердечных сокращений
- внутривенное введение диуретиков (мочегонных), что обеспечивает выведение жидкости из организма (фуросемид, кислота этакриновая, маннит)
- применение нейролептиков и наркотических анальгетиков, с помощью которых достигается снижение частоты сердечных сокращений, частоты дыханий
- при стойком снижении артериального давления используют вазопрессорные средства
Лечение хронической сердечной недостаточности – задача достаточно сложная, так как этиология этого заболевания различна. В первую очередь таким больным даются рекомендации по изменению образа жизни. Необходимо ограничить употребление жидкости, соли.
Если человек страдает ожирением, то необходимо постепенно снижать массу тела до нормализации индекса массы тела. Пациент должен полностью отказаться от употребления алкоголя и курения. А также надо соблюдать баланс между работой и отдыхом.
Не обойтись и без лекарственной терапии. Обычно назначаются сердечные гликозиды (дигоксин, дигитоксин, строфантин, целанид, листья наперстянки, трава горицвета весеннего, настойка ландыша, коргликон). В последние годы широко применяют адреноблокаторы (пропранолол, метапролол). Для снижения объема циркулирующей крови необходимо принимать диуретики (гидрохлоротиазид, индапамид, фуросемид и др.). А для предотвращения ишемии применяют нитраты (например, нитроглицерин).
Внимание! Данный объем обследования является минимальным. Индивидуальный план обследования будет составлен после консультации специалиста.
Имеются противопоказания. Ознакомьтесь с инструкцией или проконсультируйтесь у специалиста.