Ателектаз легких причины формы признаки диагностика как лечить
Ателектаз легкого
Что такое ателектаз легкого?
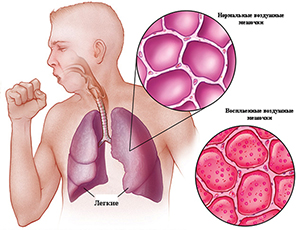
Патологический процесс, характеризующийся безвоздушностью лёгочной ткани в следствие спасения альвеол, называется ателектазом легкого. Причины развития ателектаза легкого могут быть врождёнными или приобретёнными. К причинам врождённого характера относят попадание околоплодных вод в лёгкие новорождённого, аномалии и пороки лёгких, черепно-мозговые травмы, полученные в процессе появления ребёнка на свет. Черепно-мозговые родовые травмы угнетающе сказываются на функциональной деятельности органов дыхания в целом и на лёгких в частности.
Причины возникновения ателектаза легкого
В качестве причин развития приобретённой формы патологии необходимо выделить обструктивный синдром, аллергические реакции организма, нарушение обменных процессов в организме, инородное тело в бронхах, онкологические опухоли в области грудной клетки, оказывающие сдавливающее воздействие на легочные ткани. В качестве наиболее вероятных заболеваний, на фоне которых развивается патология, выделяют плеврит, пневмоторакс, гемоторакс, пиоторакс, хилоторакс. В качестве располагающих к развитию патологии факторов следует выделить продолжительный постельный режим, переломы рёбер, недоношенность, побочное действие ряда фармакологических препаратов, травмы грудной клетки, избыточный вес, табакокурение.
Виды ателектаза
Исходя из обширности поражения патологией лёгочных тканей ателектазы разделяют на ацинозные, дольковые, сегментарные, долевые и тотальные. Развитие патологического процесса может поражать как одно, так и оба лёгких. Двусторонний ателектаз является очень опасным заболеванием для человека, увеличивается вероятность летального исхода.
Исходя из причин и характера развития патологии, ателектазы легкого подразделяют на обструктивные, компрессионные, контракционные и ацинарные. Обструктивная форма патологии развивается в следствие нарушения проходимости воздушных путей бронхиального дерева. Компрессионные ателектазы вызваны сдавливанием лёгочных тканей. Контракционные развиваются в следствие сдавливания альвеол фиброзной тканью. Ацинарные ателектазы связаны с недостатком сурфактанта, вызванного течением респираторного дистресс-синдрома.
Болезнь имеет три выраженные стадии своего развития: лёгкую, умеренную и тяжёлую. Интенсивность симптоматики зависит от обширности поражения лёгочных тканей. Так, к примеру, микроателектазы протекают в большинстве случаев вовсе бессимптомно. Наиболее выраженную симптоматику имеет ателектаз с вовлечением в воспалительный процесс верхней доли правого лёгкого. К симптомам данной формы патологии относят одышку, боли различной интенсивности в области груди, приступы непродуктивного кашля, учащённое сердцебиение, характерную синюшность кожи. Для получения наиболее информативной клинической картины необходимо проведение ряда диагностических процедур.
В качестве лабораторных исследований проводят биохимический анализ крови, позволяющий определить её газовый состав.
В качестве инструментальных методов диагностики применяют бронхоскопическое исследование, рентгенографию, компьютерную томографию лёгких.
Лечение ателектаза легкого
Основываясь на результатах исследований, врач-пульмонолог назначает максимально эффективную в конкретном случае терапию. В качестве основного метода лечения применяют методы консервативной терапии. Консервативная терапия сопровождается отсасыванием экссудата из дыхательных путей, промыванием бронхов антибактериальными средствами, санацию бронхов путём бронхоальвеолярного лаважа. Помимо вышеуказанных методов лечения, активно применяется физиотерапия, курсы перкуторного массажа, лечебная физкультура. Своевременно проведённое лечение позволяет избежать развития таких осложнений, как острая дыхательная недостаточность, пневмония, абсцесс легкого.
Внебольничная пневмония
Пневмония относится к числу наиболее распространенных острых заболеваний, это — группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
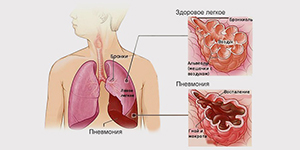 Внебольничная пневмония (синонимы: домашняя, амбулаторная) — это острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (температура, кашель, боли в груди, одышка) и «свежими» очагово-инфильтративными изменениями в легких при отсутствии очевидной диагностической альтернативы.
Внебольничная пневмония (синонимы: домашняя, амбулаторная) — это острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (температура, кашель, боли в груди, одышка) и «свежими» очагово-инфильтративными изменениями в легких при отсутствии очевидной диагностической альтернативы.
Причинами развития воспалительной реакции в респираторных отделах легких могут быть как снижение эффективности защитных механизмов организма, так и массивность дозы микроорганизмов и/или их повышенная вирулентность. Аспирация содержимого ротоглотки — основной путь инфицирования респираторных отделов легких, а значит и основной патогенетический механизм развития пневмонии. В нормальных условиях ряд микроорганизмов, например Streptococcus pneumoniae, могут колонизировать ротоглотку, но нижние дыхательные пути при этом остаются стерильными.
 В случаях же повреждения механизмов «самоочищения» трахеобронхиального дерева, например, при вирусной респираторной инфекции, создаются благоприятные условия для развития пневмонии. В отдельных случаях самостоятельным патогенетическим фактором могут быть массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов, устойчивых к действию защитных механизмов организма, что также приводит к развитию пневмонии.
В случаях же повреждения механизмов «самоочищения» трахеобронхиального дерева, например, при вирусной респираторной инфекции, создаются благоприятные условия для развития пневмонии. В отдельных случаях самостоятельным патогенетическим фактором могут быть массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов, устойчивых к действию защитных механизмов организма, что также приводит к развитию пневмонии.
Этиология внебольничной пневмонии непосредственно связана с нормальной микрофлорой, колонизующей верхние отделы дыхательных путей. Из многочисленных микроорганизмов лишь некоторые, обладающие повышенной вирулентностью, способны при попадании в нижние отделы дыхательных путей вызывать воспалительную реакцию.
Такими типичными возбудителями внебольничной пневмонии являются:
- Streptococcus pneumoniae;
- Haemophilus influenzae.
Определенное значение в этиологии внебольничной пневмонии имеют атипичные микроорганизмы, хотя точно установить их этиологическую значимость сложно:
- Chlamydophila (Chlamydia) pneumoniae;
- Mycoplazma pneumoniae;
- Legionella pneumophila.
К типичным, но редким возбудителям внебольничной пневмонии относятся:
- Staphylococcus aureus;
- Klebsiella pneumoniae, реже другие энтеробактерии;
- Streptococcus pneumoniae — самый частый возбудитель внебольничной пневмонии у лиц всех возрастных групп.
Препаратами выбора при лечении пневмококковой пневмонии являются беталактамные антибиотики — бензилпенициллин, аминопенициллины, в том числе защищенные; цефалоспорины II-III поколения. Также высокоэффективны новые фторхинолоны (левофлоксацин, моксифлоксацин).
Достаточно высокой антипневмококковой активностью и клинической эффективностью обладают макролидные антибиотики (эритромицин, рокситромицин, кларитромицин, азитромицин, спирамицин, мидекамицин, ) и линкозамиды. Но все же макролидные антибиотики при этой пневмонии являются резервными средствами при непереносимости бета-лактамов.
клинически значимый возбудитель пневмонии, особенно у курильщиков и больных ХОБЛ (хроническая обструктивная болезнь легких). Высокой природной активностью в отношении гемофильной палочки обладают аминопенициллины (амоксициллин), «защищенные» аминопенициллины (амоксициллин/ клавуланат), цефалоспорины II-IV поколений, карбапенемы, фторхинолоны (ранние — ципрофлоксацин, офлоксацин и новые — левофлоксацин, моксифлоксацин, гатифлоксацин).
Chlamydophila (Chlamydia) pneumoniae и Mycoplazma pneumoniae
обычно характеризуются нетяжелым течением. Микоплазменные пневмонии — чаще встречается у лиц моложе 40 лет. Средствами выбора для лечения этих пневмоний являются макролиды и доксициклин. Также высокоэффективны новые фторхинолоны.
обычно характеризуется тяжелым течением. Препаратом выбора для лечения легионеллезной пневмонии являются макролидные антибиотики (эритромицин, кларитромицин, азитромицин). Высокоэффективны также ранние и новые фторхинолоны.
и другие энтеробактерии очень редкие возбудители внебольничной пневмонии, имеют этиологическое значение лишь у некоторых категорий пациентов (пожилой возраст, сахарный диабет, застойная сердечная недостаточность, цирроз печени). Наиболее высокой природной активностью в отношении этих возбудителей обладают цефалоспорины III-IV поколений, карбапенемы, фторхинолоны.
Подозрение на пневмонию должно возникать при наличии у больного лихорадки в сочетании с жалобами на кашель, одышку, отделение мокроты и/или боли в груди. Больные часто жалуются на немотивированную слабость, утомляемость, сильное потоотделение, особенно по ночам.

Такие признаки пневмонии, как остролихорадочное начало, боли в груди и.т.д. могут отсутствовать — особенно у ослабленных больных и лиц пожилого возраста.
 При нетяжелой пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела в течение 3-4 дней. При таком подходе длительность лечения обычно составляет 7-10 дней. В случаях наличия клинических и/или эпидемиологических данных о микоплазменной или хламидийной этиологии пневмонии продолжительность терапии должна составлять 14 дней. Более длительные курсы антибактериальной терапии показаны при пневмонии стафилококковой этиологии или вызванной грамотрицательными энтеробактериями — от 14 до 21 дня.
При нетяжелой пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела в течение 3-4 дней. При таком подходе длительность лечения обычно составляет 7-10 дней. В случаях наличия клинических и/или эпидемиологических данных о микоплазменной или хламидийной этиологии пневмонии продолжительность терапии должна составлять 14 дней. Более длительные курсы антибактериальной терапии показаны при пневмонии стафилококковой этиологии или вызванной грамотрицательными энтеробактериями — от 14 до 21 дня.
При указании на легионеллезную пневмонию длительность антибактериальной терапии составляет 21 день. При внебольничной пневмонии крайне важным является проведение быстрой оценки тяжести состояния больных с целью выделения пациентов, требующих проведения неотложной интенсивной терапии. Выделение больных с тяжелой пневмонией в отдельную группу представляется крайне важным, учитывая высокий уровень летальности, наличие, как правило, у пациентов тяжелой фоновой патологии, особенности этиологии заболевания и особые требования к антибактериальной терапии.
Поздняя диагностика и задержка с началом антибактериальной терапии (более 8 часов) обусловливает худший прогноз заболевания.
К сожалению, пневмония может иметь различные осложнения, такие как:
- плевральный выпот;
- эмпиема плевры (скопление гноя в плевральной полости);
- деструкция/абсцедирование легочной ткани (формирование ограниченных полостей в легочной ткани);
- острая дыхательная недостаточность;
- инфекционно-токсический шок;
- сепсис;
- перикардит, миокардит (заболевания сердца);
- нефрит (заболевание почек) и другие.
При пневмонии нужно проводить дифференциальный диагноз с такими заболеваниями как:
- туберкулез легких;
- новообразования (первичный рак легкого, эндобронхиальные метастазы, аденома бронха, лимфома);
- тромбоэмболия легочной артерии и инфаркт легкого;
- иммунопатологические заболевания (идиопатический легочный фиброз, эозинофильная пневмония, бронхоцентрический гранулематоз, облитерирующий бронхиолит с организующейся пневмонией, аллергический бронхолегочный аспергиллез, волчаночный пневмонит, системные васкулиты);
- прочие заболевания/патологические состояния (застойная сердечная недостаточность, лекарственная (токсическая) пневмопатия, аспирация инородного тела, саркоидоз, легочный альвеолярный протеиноз; липоидная пневмония, округлый ателектаз).
В заключении надо сказать, что поставить диагноз, определить степень тяжести заболевания и прогноз может только врач. При наличии у больного повышенной температуры тела, сухого кашля или кашля с отделением мокроты, одышки, боли в груди, немотивированной слабости, утомляемости, сильном потоотделении, особенно по ночам, обратитесь к врачу-терапевту.
Собственная лаборатория и инструментальная база «СМ-Клиника» позволяет быстро провести диагностику и поставить диагноз пневмонии. Вам будет назначено своевременное лечение пневмонии, индивидуальное для каждого, с учетом тяжести заболевания, возраста, сопутствующих заболеваний. Врач-терапевт поможет Вам снова стать здоровым.
Лечение рака легкого в Германии
Рак легких занимает третье место в Европе по уровню смертности. Природа данного онкологического заболевания хорошо изучена, что позволяет, в определенной степени, предотвратить развитие опасного процесса. Вдыхание канцерогенов, в частности, табака – главный стимулирующий фактор образования опухоли. Риск заболеть возрастает у людей с наследственным фактором (родители и другие близкие родственники – заядлые курильщики).
Рак легких характеризуется образованием злокачественной опухоли в клетках бронхиальной (легочной) ткани и метастазов, разносящихся по организму через кровоток и лимфу. Для разработки плана лечения врачи-диагносты устанавливают:
- тип рака;
- первичную локализацию опухоли;
- стадию заболевания.
В онкологической практике различают множество форм опухолей, среди которых особо агрессивными являются мелкоклеточный рак легких, аденокарцинома.
Классификация рака легких
В Германии лечение рака легкого назначается только после углубленной диагностики и проведения междисциплинарного консилиума. В немецкие клиники часто обращаются пациенты с запущенными формами рака, что обуславливает необходимость выработки сложных, многоэтапных курсов терапии.
Локализованный рак легких может быть центральным и периферическим. Центральная форма представляет собой опухоли (чаще всего, это плоскоклеточная форма рака), разрастающиеся в крупных бронхах. В медицине выделяется два вида заболеваний данной категории:
- эндобронхиальный (развивается внутри бронха);
- перибронхиальный (образуется на поверхности бронха, в его просвете).
У каждой формы есть своя специфическая симптоматика, по которой можно поставить предварительный диагноз. При центральной эндобронхиальной форме поражаются верхние доли легкого, а также быстро образуются метастазы, распространяющиеся в печень, мозг, костные ткани.
Ранняя симптоматика связана с характером прогрессирования опухоли – в большинстве случаев злокачественный узел закрывает просвет бронха, что вызывает одышку и приступы кашля. Со временем кашель становится затяжным и после приступов не наступает облегчение. В мокроте появляются следы гноя (из-за присоединившейся инфекции) и крови. На этой стадии наступает потеря веса, слабость, боль в груди. Характерными симптомами являются субфебрильная температура, потливость, лихорадочное состояние.
При перибронхиальной форме симптоматика стертая, поскольку опухолевый процесс распространяется по лимфатическим узлам, сосудам, нервам, вызывая сдавление тканей и нарушение вентиляции (ателектаз). На поздних стадиях появляются те же симптомы, как при центральном раке.
Рак Пенкоста – форма рака, при котором поражается верхушка легкого и часть плевры, а также нервные сплетения, проходящие между ребрами. Характер боли интенсивный, как при невралгии, что часто является причиной обращения пациента к неврологу и прохождения курса безуспешного лечения. Опухоль продолжает прогрессировать, вызывая усиление боли и постепенное развитие отклонений в нервной системе.
Шаровидные опухоли чаще всего обнаруживаются случайно. Этот вид новообразования локализуется далеко от центральных бронхов, и потому не вызывает сбоев в дыхании. По мере усугубления процесса появляются симптомы, как при центральном раке. В области патологического очага появляется пневмония. Пациент испытывает облегчение после проведения антибактериальной терапии, но улучшение состояния носит временный характер.
Опытный специалист быстро распознает опухоль по ее внешнему виду на рентгенограмме – на снимке сохраняется характерная тень с лучистым силуэтом. От кисты или абсцесса шаровидный рак отличается неоднородностью толщины стенки.
Пневмониеподобный рак – заболевание, напоминающее по симптомам пневмонию. В одном сегменте легкого образуются небольшие злокачественные опухоли, сливающиеся между собой. Кашель, обильная пенистая мокрота, лихорадка, боль в груди – признаки развития опасного процесса. Требуется срочная дифференциальная диагностика.
Атипичные формы проявляют себя только после образования отдаленных метастазов. До этого момента человек чувствует себя вполне здоровым.
Медиастинальный рак характеризуется быстрым ростом опухолевых клеток в лимфоузлах средостения. По мере увеличения лимфоузлы сдавливают сосуды, вызывая затруднение оттока венозной крови из верхней части тела. Лицо больного становится багрово-красным и отечным, вены на руках – вздутыми, напряженными.
Недифференцированные формы рака легкого являются наиболее агрессивными. Клетки злокачественной опухоли растут быстро, в короткие сроки образуются метастазы.
Методы диагностики
К методам диагностики рака легких в Германии относятся:
- КТ, МРТ;
- бронхоскопия;
- фибробронхоскопия;
- трансторакальная пункция;
- анализ крови на онкомаркеры;
- биохимический анализ крови;
- перфузионная сцинтиграфия;
- рентгенография органов грудной полости в двух проекциях;
- медиастиноскопия (для определения состояния регионарных лимфоузлов);
- гистологические исследования ткани легкого
С помощью гибкого беспроводного зонда (SuperDimension Bronchus System) обследуются сегменты, находящиеся в глубине легкого или лимфатического узла. Система дает возможность определить опухолевый процесс на начальной стадии.
EBUS и EUS (эндобронхиальное и эндоскопическое УЗИ-обследование). С помощью тонких игл с оптическим аппаратом изымаются пробы из тканей лимфоузлов грудной клетки. Малотравматичная методика дает возможность определять стадию опухолевого процесса, тип рака.
Торакоскопия (VATS) – обследование легких и плевры с помощью торакоскопа. Во время диагностики используется видеоприбор, позволяющий рассмотреть поверхность тканей, взять образцы для биопсии, удалить небольшие узелковые образования.
Торакоцентез – плевральная пункция, целью которой является лабораторное исследование околоклеточной жидкости.
После получения результатов исследований немецкие специалисты ставят заключительный диагноз, и приступают к разработке индивидуальной схемы лечения.
Лечение рака легких в Германии
Лечение всех форм рака легких в Германии — строго индивидуальное. При разработке персональных программ учитывается возраст пациента, конституция, рост, вес, наличие сопутствующих заболеваний.
Первое место в списке лечебных направлений в онкологии занимает хирургическая операция, проводимая с учетом совокупности показаний. При данной форме рака выполняют следующие виды хирургических вмешательств:
- краевая резекция (удаление опухоли с прилегающими участками здоровых тканей);
- сегментэктомия (иссекается часть легкого);
- лобэктомия (удаление доли легкого);
- пневмонэктомия (удаление легкого целиком)
Полное удаление легкого проводят в случаях обширного распространения злокачественного процесса.
Послеоперационный период
При лечении рака легких в Германии особое внимание уделяется качеству послеоперационного ухода. В течение нескольких дней пациент находится под постоянным наблюдением врача и медсестер. После стабилизации давления в грудной полости дренажные трубки извлекают, назначают процедуры, облегчающие боли и препятствующие возникновению одышки. В немецких клиниках эффективно подавляется болевой синдром, который причиняет сильное беспокойство в первые дни после хирургического вмешательства.
Новые методики лечения
Лечение рака легких в Германии основано на применении традиционных и новейших методик. Кроме использования цитостатиков, которые, по-прежнему, играют большую роль в комплексных противоопухолевых программах, применяются усовершенствованные методики радиотерапии (кибер-нож), радиочастотная абляция (высокотемпературное уничтожение раковых клеток), криотерапия (замораживая злокачественных клеток).
Обнадеживающие результаты дает метод фотодинамической терапии (ФДТ), основанный на введении в вену светочувствительного вещества, которое накапливается в патологических очагах. Злокачественные клетки разрушаются прицельным лучом лазера, при этом здоровые ткани остаются неповрежденными.
Таргетная терапия – разновидность химиотерапии, где для каждого вида опухоли используются субстанции, комбинированные по определенному принципу и в строгой дозировке. Действие препарата направлено на угнетение раковых клеток, подавление способности к репликации.
Стоимость лечения рака легких в Германии зависит от программы терапии, стадии заболевания, количества дней пребывания в клинике. Многие немецкие специалисты Университетской клиники г.Фрайбурга являются разработчиками перспективных методик лечения.
Свяжитесь с представителем клиники на нашем сайте, чтобы получить информацию об услугах медицинского учреждения и возможности пройти лечение в профильном отделении.
Ателектаз
Ателектаз: причины, виды, симптомы, диагностика, лечение и профилактика
Ателектаз – патологическое состояние, при котором одно легкое исключается из процесса газообмена, поскольку в него перестает поступать кислород. Древние греки назвали заболевание «неполным растягиванием тканей», что, в принципе, очень ярко описывает патогенез ателектаза.
Причины
- патологии слизистых оболочек внутренних органов, в данном случае, легких, например, отечность, спазм, деформация, деградация;
- чрезмерное натяжение поверхности альвеол, которое вызывается оттоком легких, которому предшествовало сложное инфекционное течение заболеваний различных органов и систем;
- недостаточное количество сурфактанта в организме;
- преграждение инородными предметами или жидкостными выделениями организма бронхиальных просветов (при туберкулезе в качестве таких предметов выступают казеозные массы);
- давление, оказываемое на легкое и дыхательные пути, ведущие к нему. Сдавливание может возникать в качестве последствия травмы, от опухоли, при аномалиях, диагностированных в крупных кровеносных сосудах, гипертрофическом состоянии миокарда;
- повышенным артериальным давлением полости плевры, кстати, этот фактор медики считают первопричиной патологии;
- нарушения в работе грудной клетки, которое характерно для состояния пациентов, только что вышедших из-под действия общей анестезии, при параличе нерва диафрагмы, сколиозе, некоторых нервно-мышечных заболеваниях;
- обширный легочный коллапс, возникший, как осложнение после хирургического вмешательства из-за длительного неподвижного состояния пациента. Такую ситуацию могут вызвать передозировки кислородной составляющей в смеси для дыхания под маской, большие дозы седативного характера, опиаты, смесь из сосудорасширяющих лекарственных средств, гипотермия.
- избыточный индекс массы тела;
- курение;
- частые бронхиальные астмы, бронхоэктатическое заболевание, муковисцидоз.
По распространенности патологического процесса недуг бывает: тотальным; субтотальным; очаговым.
По времени образования различают: первичный (врожденный), образуется вследствие нерасправления легких; вторичный – обнаруживают при спадании легких (приобретенные ателектазы разделяют на компрессионные и обтурационные; условие формирование первого подтипа следует искать в сжатии бронхов снаружи; второй подвид возникает при закупорке просвета приводящего бронха).
Симптомы
Иногда такое спадение формируется медленно и вызывает только небольшую одышку.
Люди, у которых отмечается синдром средней доли, нередко не видят признаков, хотя могут иметь сухой кашель.
Если же отклонение эволюционирует быстро и в больших областях главного органа дыхательной системы, то кожный покров становится синеватого или пепельного оттенка. Появляется сильная одышка, и боль на пораженной стороне имеет очень острый характер. При инфицировании этим заболеванием поднимается температура тела, учащается пульс. Если артериальное давление значительно снижается, возникает шок.
Основные признаки недуга: цианоз кожи (синюшность); низкое давление; острая боль в области грудины; кашель; частый пульс.
Диагностика
Существует ряд методов выявления болезни. Среди возможных:
- Рентген – помогает подтвердить наличие патологии.
- Компьютерная томография – более чувствительный метод, чем рентген, при помощи которого проводят измерение легких в его разных частях, помогает диагностировать опухоль, которая могла спровоцировать недуг, что на обычном рентгене очень часто не удается увидеть.
- УЗИ – используется для обнаружения жидкости, сжимающей орган. Кроме того, данный способ помогает во время процедуры удалить эту жидкость.
- Бронхоскопия – в горло вводят гибкую трубку с подсветкой. Благодаря этому врач видит и устраняет то, что перекрывает дыхательные пути (инородное тело, слизь).
Лечение
При терапии такой патологии исключен стационар. Обязателен постельный режим, но при этом нужно учитывать, что человек должен лежать только на здоровом боку.
Важно для эффективности физиатрии устранить его причину. Если закупорку нельзя ликвидировать прокашливанием или отсасыванием, неплохого результата можно достичь процедурой бронхоскопии.
При усложненной инфекционной форме пульмонологи назначают антибиотики (их также применяют при долгом течении воспаления, поскольку в данном случае инфекция является неизбежной).
Основные методы лечения:
- Бронхоскопия с лечебной целью.
- Терапия лекарственными препаратами – используют ингаляционные бронходилятаторы, антибиотикотерапию и др.
- Хирургическое вмешательство – проводится в том случае, если причина обструкции – опухоль, которую невозможно удалить иным путем.
Профилактика
Заядлым курильщикам рекомендуется забыть о пагубной привычке. После операции необходимо выполнять специальные упражнения – дышать глубоко, откашливать мокроту и стараться побыстрее возобновить нормальный двигательный режим. После хирургического вмешательства нужно отказаться от длительного приема обезболивающих средств, поскольку они угнетают кашлевой рефлекс, который является очень важным.
Ателектаз
Полный или частичный коллапс всего легкого или его доли. Это происходит, когда крошечные воздушные мешочки (альвеолы) в легких выпускают весь воздух или, возможно, заполнены альвеолярной жидкостью. Одно из наиболее распространенных респираторных осложнений после операции.
Это также возможное осложнение других респираторных проблем, в том числе муковисцидоза, опухолей легких, травм грудной клетки, жидкости в легких и дыхательной недостаточности, инородного тела. Ателектаз может затруднить дыхание, особенно если у вас уже есть заболевание легких. Лечение зависит от причины и степени тяжести коллапса.
Обструктивный ателектаз – возникает тогда, когда блокируются дыхательные пути;
Необструктивный ателектаз – возникает из-за давления снаружи легкого.
Для обструктивного ателектаза:
Слизистая пробка – накопление слизи в дыхательных путях. Обычно происходит во время и после операции: препараты, вводимые во время операционного вмешательства, заставляют пациента дышать менее глубоко, поэтому в дыхательных путях накапливаются нормальные выделения. Слизистые пробки также распространены у детей, людей с муковисцидозом или тяжелой формой астмы.
Инородное тело. Ателектаз часто встречается у детей, которые вдохнули инородный предмет (ссылка на материал об инородном теле в легких от Харитоновой).
Опухоль в дыхательных путях.
Для необструктивного ателектаза:
Травмы грудной клетки – например, в результате падения или автомобильной аварии, особенно когда пациент избегает глубоких вдохов из-за боли;
Плевральный выпот – состояние, при котором происходит накопление жидкости между тканями, которые выстилают легкие и внутреннюю часть стенки грудной клетки;
Пневмоторакс – состояние, при котором воздух просачивается в пространство между легкими и грудной стенкой, косвенно вызывая разрушение тканей легких;
Рубцевание легочной ткани;
Опухоль – может давить на легкое и сдавливать его, но не блокировать дыхательные пути;
Общая анестезия – меняет характер дыхания и влияет на обмен легочных газов, что может привести к сдуванию альвеол. Почти у каждого, кто перенес серьезную операцию, развивается незначительный ателектаз.
Факторы риска
Любое состояние, которое затрудняет акт глотания;
Постельный режим с редкими изменениями положения;
Легочные заболевания, такие как астма, ХОБЛ, бронхоэктазия или муковисцидоз;
Недавние операции на брюшной полости или груди;
Недавно перенесенная общая анестезия;
Слабые дыхательные мышцы из-за мышечной дистрофии, травмы спинного мозга или другого нервно-мышечного состояния;
Прием лекарств, которые могут вызвать поверхностное дыхание;
Травма (например, перелом ребра);
Боли (например, в животе);
быстрое, поверхностное дыхание,
Иногда заболевание может протекать бессимптомно.
Когда следует обратиться к врачу?
Всегда обращайтесь за медицинской помощью, если у вас проблемы с дыханием.
В плановом порядке – если вы почувствовали симптомы затруднения дыхания, испытываете боль при глубоком вдохе, жалуетесь на кашель или не можете откашляться.
В экстренном порядке – если вы внезапно почувствовали сильное затруднение дыхания, и симптомы только ухудшаются с течением времени.
Диагностика
Диагноз ставится на основе клинической картины в процессе осмотра врачом, а также на основе результатов рентгенографии грудной клетки. Чтобы подтвердить диагноз, также назначают:
Компьютерную томографию грудной клетки;
Пульсовую оксиметрию для измерения сатурации кислорода (помогает определить тяжесть ателектаза);
УЗИ грудной клетки (может определить разницу между ателектазом, затвердеванием и опуханием (уплотнением) легкого);
Бронхоскопия.
Лечение ателектаза зависит от причины. Легкий ателектаз может пройти самостоятельно; иногда требуется симптоматическое лечение (например, прием лекарств для разжижения слизи). Если состояние связано с закупоркой, может потребоваться хирургическое вмешательство.
Меры самопомощи. Методы, которые помогают глубоко дышать после операции, чтобы повторно расширить сжатую легочную ткань:
Выполнение упражнений на глубокое дыхание (стимулирующая спирометрия) и использование устройства для облегчения глубокого кашля;
Правильное положение тела (голова ниже груди);
Перкуссия грудной клетки (простукивание, массаж).
Хирургическое лечение. Удаление обструкции дыхательных путей может быть выполнено путем отсасывания слизи или бронхоскопии. Во время бронхоскопии врач осторожно направляет гибкую трубку в горло, чтобы очистить дыхательные пути. Если ателектаз вызван опухолью, лечение может включать удаление или уменьшение опухоли. В некоторых случаях после операции может понадобиться установка дыхательной трубки.
Возможные осложнения
Небольшая область ателектаза, особенно у взрослых, обычно поддается лечению. Следующие осложнения могут возникнуть в результате ателектаза:
Низкое содержание кислорода в крови (гипоксемия);
Пневмония: слизь в коллапсе легкого может привести к инфекции.
Нарушение дыхания. Утрата функций доли или целого легкого, особенно у младенца или пациента с хроническим заболеванием легких, может быть опасной для жизни.
Профилактика
Защитите детей от вдыхания или проглатывания посторонних предметов;
Если вам предстоит хирургическая операция, обсудите с лечащим врачом возможные способы снижения риска развития ателектаза;
Некоторые исследования показывают, что определенные дыхательные упражнения и тренировки мышц могут снизить риск ателектаза.
Первичные опухоли легких
КЛАССИФИКАЦИЯ И ОБЩАЯ ХАРАКТЕРИСТИКА наверх
1. Немелкоклеточный рак (80–85 %) — малочувствителен к химиотерапии:
1) плоскоклеточный — основной причиной является активное или пассивное воздействие табачного дыма, чаще встречается у мужчин, обычно, в крупных бронхах (околокорневых); часто приводит к сужению просвета бронха с ателектазом и воспалительными изменениями в легочной паренхиме;
2) аденокарцинома — чаще всего в мелких дыхательных путях (периферические отделы легких). В меньшей степени, чем плоскоклеточный рак, зависит от воздействия табачного дыма, относительно часто возникает у женщин.
3) крупноклеточный рак — различная локализация, клиническое течение как при аденокарциноме.
2. Мелкоклеточный рак (15 %): агрессивный рост, раннее метастазирование в лимфатические узлы и отдаленные органы; тесно связан с курением табака; первичная опухоль чаще всего около корня легкого, обычно увеличение корневых лимфатических узлов и узлов средостения; у большинства больных на момент постановки диагноза имеются метастазы (наиболее часто в печени, костях, костном мозге, ЦНС), часто паранеопластические симптомы; химиотерапия является основным методом лечения.
3. Редкие новообразования легких ( 1. Системные симптомы: прогрессирующее снижение массы тела и слабость, появляются поздно.
2. Симптомы, связанные с локальным ростом: кашель — наиболее частый симптом (у курильщиков часто изменяется характер кашля), одышка, боль в грудной клетке, кровохарканье, рецидивирующая пневмония (особенно той самой локализации); синдром верхней полой вены →разд. 2.32, плевральная боль, боль в плече и синдром Горнера (опухоль верхушки легкого), нарушения сердечного ритма (при вовлечении перикарда и миокарда), хрипота в результате поражения возвратного гортанного нерва; на поздних стадиях заболевания — объективные симптомы изменений в легких (синдром верхней полой вены, симптомы гидроторакса, ателектаза или пневмонии).
3. Симптомы, связанные с метастазами: увеличение лимфатических узлов надключичных, шейных или подмышечных, боль (или болезненность при пальпации) в костях, реже патологические переломы или компрессионные симптомы; в случае метастазов в ЦНС — головная боль, очаговые симптомы, и другие неврологические симптомы (напр. приступы судорог, нарушения равновесия), изменения в поведении и расстройства личности; в случае метастазов в печени — ее увеличение, боль в эпигастрии, тошнота, желтуха.
4. Паранеопластические синдромы:
1) эндокринологические — синдром Иценко-Кушинга, синдром неадекватной секреции антидиуретического гормона (SIADH), карциноид синдром, гиперкальциемия и др.;
2) нервно-мышечные — периферическая нейропатия, энцефалопатия, дегенерация коры мозжечка, миастенический синдром Ламберта-Итона, полимиозит;
3) кожные — черный акантоз, дерматомиозит, СКВ, склеродермия;
4) костные — гипертрофическая остеоартропатия, пальцы по типу «барабанных палочек»;
5) сосудистые — мигрирующий поверхностный тромбофлебит, небактериальный тромботический эндокардит;
6) гематологические — анемия, ДВС.
ДИАГНОСТИКА И ОЦЕНКА СТАДИИнаверх
Дополнительные методы обследования
1. Визуализирующие методы исследования: РГ грудной клетки в прямой (переднезадней) и боковой проекциях — опухоль в легочной паренхиме, ателектаз, увеличение прикорневых и средостенных лимфатических узлов, гидроторакс, односторонний подъем купола диафрагмы вследствие ее паралича, изменения, указывающие на непосредственную инфильтрацию или метастазы в костях. РГ грудной клетки в пределах нормы не исключает новообразования легких. КТ грудной клетки — основное исследование, позволяющее оценить выраженность локальных изменений (не всегда позволяет диагностировать ограниченный инфильтрат средостения или стенки грудной клетки, или определить очаг новообразования в зоне ателектаза легочной паренхимы) и увеличения лимфатических узлов (критерий диаметра узла >1 см, как подозрительного на наличие метастаза, — связан с большим процентом ложноположительных и ложноотрицательных диагнозов). ПЭТ — позволяет обнаружить метастазы небольших размеров в лимфатических узлах средостения, и определить распространённость новообразования в пределах ателектаза, а также обнаружить очаг новообразования вне грудной клетки. Позволяет оптимально определить, показаны ли пациенту радикальное хирургическое лечение или радикальная лучевая терапия, а в сочетании с КТ позволяет точно определить площадь облучения. Если у больных — с высокой вероятностью поражения лимфоузлов средостения на КТ — выполнение ПЭТ невозможно, рекомендуется их биопсия при проведении медиастиноскопии, либо под ультразвуковым контролем через стенку бронха или пищевода. МРТ — полезна при оценке некоторых локализаций опухоли, напр., рядом или в пределах позвоночника, а также опухолей верхушки легкого.
2. Цитологические исследования: мокроты (в настоящие время используется реже), плевральной жидкости, промывных вод бронхов, материалов с ТАБ трансбронхиальной, либо чреспищеводной (под контролем УЗИ), или трансторакальной (через стенку грудной клетки, как правило, под контролем УЗИ [или КТ], в случае опухолей в периферических отделах легких).
3. Фибробронхоскопия : оценка распространённости локальных эндобронхиальных изменений, забор материала для микроскопического исследования (биоптаты стенки бронха/опухоли, трансбронхиальная биопсия легкого и лимфатических узлов под контролем эндобронхиального УЗИ [EBUS], промывные воды бронхов).
4. Другие методы: БАЛ или гистологическое исследование периферических лимфатических узлов с подозрением на метастазы (надключичных, в области косых мышц), осмотр средостения (медиастиноскопия), видеоторакоскопия. Если вышеперечисленные методы не дают возможности установить диагноз → обычно необходима торакотомия.
5. Лабораторные исследования: опухолевые маркеры в сыворотке (не применяются для рутинной диагностики рака лёгкого) — раково-эмбриональный антиген (РЭА [CEA], все формы рака), фрагмент CK 19 цитокератина (CYFRA 21.1, плоскоклеточный рак), нейронспецифическая енолаза (NSE, мелкоклеточный рак).
На основании гистологического исследования (предпочтительно) или цитологического материала, полученного из опухоли. Последовательность диагностических исследований:
1) периферическое изменение – биопсия через стенку грудной клетки → бронхоскопия → торакоскопия → торакотомия;
2) прикорневое изменение → бронхоскопия → чреспищеводная биопсия → цитологическое исследование мокроты → торакотомия.
1. Периферические опухоли: доброкачественные новообразования, туберкулома, абсцесс лёгкого, микотические изменения, метастазы опухолей.
2. Увеличенные лимфоузлы средостения: лимфопролиферативные новообразования, туберкулез (реже), саркоидоз (чаще нехарактерное для рака симметричное поражение лимфоузлов корней легких и средостения).
Оценка стадии заболевания
Условием для проведения рационального лечения является точная верификация стадии новообразования. Всегда необходимо выполнить КТ грудной клетки с контрастом (исследование, как правило, распространяется и на верхнюю часть брюшной полости). Другие исследования →см. ниже.
1. Немелкоклеточный рак: МРТ или КТ головного мозга и сцинтиграфия скелета у больных с подозрением на метастазы в этих органах. С целью определения вовлечения лимфатических узлов в грудной клетке → ПЭТ/КТ и/или биопсия лимфатических узлов под контролем УЗИ через стенку бронхов и/или пищевода, либо во время выполнения медиастиноскопии. Анатомическое распространение новообразования определяется согласно классификации TNM →табл. 3.16-1. Степени тяжести заболевания →табл. 3.16-2. На основании гистологического исследования определяется степень злокачественности новообразования (критерий G).
первичная опухоль (T)
опухоль, диагностированная на основании обнаружения злокачественных клеток в бронхиальных смывах, но не визуализируется рентгенологически или при бронхоскопии
нет признаков первичной опухоли
преинвазивный рак ( in situ )
опухоль в наибольшем измерении ≤3 см (≤2 см Т1а; >2–3 см T1b), окруженная легочной тканью или висцеральной плеврой, при бронхоскопии не инфильтрирует главный бронх а
минимально инвазивная аденокарцинома б
опухоль в наибольшем измерении ≤1 см а
опухоль в наибольшем измерении >1 см, но ≤2 см а
опухоль в наибольшем измерении >2 см, но ≤3 см а
опухоль в наибольшем измерении >3 см, но ≤5 см или характеризующаяся одним из следующих признаков:
– инфильтрирует главный бронх, но не достигает бифуркации трахеи
– инфильтрирует висцеральную плевру
– опухоль, приводящая к ателектазу или обтурационной пневмонии, достигающей корня, охватывающей часть легкого или все легкое
опухоль в наибольшем измерении >3 см, но ≤4 см
опухоль в наибольшем измерении >4 см, но ≤5 см
опухоль в наибольшем измерении >5 см, но ≤7 см или характеризующаяся одним из следующих признаков:
– непосредственно инфильтрирует париетальную плевру, грудную стенку (в т. ч., опухоль верхушки легкого), диафрагмальный нерв или перикард
– опухоль с отдельными опухолевыми очагами в пределах той же доли легкого
опухоль в наибольшем измерении >7 см или с одной из следующих характеристик:
– инфильтрирует диафрагму, средостение, сердце, крупные сосуды, трахею, возвратный гортанный нерв, пищевод, бифуркацию, тела позвонков
– опухоль с отдельными опухолевыми очагами в пределах другой доли того же легкого
метастазы в регионарные лимфатические узлы (N)
невозможно оценить регионарные лимфатические узлы
метастазы в регионарные лимфатические узлы не обнаружены
метастазы в перибронхиальных или прикорневых лимфатических узлах на стороне поражения или их непосредственная инфильтрация
метастазы в лимфатические узлы средостения на стороне опухоли и/или в лимфатические узлы под бифуркацией трахеи
метастазы в прикорневые лимфоузлы или лимфатические узлы средостения на противоположной стороне
метастазы в надключичные лимфатические узлы
отдаленные метастазы (M)
невозможно определить наличие отдаленных метастазов
не выявлено отдаленных метастазов
отдельный очаг или очаги рака в другом легком
– очаги рака в плевре или в перикарде, либо перикардиальный или плевральный выпот г
единичные отдаленные метастазы (за пределами грудной клетки) д
множественные отдаленные метастазы (за пределами грудной клетки) в одном или в нескольких органах
а Редкие, поверхностно распространяющиеся опухоли любого размера с инфильтрацией ограничивающейся стенкой бронха (также головного бронха) также классифицируются как T1a.
б Одиночная аденокарцинома ≤3 см, в основном выстилающая межальвеолярные перегородки, с инфильтрацией ≤5 мм в одном из очагов.
в Опухоль T2 с этими характеристиками классифицируются как T2a, если ее наибольшее измерение составляет ≤4 см либо ее размер определить невозможно, и как T2b — если наибольшее измерение составляет >4 см, но ≤5 см.
г Обычно, жидкость в плевральной полости или в полости перикарда, при раке легкого имеет онкологическое происхождение. У небольшой части пациентов микроскопические исследования жидкости из плевральной или перикардиальной полости не определяет наличия раковых клеток, жидкость не содержит крови и не является экссудатом. Если нет клинических предпосылок к связыванию выпота с раком, наличие жидкости в плевральной или перикардиальной полости не следует принимать во внимание при классификации тяжести рака.
д Также относится к одному удаленному (нерегиональному) лимфатическому узлу.
Таблица 3.16-2. Степени тяжести рака легкого (TNM классификация 8-го пересмотра, 2017 года) и методы лечение немелкоклеточного рака легкого