Есть ли шанс на жизнь при гипертрофии правого предсердия
Блокады сердца
Нередко при электрокардиографическом обследовании (на медосмотре, в связи с жалобами на самочувствие, при поступлении в больницу) в заключении фигурирует слово «блокада». При этом ощутимых нарушений в работе сердца может и не быть. В то же время, некоторые блокады могут приводить к неритмичному сокращению сердца, в частности, к «выпадению» отдельных импульсов или существенному замедлению сердечного ритма. Для того, чтобы понять, что такое блокады сердца и опасны ли они, нужно сказать несколько слов о проводящей системе сердца.
Сокращения сердца, обеспечивающие его работу, происходят под воздействием электрических импульсов, которые создаются и проводятся на все участки сердечной мышцы так называемой проводящей системой сердца. В норме, импульс возникает в синусовом узле, расположенном в верхней части правого предсердия, далее распространяется на предсердия, вызывая их сокращение, с предсердий — через атриовентрикулярный (АВ) узел — на желудочки, в которых проводящая система разветвляется подобно ветвям дерева для проведения импульса на все их участки. Нарушение проведения электрического импульса по участку проводящей системы называется блокадой сердца.
Блокады сердца могут возникать практически при любом поражении сердечной мышцы: стенокардии, миокардите, кардиосклерозе, инфаркте миокарда, гипертрофии отделов сердца, повышенных нагрузках на сердечную мышцу (например, у спортсменов), а также при передозировке или неправильном применении некоторых лекарственных средств. Иногда блокады сердца могут быть вызваны наследственной предрасположенностью или нарушением внутриутробного развития сердца.
Классификация блокад
В зависимости от уровня блокады выделяют следующие основные формы блокады сердца.
Синоатриальная блокада — нарушение проводимости из синоатриального узла в предсердия.
Нарушение проведения импульса в области синусового узла.
Признаки:
Ритм синусовый, но неправильный: периодически выпадают отдельные сердечные циклы PQRST.
Встречается удлиненный интервал RR, чаще всего равный двум RR.
Во время длинных пауз выскальзываются комплексы и ритмы.
Межпредсердная блокада — нарушение проводимости по проводящей системе предсердия. Нарушение ритма. Увеличение длительности зубца P, расширение или зазубрение зубца P.
Атриовентрикулярная блокада — нарушение проведения импульса на уровне атриовентрикулярного узла или ствола пучка Гиса.
Нарушение ритма, выделяют 3 степени.
I. Импульсы проходят из предсердия в желудочек с задержкой. Интервал PQ увеличен за счет сегмента.
II Мобиц 1. — постепенное увеличение длительности интервала PQ, при котором выпадает желудочковый комплекс QRST при сохранении зубца P.
II Мобиц 2. — интервал PQ нормальный или удлиненный (нет прогрессирующего удлинения), при котором выпадает желудочковый комплекс QRST при сохранении зубца P.
III. Полное разобщение желудочкового и предсердного ритма (полная блокада АВ), интервалы PP и RR постоянные, но интервал PP больше интервала RR. ЧСС до 40-60, но может быть и 30-35. QRS расширен и деформирован.
Блокада ножек пучка Гиса — нарушение проводимости на уровне правой, левой передней или левой задней ножки пучка Гиса.
Выхаживание детей с врожденными пороками сердца
Выхаживание детей с врожденными пороками сердца
Нормальное строение сердца ребенка
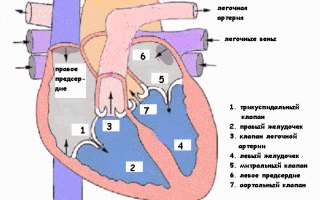
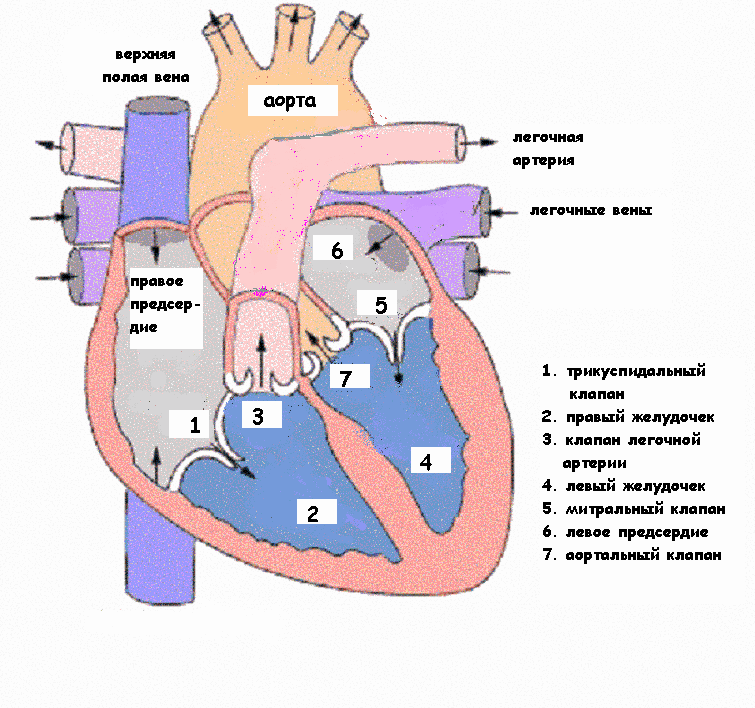
Сердце – это мышечный орган, который постоянно перекачивает кровь по организму, посылая насыщенную кислородом и питательными веществами кровь ко всем клеткам тела. Сердце состоит из двух верхних камер (предсердий, правого и левого) и двух нижних (желудочков, правого и левого). Из правого предсердия кровь через трехстворчатый клапан попадает в правый желудочек, затем в легочный ствол ( один из двух основных сосудов сердца ), а оттуда в легкие. В легких кровь обогащается кислородом и по легочным венам поступает в левое предсердие. Затем через митральный клапан – в левый желудочек, потом в аорту (главный сосуд сердца) и распределяется по всему организму. Кровь, бедная кислородом оттекает по венам от всех органов и тканей и поступает в правое предсердие
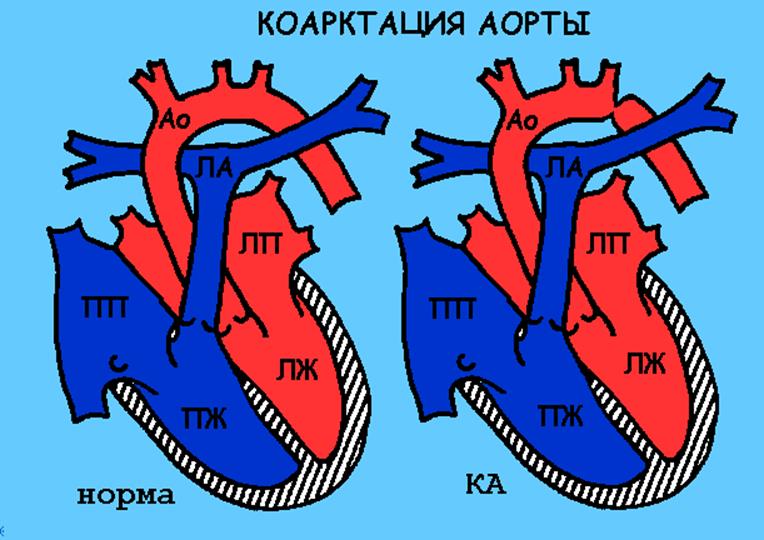
При данном виде порока имеется сужение (коарктация, КА) основного сосуда сердца – аорты. Это приводит к повышению нагрузки на левый желудочек сердца, который вынужден перекачивать большой объем крови через узкое отверстие. Сердце начинает быстро увеличиваться в размерах, не справляется с такой нагрузкой и у ребенка развивается недостаточность кровообращения. При резком сужении аорты кровоснабжение нижней половины туловища возможно только за счет функционирующего открытого артериального протока.
- при небольшом сужении аорты детей наблюдает кардиолог, контролируя состояние ребенка и размеры сердца. Операция выполняется в течение первых лет жизни.
- при выраженном сужении оперативное вмешательство показано в кратчайшие сроки.
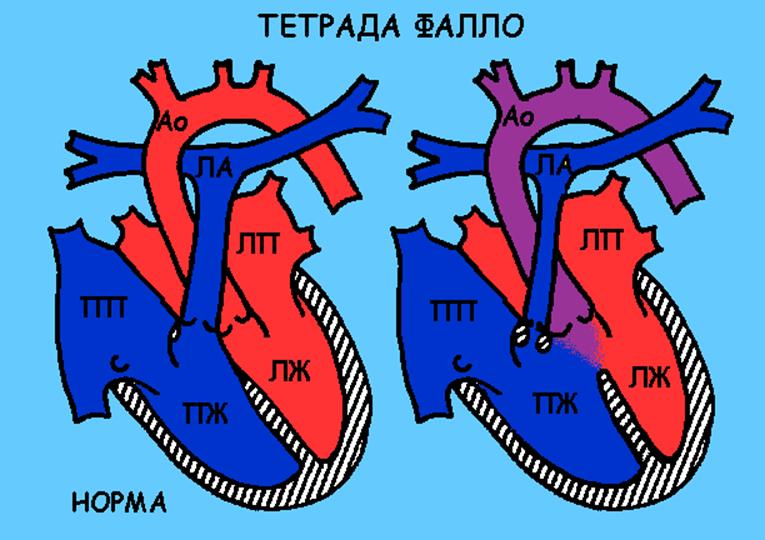
В данном случае сужено место отхождения легочной артерии в результате избыточного развития (гипертрофии) мышцы правого желудочка, сама артерия уменьшена в размерах, кроме того, обязательно имеется сообщение между двумя желудочками. То есть с одной стороны создается препятствие для выхода крови из правых отделов сердца, а с другой стороны избыточное количество крови поступает в правый желудочек.
В результате этого возникает двойная перегрузка правых отделов сердца, которая со временем приводит к необратимым изменениям сердечной мышцы. Кожа ребенка имеет синюшный цвет.
К 4-6 месяцам у ребенка могут появиться приступы нехватки воздуха из-за выраженного сужения выходной части правого желудочка (то есть из-за недостатка крови в легких).
Таким пациентам обязательно надо будет делать операцию для восстановления проходимости легочной артерии, и закрывать дефект межжелудочковой перегородки. Операция выполняется на первом году жизни.
Общий артериальный ствол
Общий артериальный ствол (ОАС) – порок сердца «синего типа». В данном случае от обоих желудочков сердца отходит один сосуд, по которому течет смешанная (артериальная + венозная) кровь. Обязательно существует отверстие в межжелудочковой перегородке, чтобы кровь из обоих желудочков могла попасть в общий сосуд. Этот сосуд затем делится на аорту и легочную артерию. Наличие смешанной крови в легочной артерии приводит к плохому насыщению крови кислородом в легких, что в свою очередь определяет кислородное голодание мозга и других органов. Очень часто клапан общего сосуда работает неправильно (недостаточно хорошо закрывается или имеется сужение) и это также осложняет работу сердца. Размеры сердца резко увеличены с рождения.
С первых дней жизни при данном виде порока развивается выраженная недостаточность кровообращения, состояние ребенка прогрессивно ухудшается, несмотря на проводимое лечение. Операция требуется в течение 1-го месяца жизни. Очень велика вероятность внезапной смерти.
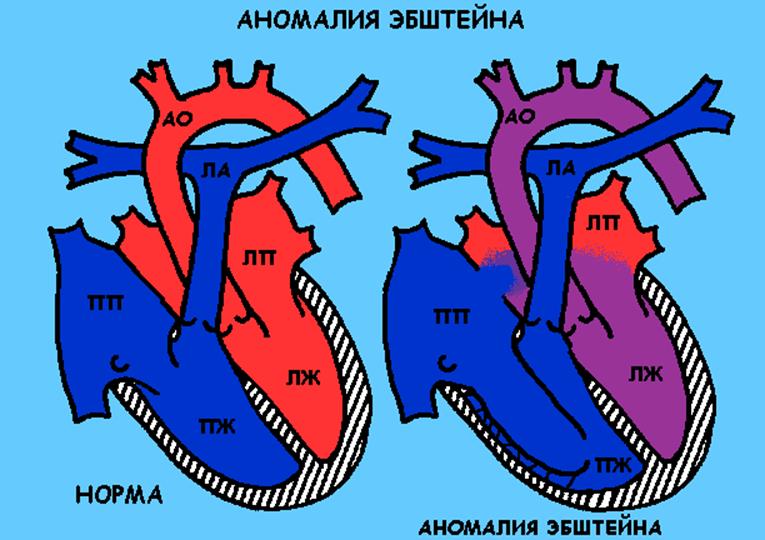
Трехстворчатый клапан смещен в полость правого желудочка, за счет чего размер правого желудочка резко уменьшен. Большая часть правого желудочка образует с правым предсердием гигантскую полость. В результате этого порока правый желудочек не справляется со своей функцией перекачивания крови в легкие, работает с большой нагрузкой, растягивается, что, в конечном счете, приводит к развитию недостаточности кровообращения, выраженному ограничению физических нагрузок.
В зависимости от степени смещения створок клапана операция может выполняться как в раннем возрасте, так и после 1 года.
Дефект межжелудочковой перегородки
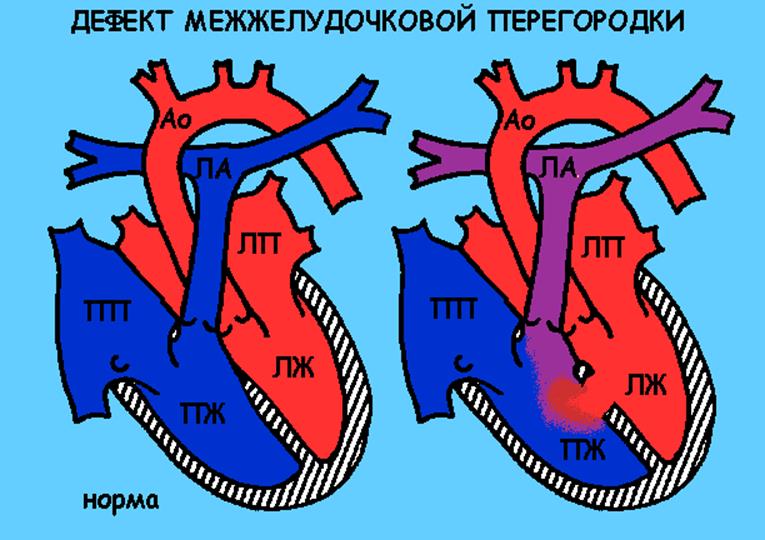
В норме не существует сообщения между двумя желудочками. При данном виде порока кровь в силу разницы давлений между желудочками поступает из левой камеры в правую. В результате этого правый желудочек переполняется кровью, избыточное количество которой затем поступает в легкие (легкие «заливаются» кровью). Следствием этого является уменьшение количества кислорода, который поступает к различным органам, т.е. ребенок начинает испытывать кислородное голодание. Кроме того, очень велика вероятность развития воспаления легких.
- если дефект небольшой и нет признаков недостаточности кровообращения, то ребенку потребуется длительное наблюдение врача-кардиолога
- даже если дефект небольшой может развиться недостаточность кровообращения. В этом случае требуется обязательное лечение, т.к. сердце перестает справляться с нагрузкой.
- при большом дефекте, при отсутствии эффекта от лечения ребенку со временем потребуется операция для закрытия отверстия.
Атрезия трехстворчатого клапана (АТК)
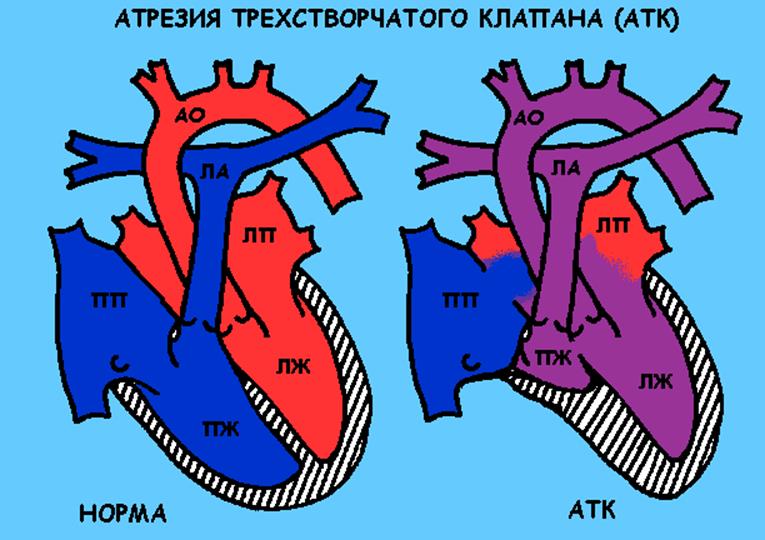
Врожденный порок сердца «синего типа». В данном случае отсутствует сообщение между правым предсердием и правым желудочком. Кровь из правого предсердия через овальное окно попадает в левое предсердие (таким образом в левых отделах сердца появляется смешанная кровь), затем в левый желудочек. Из левого желудочка смешанная кровь идет в аорту и частично через дефект в межжелудочковой перегородке в правый желудочек, а оттуда в легочную артерию. Наличие дефектов (отверстий) в межпредсердной и межжелудочковой перегородке является принципиальным, чем меньше их размеры, тем хуже состояние ребенка и больше выражен цианоз (синий цвет кожи).
Операция требуется в кратчайшие сроки при выраженном цианозе, в противном случае операция выполняется в течение первого года жизни.
Транспозиция магистральных сосудов
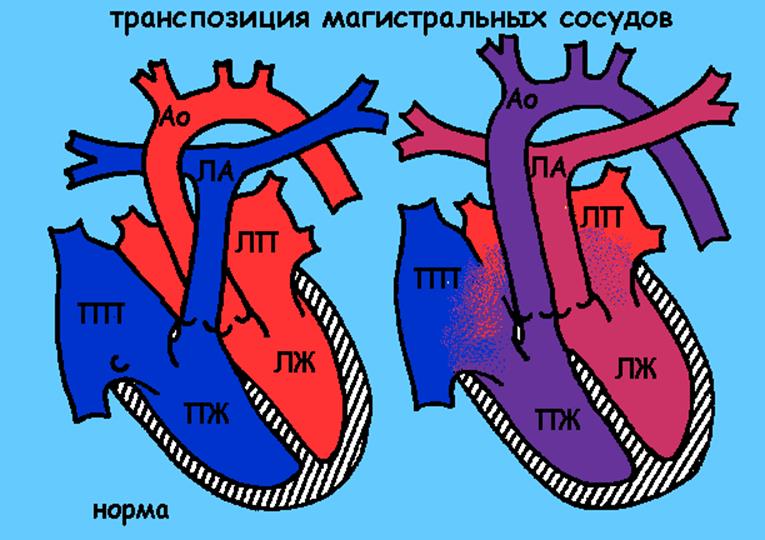
В норме о левого желудочка отходит аорта и несет богатую кислородом кровь ко всем органам и тканям, а от правого желудочка отходит легочная артерия, по которой кровь бедная кислородом попадает в легкие.
При ТМС – от левого желудочка отходит легочная артерия, и богатая кислородом кровь попадает в легкие, аорта отходит от правого желудочка и по ней течет кровь бедная кислородом. Жизнь в такой ситуации зависит от наличия и размеров открытого овального окна и открытого артериального протока. При отсутствии или закрытии этих отверстий организм ребенка не получает кислорода и очень быстро погибает. В результате нарушения кровообращения кожа ребенка приобретает синий цвет.
При данном виде порока очень важно быстро поставить диагноз и направить ребенка к кардиохирургам. Без операции такие дети обречены на смерть в 100% случаев.
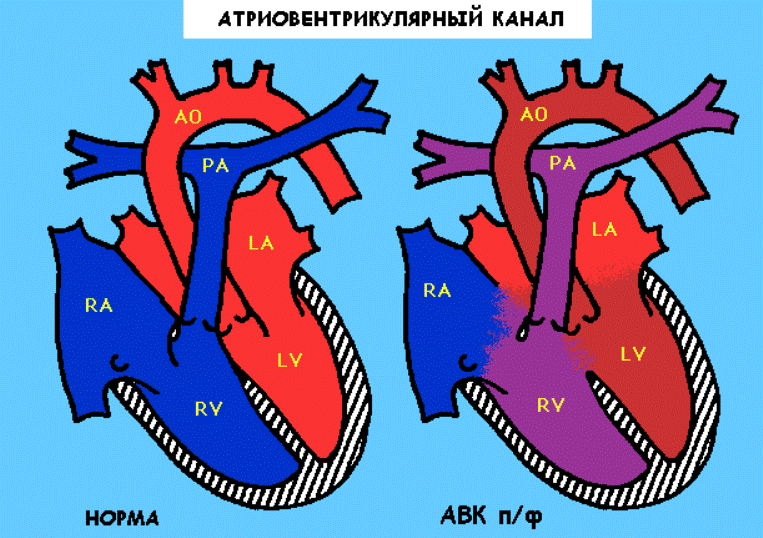
Сложный врожденный порок сердца, при котором имеются отверстия в межпредсердной и межжелудочковой перегородке. Помимо этого, вместо 2-х атриовентрикулярных клапанов ( митрального и трехстворчатого), существует только 1 клапан в центре сердца. Результатом такого порока является смешивание крови, как в предсердиях, так и в желудочках сердца. Вследствие особенностей кровообращения, избыточное количество смешанной крови попадает в легкие (легкие «заливаются» кровью). У таких детей очень рано развивается недостаточность кровообращения и очень высок риск развития воспаления легких.
Недостаточность кровообращения часто с трудом поддается терапевтическому лечению, дети плохо набирают вес. Радикальная операция выполняется в 3-4 месяца жизни. Если недостаточность кровообращения не удается контролировать лекарствами, а возраст ребенка и его вес не позволяют сделать радикальную операцию, то делают паллиативную (помогающую дожить до необходимого срока) коррекцию.
ОТКРЫТЫЙ АРТЕРИАЛЬНЫЙ ПРОТОК (ОАП)
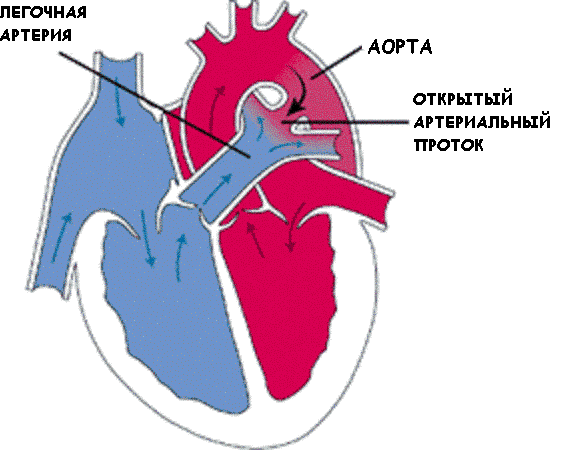
В норме у плода имеется сосуд (артериальный проток), который соединяет аорту и легочный ствол. Через этот проток кровь плода минует легкие (которые во время беременности у ребенка не работают) и поступает в нижнюю половину туловища.
После рождения артериальный проток должен зарасти, если этого не происходит, то говорят о наличии у ребенка открытого артериального протока. Если проток открыт, то избыточное количество крови поступает через него в легочную артерию (так как давление в аорте выше чем в легочной артерии) , а оттуда в легкие. Таким образом резко увеличивается нагрузка на правые отделы сердца и легкие. Длительное существование ОАП приводит к необратимым изменениям в легких.
- Проток небольшой, недостаточности кровообращения нет, но ребенок обязательно должен находиться под наблюдением кардиолога. В данном случае существует вероятность самостоятельного закрытия сосуда.
Проток большой, сердце не справляется с нагрузкой, развивается недостаточность кровообращения, которая требует лечения. Со временем ребенку может потребоваться операция для перевязывания протока.
Есть ли шанс на жизнь при гипертрофии правого предсердия
Гипертрофия правого предсердия не является самостоятельным заболеванием. Проблема возникает при определенных патологиях, которые могут быть и не связанными с сердцем. При этой патологии происходит увеличение правого отдела органа. Это нарушение встречается редко и связано с повышением нагрузки на предсердие.
- Основные причины развития
- Характерные признаки
- Развитие проблемы в период беременности
- Как ставят диагноз
- Методы лечения
- Прогноз
- Как избежать проблемы
Основные причины развития
Правая часть сердца становится больше, чем должна быть в разных случаях:
- При патологиях органов дыхания. Хронические болезни легких и бронхов приводят к тому, что давление крови в легочной артерии постоянно нарастает.
- Если в артерии легкого появился тромб. Это нарушает свободный ток крови по сосуду и повышает нагрузку на сердце. Сердечная мышца старается компенсировать это нарушение и наладить правильное кровообращение. Максимальное количество усилий для этого прилагают правые камеры сердца.
- Правое предсердие от желудочка отделяет перегородка, которую называют трехстворчатым клапаном. Он обеспечивает нормальное проникновение крови из предсердия к желудочку. При наличии стеноза клапана, когда уменьшается его просвет, количество поступающей снижается. Чтобы избежать развития застойных явлений, происходит повышение давления в области предсердия. Но постоянная работа в усиленном режиме вызывает дилатацию и гипертрофические изменения.
- Если трехстворчатый клапан под влиянием патологических процессов не может полностью закрываться и обеспечить обратный отток крови от желудочка к предсердию.
- При увеличении размера правого желудочка иногда гипертрофируется и предсердие.
- При наличии врожденных аномалий в строении митрального, трехстворчатого и других клапанов. Подобные нарушения способствуют тому, что нарушается течение крови.
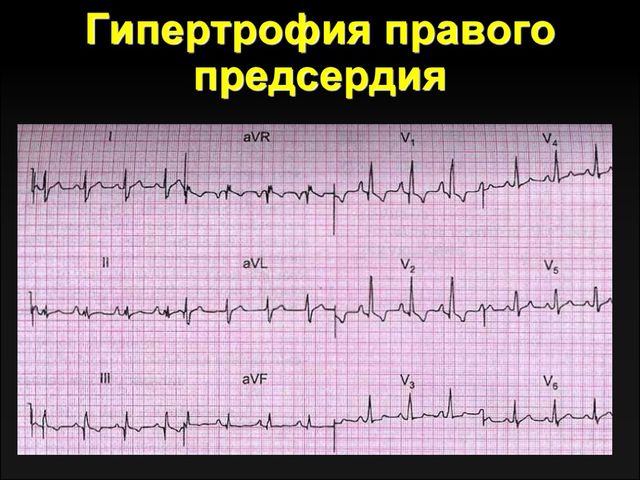
Характерные признаки
В результате подобных изменений в сердце происходит ухудшение состояния больного. У пациента начинает болеть грудная клетка слева, нарушается дыхание и даже небольшие нагрузки приводят к сильной усталости. Если провести лечение основной болезни, которая способствует гипертрофии, то самочувствие улучшится, и симптомы болезни могут полностью исчезнуть.
Клиническая картина заболевания состоит из признаков легочных нарушений и застоя венозной крови.
О том, что развиваются гипертрофические процессы в правой части сердца можно понять по:
- приступам кашля, одышке, нарушениям дыхательной функции;
- появлению отеков;
- бледности и посинению кожного покрова;
- нарушению внимания;
- чувствам покалывания и дискомфорта в сердце;
- сбоям в ритме сокращений сердца.
Чаще всего развитие гипертрофии никак себя не проявляет. Ухудшение самочувствия происходит, когда болезнь переходит в запущенную стадию. Поэтому людям, страдающим тахикардией, головокружениями и отеками ног, следует посетить врача для выявления причин подобного состояния.
Развитие проблемы в период беременности
В период вынашивания ребенка организм женщины переживает физиологические и гормональные изменения. При этом значительно повышается нагрузка на сердце и сосуды. Поэтому перед зачатием следует провести обследование и оценить, насколько беременность повлияет на органы и сможет ли женщина благополучно и без вреда для собственного здоровья выносить ребенка.
 В период беременности развитие гипертрофии не считают отдельным заболеванием. Она возникает, если женщина имеет в анамнезе врожденные и приобретенные болезни.
В период беременности развитие гипертрофии не считают отдельным заболеванием. Она возникает, если женщина имеет в анамнезе врожденные и приобретенные болезни.
Если у беременной есть проблемы с сердцем, то на протяжении девяти месяце ее должны три раза класть в больницу на обследование.
Первый раз госпитализация проводится для того, чтобы исследовать порок, определить степень тяжести нарушений и эффективность работы кровеносной системы. При серьезных нарушениях могут рассматривать вариант прерывания беременности.
Повторное помещение будущей матери в медучреждение проводится, когда физиологическое напряжение достигает своего пика. В больнице примут меры для поддержки сердца в нормальном состоянии.
Последняя госпитализация нужна для определения способа родоразрешения.
Как ставят диагноз
Опытному врачу удается определить наличие гипертрофии в ходе физикального осмотра. Для этого прослушивают внутренние органы для оценки их состояния. Использование стетоскопа позволяет обнаружить наличие шумов в сердце. Это говорит о нарушении работы клапанов и других заболеваниях.
На ЭКГ гипертрофия правого предсердия проявляется увеличением амплитуды и заострением зубцов.
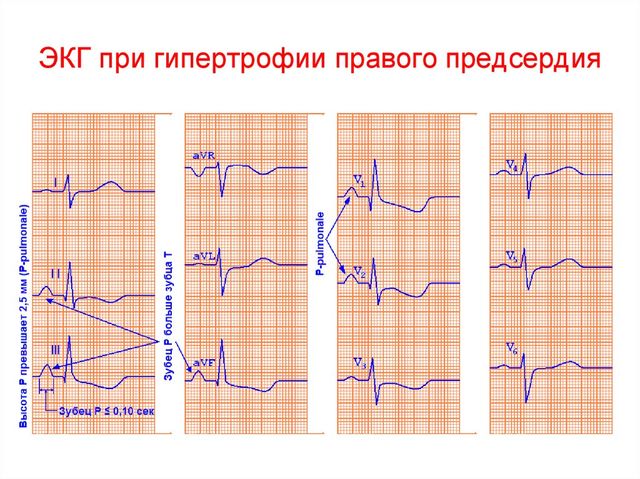
Чтобы точно определить гипертрофические процессы прибегают к ультразвуковому исследованию сердца. В ходе обследования проверяют, какого размера и толщины сердечные камеры для получения полной картины состояния органа.
Также используют рентгенографию. Она предоставляет информацию о предсердиях и желудочках, легочных патологиях, врожденных аномалиях.
Методы лечения
Если возникла гипертрофия правого предсердия сердца, как можно лечить решать должен врач.
Это заболевание относят к вторичным нарушениям. Поэтому, чтобы предсердие вернулось к своему нормальному размеру, наладилась нормальная работа сердца и кровообращение, следует выявить основную причину нарушения и устранить ее.
Лечение болезни применяют комплексное, направленное на терапию главной патологии. Врачи корректируют состояние пациента с применением медикаментозных средств и рекомендуют ввести изменения в привычный образ жизни. Если больной не будет следовать советам специалистов, никакая терапия не даст ожидаемых результатов. Поэтому важно:
- Избегать вредных привычек вроде курения и злоупотребления спиртным.
- Ограничить присутствие соли в ежедневном рационе, не пить много жидкости, отказаться от продуктов, содержащих большое количество холестерина.
- При наличии лишнего веса решить эту проблему, но физические нагрузки должны быть умеренными.
 Если пациент будет в точности следовать этим правилам, то процесс возвращения сердца к нормальному состоянию пройдет быстрее и вероятность повторного развития болезни снизится.
Если пациент будет в точности следовать этим правилам, то процесс возвращения сердца к нормальному состоянию пройдет быстрее и вероятность повторного развития болезни снизится.
Если проблема возникла в результате нарушений функционирования легких, то компенсировать работу органа пытаются средствами для снятия воспалительного процесса, препаратами, расширяющими бронхи и другими медикаментами.
При наличии клапанных пороков нужно прибегать к оперативному вмешательству. При заболеваниях сердечной мышцы применяют противоаритмические лекарства, проводят лечение средствами для стимуляции обмена веществ в мышечных структурах, сердечными глюкозидами.
Если вовремя определить развитие гипертрофии в правом предсердии, то можно полностью избавиться от проблемы и прожить долгую жизнь.
Прогноз
Если обнаружена гипертрофия правого предсердия на ЭКГ, то составить прогноз можно с учетом вида патологии, вызвавшей нарушения, правильности назначенной терапии и особенностей течения основной болезни. Также должны определить, присутствуют ли необратимые изменения в тканях и насколько нарушена работа сердца.
Если гипертрофии предшествуют пороки, которые сначала вызвали дилатацию и увеличение желудочка, а постепенно и предсердия, прибегают к оперативному вмешательству.
При наличии приобретенных пороков, которые чаще всего развиваются после тяжелых инфекционных процессов, то на начальных стадиях с помощью комплекса терапевтических мероприятий можно добиться улучшения.
На исход при гипертрофии влияют сопутствующие патологии, общее состояние здоровья больного, тяжесть нарушений тока крови, беременность, во время которой ситуация усугубляется.
Если провести диагностику и терапию своевременно, то можно избежать серьезных последствий. В противном случае патология способствует развитию серьезных осложнений:
- расширяются отделы сердца;
- круги кровообращения не могут выполнять свои функции;
- появляется легочное сердце;
- в венозных сосудах застаивается кровь;
- появляются отеки;
- синеет кожный покров;
- затрудняется дыхание.
С прогрессированием процесса происходят патологические изменения в работе всех органов.
Как избежать проблемы
Гипертрофия правого предсердия – это серьезная проблема. Поэтому следует принять меры для предотвращения подобных нарушений. В первую очередь, врачи рекомендуют:
- избегать вредных привычек;
- составить правильный режим дня;
- сбалансировать свой рацион.
 Важно составить оптимальный режим тренировок при занятии спортом. Людям, не имеющим отношения к спорту, рекомендуют отказаться от колоссальных нагрузок и изнурительных упражнений. Чтобы настроение было хорошим, а телесная форма в норме, полезно каждый день гулять пешком, плавать, кататься на велосипеде или устраивать пробежку по утрам в умеренном темпе.
Важно составить оптимальный режим тренировок при занятии спортом. Людям, не имеющим отношения к спорту, рекомендуют отказаться от колоссальных нагрузок и изнурительных упражнений. Чтобы настроение было хорошим, а телесная форма в норме, полезно каждый день гулять пешком, плавать, кататься на велосипеде или устраивать пробежку по утрам в умеренном темпе.
Врачи утверждают, что организму тяжело переносить повышенные нагрузки, при которых повышается давление в кровеносной системе и развиваются гипертрофические процессы.
Негативное влияние на работу сердечной мышцы оказывают эмоциональные перенапряжения. Поэтому следует их избегать, чтобы сердце не изнашивалось преждевременно. Для укрепления нервной системы рекомендуют прибегать к методикам релаксации, медитации, йоге. Эти занятия особенно необходимы жителям больших городов, так как они больше других подвержены стрессам.
Важно также вовремя посещать врача при наличии проблем со здоровьем. Это поможет обнаружить болезни, способные вызвать осложнения в виде гипертрофии сердечных камер и другие нарушения. Если есть врожденные пороки, следует периодически проводить поддерживающую терапию.
Гипертрофическая кардиомиопатия кошек (ГКМП)

Сердце состоит из четырех камер: две верхние камеры (справа и слева) – это предсердия; и две камеры снизу, соответственно, правый и левый желудочки. Левый желудочек отвечает за прием оксигенированной крови (кровь, обогащенная кислородом) из легких, которая течет в аортальный клапан, главной артерии тела, далее оксигенированная кровь поступает ко всем частям тела и питает их. Клапаны, которые находятся между камерами сердца (трикуспидальный и митральный) предотвращают возвращение тока крови обратно.
Гипертрофическая кардиомиопатия кошек (Hypertrophic Сardiomyopathy, HCM) – поражение сердца, характеризующееся региональным и диффузным утолщением стенок желудочка (первичный «насос» мышцы сердца), и, как следствие, снижение эффективности работы сердца и иногда с проявлением симптомов в других частях тела. Последствия этого заболевания и прогноз может значительно варьироваться. Правильный диагноз и лечение может уменьшить вероятность того, что кошка с ГКМП будет испытывать определенные симптомы и может улучшить свое качество жизни.
Хотя точная причина развития гипертрофической кардиомиопатии не определена, и это заболевание относят к группе идиопатических, тот факт, что эта патология является более распространенной у некоторых пород (в том числе мейн-куна, рэгдолл, британская и американская короткошерстная, шотландская вислоухая, персидская, норвежская лесная, сфинкс и возможно некоторые другие), и что мутации нескольких сердечных генов были идентифицированы у некоторых кошек с этим заболеванием, показывает, что генетика играет роль.
У кошки с ГКМП, левый желудочек сердца (его основной “насос мышцы”) утолщается, что приводит к уменьшению объема камеры сердца и к аномальной релаксации (диастолческой функции) сердечной мышцы. Эти изменения могут заставить сердце быстро биться, что приводит к увеличению использования кислорода и, возможно, к кислородному голоданию сердечной мышцы. Это голодание может привести к отмиранию сердечных клеток, происходит ухудшение функции сердца, что приводит к развитию аритмий (когда сердце бьется слишком быстро, слишком медленно, или с нерегулярным ритмом).
В дополнение к этим трудностям, менее эффективная перекачка крови может также привести к скоплению крови в других камерах сердца и легких, которые могут способствовать развитию застойной сердечной недостаточности или образованию сгустков крови в сердце.
Многие кошки с ГКМП кажутся здоровыми. Другие могут проявляться признаки застойной сердечной недостаточности, в том числе затрудненное или учащенное дыхание, дыхание через рот и признаки летаргии. Эти симптомы возникают, когда жидкость накапливается внутри или вокруг легких (малый круг кровообращения).
Серьезным и потенциально опасным для жизни следствием ГКМП является образование сгустков крови (тромбы) в сердце. Эти сгустки могут путешествовать через кровоток, чтобы препятствовать потоку в других частях тела (опасное осложнении – тромбоэмболия). Влияние тромба зависит от его местоположения, хотя у кошек с ГКМП, сгустки чаще всего приводят к блокированию кровотока в задних конечностях, вызывая острую боль в них или, в крайних случаях, паралич этих конечностей. Диагностирование и лечение ГКМП – это важное условие для того, чтобы должным образом помочь уменьшить тяжесть клинических симптомов и снизить вероятность возникновения тромбоэмболии. И нужно не забывать тот факт, что кошки с ГКМП подвержены риску внезапной смерти.
ГКМП диагностируется с помощью эхокардиографии – технология, которая использует звуковые волны для создания изображения сердца. И мы видим при данной патологии на изображении характерное утолщение стенок и уменьшение объема камеры левого желудочка. Оценка левого предсердия при дилатации (расширение) и наличие тромба достигается также с помощью этого метода.
Так как гипертиреоз и гипертония (повышенное давление) может также вызывать утолщение левого желудочка, эти заболевания должны быть исключены до прибытия на постановку диагноза ГКМП. Грудная рентгенография может быть полезной для оценки состояния легких и исключить плеврит. Электрокардиограмма может быть полезной, чтобы охарактеризовать частоту сердечных сокращений и исключить нарушения ритма сердца.
Генетические тесты могут также помочь определить, есть ли у вашей кошки повышенный риск развития ГКМП, но эти тесты можно провести только за рубежом.
Цели лечения для кошек с ГКМП включают контроль частоты сердечных сокращений, температуры тела, облегчение состояния животного, если наблюдается отек легких, удаление плевральной жидкости (если она присутствует), и снижение вероятности тромбоэмболии. Это достигается с помощью лекарств, которые назначаются кошке (группа бета-блокаторов, препараты, для профилактики тромбоэмболии, диуретики, блокаторы кальциевых каналов, ИАПФ и др.). Животное нужно поместить в спокойную обстановку, чтобы свести стресс к минимуму. Если кошка испытывает проблемы с дыханием, то необходимо провести кислородную терапию.
Прогноз для кошек с ГКМП достаточно вариабельный. Кошки без клинических признаков могут выжить в течение многих лет, хотя заболевание наиболее часто является прогрессивным. К плохим прогностическим показателям относят наличие застойной сердечной недостаточности, тромбоэмболии и гипотермии (низкая температура тела). Несмотря на то, что ГКМП может уменьшить продолжительность жизни больных кошек (иногда значительно), медикаментозная терапия может улучшить качество и долголетие кошек, страдающих этим распространенным заболеванием.
Единственным способом оградить животных от ГКМП – необходимость проведения ежегодных тестов (УЗИ – сердца) для кошек старше одного года. Животных, положительно реагирующих, необходимо немедленно выводить из разведения и проверить всю линию, во избежание дальнейшего распространения патологии. Каждая кошка, которая учавствует в племенном разведении обязательно раз в год должна быть тестирована на ГКМП.
В Ваших силах создать кошке условия для хорошей жизни.
УЗИ сердца взрослым и детям
Среди аппаратных методов исследования работы сердца ведущее место занимает эхокардиография или УЗИ сердца. Это неинвазивная процедура, использующая УЗ-волны для получения данных о работе самого важного органа. Методика безопасна, полностью безболезненна, предоставляет врачу-кардиологу исчерпывающую информацию о состоянии сердца. Чаще УЗИ назначается после проведения электрокардиографии. Оба эти исследования в комплексе предоставляют кардиологу информацию о возможных нарушениях в работе системы.

Посредством исследования УЗИ сердца в Подольске выявляются заболевания сердца у пациентов разных возрастных групп, сердечные пороки, дистрофические или структурные изменения. Эхокардиография назначается в рамках профосмотров для раннего выявления патологических изменений. Своевременное проведение диагностики позволяет обнаружить болезнь на ранних стадиях. Чем раньше начнется лечением, тем выше шансы у пациента на здоровую жизнь.
С помощью эффекта Доплера можно получить информацию о направлении и скорости движения кровотока. Прибор преобразует отраженные волны разной частоты в единую картину работы сердца. Врач получает возможность измерить основные параметры сердца. Также осуществляется прослушивание шумов сердца. Вся полученная информация позволяет врачу судить о структуре органа, его составляющих, динамике работы сердца.
Когда назначается диагностика
УЗИ сердца в Подольске как метод диагностики назначается в следующих случаях:
- у пациента жалобы на слабость, усталость, головокружения, обморочное состояние, частые головные боли;
- наблюдается повышенная утомляемость, снижение производительности труда;
- повышение АД;
- одышка при минимальной нагрузке;
- боли в груди;
- отечность конечностей;
- усиленное сердцебиение;
- видимые нарушения на ЭКГ;
- прослушиваемые шумы в сердце;
- аутоиммунные болезни;
- патологии нервной, эндокринной или дыхательной системы, дающие осложнения на сердце.
Благодаря ЭХОКГ врач сможет диагностировать:
- утолщение стенок митрального клапана;
- гипертрофию желудочков;
- скопление жидкости в сумке перикарда;
- закупорку артерий;
- нарушения сократительной способности миокарда;
- нарушения работы клапанов;
- частичное отмирание сердечной мышцы;
- гипертоническую болезнь;
- стеноз аорты.
Изображение показывает наличие рубцовой ткани, тромбов, образований. Оценивается состояние миокарда, перикарда, митрального клапана. Допплерография указывает, на сколько закупорены сосуды, какова интенсивность кровотока.
Диагностика работы сердца у детей
В кардиологии обследование назначается новорожденным детям, если есть риск аномалий развития. Если во время беременности у женщины диагностировали патологию плода, ребенку назначается ЭхоКГ. У маленьких детей настораживающими симптомами считаются:
- кратковременная потеря сознания;
- беспричинное нежелание брать грудь;
- сложности с дыханием без признаков респираторных вирусных инфекций;
- холодные конечности;
- цианоз носогубного треугольника;
- быстрая утомляемость;
- нарушения развития;
- прослушивание шумов во время сократительной деятельности миокарда.
В подростковом возрасте врачи рекомендуют проводить УЗИ сердца для оценки нормального развития внутренних органов в соответствии с резким ростом ребенка.
Как проходит исследование
Для проведения диагностики ЭхоКГ не нужна предварительная подготовка. Это простая процедура, выполнить которую возможно в любое время при наличии соответствующего оборудования — аппарата УЗ-диагностики. Единственное условие — отказ от алкоголя накануне обследования. Во время процедуры необходимо расслабиться, не переживать.
Пациент ложится на кушетку на левый бок, иногда специалист может попросить больного изменить положение. Сначала на верхнюю часть тела наносится гель. Врач прикладывает датчик и начинает исследование. На экране монитора можно увидеть изображение внутренних органов. Врач измеряет основные параметры, составляет заключение. Длительность исследования 20-25 минут.
Интерпретация результатов
По окончании исследования врач-сомнолог выдает заключение, где указаны основные параметры сердца: размеры левого и правого желудочка, левого и правого предсердия, межжелудочковой перегородки. Существуют среднестатистические параметры, для детей разработана определенная формула, где все расчеты зависят от веса и возраста ребенка. Если на УЗИ выявлены какие-либо отклонения, эта информация обязательно отражается в заключении. Имея на руках результаты исследований, пациент обращается к кардиологу. Специалист оценивает общую картину исследования, назначает дополнительную диагностику или необходимую терапию.
В диагностическом центре Томоград в Подольске можно выполнить полное обследование сердца. Кардиолог в Подольске не только осуществит диагностику, но и проведет консультацию, расшифрует данные исследований, назначит лечение.
Гипертрофия сердца
Гипертрофия сердца – это увеличение сердечной мышцы, которое происходит в основном из-за увеличения количества кардиомиоцитов – специализированных мышечных клеток сердца. Такое состояние встречается у детей, подростков, молодых и пожилых людей.
Гипертрофия сердца – это проявление особого состояния организма: физиологического или патологического. То есть это не заболевание, а симптом.
Физиологическая гипертрофия сердца наблюдается у спортсменов и у людей, которые ведут активный образ жизни. Для регулярных физических нагрузок организму требуется большое количество кислорода. Кислород доставляется с кровью. И чтобы обеспечить возросшие ив кислороде потребности, сердце увеличивает частоту и силу сокращений. А для этого что требуется больший метаболизм в самой сердечной мышце. Так постепенно увеличивается объем и масса клеток (кардиомиоцитов). Чаще у спортсменов гипертрофия сердца начинается с левого желудочка. Виды спорта, которые могут привести к гипертрофии сердца, – гребля, хоккей, футбол, лыжные гонки, велоспорт, бег на длинные дистанции и т.д. При прекращении тренировок такое состояние претерпевает обратное развитие. То есть гипертрофированное сердце становится снова обычных размеров с нормальной толщиной стенок.
Патологическая гипертрофия сердца возникает из-за различных заболеваний организма. Сердце человека состоит из четырех отделов: два предсердия и два желудочка. Предсердия – это резервуары, куда кровь поступает из кругов кровообращения организма (синие сосуды). Желудочки – выталкивающая сила, которая запускает кровь по сосудам (красные сосуды). Так каждый отдел имеет свои причины к увеличению.

- Левый желудочек – увеличивается из-за артериальной гипертензии, стеноза аортального клапана, атеросклероза аорты, общего ожирения, сахарного диабета
- Правый желудочек – из-за застойной сердечной недостаточности, хронической легочной недостаточности
- Левое предсердие – при артериальной гипертензии, общем ожирении, пороках аортального и митрального клапанов
- Правое предсердие – из-за легочных заболеваний (когда есть застой в малом кругу кровообращения).
Вышеперечисленные причины заставляют поддерживать нормальный кровоток путем увеличения массы сердца. Надо принимать во внимание, что увеличение одного отдела сердца приводит к гипертрофии другого. Помимо кардиомиоцитов, в сердце есть еще и соединительная ткань. При гипертрофии сердца она тоже разрастается, а это приводит к снижению эластичности стенок и нарушению деятельности сердца.
Если нагрузка на сердце не снижается, то миокард постепенно истощается, потому что кровоток не справляется с питанием увеличенного сердца. Это может привести к нарушению проведения нервных импульсов (аритмии), склерозу и атрофии сердечной мышцы.
- Возможно бессимптомное течение гипертрофии сердца.
- При поражении левой половины сердца: боль в области сердца (усиливается после физической нагрузки), аритмия, потеря сознания, одышка, головокружение.
- При поражении правой половины сердца: кашель, одышка, синюшность (цианоз) или бледность кожных покровов, отеки, аритмия.
- УЗИ (ультразвуковое исследование) сердца
- ЭКГ (электрокардиография)
- Рентгенография органов грудной клетки.
Лечение
Требуется устранить причину возникновения гипертрофии сердца. Если это артериальная гипертензия – необходим прием антигипертензивных и мочегонных препаратов. Выраженные пороки клапанов сердца требуют хирургического лечения и протезирования. Заболевания органов дыхания требуют противовоспалительной и бронхорасширяющей терапии. В любом случае, подход всегда индивидуальный.
Для контроля артериального давления и раннего выявления аритмии рекомендую использовать автоматические тонометры производителя Microlife, представленные в нашем интернет-магазине.