Отек мозга что это такое его причины и последствия
Как коронавирус может повлиять на мозг?
По данным британских неврологов, коронавирус SARS-CoV-2 может привести к серьезным повреждениям мозга и центральной нервной системы и стать причиной психоза, паралича или инсульта.
В последнее время появились многочисленные доказательства того, что новый коронавирус SARS-CoV-2 активно атакует не только легкие и дыхательные пути, но и другие органы человеческого тела. Тяжелый ущерб может быть также нанесен сердцу, кровеносным сосудам, нервным тканям, и коже.
Британские неврологи опубликовали в журнале Brain шокирующие данные о том, что коронавирус может стать причиной серьезных повреждений мозга даже у пациентов с легкими симптомами COVID-19 или у тех, кто уже выздоровел.
Неврологи Университетского колледжа Лондона диагностировали острый рассеянный энцефаломиелит у более чем 40 британских пациентов с COVID-19. Это воспалительное заболевание приводит к дегенеративному разрушению центральной нервной системы, которое поражает так называемую миелиновую оболочку нервных клеток головного и спинного мозга.
Различные последствия заболевания COVID-19
Двенадцать из этих пациентов страдали от воспаления центральной нервной системы, десять — от преходящей энцефалопатии (заболевание мозга. — Ред.) с бредом или психозами, у восьми был инсульт, еще у восьми — повреждение нервов, в основном с синдромом Гийена-Барре. Это аутоиммунная реакция, которая атакует нервные клетки, вызывает паралич и в 5 процентов случаев заканчивается смертью. Из-за таких осложнений умерла одна из пациенток в возрасте 59 лет.
«COVID-19 атакует мозг так, как мы не видели ни у одного из вирусов ранее», — заявил ведущий автор исследования и консультант Университетского колледжа Лондона Майкл Занди. Необычными являются серьезные повреждения мозга даже у пациентов с легкими симптомами.
Больные COVID-19 в Бразилии
Новые клинические исследования заболеваний, вызванных коронавирусом, подтверждают опасения, что у некоторых пациентов COVID-19 может вызывать долгосрочные проблемы со здоровьем. Многие пациенты чувствуют одышку и усталость еще долго после выздоровления. Другие выздоровевшие страдают от онемения конечностей, слабости, проблем с памятью.
«С точки зрения биологии у острого рассеянного энцефаломиелита есть сходство с рассеянным склерозом, но он протекает тяжелее. У некоторых пациентов начинаются длительные проблемы со здоровьем, другие же хорошо восстанавливаются», — отметил Занди.
Масштаб осложнений еще предстоит выяснить
Он также добавил, что весь спектр вызываемых SARS-CoV-2 заболеваний и осложнений еще, вероятно, даже не выявлен, ведь многие пациенты находятся в больницах в слишком тяжелой форме, чтобы делать им исследования мозга или проводить другие процедуры.
«Мы хотели бы обратить внимание врачей всего мира на эти осложнения при коронавирусе», — заявил Занди. По его словам, пациенты с когнитивными нарушениями, проблемами с памятью, усталостью, глухотой или слабостью должны обязательно проконсультироваться у невролога.
Шокирующие примеры из практики
Также были опубликованы тревожные единичные случаи из практики. Например, 47-летняя женщина после недели кашля и высокой температуры внезапно почувствовала головную боль и онемение правой руки. В больнице она стала сонной и ни на что не реагировала. Во время экстренной операции ей пришлом удалить часть черепа, чтобы снизить давление из-за отека мозга.
55-летняя пациентка, которая ранее не страдала от психических заболеваний, в день выписки из больницы начала вести себя странно. Она надевала и снимала свое пальто снова и снова, затем у нее начались галлюцинации, дома она увидела обезьян и львов. В больнице ей выписали антипсихотические медикаменты.
Тысячи случаев повреждения мозга при «испанке»
Британские неврологи опасаются, что у некоторых пациентов COVID-19 может оставлять такие повреждения мозга, которые станут заметны лишь в последующие годы. Согласно исследованию, подобные осложнения были у пациентов также и после губительного испанского гриппа 1918-1920 годов. Вероятно, почти у миллиона человек также были осложнения в виде повреждения мозга.
«Конечно, мы надеемся, что такого не случится. Но раз мы столкнулись с пандемией такого масштаба, которая коснется большой части населения, мы должны быть наготове», — подчеркнул Майкл Занди.

Как коронавирус изменил мир
Европа открыла внутренние границы
С 15 июня большинство стран-членов ЕС восстановили свободное перемещение внутри Евросоюза и Шенгенской зоны. Ограничения, введенные из-за пандемии коронавируса в марте этого года, сняты для всех государств ЕС, кроме Швеции. Неблагоприятная эпидемиологическая ситуация там, ставшая результатом шведского «особого пути» борьбы с COVID-19, не соответствует критериям ЕС для открытия внутренних границ.

Как коронавирус изменил мир
Евросоюз спасает свою экономику
Брюссель выделил 500 миллиардов евро для помощи странам-членам ЕС, сильнее всего пострадавшим от последствий пандемии. Планируется также создать временный Фонд восстановления (Recovery Fund), средства из которого будут направлены на оздоровление европейской экономики.

Как коронавирус изменил мир
130 млрд евро для поддержки немецкой экономики
Меры по преодолению экономических последствий пандемии коронавируса приняли и власти Германии. Объем антикризисной программы на 2020-2021 годы, утвержденной правительством ФРГ, составляет 130 млрд евро. До конца года в стране будет снижена ставка НДС с 19% до 16%, семьям выплатят по 300 евро на каждого ребенка, а пострадавшим от карантинных мер отраслям выделят до 25 млрд евро.

Как коронавирус изменил мир
Приложение Corona-Warn-App отследит контакты с больными коронавирусом
В Германии появилось официальное приложение Corona-Warn-App, предупреждающее о возможной опасности заражения коронавирусом. Оно будет фиксировать перемещение владельцев смартфонов и уведомлять их о контакте с человеком, инфицированным SARS-CoV-2, что поможет проследить и разорвать цепочки заражений вирусом. Скачать приложение можно в Google Play Store и Apple Store.

Как коронавирус изменил мир
Перенос «Оскаров», отмена «Евровидения»
Из-за пандемии коронавируса по всему миру были отменены или отложены запланированные на 2020 год мероприятия. Церемонию вручения премии американской киноакадемии «Оскар» перенесли с 28 февраля на 25 апреля. Большинство кинокомпаний были вынуждены прервать производство фильмов. Отмененный конкурс «Евровидение-2020» состоялся в виде онлайн-концертов.

Как коронавирус изменил мир
Олимпиада и ЧЕ по футболу — не ранее 2021 года
Жертвами коронавируса стали также Олимпийские игры в Токио и чемпионат Европы по футболу: оба мероприятия перенесены на 2021 год. МОК долго пытался спасти Олимпиаду, но в итоге был вынужден отложить ее. Аналогичное решение приняли и в УЕФА на совещании представителей 55 национальных футбольных федераций, входящих в европейский футбольный союз.

Как коронавирус изменил мир
Коронавирус — не помеха параду в России
Несмотря на неблагоприятную эпидемиологическую ситуацию в РФ, поводом для отмены парада по случаю 75-й годовщины Победы коронавирус не стал. По указу Владимира Путина мероприятие состоится 24 июня — в день, когда парад прошел в столице в 1945 году. Не отменен в стране и референдум по внесению поправок в конституцию, назначенный на 1 июля. ВОЗ предостерегает Россию от проведения обоих мероприятий.

Как коронавирус изменил мир
Тунис объявил о победе над коронавирусом
Первой страной, объявившей о полной победе над коронавирусом, стал Тунис. Премьер-министр страны Элиас Фахфах заявил, что возможность второй волны минимальна, хотя и призвал граждан сохранять бдительность. Власти Туниса намерены открыть границы 27 июня. Прибывающие в страну туристы должны будут предоставить справку об отрицательном тесте на коронавирус.

Как коронавирус изменил мир
В Пекине — новая вспышка SARS-CoV-2
Несмотря на то, что во многих странах количество заражений SARS-CoV-2 идет на спад, не исключена опасность второй волны. Так, в КНР вновь зафиксирована вспышка COVID-19, число заболевших превысило 100 человек. Новым очагом стал продовольственный рынок «Синьфади». Власти Пекина ограничили автомобильное сообщение столицы с другими районами страны, чтобы уменьшить риск распространения заболевания.

Как коронавирус изменил мир
Когда появится вакцина от коронавируса?
На появление вакцины от коронавируса надеются во всем мире. Число лабораторий, работающих над ее созданием, велико. У ученых уже есть несколько вариантов вакцины, их тестируют на животных. ФРГ, Франция, Италия и Нидерланды объединились в альянс, чтобы после создания препарата совместно обеспечить вакциной все страны ЕС. Но, судя по всему, вакцина появится на рынке не ранее середины 2021 года.
Что нужно знать об опухолях головного мозга

— Юрий Яковлевич, можно ли просчитать риски возникновения опухоли головного мозга?
— Достоверно доказанные риски образования опухоли мозга – возраст старше 45 лет и наследственный фактор — наличие объемных процессов в мозге у прямых предков или родственников в одном поколении.
Достоверным риском возникновения опухоли является так же установленный контакт с канцерогенами и радиацией.
А вот курение и алкоголь не являются доказанными рисками для развития нейроонкологии.
— Какие виды опухолей бывают?
— Среди всей онкологии опухоли мозга занимают порядка 1,5-2%, их классификация очень сложная, она насчитывает более 100 пунктов. Объемные процессы можно разделить на несколько больших групп.
Во-первых, это опухоли, растущие непосредственно из клеток мозгового вещества. Они могут быть разной степени злокачественности.
Вторая группа – опухоли, которые растут из оболочек мозга. Они тоже могут быть разной степени злокачественности, но большинство, все-таки, доброкачественные.
Третья группа — опухоли, растущие из гипофиза. Клинически они проявляются по-разному. Течение заболевания зависит от того, в какой зоне гипофиза растет опухоль, выработка каких гормонов нарушена.
Случаются опухоли, растущие из черепно-мозговых нервов.
Бывают эмбриональные опухоли мозга. Преимущественно они диагностируются у детей и очень часто злокачественны, потому что состоят из малодифференцированных клеток.
Еще один большой раздел – метастазы, занесенные в головной мозг извне. Например, метастазирует рак легкого, молочной железы, почек, щитовидной железы, желудка и других органов.
— Как отличаются опухоли мозга с точки зрения опасности для жизни?
— По степени злокачественности. То есть, по скорости роста опухоли и, как следствие, по скорости наступления фатальных последствий для человека.
Имеет значение расположение опухоли. Есть «немые» зоны мозга, в которых опухоль может вырасти до больших размеров и никак себя не проявлять. А бывает наоборот: опухоль маленькая, но развивается в области, отвечающей за жизненно важные функции.
— Есть ли у опухоли мозга симптомы?
— Первый и главный – головная боль. Происхождение ее понятно: в черепе добавляется объем, повышается внутричерепное давление.
Боль может быть разная: утром, вечером, у кого-то связана со стрессом, у кого-то – нет. Но если головная боль появилась у здорового человека – это первый предиктор какого-то заболевания центральной нервной системы, и нужно срочно обратиться к врачу.
Еще один важный симптом – судороги, которые впервые появляются у здорового человека.
Если вдруг пропадают слух, обоняние или зрение, это также может быть связано с воздействием опухоли.
Итак общемозговые симптомы таковы: головная боль, реже — судороги.
— Как диагностируются опухоли мозга?
— Есть два информативных и сегодня весьма доступных метода – компьютерная томография и МРТ.
К слову, именно из-за распространенности томографов выросла выявляемость опухолей мозга. Раньше был один томограф на весь город, сейчас они на каждом углу. Люди порой идут сразу на компьютерную томографию, а уже с результатами – к врачу. Запущенных больных сегодня не так уж много.
Благодаря диагностике, растет количество операций — еще 17 лет назад, когда я только начинал работать в краевой больнице, мы делали 80-90 операций в год, а сейчас — более 300.
Но, по моим наблюдениям, онкологии все же стало больше.
— Как лечат опухоли мозга?
— Главный принцип остается неизменным: опухоль надо удалять.
Онкология онкологии рознь. Есть доброкачественные и злокачественные опухоли. Примеры вторых мы видим на социально защищенных людях – Дмитрии Хворостовском, Жанне Фриске, Михаиле Задорнове. У всех наших звезд была глиобластома, и сроки жизни с этим диагнозом очень коротки.
Ранее до 80% людей с глиобластомойне доживали до полугода. Сегодня часть пациентов живет более двух лет, и это победа. Причем победа не отдельно взятого хирурга, а всей команды, в том числе, пациента, ведь он должен иметь волю к жизни, бороться, терпеть и ждать, потому что на операции все не заканчивается – потом предстоит химиотерапия.
В Красноярске нейрохирургическая помощь доступна, есть все возможности для химиотерапии. У нас нет только радиохургии – это гамма-нож и кибер-нож – когда клетки опухоли с помощью нейронавигации уничтожаются целенаправленно и не страдает весь мозг.
У гамма-ножа есть противопоказания, он не всем подходит, поэтому клиник радиохирургии в мире немного.
Уровень нейрохирургии в краевой больнице достаточно высок, есть необходимое оснащение для выполнения самых сложных операций, государство обеспечивает оказание бесплатной нейрохирургической помощи, в то время как за границей стоимость нейрохирургических операций достигает десятков тысяч долларов.
— Расскажите подробнее о глиобластоме. Можно ли от нее вылечиться?
— Глиобластома – злокачественная малодифференцированная опухоль, поражающая практически весь мозг. Ее невозможно радикально удалить.
Результат лечения во многом зависит от ткани, из которой состоит опухоль. Чем больше клетки опухоли родственны окружающим тканям, тем лучше прогноз, и наоборот. Глиобластома – опухоль из «примитивных», «зародышевых», недифференцированных клеток, которые стремительно размножаются. Прогноз очень плохой.
Таких пациентов мы оперировали по 4-5 раз, но опухоль возвращалась.
Но у меня в практике есть особый, уникальный случай – больной глиобластомой живет после операции больше 10 лет. Пациент был вовремя прооперирован, получил послеоперационное лечение. Я его часто вижу, опухоль не рецидивирует. Но говорить, что он полностью вылечился, все равно нельзя – опухоль может и через 10, и через 15 лет вернуться.
Менингиома: причины, диагностика и лечение
Менингиома — доброкачественная опухоль головного мозга и позвоночника, развивается из паутинной оболочки, окружающей нервные структуры. Составляет четвертую часть всех первичных новообразований мозга. Достаточно редко встречаются ее злокачественные формы — по разным данным 10-15% от всех выявленных случаев.
менингиома
Менингиома — доброкачественная опухоль головного мозга и позвоночника, развивается из паутинной оболочки, окружающей нервные структуры. Составляет четвертую часть всех первичных новообразований мозга. Достаточно редко встречаются ее злокачественные формы — по разным данным 10-15% от всех выявленных случаев.
Чаще всего менингиома является единичной опухолью, значительно реже диагностируют множественные опухоли, растущие из разных очагов и располагающиеся в разных зонах спинного или головного мозга.
- Факторы риска развития менингиом
- Симптомы менингиомы
- Классификация менингиом
- Диагностика менингиомы
- Лечение менингиомы
- Последствия и прогноз
Факторы риска
Точные причины развития опухоли неизвестны. Существуют факторы риска, которые могут привести к заболеванию:
- Возраст старше 40 лет. Чаще всего опухоль в головном или спинном мозге появляется в возрасте от 40 до 70 лет.
- Женский пол. Риск развития заболевания у женщин в 3 раза выше, что связано с влиянием на рост менингиомы женских половых гормонов. Однако у мужчин чаще встречаются злокачественные варианты опухоли.
- Ионизирующее излучение в высоких дозах, которое способствует возникновению различных внутричерепных опухолей. По последним исследованиям рост может спровоцировать и низкодозовое облучение.
- Генетические заболевания. Например, нейрофиброматоз 2 типа.
- Черепно-мозговые травмы или травмы позвоночника.
Симптомы менингиомы
Менингиома головного мозга и позвоночника, как и большинство доброкачественных опухолей, отличается медленным ростом и иногда протекает без выраженных симптомов. Бывает так, что опухоль становится случайной находкой во время МРТ или КТ головы.
Несмотря на доброкачественность, образование нарушает работу головного мозга.
Ее проявления разделяют на общемозговые, вызванные повышением внутричерепного давления, а также местные, возникающие при давлении опухоли на различные анатомические структуры головного или спинного мозга.
Среди общемозговых симптомов часто встречаются следующие:
- Головная боль, которая постепенно становится сильнее, обостряется ночью.
- Нарушение зрения, в частности двоение и потеря его остроты.
- Тошнота и рвота.
- Нарушение памяти, изменение психики.
- Эпилептические припадки.
- Слабость в руках или ногах, чаще с одной стороны.
- Головокружения, нарушения координации.
Основные признаки при различных локализациях опухоли:
- Односторонняя или двусторонняя слепота — при поражении бугорка турецкого седла.
- Нарушение обоняния и нарушения психики — при риноольфакторной форме.
- Слабость в ногах и нарушение мочеиспускания — симптом парасагитальной опухоли парацентральных локализаций.
- Глазодвигательные нарушения и двоение в глазах — при поражении крыла основной кости.
- Один глаз выпирает наружу (экзофтальм) — при новообразовании орбиты глаза.
- Нарушения речи и слуха — при локализации в височной доле.
- Слабость в руках и ногах — при опухоли в области большого затылочного отверстия.
Из-за многообразия симптомов часто возникают затруднения с постановкой диагноза. У пожилых пациентов проявления опухоли иногда связывают с возрастными изменениями мозга.
Классификация менингиом
В подавляющем большинстве случаев менингиома представляет собой доброкачественную опухоль, однако, возможны и злокачественные варианты.
Согласно действующей классификации ВОЗ, существует три типа менингиом:
- Grade-1 — 1-я степень злокачественности, составляет 94,5 % от всех случаев. Это доброкачественные, медленно растущие образования, не поражающие окружающие ткани. Характеризуются благоприятным прогнозом и низкой частотой рецидивов.
- Grade-2 — 2-я степень злокачественности, 4,7 % случаев. Характеризуются более агрессивным и быстрым ростом, высокой частотой рецидивирования и менее благоприятным прогнозом.
- Grade-3 — 3-я степень злокачественности, 1% случаев. Злокачественные новообразования с неблагоприятным прогнозом, высокой частотой рецидивирования, быстро растущие и вовлекающие окружающие ткани мозга в процесс.
Методика лечения опухолей головного и спинного мозга, а также прогноз выживаемости зависят от степени злокачественности, расположения и размера.
Диагностика менингиомы
Диагноз ставится по данным КТ, МРТ или ПЭТ/КТ. МРТ с контрастом считается наиболее информативным методом для обнаружения доброкачественных менингиом позвоночника и головного мозга. Оно позволяет увидеть взаимоотношение опухоли с окружающими тканями и оценить состояние сосудов. КТ выявляет до 90% опухолей, показывает изменения костей и кальцинаты в новообразовании.
ПЭТ/КТ применяют для обнаружения злокачественных форм, обследование помогает оценить скорость обмена веществ в опухоли, а значит определить вероятность ее злокачественного перерождения.
В ПЭТ-центре проводится ПЭТ/КТ диагностика менингиом с применением фтор-18-фторэтилтирозина. Преимуществом исследования является его безопасность и высокая информативность, оно позволяет обнаружить даже небольшие очаги злокачественных клеток.
Лечение менингиомы
Существует несколько методов лечения заболевания:
- хирургическое удаление менингиомы — оперативное лечение позволяет удалить опухоль, но может быть травматичным для пациента. Исход операции зависит от близости новообразования к жизненно важным структурам головного мозга. При доброкачественных формах, как правило, удается добиться полного излечения.
- классическая лучевая терапия — малоэффективна для лечения опухоли. При ее использовании могут повреждаться соседние участки головного мозга и спинной мозг при новообразованиях позвоночника. Иногда используется совместно с хирургическим удалением, чтобы разрушить очаги в неоперабельных зонах или снизить риск рецидива.
- лучевая терапия на установке Кибер-Нож — современный и малотравматичный метод лечения образований размером до 3.5-4 см. На опухоль воздействуют направленным потоком ионизирующего излучения. Окружающие ткани при этом практически не повреждаются.
Кибер-Нож позволяет удалить опухоль без боли и повреждения важных структур мозга. Процедура проводится в амбулаторных условиях без госпитализации пациента, после терапии пациент сразу может ехать домой. В ПЭТ-центре план лечения составляется врачами радиологом и онкологом, что позволяет выбрать наиболее эффективную тактику для конкретного пациента.
Лечение на Кибер-Ноже в Уфе доступно не только для жителей региона, но и для иногородних и иностранных пациентов — для них разработаны специальные программы.
Последствия и прогноз
В случае, когда у пациента была выявлена доброкачественная менингиома без прорастания в окружающие ткани, ее удаление часто означает полное выздоровление. Выживаемость пациентов в течение 5 лет составляет около 70-90%.
Однако даже доброкачественные образования могут рецидивировать в 3% случаях. Атипичные — рецидивируют в 38% случаях, злокачественные — в 78%. Тяжесть последствий зависит от размеров, расположения и злокачественности опухолевого очага.
Профилактика
онкологических
заболеваний
Первые признаки опухоли головного мозга
Первые признаки опухоли головного мозга легко спутать с симптомами других, менее опасных заболеваний. Поэтому и пропустить начало развития онкологии мозга очень легко. Рассказываем, как этого не допустить.

В России ежегодно выявляют около 34 000 случаев опухоли головного мозга. Как и прочие заболевания, оно молодеет. Дело в том, что первые признаки опухоли головного мозга напоминают усталость, депрессию и тревожные расстройства. А при жалобах на головную боль, бессонницу и потерю внимания обычно советуют взять отпуск, а не сделать МРТ, особенно в молодом возрасте. Именно поэтому так легко пропустить начало болезни.
Первые симптомы новообразований
Первые признаки болезни не дают чёткой картины — очень уж сильно они схожи с симптомами многих других заболеваний:
- тошнота. Она будет присутствовать независимо от того, когда вы последний раз принимали пищу. И, в отличие от отравления, самочувствие после рвоты не улучшится;
- сильная головная боль, усиливающаяся при движении и ослабевающая в вертикальном положении;
- судороги и эпилептические припадки;
- нарушение внимания и ослабление памяти.
О наличии опухоли говорит совокупность этих симптомов. Конечно, есть вероятность, что они появятся по другим причинам независимо друг от друга, но встречается такое достаточно редко.
Именно на этой стадии вылечить опухоль проще всего. Но, к сожалению, редко кто принимает подобные симптомы всерьёз.
Первые общемозговые симптомы опухоли
Когда наступает вторая стадия развития заболевания, возбуждаются мозговые оболочки и повышается внутричерепное давление. В результате наступают общемозговые изменения.
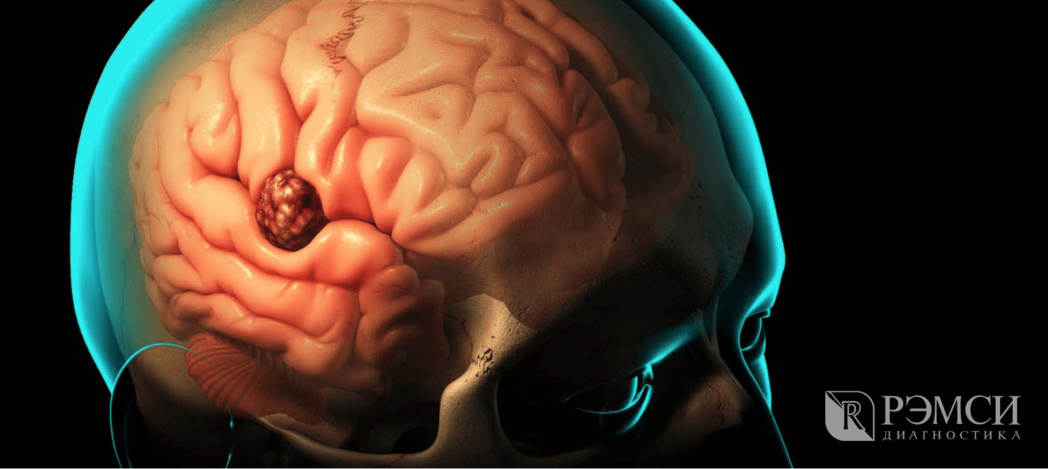 Опухоль давит на мозг, влияя на его работу.
Опухоль давит на мозг, влияя на его работу.
В это время лечение ещё успешно, но проходит дольше и сложнее. Симптомы второй стадии уже не так легко спутать с симптомами других болезней:
- теряется чувствительность на отдельных участках тела;
- случаются внезапные головокружения;
- ослабевают мышцы, чаще на одной стороне тела;
- наваливается сильная усталость и сонливость;
- двоится в глазах.
Вместе с тем, общее самочувствие портиться, продолжается утренняя тошнота. Всё это проявляется у больного независимо от того, в какой части мозга находится новообразование.
Однако, спутать симптомы всё-таки можно — они примерно такие же, как и при эпилепсии, нейропатии или гипотонии. Так что если вы обнаружили у себя эти симптомы, не спешите впадать в панику. Но к врачу обязательно сходите — неизвестность ещё никому не шла на пользу. Да и с такими симптомами не стоит шутить.
Очаговые признаки опухолей на ранних стадиях
Если общемозговые симптомы проявляются из-за поражения всего головного мозга и влияют на самочувствие всего организма, то очаговые зависят от участка поражения. Каждый отдел мозга отвечает за свои функции. В зависимости от местонахождения опухоли поражаются различные отделы. А значит и симптомы болезни могут быть разными:
- нарушение чувствительности и онемение отдельных участков тела;
- частичная или полная потерей слуха или зрения;
- ухудшение памяти, спутанность сознания;
- изменение интеллекта и самосознания;
- спутанность речи;
- нарушение гормонального фона;
- частая смена настроения;
- галлюцинации, раздражительность и агрессия.
Симптомы могут подказать, в какой части мозга располагается опухоль. Так, параличи и судороги характерны для поражения лобных долей, потеря зрения и галлюцинации — затылочных. Поражённый мозжечок приведёт к расстройству мелкой моторики и координации, а опухоль в височной доле приведёт к утрате слуха, потере памяти и эпилепсии.
Диагностика при подозрении на опухоль головного мозга
На наличие опухоли могут косвенно указывать даже общий или биохимический анализ крови. Однако, если есть подозрения на новообразование, назначают более точные анализы и исследования:
- электроэнцефалография покажет наличие опухолей и очагов судорожной активности коры мозга;
- МРТ головного мозга покажет очаги воспаления, состояние сосудов и самые мелкие структурные изменения головного мозга;
- КТ головного мозга, особенно с применением контрастной жидкости, поможет определить границы поражения;
- анализ ликвора — жидкости из желудочков мозга — покажет количество белка, состав клеток и кислотность;
- исследование спинномозговой жидкости на наличие раковых клеток;
- биопсия опухоли поможет понять, доброкачественное это или злокачественное новообразование.
Когда бить тревогу?
Так как первые признаки опухоли головного мозга могут встречаться даже для относительно здоровых людей, следует отнестись к ним разумно: не игнорировать, но и не паниковать раньше времени. К врачу следует обратиться в любом случае, но особенно важно это сделать, если у вас:
- есть все ранние симптомы новообразования (усталость, головная боль и т. д.);
- была черепно-мозговая травма или инсульт;
- отягощённая наследственность: некоторые родственники страдали от онкологических заболеваний.
В ходе осмотра, любой врач может направить вас к неврологу, заподозрив опухоль по косвенным признакам. Офтальмолог, проверяя внутричерепное давление, а эндокринолог — после анализа крови на гормоны. Внимательный врач обратит внимание даже на речь и координацию. Не игнорируйте такие советы: лучше посетить невролога и убедиться, что вы здоровы, чем пропустить развитие заболевания.
Киста головного мозга
Не нашли ответ на свой вопрос?
Оставьте заявку и наши специалисты
проконсультируют Вас.
О заболевании
Кистой головного мозга называют полостное образование, которое состоит из оболочек или локально сдавленных тканей мозга и заполнено жидкостью. Чаще всего киста наполняется спинномозговой жидкостью, в некоторых случаях ее содержимое является продуктами жизнедеятельности микроорганизмов. Реже кисты сопутствуют развитию опухолевого процесса в мозге.
Зачастую киста увеличивается медленно, прогрессирует бессимптомно. Однако при значительных размерах возможна компрессия тканей мозга с возникновением очагового синдрома, проявления которого зависят от локализации образования.
Кисты бывают врожденными и приобретенными. Обнаруживаются у пациентов любого возраста (от новорожденных до стариков). Кисты могут быть одно- или многокамерными. Их классифицируют, в зависимости от природы, локализации, происхождения (арахноидальные, шишковидные, сосудистые, коллоидные, дермоидные, опухолевые).
Симптомы
Большинство врожденных кист никак себя не проявляют на протяжении жизни и не представляют онкологического риска. Крупные приобретенные образования провоцируют симптомы высокого внутричерепного давления, а именно:
- головные боли;
- снижение трудоспособности;
- проблемы со сном;
- ощущение давления в области глазных яблок;
- зрительные галлюцинации;
- фокальные судороги (лица, конечностей);
- пульсация в голове;
- тошнота и рвота, не связанные с едой.
У детей возможны нарушения психомоторного развития. В ряде случаев образование кисты несет опасность кровоизлияния в головной мозг, что может привести к тяжелым последствиям (инвалидность, смерть).
Причины
Врожденные кисты головного мозга формируются, в случае неблагоприятного воздействия на плод на антенатальном этапе. Провоцирующим фактором может быть внутриутробная гипоксия, фетоплацентарная недостаточность, резус-конфликт, инфекционные осложнения, прием матерью препаратов с тератогенными свойствами, хроническая интоксикации при наркомании, алкоголизме или табакокурении.
Спровоцировать образование приобретенной кисты способны:
- травмы головки новорожденного в родах;
- черепно-мозговые травмы в любом возрасте;
- воспалительные заболевания мозга;
- нарушения мозгового кровообращения;
- паразитарные инфекции;
- послеоперационные осложнения.
Вызвать скачок роста уже имеющегося внутримозгового образования могут нейроинфекции, неоднократные травмы головы, сосудистые нарушения, воспалительные процессы и др. факторы.
Диагностика
Подозрения на объемное образование в головном мозге возникают во время оценки жалоб пациента и данных неврологического статуса. Повышение внутричерепного давления подтверждается ультразвуком; при судорогах и эпилептических пароксизмах проводят электроэнцефалографию.
Однако даже при тщательном изучении всех этих сведений невозможно отличить кисту от опухоли или абсцесса головного мозга. Визуализировать образование позволяет КТ или МРТ. Чтобы отличить кисту от опухоли, проводят исследования с контрастами, поскольку последние в них не накапливаются. Важно не только выявить образование, но также контролировать его динамические изменения.
Лечение
Консервативный подход в лечении кист головного мозга малоэффективен. Динамическое наблюдение показано при врожденных образованиях небольшого размера. Операцию назначают пациентам, у которых кистозная полость увеличивается, существует риск развития осложнений (разрыв, кровоизлияние и др.)
Срочные операции с трепанацией черепа проводят пациентам с тяжелыми нарушениями состояния, вызванными компрессией тканей головного мозга и высоким внутричерепным давлением.
Обычно операции по удалению кисты проходят в плановом порядке, с использованием эндоскопического оборудования. Вмешательство подразумевает дренирование кисты через небольшое фрезевое отверстие в черепе. После хирургической операции пациент проходит реабилитацию, в которой задействуют нейропсихологов, специалистов ЛФК, рефлексотерапии.
В «СМ-Клиника» оказывается специализированная помощь пациентам нейрохирургического профиля. В центре работают врачи высшей квалификационной категории.
Ишемический инсульт
По данным ВОЗ, инсульт — вторая по частоте причина смерти после ишемической болезни сердца. В России происходит почти полмиллиона инсультов в год. Каждый 8-й инсульт заканчивается смертью.
Ишемический инсульт случается при сдавливании или закупоривании мозговых артерий. Он встречается более чем в 80% случаев. По данным фонда по борьбе с инсультом ОРБИ, в большинстве случаев инсульт приводит к инвалидности и лишь 10-13% пациентов возвращается к прежней жизни. Последствия инсульта и жизнь человека зависят от того, насколько быстро оказали медицинскую помощь, от качества лечения и последующей реабилитации.
Ишемический инсульт: когда секунды на счету
Самыми частыми причинами ишемического инсульта головного мозга считаются атеросклероз и попадание тромба в артерии головного мозга.
Ишемия губительно влияет на головной мозг: нарушение циркуляции крови в клетках и их кислородное голодание приводят к гибели тканей. Степень повреждения тканей зависит от времени, которое они провели без кислорода, а также от индивидуальных особенностей больного.
Значительно увеличивают риск инсульта заболевания сердца, в том числе аритмия и гипертоническая болезнь, атеросклероз, сахарный диабет. Нарушение кровообращения также может произойти на фоне проблем со свертываемостью крови или длительного и интенсивного стресса. Курение, избыточный вес, отсутствие физических нагрузок — важнейшие факторы риска.
В рекомендациях ВОЗ предложена концепция под названием «Время — мозг». Ее суть проста: чем раньше пациенту с инсультом окажут медицинскую помощь, тем выше шанс сохранить максимально возможное количество клеток мозга, и, как следствие, восстановить большинство функций.
Важно вовремя распознать симптомы ишемического инсульта и обратиться за экстренной медицинской помощью. Как показали исследования, сами пациенты узнают симптомы инсульта только в 33–50% случаев. Поэтому ответственность ложится на родственников и людей, оказавшихся рядом.
Существует быстрый тест, который помогает выявить ишемический инсульт. Он называется F.A.S.T:
Face (лицо). Попросите человека улыбнуться. Если случился инсульт, один уголок рта будет опущен.
Аrms (руки). Попросите поднять обе руки и удерживать их 5 секунд. При инсульте одна рука опускается или человек совсем не может ей управлять.
Speech (речь). Попросите сказать простую фразу. При инсульте речь становится невнятной, неразборчивой.
Time (время). Как можно быстрее вызовите скорую помощь.
В ожидании врачей:
- Обеспечьте доступ воздуха. Исключите давление тугой одежды (расстегните пояс, ремень, галстук). Откройте окна.
- Переверните человека на бок на тот случай, если начнется тошнота.
- Не предлагайте человеку воды или еды. При ишемическом инсульте часто нарушается глотание, человек может захлебнуться.
- Запоминайте поминутно, что происходит с человеком, чтобы потом подробно рассказать об этом врачам. Когда они приедут, вы им здорово поможете.
- Будьте рядом, пока не приедут врачи. Говорите с пострадавшим и наблюдайте за связанностью речи.
После приезда скорой:
- Опишите точное время и порядок появления симптомов.
- Сообщите о хронических заболеваниях пациента (гипертоническая болезнь, сахарный диабет, перенесенный инфаркт миокарда).
- Расскажите о непереносимости лекарственных препаратов, а также о лекарствах, которые принимает пациент.
Желательно еще до приезда скорой подготовить все медицинские документы: выписки из истории болезни, страховой полис.
Во время транспортировки пациенту при необходимости окажут неотложную помощь:
- восстановление нормального дыхания;
- снижение артериального давления;
- купирование судорог;
- профилактику отека мозга;
- реанимационные мероприятия.
Оказание помощи в медицинском учреждении
Если пациента удалось доставить в больницу в течение трех часов после ишемического нарушения мозгового кровообращения, есть возможность выполнить процедуру тромболизиса (разрушения тромба). Быстрое устранение кислородного голодания в участках мозга позволит спасти значительную часть поврежденных тканей.
Для определения объема поражения мозга назначается рентген, компьютерная или магнитно-резонансная томография.
Терапию ишемического инсульта можно разделить на несколько основных направлений:
- Медикаментозное лечение. Направлено на улучшение кровообращения в пораженном участке, разжижение крови, снятие отека головного мозга, поддержание деятельности сердца, коррекцию уровня глюкозы;
- Насыщение крови кислородом. Оксигенотерапия проводится, если кровь насыщена кислородом менее, чем на 92–95%. Если это не помогает, пациента переводят на искусственную вентиляцию легких;
- Мероприятия по уходу за пациентом — правильное положение тела, адекватное питание и питьевой режим, профилактика пролежней, бинтование конечностей, уход за катетерами, аппаратами искусственного дыхания, массаж и гимнастика;
- Профилактика осложнений, в том числе пневмонии, инфекций мочевыводящих путей, образования тромбов.
Даже при своевременном оказании экстренных мер для лечения ишемического инсульта полностью восстанавливается только один из трех пациентов. Для повышения шансов на выздоровление (или частичное возвращение утраченных функций) показана реабилитация.
Последствия ишемического инсульта головного мозга
Негативные последствия ишемического инсульта зависит от объема поражения головного мозга, а также от расположения поврежденного участка.
После перенесенного ишемического инсульта развиваются:
- двигательные нарушения: парез (частичный паралич), слабость, тяжесть в конечностях (чаще с одной стороны тела), потеря мелкой моторики, потеря мимики на одной или обеих половинах лица;
- снижение чувствительности;
- нарушения речи: невнятная речь, затрудненность подбора слов, непонимание окружающих;
- нарушения зрения: черные пятна, общее ухудшение зрения, двоение в глазах;
- когнитивные нарушения: снижение внимания, памяти, снижение скорости и качества мышления, расстройства письма и чтения;
- нарушения эмоционального состояния, депрессия.
Прогноз восстановления после ишемического инсульта
Прогноз после перенесенного ишемического инсульта зависит и от социальных, психологических факторов, а также от качества реабилитации. Ишемический инсульт может привести к потере трудоспособности и к зависимости от окружающих: человек не может
позаботиться о себе, ему требуется специализированный уход. В 18 % случаев наступает повторный инсульт в последующие 5 лет жизни, если больной прекратил прием профилактических препаратов.
Очень важно, чтобы пациенту был подобран необходимый объем физических упражнений. Ограничение подвижности пациента после инсульта может привести к таким осложнениям, как застойные явления, тромбозы, пролежни, задержка стула, образование контрактур и развитие пневмонии.
Комплексная реабилитация позволяет значительно снизить риск смертности от последствий ишемического инсульта, снизить риск повторного инсульта, восстановить утраченные функции или компенсировать их, вернуть навыки самообслуживания, улучшить психологическое состояние.
Реабилитация после инсульта — важнейший этап терапии
Лечение последствий ишемического инсульта можно разделить на несколько направлений:
- Восстановление движения (занятия с физическим терапевтом, акватерапия, занятия на тренажерах, применение современных методик: Бобат-терапия, Экзарта, метод PNF);
- Возвращение независимости в быту (занятия с эрготепаревтом в специально оборудованной тренировочной квартире);
- Восстановление речи и глотания;
- Составление меню с рекомендациями лечащего врача;
- Контроль артериального давления и лекарственная терапия;
- Гигиенические процедуры (в том числе уход за стомами и снятие стом);
- Симптоматическое лечение (профилактика или лечение пролежней, снятие болевого синдрома и т.д.);
- Восстановление контроля органов таза;
- Лечение депрессивных состояний, помощь психолога.
Программа реабилитации проводится в три этапа.
Первый этап начинается с первых дней после перенесенного ишемического инсульта. Возможности активной реабилитации при этом ограничены, так как пациент находится в постели и малоподвижен. Пациента переворачивают, делают массаж, проводят дыхательную гимнастику.
Важно общаться с пациентом, даже если его собственная речь нарушена или он не может ответить. Восприятие речи влияет на работу функциональных участков мозга и положительно сказывается на эмоциональном и физиологическом состоянии человека.
Второй этап длится до нескольких месяцев после перенесенного инсульта. Он может проходить как непосредственно в стационаре, так и в специализированном реабилитационном центре. В этот период назначают массаж, лечебную гимнастику, физиотерапию. Специалисты работают над речью и когнитивными функциями (память, мышление, воображение). Этот этап может длиться до полугода: все зависит от тяжести перенесенного инсульта.
В позднем, третьем, реабилитационном периоде применяются активные методы для восстановления функций и навыков. Восстанавливается мелкая моторика, навыки самообслуживания. Важно также сформировать у пациента приверженность к мероприятиям по реабилитации и позитивный настрой.
В некоторых случаях достаточно одного или двух курсов реабилитации (пациента выписывают с подробными рекомендациями и комплексом упражнений, которые нужно выполнять дома).
Центр реабилитации «Три сестры» занимается лечением после ишемического мозгового инсульта. Каждый специалист проводит индивидуальный осмотр пациента и ставит определенные по времени и достижимые цели. Члены команды взаимодействуют между собой и обмениваются информацией, чтобы реабилитация была эффективной.