Специфика возникновения аневризмы почечной артерии
Какую опасность таит аневризма брюшной аорты и как ее диагностировать?
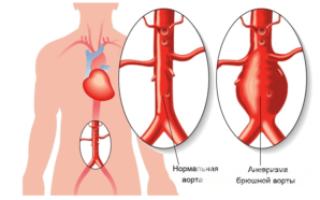
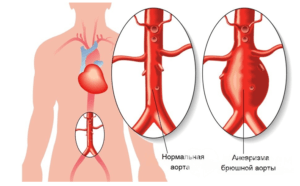
Что такое аневризма брюшной аорты и почему она возникает?
Аневризмой называется патологически расширившийся участок сосуда, диаметр которого больше нормального в 2 раза и более. Эта патология способна развиться в любой локализации, однако для аорты самое распространенное место — это брюшной отдел нисходящей части аорты после уровня почечных артерий. Стенка сосуда в этом месте будет истончена и подвержена грозному осложнению — расслаивающей аневризме, приводящей к летальности в 95% случаев.
Формирование аневризмы зависит от разных причин:
- Атеросклероз — частый виновник появления аневризм. В этом случае аневризма брюшной аорты появляется по причине распадания фиброзных атеросклеротических бляшек и склерозирования стенки сосуда.
- Врожденные факторы — за появление аневризм могут быть ответственны некоторые наследственные патологии. Это синдром Марфана, фибромышечная дисплазия, кистозный медионекроз и другие. Генетическое происхождение аневризм доказано наукой, поэтому наличие этой патологии у одного из родственников — серьезный повод пройти обследование! Кроме этого, чаще страдают мужчины после 60 лет, особенно имеющие сопутствующую артериальную гипертензию.
- Воспалительные (в особенности опасны такие инфекции, как туберкулез и сифилис) и иммунно-аллергические заболевания (неспецифический аортоартериит).
- Посттравматическая аневризма — появляется вследствие обьединения границ пульсирующей гематомы, образующейся от повреждения аорты. Такая аневризма называется ложной, что ни в коем случае не преуменьшает ее опасности, а только указывает на ее природу возникновения. У таких пациентов повышен риск возникновения тромбоэмболии периферических сосудов.
Как может проявляться аневризма брюшной аорты?
У многих пациентов течение этой патологии происходит асимптомно. Изредка симптомы могут проявляться в качестве тупой боли слева в районе живота или спины. Боль бывает интенсивной в случае, когда расширившийся участок сосуда придавливает корешки спинальных нервов. Часто эти болезненные ощущения ошибочно воспринимают, как почечную колику или радикулопатию. Однако отличием становится типичное чувство пульсации в животе, не характерное для других заболеваний. Также встречается перемежающая хромота по причине нарушенного кровообращения в нижних конечностях.
 При расслаивающей аневризме аорты появляется резкая, выраженной интенсивности боль, не купирующаяся обезболивающими препаратами, даже наркотическими. В этот момент развивается дефект внутренней оболочки сосуда и расслоение стенок кровью, просачивающейся сквозь этот дефект под большим давлением. В результате образуется дополнительный канал внутри сосуда, сообщающийся с основным просветом аорты в нескольких участках. Развивается массивная неконтролируемая кровопотеря с резким падением артериального давления. Шансы на выживание в таком состоянии незначительные, даже если оказание неотложной помощи будет начато немедленно.
При расслаивающей аневризме аорты появляется резкая, выраженной интенсивности боль, не купирующаяся обезболивающими препаратами, даже наркотическими. В этот момент развивается дефект внутренней оболочки сосуда и расслоение стенок кровью, просачивающейся сквозь этот дефект под большим давлением. В результате образуется дополнительный канал внутри сосуда, сообщающийся с основным просветом аорты в нескольких участках. Развивается массивная неконтролируемая кровопотеря с резким падением артериального давления. Шансы на выживание в таком состоянии незначительные, даже если оказание неотложной помощи будет начато немедленно.
Диагностика с помощью компьютерной томографии
В половине случаев аневризма брюшной аорты выявляется, как случайная находка при исследованиях. Однако, к сожалению, далеко не все пациенты с этой патологией своевременно узнают о заболевании. Именно поэтому при наличии семейного анамнеза аневризм необходима диагностика, способная уберечь от грозных последствий. Значение компьютерной томографии в этом случае трудно переоценить — она позволяет четко выяснить локализацию и оценить размер расширившегося участка. Для этой цели проводится КТ-ангиография брюшного отдела аорты с введением контрастного вещества. Этот вид обследования поможет обнаружить аневризму, оценить ее опасность и показания к оперативному вмешательству.
Гигантские аневризмы коронарных артерий у молодой женщины
Полный текст:
- Аннотация
- Об авторах
- Список литературы
- Cited By
Аннотация
Ключевые слова
Об авторах
Список литературы
1. Nichols L., Lagana S., Parwani A. Coronary Artery Aneurysm: A Review and Hypothesis Regarding Etiology. Pathology and Laboratory Medicine 2008; 132 (5): 823-828.
2. Burns J., Shike H., Gordon J., et al. Sequelae of Kawasaki disease in adolescents and young adults. J. Am Coll Cardiol 1996; 28 (l): 253-257.
3. Лыскина Г. А., Ширинская О. Г. Клиническая картина, диагностика и лечение синдрома Кавасаки: известные факты и нерешенные проблемы. Вопросы современной педиатрии 2013; 12(1): 63-73.
4. Noto N., Okada T., Yamasuge M., et al. Noninvasive Assessment of the Early Progression of Atherosclerosis in Adolescents With Kawasaki Disease and Coronary Artery Lesions. Pediatrics 2001; 107 (5): 1095-1099.
5. Burns J. The riddle of Kawasaki disease. N. Engl J. Med 2007; 356: 659-661.
6. Frazer J. Infectious disease: Blowing in the wind. Nature 2012; 484: 21-23.
7. Burns J., Glode M. Kawasaki syndrome. Lancet 2004; 364: 533-544.
8. McCrindle B., Li J., Minich L., et al. Coronary artery involvement in children with Kawasaki disease: risk factors from analysis of serial normalized measurements. Circulation 2007; 116: 174-179.
9. Chubb H., Simpson J. The use of Z-scores in pediatric cardiology. Pediatr Cardiol 2012; 5 (2): 179-184.
10. Manlhiot C., Millar K., Golding F. et al. Improved classification of coronary artery abnormalities based only on Coronary Artery Z-scores after Kawasaki Disease. Springer Science+Business Media, LLC 2009; DOI 10.1007/s00246-009-9599-7.
11. Abstracts of the 10th International Kawasaki Disease Symposium. February 7-10, 2012. Kyoto, Japan. Pediatr Int 2012; 54 (Suppl. 1): 138-142.
12. Japanese Circulation Society. Guidelines for the diagnosis and management of cardiovascular sequelae in Kawasaki disease. Circ J. 2003; 67 (Suppl. IV): 1111-1174.
13. Tsuda E., Kitamura S. Cooperative Study Group of Japan. National survey of coronary artery bypass grafting for coronary stenosis caused by Kawasaki Disease in Japan. Circulation 2004; 110: 1161-1166.
Для цитирования:
Ильина Л.Н., Власова Э.Е., Кухарчук В.В., Ширяев А.А., Меркулов Е.В., Галяутдинов Д.М., Васильев В.П., Малышев П.П., Дзыбинская Е.В., Чумаченко П.В., Афанасьев М.А., Акчурин Р.С. Гигантские аневризмы коронарных артерий у молодой женщины. Кардиология. 2018;58(1):84-89. https://doi.org/10.18087/cardio.2018.1.10085
For citation:
Ilyina L.N., Vlasova E.E., Kukharchuk V.V., Shiryaev A.A., Merkulov E.V., Galyautdinov D.M., Vasiliev V.P., Malyshev P.P., Dzybinskaya E.V., Ghumachenko P.V., Aphanasyev M.A., Akchurin R.S. Giant Aneurysms in Coronary Arteries of a Young Woman. Kardiologiia. 2018;58(1):84-89. (In Russ.) https://doi.org/10.18087/cardio.2018.1.10085

Контент доступен под лицензией Creative Commons Attribution 4.0 License.
Расслоение аорты
Расслоение аорты — разрыв интимы и проникновение крови в толщу медии, что вызывает отслоение интимы от медии и адвентиция, а также появление псевдопросвета аорты. Классификация:
Стенфорд: тип А — расслоение, охватывающее восходящую аорту независимо от места возникновения (70 %); тип В — расслоение аорты, не охватывающее восходящую аорту.
Дебейки : тип I — место разрыва — восходящая аорта, расслоение распространяется на дугу и дистальнее, тип II — место разрыва — восходящая аорта, расслоение только в восходящем отделе, тип III – место разрыва — нисходящая грудная аорта, расслоение распространяется чаще антеградно — дистальнее, реже — ретроградно на дугу и восходящий отдел.
Факторы риска расслоения аорты: артериальная гипертензия (обычно недостаточно контролируемая), двустворчатый аортальный клапан и коарктация аорты (в том числе состояние после оперативного лечения этих пороков), ранее возникшее заболевание аорты (например, аневризма) или аортального клапана, отягощенный семейный анамнез по заболеваниям аорты, генетически детерминированные болезни соединительной ткани (синдром Марфана, синдром Элерса-Данлоса), кистозная дегенерация медии (у больных старше 50 лет), воспаление аорты, травмы (коммуникационные, ятрогенные), гемодинамические и гормональные факторы во время беременности (50 % расслоений аорты у лиц в возрасте
Обычно сильная боль в грудной клетке (особенности →табл. 1.6-1), нередко приводящая к потере сознания, не исчезающая после приёма нитратов п/я или п/о. Могут появиться: симптомы шока, неврологические (ишемия мозга, реже параплегии, ишемическая нейропатия верхних или нижних конечностей, синдром Горнера, хрипота), инфаркта миокарда (при охватывании расслоением устьев коронарных артерий), сердечной недостаточности (в случае тяжелой аортальной недостаточности) и тампонады сердца, плевральный выпот, острое повреждение почек (вовлечение устьев почечных артерий), боль в животе (вовлечение устьев брыжеечных артерий), симптомы острой ишемии конечностей, парез конечностей в результате ишемии спинного мозга. При объективном исследовании можно обнаружить высокое артериальное давление (у 50 % больных) или гипотензию, диастолический шум над устьем аорты, вызванный острой недостаточностью аортального клапана, ослабление или отсутствие пульса на одной конечности (у ≈30 % больных с расслоением восходящей аорты). Первым симптомом может быть также потеря сознания без боли и неврологических симптомов. Часто существенная разница при измерении АД на разных руках, пульс на разных лучевых артериях разного наполнения.
Симптомы, свидетельствующие о нестабильном клиническом состоянии: очень сильная боль, тахикардия, тахипноэ, гипотония, цианоз и/или шок.
Необходимо диагностировать немедленно (не следует продолжать диагностику в учреждении, не располагающем возможностью инвазивного лечения). Оцените клиническую возможность расслоения→табл. 2.23-1. Проводится дифференциация с другими причинами боли в грудной клетке →разд. 1.4. Необходимо подтверждение с помощью визуализирующего исследования (предпочтительна ангио-КТ, у нестабильных пациентов равнозначным исследованием является чреспищеводная эхокардиография). РГ грудной клетки может обнаружить расширение границ сердца, редко верхнего средостения, а при разрыве в плевральную полость — жидкость в ней; нормальная картина не исключает расслоения аорты. В случае стойкого подозрения на расслоение аорты при нормальном исходном визуализирующем исследовании рекомендована повторная визуализация с помощью ангио-КТ или МРТ. Диагностический алгоритм →рис. 2.23-1.
синдром Марфана (или другое заболевание соединительной ткани)
заболевания аорты в семейном анамнезе
диагностированные заболевания аортального клапана
распознанная аневризма грудной аорты
предшествующие вмешательства, затрагивавшие аорту (в том числе кардиохирургическая операция)
боль в груди, спине или животе, характеризующаяся ≥1 из следующих признаков:
– разрывающий или раздирающий характер
доказательства снижения перфузии:
– разница систолического артериального давления на обеих верхних конечностях
– очаговый неврологический дефицит (в сочетании с болью)
диастолический аортальный шум (новый и связанный с болью)
гипотония или шок
Обнаружение каких-либо признаков из одной из 3 вышеуказанных групп соответствует 1 баллу, из 2 групп — 2 баллам, 3 групп — 3 баллам. Чем больше баллов по шкале 0–3, тем выше вероятность острого аортального синдрома (до выполнения дополнительных диагностических тестов).
на основе руководящих принципов ACC и AHA (2010)
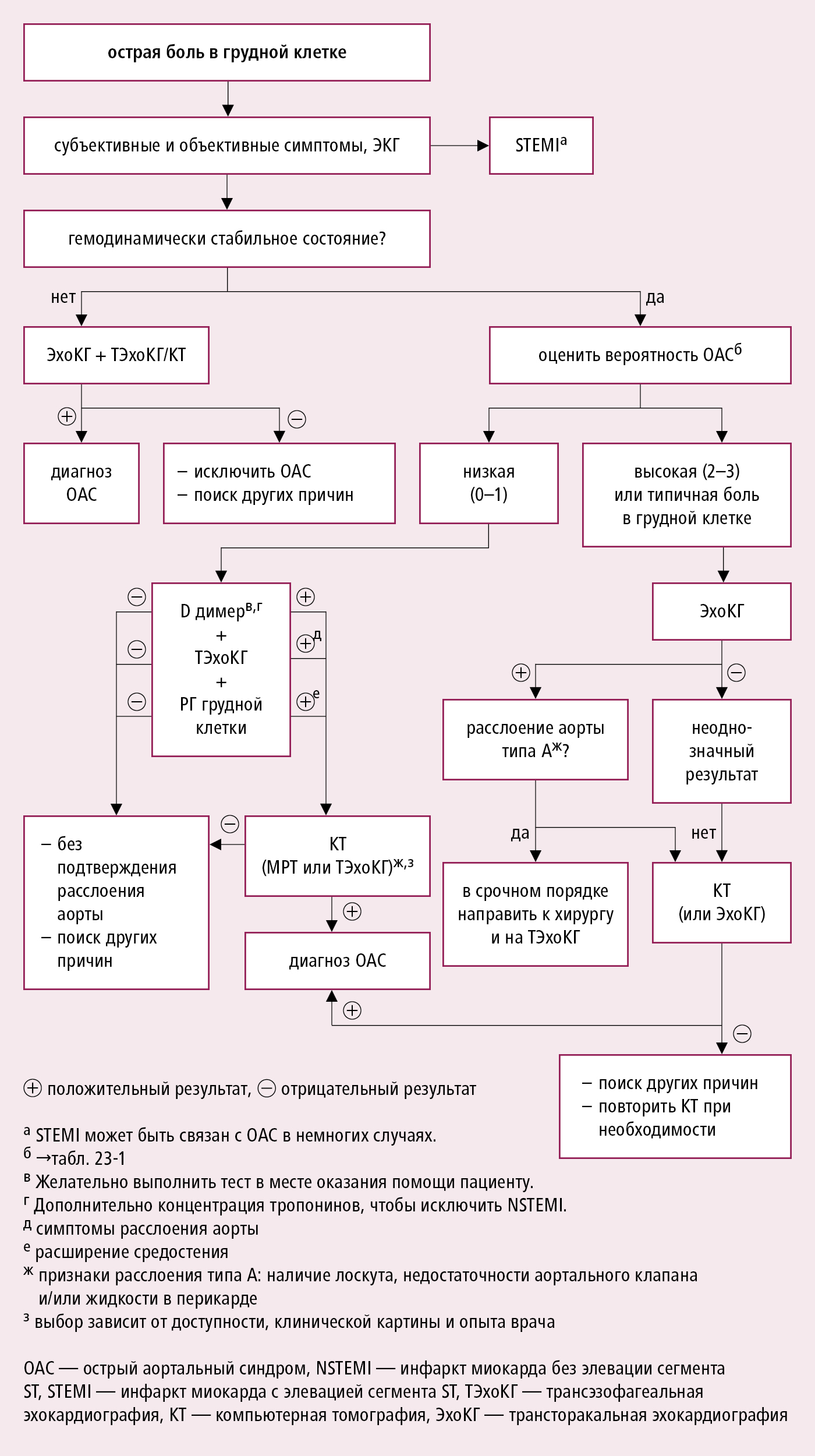
Рисунок 2.23-1. Диагностический алгоритм при подозрении острого аортального синдрома (на основании рекомендаций ESC 2014, модифицировано)
Необходимо обеспечить доступ к магистральной и периферической вене, а также мониторировать (в том числе и во время транспортировки в специализированный центр) диурез, пульс, артериальное давление, ЭКГ, SaO 2 .
1. Консервативное лечение:
1) вводится морфин в/в для купирования боли;
2) необходимо быстро снизить артериальное давление (систолическое до 100–120 мм рт. ст., сперва исключите существенную аортальную недостаточность), вводя в/в:
а) β-адреноблокатор — например пропранолол 1 мг через каждые 3‑5 мин до ожидаемого эффекта (максимально 10 мг), а потом через каждые 4–6 ч, или эсмолол (дозирование →табл. 2.20-7); у больных с бронхиальной астмой или тяжелым ХОЗЛ используют блокаторы кальциевых каналов вместо β-адреноблокаторов, возможно применение эсмолола короткого действия);
б) у некоторых больных дополнительно нитроглицерин в/в, а при его неэффективности — нитропруссид натрия в/в (препараты и дозирование →табл. 2.20-7); при устойчивой артериальной гипертензии можно добавить эналаприл (в начале 0,625–1,25 мг в/в через каждые 6 ч [до макс. 5 мг]).
2. Инвазивное лечение: ургентная операция является тактикой выбора у большинства больных с расслоением типа А (КТ только, если больной гемодинамически стабилен, а исследование не задержит транспортировки в кардиохирургический центр). Показания к имплантации стентграфта (метод выбора) или к операции при расслоении типа В: постоянная или рецидивирующая боль в грудной клетке, неконтролируемая артериальная гипертензия, несмотря на соответствующую фармакотерапию, расширение аорты, гипоперфузия органов, симптомы разрыва (гемоторакс, увеличивающаяся гематома в области аорты или в средостении).
Недостаточность аортального клапана (при расслоении восходящей аорты), ишемия конечностей, висцеральная ишемия, инсульт, параплегия, ишемия кишечника, разрыв аорты.
Аневризма аорты
Аорта является самым крупным кровеносным сосудом в организме человека. Она имеет грудную и брюшную части.
Аневризма аорты – это её мешотчатое расширение, которое развивается вследствие истончения стенок. Диаметр брюшного сосуда в норме равен 2 см. Однако, вследствие воздействия на её стенку разнообразных повреждающих факторов она может быть растянута до размеров, угрожающих жизни.
Угроза состоит в том, что при аневризме аорты её основа может расслоиться или даже разорваться, что приведет к интенсивному внутреннему кровотечению и геморрагическому шоку с летальным исходом.
Факторы и причины аневризмы аорты:
- Облитерирующий атеросклероз (встречается в 42-73 % случаев);
- Воспаление является одной из ведущих причин появления болезни, при котором разрушается её стенка и возникают дегенеративные изменения в эластических волокнах стенки.
- Пол (мужчины болеют, по статистическим данным, в 5-10 раз чаще);
- Возраст (как правило старше 55 лет);
- Курение – данные многих исследований указывают на тесную связь курения с развитием аневризмы аорты – у курильщиков вероятность разрыва возрастает в 4 раза по сравнению с некурящими.
- Артериальная гипертензия;
- травма живота (18-22% случаев – аневризма аорты брюшной полости);
- Оперативные вмешательства на ней (служат причиной развития недуга в 2,5-7% ситуаций);
- Наследственные недуги (синдром Марфана, болезнь Эртгейма);
- Инфекционные заболевания (сифилитический, микотический и др. формы аортита имеют порядка 4,3%).
Проявления и симптомы аневризмы аорты
При возникновении болезни брюшной части определяются следующие симптомы:
- Пациенты отмечают ощущения пульсирующего образования в животе, периодические боли, отдающие в спину.
- При разрыве отмечается острая внезапная боль в животе или пояснице. В некоторых случаях отмечается похолодание, побледнение и болевые ощущения в нижних конечностях (при отрыве пристеночного тромба и закупорке артерий конечности).
- При её расслоении больной может почувствовать внезапную слабость, головокружение, или боль и потерять сознание. Это жизнеугрожающее состояние, и в таком случае больному необходима срочная медицинская помощь.
Виды аневризмы аорты и их особенности
Достаточно часто аневризма аорты обнаруживается при стандартных обследованиях больных.
Чаще всего при обследовании обнаруживают её веретенообразную форму, для которой характерно диффузное расширение отдельного фрагмента, но при этом имеет место поражение всей её окружности. В противоположность существует и мешковидная, где имеет место расширение фрагмента её окружности (так называемое выпячивание).
Первопричиной болезни зачастую является артериосклероз, а также кистозный некроз средней оболочки, травмы, сифилис или иные инфекции.
Около 75% случаев аневризмы брюшной аорты наблюдаются немного ниже почечных артерий. Причем для более чем 10% больных имеют место множественные её проявления. Считается, что существует семейная предрасположенность к развитию заболевания данного типа. Появление недуга характерно для лиц мужского пола с возрастом более 60 лет. Причем в у 50% определяется также и артериальная гипертензия. Отметим, что на частоту развития заболевания существенно влияет и табакокурение.
Существенно ухудшить прогноз может и наличие ишемической артериосклеротической болезни сердца (этим страдает 50% пациентов с аневризмой аорты брюшной полости).
Если же аневризма аорты разорвалась, для сохранения жизни пациента требуется экстренная операция.
Следующая по частоте возникновений является аневризма нисходящей аорты, первичные признаки которой диагностируют при проведении рентгенографии грудной полости. Хотя клинически выраженные симптомы могут отсутствовать. Для подтверждения диагноза применяют компьютерную томографию или аортографию.
Еще одна разновидность заболевания – аневризма восходящей аорты. Но если ранее причиной подавляющего большинства таких заболеваний считался сифилис, то теперь чаще всего причиной является кистозный медиальный некроз, прогрессирующий в качестве составной части синдрома Марфана. Также это может быть результатом артериальной гипертензии или же старения тканей стенки. Основной симптом – наличие боли в грудной области.
Диагностика
Для диагностики аневризмы аорты мы предлагаем:
- Ультразвуковое исследование брюшной полости.
- Спиральная компьютерная томография с контрастным усилением.
- Магнитнорезонансная томография.
- Ангиография
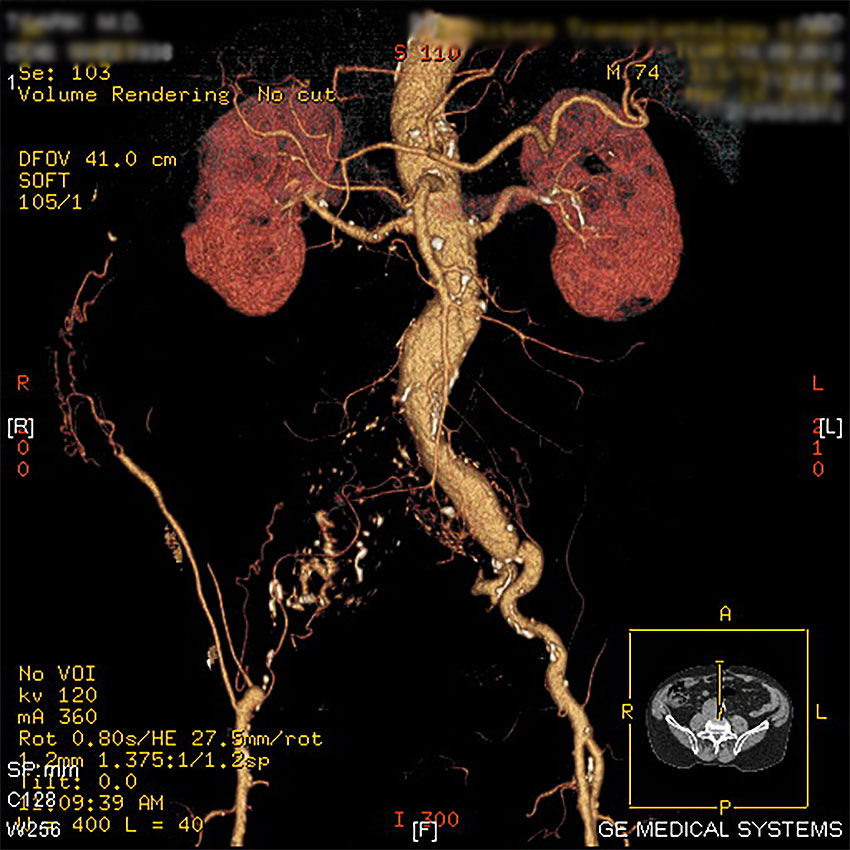 1. Аневризма брюшной части аорты
1. Аневризма брюшной части аорты
2. Аневризма левой общей подвздошной артерии
3. Тромбированная аневризма правой подвздошной артерии
Выделяют большие (более 5 см в диаметре) и малые (до 5 см в диаметре) аневризмы аорты. Диагностика поможет выявить степень их риска. При выявлении больших показано срочное оперативное лечение, так как частота их разрыва превышает 25% в год. При выявлении малых, в зависимости от размеров, оперативное лечение проводится в плановом порядке. Частота разрыва малых составляет менее 8% в год.
Аневризмы брюшной аорты составляют 75% от всех остальных. Исходом болезни является разрыв (разорванные аневризмы в 95% случаев локализируются ниже отхождения почечных артерий), что приводит к смерти пациента, а если и удается доставить больного в больницу и оперировать, то послеоперационная летальность составляет 40-80% и не имеет тенденции к снижению. В то же время выполнение плановых операций приводит к хорошему результату. Послеоперационная летальность составляет до 4-7%.
Лечение
Выжидательная тактика лечения аневризмы аорты
При малых аневризмах, диаметром до 5 см, врач может порекомендовать так называемую выжидательную тактику, это значит, что каждые 6 месяцев необходимо проводить обследование с целью выявления изменений её размеров.
С этой целью регулярно проводится либо ультразвуковое исследование, либо спиральная компьютерная томография. Если вы страдаете артериальной гипертензией, то вам необходимо принимать гипотензивные препараты по совету вашего кардиолога. Снижение давления способствует снижению прогрессирования роста болезни.
Курение один из факторов риска, поэтому нужно бросить курить. Сама по себе аневризма никуда не денется. Поэтому необходимо постоянно находиться под контролем вашего врача, для контроля размеров аневризматического мешка и принятия решения о необходимости оперативного вмешательства, не допуская до разрыва.
Открытое хирургическое лечение аневризмы аорты
Показанием к оперативному лечению аневризмы аорты является наличие боли и пульсаций в брюшной полости, диаметр аневризмы превышающий 5 – 5,5 см, либо увеличение ее размера в динамике.
Методики лечения
- Резекция аневризмы БЧА и протезирование аорты
Очень важно вовремя провести лечение аневризмы аорты, поскольку это тяжелая патология, которая имеет тенденцию к прогрессированию и разрыву с летальным исходом. Поэтому, рекомендуется проводить УЗИ сканирование взрослого населения на предмет АБЧА.
Аневризмы почечной артерии
Аневризмы почечной артерии — это мешковидные выпирания стенки почечной артерии, в которых циркулирует кровь. По своему строению аневризмы почечной артерии подразделяются на истинные и ложные. Если истинные аневризмы состоят из всех слоев артерии, то ложные образуются из-за пролабирования мышечной стенки и выпирания исключительно слизистой оболочки.
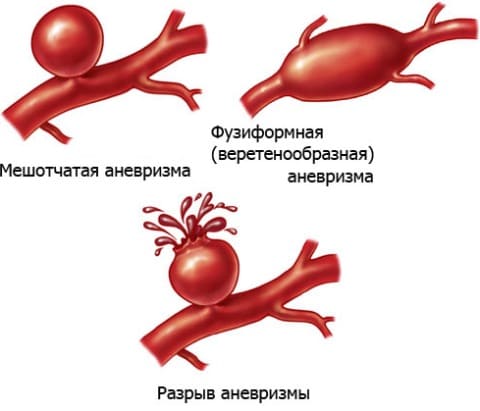
Виды аневризм и ее разрыв
Причины образования аневризм почечных артерий
Наиболее частой причиной образования аневризмы почечной артерии являются системные метаболические заболевания, которые влияют на структуру и тонус артериальных сосудов. Наиболее распространенным подобным заболеванием является атеросклероз, который, поражая интиму артериальных сосудов, приводит к снижению тонуса последних и образованию мешковидного выпирания в нем.
Большое значение в патогенезе данной патологии имеет давление внутри самого артериального сосуда. К примеру, если человек болеет артериальной гипертензией, сопутствующей атеросклерозу, то у него риск развития аневризмы почечной артерии намного выше, нежели у любого другого пациента.
Кроме этого, существуют и другие патологические состояния, способные приводить к образованию аневризмы почечной артерии. Один из видов ложных аневризм может образовываться при проникаемом ранении стенки почечной артерии. В данной ситуации кровь выливается из русла кровеносного сосуда, но не распространяется по тканям, а наоборот, задерживается последними. Если в это время не происходит тромбирование отверстия в артерии, то кровь продолжает свободно циркулировать не только внутри нее, но и в условной полости, образованной соседними тканями.
Видео об аневризме почечной артерии
Симптомы аневризмы почечной артерии
Как правило, при небольших размерах аневризмы почечной артерии, они не имеют никаких клинических проявлений и протекают абсолютно бессимптомно. Первые признаки заболевания появляются после того, как образование достигнет внушительных размеров или произойдет разрыв его стенки.
Симптоматика, возникающая из-за массивных размеров аневризмы, возникает из-за давления ее на соседние анатомические образования. Самым близким к почечной артерии органом является мочеточник – трубка, по которой происходит отток мочи из почки в мочевой пузырь. При передавливании последней моча, задерживаясь в полости почки, приводит к расширению почечной лоханки и, соответственно, нарушению нормальной работы органа. Это мгновенно сказывается на общем состоянии, так как у больных возникает состоянии уремии – общего заражения крови мочевыми токсинами. При этом отмечается выраженная общая слабость, недомогание, головные боли и неприятный запах ацетона изо рта. При отсутствии адекватного лечения подобное состояние может закончиться уремическим шоком и смертью.
Кроме этого, довольно часто у больных с аневризмами почечных артерий образуются тромбы данных сосудов. Это приводит к полному прекращению кровоснабжения почки, что заканчивается инфарктом почки и тем же уремическим шоком.
Более выраженная симптоматика отмечается при разрыве аневризмы почечной артерии. Она проявляется двумя клиническими синдромами: болевым и анемическим. Больные отмечают резкую боль в области поясницы, которая появляется, как правило, после физического напряжения или травмы, пусть даже и незначительной. Со временем она стихает, но появляются жалобы на одышку, общую слабость, недомогание и сильные постоянные головные боли. Такие больные апатичны, их кожа и слизистые оболочки бледные.
Если у больного отмечаются вышеперечисленные симптомы или у него имеет место системный атеросклероз, ему необходимо немедленно обратиться за помощью к урологу для исключения диагноза аневризмы почечной артерии.
Диагностика аневризм почечных артерий
При данной патологии общий анализ крови и мочи остаются абсолютно «спокойными». Увеличение количества лейкоцитов можно увидеть только в случае разрыва аневризмы почечной артерии и воспаления жировой клетчатки забрюшинного пространства.
Визуализировать образование можно с помощью ультразвукового исследования. Его размеры, как правило, не превышают одного сантиметра в диаметре, а самое образование пульсирует в такт с сокращениями сердца. При проведении УЗИ в режиме Доплер можно отличить аневризму от образования любого другого происхождения. Если аневризма почечной артерии наполняется кровью при сокращениях сердца, то злокачественные и доброкачественные опухоли кровоснабжаются отдельными сосудами.
«Золотым стандартом» в диагностике аневризм почечных артерий считается ангиография. Суть метода заключается в том, что при помощи специального катетера водорастворимый контраст вводится в полость аорты. Дальше с током крови он распространяется по сосудам и попадает в почечные артерии, полностью заполняя последние. Если в этот момент провести рентгенологическое исследование данного анатомического участка, то можно увидеть как сами почечные артерии, так и образовавшуюся аневризму.
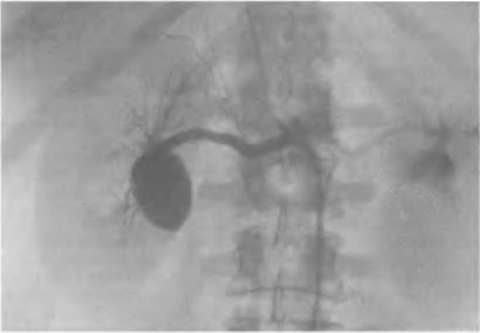
Ангиография: аневризмы почечной артерии
Лечение аневризм почечной артерии
При отсутствии клинической симптоматики и стабильной гемодинамической картине в отношении аневризмы почечной артерии может применяться выжидательная тактика. При этом ежемесячно в течение года проводится ультразвуковое исследование почек с определением размера аневризмы.
Если в ходе такого исследования будет обнаружено, что аневризма имеет тенденцию к увеличению или у больного нарушается общее состояние, тогда возникает необходимость в проведении оперативного вмешательства. Раньше подобные операции проводись только открытым способом, когда аневризма перевязывалась у основания и иссекалась. На сегодняшний день подобные оперативные вмешательства не проводятся, в связи с активным развитием малоинвазивных методик. Сейчас активно используются внутрисосудистые операции, типа облитерации аневризмы почечной артерии. Для этого в полость аневризмы вводится специальный катетер, похожий на тот, которым проводилась ангиография. После этого из него начинают вводить специальное вещество, которое тут же застывает, «замуровывая» аневризму.
Преимуществами такого метода является то, что он проводится под местной анестезией и больной уже на следующий день после операции может спокойно передвигаться по отделению, а через трое суток и вовсе выписывается из стационара. Единственным недостатком операции можно считать ее стоимость, так как она обходится пациенту намного дороже, нежели обычное открытое вмешательство.
Реабилитация после болезни
Реабилитация после болезни зависит от того, какое оперативное вмешательство было выполнено. Если речь идет о малоинвазивной методике, то пациенты нуждаются только в антибактериальной профилактике вторичной инфекции. Для этого могут и использоваться такие средства как цефалоспорин или ампициллин, которые являются антибиотиками широкого спектра действия.
Намного тяжелее протекает послеоперационный период у больных, перенесших открытое оперативное вмешательство. Им для выздоровления недостаточно всего лишь одной антибактериальной терапии. Вместе с этим активно применяется физиотерапевтическое лечение в виде использования магнитотерапии или УВЧ.
Особенности питания и образ жизни
Поскольку, в большинстве случаев, аневризмы почечной артерии являются последствиями системного атеросклероза, коррекция образа жизни, в первую очередь, должна быть направлена именно на лечение этого заболевания. С данной целью могут использоваться лекарственные средства, понижающие уровень липидов в крови. Среди наиболее известных можно выделить розувастатин.
Очень бережный образ жизни необходимо вести тем пациентам, которые отказываются от оперативного вмешательства. У них сильная физическая нагрузка может стать причиной разрыва аневризмы почечной артерии, поэтому она абсолютно противопоказана таким пациентам.
Лечение народными средствами
Как уже было сказано, единственным эффективным методом лечения аневризмы почечной артерии является операция. Поскольку провести оперативное вмешательство во внебольничных условиях невозможно, об эффективности лечения народными средствами говорить не приходится. Все остальные попытки вылечить заболевание без проведения операции являются безуспешными.
Осложнения аневризм почечной артерии
Наиболее опасным осложнением аневризмы почечной артерии необходимо считать гиповолемический шок, который возникает из-за разрыва последней. При этом клиническая картина зависит от количества потерянной крови. Если количество жидкости, потерянной во время разрыва, составляет не более 500 мл, то у пациента может и вовсе не возникнуть никаких клинических признаков. Если же количество потерянной крови превышает 2 литра, то такая ситуация, как правило, заканчивается смертью пациента.
Еще одним серьезным осложнением аневризмы почечной артерии необходимо считать гидронефроз – расширение почечной лоханки и истончение ее паренхимы. Это возникает при сдавливании аневризмой мочеточника, когда моча не может свободно оттекать из полости почки. При этом пациенты жалуются на распирающие боли в поясничной области и нарушение мочеиспускания. Довольно часто гидронефроз может усложняться пиелонефритом. Тогда к вышеназванным жалобам присоединяется еще и повышение температуры тела.
При небольших разрывах аневризмы, когда имеет место тромбирование дефекта артерии, возникает забрюшинная гематома. В том случае, когда она рассасывается, состояние пациента улучшается. Если же к гематоме присоединяется вторичная инфекция, тогда возникает нагноение забрюшинной жировой клетчатки. У больных отмечаются жалобы на повышение температуры тела, недомогание, общую слабость и боль в поясничной области. При отсутствии адекватного лечения состояние может перейти в общее заражение крови, именуемое сепсисом. Как и при гиповолемическом шоке, при сепсисе также регистрируется высокая смертность.
Профилактика аневризм почечных артерий
Поскольку на образование аневризм почечных артерий очень большое влияние оказывает системный атеросклероз, первичная профилактика должна быть направлена именно на лечение этого заболевания. Всем больным необходимо придерживаться гиполипидемической диеты с низким содержанием жиров в продуктах питания. Кроме этого, рекомендуется ежедневное пожизненное употребление антиатеросклеротических средств, таких как розувастатин.
Узелковый периартериит
Узелковый периартериит — ведущее к прогрессирующей органной недостаточности воспалительное поражение артериальной стенки сосудов мелкого и среднего калибра с образованием микроаневризм.
Эпидемиология
Из-за редкости заболевания его эпидемиология изучена слабо. Ежегодно регистрируется 0,2-1 случай на 100 000 населения. Средний возраст начала заболевания 48 лет. Мужчины заболевают в 3-5 раз чаще, чем женщины.
Этиология
Однозначной причины заболевания нет. В настоящее время выявлено два основных фактора:
- непереносимость лекарств;
- персистирование вируса гепатита B.
Насчитывается уже около сотни медицинских препаратов, которые удалось связать с возникновением узелкового периартериита.
У 30-40% больных в крови был обнаружен поверхностный антиген гепатита B (HBsAg) или иммунные комплексы включающие его, а также другие антигены гепатита B (HBeAg) и антитела к антигену HBcAg, образующиеся при репликации вируса. Известно, что во Франции частота HBV-ассоциированного узелкового полиартериита снизилась с 36% в начале 1980-х годов до менее 5% в 2000-х годах, что обусловлено массовой вакцинацией против гепатита B.
Также у 5-12% больных обнаруживается вирус гепатита C, однако его роль возникновении заболевания пока не доказана. Рассматриваются и другие вирусы: ВИЧ, цитомегаловирус, вирус Эпштейна-Барр, краснухи, парвовирус В 19, человеческий Т-лимфотропный вирус 1 типа, но их роль пока не доказана.
Также опубликованы отдельные наблюдения о возникновении симптомов узелкового полиартериита после введения вакцины против гепатита B, гриппа.
Ещё один предполагаемый этиологический фактор — наследственная предрасположенность, но установить связь с определённым HLA-антигеном пока не удалось.
Патогенез
Патогенез заключается в гипераллергической реакции организма в ответ на этиологические факторы, аутоиммунной реакции антиген-антитело (в том числе к сосудистой стенке), формировании иммунных комплексов.
Так как клетки эндотелия имеют рецепторы для Fc-фрагмента IgG и первой фракции комплемента Clq, это облегчает взаимодействие иммунных комплексов с сосудистой стенкой. Иммунные комплексы откладываются в сосудистой стенке, что приводит к развитию в ней иммунного воспаления.
Сформировавшиеся иммунные комплексы активируют комплемент, из-за чего происходит повреждение сосудов, а также образование хемотаксических веществ, которые привлекают в очаг поражения нейтрофилы. Они фагоцитируют иммунные комплексы, однако при этом происходит выделение лизосомальных протеолитических ферментов, повреждающих структуры сосудистой стенки. Также нейтрофилы способны прилипать к эндотелию и выделять в присутствии комплемента активированные кислородные радикалы, усугубляющие повреждения сосудов.
Также усиливается выделение эндотелием факторов, способствующих свёртыванию крови и тромбообразованию в воспалённом сосуде.
Клиническая картина
Заболевание обычно начинается с общих синдромов: постоянная лихорадка, прогрессирующее похудение, мышечно-суставные боли.
Лихорадка встречается у 95-100% больных, обычно неправильного типа, не реагирующая на антибиотики, но исчезающая при кортикостероидах. Как правило исчезает в дальнейшем, при появлении органной патологии.
Похудение при узелковом периартериите патогномично. В некоторых случаях масса тела уменьшается на 30-40 кг за несколько месяцев, а степень кахексии выше, чем при онкологических заболеваниях.
Миалгии и, реже, артралгии встречаются в начале заболевания. Проявляются характерными болями в икроножных мышцах и крупных суставах.
При развитии узелкового периартериита наиболее часто встречаются органные патологии пяти типов. Они и определяют специфическую клиническую картину болезни.
- Поражение сосудов почек встречаются у 75-90% больных. Появление симптомов свидетельствует о глубокой стадии течения заболевания. Обычно развивается артериальная гипертензия, стабильная, упорного течения, приводящая к тяжёлой ретинопатии и даже потере зрения.
В моче наблюдается протеинурия (1—3 г в сутки), микрогематурия, изредка макрогематурия.
У некоторых больных происходит разрыв аневризматически расширенного сосуда с образованием околопочечной гематомы.
Поражение почек при хроническом узелковом периартериите обычно приводит к развитию почечной недостаточности в течение 1-3 лет.
- При поражении сосудов органов и тканей брюшной полости симптомы нередко проявляются уже на ранних стадиях заболевания. Характерны боли в животе, разлитого характера, упорные, нарастающие по интенсивности.
Также характерны диспептические явления: обычно диарея с частотой стула до 6-10 раз в сутки с примесью крови. Встречаются анорексия, тошнота, рвота.
Вследствие перфорации язвы или гангрены кишечника нередко развивается перитонит. Возможны желудочно-кишечные кровотечения.
- У 50-70% происходит поражение венечных сосудов сердца, хотя и обычно не сопровождающееся ангинозными болями.
Развиваются инфаркты миокарда, в основном мелкоочаговые. Быстро прогрессирует кардиосклероз, что приводит к нарушениям ритма, проводимости, сердечной недостаточности.
- Поражение лёгких встречается примерно у трети больных узелковым периартериитом.
Проявляется бронхоспазмами, гиперэозинофилией, эозинофильными лёгочными инфильтратами.
Типично развитие сосудистой пневмонии, характеризующейся кашлем со скудным количеством мокроты, изредка кровохарканием, нарастающими признаками дыхательной недостаточности.
Рентгенографическое исследование показывает резкое усиление сосудистого рисунка, напоминающее застойное лёгкое, инфильтрацию лёгочной ткани, преимущественно в прикорневых зонах.
- Поражение периферической нервной системы встречается примерно у половины заболевших.
Проявляется развитием асимметричного моно- или полиневрита. Наблюдаются резкие боли, парестезии, иногда парезы. В основном поражаются нижние конечности. Иногда развивается картина полимиелорадикулоневрита с парезом кистей и стоп.
У некоторых больных (15-30 %) можно выявить узелковые образования (и давшие название болезни) по ходу сосудистых стволов. Иногда встречаются язвенно-некротические изменения кожи.
Иногда поражение периферических сосудов при узелковом периартериите может привести к некрозу мягких тканей и развитию гангрены.
Диагностика
Диагноз устанавливается на основании анамнеза (лекарственная аллергия, персистирование вируса гепатита B), типичной полисиндромной клинической картины заболевания, результатов лабораторных исследований.
Однако лабораторные исследования при узелковом периартериите неспецифичны. Их диагностическая ценность невелика, показатели отражают главным образом степень активности процесса.
Различаются следующие диагностические критерии узелкового периартериита:
- Похудение больше чем на 4 кг — потеря массы тела 4 кг и более с начала заболевания, не связанная с особенностями питания
- Сетчатое ливедо — ветвистое изменение рисунка кожи на конечностях и туловище
- Болезненность в яичках — ощущение болезненности в яичках, не связанное с инфекцией, травмой
- Миалгии, слабость или болезненность в мышцах ног — диффузные миалгии (исключая плечевой пояс или поясничную область) или слабость и болезненность в мышцах нижних конечностей
- Мононеврит или полинейропатия — развитие соответствующих неврологических проявлений
- Диастолическое артериальное давление больше 90 мм рт. ст — повышение артериального давления
- Повышение уровня мочевины или креатинина в крови — содержание мочевины больше 14.4 ммоль/л (40 мг%) или креатинина больше 133 мкмоль/л (1.5 мг%), не связанные с дегидратацией или обструкцией мочевыводящих путей
- Вирус гепатита B — наличие HBsAg или антител к нему в сыворотке крови
- Артериографические изменения — аневризмы или окклюзии висцеральных артерий при артериографии, не связанные с атеросклерозом, фибромышечной дисплазией и другими невоспалительными заболеваниями
- Биопсия мелких и средних артерий — гранулоцитарная и мононуклеарно-клеточная инфильтрация стенки сосуда при морфологическом исследовании
Наличие 3 и более любых критериев позволяет поставить диагноз узелкового периартериита.
Лечение
Основой лечения являются глюкокортикоиды, которые наиболее эффективны при ранних стадиях заболевания. При длительном применении преднизолона наблюдается стабилизация гипертензии, прогрессирование ретинопатии и почечной недостаточности. При остром течении возможно парадоксальное действие кортикостероидов с развитием множественных инфарктов. Также кортикостероиды могут резко ухудшить течение синдромов злокачественной гипертензии. Для снижения осложнений рекомендуется также применять цитотоксические препараты — циклофосфан и азатиоприн.
Прогноз
При отсутствии лечения прогноз крайне неблагоприятен. Болезнь протекает молниеносно, или с периодическими обострениями на фоне неуклонного прогрессирования. Причиной смерти становятся почечная недостаточность, поражения ЖКТ (особенно инфаркт кишечника с перфорацией), сердечно-сосудистые патологии. Часто поражение почек, сердца и ЦНС усугубляется за счёт упорной артериальной гипертонии, с которой связаны поздние осложнения.
Пятилетняя выживаемость без лечения не превышает 13%, при лечении кортикостероидами достигает 40%. Трудовой прогноз сомнителен из-за стойкости осложнений болезни — периферических и центральных параличей, тяжёлой гипертонии, поражения сердца и других.