Сколько стоит дней лежать в больнице при инфаркте миокарда
Лапароскопическая нефрэктомия
Что такое лапароскопическая нефрэктомия?
Термин нефрэктомия означает удаление почки. Почка может так же быть удалена с помощью открытого доступа или лапароскопического доступа (через «проколы»). Лапароскопическая нефрэктомия в настоящий момент является одной из наиболее часто выполнимых лапароскопических операций.
При открытом хирургическом вмешательстве для удаления почки необходим большой разрез с неизбежно связанными с ним проблемами, такими как боль, пребывание в больнице 7-10 дней, невозможность быстро преступить к работе. При более современном методе лапароскопического удаления почки делают три или четыре разреза длинной 1 см. Через эти разрезы вводится тонкая трубка со светом и камерой на конце (лапароскоп), хирургические инструменты. Камера дает хирургу возможность видеть на экране почку и окружающие ткани. Затем один из разрезов будет расширен, чтобы удалить из него почку, когда она будет отделена от окружающих тканей и кровеносных сосудов.
Лапароскопическая нефрэктомия выполняется под общей анестезией. Вы увидитесь с Вашим анестезиологом в день операции, обсудите обезболивание, которое будет Вам выполнено. Вы должны будите остаться в больнице в течение 2-4 ночей.
Лапароскопический метод удаления почки, как было установлено вызывает меньшую потерю крови и меньше осложнений чем открытый метод, более короткий восстановительный период. Открытый хирургический метод удаления почки в настоящее время используется только для сложных случаев.
Почему выполняется нефрэктомия?
Существует множество причин для выполнения данной операции,  чаще всего это опухоли почки, нефункционирующая почка, которая вызывает боль или инфекцию, необходимость забора почки для пересадки. Как правило компьютерная томография или магнитно-резонансная томография брюшной полости и таза выполняется до операции, чтобы помочь хирургу понять анатомию, число и месторасположение кровеносных сосудов, идущих к почке ( обычно одна артерия и одна вена ).
чаще всего это опухоли почки, нефункционирующая почка, которая вызывает боль или инфекцию, необходимость забора почки для пересадки. Как правило компьютерная томография или магнитно-резонансная томография брюшной полости и таза выполняется до операции, чтобы помочь хирургу понять анатомию, число и месторасположение кровеносных сосудов, идущих к почке ( обычно одна артерия и одна вена ).
Если функция почки снижена или отсутствует, то нахождение ее в организме может быть источником повторной инфекции и боли.
Инфекция может нарушить функцию почки, так что это потребует удаления.
Возможно, был диагностирован рак почки. При стандартном лечении необходимо удалить почку. Если диагностирован рак почки, иногда необходимо удалить надпочечник, который находится над почкой.
При некоторых опухолях почки существует высокий риск распространения в мочеточник ( трубка, которая несет мочу от почки к мочевому пузыря). Если был диагностирован данный тип опухоли, необходимо сделать небольшой разрез внизу живота на брюшной стенке.
Причина необходимости удаления почки будет обсуждена с Вами. Прежде чем будет выполнена операция обычно необходимо провести различные исследования и тесты, чтобы собрать как можно больше информации о больной или пораженной опухолью почке. Эти исследования так же позволяют удостовериться, что оставшаяся почка функционирует нормально. Если оставшаяся почка функционирует нормально, Вы не должны изменять ничего в своем образе жизни, диете после операции.
Какие существуют альтернативы?
Каковы риски и побочные эффекты лапароскопической нефрэктомии?
Любая операция и анестезия могут иметь побочные эффекты. Обычно эти риски являются незначительными.
Риск анестезии можно обсудить с анестезиологом, который позаботится о вас во время операции, он посетит Вас заранее.
Ниже мы расскажем возможные риски и побочные эффекты процедуры. Однако, если у Вас есть какие-нибудь проблемы, пожалуйста обсудите их с медицинским персоналом, поскольку очень важно понимание Вами всей происходящей ситуации. Вас попросят подписать согласие до операции, но Вы можете забрать свое согласие в любое время.
Обычные побочные эффекты
 Некоторые пациенты испытывают боль в плече или вздутие живота в течение 24 часов после операции. Это происходит из-за заполнения брюшной полости газом во время операции. Использование ретроперитонеоскопического доступа позволяет уменьшить этот побочный эффект. Болеутоляющих обычно достаточно, чтобы управлять этим болевым синдромом.
Некоторые пациенты испытывают боль в плече или вздутие живота в течение 24 часов после операции. Это происходит из-за заполнения брюшной полости газом во время операции. Использование ретроперитонеоскопического доступа позволяет уменьшить этот побочный эффект. Болеутоляющих обычно достаточно, чтобы управлять этим болевым синдромом.
Более редкие побочные эффекты
Иногда после лапароскопической нефрэктомии может возникнуть грыжа, воспалительные осложнения, которые могут потребовать дополнительного лечения. Эти осложнения особенно редки, если хирург использует ретроперитонеальный доступ.
Как долго продолжается операция?
Обычно операция продолжается около 2-3 часов, но варьирует в зависимости от конкретной операции.
Вам установят специальный катетер, чтобы отвести мочу из мочевого пузыря, пока Вы находитесь под наркозом. Это позволяет точно подсчитать выделяемую вами мочу. Моча может быть окрашена кровью, это в пределах нормы, на следующий день это пройдет. На следующий день обычно бывает возможным удалить  катетер.
катетер.
Иногда во время операции бывает принято решение об установке дренажа, чтобы могла выделяться жидкость из зоны операции. Дренаж будет удален, когда по нему прекратится отделение или оно будет незначительным (обычно это происходит на следующий день).
После операции возможна умеренная боль в животе в течение нескольких дней. Эта боль бывает связанна со вздутием живота, что в свою очередь возникает вследствие введения газа в брюшную полость для лучшей визуализации. Большинство пациентов нуждаются в умеренных болеутоляющих средствах, но как и при любом другом хирургическом вмешательстве могут быть боли, требующие приема более сильных болеутоляющих средств.
Вы можете присаживаться в кровати на короткое время в день после операции и пройти небольшое расстояние. На второй день после операции Вы сможете проводить большую часть времени вне кровати и проходить более длинные расстояния.
Как только удаляется катетер, вы сможете мочиться самостоятельно и Вас смогут выписать домой.
Как выполняется лапароскопическая нефрэктомия
Первым этапом необходимо мобилизовать толстую кишку, находящуюся над почкой. После того, как это сделано, можно идентифицировать мочеточник, гонадную вену, обычно недалеко от нижнего полюса почки.
Последующие этапы операции зависят от стороны, с которой удаляется почка. Справа рядом расположена печень, средний сегмент почки расположен рядом с нижней полой веной и двенадцатиперстной кишкой (часть тонкой кишки), рядом с почечной артерией и  веной, что называется воротами почки. После выделения ворот почки последовательно лигируются и пересекаются артерия а затем вена. Это может быть выполнено с помощью хирургических скрепок, швов, сшивающего устройства в зависимости от предпочтений хирурга.
веной, что называется воротами почки. После выделения ворот почки последовательно лигируются и пересекаются артерия а затем вена. Это может быть выполнено с помощью хирургических скрепок, швов, сшивающего устройства в зависимости от предпочтений хирурга.
После того, как кровеносные сосуды лигированы, почка полностью выделена и мобилизована. Лапароскопическая нефрэктомия слева аналогична, кроме необходимости отойти от кишечника, не повредить поджелудочную железу, которая расположена близко к воротам почки. Кроме того, у левой почечной вены ветвей больше, чем у правой, таким образом необходима особая осторожность при ее пересечении, чтобы избежать повреждения надпочечниковой, поясничных и гонадных вен. При нефрэктомии по поводу большой опухоли или опухоли верхнего полюса почки надпочечник может быть удален вместе с почкой. Как правило при опухоли почки, инфекции, резко сниженной функции почки удаляются почка и весь окружающий жир.
После выделения почки существует несколько способов для ее извлечения. Если использовался ручной порт, почка может быть удалена через него. Альтернативой является маленький разрез, напоминающий разрез при Кесаревом сечении, называемый разрез по Пфанненштилю, который выполняется в нижних отделах живота и через него удаляется почка. При этом разрезе не пересекается значительный мышечный массив, он не вызывает в последующем болевого синдрома, рубец находится в более незаметном месте, чем разрез при открытых операциях на почке.
Так же может использоваться небольшой вертикальный срединный разрез внизу живота. Альтернативой к удалению почки полностью является ее морцеляция. При этом почка помещается в мешочек и затем размельчается на маленькие части, которые могут быть удалены через один из троакаров. Это позволяет удалить орган через маленький разрез, но влияет на возможности гистологического исследования и верификации рака. Лапароскопическая нефрэктомия у доноров аналогична, за исключением того, что необходимо постараться выделить почечные сосуды максимальной длинны для лучших возможностей наложения анастомоза у реципиента. Так же в отличии от нефрэктомии при опухолях почки, когда почка удаляется со всей прилежащей жировой тканью, донорская почка забирается с небольшим количеством жира, что обеспечивает ее более легкое извлечение.
Лапароскопическая нефрэктомия при хроническом воспалительном процессе в почке может быть затруднена из-за выраженной воспалительной реакции вокруг почки. Так же в почке может быть найден ксантогранулематозный пиелонефрит, который достаточно трудно диагностировать, это требует особого внимания.
Дома
Необходимо избегать подъема тяжестей и вождения в течение 2-3 недель после операции, так как любое резкое повышение внутрибрюшного давления может вызвать боль. Физическая нагрузка должна увеличиваться постепенно. Начните с коротких прогулок и небольшой нагрузки. Ешьте здоровую пищу с большим количеством жидкости. Важно так же употребление свежих фруктов и овощей, чтобы обеспечить регулярную деятельность кишечника, поскольку Ваш кишечник может быть ленивым в течение нескольких дней после операции.
Вы сможете вернуться к работе, когда почувствуете себя бодрым и в зависимости от Вашей работы. Обычно необходимо освобождение от работы на 2-3 недели. Половые контакты могут быть возобновлены через 3-4 недели после операции.
Государственная клиническая больница №29 им. Н.Э.Баумана – это современная многопрофильная высокотехнологичная больница с уникальной полуторавековой историей и традицией, оказывающая высококачественную медицинскую помощь в круглосуточном режиме.
Сколько стоит дней лежать в больнице при инфаркте миокарда
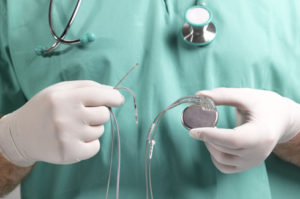
Несмотря на то, что имплантация кардиостимулятора, по сути — операция на сердце и крупных сосудах, её относят к малоинвазивным хирургическим вмешательствам. Это не открытая операция на сердце. Хирургу достаточно небольшого и неглубокого разреза длиной до 5 см, который обычно делают под ключицей.
Во время имплантации ЭКС чаще всего используют местную анестезию. Обычно через 24 часа после процедуры можно покинуть клинику и вернуться домой.
Показания к установке ЭКС:
Кардиостимулятор ставят только в тех случаях, когда имеется реальный риск жизни и здоровью пациента.
К абсолютным показаниям к операции по установке кардиостимулятора относят следующие заболевания:
• брадикардия с клиническими симптомами (головокружение, обмороки – синкопальные состояния, синдром Морганьи — Адамса — Стокса, МАС);
• зафиксированное снижение частоты сердечных сокращений (ЧСС) до значений менее 40 при физических нагрузках;
• эпизоды асистолии по электрокардиограмме (ЭКГ) длительностью более 3 секунд;
• стойкая атриовентрикулярная блокада II и III степени в сочетании с двух или трехпучковыми блокадами либо после инфаркта миокарда при наличии клинических проявлений;
• любые виды брадиаритмий (брадикардий), угрожающие жизни или здоровью больного и при которых ЧСС составляет менее 60 ударов в минуту (для спортсменов – 54 – 56).
Показаниями для постановки кардиостимулятора редко является сердечная недостаточность, в отличие от нарушений ритма работы сердца, сопровождающих ее. При тяжёлой сердечной недостаточности, однако, может идти речь о несинхронных сокращения левого и правого желудочков – в этом случае только врач решает о необходимости проведения операции по постановке ЭКС (электрокардиостимулятора).
Относительные показания к имплантации ЭКС:
• атриовентрикулярная блокада II степени II типа без клинических проявлений;
• атриовентрикулярная блокада III степени на любом анатомическом участке с частотой сердечных сокращений при нагрузке более 40 ударов в минуту без клинических проявлений;
• синкопальные состояния у больных с двух- и трехпучковыми блокадами, не связанными с желудочковыми тахикардиями или полной поперечной блокадой, с невозможностью точного установления причин обмороков.
При наличии абсолютных показаний к имплантации кардиостимулятора операция пациенту выполняется планово после обследования и подготовки или экстренно. Противопоказаний к имплантации ЭКС в этом случае нет.
При наличии относительных показаний по вживлению стимулятора решение принимается индивидуально, с учетом в том числе возраста больного.
Не являются показаниями по установке кардиостимулятора сердца по возрасту следующие заболевания:
• атриовентрикулярная блокада I степени,
• атриовентрикулярная проксимальная блокада II степени I типа без клинических проявлений,
• медикаментозные блокады.
 Как в сердце устанавливают электроды?
Как в сердце устанавливают электроды?
Для того, чтобы установить в сердечную мышцу электроды, через которые кардиостимулятор будет посылать импульсы, не нужно проводить тяжёлую травмирующую операцию на открытом сердце. Установка ЭКС и электрода осуществляется через один небольшой разрез. Электрод проводят в камеры сердца через сосуды, обычно через подключичную вену. В этом случае разрез делают в верхней части грудной клетки, под ключицей. После того, как конец электрода оказывается в нужном месте, его прикрепляют к стенке сердца при помощи специальной системы фиксации: якорей в виде крючка (пассивная фиксация) или при помощи штопорообразной спирали (активная фиксация). Иногда электроды вводят через другие сосуды: подмышечную, внутреннюю яремную вену и др.
 Как устанавливают кардиостимулятор?
Как устанавливают кардиостимулятор?
Современные ЭК имеют небольшие размеры, поэтому их установка не представляет особого труда.
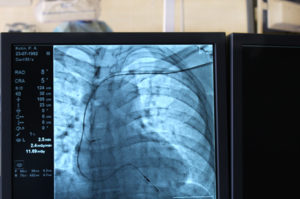
Хирург делает под ключицей разрез длиной примерно 3-4 см, создает под грудной мышцей карман и помещает в него искусственный водитель ритма. В вену устанавливается система доставки электродов — интрадъюсеры, — через которые в полости сердца заводятся и фиксируются электроды (под рентгеноконотролем). Коннекторную часть электродов соединяют с корпусом аппарата. После этого рану ушивают. Для того чтобы убедиться, что кардиостимулятор и электроды расположены правильно, проводят контрольную рентгеноскопию.
Какие осложнения бывают после имплантации кардиостимуляторов? И как можно их предотвратить?
Как и любая операция, имплантация кардиостимулятора несет определенные риски.
1. Выполняя кожный разрез в организм можно занести инфекцию. Для того, чтобы предотвратить возможное инфицирование, перед операцией врач вводит пациенту антибактериальный препарат, а в операционное поле обрабатывают современными антисептиками.
2. В очень редких случаях, если повредить плевру — пленку, которая обеспечивает герметичность грудной полости, в последнюю за счет отрицательного давления внутри может проникнуть воздух. Такое состояние называется пневмотораксом. Воздух сдавливает легкие, мешает им расправиться и затрудняет дыхание. Устраняется это установкой плеврального дренажа и откачкой воздуха. Для того чтобы убедиться, что такого осложнения нет, или вовремя его обнаружить и устранить, врач назначает после операции рентгенографию грудной клетки.
3. После имплантации ЭКС при движении рукой могут беспокоить боли, но обычно они не сильные и быстро проходят. При необходимости на несколько дней назначаются обезболивающие препараты.
4. Рядом с подключичной веной находится подключичная артерия. В силу индивидуальной анатомии каждого пациента хирург может уколоть пункционной иглой в неё. Тогда в подключичной области, вдоль бицепса и под грудью будет гематома (синяк), которая, как правило, рассасывается через 7-10 дней.
5. У некоторых пациентов развиваются аллергические реакции на лекарства или на материалы, которые используют во время имплантации. При возникновении тяжелой аллергии (анафилактического шока) врачи прервут операцию и окажут помощь. Оперативное лечение проводится в сопровождении опытного анестезиолога – реаниматолога.
6. На месте разреза может появиться кровоизлияние под кожей. Оно сойдет через несколько дней, в этом нет ничего страшного.
Современные технологии и небольшие размеры кардиостимуляторов позволяют минимизировать риски, сделать имплантацию быстрой и безболезненной, малотравматичной, сократить время послеоперационной реабилитации. И всё же это серьезная процедура. От того, насколько успешно она выполнена, зависит качество жизни пациента в будущем.
Преимущества лечения в ГКБ №31:
1. Для контроля положения электродов во время операции врач использует не С-дугу (рентгеновский аппарат), а современный ангиограф, снижая в десятки раз лучевую нагрузку на пациента.
2. Высокие требования к стерильности операционной. ГКБ №31 — это государственное лечебное учреждение, а значит к нему предъявляются повышенные санитарные требования. Проводятся регулярные посевы на рост бактериальной флоры, контролируется качество обработки хирургических помещений, инструмента и расходного материала.
Риски заражения пациента бактериальной или вирусной инфекцией сведены к нулю.
3. Оперативное лечение проводится в сопровождении опытного анестезиолога – реаниматолога . Так как пациент во время операции находится в сознании, то чётко соблюдаются условия комфортного пребывания. Непрерывное мониторирование параметров гемодинамики обеспечивает безопасность пациента.
4. Многолетний опыт работы наших сердечно-сосудистых хирургов и высокий уровень оснащённости операционных позволяет провести операцию по установке ЭКС максимально безопасно избежать возможных осложнений.
5. На послеоперационный период пациентам предоставляются палаты повышенной комфортности в кардиологическом отделении ГКБ №31. Послеоперационное наблюдение осуществляется в течение 1 суток после операции, и потом пациент может ехать домой.
6. Оперирующий врач-аритмолог всегда доступен для пациента, если у него возникают вопросы или требуется оценка работы ЭКС.
Лечитесь у профессионалов!
Коронарография
Коронарография – «золотой стандарт» диагностики ишемической болезни сердца (ИБС), с помощью которого можно точно определить характер, локализацию и степень сужения сосудов, кровоснабжающих сердце (коронарных артерий). Коронарография позволяет решить вопрос о выборе дальнейшей тактики лечения ИБС, такой как баллонная ангиопластика и стентирование, операция коронарного шунтирования или медикаментозная терапия.
В отделении сердечно-сосудистой патологии ГКБ №71 коронарография проводится на современной ангиографической установке TOSHIBAINFINIX-iс помощью новейших инструментов ведущих мировых производителей. Высокий уровень медицинского оснащения и профессионализм персонала позволяет проводить коронарографию в том числе в амбулаторных условиях без необходимости госпитализации пациента. Выполняемые процедуры являются малоинвазивными и малотравматичными. Вмешательства выполняются под местной анестезией через пункционный доступ (без разрезов, без наркоза) бедренной или лучевой артерии. В ежедневной практике широко используется доступ через лучевую артерию руки для более комфортного течения послеоперационного периода, так как в таком случае отпадает необходимость соблюдать строгий постельный режим после процедуры.


Во время выполнения коронарографии под рентгенотелевизионным контролем специальный рентгеноконтрастный препарат вводится в коронарные артерии, визуализируя сосуды сердца. При необходимости сразу после завершения коронарографии врач может выполнить лечебную процедуру – ангиопластику и стентирование коронарных артерий.

Ангиографическая картина левой коронарной артерии (ЛКА)

Ангиографическая картина правой коронарной артерии. Слева – острая окклюзия ПКА; справа – вид ПКА после восстановления кровотока.
Показания к коронарографии
- Доказанная или подозреваемая ишемическая болезнь сердца:
- Симптомы поражения коронарных артерий, такие как загрудинная боль, боль в нижней челюсти, шее или руке при физической нагрузке или в покое (стенокардия);
- Острый инфаркт миокарда;
- Впервые возникшая загрудинная боль, либо усиление интенсивности, частоты приступов загрудинных болей;
- Неэффективность медикаментозного лечения стенокардии;
- Постинфарктная стенокардия;
- Рецидив стенокардии после реваскуляризации миокарда (коронарное шунтирование или коронарное стентирование);
- Высокий или средний риск сердечно-сосудистых осложнений по данным неинвазивного обследования, а также невозможность определить сердечно-сосудистый риск с помощью неинвазивных методов исследования;
- Сердечная недостаточность, желудочковые нарушения ритма;
- Предстоящая операция на открытом сердце (например, протезирование клапанов, коррекция врожденных пороков сердца и т. д.) у больного старше 35 лет;
- Предстоящее хирургическое вмешательство на других органах для определения сердечно-сосудистого риска.
Риски, связанные с процедурой
Как и любая инвазивная манипуляция на сердце и сосудах, коронарография имеет некоторый риск осложнений, но это довольно редкое явление.
Подготовка к коронарографии
При развитии инфаркта миокарда коронарография выполняется в экстренном порядке. При стабильном течении заболевания это плановая процедура. До выполнения коронарографии врач должен ознакомиться с вашим анамнезом (включая аллергические реакции и препараты, которые вы принимаете), осмотреть вас, измерить пульс и давление, сделать стандартные анализы крови и предварительное инструментальное обследование (ЭКГ, ЭХО-КГ, возможно стресс-тест).
Ваши доктора дадут вам специальные инструкции и расскажут о медицинских препаратах, которые вы должны принять или отменить накануне процедуры. Рекомендации включают:
- коронарография выполняется натощак;
- возьмите с собой все лекарственные препараты, которые вы принимаете, в оригинальных упаковках. Спросите вашего врача о том, какие препараты следует принимать, а какие нет;
- если у вас сахарный диабет, спросите врача, следует ли вам подкалывать инсулин или принимать пероральные сахароснижающие препараты до выполнения процедуры.
Выполнение коронарографии
В области доступа (пах или предплечье) врач сделает небольшой укол – это местная анестезия. После этого никаких болевых ощущений быть не должно. Далее в месте доступа над артерией делается прокол. В артерию вводится пластиковая трубочка (катетер-интродьюсер), которая будет служить удобным устройством для последующего введения коронарных катетеров и проводников, предотвращая травму артерии доступа.

Установленный интродьюсер в лучевой артерии
Проведение катетера до коронарных артерий не вызывает болевых ощущений. Более того, вы вообще не почувствуете, как катетеры продвигаются по вашим артериям. Однако если вы все-таки почувствуете какой-либо дискомфорт, незамедлительно расскажите об этом врачу.
Благодаря тому, что артерии сердца становятся видимыми, можно обнаружить их поражение – сужение или полное перекрытие сосудов. При наличии показаний сразу после окончания коронарнографии вам могут выполнить коронарную ангиопластику и стентирование суженных артерий.
Выполнение коронарографии занимает 15-20 минут. Наблюдение и уход после процедуры может занять еще несколько часов.
После коронарографии
После выполнения коронарографии врач удалит все катетеры. Место доступа артерии подвергается компрессии мануально (прижатие рукой) или с помощью специальных устройств до тех пор, пока из артерии не прекратится кровотечение.

Наложенное устройство для гемостаза TR-Band после коронарографии, выполненной через лучевой доступ
Вы будете доставлены в палату для наблюдения и мониторирования параметров сердечной деятельности. Вам потребуется лежать несколько часов во избежание развития кровотечений из артерии доступа (при радиальном доступе постельный режим не более 4-6 часов).
После коронарографии в случае отсутствия осложнений вас могут выписать домой в тот же день, либо на следующий день по усмотрению врача. Вы должны пить много жидкости, чтобы помочь организму избавиться от введенного рентгеноконтрастного препарата.
Место пункции артерии требует внимания на некоторое время, и там допустимо образование небольшого синяка или припухлости.
Результаты коронарографии
Коронарография может дать следующую информацию:
- количество пораженных коронарных артерий;
- степень сужения артерий атеросклеротическими бляшками и локализацию поражения;
- результаты предшествующего коронарного шунтирования, проходимость шунтов.
Знание этой информации поможет выбрать оптимальный для вас метод лечения: коронарная ангиопластика и стентирование, операция коронарного шунтирования или медикаментозная терапия. Перед выпиской вам предоставят диск с записью коронарографии, заключение врача и дальнейшие рекомендации по лечению.
В отделении сердечно-сосудистой патологии ГКБ №71 возможна уникальная в своем роде услуга: коронарография в любое удобное для Вас время – 24 часа в день, 7 дней в неделю. Для этого нужно всего лишь предварительно записаться на процедуру и иметь на руках данные анализов и инструментальных методов исследования (ЭКГ, ЭХО-КГ).
Сколько стоит дней лежать в больнице при инфаркте миокарда
Для успешного выявления и лечения болезней системы кровообращения чрезвычайно важное значение имеет своевременность обращения пациентов за медицинской помощью, и особенно это важно при острых состояниях.
Ежегодно в России у 570 000 человек развивается сердечный приступ и 340 000 погибает от него (летальность 60%). При этом в большинстве случаев смерть наступает в первые минуты и часы от начала приступа — дома, на даче, на работе, в общественных и других местах еще до прибытия скорой помощи.
Вероятность смерти от сердечного приступа можно существенно снизить, если больной будет действовать согласно настоящим рекомендациям и своевременно вызовет скорую помощь. В течение первого часа умирает около 50% от всех умирающих от сердечного приступа. Жители многих стран мира вызывают скорую помощь через 2-4 часа от начала сердечного приступа, в России это происходит — через 8-10 часов! Это одна из основных причин сверхвысокой смертности особенно мужчин в нашей стране.
Сердечный приступ — тяжелое патологическое состояние, обусловленное остро возникающим недостатком кровоснабжения сердечной мышцы (закупорка тромбом и/или спазм, как правило, в области атеросклеротической бляшки артерии, питающей сердце) с развитием ишемии и некроза (отмирания) участка этой мышцы. Некроз сердечной мышцы называется инфарктом миокарда, а смерть в первый час от начала приступа называется внезапной сердечной или коронарной смертью.
Как определить, что это именно сердечный приступ?
Для сердечного приступа наиболее характерно появление в области груди (за грудиной), левого плеча (предплечья), левой лопатки, левой половины шеи и нижней челюсти, обоих плеч, обеих рук, нижней части грудины вместе с верхней частью живота интенсивных болей давящего, сжимающего, жгущего или ломящего характера (боли колющие, режущие, ноющие, усиливающиеся при перемене положения тела или при дыхании не характерны). Не редко на фоне боли без очевидных причин появляется одышка, слабость или выраженная потливость. Для сердечного приступа характерна продолжительность боли более 5 минут.
Что необходимо делать при возникновении сердечного приступа?
При возникновении сердечного приступа необходимо следовать инструкции полученной от лечащего врача или (если такой инструкции не было) действовать согласно следующему алгоритму (краткое его изложение представлено на рисунке).
Сесть (лучше в кресло с подлокотниками) или лечь в постель с приподнятым изголовьем, принять 0,25 г аспирина (таблетку разжевать, проглотить) и 0,5 мг нитроглицерина (таблетку/капсулу положить под язык, капсулу предварительно раскусить, не глотать); освободить шею и обеспечить поступление свежего воздуха (открыть форточки или окно).
Если после приема нитроглицерина появилась резкая слабость, потливость, одышка, необходимо лечь, поднять ноги (на валик и т.п.), выпить 1 стакан воды и далее, как и при сильной головной боли, нитроглицерин не принимать.
Если после приема аспирина и нитроглицерина боли полностью исчезли и состояние улучшилось, необходимо вызвать участкового (семейного) врача на дом и в последующем действовать по его указанию.
При сохранении боли необходимо второй раз принять нитроглицерин и срочно вызвать скорую помощь. Если через 10 мин после приема второй дозы нитроглицерина боли сохраняются, необходимо в третий раз принять нитроглицерин.
ВНИМАНИЕ! Если аспирин или нитроглицерин не доступны, а боли сохраняются более 5 мин — срочно вызывайте скорую помощь. Больному с сердечным приступом категорически запрещается вставать, ходить, курить и принимать пищу до особого разрешения врача; нельзя принимать аспирин (ацетилсалициловую кислоту) при непереносимости его (аллергические реакции) и уже осуществленном приеме его в этот день, а также при явном обострении язвенной болезни желудка и двенадцатиперстной кишки; нельзя принимать нитроглицерин при низком артериальном давлении крови, при резкой слабости, потливости, а также при выраженной головной боли, головокружении, остром нарушении зрения, речи или координации движений.
Схема текста вызова скорой помощи
При вызове скорой помощи желательно пользоваться нижеприведенной схемой текста — обращения к диспетчеру скорой помощи и стараться говорить коротко и четко.
«Сегодня в______ч.______мин. у (кого, возраст) возникли боли (интенсивность, характер) в области (локализация боли), отдающие или распространяющиеся в (область распространения боли). После принятых одной таблетки аспирина и нитроглицерина (число таблеток, капсул, ингаляций) боли сохраняются. Ранее таких болей никогда не было, (если были то когда). Кроме того, беспокоит (одышка, слабость, сердцебиения, тошнота, рвота или др. проявления болезни). Адрес (улица, номер дома, корпуса и подъезда, вход с улицы или со двора, номер кода на входной двери, этаж, квартира). Подъехать лучше со стороны . «.
Что желательно подготовить к прибытию врача скорой помощи?
- Все лекарства или упаковки от лекарств, которые принимал больной накануне.
- Перечень лекарств, которые не переносит больной или которые вызывают у него аллергию.
- Пленки с записью электрокардиограмм, желательно расположенные по порядку, по датам их регистрации.
- Имеющиеся медицинские документы (справки, выписки), расположенные в хронологическом порядке.
Если у Вас установлен диагноз ишемической болезни сердца или по заключению врача/фельдшера у Вас повышен риск развития сердечного приступа, Вам необходимо хорошо знать правила первой помощи при сердечном приступе и всегда иметь в кармане аспирин и нитроглицерин.
Кроме того, целесообразно чтобы Ваши родственники, проживающие совместно с Вами овладели элементарными навыками сердечно-легочной реанимации, определения частоты пульса на сонных артериях и измерения артериального давления.
Эти простейшие меры само- и взаимопомощи во много раз снижают летальность от сердечного приступа и позволят спасти жизнь Вашим родным и близким!
Цена болезни
За 30 лет в Израиле число смертей от сердечно-сосудистых заболеваний снизилось на рекордные 74%, в Австралии и Англии – на 68%, в Ирландии и Японии – на 67%, указывают аналитики Института статистических исследований и экономики знаний НИУ ВШЭ (абсолютные цифры они не указывают). На Западе 30 лет назад у человека в 55 лет мог случиться сердечный приступ, сейчас – в 70 лет, рассказывал гендиректор производителя лекарств AstraZeneca Паскаль Сорио в интервью «Ведомостям».
Но в большинстве республик бывшего СССР смертность от сердечно-сосудистых заболеваний остается на высоком уровне – более 350 случаев на 1000 жителей. В Израиле это 15 случаев на 1000 человек, в США – 16, в Германии – 18, в Японии – 9 случаев, по данным ВОЗ (правда, последний доступный доклад датирован 2011 г.).
В России сердечно-сосудистые заболевания – № 1 среди причин смерти (из числа медицинских). В январе – октябре 2017 г. от болезней органов системы кровообращения (под этим названием объединены заболевания сердца и сосудов) – ишемической болезни сердца, гипертонии и проч. – умерло 720 792 человека, свидетельствуют оперативные данные Росстата (т. е. без учета окончательных свидетельств о смерти). На 2-м месте – новообразования (241 462 человека). Всего за это время в России умерло 1,53 млн человек, т. е. на болезни сердца и сосудов приходится около 47% (общее число смертей включает и немедицинские причины).
Из-за болезней системы кровообращения Россия теряет до 5% ВВП ежегодно, оценивает Давид Мелик-Гусейнов, директор НИИ организации здравоохранения департамента здравоохранения Москвы.
Долго едут
Средний возраст пациентов, перенесших инфаркт, – 57–60 лет, рассказывает медицинский директор сети клиник «Медси» Павел Богомолов: главная проблема в том, что только 40% из них обращается в «скорую» в первые 12 часов после инфаркта. А нужно обращаться в течение 30–40 минут – тогда есть шанс снизить последствия и риск смерти от инфаркта миокарда (т. е. отмирания части сердечной мышцы), говорит гендиректор российского производителя стентов «Стентекс» Егор Лукьянов (см. интервью на стр. 04).
Среди тех, кто перенес инсульт, цифры такие же неутешительные: в России в 2015 г. только 18% пострадавших получили медицинскую помощь в первые 4,5 часа после приступа, в Москве – 24%, делится статистикой главный невролог Москвы Николай Шамалов. Около 70% пострадавших от инсульта становятся инвалидами (подробнее о лечении инсульта см. интервью главного внештатного кардиолога Москвы Елены Васильевой на стр. 06).
Организовать лечение
В Москве за четыре года число умерших от инфаркта миокарда уменьшилось в 2,8 раза: если в 2012 г. от приступа умерло 4200 человек, то в 2016 г. – 1500 человек, говорит сотрудник пресс-службы департамента здравоохранения Москвы. В 2016 г. процент смертности составил 6,7% – это в 4 раза меньше, чем 10 лет назад, продолжает он. Получается, если раньше от инфаркта умирал приблизительно каждый четвертый житель столицы, то в 2016 г. – каждый пятнадцатый (без учета немедицинских причин).
Что такое стентирование
Стентирование – операция, когда внутрь пораженного коронарного сосуда, являющегося причиной инфаркта миокарда, помещают специальный каркас, расширяют его и восстанавливают кровоток к сердечной мышце. В результате сердечная мышца – миокард – перестает страдать от недостатка кислорода.
Стентирование – малоинвазивная операция, она менее травматична и дешевле шунтирования, операции на открытом сердце, когда создается дополнительный путь для тока крови в обход участка сосуда при помощи шунтов. Так, отдельно операция по стентированию согласно прайс-листу Национального медицинского исследовательского центра сердечно-сосудистой хирургии им. А. Н. Бакулева стоит 115 036 руб. без стоимости стента, шунтирование – 228 340 руб.
Снизить смертность удалось за счет программы модернизации столичного здравоохранения, которая реализовывалась в 2011–2013 гг., и запуска инфарктной сети, говорит представитель департамента здравоохранения Москвы. Эта сеть объединила специализированные сосудистые медицинские центры, которые работают на базе почти трех десятков клинических больниц с профильным отделением кардиохирургии (в их числе ГКБ им. Боткина, ГКБ им. Давыдовского, ММА им. Сеченова, ГКБ № 1 им. Пирогова и др.).
Для сосудистых центров город закупил 35 ангиографов – специальных приборов, при помощи которых проводится исследование состояния сердечно-сосудистой системы и выявляется патология, рассказывает представитель городского департамента. Ангиографы (минимальная цена такой системы – 40 млн руб. за штуку) и другое оборудование позволили быстрее проводить стентирование сосудов после инфаркта миокарда, объясняет он: раньше человек с инфарктом вначале должен был пройти лечение и затем попадал на операцию в специализированную клинику, в итоге многие пациенты просто не доживали до нее.
С момента приезда «скорой» до операции должно пройти не больше часа, сейчас операция по открытию артерии в Москве завершается в среднем через 39 минут с момента поступления человека в больницу. Доля больных, которым сделали операцию по стентированию сосудов, выросла с 30% в 2011 г до 87,5% в 2017 г., отмечает представитель департамента здравоохранения.
В Санкт-Петербурге, по данным заведующего научно-исследовательской лабораторией острого коронарного синдрома Алексея Яковлева, в первом полугодии 2017 г. от сердечно-сосудистых заболеваний умерло 604 человека на 100 000 населения. В среднем смертность от сердечных заболеваний по стране составляет более 1000 случаев на 100 000 жителей. Показатели Петербурга Яковлев объясняет распространением операций по стентированию – как и в Москве.
Сколько стоит лечение
Операция по стентированию при инфаркте миокарда с подъемом ST (такие данные электрокардиограммы свидетельствуют о полном поражении сердечной мышцы. – «Ведомости&») по программе госгарантий стоит 192 000 руб., без подъема ST – 171 000 руб.
Из чего складывается цена лечения острого инфаркта миокарда
Операция стентирования – 171 000–192 000 руб.
Вызов «Скорой помощи» – 1820 руб.
Госпитализация и лечение – 62 000 руб.
Реабилитация второго этапа (длится 14 дней) – 32 709 руб.
Расчеты сделаны «Ведомости&» на основе данных из программы государственных гарантий бесплатного оказания гражданам медицинской помощи на 2017 г. и на плановый период 2018 и 2019 гг. (постановление правительства № 1403 от 19.12.2016).
Лечение инфаркта миокарда с учетом стентирования обходится бюджету почти в 290 000 руб. Эта цифра складывается из стоимости вызова «Скорой помощи», госпитализации, лечения и медицинской реабилитации (данные Федерального фонда ОМС (ФФОМС), см. врез). Но в каждом регионе она отличается исходя из структуры заболеваемости и нагрузки на врачей, говорит Мелик-Гусейнов. Общая сумма доходов ФФОМСа в 2018 г. должна составить 1,89 млрд руб., расходов – 1,99 млрд руб., следует из проекта федерального бюджета на 2017 г. и плановый период 2018–2019 гг.
Увеличивает расходы на лечение повторное обращение – когда человек бросает принимать назначенные ему препараты и снова попадает на больничную койку, говорит Мелик-Гусейнов. Разница в стоимости между первичной и повторной госпитализацией и лечением может достигать 5 раз за счет развития осложнений, которые придется лечить отдельно, объясняет Мелик-Гусейнов.
Лечить – мало
Оснащение клиник дорогим оборудованием и проведение высокотехнологичных операций – правильный путь, но он не влияет на причину проблемы, считает Богомолов из «Медси»: дешевле и эффективнее было бы выявлять пациента с высоким артериальным давлением, повышенным холестерином и другими факторами риска и назначать ему лекарственную терапию. Даже если половина пациентов начнет принимать препараты, это радикально снизит число инсультов и инфарктов. Сделать это можно было бы, например, следующим образом: перевести всех пациентов с высоким артериальным давлением и повышенным холестерином в группу льготников и назначить им бесплатные лекарства, рассуждает Богомолов.
Профилактика обходится государству гораздо дешевле лечения: поход к врачу-терапевту в системе ОМС стоит 376 руб. Но пока больших шагов в сторону профилактики нет, констатирует Мелик-Гусейнов. В целом по России число профилактических посещений врача с 2014 по 2016 г. уменьшилось на 14,4%, или почти на 50 млн раз, сокращается и число выявленных при диспансеризации (ее раз в три года должен проходить каждый россиянин старше 21 года) заболеваний: 3,4% в 2016 г. против 6,1% в 2014 г., подсчитал Эдуард Гаврилов, директор фонда независимого мониторинга «Здоровье». На профилактику сердечно-сосудистых заболеваний тратится лишь 3% от бюджета ФФОМСа, говорит заместитель директора Института статистических исследований и экономики знаний НИУ ВШЭ Александр Чулок. &
Сколько необходимо лежать в больнице после инфаркта
Инфаркт миокарда является тяжелейшим проявлением ишемии сердца, когда в течение непродолжительного времени сердечная мышца испытывает голодание в снабжении кровью. Гибель сердечных клеток в течение этого периода и называется инфарктом.
Вероятность смертельного исхода до поступления в стационарное отделение составляет 50% практически во всех странах мира. Третья часть пациентов умирает уже в больнице по причине серьезных и необратимых осложнений, которые вызывает болезнь.
Остальные пациенты получают инвалидность после выписки. Лишь немногие из выживших могут возвратиться к нормальному образу жизни. Болезнь поражает преимущественно людей старше 50 лет, но в последнее время количество инфарктов миокарда увеличилось среди молодого населения.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Человек с острым приступом и нестерпимой болью за грудиной должен быть немедленно доставлен в больницу, где в приемном покое будет произведен осмотр больного. На пациента заводится амбулаторная карта с подробным описанием жалоб.
После физикального обследования больного подключают к монитору, с его помощью непрерывно отслеживается сердечный ритм, нарушения которого чаще всего появляются из-за электрической нестабильности сердца.
Для введения лекарственных препаратов используется венозный катетер. Больной подключается к системе дополнительного поступления кислорода, которого не хватает организму.
Для подтверждения инфаркта миокарда врач изучает электрокардиограмму больного, с помощью которой выявляется кислородное голодание и степень тяжести заболевания. Иногда обследование с помощью ЭКГ не дает результатов сразу, патология может проявиться спустя несколько дней, поэтому пациента оставляют в больнице для наблюдения и установления точного диагноза.
Необходимым условием является анализ крови на определенные ферменты, изменение количества которых свидетельствует о том, что часть сердечной мышцы претерпела гибель. Кровь на анализ сдается пациентом в течение нескольких дней после поступления в стационар.
Многие задаются вопросом, сколько дней лежат в больнице после инфаркта. Все зависит от тяжести заболевания и методов лечения, которые будут применены к больному.

Самыми важными для здоровья больного считаются первые часы после начала приступа, именно в этом время могут появиться серьезные осложнения
Что происходит в стационаре
Больного с острым приступом инфаркта миокарда в обязательном порядке доставляют в реанимационное отделение, где над ним проводятся все необходимые врачебные манипуляции.
Нахождение в отделении интенсивной терапии предполагает:
- ограничение физической активности больного;
- соблюдение постельного режима;
- невозможность посещения родными и близкими;
- наблюдение за здоровьем с помощью специальной аппаратуры.
Часто ишемическая болезнь сердца для поступивших в отделение с инфарктом миокарда устанавливается впервые, поэтому для определения тяжести заболевания пациент должен быть, кроме интенсивной терапии по спасению жизни, подвергнут необходимым обследованиям.
Сколько времени лежат в больнице после инфаркта
Под наблюдением врачей больной должен находится столько времени, сколько необходимо, чтобы обеспечить полный контроль за его здоровьем. Сколько лежат в больнице после инфаркта миокарда, зависит от анализов больного, тяжести заболевания, проведенной терапии и предписанной врачом методики лечения, которая позволит снизить риск осложнений, сопровождающих инфаркт.
Сберечь жизнь пациента и предотвратить обширный инфаркт помогают вовремя проведенные процедуры:
| Введение препаратов | Растворяющих тромбы в коронарных артериях. |
| Оперативные вмешательства | Ангиопластика, катетеризация, аортокоронарное шунтирование. |
Если по причине различных форм заболевания или невозможности провести необходимые процедуры вовремя, инфаркт миокарда происходит, то состояние пациента по степени риска для жизни можно разделить на периоды:
- Первые 5–7 дней считаются особо опасными для здоровья пациента. Он нуждается в интенсивной терапии, пристальном внимании со стороны врачей, постоянной коррекции методики лечения в зависимости от состояния. Если в это время было проведено хирургическое вмешательство, то период нахождения в стационаре будет значительно сокращен.
- Пациент с не осложненным инфарктом различной формы с зависимости от осложнений, которые он вызвал должен находиться в больнице 12–14 дней.
- Более сложные случаи, протекающие с осложнениями, требуют терапии в течение 17–21 дней.
После выписки
Лечение пациента будет продолжено в домашних условиях после выписки из больницы. От степени тяжести перенесенного заболевания врачом будут выписаны лекарственные препараты, прием которых необходимо проводить ежедневно по строгому предписанию врача.
Большая часть пациентов принимают:
- аспирин;
- бета-блокаторы;
- препараты, снижающие уровень холестерина в крови.
О побочных явлениях, которые могут возникнуть у больного, обязательно сообщается лечащему врачу.
При выписке из больницы врач сообщает пациенту об ограничениях, которые должны быть в его жизни:
- работа;
- сексуальная жизнь;
- физические нагрузки;
- питание;
- вредные привычки.
После прохождения реабилитации в домашних условиях больной обязан регулярно посещать врача, согласно графику, который он ему назначит.
Описание рубца на сердце после инфаркта мы предоставим в другой статье сайта.
Вторичная профилактика
Заболевание нельзя назвать неприятным эпизодом в жизни человека, оно становится для людей, которые его перенесли, чертой, за которой начинаются проблемы со здоровьем. Самое опасное то, что ишемия сердца претерпевает ускоренный прогресс.
Первые месяцы после перенесенного инфаркта становятся решающими для жизни больного.
В это время усугубляются проблемы и нарастают признаки:
Контроль за состоянием здоровья должен происходить постоянно, его ухудшение может привести к инвалидности, повторному инфаркту или летальному исходу. В это время необходимо прилагать максимум усилий, чтобы восстановиться.
Лечащий врач помогает больному достигнуть высокого качества жизни, если он будет:
- соблюдать диету;
- своевременно принимать лекарственные препараты;
- самостоятельно контролировать самочувствие и сообщать о нем врачу;
- вести здоровый образ жизни;
- заниматься на курсах кардиореабилитации.

Первое время после инфаркта чревато серьезными осложнениями, предотвратить развитие которых могут только специалисты
Уход за больным в домашних условиях
Заболевание считается опасным для жизни, поэтому полноценное лечение пациент должен получить в условиях стационарного отделения, где под наблюдением врачей он сможет принимать необходимые лекарственные препараты, пройти оперативное вмешательство.
Период выздоровления подразделяется на несколько этапов, которые обычно проходит каждый пациент:
В это время человек должен находиться в полном покое, под наблюдением врачей и соблюдать постельный режим.
Человеку противопоказаны малейшие физические нагрузки, поэтому он не в состоянии даже самостоятельно перевернуться в постели.
В течение острого периода:
Симптомы инфаркта мышцы бедра указаны в этой публикации.
Разрешается ли ходить в баню после инфаркта и чем это может быть опасно — ответы тут.


 Как в сердце устанавливают электроды?
Как в сердце устанавливают электроды? Как устанавливают кардиостимулятор?
Как устанавливают кардиостимулятор?