Чем опасно и как лечится нарушение реполяризации миокарда
Синусовая тахикардия, брадикардия, и прочие часто встречающиеся изменения ЭКГ
(часто задаваемые вопросы)
Что означает «синусовая тахикардия» в описании ЭКГ?
Учащение сердечных сокращений (при нормальном — синусовом — ритме) более 90 в 1 минуту. Сама по себе заболеванием или диагнозом не является, часто, особенно у детей и подростков, а также при волнении, стрессе, во время и после физической нагрузки бывает физиологической.
Нередко тахикардия бывает следствием физической нетренированности, малоподвижного образа жизни, особенно в сочетании с избыточной массой тела и повышенной нервозностью, тревожностью, что приводит к вегетативному дисбалансу регуляции ритма сердца (вегетативной дисфункции, дистонии).
Постоянная тахикардия при общем нарушении самочувствия является поводом для проверки уровня гемоглобина и других показателей анемии (малокровия), дефицита железа в организме, а также уровня ТТГ и гормонов щитовидной железы. При наличии отклонений в первом случае нужно выяснить причину потери железа и восполнить ее, во втором — лечиться у эндокринолога.
В других случаях, при отсутствии структурных болезней сердца, значимой и требующей урежения синусовая тахикардия бывает редко. Для оценки важнее среднесуточные показатели , и если средняя частота ритма за сутки не достигает 100-115 в минуту, опасности перегрузки сердца и необходимости в специальном урежении ритма нет.
Мне поставили диагноз «синусовая брадикардия«. Подскажите, что это такое и как это нужно лечить?
Это не диагноз, а замедление правильного (синусового) сердечного ритма. Если у Вас нет головокружения, обмороков, Вы не принимаете лекарства, урежающие сердечный ритм и частота пульса в покое более 40 в 1 минуту (у спортсменов — от 30 в минуту), а при физической нагрузке частота увеличивается более 100 в 1 минуту, лечить брадикардию не нужно. В противном случае Вам нужно к врачу-аритмологу.
Что такое синусовая аритмия? Чем она грозит?
Вариант нормы, небольшое колебание частоты сердечного ритма в зависимости от фаз дыхания, вегетативного тонуса. Ничем плохим здоровью не грозит.
Умеренные неспецифические изменения реполяризации на ЭКГ. Это плохо?
Нет, на проблемы с сердцем сами по себе неспецифические изменения реполяризации не указывают, на то они и неспецифические. Могут иметь внесердечную природу, нередко бывают у здоровых людей. Такая формулировка в описании ЭКГ часто подразумевает именно отсутствие специфически сердечной (ишемической) природы особенностей кривой ЭКГ. Возможно влияние гормонального фона, принимаемых лекарств, нарушений обмена веществ, ослабленное состояние после перенесенного заболевания, нервно-рефлекторные причины, особенности питания и образа жизни.
Опасны ли миграция водителя ритма, предсердный ритм у детей? Является ли это противопоказанием к занятиям физкультурой?
Как находка на ЭКГ у здорового ребенка или молодого человека самостоятельного значения это не имеет. «Предсердным ритмом» в этой ситуации, как правило, оказывается разновидность обычного синусового ритма. Физкультурой заниматься можно.
Что такое синдром ранней реполяризации желудочков, как он может отразиться на здоровье в дальнейшем?
Это индивидуальная особенность записи электрических потенциалов на ЭКГ, которая в изолированном виде на работе сердца никак не отражается и лечения не требует. Часто встречается у молодых людей, спортсменов. Заслуживает внимания только в сочетании с некоторыми довольно редкими видами тяжелых нарушений ритма сердца.
Что такое местные нарушения внутрижелудочковой проводимости и отклонение электрической оси сердца вправо?
Описание индивидуальных подробностей ЭКГ, укладывающихся в рамки нормы.
Что означает «блокада передне-верхнего разветвления левой ножки пучка Гиса. Блокада правой ножки пучка Гиса». Опасно ли это для здоровья? Обнаружено на ЭКГ случайно. Жалоб на сердце нет.
Нарушения внутрижелудочковой проводимости. Сами по себе, без других проявлений заболеваний сердца эти ЭКГ-признаки опасности для здоровья не представляют и лечения не требуют. Для уточнения этого вопроса нужно сделать УЗИ сердца.
Что такое феномен или синдром WPW?
Феномен WPW (ВПВ) — это характерный вид (графическая форма кривой) ЭКГ, который бывает при наличии дополнительного (по отношению к существующему нормальному) врожденного пути проведения электрических импульсов, приводящих к сокращению сердечной мышцы. За счет этого более короткого пути электрический импульс попадает в один из желудочков сердца несколько раньше, преждевременно по отношению ко второму желудочку. Эту особенность предвозбуждения, изменяющую форму кривой, и регистрирует запись ЭКГ. Сама по себе она никак не сказывается ни на эффективности работы сердца, ни на самочувствии, просто обнаруживается характерная форма, «картинка» — феномен ЭКГ при ее регистрации.
Но нередко по этой причине появляются внезапные беспричинные приступы сердцебиения — WPW-тахикардии, поскольку дополнительный путь проведения может создавать специфические условия для возникновения такой аритмии. Тогда говорят уже о синдроме WPW, в не просто феномене на ЭКГ, и нужно обращаться к аритмологу, чтобы решать вопрос о ликвидации (радиочастотной абляции) этого пути. Этот метод надежно, эффективно и без осложнений устраняет аномалию и радикально избавляет от приступов тахикардии. Возможны редкие рецидивы (возвраты тахикардии) при неполном устранении дополнительного пути, что решается проведением повторной РЧА. Повторная процедура в этом случае, как правило, не является проблемой ввиду легкой переносимости и отсутствия необходимости реабилитации.
В отношении феномена WPW без приступов тахикардии подход к лечению может быть более сдержанным, срочно предпринимать РЧА при его выявлении на ЭКГ необходимости нет. Однако, при наблюдении за людьми с феноменом WPW получены данные, позволяющие полагать, что рано или поздно приступы тахикардии появятся с достаточно высокой долей вероятности, и иногда могут быть сопряжены с другими аритмиями и осложнениями. Поэтому при не вызывающем сомнений устойчивом феномене WPW целесообразно предпринимать РЧА, не дожидаясь появления приступов тахикардии, лучше, чтобы к 16-18 годам WPW был устранен. В первую очередь, это важно для спортсменов, а также следует иметь в виду и жещинам — до наступления беременности.
Что такое синдром CLC? Такое заключение дано по ЭКГ моего ребенка.
Устаревшее обозначение одного единственного признака — укорочения интервала PQ (PR) на ЭКГ. Ранее предполагалось, что это может говорить о варианте синдрома предвозбуждения и потенциальной опасности аритмий (тахикардий). Сегодня считается, что синдрома такого нет, доказано, что укорочение этого интервала говорит лишь об ускорении предсердно-желудочкового проведения электрического импульса по сердцу, нормального для детей, юных, а также имеющих особенности вегетативной регуляции сердца людей. Наблюдать, опасаться и лечить в этом случае нечего. Если же действительно есть дополнительные пути проведения в сердце, синдром предвозбуждения желудочков и аритмии — это не синдром CLC, а одна из разновидностей синдрома WPW.
Университет

Сыну 36 лет. Недавно на УЗИ выяснилось, что у него множественные дополнительные хорды левого желудочка. Это хорошо или плохо? В поликлинике ничего определенного не сказали… Семья Рыбаковых, Витебская обл.
Работаю в райцентре кардиологом. Хотелось бы прочитать в «Медицинском вестнике» об аномальных хордах сердца: как выявлять, а затем вести таких пациентов? Для врачей из глубинки статья будет полезной…
Светлана Н., Витебская обл.
 На вопросы читателей и корреспондента «МВ» отвечает Евгения Трисветова, доктор мед. наук, профессор 2-й кафедры внутренних болезней БГМУ.
На вопросы читателей и корреспондента «МВ» отвечает Евгения Трисветова, доктор мед. наук, профессор 2-й кафедры внутренних болезней БГМУ.
— Евгения Леонидовна, как специалисты объясняют появление дополнительных хорд в сердце?
— Сразу отмечу, что прижизненное исследование внутренней структуры сердца стало возможным благодаря изобретению аппаратов для визуализации и развитию УЗИ. В 1981 году, почти через 100 лет после упоминания об аномальной хорде, было опубликовано первое прижизненное описание аномальных хорд сердца по результатам двухмерной эхокардиографии.
Аномальными (ложными) называют хорды, которые прикреплены не к створкам клапанов, а к стенкам желудочков. Согласно одной гипотезе, это производное внутреннего мышечного слоя примитивного сердца, возникающее в эмбриональном периоде при отшнуровке папиллярных мышц. По другому предположению, аномальные хорды — мышечные трабекулы, втягивающиеся в полость желудочка при его дилатации или образовании аневризмы.
Название «хорда» отражает положение аномального тяжа как геометрического тела, пересекающего камеру сердца. Истинные хорды — фиброзные тяжи, состоящие из коллагеновых волокон. Они получают кровоснабжение и иннервацию из головок сосочковых мышц, питающихся и иннервируемых через мышечные трабекулы, расположенные в основании тех же сосочковых мышц.
Аномальные хорды возникают из-за наследственных дефектов метаболизма коллагена; влияния факторов, нарушающих эмбриогенез при генетической предрасположенности и вызывающих семейные ненаследственные формы.
Аномально расположенная хорда (АРХ), названная moderator band, впервые описана при посмертном исследовании в 1893 г. В дальнейшем дополнительные тяжи в полости левого и правого желудочка обозначали по-разному: false tendon, ложные связки, добавочные хорды, мышечные тяжи. В современных источниках используется термин «аномально расположенная хорда» и false tendon.
— Насколько это распространенная аномалия?
— При ультразвуковом исследовании сердца у детей частота аномальных хорд колеблется в пределах 0,2–21,7%. Андрей Корженков, научный сотрудник Новосибирского НИИ терапии, изучал с коллегами распространенность аномальных хорд сердца у взрослых. В 1991 г. провели УЗИ 859 мужчинам 25–64 лет; признаки аномальных хорд сердца оказались у 17,1%. По результатам нашего эхокардиографического исследования (2002–2004 гг., 2 401 человек) у мужчин 18–25 лет, здоровых или госпитализированных по поводу заболеваний внутренних органов, аномальные хорды сердца встречались в 8,3% случаев.
Интересны результаты посмертного изучения. Татьяна Домницкая, профессор кафедры функциональной диагностики факультета повышения квалификации медработников Российского университета дружбы народов, исследовала сердца людей, умерших от различных заболеваний. Это были 41 мужчина и 46 женщин 57–87 лет. При макроскопическом изучении в 14% случаев выявлены аномальные хорды сердца. Другие авторы указывали на встречаемость таких хорд в 17–39% случаев у женщин и намного чаще (61%) у мужчин.
В нашей работе (Е. Л. Трисветова, О. А. Юдина, 2006 г. — Прим. авт.) аномальные хорды сердца выявлены в 12,1% случаев (578 умерших 15–91 года (средний возраст 63,1±1,08), в т. ч. 295 (51%) мужчин и 283 (49%) женщин). В группе умерших с малыми аномалиями сердца (n=98) эти хорды диагностировали в 71,4% и 2,08±0,59 случая на 100 обследованных. Соотношение мужчин и женщин с аномальными хордами сердца составило 1:0,64.
— Какие отделы сердца «предпочитают» аномальные хорды?
— А. Корженков и соавторы предложили определять отношение хорды к конкретному топографическому варианту, используя деление стенок левого желудочка на 10 сегментов. Согласно классификации Ж. Ботти, встречаются поперечные, базальные и продольные хорды — в 3 отделах левого желудочка: верхушечном, среднежелудочковом и базальном. Наиболее распространены АРХ левого желудочка — в 95% случаев, в то время как в правом их распознают всего в 5% случаев; очень редко выявляют аномальные хорды правого предсердия. Поперечные встречаются в 68%, диагональные — в 30%, продольные — в 2% случаев.
АРХ бывают одиночными (81,6%) и множественными. При УЗИ у молодых мужчин мы определяли АРХ в 8,3% случаев. Причем в 99,2% случаев АРХ обнаруживались в левом желудочке. Посмертное изучение распространенности АРХ показало, что в 17–39% случаев они встречаются у женщин и значительно чаще (61%) — у мужчин. Возраст не влияет на частоту АРХ.
— Как специалисту обнаружить аномальные хорды?
— Наиболее информативен для прижизненного выявления АРХ эхокардиографический метод. Используют трансторакальный и чреспищеводный доступы визуализации сердца. Чувствительность трансторакальной ЭхоКГ в диагностике АРХ — 72–87%. Значение имеют качество аппаратуры, квалификация специалиста, выполняющего исследование. В практике наблюдается и гипер-, и гиподиагностика АРХ.
Для визуализации АРХ двухмерную ЭхоКГ проводят из 3 ортогональных проекций (сагиттальной, горизонтальной, фронтальной), используя проекции длинной оси левого желудочка, продольной оси 2, 4, 5 камер и проекции короткой оси. Применяют парастернальный, верхушечный, субксифоидный доступы, позволяющие увидеть все структуры сердца в реальном времени.
Кроме продольных и поперечных сечений для поиска АРХ необходимо применять нестандартные доступы и проекции. Критерий АРХ — выявление эхоплотного линейного дополнительного образования в полости желудочка в 2 взаимно перпендикулярных плоскостях в режиме секторального сканирования с подтверждением результатов на М-эхокардиограмме в фазах систолы и диастолы. Необходимо осмотреть папиллярные мышцы и участки прикрепления хорды к свободным стенкам желудочков. Точки прикрепления хорды обнаруживают в режиме секторального сканирования и подтверждают результаты на М-эхокардиограмме. Разработано дополнение к протоколу стандартной ЭхоКГ — необходимо указывать основные характеристики АРХ (локализацию, топографический вариант, эхоплотность в участках прикрепления тяжа, наличие/отсутствие тракции папиллярных мышц в систолу, толщину и длину, изменение геометрии левого желудочка, скорость укорочения волокон миокарда в местах прикрепления хорды) и другие особенности.
Подробная оценка морфометрических, топографических и функциональных признаков АРХ проводится для дифференциальной диагностики эхокардиографических либо клинических проявлений отклонения.
Аномальные хорды располагаются между следующими внутрисердечными образованиями: заднемедиальная папиллярная мышца и стенка левого желудочка либо межжелудочковая перегородка; переднелатеральная папиллярная мышца и межжелудочковая перегородка; папиллярные мышцы; стенки левого желудочка и межжелудочковая перегородка; стенки левого желудочка. Иногда аномальные хорды прикрепляются в 3 и более точках, образуя перепончатую структуру.
— Как врачу относиться к аномальной находке? Наблюдать пациента, лечить.
— Клиническое значение аномальных хорд пока не определено. Известно, что для людей с наследственными и многофакторными нарушениями соединительной ткани характерны одиночные и множественные аномальные хорды, которые диагностируют наряду с другими малыми аномалиями сердца. В этом случае клинические проявления могут быть обусловлены полисистемными нарушениями строения соединительной ткани, включающими скелетно-мышечные, кожные, глазные, сердечно-сосудистые и другие висцеральные признаки дисморфогенеза, вегетативные расстройства.
Собственно наличие аномальных хорд сердца может не влиять на субъективные ощущения пациента и не беспокоить. Однако при исключении других причин они могут обусловить проявление патологических признаков. Поперечное положение аномальной хорды в средней трети левого желудочка вызывает систолический шум, он выслушивается при аускультации сердца. Длинная аномальная хорда, достигающая выходного тракта левого желудочка, сопряжена с локальной гипертрофией противолежащей стенки левого желудочка.
Аритмии сердца (желудочковая экстрасистолия, наджелудочковая/желудочковая пароксизмальная тахикардия) могут возникать из-за наличия в аномальной хорде клеток проводящей системы или изменений миокарда в местах прикрепления аномального тяжа и появления эктопических очагов возбуждения в миокарде. На ЭКГ при аномальных хордах левого желудочка описывают нарушения реполяризации желудочков (синдром ранней реполяризации, неишемическая депрессия сегмента ST, сглаженность или слабо отрицательный зубец T), синдром WPW и укорочение интервала PQ.
Короткие аномальные хорды при поперечном положении в полости левого желудочка могут травмироваться потоком крови или надрываться/разрываться во время диастолы желудочка. В этих местах определяют тромбы, представляющие вероятный источник эмболии сосудов большого круга кровообращения. Описаны случаи инфекционного эндокардита, развившегося в результате инфицирования области надрыва аномальной хорды. Изменения геометрии левого желудочка из-за поперечной аномальной хорды в полости встречаются редко и носят компенсаторный характер, препятствуя расширению камеры сердца.
Обычно аномальные хорды не влияют на прогноз жизни, не требуют специального лечения. В случае эхокардиографической «находки» надо обследовать пациента, чтобы выявить, нет ли наследственных или многофакторных нарушений соединительной ткани, врожденных пороков сердца.
— Людям с аномальными хордами можно ли заниматься спортом, рожать детей? Нужно ли наблюдаться у кардиолога?
— При исключении заболеваний и отсутствии клинических симптомов к аномальной хорде относятся как к незначимым особенностям развития сердца. Человек ведет обычный образ жизни, не ограничивает себя в физических нагрузках; женщины планируют беременность и роды. Другое дело, если врач диагностировал симптомы наследственного или многофакторного нарушения соединительной ткани. Тогда конкретные рекомендации нужно получить от лечащего доктора и следовать его советам. При появлении неприятных ощущений, одышки, боли в сердце, а также при нарушениях ритма, нужно обратиться к специалисту для дополнительного обследования и получения медпомощи.
Татьяна Скибицкая
Медицинский вестник, 13 февраля 2015
Нарушение процессов реполяризации

Общие сведения
Процесс реполяризации это фаза, во время которой восстанавливается исходный потенциал покоя мембраны нервной клетки после прохождения через нее нервного импульса. Во время прохождения нервного импульса происходит временное изменение молекулярной структуры мембраны, в результате которого ионы могут свободно проходить через нее. Во время реполяризации ионы диффундируют в обратном направлении для восстановления прежнего электрического заряда мембраны, после чего нерв бывает готов к дальнейшей передаче через него импульсов.
Среди наиболее распространенных причин нарушения процессов реполяризации выделяют:
Ишемическую болезнь сердца;
гипертрофию и перенапряжение миокарда желудочков;
нарушение последовательности деполяризации;
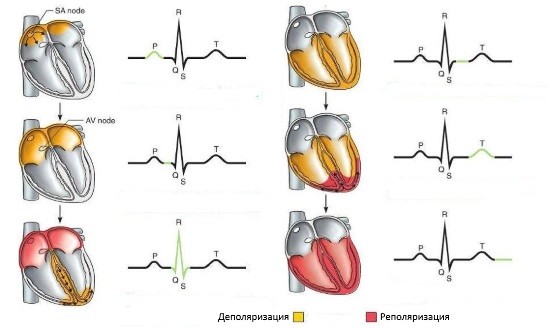
Нарушения процессов реполяризации у подростков стали встречаться значительно чаще. Не существует данных, касающихся длительных динамических наблюдений за такими подростками. В то же время могут наблюдаться случаи, когда довольно выраженные нарушения реполяризации сердца у подростка имели место с 7-8-летнего возраста, иногда с положительной динамикой на ЭКГ без специального лечения.
Положительная динамика на ЭКГ свидетельствует о функциональном (обменном) генезе нарушений процесса реполяризации. Подростков с такими отклонениями необходимо обследовать в стационаре с использованием комплексного лечения (кортикотропный гормон, панангин, анаприлин, кокарбоксилаза, витамины) с обязательным диспансерным наблюдением.
Многочисленные исследования показали, что нарушение реполяризации может быть спровоцировано сотней причин. Все они разделяются на несколько основных групп, зависимо от своих особенностей:
Заболевания, связанные с нарушением работы нейроэндокринной системы. Именно она отчасти регулирует работу всех органов сердечно-сосудистой системы;
болезни сердца (ишемия, гипертрофия, нарушение электролитного баланса);
фармакологическое воздействие, прием лекарственных препаратов, оказывающих негативное воздействие на сердце.
Также известны неспецифические причины, которые способны спровоцировать изменение процессов реполяризации. В данном случае, подразумевают его диагностирование у подростков. Точный список факторов, провоцирующих эти нарушения, докторам пока не известен. Но, практика показывает, что в подростковом возрасте нарушение реполяризации миокарда желудочков встречается достаточно часто, в большинстве случаев, проходит самостоятельно, не требуя медикаментозного лечения.
Причины нарушения процессов реполяризации
Многочисленные исследования показали, что нарушение реполяризации разделяются на несколько основных групп, зависимо от своих особенностей. Заболевания, связанные с нарушением работы нейроэндокринной системы. Именно она отчасти регулирует работу всех органов сердечно-сосудистой системы. Болезни сердца – к ним относят ишемию, гипертрофию, нарушение электролитного баланса;
Также известны неспецифические причины, которые способны спровоцировать изменение процессов реполяризации миокарда. В данном случае, подразумевают его диагностирование у подростков. Точный список факторов, провоцирующих эти нарушения, докторам пока не известен. Но, практика показывает, что в подростковом возрасте нарушение реполяризации миокарда желудочков встречается достаточно часто, в большинстве случаев, проходит самостоятельно, не требуя медикаментозного лечения.
Симптоматика
Что опасно в данной ситуации, это практически полное отсутствие симптомов заболевания. Зачастую реполяризация левого желудочка обнаруживается только при проведении ЭКГ, на проведение которого человек получил направление совсем по иной причине. ЭКГ покажет нарушения реполяризации. По электрокардиограмме, врач имеет возможность поставить такой диагноз как нарушение процессов реполяризации, происходящих в миокарде:
Изменения зубца Р, свидетельствует о наличие деполяризации предсердий;
комплекс QRS покажет деполяризацию миокарда желудочков. На кардиограмме можно заметить, что Q и S – отрицательные, R – положительный. При этом последних зубцов может быть несколько;
зубец Т дает информирование про особенности реполяризации желудочков, по его отклонениям от нормы и диагностируются нарушения.
Из общей картины заболевания очень часто выделяют его форму – синдром ранней реполяризации миокарда. Это значит, что все процессы восстановления электрического заряда запускаются раньше, чем это должно быть. На кардиограмме такое изменение будет отображаться следующим образом:
сегмент ST начинает подниматься от точки J;
в нисходящем участке зубца R могут обнаруживаться своеобразные зазубрины;
на фоне подъема ST наблюдается вогнутость. Она направлена вверх;
зубец Т характеризуется узостью и асимметрией.
Понятно, что нюансов существует на порядок больше, и прочитать их на результатах ЭКГ сможет только квалифицированный специалист, равно как и назначить эффективное лечение.
Лечение нарушения процессов реполяризации
Лечение будет зависеть в первую очередь от главной причины причины, спровоцировавшей эти нарушения. Если она выявлена, то главной целью станет именно ее устранение с повторной диагностикой после прохождения пациентом курса лечения. Если же первопричины как таковой нет, терапия производится в следующих направлениях:
Витаминные препараты (поддержат полноценную работу сердца, смогут обеспечить поступление всех необходимых ему витаминов и микроэлементов);
кортикотропные гормоны (основным действующим веществом является кортизон, который оказывает благотворное воздействие на процессы, происходящие в организме);
кокарбоксилазы гидрохлорид (помогает восстановить обмен углеводов, улучшить трофику центральной и периферической НС, благотворно влияет на сердечно-сосудистую систему);
анаприлин или панангин, препараты из группы бета-блокаторов.
Прежде, чем подобрать препарат и его дозировку, врач в обязательном тщательно изучает результаты анализов, получая полную оценку состояния здоровья пациента. Только в том случае, если нарушение действительно представляет угрозу для здоровья, например, если диагностирован синдром ранней реполяризации желудочков миокарда, врач подберет максимально эффективную терапию.
В большинстве случаев основой лечения нарушения процессов реполяризации становятся витаминные препараты и средства для поддержания работы сердца. Если говорить про бета-блокаторы, то они применяются только в крайних случаях.
Чем опасно и как лечится нарушение реполяризации миокарда
У лиц, занятых в профессиях с высоким риском хронического психоэмоционального перенапряжения, достаточно часто выявляются те или иные изменения на ЭКГ. Регистрируемые в таких случаях нарушения ритма сердца нередко носят ургентный характер. При этом, у пациентов не выявляется никаких иных причин таких изменений, кроме хронического психоэмоционального стресса с развитием так называемой стрессорной кардиомиопатии [1]. Стрессорная кардиомиопатия вследствие хронического психоэмоционального перенапряжения (СКМП ПЭП) является следствием каналопатий различной этиологии, приводящих к метаболическим нарушениям кардиомиоцитов [8]. Такая патология, по литературным данным, встречается от 1 до 11 % случаев всей кардиальной патологии [2]. Однако, при лечении СКМП, развившейся под воздействием психоэмоционального стресса, на сегодняшний день, как правило, рекомендуются лишь полный покой, а в случае возникновения ургентных ситуаций, лишь синдромальные средства [5, 6, 7]. Единый же подход к лечению этого заболевания отсутствует. Сложностью в лечении таких пациентов является затруднение оценки анамнестических данных по причине стремления таких пациентов дизагравировать свое состояние с целью сохранения рабочего места. В связи с этим в основу оценки эффективности лечения должны лечь доступные методы функциональной диагностики состояния сердечно-сосудистой системы. Настоящая работа не может претендовать на рекомендации по лечению, требующие многоцентровых исследований на большом контингенте.
Решалась задача оценки эффективности медикаментозной коррекции проявлений СКМП ПЭП при помощи средств с антиоксидантным и антигипоксантным эффектом на примере олифена, обладающих свойствами нормализации состояния билипидного слоя мембран и обмена липопротеидов на примере симвастатина, коррекции митохондриального синтеза на примере милдроната при помощи известных функционально-диагностических методов.
Обследовано 3700 мужчин молодого возраста (средний возраст 32,5 ± 9,5 года), работающих в профессии машиниста железнодорожного транспорта. На основании углубленного обследования из общего массива были выделены 983 человека с регистрацией постоянных или транзиторных нарушений процессов реполяризации, нарушений ритма и проведения на ЭКГ. У 484 из них были диагностированы заболевания ССС. У 53 пациентов в результате углубленного обследования предполагалось развитие СКМП ПЭП, и они составили основную группу обследования. Их средний возраст составил 32,5 ± 1,6 года, стаж работы в профессии машиниста соответствовал средним значениям во всем массиве обследованных лиц (9,0 ± 5,0, р > 0,05). Критериями исключения из основной группы были острые и хронические соматические заболевания, злоупотребление алкоголем и курение, повышенная масса тела, известные причины нарушения электролитного баланса организма.
Пациентам основной группы до и после назначения лечения были выполнены следующие исследования: ЭКГ в 12 стандартных отведениях, при ВЭМ стресс-тесте по протоколу Брюса, холтеровское мониторирование на аппарате «Кардиотехника 4000» фирмы «Инкарт».
ЭхоКГ исследование на аппарате «Vingmed Vivid Five» (General Eleсtriс) в М- и В-режимах (проводилась оценка размеров и ультразвуковых характеристик структур и полостей сердца), постоянно-волновом и импульсном режимах. Рассчитывалась фракция выброса по Симпсону. Изучалась диастолическая функция левого желудочка сердца с оценкой времени изоволюмического расслабления миокарда (IVRT, мс), времени замедления раннего трансмитрального потока Е (Tdec, мс), соотношения скоростей быстрого и медленного трансмитральных потоков крови Е/A.
- Однофотонная эмиссионная компьютерная томография сердца (ОЭКТ) на аппарате «ECAM» (GE) в состоянии покоя c радиофармпрепаратом (РФП) 99 m Tc-тетрафосмином (Myoview) («Nycomed», Англия) 0,23 мг. Анализ результатов ОЭКТ проводился исходя из общепринятых подходов по методике Takina (1998).
- Методы статистического анализа: расчет элементарных статистик; сравнение частот качественных параметров проводилось с помощью непараметрических методов χ 2 , χ 2 с поправкой Йетса, критерия Фишера; сравнение количественных показателей в исследуемых группах с использованием критериев Вальда, Манна- Уитни, медианного χ 2 и модуля ANOVA; сравнение изучаемых показателей выполнялось с помощью критерия знаков и критерия Вилкоксона (Юнкеров В.И., Григорьев С.Г., 2002). Для обеспечения устойчивости выводов был использован принцип получения одного и того же смысла р по всему комплексу использованных критериев. При наличии различий указывалось наибольшее значение р из всего применяемого нами комплекса.
Олифен (производство корпорации «Олифен», Россия) применялся в дозе 1 мл 7 % раствора на 100 мл изотонического раствора натрия хлорида внутривенно, капельно, медленно со скоростью 20 капель в минуту. Милдронат (производство фирмы «Гриндекс», Латвия). Назначался внутривенно, струйно в дозе 20 мл 10 % раствора. Симвастатин (Зокор) (производство фирмы «Мерк Шарп и Доум Идея», США) назначался в дозе 20 мг в вечернее время вне связи с приемом пищи.
По данным ЭКГ покоя у пациентов основной группы преобладающими были нарушения реполяризации в виде двухфазного или отрицательного зубца Т, а также наджелудочковая и желудочковая экстрасистолия. В результате выполнения ВЭМ-стресс-теста данных, свидетельствующих о наличии ИБС, у пациентов основной группы получено не было. Работоспособность оценивались путем расчета максимального потребления кислорода (МПК) на последней ступени нагрузки и составила 7,94 ± 0,3 МЕЕ, что находилось в пределах нормальных величин.
Результаты суточного мониторирования ЭКГ представлены в табл. 1.
Таблица 1. Частота отклонений ЭКГ от нормы по результатам суточного мониторирования в основной группе (n = 53) (М ± m)
Чем опасно и как лечится нарушение реполяризации миокарда






МЕДИЦИНСКИЕ ИЗДАНИЯ
КОНФЕРЕНЦИИ И СЕМИНАРЫ
МАРКЕТИНГОВЫЕ ИССЛЕДОВАНИЯ
«О МЕДИЦИНЕ — ПРОФЕССИОНАЛЬНО»
- Журналы
- Современная педиатрия. Украина
- Современная педиатрия
- Украинский журнал Перинатология и педиатрия
- Перинатология и педиатрия
- Здоровье женщины
- Реабилитация и паллиативная медицина
- Хирургия детского возраста
- Для авторов
- Подписка
- Журналы
- Главная
- Синдром ранней реполяризации желудочков как маркер развития сердечно-сосудистой патологии в будущем
Синдром ранней реполяризации желудочков как маркер развития сердечно-сосудистой патологии в будущем
PERINATOLOGIYA I PEDIATRIYA.2015.4(64):77-81; doi 10.15574/PP.2015.64.77
Синдром ранней реполяризации желудочков как маркер развития сердечно-сосудистой патологии в будущем
ГУ «Институт педиатрии, акушерства и гинекологии НАМН Украины», г. Киев, Украина
Цель — оценить состояние сердечнососудистой системы у детей с синдромом ранней реполяризации желудочков.
Пациенты и методы. Под наблюдением находились 322 ребенка младшего школьного возраста, которые были разделены на две группы по данным стандартной электрокардиографии. Первую группу составили 169 детей с синдромом ранней реполяризации желудочков, вторую группу — 153 ребенка без признаков данного синдрома. Всем детям проводили: клиническое обследование, электрокардиографию, суточное мониторирование электрокардиографии, оценку вегетативного гомеостаза с помощью кардиоинтервалографии, эхокардиографию, исследование липидного спектра крови.
Результаты. Установлено, что у большинства (57,9%) детей первой группы наблюдался синдром вегетативной дисфункции, во второй группе данный диагноз отмечался у 35,2% детей. Характерным для синдрома ранней реполяризации желудочков была его регистрация на электрокардиографии в отведениях V4V6, II–III стандартных отведениях, aVF. У большинства детей данный синдром регистрировался постоянно (58,9% детей) и сопровождался различными нарушениями ритма сердца (54,6%). У детей с таким синдромом были достоверно выше значения триглицеридов и липопротеидов очень низкой плотности, что привело к повышению коэффициента атерогенности. Концентрация липопротеидов высокой плотности была достоверно ниже у детей с вышеуказанным синдромом.
Выводы. Синдром ранней реполяризации желудочков наблюдался у 52,6% обследованных детей младшего школьного возраста и чаще регистрировался у детей с проявлениями синдрома вегетативной дисфункции (57,9% детей). Для детей с таким синдромом характерны различные нарушения ритма сердца и проводимости, которые могут быть одним из факторов риска нарушений возбудимости и проводимости ритма сердца в будущем. Синдром ранней реполяризации желудочков можно считать одним из признаков нарушения липидного обмена, требующих наблюдения с целью своевременного выявления нарушений ритма сердца и проведения профилактики сердечнососудистых заболеваний.
Ключевые слова: дети, синдром ранней реполяризации желудочков, аритмии, липидный обмен.
1. Дудник ВМ, Мантак ГІ, Андрікевич ІІ. 2012. Характеристика випадково виявлених ЕКГ-порушень у дітей вінницького регіону при відсутності у них патології серцево-судинної системи в анамнезі. Перинатол и педиатрия. 4: 95—97.
2. Боярская ЛН, Подлианова ЕИ, Форул МИ, Мережко АС. 2012. Роль ЭКГ-скрининга при выявлении риска заболеваний сердца у школьников. Совр педиатрия. 5: 67—69.
3. Сенаторова АС, Санина ИА, Вергелис НВ. 2011. Изменение процессов реполяризации миокарда у детей: граница нормы и патологи. Совр педиатрия. 2: 155—159.
4. Марушко ЕВ, Щербакова МЮ, Владимирова ЕГ, Степанова НГ. 2007. Стандартная электрокардиограмма в диагностике пограничных измений сердечно-сосудистой системы у детей. Педиатрия. 2: 36—39.
5. Чаунина ЕЕ. 2008. Вопросы этиологии и патогенеза синдром ранней реполяризации желудочков у детей. Педиатрия и детская хирургия. 1: 25—28.
6. Шуленин СН, Бойцов СА, Бобров АЛ. 2013. Клиническое значение синдром ранней реполяризации желудочков, алгоритм обследования пациентов. Медицина неотложных состояний. 1: 118—124.
7. Sinner MF, Wibke Reinhard, Muller M et al. 2010. Аssociation of early repolarization patter on ECG with risk of cardiac and all-cause mortality: a population-based prospective cohort study (MONICA/KORA). PLoS Medicine. 7.
8. Charles Antzelevitch, Gan-Xin Yan. 2010. J wave Syndromes. Heart Rhythm. 7(4): 549—558. http://dx.doi.org/10.1016/j.hrthm.2009.12.006; PMid:20153265 PMCid:PMC2843811
9. Gussak I, George S, Bojovic B, Vajdic B. 2008. ECG Phenomena of the Early Ventricular Repolarization in the 21 Century. Indian Pacing and Electrophysiology Journal. 8(3): 149—157.
10. Miyazaki S, Shah AJ, Haissaguerre M. 2010. Early repolarization syndrome — a new electrical disorder associated with sudden cardiac death. Circ J. 74(10): 2039—2044. http://dx.doi.org/10.1253/circj.CJ-10-0753; PMid:20838009
11. Stern S. 2011. Clinical aspects of the early repolarization syndrome: a 2011 update. Ann Noninvasive Electrocardiol. 16(2): 192—195. http://dx.doi.org/10.1111/j.1542-474X.2011.00429.x; PMid:21496171
12. Shu J, Zhu T, Yang L et al. 2005. ST-segment elevation in the early repolarization syndrome, idiopathic ventricular fibrillation, and the Brugada syndrome: cellure and clinical linkage. J Electrocardiol. 38; Suppl 4: 26—32.
13. Enescu O, Cinteza M, Vinereanu D. 2011. Early Repolarization Syndrome — to Be or Not to Be Benign. A Journal of Clinical Medicine. 6; 3: 2015—2019.
ВЕГЕТАТИВНАЯ ДИСФУНКЦИЯ И НАРУШЕНИЯ РЕПОЛЯРИЗАЦИИ НА ЭКГ ПОКОЯ И НАГРУЗКИ У ЛИЦ МОЛОДОГО ВОЗРАСТА С МАРФАНОИДНОЙ ВНЕШНОСТЬЮ И ПРОЛАПСОМ МИТРАЛЬНОГО КЛАПАНА
Полный текст:
- Аннотация
- Об авторах
- Список литературы
- Cited By
Аннотация
Цель. Оценить распространенность нарушений реполяризации и их взаимосвязь с характером вегетативной дисфункции у лиц молодого возраста с МВ и ПМК.
Материал и методы. Всего обследовано 285 лиц молодого возраста (средний возраст — 19,4+1,4 лет). Проведено фенотипическое, антропометрическое и клиническое обследование, ЭКГ, ЭхоКГ, холтеровское мониторирование (ХМ) ЭКГ и АД, тредмил-тест. Оценивалась вариабельность ритма сердца (ВРС), выполнялись кардиоваскулярные тесты.
Результаты. МВ и ПМК являются наиболее распространенными диспластическими фенотипами у лиц молодого возраста и выявляются у 15% и 10%, соответственно. Анализ результатов тредмил-теста, выполненного у 140 обследованных (80 юношей и 60 девушек) показал, что обследованные молодые пациенты демонстрировали хорошую переносимость физической нагрузки (ТФН на уровне от среднего до высокого). У юношей с ПМК и МВ в сравнении с практически здоровыми выявлена тенденция к снижению ТФН и замедленное восстановление частоты пульса и АД, что может свидетельствовать о снижении адаптационных возможностей у обследованных этих групп. Нарушения процессов реполяризации на ЭКГ покоя и во время нагрузочного теста регистрировались как у лиц с ПМК и МВ, так и в контрольной группе. Однако, частота инверсии зубца Т во время тредмил-теста у лиц с ПМК и МВ оказалась значительно выше, чем в контрольной группе. Анализ ВРС и вегетативных тестов не выявил достоверных различий вегетативной регуляции у лиц с СРРЖ на ЭКГ покоя и в группе лиц с НПР при ФН.
Ключевые слова
Об авторах
Список литературы
1. Belozerov YM, Magomedova ShМ, Оsmanov IМ. Diagnosis and treatment of mitral valve prolapse in children and adolescents. Trudnyj pacient 2011, 2-3; 18-22. Russian (Белозеров Ю. М., Магомедова Ш. М., Османов И. М. Диагностика и лечение пролапса митрального клапана у детей и подростков. Трудный пациент 2011, 2-3; 18-22).
2. Gladkikh NN. Mitral valve prolapse: clinical and pathogenic analysis from the perspective of connective tissue dysplasia. Essay ph degree Stavropol. 2009. Russian (Гладких Н. Н. Пролапс митрального клапана: клинико-патогенетический анализ с позиции дисплазии соединительной ткани. Автореф. дисс. Доктор медицинских наук, Ставрополь 2009).
3. Zemtsovsky EV, Malev EG, Timofeev EV, et al. Diagnostic algorithm and management of patient with mitral valve prolapsed. Rossyisky semeyniy vrach. 2011, 15,2; 4-9. Russian (Земцовский Э.В., Малев Э. Г., Тимофеев Е.В. и др. Алгоритм диагностики и тактика ведения пациентов с пролапсом митрального клапана. Российский Семейный врач 2011, 15,2; 4-9).
4. Aronov DM, Lupanov VP. Functional tests in cardiology. M: MEDpress-Inform, 2007.3 ed. 328 pp., Ill. (Аронов Д. М., Лупанов В.П. Функциональные пробы в кардиологии. М:Медпресс-информ, 2007.3-е изд, перераб.и доп. 328 с., ил.).
5. Vein AM. Diseases of the autonomic nervous system: A Guide for Physicians. Ed. prof. AM Wayne. M.: Medicine, 2003. 624 pp. (Вейн А. М. Заболевания вегетативной нервной системы: Руководство для врачей Под ред. проф. А.М Вейна. М.: Медицина, 2003. 624 с).
6. Shulenin SN, Boytsov SA, Bobrov AL. The clinical significance of early ventricular repolarization syndrome, the algorithm of examination of patients. Bulletin arrhythmology. 2008, 50; 33-9 (Шуленин С.Н, Бойцов С.А, Бобров А. Л. Клиническое значение синдрома ранней реполяризации желудочков, алгоритм обследования пациентов. Вестник аритмологии. 2008, 50; 33-9).
7. Peighambari MM, Alizadehasl A, Totonchi Z. Electrocardiographic Changes in Mitral Valve Prolapse Syndrome. J Cardiovasc Thorac Res. 2014; 6(1): 21-3.
8. Zemtsovsky EV, Tihonenko VM, Reeva SV, et al. Functional diagnostics of the autonomic nervous system. SPb, Izdatel’stvo “INKART”; 2004. Russian (Земцовский Э. В., Тихоненко В. М., Реева С.В. и др. Функциональная диагностика состояния вегетативной нервной системы. СПб, Издательство “ИНКАРТ”; 2004).
9. Task Force of the European Society of Cardiology and the North American Society of Pacing and Electrophysiology. Heart rate variability. Standards of measurement, physiologic interpretation, and clinical use. Circulation 1996; 93:1043.
10. Inherited disorders of connective tissue. Russian recommendations. All-Russian Scientific Society — Section connective tissue dysplasia. Cardiovascular Therapy and Prevention. 2009, 8.6, Appendix 5, 1-24. Russian. (Наследственные нарушения соединительной ткани. Российские рекомендации. Всероссийское научное общество кардиологов — секция дисплазии соединительной ткани. Кардиоваскулярная терапия и профилактика. 2009, 8,6; приложение 5; 1-24).
Для цитирования:
Реева С.В., Малев Э.Г., Тимофеев Е.В., Панкова И.А., Зарипов Б.И., Белоусова Т.И., Земцовский Э.В. ВЕГЕТАТИВНАЯ ДИСФУНКЦИЯ И НАРУШЕНИЯ РЕПОЛЯРИЗАЦИИ НА ЭКГ ПОКОЯ И НАГРУЗКИ У ЛИЦ МОЛОДОГО ВОЗРАСТА С МАРФАНОИДНОЙ ВНЕШНОСТЬЮ И ПРОЛАПСОМ МИТРАЛЬНОГО КЛАПАНА. Российский кардиологический журнал. 2015;(7):84-88. https://doi.org/10.15829/1560-4071-2015-7-84-88
For citation:
Reeva S.V., Malev E.G., Timofeev E.F., Pankova I.A., Zaripov B.I., Belousova T.I., Zemtsovsky E.V. VEGETATIVE DYSFUNCTION AND REPOLARIZATION DISORDERS ON RESTING ECG AND IN EXERTION IN YOUNGER PERSONS WITH MARFANOID PHENOTYPE AND MITRAL VALVE PROLAPSE. Russian Journal of Cardiology. 2015;(7):84-88. (In Russ.) https://doi.org/10.15829/1560-4071-2015-7-84-88

Контент доступен под лицензией Creative Commons Attribution 4.0 License.
- Отправить статью
- Правила для авторов
- Редакционная коллегия
- Редакционный совет
- Рецензирование
- Этика публикаций
С. В. Реева
Санкт-Петербургский государственный педиатрический медицинский университет; Северо-Западный федеральный медицинский исследовательский центр имени В. А. Алмазова, Санкт-Петербург
Россия
Кандидат медицинских наук, старший научный сотрудник НИЛ соединительнотканных дисплазий, доцент кафедры пропедевтики внутренних болезней
Э. Г. Малев
Северо-Западный федеральный медицинский исследовательский центр имени В. А. Алмазова, Санкт-Петербург
Россия
Доктор медицинских наук, ведущий научный сотрудник НИЛ соединительнотканных дисплазий
Е. В. Тимофеев
Санкт-Петербургский государственный педиатрический медицинский университет; Северо-Западный федеральный медицинский исследовательский центр имени В. А. Алмазова, Санкт-Петербург
Россия
Кандидат медицинских наук, научный сотрудник НИЛ соединительнотканных дисплазий, доцент кафедры пропедевтики внутренних болезней
И. А. Панкова
Северо-Западный федеральный медицинский исследовательский центр имени В. А. Алмазова, Санкт-Петербург
Россия
Научный сотрудник НИЛ соединительнотканных дисплазий, врач отделения функциональной диагностики консультативно-диагностического центра
Б. И. Зарипов
Санкт-Петербургский государственный педиатрический медицинский университет; Северо-Западный федеральный медицинский исследовательский центр имени В. А. Алмазова, Санкт-Петербург
Россия
Младший научный сотрудник НИЛ соединительнотканных дисплазий, ассистент кафедры пропедевтики внутренних болезней
Т. И. Белоусова
Санкт-Петербургский государственный педиатрический медицинский университет
Россия
Врач-терапевт, аспирант кафедры пропедевтики внутренних болезней
Э. В. Земцовский
Санкт-Петербургский государственный педиатрический медицинский университет; Северо-Западный федеральный медицинский исследовательский центр имени В. А. Алмазова, Санкт-Петербург
Россия
Доктор медицинских наук, профессор, заведующий НИЛ соединительнотканных дисплазий, заведующий кафедрой пропедевтики внутренних болезней