Спленомегалия – причины у взрослых — подробная информация
Талассемия
Талассемия (анемия Кули) – наследственное заболевание, при котором нарушается синтез (выработка) гемоглобина. Генетическая патология чаще встречается у народов Азии, Ближнего и Среднего Востока, афроамериканцев, редкие случаи болезни регистрируются в России на территории Поволжья. Клинические проявления разнообразны и зависят от формы талассемии. Иногда заболевание диагностируется в первые дни жизни, в других случаях долго протекает бессимптомно. Больные с легкими формами живут полной жизнью и не нуждаются в лекарственной терапии.
Содержание
- Классификация
- Причины заболевания
- Патогенез
- Симптомы талассемии
- Диагностика заболевания
- Лечение талассемии
- Осложнения заболевания
- Последствия заболевания
- Профилактика талассемических мутаций
Классификация
Талассемию классифицируют по тяжести заболевания, типу наследования и виду генетического дефекта. Подробная классификация с пояснениями представлена ниже в таблице.
| Признак классификации | Форма заболевания | Комментарии |
| Вид мутации | альфа-талассемия | связана с мутациями в генах HBA1 и HBA2; при нарушениях в одном гене протекает бессимптомно, изменения двух или трех генов вызывают хроническую анемию, мутации четырех генов несовместимы с жизнью |
| бета-талассемия | выделяют большую и малую бета-талассемии; малая форма никак не проявляется, большая форма характеризуется тяжелым течением | |
| Тип наследования | гетерозиготная | развивается при наследовании одного измененного гена |
| гомозиготная | развивается при мутации у обоих родителей | |
| Тяжесть заболевания | легкая средней степени тяжелая | степень тяжести заболевания зависит от количества мутировавших генов; при легких формах симптомы отсутствуют, тяжелые формы часто осложняются нарушениями кровообращения и приводят к развитию сердечно-сосудистых заболеваний |
Талассемия чаще встречается в регионах, где распространена малярия. Исследователи связывают это с тем, что носители данного вида мутаций в генах более устойчивы к малярийному плазмодию.
Причины заболевания
Причина развития болезни – мутация в гене, который несет информацию о синтезе цепей глобина – белка, участвующего в образовании гемоглобина . Вследствие чего его продуцирование (выработка) прекращается либо происходит в меньшем количестве, клетки крови разрушаются, и развивается анемия. При гомозиготной форме талассемии характерно наличие двух дефектных генов, которые наследуются от обоих родителей. При гетерозиготном варианте человек становится носителем измененного гена, унаследованного от одного из родителей.
Патогенез
Молекулярную основу патогенеза талассемии составляет генетический дефект, который заключается в том, что в клетках у одних пациентов функционирует аномальная РНК (рибонуклеиновая кислота, участвует в кодировании, прочтении и регуляции генов), а у других происходит делеция генетического материала (изменение в структуре хромосом). Вследствие этого снижается или прекращается синтез одной из цепочек гемоглобина. В норме синтез цепей гемоглобина сбалансирован, а количество альфа- и не альфа-цепей одинаково. Изменение синтеза одной из них приводит к нарушению баланса. Так, недостаток бета-цепей при сохранении продукции альфа-цепей приводит к избытку свободных альфа-цепей, и наоборот.
Симптомы талассемии
Клиническая картина талассемии зависит от формы заболевания. Однако для большинства пациентов характерны следующие признаки :
- задержка роста и развития;
- изменение цвета кожи (бледность, желтушность, потемнение);
- склонность к переломам из-за истончения костей;
- деформации скелета;
- увеличение печени и селезенки;
- камни в желчных путях.
При тяжелой форме бета-талассемии клинические проявления заметны уже в течение первого года жизни ребенка . Характерные признаки этой формы заболевания:
- монголоидное лицо (уплощенная переносица, сужение глазных щелей);
- измененная форма головы («башенный череп»);
- увеличенная верхняя челюсть;
- неправильный прикус.
Малая форма бета-талассемии протекает бессимптомно, и выявляется при помощи методов лабораторной диагностики.
Обратите внимание! Талассемия может привести к умственному и физическому недоразвитию ребенка, поэтому заболевание нельзя игнорировать. При подозрении на генетическую патологию нужно обязательно пройти обследование, и при подтверждении диагноза начать лечение.
Диагностика заболевания
Патологию можно заподозрить у детей с характерными клиническими признаками, в роду которых были выявлены случаи талассемии. Пациентам с подозрением на генетическую мутацию необходимо посетить врача-гематолога (специалиста по болезням крови) и медицинского генетика. Подтвердить или опровергнуть диагноз поможет лабораторная диагностика :
- Типичными признаками талассемии в анализе крови служат снижение уровня гемоглобина и цветового показателя, наличие эритроцитов измененной формы, повышение показателей железа и непрямого билирубина.
- При исследовании вещества костного мозга обнаруживается гиперплазия (разрастание) красного кроветворного ростка с высоким числом эритробластов и нормобластов (незрелых клеток крови).
- Молекулярно-генетические исследования позволяют выявить мутацию альфа- или бета-глобина, нарушающую синтез цепочек белка глобина.
- При ультразвуковом исследовании (УЗИ) брюшной полости выявляется увеличение печени и селезенки, обнаруживаются камни в желчном пузыре.
Дифференциальная диагностика заболевания проводится с железодефицитной, аутоиммунной, серповидно-клеточной и другими видами анемий.
Лечение талассемии
Лечение талассемии зависит от формы заболевания. Больные с малой бета-талассемией не нуждаются в лекарственной терапии, кроме приема витаминов группы B и фолиевой кислоты. Пациентам с гомозиготной бета-талассемией с первых дней жизни показано проведение гемотрансфузионной терапии (переливание эритроцитарной массы), введение хелатирующих препаратов (для связывания железа), гормонов при резком ухудшении состояния. В тяжелых случаях больным с талассемией показана трансплантация костного мозга.
Осложнения заболевания
При тяжелых формах заболевание может приводить к развитию осложнений. Среди наиболее частых осложнений генетической мутации белка глобина встречаются :
- Повышение уровня железа в крови. Избыток железа в организме возникает вследствие прогрессирования заболевания либо в результате частых переливаний крови. Высокий уровень железа приводит к повреждению печени, эндокринной системы, становится причиной развития аритмии.
- Увеличение селезенки (спленомегалия). Данная генетическая мутация часто сопровождается разрушением большого числа эритроцитов, создавая повышенную нагрузку на селезенку, вследствие чего орган увеличивается в размерах. Спленомегалия может усугубить течение анемии и снизить продолжительность жизни. При большом увеличении селезенки может потребоваться хирургическая операция по её удалению – спленэктомия. Оперативное вмешательство рекомендуется проводить пациентам старше шести лет.
- Инфекционные осложнения. При генетической мутации повышается вероятность развития инфекционных заболеваний. Наиболее высокий риск отмечается у пациентов после удаления селезенки.
- Деформация костей. Талассемия может привести к разрастанию костного мозга и деформации костей. Увеличение костного мозга также способствует истончению костей и повышению вероятности переломов.
Последствия заболевания
Прогноз при тяжелых мутациях неблагоприятный, высока вероятность летального исхода. Больные умирают в детстве или молодом возрасте, редко доживают до тридцати лет. При малой бессимптомной форме продолжительность и качество жизни не страдают. Заболевание не оказывает негативных последствий на организм. Больным достаточно регулярно обследоваться, соблюдать рекомендации врача и придерживаться здорового образа жизни.
Профилактика талассемических мутаций
Для предупреждения риска рождения детей с талассемией родителям необходимо еще на этапе планирования беременности посетить медицинского генетика . Особенно это актуально для семей, имеющих в роду генетические мутации той или иной степени выраженности. Современная антенатальная диагностика с использованием высокотехнологичного оборудования позволяет выявить большинство талассемических мутаций.
Если талассемия выявлена уже после рождения ребенка, важно вовремя начать ее лечение. Своевременная адекватная терапия сведет риск развития осложнений и костных деформаций у ребенка к минимуму.
Справочник заболеваний
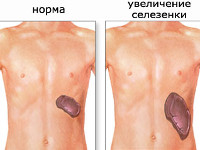
Спленомегалия – это увеличение селезенки в размерах. Само слово «спленомегалия» пришло к нам из греческого языка: «splen» — селезенка, «megas» — большой. Увеличение селезенки – это не отдельная болезнь, это важный симптом другого заболевания. Кроме того, увеличенная селезенка встречается примерно у 5% полностью здоровых людей.
Селезенка – это непарный орган иммунной системы организма, который расположен в левой части брюшной полости и весит около 200 г. Основная функция селезенки – исключение чужеродных бактерий и утративших свою силу эритроцитов из кровообращения. Когда возникает спленомегалия, в брюшной полости появляется чувство сдавленности, нередко появляется боль.
Симптомы спленомегалии
- Часто протекает бессимптомно, лишь изредка появляется чувство тяжести в левом подреберье
- Затрудненное дыхание, одышка
- Общая слабость, бледность, хроническая усталость
- Потеря веса без видимых причин
Причины спленомегалии
Как уже было сказано, спленомегалия вызывается другим заболеванием в организме – от онкологических болезней до обычных инфекций воспалительного характера. В 70% случаев причиной увеличения селезенки является цирроз печени. Другие возможные причины увеличения селезенки:
- Хронический гепатит В, хронический гепатит С, другие заболевания печени
- Иммунная реакция – реакция под негативным воздействием на организм инфекционного мононуклеоза, эндокардита, синдрома Фелти, лейшманиоза, малярии и др.
- Заболевания кровяных тел (эритроцитов) – врожденный сфероцитоз, талассемия
- Онкологические заболевания – лейкемия, хронический лимфолейкоз, лимфома, лимфогранулематоз
- Травмы селезенки вследствие повреждений брюшной полости
- Болезнь Гоше
- Красная волчанка, саркоидоз, бруцеллез, токсоплазмоз, ревматоидный артрит
Диагностика спленомегалии
Как известно, селезенка у человека расположена в левом подреберье, конкретно – между 9-11 ребрами и не проявляется на ощупь. Когда селезенка увеличена – ее можно нащупать, она становится подвижной и немного смещается от своего привычного местоположения. В дальнейшем необходимо провести рентгенологическое или ультразвуковое исследование органов брюшной полости – с помощью этих методов диагностики можно выявить даже незначительное увеличение селезенки. Также нередко проводятся специальные исследования селезенки – спленография, спленопортография, которые помимо подтверждения диагноза спленомегалии дают возможность выявить ее причины (например, заболевание печени). При выполнении компьютерной томографии можно выявить тромбоз селезеночной вены, инфаркт селезенки, кисту и др.
Лечение спленомегалии
Поскольку увеличенная селезенка – это симптом другой болезни, нужно в кратчайшие сроки установить причину и лечить именно ее. Но нередко параллельно с лечением основной болезни проводят ряд мер по лечению спленомегалии. К таким мерам относят:
- Переливание тромбоцитарной массы
- Переливание лейкоцитарной массы
- Лечение глюкокортикоидами – назначается преднизолон в дозировке 20-40 мг в сутки для приема в течение 3-6 месяцев
- Удаление селезенки – спленэктомия – проводится достаточно редко в целях борьбы основным заболеванием. Спленэктомия оправдана при талассемии, болезни Гоше, лейкозе, закупорке селезеночных вен. Решение по проведению удаления селезенки принимается индивидуально по каждому пациенту в зависимости от положения дел и возможного риска.
- Отсутствие селезенки (аспления) несет в себе повышенный риск инфицирования некоторыми опасными вирусами, а именно — Streptococcus pneumoniae, Hemophilus influenzae и Neisseria meningitidis. Следовательно, после проведения спленэктомии необходимо провести вакцинацию против перечисленных бактерий.
Особый случай – это разрыв селезенки, кровоизлияние вследствие получения травмы. В данном случае решение по проведению спленэктомии принимается в зависимости от степени повреждений.
В целом, спленомегалия не так опасна сама по себе, в отличие от основного заболевания. В медицинской практике есть множество случаев, когда увеличенная селезенка возвращалась к обычным размерам после проведения комплексной терапии по лечению основной болезни. Современные методы диагностики позволяют достаточно быстро выявить причину спленомегалии и начать полномасштабное лечение.
Лабораторная диагностика угрозы атеросклероза
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Атеросклероз хроническое заболевание, характеризующееся специфическим поражением артерий эластического и мышечно-эластического типов. В их стенках происходит разрастание соединительной ткани в сочетании с липидной (жировой) инфильтрацией внутренней оболочки. Это приводит к органным и общим нарушениям кровообращения. Атеросклероз основное заболевание сердечно-сосудистой системы, являющееся причиной стенокардии (грудной жабы), инфаркта миокарда, инсульта и смерти.
Ошибочно думать, что это заболевание удел пожилых людей. Увы, всё чаще атеросклероз поражает молодых людей и даже детей. Лечить выраженный атеросклероз трудно. Но, к сожалению, его симптомы часто появляются только тогда, когда атеросклеротические бляшки уже поразили коронарные сосуды сердца и мозга, артерии почек, поджелудочной железы и органов чувств.
Ведущим фактором патогенеза атеросклероза являются нарушения обмена липопротеинов (белков, связанных с жирами). Нарушения их обмена называют дислипопротеинемии (ДЛП). Их выявление и детальный анализ являются основой лабораторной диагностики ранних «доклинических» стадий атеросклеротических поражений. Обнаружение даже небольших нарушений обмена липопротеидов является показанием к исследованию и другие лабораторных и физиологических показателей.
Точная диагностика ДЛП основана на определении ряда биохимических показателей, таких как триглицериды, холестерол, холестерол-ЛПВП, холестерол-ЛПНП. В бланке INVITRO они расшифрованы под соответствующими №№ 30, 31, 32 и 33.
Очень важно, что не все липопротеины способствуют развитию атеросклероза. Некоторые из них, так называемые липопротеиды высокой плотности (ЛПВП), оказывают антиатеросклеротический эффект. Именно соотношение различных показателей, входящих в систему липидного (жирового) обмена позволяет предсказать опасность развития атеросклероза и выбрать наилучшие методы его предупреждения и лечения.
ДЛП могут быть наследственными. Но их значительная часть зависит от воздействия многих факторов образа жизни, диеты, других заболеваний. Необходимо помнить, что тип гиперлипопротеинемии (ГЛП) у пациента может измениться с одного на другой под влиянием диеты, изменения массы тела и лечения.
По классификации Всемирной Организации Здравоохранения (ВОЗ) выделено 5 типов ГЛП: I, IIа, IIб, III, IV, V, отличающихся нарушением обмена тех или иных липопротеинов. На практике врачу чаще приходится встречаться с типами IIа, IIб, IV, которые и рассматриваются более подробно.
II тип: гипер-b-липопротеинемия
Гипер-b-липопротеинемия (синонимы: семейная гиперхолестеринемия, множественная бугорчатая ксантома) делится на два подтипа IIа и IIб.
Гиперлипопротеинемия IIа характеризуется повышенным содержанием ЛПНП (b-ЛП) при нормальном содержании липопротеинов очень низкой плотности (ЛПОНП) — пре-b-ЛП. Она обусловлена замедлением метаболизма ЛПНП и элиминации из организма холестерина. Проявляется ранним атеросклерозом (коронаросклерозом, инфарктом миокарда), ксантоматозом, коагулопатией.
Содержание холестерина (ХС) в плазме крови у больных достигает 13,0 ммоль/л.
Встречается сравнительно часто. Вторичная её форма может быть вызвана избытком в питании жиров (холестерина), гипотиреозом, заболеваниями печени, нефротическим синдромом, гиперкальциемией, порфирией.
Гиперлипопротеинемия IIб характеризуется повышенным содержанием ЛПНП и ЛПОНП. Диагноз ставится при обнаружении повышенного содержания холестерина, триглицеридов, b- и пре-b-ЛП, сниженной толерантностью к глюкозе. Может сопровождать в качестве вторичной формы сахарный диабет, заболевания печени.
IV тип: гипер-пре-b-липопротеинемия (синонимы: семейная эссенциальная гиперлипемия, индуцированная углеводами липемия). Она характеризуется повышенным уровнем ЛПОНП (пре-b-ЛП) при нормальном или сниженном содержании ЛПНП и отсутствии хиломикронов. Отличается гиперинсулинизмом и избытком углеводов в питании, вызывающими интенсивный синтез триглицеридов в печени. Встречается часто, проявляется атеросклерозом коронарных и периферических сосудов, снижением толерантности к глюкозе и гиперурикемией. Эруптивные ксантомы образуются при содержании ТГ в крови более 17,0 ммоль/л, они легко рассасываются при нормализации уровня ТГ.
Нередко гиперлипемия сочетается с диабетом. Как вторичная форма сопровождает гликогенозы, подагру, алкоголизм, синдром Кушинга, гипофункцию гипофиза, диабет, панкреатиты, нарушения переваривания липидов. Диагностируется лабораторно при повышенном содержании пре-b-липопротеинов и триглицеридов, содержание b-липопротеинов не изменено или понижено.
Необходимо, разумеется, исследовать и другие типы ДЛП, особенно следующие:
Гипер-b-липопротеинемия (синоним: гипер-альфа-холестеринемия).
Она характеризуется повышенным содержанием ЛПВП при нормальном содержании остальных фракций ЛП и обнаруживается среди лиц с нормальным содержанием липидов в крови. Это вариант благоприятного соотношения липопротеиновых фракций крови в плане развития атеросклероза и продолжительности жизни.
Гипо-b-липопротеинемия (синоним: гипоальфа-холестеринемия).
Она характеризуется пониженным содержанием ЛПВП при нормальной концентрации остальных фракций ЛП. Неблагоприятное снижение ЛПВП является фактором повышенного риска развития атеросклероза и ИБС, независимым от других липидных показателей.
В таблице 1 представлены основные характеристики наиболее часто встречающихся гиперлипидемий.
| Тип ГПЛ | Холестерол | Триглицериды | Выраженность атеросклероза | Клиника |
| IIа | ++++ | Норма, + или ++ | Резко выражен и возникает рано | ИБС, дистрофия роговицы (рано) |
| IIб | ++++ | Резко выражен и возникает рано | ИБС | |
| IV | Норма или + | +++ | Частый вариант у взрослых | Гепато- и спленомегалия, диабет, панкреатит, ИБС, поражение периферических сосудов |
Для оценки риска развития атеросклероза на основании определения общего холестерола и бета-липопротеинового холестерола рассчитывают холестероловый коэффициент атерогенности, предложенный А. Н. Климовым по формуле:
| Холестерол общий — Холестерол ЛПВП | |
| К (коэффициент) = | ————————————————— |
| Холестерол ЛПВП |
Этот коэффициент у новорождённых является «идеальным»: он равен 1. У здоровых женщин в возрасте до 30 лет он равен примерно 2,2, а у мужчин 2,5. После 40 лет у здоровых людей он не превышает 3,5, а у людей с проявлениями ишемической болезни сердца или другими проявлениями атеросклероза (см. таблицу) он превышает 4, достигая нередко 5, 6 и выше.
Очень важно при подозрении на дислипопротеинемии производить определение уровня ТГ и ХС на фоне смены различных диетических режимов. Если уровень ТГ под влиянием диеты с уменьшенным количеством жиров понижается на 50% и более, то прогноз можно считать благоприятным при условии соблюдения такой диеты.
Таким образом, лабораторные исследования основных показателей обмена липидов (особенно в сочетании с показателями обмена углеводов и функций печени) позволяют определить степень риска развития атеросклероза, ишемической болезни сердца и наметить пути профилактики и терапии.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Спленомегалия
Спленомегалия — вторичный патологический синдром, который проявляется увеличением размеров селезенки. Увеличение органа невоспалительного генеза сопровождается ноющей болью, чувством распирания в левом подреберье. При инфекционных процессах возникает лихорадка, резкая боль в подреберье слева, тошнота, диарея, рвота, слабость. Диагностика основывается на данных физикального осмотра, УЗИ, сцинтиграфии селезенки, обзорной рентгенографии и МСКТ брюшной полости. Тактика лечения зависит от основного заболевания, которое привело к спленомегалии. Назначают этиотропную терапию, при необратимых изменениях и значительном увеличении органа выполняют спленэктомию.

- Причины спленомегалии
- Классификация
- Симптомы спленомегалии
- Осложнения
- Диагностика
- Лечение спленомегалии
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Спленомегалия – аномальное увеличение селезенки. Синдром не является самостоятельной нозологической единицей, а возникает вторично, на фоне другого патологического процесса в организме. В норме селезенка весит около 100-150 г и не доступна для пальпации, т. к. полностью скрыта под реберным каркасом. Пальпаторно определить орган удается при его увеличении в 2-3 раза. Спленомегалия может являться индикатором серьезных болезней, ее распространённость в общей популяции составляет 1-2%. У 5-15% здоровых детей определяется гипертрофия селезенки ввиду несовершенства иммунной системы. Синдром может встречаться у людей всех возрастов. В равной степени поражает лиц женского и мужского пола.

Причины спленомегалии
Селезенка является важной составляющей иммунной системы. Повышение функциональной активности, увеличение скорости кровотока и размеров органа сопровождает большое количество заболеваний как инфекционной, так и неинфекционной природы. К основным причинам развития данной патологии относят:
- Инфекционные заболевания. Увеличение размеров происходит в результате повышенной иммунной нагрузки на орган при бактериальных (сифилис, туберкулез), вирусных (ВИЧ, цитомегаловирус, вирус Эпштейна–Барр), грибковых (бластомикоз, гистоплазмоз), паразитарных (шистосомоз, эхинококкоз), протозойных (малярия, лейшманиоз) острых и хронических инфекциях.
- Аутоиммунные заболевания. Гиперплазия развивается при повышении фагоцитарной функции селезенки, активации ретикулоэндотелиальной системы на фоне аутоиммунных болезней (ревматоидный артрит, системная красная волчанка, узелковый периартериит).
- Миелопролиферативные болезни. Спленомегалия формируется при злокачественной трансформации костномозговых клеток, что сопровождается их избыточной пролиферацией и нарушением гемопоэза в т. ч. в селезенке. К данным состояниям можно отнести истинную полицитемию, миелолейкоз, миелоидную метаплазию.
- Новообразования различной этиологии. Увеличение органа может быть связано с доброкачественными и злокачественными образованиями селезенки, опухолями кроветворной системы (лимфома, острый и хронический лейкоз) и с метастазированием из других очагов (рак легкого, рак печени).
- Гематологические расстройства. Синдром развивается на фоне повышения функциональной нагрузки на селезенку при наследственных и приобретенных заболеваниях крови (гемолитическая анемия, талассемия, циклический агранулоцитоз и др.).
- Нарушения обмена веществ. Спленомегалия возникает в результате инфильтрации паренхимы макрофагами, липидами или другими метаболитами при приобретённых и наследственных нарушениях обмена веществ (фенилкетонурия, болезнь Вильсона, синдром Зольвегера, гликогенозы и др.).
- Нарушение кровообращения. При нарушении оттока крови по венозному руслу в результате застойных явлений происходит рост сосудистой ткани, увеличивается число эритроцитов, повышается давление в портальной системе, развивается гипертрофия органа. К данному состоянию может привести тромбоз селезеночной вены, перекручивание сосудистой ножки селезенки.
Классификация
В гастроэнтерологии синдром классифицируется в зависимости от этиологии и патогенеза. Выделяют две формы спленомегалии, имеющие различную природу и клинические проявления:
- Воспалительная. Возникает на фоне бактериальной, вирусной, протозойной, грибковой инфекции (острый вирусный гепатит, краснуха, туберкулез, сальмонеллез, малярия и др.). Проявляется яркой клинической картиной и общей интоксикацией организма.
- Невоспалительная. Развивается в результате различных заболеваний неинфекционной природы (анемии, амилоидоз, цирроз печени, лейкозы). В данном случае более выраженными являются симптомы основного заболевания, клинические проявления со стороны селезенки носят стертый характер.
Симптомы спленомегалии
Клиническая картина зависит от исходной патологии, причин и степени увеличения органа. В большинстве случаев на первый план выходят симптомы первичного заболевания. Воспалительные спленомегалии сопровождаются повышением температуры тела до фебрильных значений, тошнотой, рвотой, послаблением стула, выраженной слабостью. Болезненные ощущения часто носят острый режущий характер и локализуются в области левого подреберья.
При невоспалительной этиологии заболевания температура тела нормальная или субфебрильная. Возникает тупая ноющая или давящая боль в левом подреберье слабой интенсивности. Общие симптомы интоксикации отсутствуют или слабо выражены. Синдром спленомегалии сопровождается появлением бледности кожных покровов с синеватым оттенком, снижением аппетита, уменьшением работоспособности. Часто отмечается одновременное увеличение размеров селезенки и печени — гепатоспленомегалия. В этом случае к основным симптомам присоединяется чувство тяжести и распирания в подреберье справа.
Осложнения
К наиболее серьезным осложнениям спленомегалии относится разрыв селезенки. Данное состояние сопровождается массивным кровотечением и приводит к развитию геморрагического шока, а при отсутствии экстренных мер — к летальному исходу. Нарушение функции селезенки может сочетаться с внутриорганным разрушением форменных элементов крови, возникновением гиперспленизма, который сопровождается лейкопенией, анемией, тромбоцитопенией. В результате нарушается свертываемость крови, снижается иммунная функция организма, развивается гипоксия. Данное состояние может привести к жизнеугрожающим последствием (шок, кровотечение).
Диагностика
Первичная диагностика заключается в консультации гастроэнтеролога. Во время физикального осмотра специалист пальпаторно определяет патологически увеличенный орган, перкуторно — изменённую селезеночную тупость. С помощью изучения анамнеза жизни и заболевания врач может предположить причину, повлекшую развитие спленомегалии. Для подтверждения диагноза и проведения дифференциальной диагностики назначают следующие инструментальные исследования:
- УЗИ селезёнки. Позволяет определить размеры и форму органа. Выявляет травмы, воспалительные процессы, новообразования и аномалии развития селезенки.
- Обзорная рентгенография брюшной полости. На снимках определяется увеличение селезенки и смещение близлежащих анатомических структур (желудка, кишечника). При рентгеноскопии селезенка подвижна и участвует в акте дыхания.
- МСКТ брюшной полости. Современный метод исследования, который позволяет получить детальное изображение органа. При локализации первичного заболевания в брюшной полости (опухоль, эхинококковая киста) данный способ помогает определить причину спленомегалии.
- Сцинтиграфия селезенки. С помощью радиоизотопного исследования можно определить функциональное состояние и очаговые изменения селезеночной паренхимы. Одновременно часто проводится сцинтиграфия печени, что может помочь в поиске причины болезни.

При ярко выраженной клинической картине с симптомами интоксикации назначают ОАК, биохимический анализ крови, ОАМ. Спленомегалию дифференцируют с доброкачественными и злокачественными образованиями, абсцессом, кистой селезенки.
Лечение спленомегалии
Тактика лечения основана на поиске и устранении причинного заболевания. При инфекционных процессах терапия проводится с учетом возбудителя болезни (антибактериальные, противовирусные, противопротозойные препараты и др.). При аутоиммунной патологии назначают гормональные средства. При гематологических заболеваниях и новообразованиях применяют противоопухолевые препараты, лучевую и химиотерапию, пересадку костного мозга. Воспалительные спленомегалии с выраженными симптомами интоксикации требуют проведения дезинтоксикационной, противовоспалительной терапии. Симптоматически назначают витамины и минеральные комплексы, обезболивающие препараты.
При больших размерах селезенки, некоторых болезнях накопления (амилоидоз, болезнь Гоше и др.), гиперспленизме, тромбозе воротной и селезеночной вен выполняют удаление органа (спленэктомию). Диета при спленомегалии предполагает отказ от жаренных, копченных, консервированных блюд, алкогольных напитков. Рекомендовано сократить употребление сдобной выпечки, грибов, кофе, шоколада, газированных напитков. Следует отдавать предпочтение нежирным сортам мяса (крольчатина, говядина), овощам (перец, капуста, свекла), крупам, фруктам и ягодам (цитрусовые, бананы, яблоки, малина и др.). Из напитков рекомендуется употреблять некрепкий чай, морсы и компоты собственного приготовления.
Прогноз и профилактика
Спленомегалия — синдром, который может свидетельствовать о серьезных заболеваниях и потому требует проведения тщательной диагностики. Дальнейшие перспективы зависят от первоначальной патологии. Прогнозирование последствий заболевания не представляется возможным из-за многофакторности данного состояния. Профилактика заключается в предупреждении развития патологии, которая приводит к формированию спленомегалии. С этой целью рекомендовано ежегодное диспансерное наблюдение, своевременное лечение острых процессов в организме и санация хронических очагов воспаления.
Спленомегалия
, MD, DHC, University of Minnesota Medical School
- 3D модель (0)
- Аудио (0)
- Боковые панели (0)
- Видео (0)
- Изображения (0)
- Клинический калькулятор (0)
- Лабораторное исследование (0)
- Таблица (1)
Спленомегалия почти всегда является следствием других заболеваний. Причины спленомегалии многочисленны, как и возможные способы их классификации (см. таблицу Основные причины спленомегалии [Common Causes of Splenomegaly]). В странах умеренного климата наиболее распространенными причинами являются
заболевания соединительной ткани
В тропических странах наиболее распространенными причинами являются
Причинами выраженной спленомегалии (селезенка пальпируется на 8 см ниже реберной дуги) чаще всего являются следующие заболевания: хронический лимфолейкоз, неходжкинская лимфома, хронический миелолейкоз, истинная полицитемия, миелофиброз с миелоидной метаплазией, болезнь Гоше или волосатоклеточный лейкоз.
Спленомегалия может привести к цитопении, заболеванию которое называется гиперспленизм.
Обследование
Анамнез
Большинство существующих симптомов являются результатом основного заболевания. Тем не менее спленомегалия сама по себе может вызывать раннее чувство насыщения пищей, что обусловлено давлением увеличенной селезенки на желудок. Также возможно чувство переполнения и боли в левом верхнем квадранте живота. Внезапные сильные боли могут быть признаком инфаркта селезенки. Рецидивирующие инфекции, симптомы анемии или кровотечения свидетельствуют о развитии цитопении и возможного гиперспленизма.
Объективное обследование
Чувствительность пальпации и перкуссии при выявлении увеличения размеров селезенки (в соответствии с данными УЗИ) составляет 60–70% и 60–80% соответственно. У худых людей селезенка может пальпироваться в 3% случаев. Кроме того, образование, пальпируемое в левом верхнем квадранте живота, может быть обусловлено другой причиной, не связанной с увеличением селезенки, такой как гипернефрома.
Могут наблюдаться дополнительные симптомы: шум трения селезенки о париетальную брюшину, который свидетельствует о наличии инфаркта селезенки, эпигастральные и селезеночные шумы, характерные для застойной спленомегалии. При генерализованной аденопатии можно предполагать наличие лимфопролиферативных, инфекционных или аутоиммунных заболеваний.
Распространенные причины спленомегалии
Внешнее сжатие или тромбоз воротных или селезеночных вен
Некоторые пороки развития сосудистой сети воротных вен
Инфекционные и воспалительные
Расстройства соединительной ткани (например, синдромы СКВ, Фелти)
Миелопролиферативные и лимфопролиферативные
Лейкемии, особенно хроническая лимфоцитарная, с большими зернистыми лимфоцитами и хроническая миелогенная лейкемия
Лимфомы, в особенности волосатоклеточный лейкоз
Миелофиброз с миелоидной метаплазией
Хроническая гемолитическая анемия
Гемоглобинопатии, в том числе талассемии, серповидно-клеточные варианты гемоглобина (например, болезнь гемоглобина S-C), врожденные гемолитические анемии с тельцами Гейнца
Энзимопатии эритроцитов (например, дефицит пируваткиназы)
Кисты селезенки, как правило, вызванные разрешением предшествующей внутриклеточной гематомы
По материалам Williams WJ et al: Hematology . New York, McGraw-Hill Book Company, 1976.
Обследование
В случае, если подтверждение спленомегалии необходимо, поскольку получены неоднозначные результаты исследования, методом выбора является ультразвуковое исследование в связи с его точностью и низкой стоимостью. КТ и МРТ позволяют более детально визуализировать селезенку. МРТ особенно эффективно при диагностике тромбоза портальной или селезеночной вены. Ядерное сканирование является точным методом и может идентифицировать вспомогательные ткани селезенки, но при этом дорогостоящим и громоздким.
Специфические причины, предполагаемые на этапе клинического обследования, должны быть подтверждены соответствующими диагностическими методами. Если предполагаемая причина отсутствует, в первую очередь необходимо исключить скрыто протекающие инфекции, поскольку раннее начало лечения влияет на исход инфекционного заболевания в большей степени, чем на исход других заболеваний, ассоциированных со спленомегалией. В зонах широкого географического распространения инфекции или при наличии у пациента признаков заболевания обследование должно проводиться особенно тщательно. Необходимо выполнить общий анализ крови, посев крови на стерильность, исследование костного мозга. Если клинические признаки заболевания (кроме симптомов, напрямую связанных со спленомегалией) и факторы риска инфекции отсутствуют, рекомендации в отношении спектра проводимых исследований являются спорными; вероятно, они должны включать общий анализ крови, мазок периферической крови, печеночные пробы, КТ брюшной полости. Проточная цитометрия и иммунохимические анализы, такие как измерение легких цепей в периферической крови и/или срезах костного мозга, показаны при подозрении на лимфому.
Специфические изменения в анализах периферической крови могут указывать на основное заболевание (например, мелкие лимфоциты при хроническом лимфолейкозе, крупные гранулярные лимфоциты при Т-клеточной гранулярной лимфоцитарной гиперплазии (ТГЛ) или Т-клеточном лейкозе, атипичные лимфоциты при волосатоклеточном лейкозе и лейкоцитоз с преобладанием незрелых форм при других лейкозах). Повышенное количество базофилов и эозинфилов, эритроциты, содержащие ядра или имеющие форму «падающей капли», свидетельствуют о миелопролиферативных заболеваниях. Цитопенический синдром является признаком гиперспленизма. Сфероцитоз наблюдается при гиперспленизме или наследственном сфероцитозе. При циррозе печени с застойной спленомегалией наблюдаются множественные отклонения функциональных печеночных проб; изолированный подъем сывороточной щелочной фосфатазы характерен для инфильтрации печеночной ткани при миелопролиферативных, лимфопролиферативных заболеваниях, милиарном туберкулезе и хронических грибковых заболеваниях (например, кандидозе, гистоплазмозе).
Некоторые другие исследования могут быть полезны даже у больных с отсутствием симптоматики. Электрофорез сывороточных белков позволяет диагностировать моноклональную гаммапатию или снижение уровня иммуноглобулинов, характерное для лимфопролиферативных заболеваний или амилоидоза. Диффузная гипергаммаглобулинемия указывает на наличие хронической инфекции (например, малярия, висцеральный лейшманиоз, бруцеллез, туберкулез), цирроза печени с застойной спленомегалией, саркоидоза или заболеваний соединительной ткани. Подъем сывороточного уровня мочевой кислоты характерен для лимфопролиферативного или миелопролиферативного заболевания. Подъем уровня лейкоцитарной щелочной фосфатазы наблюдается при миелопролиферативных заболеваниях, в то время как его снижение – при хроническом миелолейкозе.
В том случае, если в ходе обследования не было выявлено других отклонений, кроме спленомегалии, повторное обследование проводится в интервале от 6 до 12 месяцев или при появлении новых симптомов.
Лечение
Лечение основного заболевания
Лечение ориентировано на устранение первичного заболевания. Сама по себе увеличенная селезенка у бессимптомных пациентов не требует лечения, кроме случаев тяжелого гиперспленизма. По-видимому, пациенты с пальпируемой селезенкой больших размеров должны избегать контактных видов спорта, чтобы снизить риск разрыва селезенки.
Увеличение селезенки — симптомы, диагностика и лечение
Селезенка – это орган, расположенный непосредственно под левым реберным каркасом грудной клетки. Многие обстоятельства, включая инфекции, заболевания печени и некоторые виды рака могут вызывать увеличение селезенки, также известное как спленомегалия.
Патология часто обнаруживается во время обычного физического осмотра — пальпации, но увеличенную селезенку не всегда можно пальпировать. Если врач обнаружит данную патологию, то направит пациента на диагностическое исследование селезенки с визуализацией, а также сдать биохимический анализ крови.
Лечение увеличения селезенки направлено на основное заболевание, вызывающее его. Хирургическое удаление увеличенной селезенки обычно не является первоочередным лечением, но иногда рекомендуется.
Симптомы спленомегалии
Увеличение селезенки может проявляться следующими симптомами:
- боль в левом верхнем отделе брюшной полости, которая может отдавать в левое плечо;
- ощущение сытости без употребления еды, а также после употребления малого кол-ва пищи;
- тошнота и рвота, так как увеличенная селезенка давит на желудок;
- пониженная работоспособность;
- выраженная усталость;
- частое расстройство желудка.
В некоторых случаях симптомы спленомегалии могут вовсе отсутствовать.
Когда обращаться к врачу: срочно обратитесь к врачу, если вы ощущаете боль в левом верхнем отделе брюшной полости, особенно если она сильная или боль усиливается, когда делаете глубокий вдох.
Причины увеличения селезенки
Ряд инфекций и заболеваний могут стать причиной увеличения селезенки. Факторы, способствующие спленомегалии, включают:
- вирусные инфекции, например, мононуклеоз;
- бактериальные инфекции, такие как сифилис или воспаление внутренней оболочки сердца (эндокардит);
- паразитарные инфекции, такие как малярия;
- цирроз и другие заболевания печени;
- различные типы гемолитической анемии – состояние, характеризующееся ранним разрушением эритроцитов;
- рак крови, например, лейкемия и миелопролиферативные новообразования, а также лимфомы, такие как болезнь Ходжкина;
- метаболические нарушения, такие как болезнь Гоше и болезнь Ниманна-Пика;
- передавливание вен в селезенке или печени, или сгусток крови в этих венах.
Как работает селезенка?
Селезенка — это мягкий, губчатый орган, который выполняет несколько важных функций:
- фильтрует кровь, разрушая старые и поврежденные клетки;
- является источником образования белых клеток крови (лимфоцитов), которые действуют, как первая линия обороны против микроорганизмов, являющихся причиной инфекционных заболеваний;
- накапливает эритроциты и тромбоциты, которые помогают свертываемости крови.
Спленомегалия негативно влияет на нормальную работу организма. По мере увеличения размеров селезенки ее фильтрующая способность начинает ухудшаться, а число здоровых клеток в кровотоке уменьшается.
Увеличенная селезенка начинает накапливать слишком много тромбоцитов.
Избыток эритроцитов и тромбоцитов в конечном итоге может закупорить селезенку и повлиять на ее нормальное функционирование. Увеличенная селезенка может привести к замедлению кровотока в сосудах и к образованию тромбов, что приведет к гипоксии и нарушению кровоснабжения.
Факторы риска
У любого человека в любом возрасте может развиться спленомегалия, но некоторые группы подвергаются более высокому риску, в том числе:
- дети и молодые люди с такими инфекциями, как мононуклеоз;
- люди с болезнью Гоше, болезнью Ниманна-Пика и рядом других наследственных заболеваний обмена веществ, которые влияют на печень и селезенку;
- люди, которые живут или ездят в районы, где распространена малярия.
Осложнения при увеличенной селезенке
- Инфекция. Увеличение селезенки может снизить количество здоровых эритроцитов, тромбоцитов и лейкоцитов в крови, что приводит к более частым инфекциям. Также возможны анемия и кровотечение.
- Разрыв селезенки. Даже здоровая селезенка легко повреждается, особенно в автомобильных авариях. Возможность разрыва гораздо выше, если селезенка увеличена. Разрыв селезенки может вызвать опасное для жизни кровотечение в брюшной полости.
Диагностика спленомегалии
Увеличение селезенки обычно обнаруживается во время физического осмотра. Врач определяет размеры при пальпации, слегка надавив на левую верхнюю часть живота. Однако, у некоторых людей, особенно худых, здоровая селезенка с нормальными размерами также иногда пальпируется.
Врач может подтвердить диагноз спленомегалии одним или несколькими из этих исследований:
- Анализы крови — общий анализ крови, чтобы проверить число эритроцитов, лейкоцитов и тромбоцитов в кровеносной системе, а также может понадобиться биохимический анализ.
- УЗИ или компьютерная томография (КТ) – помогает определить размеры селезенки и наличие ее давления на другие органы.
- Магнитно-резонансная (МРТ), чтобы отследить поток крови через селезенку.
Для диагностики увеличения селезенки не всегда нужны диагностические исследования с визуализацией. Но если врач рекомендует их, как правило, к УЗИ или МРТ специальная подготовка не нужна. Однако, если вам назначена КТ, может потребоваться воздержание от еды перед процедурой. Если вам нужно подготовиться к процедуре, ваш доктор сообщит вам об этом заранее.
Поиск причины
Иногда может понадобиться больше исследований, чтобы найти причину увеличения селезенки, в том числе функциональные тесты печени и обследования костного мозга. Эти анализы могут предоставить более подробную информацию о ваших кровяных клетках, чем кровь из вены. Иногда берется образец твердого костного мозга во время процедуры, называемой — биопсия костного мозга. Или может быть назначена пункция костного мозга, при которой берется жидкая часть костного мозга. Во многих случаях обе процедуры выполняются одновременно (обследование костного мозга).
Как жидкие, так и твердые образцы костного мозга обычно берутся из таза. Игла вводится в кость через разрез. Процедура выполняется под общим или местным наркозом для облегчения дискомфорта. Пункционная биопсия селезенки встречается очень редко из-за риска кровотечения.
Лечение спленомегалии
При лечении спленомегалии внимание акцентируется на основной проблеме. Например, если у вас бактериальная инфекция, лечение будет включать прием антибиотиков. Иногда, врач может порекомендовать операцию по удалению селезенки, когда явных причин увеличения не было выявлено. После хирургического удаления селезенка исследуется под микроскопом на предмет возможной лимфомы селезенки.
Динамическое наблюдение
Если у вас увеличена селезенка, но нет никаких симптомов и причину нельзя обнаружить, врач может предложить наблюдение. Повторное обследование и сравнение результатов проходит через назначенный промежуток времени, врачом.
Операция по удалению селезенки
Если увеличение селезенки вызывает серьезные осложнения, причину нельзя определить или устранить, вариантом может быть хирургическое удаление селезенки (спленэктомия). В хронических или критических случаях операция может стать наилучшим решением.
Решение удаления селезенки требует тщательного изучения. Человек может жить активной жизнью без селезенки, но может подвергнуться серьезным или даже опасным для жизни инфекциям после ее удаления. Иногда лучевая терапия может помочь уменьшить селезенку, чтобы избежать операции.
Снижение риска инфицирования после операции
После удаления селезенки необходимы некоторые меры для уменьшения риска инфекции. Они включают:
- Серия прививок как до, так и после спленэктомии. К ним относятся пневмококковые (Pneumovax 23), менингококковые и гемофильные вакцины типа b (Hib), которые защищают от пневмонии, менингита и инфекций крови, костей и суставов. Также понадобится делать пневмококковую вакцину каждые пять лет после операции.
- Принимать пенициллин или другие антибиотики после процедуры и далее, как только вы или ваш доктор заподозрите возможность появления инфекции.
- Вызывать врача при первых признаках лихорадки, так как это может указывать на серьезную инфекцию.
- Не допускать поездки в районы мира, где распространены некоторые болезни, такие как малярия.