Строение и анатомия матки женщины описание особенности
Новости

Медикам хорошо известен мистический закон парных случаев. Согласно ему, редкие или особенно сложные явления часто происходят не по одному, а парно. С действием этого неписаного закона постоянно сталкиваются многие экстренные службы, но объяснения ему не найдено.
В родильном доме ГКБ № 40 в один день произошли сразу три случая родов у женщин с двурогой маткой. Соня Жоровна Данелян, заместитель главного врача по акушерско-гинекологической помощи, провела все три родоразрешающие операции и рассказала об особенностях этой редкой аномалии. Двурогая матка – это порок развития органа, заключающийся в его строении из двух полостей вместо одной. Такая форма закладывается еще в момент внутриутробного развития из-за воздействия внешних неблагоприятных факторов, она никак не выражается внешне и почти не сказывается на возможности зачатия. Встречается этот порок примерно у 1 % пациенток, хотя нередко так и остается незамеченным. Врачи отмечают, что некоторые женщины имеют не только матку с двумя полостями, но и даже две шейки и два влагалища, что не мешает им полноценно жить, и только опытный врач способен обнаружить эту особенность. Тем не менее, беременность и роды у таких женщин происходят с осложнениями, поэтому чаще всего роды проводятся методом кесарева сечения.
У первой поступившей женщины одна часть двурогой матки в прошлом была удалена из-за воспалительного процесса и представляла собой рубцовую ткань. Оставшаяся часть была не изменена, однако беременность сопровождалась развитием опухоли яичника. В связи с подозрением на злокачественность опухоли операция проводилась совместно с онкологом ГКБ № 40 Аркадием Зыковым. В ходе одной операции врачи приняли роды, удалили опухоль, которая оказалась доброкачественной, восстановили репродуктивную функцию и анатомию органов малого таза.
У второй поступившей роженицы с двурогой маткой ребенок находился в одной полости матки, а плацента располагалась в другой. Ребенок принял ягодичное положение. Кроме того, ранее у женщины уже была операция на матке, поэтому еще одним осложнением стал рубец. Пациентка живет попеременно в Москве и Дагестане, в течение беременности наблюдалась у врача нерегулярно. В роддом женщина поступила уже в родах. Специалисты не имели возможности заранее провести обследование. Эта операция кесарева сечения сопровождалась техническими трудностями и кровопотерей. Однако все завершилось благополучно.
Третья женщина с двурогой маткой под наблюдением специалистов ГКБ № 40 смогла доносить беременность до 40 недель, а вес плода при этом вырос до 4 100 г. Такой результат является редкостью из-за того, что при двурогом строении стенки матки тонкие и развиты неправильно, поэтому беременность может сопровождаться разрывами матки, отслойкой плаценты, кровотечениями. Нормальная родовая деятельность при этом тоже не может развиться, а значит, роды проводятся посредством кесарева сечения. Ребенок также принял ягодичное положение, что нередко для двурогой матки, так как у плода недостаточно пространства, чтобы в нужный момент повернуться головой к шейке матки. Третьи подряд роды у женщины с пороком развития матки прошли успешно.
Военные говорят, что в одно место два снаряда не попадают, а у медиков в одну клинику могут поступить даже три подряд одинаковых случая.
Подробности
Особенно интересна операция, проведенная на первой пациентке. Она была технически сложной, объемной, требовала участия специалистов акушерско-гинекологического и онкологического профилей. От предыдущей операции одна из стенок матки представляла собой рубцовую ткань в брюшной полости, в малом тазу был обширный спаечный процесс. Ребенок развивался и рос в условиях тесноты, ведь рубцовая ткань не растягивается. Среди спаянных тканей из яичника выросла опухоль.
Сначала к операции приступила бригада акушеров. Оперировала Соня Жоровна Данелян, куратор роддома, кандидат медицинских наук, ассистировала ей заведующая обсервационным акушерским отделением, кандидат медицинских наук, Маржана Капуровна Меджидова. Произвели кесарево сечение, извлекли ребенка и зашили матку. Ребенок на сроке 37-38 недель оказался маловесным, 2 760 г, но без задержек в росте и развитии, то есть, здоровый маловесный новорожденный.
К акушерам присоединился онколог 3-го онкологического отделения Аркадий Евгеньевич Зыков. Первоначальной задачей стал поиск среди сращённых тканей опухоли, обнаруженной ранее при ультразвуковом обследовании и МРТ. В ходе операции обнаружили, что к рубцу на матке припаялись петли кишечника и сальника. Опухоль яичника наконец была найдена и удалена с большими техническими трудностями.
Далее хирурги выполнили весь объем действий, необходимых при удалении опухоли, так как исключить злокачественную опухоль без гистологического исследования было нельзя: удалены придатки с одной стороны, где располагалась опухоль; с другого яичника и брюшины провели забор материала для исследования — взяли ткань на биопсию; провели тотальную резекцию сальника; отправили на цитологическое исследование выпот из брюшной полости.
Завершили операцию тем, что восстановили анатомию малого таза и провели разделение спаек. Теперь матка представляет собой один рог, на котором расположены два рубца: один рубец – от предыдущего удаленного рога, в нижнем маточном сегменте – рубец от кесарева сечения, и раневая поверхность от удаленного придатка. Репродуктивный орган сохранён вместе с неизменённым яичником, и у женщины есть возможность выносить еще одного ребенка под тщательным наблюдением врачей.
Несмотря на сложность, удалось достичь все четыре цели: успешно родоразрешить, избавить от опухоли, создать правильное анатомическое строение органов и вернуть репродуктивную функцию.
Строение и возрастные особенности женской репродуктивной системы
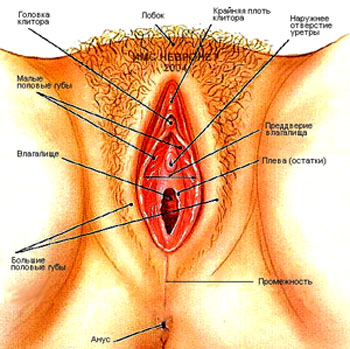
У женщин внутренние половые органы состоят из половой железы (яичники), матки, маточных труб и влагалища, а наружные половые органы – из больших и малых половых губ и клитора (рис. 9.4).

Рис. 9.4. Женская половая система
Яичник – парная железа, по форме представляющая собой овальное, сплющенное с боков тело массой 5–6 г. Располагается в полости малого таза по бокам от матки. У новорожденной девочки яичник имеет цилиндрическую форму, в 8–12 лет – яйцевидную. Длина яичника изменяется от 1,5–3 см у новорожденной девочки до 5 см в подростковом возрасте, а масса от 0,16 до 6 г. У женщин после 40 лет масса яичников уменьшается, а после 60–70 лет происходит их атрофия. Яичники новорожденной расположены вне полости таза, над лобковым симфизом, и сильно наклонены вперед. К 3–5 годам они принимают поперечное положение, а к 4–7 годам опускаются в полость малого таза. В яичнике различают верхний (трубный) конец, обращенный к маточной трубе, и нижний (маточный), соединенный с маткой посредством связки. Яичник имеет свободный и брыжеечный края. Последний прикреплен к брыжейке, здесь в орган входят сосуды и нервы, поэтому он называется воротами яичника. Яичник покрыт оболочкой, состоящей из соединительной ткани и эпителия. На разрезе в яичнике различают мозговое и корковое вещество. Мозговое вещество состоит из рыхлой соединительной ткани, в которой проходят кровеносные сосуды и нервы. В корковом веществе яичника присутствует большое количество фолликулов (пузырьков). Фолликул по форме представляет собой мешочек, внутри которого содержится женская половая клетка. У половозрелой женщины фолликулы находятся в разной степени созревания и имеют различную величину. У новорожденной девочки в яичнике содержится от 40 000 до 200 000 первичных несозревших фолликулов. Их созревание начинается со времени наступления половой зрелости (12–15 лет). Однако в течение всей жизни у женщины созревает не более 500 фолликулов, остальные рассасываются.
У новорожденной девочки поверхность яичников гладкая, в подростковом возрасте на поверхности появляются неровности, бугристости за счет набухших фолликулов и наличия желтых тел в ткани яичника.
Маточные трубы служат для передвижения яйцеклетки из яичника в матку. Они имеют цилиндрическую форму, длина их у половозрелой женщины 8–18 см, диаметр просвета 2–4 мм. Расположены они в верхнем просвете широкой связки матки (рис. 9.5).

Рис. 9.5. Строение внутренних женских половых органов
В стенке маточной трубы выделяют слизистую оболочку, покрытую однослойным цилиндрическим мерцательным эпителием, мышечный слой, состоящий из гладкомышечной ткани, и серозный слой, представленный брюшиной. Маточная труба имеет два отверстия: одно из них открывается в полость матки, другое – в полость брюшины, около яичника. В этом месте конец маточной трубы имеет воронки и заканчивается выростами, которые называются бахромками. По этим бахромкам яйцеклетка после выхода из яичника попадает в маточную трубу. В пей и происходит оплодотворение. Оплодотворенная яйцеклетка делится и передвигается по маточной трубе к матке. Этому движению способствуют колебания ресничек мерцательного эпителия и сокращения стенок маточных труб. Маточные трубы новорожденной девочки изогнутые и не соприкасаются с яичниками. В подростковом возрасте они теряют извилистость, опускаются книзу и приближаются к яичникам. Длина маточной трубы у новорожденной 3,5 см, в период полового созревания она быстро увеличивается. В пожилом возрасте стенки маточных труб истончаются вследствие атрофии мышечного слоя, складки слизистой оболочки сглаживаются.
Матка – мышечный орган, служащий для созревания и вынашивания плода и располагающийся в полости малого таза. Спереди матки лежит мочевой пузырь, сзади – прямая кишка. До 3 лет матка имеет цилиндрическую форму и уплощена в переднезаднем направлении. К 7 годам матка становится округлой, дно ее расширяется, к подростковому периоду она принимает грушевидную форму. Длина матки у новорожденной девочки составляет 3,5 см, около 2/3 ее приходится на шейку. К 10 годам длина матки увеличивается до 5 см, а у взрослой женщины достигает 6–8 см. Масса матки у новорожденной равна 3–6 г, в 15 лет – 16 г, в 20 лет – 20–25 г. Максимальную массу (45–80 г) матка имеет в возрасте 30–40 лет, после 50 лет масса ее уменьшается.
Канал шейки матки у новорожденной широкий и содержит слизистую пробку. Слизистая оболочка образует складки, которые к 6–7 годам пропадают. Маточные железы развиваются только к периоду полового созревания. Мышечная оболочка утолщается после 5–6 лет. У новорожденных девочек матка наклонена вперед, располагается высоко над лобковым симфизом. Шейка матки направлена книзу и кзади. Связки развиты слабо, матка легко смещается. После 7 лет вокруг нее появляется много соединительной и жировой ткани. По мере увеличения размеров таза матка опускается в малый таз. В пожилом возрасте в связи с уменьшением жировой ткани в полости малого таза подвижность матки опять увеличивается.
Стенка матки состоит из внутреннего, среднего и наружного слоев. Внутренний слой (эндометрий) представляет собой слизистую оболочку, выстланную цилиндрическим эпителием. Поверхность ее в полости матки гладкая, в канале шейки имеет небольшие складки. В толще слизистой оболочки находятся железы, выделяющие секрет в полость матки. С наступлением половой зрелости слизи стая оболочка матки претерпевает изменения, связанные с процессами, происходящими в яичнике (овуляция, образование желтого тела). В то время, когда в матку должен поступить развивающийся зародыш из маточной трубы, ее слизистая оболочка разрастается и набухает. В такую разрыхленную слизистую оболочку и погружается зародыш. Если оплодотворения яйцеклетки не наступает, то большая часть слизистой оболочки матки отторгается, а кровеносные сосуды разрываются, происходит кровотечение из матки – менструация, которая длится 3–5 дней. После этого слизистая оболочка матки восстанавливается и весь цикл ее изменений повторяется через 28–30 дней. Средний слой (миометрий) – самый мощный, состоит из наружного продольного, среднего кругового и внутреннего продольного слоя. При беременности гладкие мышечные волокна увеличиваются в 5–10 раз в длину и в 3–4 раза в ширину. Возрастают соответственно размеры матки и количество кровеносных капилляров. После родов масса матки достигает 1 кг, а затем происходит обратное ее развитие, которое заканчивается через 6–8 недель. Благодаря мышечным сокращениям матки во время родов плод выходит из ее полости наружу. Наружный слой матки (периметрий) представлен серозной оболочкой – брюшиной, которая покрывает всю матку, за исключением шейки. С матки брюшина переходит на другие органы и стенки малого таза.
Влагалище представляет собой трубку длиной около 8–10 см, соединяющую полость матки с наружными половыми органами. Стенка влагалища состоит из слизистой, мышечной и соединительнотканной оболочек. Слизистая оболочка на передней и задней стенках влагалища имеет складки, покрыта многослойным плоским эпителием и обильно снабжена кровеносными сосудами и эластическими волокнами. Наружная оболочка состоит из рыхлой соединительной ткани. До начала половой жизни выходное отверстие прикрыто складкой слизистой оболочки – девственной плевой.
Наружные половые органы. Большие половые губы представляют собой парную складку кожи, содержащую большое количество жировой ткани. Они ограничивают пространство, называемое половой щелью. Задние и передние концы половых губ соединены задней и передней спайками (см. рис. 9.4).
Малые половые губы также являются парной складкой кожи. Щель между малыми губами называется преддверием влагалища. В него открываются наружное отверстие мочеиспускательного канала и отверстие влагалища. В основании малых губ заложены две железы преддверия – бартполиниевы железы, протоки которых открываются на поверхность малых губ в преддверие влагалища. Бартолиниевы железы выделяют густой слизистый секрет, увлажняющий преддверие влагалища.
Клитор располагается в преддверии влагалища и имеет форму небольшого возвышения (см. рис. 9.4). Он состоит из двух пещеристых тел, сходных по своему строению с пещеристыми телами мужского полового члена. Сверху клитор покрыт многослойным плоским эпителием и содержит большое количество чувствительных нервных окончаний.
У новорожденной девочки большие половые губы рыхлые, малые половые губы прикрыты большими не полностью. Преддверие влагалища глубокое, со слабо развитыми железами. Девственная плева плотная. Влагалище короткое (2,5–3,5 см), дугообразное, узкое, передняя стенка короче задней, до 10 лет влагалище изменяется мало, растет оно в подростковом возрасте.
До полового созревания слизистая оболочка влагалища представляет собой плоский эпителий, который в период полового созревания заменяется цилиндрическим. Поэтому у девочек до полового созревания защитные функции слизистой оболочки наружных половых органов развиты слабо, она тонкая, легко ранима и легко подвержена аллергическим и бактериальным воспалениям. Связано это с низким уровнем эстрогенов (женских половых гормонов) и щелочной средой влагалища из-за отсутствия в ней палочки Доделейна, выделяющей молочную кислоту и способствующую самоочищению влагалища.
Строение женских половых органов

Женские половые органы разделяют на наружные (вульва) и внутренние. Внутренние половые органы обеспечивают зачатие, наружные участвуют в половом акте и отвечают за сексуальные ощущения.
Женские половые органы разделяют на наружные (вульва) и внутренние. Внутренние половые органы обеспечивают зачатие, наружные участвуют в половом акте и отвечают за сексуальные ощущения.
К внутренним половым органам относятся влагалище, матка, маточные трубы и яичники. К наружным — лобок, большие и малые половые губы, клитор, преддверие влагалища, большие железы преддверия влагалища (бартолиновы железы). Границей между наружными и внутренними половыми органами является девственная плева, а после начала половой жизни — её остатки.
Наружные половые органы
Лобок (венерин бугорок, лунный холмик) — самый нижний участок передней брюшной стенки женщины, слегка возвышающийся благодаря хорошо развитому подкожно-жировому слою. Область лобка имеет выраженный волосяной покров, который обычно темнее, чем на голове, и по внешнему виду представляет собой треугольник с резко очерченной верхней горизонтальной границей и вершиной, направленной вниз. Половые губы (срамные губы) — складки кожи, расположенные с двух сторон от половой щели и преддверия влагалища. Различают большие и малые половые губы
Большие половые губы – складки кожи, в толще которых расположена богатая жиром клетчатка. Кожа больших половых губ имеет много сальных и потовых желез и в период полового созревания снаружи покрывается волосами. В нижних отделах больших половых губ располагаются бартолиновы железы. В отсутствие сексуальной стимуляции большие половые губы обычно сомкнуты по средней линии, что создает механическую защиту для уретры и входа во влагалище.
Малые половые губы расположены между большими половыми губами в виде двух тонких нежных кожных складок розового цвета, ограничивающих преддверие влагалища. Они имеют большое количество сальных желез, кровеносных сосудов и нервных окончаний, что позволяет считать их органом полового чувства. Малые губы сходятся над клитором, образуя кожную складку, называемую крайней плотью клитора. При половом возбуждении малые половые губы насыщаются кровью и превращаются в упругие валики, суживающие вход во влагалище, что увеличивает интенсивность сексуальных ощущений при введении полового члена.
Клитор — женский наружный половой орган, расположенный у верхних концов малых половых губ. Это уникальный орган, единственная функция которого заключается в том, чтобы концентрировать и накапливать сексуальные ощущения. Величина и внешний вид клитора имеют индивидуальные различия. Длина — около 4—5 мм, но у некоторых женщин он достигает 1 см и более. При сексуальном возбуждении клитор увеличивается в размерах.
Преддверие влагалища — щелевидное пространство, ограниченное с боков малыми половыми губами, спереди – клитором, сзади — задней спайкой половых губ. Сверху преддверие влагалища прикрыто девственной плевой или ее остатками. В преддверие влагалища открывается наружное отверстие мочеиспускательного канала, расположенное между клитором и входом во влагалище. Преддверие влагалища чутко реагирует на прикосновение и в момент полового возбуждения наливается кровью, образуя упругую эластичную «манжетку», которая увлажняется секретом больших и малых желез (влагалищная смазка) и открывает вход во влагалище.
Бартолиновы железы (большие железы преддверия влагалища) расположены в толще больших половых губ у их основания. Величина одной железы около 1,5—2 см. Железы при половом возбуждении и сношении выделяют тягучую сероватую богатую белком жидкость (влагалищная жидкость, смазка).
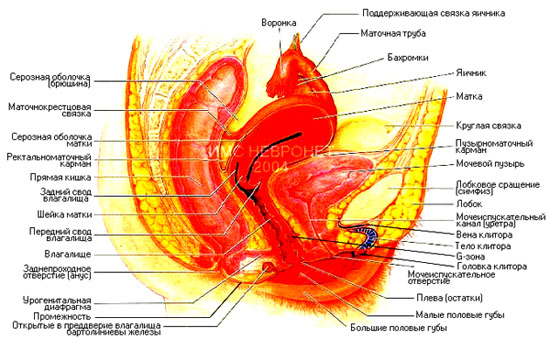
Внутренние половые органы
Влагалище (вагина) — внутренний половой орган женщины, который участвует в процессе полового акта, а в родах является частью родового канала. Длина влагалища у женщин, в среднем, 8 см. Но у некоторых оно может быть длиннее (до 10—12 см) или короче (до 6 см). Внутри влагалище выстлано слизистой оболочкой с большим количеством складок, что позволяет ему растягиваться в процессе родов.
Яичники — женские половые железы, с момента рождения в них содержится более миллиона незрелых яйцеклеток. В яичниках также образуются гормоны эстроген и прогестерон. Благодаря постоянному циклическому изменению содержания этих гормонов в организме, а также выделению гормонов гипофизом происходят созревание яйцеклеток и их последующий выход из яичников. Этот процесс повторяется приблизительно через каждые 28 дней. Освобождение яйцеклетки называется овуляцией. В непосредственной близости от каждого яичника располагается фаллопиева труба.
Фаллопиевы трубы (маточные трубы) — две полые трубки с отверстиями, идущие от яичников к матке и открывающиеся в ее верхней части. На концах труб вблизи яичников имеются ворсинки. Когда яйцеклетка выходит из яичника, ворсинки своими непрерывными движениями стараются захватить ее и загнать в трубу, чтобы она могла продолжать путь к матке.
Матка — полый орган, имеющий форму груши. Располагается она в полости таза. Во время беременности матка увеличивается по мере роста плода. Стенки матки состоят из слоев мышц. С началом схваток и во время родов мышцы матки сокращаются, шейка матки растягивается и раскрывается и плод выталкивается в родовой канал.
Шейка матки представляет собой ее нижнюю часть с проходом, соединяющим полость матки и влагалище. Во время родов стенки шейки матки истончаются, зев шейки матки расширяется и приобретает вид круглого отверстия с диаметром приблизительно 10 сантиметров, за счет этого становится возможным выход плода из матки во влагалище.
Девственная плева (гимен) — тонкая складка слизистой оболочки у девственниц, расположенная у входа во влагалище между внутренними и наружными половыми органами. Каждая девушка имеет индивидуальные, только ей присущие особенности девственной плевы. В девственной плеве имеется одно или несколько отверстий различной величины и формы, через которые при менструации выделяется кровь.
При первом половом контакте происходит разрыв девственной плевы (дефлорация), обычно с выделением небольшого количества крови, иногда с ощущением боли. В возрасте старше 22 лет плева менее эластичная, чем в юном возрасте, поэтому у молодых девушек дефлорация обычно происходит легче и с меньшей кровопотерей, нередки случаи совершения половых актов и без разрыва плевы. Разрывы девственной плевы могут быть глубокими, с обильным кровотечением, или поверхностными, с незначительными кровянистыми выделениями. Иногда при слишком эластичной девственной плеве разрывов не происходит, в этом случае дефлорация происходит без боли и кровянистых выделений. После родов девственная плева разрушается полностью, остаются лишь отдельные ее лоскуты.
Отсутствие у девушки крови при дефлорации не должно вызывать ревность или подозрения, поскольку необходимо учитывать индивидуальные особенности строения женских половых органов.
Для того чтобы уменьшить болевые ощущения при дефлорации и увеличить продолжительность полового акта, можно применять смазки, содержащие препараты, которые уменьшают болевую чувствительность слизистой влагалища.
Выпускающий редактор — Филиппова Галина
Что показывает УЗИ малого таза?
Рассказываем, о различных видах УЗИ малого таза — обследования, с помощью которого врачи ищут отклонения в работе органов мочевыделительной и половой систем.

Из-за безопасности и высокой точности ультразвуковое исследование очень часто используют для обследования органов, расположенных между тазовыми костями. В первую очередь органов мочеполовой системы. УЗИ малого таза показывает органы в динамике, что упрощает диагностику и позволяет довольно легко найти отклонения в работе.
Когда врач назначит УЗИ малого таза?
Пациенты обоих полов проходят ультразвуковые исследования малого таза при подозрениях на болезни мочевыделительной системы: мочекаменную болезнь, новообразования в мочеточниках, цистит и другие. Осмотреть органы с помощью аппарата УЗИ можно как через брюшную стенку, так и ректально. В некоторых случаях, второй способ предпочтительней: например, если из-за недержания нельзя наполнить мочевой пузырь для подготовки к осмотру.
Однако, чаще УЗИ малого таза назначают при проблемах в половой сфере: бесплодии, болях, импотенции, новообразованиях. Для пациентов разного пола врачи используют различные типы УЗИ, которые лучше всего позволяют рассмотреть больные органы.
Какие существуют типы УЗИ?
Из-за разницы в анатомии мужчин и женщин, есть несколько типов ультразвукового исследования малого таза. Одни можно применить для пациентов обоих полов, другие — только для женщин или только для мужчин.
- Общее для обоих полов — трансабдоминальное УЗИ. При нём исследование проводится через переднюю брюшную стенку. На нём хорошо различимы мочевой пузырь и яичники.
- Для качественного осмотра органов малого таза у женщин применяют трансвагинальное обследование — оно позволяет рассмотреть всю половую систему: матку, маточные трубы и яичники.
- Для осмотра кишечника и простаты используют трансректальное УЗИ — датчик вводят в прямую кишку.
Женщинам обычно назначают полное УЗИ малого таза, и за одно обследование они проходят и трансабдоминальный, и трансвагинальный осмотр.
Мужчины на этой процедуре обычно проверяют только простату (при помощи трансректального обследования), а для осмотра мочевого пузыря им, как правило, назначаются отдельные УЗИ.
Особенности женского УЗИ
Вариантов, когда врачи назначают УЗИ органов малого таза много:
- гинеколог в ходе визуального осмотра не смог определить причину жалоб;
- вы планируете сделать аборт, установить внутриматочную спираль или хирургически лечить матку и яичники — УЗИ поможет избежать осложнений;
- для профилактики, вне зависимости от возраста — так можно найти заболевания на самом раннем этапе, пока симптомы ещё незаметны.
Кроме того, УЗИ малого таза также назначают перед операциями над соседними органами — прямой кишкой, мочевым пузырём, почками, поджелудочной железой.
Наиболее точные результаты даст трансвагинальное УЗИ — оно помогает диагностировать практически все заболевания женской половой системы:
- эндометриоз,
- миома матки,
- кисты,
- опухоли матки,
- аномальное развитие органов,
- полипы эндометрия,
- непроходимость труб,
- спайки внутренних органов,
- замершая или внематочная беременность.
Беременные часто делают трансабдоминальное УЗИ малого таза для контроля развития плода. Это достаточно безопасное исследование, которое не сможет навредить малышу. Именно на УЗИ малого таза можно рассмотреть пол будущего ребёнка.
Особенности мужского УЗИ
Мужчинам УЗИ малого таза назначают редко. Это связано с тем, что на нём, из-за особенностей физиологии, мало что можно различить. Органы расположены достаточно далеко и их сложнее рассмотреть. В малый таз мужчин входят мочевой пузырь, прямая кишка, предстательная железа и семенные пузырьки. Наружные половые органы мужчин при УЗИ малого таза не осматривают. Часто врач рекомендует отдельное исследование мочевого пузыря или простаты, а не полный осмотр всего малого таза.
Однако, в некоторых случаях предпочтительней именно общий осмотр. Доктор назначит ультразвуковое исследование малого таза, если у вас:
- болезненные и частые мочеиспускания,
- постоянное ощущение наполненности мочевого пузыря,
- неестественные выделения из уретры,
- хронические заболевания простаты.
Такой тип обследования будет необходим при проблемах с потенцией. А если у вас были заболевания, передающиеся половым путём, то его необходимо проходить регулярно, во избежание осложнений.
Осмотр проводится трансабдоминально и ректально. В первом случае можно рассмотреть мочевой пузырь и семенники, а во втором — предстательную железу. После получения снимков нужно провести более точные обследования: сдать кровь и анализ на мочу, сделать спермограмму и компьютерную томографию.
Что нужно знать об ультразвуковом исследовании малого таза?
Подготовка к УЗИ зависит от его типа:
- при трансабдоминальном исследовании должен быть полностью наполненный мочевой пузырь;
- при трансректальном исследовании он должен быть наполнен наполовину, а кишечник очищен;
- при трансвагинальном мочевой пузырь и кишечник должны быть пусты.
Для этого можно за час-полтора до визита к врачу выпить около литра воды. Перед трансректальным УЗИ желательно сделать клизму для очищения прямой кишки.
За два-три дня до исследования следует исключить из рациона все продукты, повышающие газообразование: богатые клетчаткой овощи (капусту, лук, редис), бобовые, хлеб, каши, кисломолочные продукты. Можно за один-два дня начать принимать сорбенты и ветрогонные препараты.
Не забудьте провести гигиенические процедуры перед визитом к врачу. Захватите с собой полотенце, чтобы вытереть гель с тела, и простынь, чтобы положить её на кушетку. Для большего комфорта можно подобрать такую одежду, которую будет легко снять или отодвинуть для проведения осмотра: широкую футболку, юбку или свободные штаны. И не забудьте захватить заключения с предыдущих ультразвуковых исследований: врач сразу же сможет отследить динамику и назначить дальнейшие осмотры.
Загиб матки: мифы и проблемы

В норме матка не является статичной и может незначительно менять свое местоположение. Если это временно, то можно не беспокоиться. Если же матка постоянно находится в непривычной для нее позиции, то врачи говорят о загибе. При этом загиб может быть как совершенно незаметным для репродуктивного здоровья, так и привести к бесплодию.
Правильная анатомия
При отсутствии патологий матка расположена в глубине малого таза и находится в одной плоскости со своей шейкой. Она закреплена связками, которые состоят из плотной соединительной ткани.
Анатомически правильное расположение матки способствует тому, чтобы во время полового акта сперматозоиды могли максимально легко и быстро проникнуть в маточные трубы и встретиться с яйцеклеткой. Так зарождается новая жизнь. При выраженном загибе сперматозоидам сложно проникнуть внутрь, что повышает риск развития бесплодия.
Виды загиба матки
Гинекологи различают несколько позиций загиба матки, в том числе:
- ретрофлексия, когда матка отклоняется назад, ближе к прямой кишке;
- латерофлексия, которая характеризуется загибом матки в левую или правую сторону, к яичникам;
- антефлексия — отклонение матки вперед, в сторону мочевого пузыря, при этом тело матки и шейка образуют тупой угол;
- гиперантефлексия — перегиб матки, когда значительно уменьшается угол между шейкой матки и ее телом;
- антеверсия — загиб матки вперед, затрагивающий шейку.
Также матка может поворачиваться вокруг продольной оси и перекручиваться.
Любой вид загиба матки требует наблюдения врача и периодических осмотров в клинических условиях. Только при участии опытного гинеколога можно быть уверенной в том, что половая жизнь будет приносить только радость и удовольствие, а беременность наступит в желаемый период времени.
Куда обращаться при загибе матки?
Если вам уже диагностировали загиб матки или имеются подозрения на наличие этой патологии, то самое главное — найти клинику и специалиста, который проведет диагностику и подробно расскажет, стоит ли в вашем случае беспокоиться по поводу этого состояния. Выбирайте только надежные клиники, где обследование проводится при помощи современного оборудования, а в штате работают врачи-гинекологи с большим и успешным опытом работы.
Один из таких медцентров — «Первоцвіт» в Ирпень. Особое внимание в клинике уделяется защите женского здоровья и материнства. При наличии проблем в этой области высококвалифицированные гинекологи предлагают максимально эффективные решения в сочетании с экономией вашего времени. Современное оснащение клинико-диагностической лаборатории, которая имеет международный сертификат качества, позволяет пациентам получать результаты исследований в день обращения.
Главная цель гинекологов «Первоцвіт» — выслушать пациентку, помочь и поддержать ее без навязывания ненужных методов диагностики и лечения, что нередко наблюдается в других клиниках.
При загибе матки врач выяснит, нуждаетесь ли вы в лечении, и что необходимо предпринять для скорейшего наступления беременности, если вы ее планируете. Также гинеколог посоветует определенные позы во время полового акта, которые будут способствовать зачатию. Позы подбираются в зависимости от вида загиба матки, поэтому самостоятельно, при помощи статей из интернета, это сделать не получится.
Симптомы загиба матки
Признаки, указывающие на неправильное местоположение матки, достаточно разнообразны и могут совпадать с симптомами других гинекологических заболеваний. Отложите все свои дела на потом и запишитесь к гинекологу при наличии следующих симптомов:
- сильные боли во время менструации;
- периодические изменения объема менструальных выделений в сторону увеличения или уменьшения;
- обилие сгустков в менструальных выделениях;
- мажущие межменструальные выделения;
- дискомфорт во время полового акта;
- проблемы с мочеиспусканием и дефекацией;
- невозможность забеременеть при регулярной половой жизни, продолжающейся не менее года.
В некоторых случаях загиб матки удается обнаружить при осмотре пациентки на гинекологическом кресле, при помощи пальпации. Также для диагностики применяется УЗИ.
Причины загиба матки
Загиб матки может быть врожденным и приобретенным. Врожденная форма этой патологии в большинстве случаев не препятствует зачатию и вынашиванию ребенка. Если загиб матки формируется в течение жизни женщины, то чаще всего его причиной становятся следующие факторы:
- заболевания, передающиеся половым путем;
- эндометриоз (разрастание внутреннего слоя матки за ее пределами);
- аднексит (воспаление яичников и маточных труб);
- хирургические вмешательства в брюшной полости;
- опущение матки;
- заболевания органов малого таза;
- чрезмерные физические нагрузки, в том числе переизбыток занятий фитнесом.
Лечение загиба матки
Терапия при загибе матки проводится с целью профилактики патологической беременности и бесплодия. Если причиной неправильного местоположения матки являются спайки, образовавшиеся в результате заболеваний или операций, может потребоваться их рассечение. Передовое оборудование и современные техники хирургического лечения, применяемые в «Первоцвіт», обеспечивают минимум травматичности и быстрое восстановление пациентки после вмешательства.
Для рассасывания спаек также применяются медикаментозные препараты и лечебная гимнастика, которой пациентку обучит врач-гинеколог. Кроме того, применяются физиотерапевтические методы лечения. Специалист даст ряд советов по приемлемой интенсивности физических нагрузок, питанию, допустимым видам отдыха и другим не менее важным вопросам. Все это будет способствовать профилактике рецидива загиба матки, позволит вам жить яркой, полноценной жизнью и становиться мамой тогда, когда этого хочется.
Будьте внимательны к своему здоровью и не забывайте регулярно посещать гинеколога!
Изменения в организме женщины при беременности
С самых первых дней беременности организм беременной женщины подвергается глубоким преобразованиям. Эти преобразования являются результатом слаженной работы практически всех систем организма, а также результатом взаимодействия организма матери с организмом ребенка.
Во время беременности многие внутренние органы подвергаются значительной перестройке. Эти изменения, носят адаптативный характер, и, в большинстве случаев, недолговременны и полностью исчезают после родов. Рассмотрим изменения основных систем жизнедеятельности организма женщины во время беременности.
Дыхательная система во время беременности работает усиленно. Частота дыхания увеличивается. Связано это с увеличением потребности организма матери и плода в кислороде, а также в ограничении дыхательных движений диафрагмы из-за увеличения размеров матки, занимающей значительное пространство брюшной полости.

о снабжения тканей питательными веществами и кислородом. Во время беременности резко уменьшается сеть сосудов матки, влагалища, молочных желез. На наружных половых органах, во влагалище, нижних конечностях нередко наблюдается расширение вен, иногда образование варикозных узлов. ЧСС во второй половине беременности снижается. Принято считать, что подъём АД свыше 120-130 и понижение до 100 мм.рт.ст. сигнализируют о возникновении осложнений беременности. Но важно иметь данные об исходном уровне АД. Изменения со стороны системы крови. Во время беременности усиливается кроветворение, возрастает количество эритроцитов, гемоглобина, плазмы и ОЦК. ОЦК к концу беременности возрастает на 30-40%, а эритроцитов—на 15-20%. У многих здоровых беременных наблюдается небольшой лейкоцитоз. СОЭ во время беременности возрастает до 30-40. В свёртывающей системе происходят изменения, которые способствуют гемостазу и предотвращению значительной кровопотере при родах или отслойке плаценты и в раннем послеродовом периоде.
Почки во время беременности работают усиленно. Они выделяют продукты распада веществ из организма матери и плода (продукты жизнедеятельности плода через плаценту переходят в кровь матери).

Наиболее значительные изменения, однако, происходят в половых органахбеременной женщины. Эти изменения подготавливают половую систему женщины к родам и кормлению ребенка.
Матка беременной женщины значительно увеличивается в размерах. Ее масса возрастает с 50 г. – в начале беременности до 1200 г. – в конце беременности. Объем полости матки к концу беременности увеличивается более чем в 500 раз! Кровоснабжение матки значительно увеличивается. В стенках матки увеличивается количество мышечных волокон. Шейка матки заполняется густой слизью, закупоривающую полость канала шейки матки. Маточные трубы и яичники также увеличиваются в размерах. В одном из яичников наблюдается «желтое тело беременности» – место синтеза гормонов поддерживающих беременность.
Стенки влагалища разрыхлятся, становятся более эластичными.
Наружные половые органы (малые и большие половые губы), так же увеличиваются в размерах и становятся более эластичными. Разрыхляются ткани промежности. Кроме того, наблюдается увеличение подвижности в суставах таза и расхождение лобковых костей. Описанные выше изменения половых путей имеют крайне важно физиологическое значение для родов. Разрыхление стенок, увеличение подвижности и эластичности половых путей увеличивает их пропускную способность и облегчает продвижение по ним плода при родах.
Кожа в зоне половых органов и по срединной линии живота обычно становится более темного цвета. Иногда на коже боковых частей живота образуются «растяжки», которые после родов превращаются в белесоватые полоски.
Молочные железы увеличиваются в размерах, становятся более упругими, напряженными. При надавливании на сосок наблюдается выделения молозива (первого молока). Изменения костного скелета и мышечной системы. Увеличение концентрации в крови гормонов релаксина и прогестерона способствуют вымыванию кальция из костной системы. При этом достигаются две цели. С одной стороны это способствует уменьшению жесткости соединений между костями таза (особенно лобкового соединения) и повышению эластичности тазового кольца. Повышение эластичности таза имеет большое значение в увеличении диаметра внутреннего костного кольца в первом периоде родов и дальнейшему снижению сопротивления родового тракта движению плода во втором периоде родов. Во-вторых, кальций, вымываемый из костной системы матери, идет на строительство скелета плода.
Следует отметить, что соединения кальция вымываются из всех костей материнского скелета (включая кости стопы и позвоночника). Как было показано ранее, вес женщины увеличивается в течение беременности на 10 -12 кг. Эта дополнительная нагрузка на фоне уменьшения жесткости костей способна вызвать деформацию стопы и развитие плоскостопия. Смещение центра тяжести тела беременной за счет увеличения веса матки может привести к изменению кривизны позвоночника и появлению болей в спине и в костях таза. Поэтому для профилактики плоскостопия беременным рекомендуется носить удобную обувь на низком каблуке. Желательно использовать супинаторы, поддерживающие свод стопы. Для профилактики болей в спине рекомендуются специальные физические упражнения, способные разгрузить позвоночник и крестец, а также ношение удобного бандажа. Несмотря на увеличение потерь кальция костями скелета беременной женщины и увеличение их эластичности, структура и плотность костей (как это бывает при остеопорозе у пожилых женщин).
Изменения в нервной системе. В первые месяцы беременности и в конце её происходит понижение возбудимости коры головного мозга, которое достигает наибольшей степени к моменту наступления родов. К этому же периоду возрастает возбудимость рецепторов беременной матки. В начале беременности наблюдается повышение тонуса блуждающего нерва, в связи, с чем нередко возникают различные явления: изменения вкуса и обоняния, тошнота, повышенное выделение слюны и т.д.
В деятельности эндокринных желез происходят существенные изменения, способствующие правильному течению беременности и родов. Изменения массы организма. К концу беременности вес женщины увеличивается примерно на 10-12 кг. Эта величина распределяется следующим образом: плод, плацента, оболочки и околоплодные воды – примерно 4,0 – 4,5 кг, матка и грудные железы –1,0 кг, кровь – 1,5 кг, межклеточная (тканевая) жидкость – 1 кг, увеличение массы жировой ткани тела матери – 4 кг.
Подготовила: заведующая отделением патологии беременности Воробьева Тересса Ивановна.