Пять действенных методов профилактики тромбов в сосудах
Тромботические осложнения в онкологии: профилактика и лечение
- КЛЮЧЕВЫЕ СЛОВА: тромбоз, химиотерапия, тромбообразование, Фрагмин
Абсолютная частота верифицированных тромботических осложнений при раке колеблется от стандартной, как для здоровой популяции данного возраста (для женщин после операции с нодуснегативным РМЖ она менее 0,2%) до 30,7% (рак поджелудочной железы), и составляет в среднем около 15% (2,3). В реальности она, по-видимому, еще выше, так как венозные тромбозы/эмболии зачастую протекают асимптоматично или с минимальными клиническими проявлениями. Риск этих осложнений, будучи максимальным в первые месяцы после диагностики опухоли, несколько снижается со временем, но остается значительно выше популяционной нормы. По данным исследования, проведенного в Нидерландах даже в случае успешного лечения опухоли риск тромбоэмболии возвращается к популяционному уровню лишь через 15 лет от момента постановки диагноза.
Что же лежит в основе склонности онкологических больных к тромбозам? В целом ряде случаев это комбинация факторов. Опухолевые клетки способны выделять тканевой тромбопластин и опухолевый прокоагулянт (цистеиновая транспептидаза). Иммунный ответ на наличие опухоли сопровождается ростом содержания провоспалительных цитокинов (фактор некроза опухоли, интерферон гамма), способных повреждать эндотелий, снижая его противотромботические свойства. Прогрессии тромбоза способствует цитостатическая и гормональная терапия, повреждающая как опухолевые клетки с выходом прокоагулянтных субстанций в кровоток, так и эндотелий сосудов. В значительной мере увеличивают риск тромбоза оперативные вмешательства. Да и сам по себе рост опухоли может создавать условия для тромбообразования за счет замедления кровотока при сдавлении сосудов и их инфильтрации. Как следствие, весомая часть онкологических больных подвержена венозной тромботической болезни (тромбозы глубоких вен голени/тромбоэмболии легочной артерии) (4).
Венозная тромботическая болезнь у больных с распространенными опухолями повышает риск смерти в течение полугода на 60% в сравнении с пациентами сходной распространенности рака, но не имеющих тромботических осложнений (5). Это статистически значимо снижает медиану общей выживаемости, а также увеличивает затраты, связанные с лечением. В то же время разработке эффективной противотромботической стратегии онкологических больных препятствует разнообразие факторов риска тромбообразования. Дополнительные трудности в ее реализации создают противоопухолевые воздействия (операции, химиотерапия), повышающие риск кровотечений за счет повреждения сосудов и тромбоцитопении. C 1970-х годов в клиническую практику последовательно входят различные методы лечения и профилактики тромботических осложнений. Исторически первыми использовались антиагреганты, затем с возрастающим успехом стали применяться низкие дозы нефракционированных гепаринов (НГ) и стандартные (низкие) дозы антивитаминов К. В то же время по данным исследования FRONTLINE (фундаментальное исследование тромбозов в онкологии), если половина оперированных больных с неоплазиями получает рутинную тромбопрофилактику, то в группе больных без операции онкологи применяют антикоагулянты менее чем в 5% случаев (6). Причиной этого является недооценка риска тромботических осложнений и высокая частота кровотечений при применении антикоагулянтов при раке. Достаточно мало исследований посвящено выявлению факторов риска тромбозов внутри группы онкологических больных, позволивших определить максимально угрожаемые когорты пациентов с целью ограничить потенциально опасное лечение. В некоторых из подобных исследований дополнительными факторами риска признаны госпитализация, наличие тромбозов в анамнезе или указание на высокий семейный риск тромбообразования, химиотерапия, повышение температуры, особенно на фоне реакции воспаления (высокий уровень СРБ) (7). По данным немецкого регистрационного исследования отсутствие перечисленных факторов риска сопровождалось риском тромбозов 2,3%, в то время как наличие всех факторов увеличивало эту вероятность до 72% (8). Цитируемые данные свидетельствуют о необходимости разработки и применения действенных методов профилактики тромбозов у онкологических больных.
Профилактика в группах максимального риска
Госпитализированные больные. Факт госпитализации у онкологических больных может дополнительно увеличить риск тромбозов за счет эффекта иммобилизации, катетеризации центральной вены и проведения потенциально тромбогенного лечения (химиотерапия) даже без оперативного вмешательства. Если онкологические больные госпитализируются по общетерапевтическим показаниям, то максимальным добавочным риском для них являются терминальная стадия застойной сердечной недостаточности, хронические обструктивные заболевания легких и сепсис. Добавление к этой комбинации таких факторов, как преклонный возраст и тромботическая болезнь в анамнезе, делает риск тромбозов чрезвычайно высоким.
Интракавальные фильтры. В ряде случаев геморрагические осложнения или их высокий риск (планируемое оперативное вмешательство, метастазы в ЦНС, тромбоцитопения) позволяют использовать для предотвращения тромбоэмболий лишь механические средства (кавальные фильтры). Этот метод признается не всеми экспертами в связи с высоким риском повторных тромбозов вен нижних конечностей без системной антикоагулянтной терапии и отсутствием подтвержденных данных о продлении жизни в случае распространенных опухолей (9). Если фильтр все же был установлен, то некоторые авторы рекомендуют немедленно восстанавливать системную антикоагулянтную терапию после купирования кровотечения или снижения его риска (10).
Антикоагулянтная терапия. В нескольких контролируемых исследованиях применение НГ или низкомолекулярных гепаринов (НМГ) (дальтепарин, эноксапарин) (11, 12) позволяло снизить частоту тромбозов/тромбоэмболий в сравнении с плацебо в группе общетерапевтических больных. В самом крупном исследовании PREVENT (12), включившим 3706 пациентов, назначение дальтепарина позволило практически вдвое (5,0% против 2,8%) снизить частоту симптоматических тромбозов или смерти в сравнении с плацебо (р=0,0015). Двое больных в контрольной группе (ни одного в группе дальтепарина) к концу исследования погибли от тромбоэмболии легочной артерии. В исследовании по прямому сравнению НГ и НМГ (эноксапарин) у 877 госпитализированных больных применение НМГ сопровождалось, по данным венографии, значимо меньшей частотой тромбозов, а также гибели больных (15% против 22%, р=0,04). Эти данные подтверждает ретроспективный анализ, сравнивающий эффективность тромбопрофилактики эноксапарином и НГ у госпитализированных пациентов. Частота тромбозов в группе НМГ составила 1,7% против 6,3% в группе НГ (p
Новости
Профилактика тромбов в сосудах
Тромбоциты — одни из элементов нашей крови. Их естественное предназначение — образование своеобразной «пробки» при нарушении целостности сосуда. Если появляется ранка, тромбоциты склеиваются между собой, образовывая небольшой сгусток крови, и закрывают место разрыва. Именно так осуществляется механизм прекращения кровотечения. Иногда этот самый механизм даёт сбой, и в организме начинается тромбоз.
Тромбоз — это хроническое пожизненное образование скоплений тромбоцитов в сосудах, отделах сердца, головном мозге, других органах.

Причины образования тромбов в сосудах могут быть самые разнообразные: наследственность; неправильный рацион; сгущение крови; курение и алкоголь; малоподвижный образ жизни; проблемы со свёртываемостью крови; частые стрессы, напряжение; варикозное расширение вен; атеросклероз артерий; онкологические заболевания и перенесённая химиотерапия; послеоперационный период реабилитации; врождённые или приобретённые патологии; инфекционные заболевания; ИППП; приём гормональных, противозачаточных препаратов;
Как предотвратить образование сгустков крови? Основные советы по профилактике следующие:
-Нормализовать физическую нагрузку. Каждый день делать упражнения, чтобы привести сосуды в тонус и восстановить кровообращение. Если работа сидячая, то стараться утром и вечером делать зарядку или физкультуру, заняться гимнастикой или посещать спортзал.
-Чаще бывать на свежем воздухе. Так кровь обогащается кислородом, что благоприятно влияет на работу всего организма.
-Полный отказ от вредных привычек. Алкоголь и табак разрушают стенки сосудов, делают их тонкими и хрупкими.
-Не носить узкую, сдавливающую одежду. В передавленной области могут травмироваться капилляры и скопиться тромбоциты.
-Сменить привычное питание, соблюдать специальную диету. Продукты должны быть специально подобраны, учитывая индивидуальные особенности вашего организма и конкретно вашего случая образования тромба.
-Приём медикаментов для разжижения крови и улучшения состояния сосудов, их укрепления. Как правило, назначают комплекс витаминов и антикоагулянты.
Медикаментозная профилактика.
Если в теле уже есть тромбы, бороться с ними нужно уже медикаментозными способами. Вещества, разжижающие кровь, называются антикоагулянты. Конкретный препарат и схему его приёма вам выпишет лечащий врач, к которому нужно будет регулярно ходить за консультацией. Если тромбоз вызван употреблением медикаментов, то первый шаг к восстановлению — больше их не принимать.
Медикаментозная профилактика направлена исключительно на улучшение состояния кровеносной системы: витамины укрепляют стенки сосудов изнутри и снаружи, антикоагулянты разжижают кровь.
Помните, что несвоевременно начатое лечение может привести к инфаркту или инсульту. Если тромб отрывается и «гуляет» по телу, он может остановиться и закупорить сосуд, ведущий к одному из жизненно важных органов. Тромбоэмболия легочной артерии часто приводит к летальному исходу. Последствия страшны, поэтому при появлении первых же признаков не медлите с обращением к доктору, он то и подскажет, как избежать осложнений.
Народные средства профилактики
Чтобы не прибегать к медицинским препаратам, существуют народные методы, как избавиться от тромбоза. Основной способ лечения — травяные чаи и настойки. Существует множество легкодоступных растений, которые по своей сути являются естественными антикоагулянтами. Употребление этих напитков положительно влияет на ликвидацию сгустков.
Например, черника, калина, смородина, облепиха, малина — разлепляют тромбы.
Укрепить артерии, вены, капилляры помогут почки берёзы, листья и цвет липы, боярышник, укроп, шиповник и другие.
Диета, чтобы избежать тромбов
Все тромбоциты состоят из белка фибриногена. Он вырабатывается печенью, а потом превращается в фибрин. Именно фибрин играет основную роль при свёртывании крови.
С помощью правильно построенного рациона можно помогать своему организму разжижать и сгущать кровь. Например, чеснок, лосось, имбирь — естественные антикоагулянты. Есть продукты, регулирующие уровень фибриногена в крови: понижают или повышают и, соответственно, замедляют или ускоряют растворение скоплений тромбоцитов. Некоторые влияют на густоту и вязкость крови. Именно поэтому самое важное — придерживаться диеты и следить за тем, что попадает внутрь организма.
Список рекомендованных продуктов обширен:
лук — как ни странно, в этом доступном продукте содержатся вещества, которые мешают тромбоцитам слипаться воедино и помогают разжижать сформированные сгустки;
чеснок — содержит в себе мощный антикоагулянт ахоен, который используется для изготовления медикаментов;
рыба —Статистика показывает, что люди, каждый день съедающие хотя бы кусочек рыбы, в 2 раза реже получают инфаркты, чем те, кто рыбу не ест вовсе. Именно жирная рыба или рыбий жир в чистом виде имеют сильнейшее антитромботическое действие. Рыбий жир действует на тромбоциты так, что они просто теряют способность слепляться друг с другом;
оливковое масло — снижает клейкость бесцветных кровяных телец и мешает им слипаться;
овощи — основные враги тромбов. Свежие овощи и фрукты с высоким содержанием витамина C и клетчатки расклеивают скопления тромбоцитов и не дают им слипаться обратно.
Отказаться придётся от многих возлюбленных продуктов, но эффект того стоит: сахар;все мучные изделия;
Рекомендации специалистов
Врачи рекомендуют при первых же признаках тромбоза обращаться к специалисту за квалифицированной помощью. Так как тромбоз — это не самостоятельная болезнь, а лишь признак другого, более серьезного заболевания, вам необходимо пройти дополнительный осмотр, экспертизы и анализы. Врачи уж точно знают, как определить тромбоз и назначить верный курс лечения.
Заботьтесь о себе и своём здоровье. Не занимайтесь самолечением, ухудшить ситуацию просто, а избавляться от последствий придётся долго и трудно.
Занятия спортом и правильное питание — залог здорового организма!
УПРАЖНЕНИЯ ДЛЯ ПРОФИЛАКТИКИ ВЕНОЗНОГО ЗАСТОЯ В НИЖНИХ КОНЕЧНОСТЯХ
Застой крови в венах, как известно, наряду с повреждением стенки сосуда и активацией системы свертывания крови способствует развитию процессов тромбообразования.
Профилактика застоя крови в венах нижних конечностей может быть очень эффективной, если не лениться и хотя бы 10 минут в день посвятить своему здоровью. Любая физическая активность заставляет кровь бежать по венам быстрее.
Пациентам после травм, операций рекомендуется как можно раньше активизироваться, чтобы кровь в венах не застаивалась. Специалисты разработали специальные упражнения для профилактики венозного застоя крови. Они помогают мышцам и венам нижних конечностей. Мышечный насос – мощный двигатель вен. Наши упражнения заставят его работать активнее. Регулярная зарядка поможет Вашим ногам быть здоровыми.
Профилактика застоя крови в венах нижних конечностей

1. Сгибание и разгибание пальцев ног
Лежа на спине, сначала согните, потом разогните пальцы ног. Повторите по 15 раз, выполняйте задание несколько раз в день.
2. Пятки и кончики пальцев ног
Сядьте на стул, поставьте ноги прямо. Сначала поднимите пятки, а переднюю часть стопы прижмите к полу. Затем коснитесь пола пяткой, а кончики пальцев поднимите вверх. Это упражнение также нужно повторить 15 раз и выполнять несколько раз в день.
3

Для разминки пошагайте на месте. Поочередно поднимайте колени.
Выполняйте упражнение 1 минуту.
4

Поднимите одну ногу, вытяните носок, затем чередуйте сгибание и разгибание ноги в голеностопе.
Выполните упражнение 20 раз на каждую ногу.
5

Встаньте ровно, ноги параллельно полу. Медленно встаньте на цыпочки, затем опустите пятки на пол. И так 15 раз.
6

Сядьте на стул в удобное положение, поднимите одну ногу и сделайте круг в воздухе в вертикальной плоскости.
Повторите 20 раз.
7

Поднимите одну ногу и сделайте горизонтальное вращательное движение.
Выполните упражнение 3 раза по 30 секунд на каждую ногу.
8

В положении сидя, поочередно касайтесь земли/пола пальцами ног и пяткой.
Повторите упражнение 20 раз на каждую ногу.
9

В положении стоя, приподнимите одну ногу и нарисуйте в воздухе цифру «8».
Выполните упражнение 5-10 раз на каждую ногу.
Тромбоз глубоких вен
Тромбоз глубоких вен — патологическое состояние, развивающееся при образовании тромботических масс в глубоких (магистральных) венах ног.
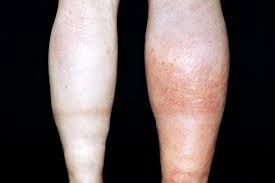
Так выглядит тромбоз глубоких вен – отечность и изменение цвета кожи
Глубокие вены, в отличие от поверхностных, имеют решающее значение для оттока венозной крови от нижних конечностей. По ним оттекает порядка 90% венозной крови. Тромбирование этих сосудов чревато не только нарушением венозного оттока, но и возможностью распространения тромбоза вверх – на вены таза и забрюшинного пространства, а также — отрывом фрагмента тромба с последующими тромбоэмболическими осложнениями в виде тромбоэмболии легочной артерии и смертью. В отличие от тромбофлебита поверхностных вен, протекающего достаточно доброкачественно, тромбоз глубоких вен сопровождается длительной нетрудоспособностью и приводит к фатальным тромбоэмболиям легочной артерии (ТЭЛА).
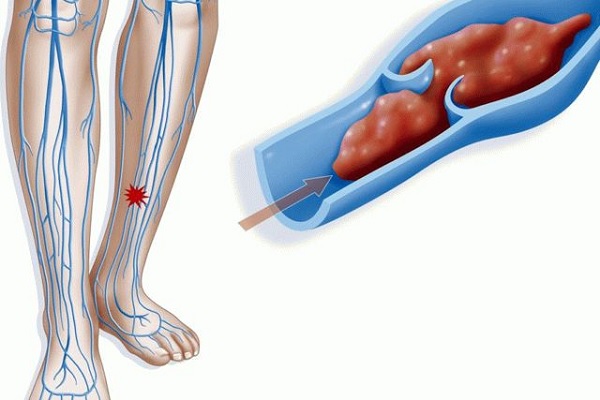
Эпидемиологические данные указывают, что на 10 000 хирургических пациентов приходится не менее 39 случаев тромбоэмболий легочной артерии, из которых 11 заканчивается летально. Венозный тромбоз может возникать при целом ряде заболеваний, при травмах нижних конечностей, а также – самостоятельно, в результате длительной гиподинамии. Первыми проявлениями тромбоза глубоких вен ног часто служит появление распирания и стянутости в икроножных мышцах, боль в мышцах при движениях стопой. Острая, резкая боль в икроножных мышцах возможна, но не характерна.
Факторы риска тромбоза глубоких вен:
К «большим» факторам риска возникновения тромбоза глубоких вен ног, относят:
— возраст более 60 лет;
— продолжительная вынужденная гиподинамия или иммобилизация (обездвиживание);
— тромбоз глубоких вен или тромбоэмболия легочной артерии, произошедшие у пациента ранее;
— злокачественное опухолевое заболевание (любое);
— тяжелая инфекция, сепсис;
— наличие заболеваний, связанных с нарушением свертывания крови (наследственные тромбофилии);
— заболевания и состояния, сопровождающиеся повышением свертываемости крови (гиперкоагуляцией);
— сердечная недостаточность в стадии декомпенсации;
— наличие у пациента центрального венозного катетера.
Существуют и менее опасные, «малые» факторы риска развития тромбоза глубоких вен. К ним относят:
— ожирение (с индексом массы тела более 30);
— сердечно-сосудистая недостаточность в стадии компенсации;
— травма (любая, в том числе – нижних конечностей);
— варикозная болезнь с венозной недостаточностью;
— беременность и ближайший послеродовый период;
— прием оральных контрацептивов;
— заместительная гормональная терапия женскими половыми гормонами;
— перенесенные в ближайшее время оперативные вмешательства, в особенности – «большие» операции под наркозом;
— длительные путешествия в недавнем прошлом.
У пациентов, чей возраст менее 40 лет, не имеющих факторов риска или при наличии одного из «малых» факторов риска, вероятность развития тромбоза глубоких вен низка. Напротив, у больных старше 40 лет, имеющих более одного «малого» фактора риска, либо у пациентов старше 40 лет с любым «большим» фактором риска, вероятность развития тромбоза глубоких вен следует оценивать как высокую. В этих случаях, перед выполнением операции проводятся меры, направленные на профилактику венозного тромбоза, либо от операции следует воздержаться.
Наиболее действенные мероприятия по профилактике венозного тромбоза во время операции и после нее – использование компрессионного трикотажа и антикоагулянтных препаратов.
Диагностика тромбоза глубоких вен
Методом выбора в диагностике тромбоза глубоких вен, большинство специалистов ультразвуковое ангиосканирование – УЗИ вен. Чем ранее будет выполнено это исследование, тем раньше будет назначено лечение. Ориентироваться на «старые» критерии, такие как боль в икроножных мышцах, крайне не рекомендовано. Для быстрой, своевременной и нетравматичной оценки состояния венозной системы, использование ультразвукового исследования сосудов оказалось самым эффективным. Следует помнить, что УЗИ сосудов – это оператор-зависимый метод, то есть интерпретация результатов исследования сильно зависит от оператора – лица, выполняющего УЗИ. Обращайтесь к грамотным специалистам, умеющим выполнять УЗИ глубоких вен!

УЗИ при тромбозе глубоких вен – самое главное исследование!
Для пациента важно помнить, что раннее обращение на УЗИ сосудов к флебологу позволит своевременно поставить диагноз и начать лечение. На фоне адекватного лечения тромбоза глубоких вен, лишь в 5% случаев развивается тромбоэмболия легочной артерии. Напротив, при несвоевременно и (или) неправильно назначенном лечении, ТЭЛА развивается часто и нередко ведет к летальному исходу.
Лечение тромбоза глубоких вен
Лечение тромбоза глубоких вен, как правило, начинают в стационаре.
При лечении всех пациентов с тромбозом глубоких вен необходимо решить кардинальный вопрос – о проведении тромболизиса – лечения, направленного на растворение тромба. Тромболизис может быть системным (общим) и селективным. Несвоевременное обращение за медицинской помощью приводит к тому, что «золотое» время для проведения тромболизиса оказывается упущенным. Тромболизис является единственным методом лечения, который приводит к полному растворению тромба и сохранению венозных клапанов. В дополнение к тромболизису, либо вместо него (при наличии противопоказаний) проводится лечение антикоагулянтами, компрессионная терапия, иногда – установка кава-фильтра. Антикоагулянтная терапия может быть весьма продолжительной и проводиться достаточное длительное время после выписки из стационара.
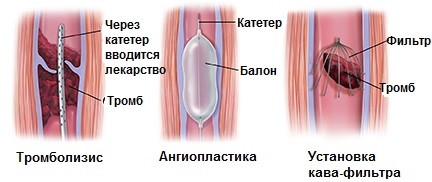
Методы лечения тромбоза глубоких вен
После перенесенного тромбоза глубоких вен может возникнуть осложнение, называемое посттромботическим синдромом (постромботической болезнью). Постромботическая болезнь возникает при повреждении клапанов глубоких вен, контролирующих направление кровотока. Постромботическая болезнь наиболее часто проявляется постоянным отеком пораженной конечности, болью в ней, а также изменением цвета больной нижней конечности. Нередко образование венозных язв.
Важные признаки, позволяющие заподозрить у себя тромбоз глубоких вен:
- боль в икроножных мышцах ноги, как правило – одной;
- болезненность при нажатии на икроножные мышцы, при дотрагивании до больной ноги;
- болезненность в ноге при ходьбе или движениях в голеностопном суставе;
- увеличение объема пораженной ноги, как правило, начинающееся с голени;
- изменение цвета кожи пораженной ноги (неяркое покраснение, иногда – синеватым или фиолетовым оттенком).
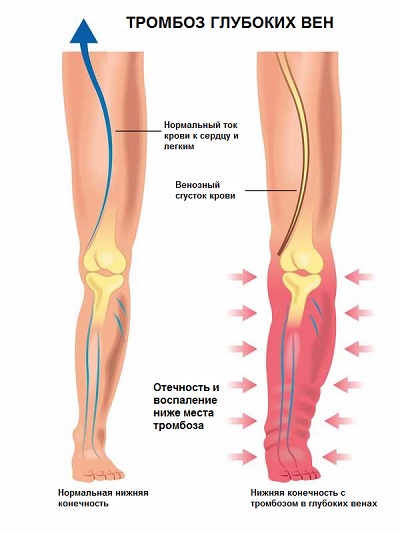
Проявления венозного тромбоза в глубоких венах
Часто, на ранних стадиях развития тромбоза глубоких вен симптоматика отсутствует! Симптомы могут появляться внезапно, а могут развиваться постепенно – иногда – в течении нескольких недель.
Хирурги-флебологи Медицинского Инновационного Флебологического Центра в Твери имеют большой опыт диагностики любых заболеваний вен, в том числе – венозных тромбозов. Мы выполняем ультразвуковое ангиосканирование сами, не перенаправляя пациентов к «УЗИ-стам». Своевременное обращение на УЗИ сосудов (ультразвуковое ангиосканирование) позволяет своевременно поставить диагноз тромбоза глубоких вен и назначить правильное лечение, а иногда – спасти жизнь!
Пять действенных методов профилактики тромбов в сосудах
Министерство здравоохранения Астраханской области
ГБУЗ АО «Центр медицинской профилактики»

ПРОФИЛАКТИКА ИНСУЛЬТА
г. Астрахань
ИНСУЛЬТ – это острое нарушение мозгового кровообращения (ОНМК), при котором нарушается речь, движение в руке или ноге, человек может стать инвалидом и даже погибнуть. Инсульт бывает двух типов: ишемический (80-90%) случаев и гемморагический (10-20%).
 ИШЕМИЧЕСКИЙ ИНСУЛЬТ – это гибель участка мозга в результате закупорки питающей его артерии.
ИШЕМИЧЕСКИЙ ИНСУЛЬТ – это гибель участка мозга в результате закупорки питающей его артерии.
ГЕММОРАГИЧЕСКИЙ ИНСУЛЬТ – это кровоизлияние в мозг в результате разрыва сосуда.
В каждом случае причину инсульта устанавливают индивидуально. Может быть выявлена какая-то одна причина из перечисленных ниже либо их сочетание.
АТЕРОСКЛЕРОЗ магистральных артерий головы, приводящий к сужению и закупорке отложениями холестерина сонных или позвоночных артерий на шее или внутримозговых сосудов.
ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ без постоянного лечения приводит к повреждению сосудов мозга – к их выраженному сужению с развитием ишемического инсульта или их разрыву и кровоизлиянию в мозг.
БОЛЕЗНИ СЕРДЦА мерцательная аритмия, патология клапанов сердца, а также инфаркт миокарда приводят к образованию тромбов в сердце. Тромб может оторваться и перекрыть сосуд, питающий головной мозг.
НАРУШЕНИЕ СВЕРТЫВАЕМОСТИ КРОВИ приводят к образованию тромбов в сердце и сосудах. Оторвавшийся тромб может попасть в своды мозга и привести к инсульту.
КАК СНИЗИТЬ РИСК ИНСУЛЬТА
Своевременное выявление основных факторов риска инсульта позволит значительно снизить его вероятность. Существует также ряд факторов, дополнительно увеличивающих риск болезни.
И если на наследственность, отягощенную по инсульту или инфаркту миокарда, повлиять невозможно, то вредные привычки – курение, переедание, малоподвижный образ жизни – подвластны самому человеку.
АТЕРОСКЛЕРОЗ.
- При выявлении небольших атеросклеротических бляшек и при повышении уровня холестерина в крови необходимо максимально замедлить процесс атеросклероза, добившись снижения уровня холестерина в крови, соблюдая диету и/или принимая специальные лекарства.
- При выявлении значительных сужений магистральных артерий головы (более чем на 50%) атеросклеротические бляшки могут быть удалены хирургическим путем.
ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ.
- До 70% инсультов происходит на фоне изменений в сердце и в сосудах, вызванных артериальной гипертонией.
- Наиболее опасен в отношении инсульта не разовый подъем артериального давления (АД), а длительное его повышение и гипертонические кризы.
Добиться стойкого контроля за АД – трудная задача. Требуется достаточное количество времени на подбор действенной схемы лечения и строгое соблюдение пациентом лечебных рекомендаций.
- К сожалению, полностью излечить артериальную гипертонию невозможно, но можно успешно контролировать уровень АД, тем самым значительно снижая риск инсульта.
- Лечение гипертонической болезни должно быть постоянным. Лекарства от гипертонии действуют не только на уровень АД, но и на патологические процессы в сосудах, сердце и в головном мозге, поэтому их следует принимать и после достижения оптимального уровня АД.
БОЛЕЗНИ СЕРДЦА.
- Наличие мерцательной аритмии может быть показанием к назначению препаратов, снижающих свертываемость крови и препятствующих образованию тромбов. Трудности при проведении такого лечения – постоянный прием лекарств и необходимость периодически делать анализ крови – оправдывают себя тем, что в большинстве случаев лекарства хорошо переносятся, а риск инсульта значительно снижается.
- Своевременное и правильное лечение ишемической болезни сердца (ИБС) позволяет снизить риск инфаркта миокарда и такого его грозного осложнения, как инсульт.
- При наличии серьезных изменений клапанов сердца проводятся кардиологические операции.
- При любом заболевании сердца необходимо регулярное наблюдение кардиолога.
НАРУШЕНИЯ СВЕРТЫВАЕМОСТИ КРОВИ.
- Нормальное состояние крови и сосудистой стенки обеспечивает защиту организма от кровотечений и образования тромбов. Изменения свойств крови обычно незаметны для пациентов, но они часто выявляются при таких заболеваниях как атеросклероз, артериальная гипертония, сахарный диабет, ИБС.
- Прием лекарств, снижающих риск тромбообразования, во всем мире считается одним из наиболее эффективных и безопасных методов профилактики инсульта. Несмотря на необходимость длительного постоянного приема таких лекарств, польза от них значительно выше, чем возможные побочные эффекты.
МЕТОДЫ ОБСЛЕДОВАНИЯ которые может назначить врач для определения основных факторов риска инсульта или для подтверждения диагноза «инсульт».
Измерение артериального давления с записью цифр АД и частоты пульса в дневник. При необходимости АД измеряется в течение суток специальным прибором.
Биохимический анализ крови с оценкой уровня холестерина и его производных.
Коагулограмма и агрегация тромбоцитов – это анализ свертываемости крови, определение склонности к образованию тромбов и «склеиванию клеток крови».
Электрокардиография – исследует ритм сердца и выявляет признаки нарушения сокращения сердечной мышцы. При необходимости пациенту могут назначить холтеровское мониторирование, запись электрокардиограммы в течение суток.
Эхокардиография – это ультразвуковое исследование сердца для выявления патологии его клапанов, тромбов в сердце, последствий инфаркта миокарда, а также влияние на сердечную мышцу артериальной гипертонии.
 Ультразвуковое исследование сосудов, в которых наиболее часто образуются атеросклеротические бляшки или тромбы. В первую очередь исследуют сосуды на шее, при наличии показаний – внутримозговые сосуды. Выполняется ультразвуковая допплерография (УЗДГ), а при необходимости более информативное дуплексное (триплексное) сканирование. Ультразвуковые исследования безопасны и не имеют противопоказаний.
Ультразвуковое исследование сосудов, в которых наиболее часто образуются атеросклеротические бляшки или тромбы. В первую очередь исследуют сосуды на шее, при наличии показаний – внутримозговые сосуды. Выполняется ультразвуковая допплерография (УЗДГ), а при необходимости более информативное дуплексное (триплексное) сканирование. Ультразвуковые исследования безопасны и не имеют противопоказаний.

Спиральная компьютерная или магнитно-резонансная томография головного мозга (СКТ или МРТ). Это методы исследования головного мозга, позволяющие выявить участки поврежденной мозговой ткани (подтвердить перенесенный инсульт), а также обнаружить опухоли и другие изменения.
 Спиральная компьютерная или магнитно-резонансная ангиография (СКТА и МРА) – более сложные методы исследования сосудов, назначаемые при невозможности или недостаточности ультразвукового исследования. Лучевая нагрузка на современных аппаратах СКТ небольшая, а при МРТ она отсутствует вовсе, однако могут быть противопоказания к проведению этих исследований.
Спиральная компьютерная или магнитно-резонансная ангиография (СКТА и МРА) – более сложные методы исследования сосудов, назначаемые при невозможности или недостаточности ультразвукового исследования. Лучевая нагрузка на современных аппаратах СКТ небольшая, а при МРТ она отсутствует вовсе, однако могут быть противопоказания к проведению этих исследований.
ОБСЛЕДОВАНИЕ И ЛЕЧЕНИЕ
ДОЛЖЕН НАЗНАЧИТЬ ВРАЧ!
Даже самым современным лекарствам не под силу в одиночку справиться с недугами.
Успешная профилактика инсульта возможна только при изменении образа жизни – схемы питания, режима труда и отдыха, увеличении физической активности.
Важно помнить, что если факторы риска остаются без внимания, то патологические процессы в организме, связанные с ними, будут развиваться, с каждым годом увеличивая вероятность сердечно-сосудистых осложнений, в том числе – инсульта.
Во всем мире ежегодно происходит 6 миллионов инсультов, из них 450 тысяч – в России. Таким образом, каждые полторы минуты у одного из жителей нашей страны случается инсульт. Частота заболевания варьирует в различных регионах от 460 до 560 случаев на 100 тысяч человек. В Москве ежегодно происходит примерно 36 тысяч инсультов, в Санкт-Петербурге – 12 тысяч случаев в год. В последние годы частота инсультов стала в 2-3 раза превышать частоту инфарктов миокарда.
Между тем именно профилактика инсульта играет важнейшую роль для его предотвращения, как и для предупреждения повторных инсультов. Так, снижение систолического давления при гипертонической болезни на 6-8 мм рт. ст. и диастолического на 3-4 мм рт. ст. снижает вероятность повторного инсульта на целых 28%.
Министерство здравоохранения Астраханской области
ГБУЗ АО «Центр медицинской профилактики»
414024, г. Астрахань, пл. Свободы/ул. Котовского д.2/6,
Тел. (факс) 8 (8512) 51-24-77, e—mail:kcvlimp_77@mail.ru
Что такое тромбоз и как его лечить
Как диагностировать, что может повысить риски тромбоза и есть ли профилактика
Тромбоз — это образования внутри кровеносных сосудов. Они могут возникать как в артериях, так и в венах, поражать как глубокие, так и поверхностные вены. Поэтому тромбозы бывают разными: тромботическую закупорку глубоких вен называют «тромбоз глубоких вен», а термины «тромбофлебит» или «варикотромбофлебит» применимы по отношению к поверхностным венам.

Григорий Анчиков
врач-флеболог и хирург Клиники современной косметологии Юлии Щербатовой.
«Тромб — это не всегда сгусток крови, как часто думают. Это может быть и капля жира, и оторвавшаяся атеросклеротическая бляшка, и воздушная пробка или сочетание нескольких из этих факторов», — говорит Григорий Анчиков, врач-флеболог и хирург Клиники современной косметологии Юлии Щербатовой.
Эксперт добавляет, что тромбозы глубоких вен опаснее, так как по ним проходит больший объем крови и в них чаще возникают тромбы с колеблющейся верхушкой. Риск того, что такой тромб оторвется и начнет движение в сторону сердца, высокий.

Кто может столкнуться с тромбозом?
В первую очередь в группе риска — люди с варикозной болезнью. Особенно те, кто ее не лечит.

Илья Сорокваша
флеболог и хирург сети клиник «Семейная»
«Среди прочих — беременные, пациенты с ожирением, пациенты принимающие оральные контрацептивы. Увеличивают риск образования тромбов и длительные перелеты, травмы, прием недостаточного количества жидкости», — рассказывает Илья Сорокваша, флеболог и хирург сети клиник «Семейная».

Дмитрий Рассказов
врач-флеболог и хирург клиники ЦИДК.
«Препятствие венозному оттоку создает повышенное внутрибрюшное давление, то есть натуживания. Поэтому осторожнее нужно быть с силовыми тренировками, когда поднимается большой вес. А плавание, велосипед и бег полезны для профилактики, потому что связаны с ритмичным сокращением икроножных мышц», — дополняет врач-флеболог и хирург клиники ЦИДК.

Какие существуют симптомы тромбоза и методы диагностики?
Течение тромбоза может быть бессимптомным, но такое бывает редко.
«Тромбофлебит проявляется уплотнением вены, покраснением и болезненностью при надавливании. Как правило, тромбофлебиту предшествует варикоз. Глубокие вены находятся между мышц, рядом с костями, поэтому, конечно, они играют основную роль в венозном оттоке. Тромбоз глубоких вен проявляется в распирающей боли и отеке. Обращайте внимание на малейшую боль в голенях и разницу в их размерах между друг другом», — объясняет Дмитрий Рассказов, врач-флеболог и хирург клиники ЦИДК.
Лучшие способы диагностики — ультразвуковое ангиосканирование (УЗАС), ангиография с введением контрастного вещества, КТ. Они помогают увидеть тромбы в сосудах и определить функционирование кровотока.

Помогает ли аспирин от тромбоза?
Раньше в качестве профилактики тромбоза врачи рекомендовали принимать аспирин в малых дозах для разжижения крови.
«Последнее крупное и законченное исследование, проводившееся среди десятков тысяч людей, доказало, что аспирин повышает риск кровотечений. Поэтому такая рекомендация теперь исключена», — говорит Дмитрий Рассказов.
Правда, что тромбоз может случиться с каждым?
К сожалению, да. Но на это должны быть веские причины — например, сопутствующие заболевания, осложнение которых может стать тромбооразование. К тому же, тромбофилия может передаваться по наследству, поэтому важно сдавать анализ на тромбофилию.
Самое опасное, что части оторвавшегося тромба могут попасть через сердце в легочные артерии. Это может привести к развитию инфаркта легкого, называемого тромбоэмболией легочных артерий (ТЭЛА). Если перекрыта значительная часть легочных артерий, то возможен летальный исход.
Врач-флеболог Евгений Илюхин говорит, что «массивная тромбоэмболия ветвей легочной артерии заканчивается летально в 30% случаев, почти у каждого десятого пациента с ТЭЛА это фатальное событие развивается в течение часа от появления первых симптомов — боли в груди, отдышке, затрудненном дыхании, обмороке, головокружении, учащенном дыхании».

Какую профилактику проводить и как лечить тромбоз?
Основная профилактика тромбоза — это проведение регулярной диспансеризации с целью исключения сопутствующей патологии, которая может привести к тромбообразованию. Если патологии нет, то важно наблюдать и лечить гиподинамию, двигаться, сбалансированно питаться. При длительном положении сидя нужно раз в час вставать и ходить, тянуть носки, совершать круговые движения стопой. Если есть варикоз, то нужно носить компрессионное белье, которое подбирается индивидуально с флебологом. Врачи говорят, что никакие мази не являются профилактикой тромбообразования.
Тромбофлебиты до колена лечатся амбулаторно, а выше, ближе к паховой области — хирургическим путем вроде «растворения» тромбов — тромболизиса. Имеет значение и характер самого тромба: если он плавающий, то важен постельный режим, а если он прикреплен к стенке сосуда, то нужно вести активный образ жизни и наблюдать за тромбом.
Во всех случаях основное лечение — прием препаратов-антикоагулянтов, которые снижают свертываемость крови и предотвращают образование новых тромбов.