Синдром БаддаКиари причины признаки диагностика как лечить прогноз
Цирроз печени:
причины и лечение
Цирроз печени (ЦП) — это конечная стадия многих заболеваний печени, среди которых хронические гепатиты, алкогольная и неалкогольная жировая болезнь печени. 1 ;Это процесс диффузного образования соединительной ткани, которая приводит к нарушению функции органа. Цирроз печени необратим, медикаментозное и немедикаментозное лечение цирроза печени, как правило, направлено на предотвращение прогрессирования процесса фиброзирования и профилактику развития осложнений. 1 Распространенность хронических гепатитов и жировой болезни растет, особенно среди людей трудоспособного возраста — цирроз становится не только медицинской, но и социально и экономически значимой проблемой. Распространенность заболевания на данный момент составляет более 20 миллионов. 2 В РФ ежегодно регистрируется около 200 тысяч новых случаев цирроза печени ежегодно. 2
Причины цирроза

По статистике, около 50% цирроза печени связаны со злоупотреблением алкоголя и развитием алкогольной болезни печени (АБП). 1 При этом у 25% из них отмечались вирусные гепатиты в анамнезе. 1
Среди других причин развития цирроза выделяют 2 :
- болезни обмена, связанные с избыточным накоплением железа, меди и других элементов;
- Аутоиммунные поражения;
- Первичный и вторичный билиарный цирроз;
- Заболевания сосудистой системы (болезнь Бадда-Киари);
- Длительный прием лекарственных препаратов, которые оказывают токсическое действие на печень;
- неалкогольная жировая болезнь печени (НАЖБП), которая связана с накоплением большого количества свободных жирных кислот в гепатоцитах (печеночных клетках), характеризуется хроническим течением и потенциальным прогрессированием от стадии к стадии: стеатоз — стеатогепатит — фиброз — цирроз (так же, как и алкогольная болезнь печени, однако вероятность развития цирроза при АЖБП в 10 раз выше). 5
Независимо от причины, развивается ЦП одинаково: нарушается дольковое строение печени с образованием узлов на месте разрушенных гепатоцитов— так называемых ложных долек.
- Мелкоузелковый — размеры фиброзных узлов не более 3 мм;
- Крупноузловой — узлы 3-5 мм;
- Cмешанный.
Симптомы цирроза
Клиника ЦП может быть очень разной — от полного отсутствия симптомов до появления признаков печеночной недостаточности, когда полностью нарушается работа печени 1 .
Чаще всего пациентов беспокоят:
Могут также наблюдаться:
- Зуд и пожелтение кожи
- Нарушения менструального цикла у женщин, импотенция у мужчин.
В дальнейшем появляются и другие симптомы, диагностику которых осуществляет врач
Диагностика
Диагностика цирроза печени начинается с клинического обследования, которое включает сбор жалоб и осмотр.
При осмотре врач может обнаружить внешние признаки ЦП 1 :
Покраснение на ладонях и стопах (пальмарная эритема)
Уменьшение волосяного покрова в подмышечных впадинах
У мужчин с циррозом печени может отмечаться гинекомастия — увеличение грудных желез. Причинами этого считаются сниженный уровень тестостерона и повышенный уровень эстрадиола (женского полового гормона) в крови за счет различных механизмов: усиления процессов ароматизации тестостерона в эстрадиол, а также повышения продукции глобулина, связывающего половые стероиды, и снижения, таким образом, уровня свободного тестостерона. 6,7
Позже возможно появление отеков, особенно на нижних конечностях, желтухи, развитие асцита — скопления свободной жидкости в брюшной полости.
При пальпации живота обнаруживается увеличение печени, нередко можно пропальпировать узловую поверхность органа, заостренный край. Однако в В конечной стадии болезни размеры печени могут уменьшиться, а селезенки — увеличиться. 1 Для подтверждения диагноза и установления стадии заболевания проводятся лабораторные, инструментальные исследования, также используются расчетные индексы.
- Стандартные биохимические анализы, которые определяют уровень билирубина, общего белка, протромбиновый индекс, сывороточное железо, ферритин и активность ферментов (АСТ, АЛТ, щелочная фосфатаза). Данные тесты неспецифичны, их отклонения могут наблюдаться и при других заболеваниях, но они помогают оценить степень нарушения функций печени.
- Общеклинические анализы крови могут выявить наличие анемии, снижения количества лейкоцитов, тромбоцитов, что может наблюдаться в том числе при ЦП.
- Тесты на вирусы гепатитов и возбудители других инфекций могут назначаться для определения потенциальной причины заболевания.
Использование тест-панелей, например, таких, как FibroTest, FibroIndex, Hepascore, может применяться для оценки стадии фиброза. Например, применение шкалы Fibrotest позволило избежать биопсии у 50% пациентов. 2
Для оценки степени тяжести ЦП и прогноза выживаемости чаще всего используют классификацию Чайлд-Пью. 2 Шкала, в которой учитываются результаты лабораторных тестов и клинические проявления, позволяет оценить степень функциональных нарушений и определить стадию болезни. Чем больше баллов, тем хуже прогноз. 2
Кроме пункционной биопсии, которая признана «золотым стандартом» для диагностики фиброза и цирроза, важную роль в диагностике играют методы визуализации печени. К ним относятся:
- УЗИ печени, органов брюшной полости и забрюшинного пространства. Наиболее доступный и достаточно информативный метод. Позволяет оценить анатомические и структурные особенности, форму, размеры, сосудистый рисунок. Судить о ЦП можно по увеличению размеров печени и по ее неоднородной структуре и неровному бугристому контуру. Также при циррозе печени на УЗИ могут отмечаться признаки портальной гипертензии: асцит, расширение вен воротной системы, увеличение селезенки. 1
- КТ, МРТ (компьютерная и магнитно-резонансная томография печени) — за счет выполнения большого количества тонких срезов дает полноценную информацию о структуре органа, наличии фиброзных узлов, ложных долек, дополнительных сосудов и т.д.
- Ультразвуковая эластометрия (аппарат FibroScan) может служить альтернативой биопсии тканей печени, так как дает возможность оценить плотность органа, возрастающую по мере увеличения процента соединительной ткани. 2
Полную картину заболевания может дать только комплексная диагностика, поэтому используется комбинация различных методов, которые иногда приходится повторять неоднократно.
Осложнения цирроза печени
Осложнения при ЦП могут представлять угрозу жизни пациента, потому их своевременная диагностика — одна из первоочередных задач врача.
Наиболее частое осложнение — в течение 10 лет формируется почти у 60% больных 3 . Его основные причины: повышение давления в системе воротной вены (портальная гипертензия) и недостаточное выделение натрия с мочой, что приводит к задержке жидкости. Развитие у пациента с циррозом асцита ассоцируется с неблагоприятным прогнозом и снижением качества жизни пациентов. Различают 3 степени тяжести этого состояния: от незначительного, который выявляется только при УЗИ, до напряженного, при котором асцит заметен невооруженным глазом 3 (живот сильно увеличивается в размерах, сосуды расширяются, кожа натягивается, становится сухой, шелушится).
Асцит может спровоцировать развитие других осложнений.
Спонтанный бактериальный перитонит
При асците может произойти инфицирование жидкости в брюшной полости, причем источник и путь заражения обычно установить не удается. Дополнительные факторы — дефекты в иммунной системе и проникновение микроорганизмов из кишечника в асцитическую жидкость.
Симптомы перитонита: резкие боли в животе, напряжение передней мышечной стенки, общие признаки воспаления, шок, почечная недостаточность, желудочно-кишечное кровотечение. Однако у каждого пятого пациента он может протекать бессимптомно. Прогноз неблагоприятный. 3
Гепаторенальный синдром (ГРС) характеризуется развитием почечной недостаточности на фоне тяжелых стадий ЦП. Гепаторенальный синдром является диагнозом исключения, то есть устанавливается после исключения других заболеваний, которые могли стать причиной поражения почек. Различают 2 типа гепаторенального синдрома — быстропрогрессирующий, который обычно связан с тяжелыми алкогольными гепатитами или развитием спонтанного бактериального перитонита, и медленнопрогрессирующий. Прогноз неблагоприятный при развитии любого типа ГРС 3 .
Это целый комплекс психо-неврологических нарушений, которые в случае, если удается устранить причину, могут быть обратимы. У 80% больных с ЦП отмечаются признаки энцефалопатии 3 . Симптомы: потеря внимания, замедление реакций, что особенно опасно для тех, кто управляет транспортными средствами. Лечение ПЭ эффективно, если начать его своевременно, то есть на стадии минимальной печеночной энцефалопатии. По классификации West Haven различают 4 стадии: от рассеянности и невозможности сосредоточиться до выраженной дезориентации и комы. 3
Портальная гипертензия и кровотечения из расширенных вен пищевода и желудка
Механизм развития осложнения: постоянное повышение давления в системе воротной вены приводит к варикозному расширению вен пищевода и желудка с кровотечением или без и асциту.
Диагностируется у половины пациентов с ЦП. Чем выше степень тяжести ЦП, тем больше риск развития портальной гипертензии. Наибольшую угрозу представляют кровотечения, так как они становятся причиной гибели 15-20% больных.
Портальная гипертензия может быть:
- Надпеченочной,
- Внутрипеченочной,
- Подпеченочной
От ее вида зависят подходы к лечению. При обнаружении гипертензии всем пациентам проводят профилактику кровотечений. 3
Лечение цирроза
Лечение цирроза предусматривает:
- Лечение основного заболевания, которое привело к развитию цирроза;
- Специфическую терапия осложнений, в том числе медикаментозная: например, назначение диуретических препаратов при асците, назначение антибиотиков при спонтанном бактериальном перитоните и т.д.
- Хирургическое лечение асцита и кровотечений из расширенных вен пищевода и желудка 1


Важными составляющими являются диета, исключение вредных воздействий на печень, таких как алкоголь, гепатотоксические лекарственные препараты, лечение сопутствующих хронических болезней. 4 В случае неэффективности принятых мер показана трансплантация органа 1 .
Синдром Бадда-Киари
Синдром Бадда-Киари – заболевание, которое характеризуется обструкцией вен печени, вызывающей нарушение кровотока и венозный застой. Патология может быть обусловлена первичными изменениями в сосудах и вторичными нарушениями кровеносной системы. Это довольно редкое заболевание, которое протекает в острой, подострой или хронической форме. Основными симптомами являются сильная боль в правом подреберье, увеличенная печень, тошнота, рвота, умеренная желтуха, асцит. Наиболее опасна острая форма болезни, приводящая к коме или смерти пациента. Консервативное лечение не дает стойких результатов, продолжительность жизни напрямую зависит от успешного оперативного вмешательства.
МКБ-10
- Причины синдрома Бадда-Киари
- Симптомы синдрома Бадда-Киари
- Диагностика синдрома Бадда-Киари
- Лечение синдрома Бадда-Киари
- Прогноз и осложнения синдрома Бадда-Киари
- Цены на лечение
Общие сведения
Синдром Бадда-Киари – это патологический процесс, связанный с изменением кровотока в печени по причине уменьшения просвета вен, прилегающих к этому органу. Печень выполняет множество функций, от ее состояния зависит нормальная работа организма. Поэтому нарушение кровоснабжения сказывается на всех системах и органах и приводит к общей интоксикации. Синдром Бадда-Киари может быть обусловлен вторичной патологией крупных вен, которая ведет к застою крови в печени, или, наоборот, первичными изменениями сосудов, связанными с генетическими аномалиями. Это довольно редкая патология в гастроэнтерологии: согласно статистике, частота поражения равна 1:100 000 населения. В 18% случаев болезнь вызвана гематологическими нарушениями, в 9% — злокачественными опухолями. В 30% случаев невозможно выявить сопутствующие заболевания. Чаще всего патология поражает женщин 40-50 лет.

Причины синдрома Бадда-Киари
Развитие синдрома Бадда-Киари может быть вызвано множеством факторов. Основной причиной считается врожденная аномалия сосудов печени и их структурных компонентов, а также сужение и облитерация печеночных вен. В 30% случаев не получается выяснить точную причину этого состояния, тогда говорят об идиопатическом синдроме Бадда-Киари.
Спровоцировать появление синдрома Бадда-Киари могут травматические повреждения живота, болезни печени, воспаление брюшины (перитонит) и перикарда (перикардит), злокачественные опухоли, изменения гемодинамики, тромбоз вен, некоторые лекарственные препараты, инфекционные заболевания, беременность и роды.
Все эти причины ведут к нарушению проходимости вен и развитию застойных явлений, которые постепенно вызывают разрушение ткани печени. Помимо этого, увеличивается внутрипеченочное давление, что может привести к некротическим изменениям. Конечно, при облитерации крупных сосудов кровоток осуществляется за счет других венозных ветвей (непарной вены, межреберных и паравертебральных вен), но они не справляются с таким объемом крови.
В итоге все завершается атрофией периферических отделов печени и гипертрофией ее центральной части. Увеличение размеров печени еще больше усугубляет ситуацию, так как она сильнее сдавливает полую вену, вызывая ее полную обструкцию.
Симптомы синдрома Бадда-Киари
В патологический процесс при синдроме Бадда-Киари могут вовлекаться разные сосуды: малые и большие печеночные вены, нижняя полая вена. Клинические признаки синдрома напрямую зависят от количества поврежденных сосудов: если пострадала только одна вена, то патология протекает бессимптомно и не вызывает ухудшения самочувствия. Но изменение кровотока в двух и более венах не проходит бесследно.
Симптомы и их интенсивность зависят от острого, подострого или хронического течения заболевания. Острая форма патологии развивается внезапно: пациенты испытывают сильную боль в животе и в области правого подреберья, тошноту и рвоту. Появляется умеренная желтуха и резко увеличиваются размеры печени (гепатомегалия). Если патология затрагивает полую вену, то отмечается отечность нижних конечностей, расширение подкожных вен на теле. Через несколько суток появляются почечная недостаточность, асцит и гидроторакс, которые трудно поддаются терапии и сопровождаются кровавой рвотой. Как правило, эта форма заканчивается комой и смертью пациента.
Подострое течение характеризуется увеличением печени, реологическими нарушениями (а точнее, усилением свертываемости крови), асцитом, спленомегалией (увеличением селезенки).
Хроническая форма может долго не давать клинических признаков, заболевание характеризуется только увеличением размеров печени, слабостью и повышенной утомляемостью. Постепенно появляется дискомфорт под нижним правым ребром и рвота. В разгар патологии формируется цирроз печени, увеличивается селезенка, в результате развивается печеночная недостаточность. Именно хроническая форма заболевания регистрируется в большинстве случаев (в 80%).
В литературе описаны единичные истории молниеносной формы, характеризующейся быстрым и прогрессивным нарастанием симптомов. За считанные дни развивается желтуха, почечная и печеночная недостаточность, асцит.
Диагностика синдрома Бадда-Киари
Синдром Бадда-Киари можно заподозрить при развитии характерных симптомов: асцита и гепатомегалии на фоне увеличения свертываемости крови. Для окончательной постановки диагноза гастроэнтерологу требуется провести дополнительные обследования (инструментальные и лабораторные).
Лабораторные методы дают следующие результаты: общий анализ крови показывает повышение числа лейкоцитов и СОЭ; коагулограмма выявляет рост протромбинового времени, биохимический анализ крови определяет увеличение активности ферментов печени.
Инструментальные методы (УЗИ печени, допплерография, портография, КТ, МРТ печени) позволяют измерить размеры печени и селезенки, определить степень диффузных и сосудистых нарушений, а также причину заболевания, обнаружить тромбы и стеноз вен.
Лечение синдрома Бадда-Киари
Лечебные мероприятия направлены на восстановление венозного кровотока и устранение симптомов. Консервативная терапия дает временный эффект и способствует незначительному улучшению общего состояния. Пациентам назначают диуретики, выводящие лишнюю жидкость из организма, а также медикаменты, улучшающие обмен веществ в клетках печени. Для купирования боли и процессов воспаления используют глюкокортикостероиды. Всем больным выписывают антиагреганты и фибринолитики, увеличивающие скорость рассасывания тромба и улучшающие реологические свойства крови. Летальность при изолированном использовании методов консервативной терапии составляет 85-90%.
Восстановить кровоснабжение печени можно только оперативным путем, но хирургические процедуры проводят лишь при отсутствии печеночной недостаточности и тромбоза печеночных вен. Как правило, производят следующие виды операций: наложение анастомозов — искусственных сообщений между поврежденными сосудами; шунтирование — создание дополнительных путей оттока крови; трансплантацию печени. При стенозе верхней полой вены показано ее протезирование и расширение.
Прогноз и осложнения синдрома Бадда-Киари
Прогноз заболевания неутешительный, на него влияет возраст пациента, сопутствующая хроническая патология, наличие цирроза. Отсутствие лечения заканчивается смертью больного в сроки от 3 месяцев до 3 лет после постановки диагноза. Заболевание может вызвать осложнение в виде печеночной энцефалопатии, кровотечений, тяжелой почечной недостаточности.
Особенно опасны острый и молниеносный характер течения синдрома Бадда-Киари. Длительность жизни больных с хронической патологией достигает 10 лет. Прогноз зависит от успешности оперативного вмешательства.
Острая печеночная недостаточность
Острая печеночная недостаточность – это тяжелое, быстро развивающееся нарушение работы печени. Ее причиной является быстрая массивная гибель клеток печени. В результате она не справляется со своими функциями, что приводит к нарушению работы всех органов, в частности головного мозга, то есть к энцефалопатии.
Печеночная недостаточность считается острой, если энцефалопатия развивается в течение 8 недель после первых симптомов болезни у людей без предшествовавших заболеваний печени или в течение 3 недель после появления желтухи у людей с предшествовавшими заболеваниями печени.
Это достаточно редкое, но очень опасное для жизни состояние, требующее незамедлительной медицинской помощи. Оно развивается быстро – от 48 часов до нескольких дней или недель. Зачастую ранняя диагностика острой печеночной недостаточности вызывает трудности, так как в начале заболевания отсутствуют ее специфические симптомы.
Прогноз заболевания напрямую зависит от того, насколько быстро начато лечение. К сожалению, смертность при острой печеночной недостаточности достигает 60-70 %.
Молниеносная печеночная недостаточность, фульминантная печеночная недостаточность.
Синонимы английские
Acute liver failure, acute hepatic failure, fulminant hepatic failure, fulminant hepatitis.
Острая печеночная недостаточность может развиваться очень быстро даже у людей, ранее не страдавших заболеваниями печени. При первых признаках болезни необходимо срочно обратиться к врачу для определения точной причины их возникновения. Основные симптомы включают в себя:
- желтушность кожи и склер;
- боль и тяжесть в правом подреберье;
- тошноту, рвоту;
- повышенную кровоточивость;
- слабость;
- отеки;
- чрезмерную сонливость, дезориентацию.
Общая информация о заболевании
Печень – это жизненно важный орган в правой верхней части брюшной полости, под диафрагмой, который граничит с желудком, петлями кишечника и правой почкой. Она состоит из двух основных долей – правой и левой.
Основные функции печени
- Обезвреживание токсинов, аллергенов, ядов. Кровь от органов желудочно-кишечного тракта поступает по воротной вене в печень, где очищается от всех чужеродных вредных веществ, а также токсичных продуктов обмена.
- Синтез белков крови (компонентов свертывающей и противосвертывающей систем крови), гормонов, ферментов, холестерина, жиров и их производных.
- Регуляция уровня гормонов и витаминов посредством хранения запасов жирорастворимых витаминов, микроэлементов, разрушения избытка гормонов.
- Участие в обмене углеводов за счет хранения запасов гликогена – полисахарида, образованного молекулами глюкозы.
- Участие в пищеварении – синтез желчи, которая необходима для переваривания жиров. Желчь вырабатывается клетками печени, накапливается в желчном пузыре и по желчным протокам попадает в кишечник.
В основе печеночной недостаточности лежит гибель большого количества клеток печени. В результате ткань печени не успевает восстанавливаться (регенерироваться), что приводит к нарушению всех ее основных функций.
Причины повреждения клеток печени бывают следующими.
- Прием лекарственных препаратов – противоэпилептических, противотуберкулезных, некоторых антибиотиков, нестероидных противовоспалительных средств (аспирина, ибупрофена), обезболивающих (парацетамола).
- Вирусные гепатиты – чаще гепатит В и А, реже С, D, Е, а также вирус Эпштейна – Барр, цитомегаловирус.
- Отравление ядовитыми грибами.
- Заболевания других органов и систем: инсульт, инфаркт миокарда, массивное кровотечение, тяжелая инфекция, обезвоживание.
- Рак печени.
- Сосудистые заболевания: тромбоз воротной вены и синдром Бадда – Киари (нарушение оттока крови от печени по печеночной вене).
- Болезни обмена веществ: болезнь Вильсона – Коновалова (врождённое нарушение обмена меди, которая накапливается в печени и других органах, нарушая их работу), синдром Рейе (тяжелое поражение печени и головного мозга у детей после перенесенных вирусных инфекций, в основе которого лежит нарушение работы ферментов клеток печени).
Все эти факторы могут вызывать разрушение клеток печени, что приводит к симптомам острой печеночной недостаточности. Печень увеличивается в размерах, воспаляется. Это сопровождается тяжестью, болью в правом подреберье. Нарушается ток крови по печеночным сосудам, и возникает портальная гипертензия – затруднение тока крови и повышение давления в воротной вене, по которой кровь от органов пищеварения попадает в печень. В результате кровь направляется в сосуды пищевода, геморроидальные и околопупочные вены. Эти сосуды из-за увеличенного тока крови могут расширяться, что в сочетании с нарушением синтеза в печени факторов свертывания и повышенной кровоточивостью грозит серьезным кровотечением.
Следствием нарушения оттока крови от органов пищеварения может быть асцит – скопление большого количества жидкости в брюшной полости. При асците живот увеличивается, растягивается, расширяются вены на животе, растет масса тела.
Повреждение клеток печени и то, что кровь от органов желудочно-кишечного тракта течет в обход печени и не очищается, приводит к попаданию токсических веществ в другие органы, в частности в головной мозг. Интоксикация и отек головного мозга вызывают печеночную энцефалопатию – она проявляется дезориентацией, сонливостью, нарушениями речи, двигательными нарушениями, затруднением мышления и восприятия и даже комой.
Отеки возникают из-за нарушения синтетической функции печени, то есть из-за уменьшения синтеза белка. Из-за пониженного количества белка в плазме крови (гипопротеинемии) жидкость выходит из сосудов в ткани, и образуются отеки.
Желтушность кожи, слизистых оболочек, склер при острой печеночной недостаточности является следствием повышения уровня билирубина в крови. Билирубин – это вещество желто-коричневого цвета, которое образуется преимущественно при разрушении эритроцитов. В норме он, попадая в печень, связывается с глюкуроновой кислотой и выводится из организма с желчью. При нарушении работы печени увеличивается количество связанного с глюкуроновой кислотой (прямого) билирубина, который попадает в кровь при разрушении клеток печени. Он и определяет характерную желтоватую окраску кожи.
Кто в группе риска?
- Люди, использующие лекарственные препараты в дозах, не предусмотренных инструкцией.
- Употребляющие наркотики.
- Злоупотребляющие алкоголем.
- Не привитые против гепатита А и В.
- Часто контактирующие с высокими дозами токсичных химических веществ – пестицидами, инсектицидами, бытовой химией – без соответствующих средств защиты (маски, перчаток).
- Беременные.
Диагностика острой печеночной недостаточности осложняется тем, что это состояние встречается достаточно редко, развивается стремительно и его симптомы на начальных стадиях носят неспецифический характер, то есть могут быть вызваны другими заболеваниями. При подозрении на печеночную недостаточность большое значение имеют лабораторные исследования.
- АСТ (аспартатаминотрансфераза), АЛТ (аланинаминотрансфераза) – печеночные ферменты, которые попадают в кровь при повреждении ткани печени. При острой печеночной недостаточности могут быть повышены.
- Лактатдегидрогеназа (ЛДГ) – фермент, присутствующий во всех тканях организма и участвующий в энергетическом обмене. При повреждении печени его активность увеличивается.
- Билирубин общий – при острой печеночной недостаточности может быть повышен преимущественно за счет прямой (связанной) фракции.
- Протромбиновый индекс. Протромбин – предшественник тромбина, который участвует в образовании сгустков крови. Анализ применяют, чтобы определить скорость свертываемости крови. При острой печеночной недостаточности протромбиновый индекс может быть повышен, что указывает на увеличение времени свертывания крови.
- Фибриноген – фактор свертываемости крови, который синтезируется клетками печени. При повреждении печеночной ткани его уровень может быть снижен.
- Общий белок сыворотки. При острой печеночной недостаточности уровень общего белка бывает снижен за счет уменьшения количества альбуминов – основных белков плазмы крови, которые синтезируются в печени. Снижение их количества говорит о повреждении клеток печени и нарушении ее синтетической функции.
- Холестерол общий – вещество, которое синтезируется в печени и является элементом клеточных мембран, предшественником желчных кислот и некоторых гормонов. При печеночной недостаточности уровень холестерола может быть понижен, что указывает на нарушение синтетической функции печени.
- Гепатиты А, В, С. Гепатит рассматривается как возможная причина острой печеночной недостаточности.
- Скрининговое исследование на предмет наличия наркотических, психотропных и сильнодействующих веществ. Определение соединений, которые могли стать причиной разрушения клеток печени.
Дополнительные методы исследования
- УЗИ органов брюшной полости. Его используют для того, чтобы выявить увеличение печени, наличие жидкости в брюшной полости (асцит), внутренние кровотечения.
- Биопсия печени. Взятие образца ткани печени с помощью тонкой полой иглы, которая вводится через кожу брюшной стенки после анестезии. При микроскопии взятого образца определяется нарушение структуры печени, повреждение клеток.
Пациенты с подозрением на острую печеночную недостаточность должны быть госпитализированы как можно скорее. Лечение направлено на поддержание основных функций организма до восстановления печеночной ткани. При особенно тяжелом течении проводится трансплантация печени. Если известна причина острой печеночной недостаточности, лечение заключается в устранении этого первичного фактора. Часто главной задачей бывает борьба с такими осложнениями заболевания, как отек головного мозга, кровотечения.
- Своевременная вакцинация против гепатита А, В.
- Отказ от алкоголя и наркотиков.
- Использование средств защиты при контакте с токсичными веществами.
- Использование индивидуальных средств гигиены (зубные щетки, бритвы).
- Использование презервативов.
- При пирсинге, татуировках необходимо удостовериться в стерильности используемых инструментов.
- Следование предписаниям врача при приеме любых лекарств.
Рекомендуемые анализы
- Коагулограмма № 1 (протромбин (по Квику), МНО)
- Аланинаминотрансфераза (АЛТ)
- Аспартатаминотрансфераза (АСТ)
- Лактатдегидрогеназа (ЛДГ) общая
- Билирубин общий
- Билирубин прямой
- Белок общий в сыворотке
- Альбумин в сыворотке
- Холестерол общий
- Вирусный гепатит A. Обследование контактных лиц
- Вирусный гепатит В. Обследование для исключения вируса гепатита В, в том числе у контактных лиц
- Вирусный гепатит C. Анализы для первичного выявления заболевания. Обследование контактных лиц
- Скрининговое исследование на предмет наличия наркотических, психотропных и сильнодействующих веществ
- Цитологическое исследование пунктатов, соскобов других органов и тканей
Синдром БаддаКиари причины признаки диагностика как лечить прогноз
Бюджетное учреждение здравоохранения Удмуртской Республики «Сарапульская городская больница Министерства здравоохранения Удмуртской Республики»

- Главная
- Профилактика
- Кардиология
- Портальная гипертензия
Портальная гипертензия
Портальная гипертензия – это синдром повышения кровяного давления в системе воротной вены, возникающий как осложнение другого серьезного заболевания в организме, например, цирроза печени, острого гепатита, злокачественных опухолей и др. Это не отдельное самостоятельное заболевание, а патологическое состояние, развивающееся на фоне другой болезни, вызывающей нарушение кровотока в портальных сосудах и печеночных венах.
Синдром портальной гипертензии возникает тогда, когда при токе крови из воротной вены появляется преграда – блокада кровотока формируется ниже печени, внутри или выше нее. Нормальное значение кровяного давления в портальной системе составляет около 7 мм рт. ст. При возникновении преграды кровяное давление увеличивается до 12-20 мм рт. ст., что приводит к расширению вен под напором крови. Стенки у вен тонкие, они не могут растягиваться до бесконечности, поэтому происходит разрыв вен. Как результат, возникает сильное кровотечение: кровопотеря может быть настолько велика, что может угрожать жизни человека.
- Ранние признаки портальной гипертензии – боль в правом подреберье, тошнота, метеоризм, снижение аппетита, исхудание, повышенная утомляемость, желтушность кожи и слизистых (особенно заметно под языком).
- Спленомегалия (увеличение селезенки), иногда в сочетании с гиперспленизмом, который характеризуется нарушением свертываемости крови, снижением уровня лейкоцитов, эритроцитов и тромбоцитов.
- Асцит (появление жидкости в полости живота).
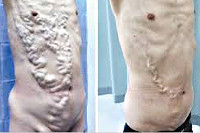
- Варикозные вены пищевода, желудка, прямой кишки.
- Кровотечения в пищеводе, которые проявляются кровавой рвотой, кровью во рту.
- Кровотечения в желудке и кишечнике – появление крови в кале.
- Гепатомегалия – увеличение печени.
- Увеличение температуры тела.
Причины развития
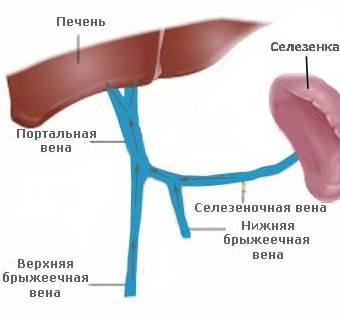
Причины портальной гипертензии многообразны. Наиболее распространенной причиной является повреждение печени под действием серьезного заболевания: хронического гепатита, цирроза печени, опухоли, а также гельминтоза и отравления сильнодействующими токсическими веществами (лекарствами, ядом, грибами, химическими веществами). Другие возможные причины: тромбоз печеночных вен при синдроме Бадда-Киари, стеноз портальной вены, констриктивный перикардит, травмы живота, сепсис, послеоперационные осложнения.
Факторы, повышающие риск возникновения данной патологии: инфекционные заболевания, поражающие органы ЖКТ, длительное употребление стероидов, диуретиков, хронический алкоголизм, прием сильнодействующих антибиотиков без сочетания с гепатопротекторами и др.
Принято выделять 4 формы заболевания:
- Предпеченочная (внепеченочная) – встречается в 4% случаев.
- Печеночная – встречается в 86% случаев.
- Надпеченочная – составляет 10% случаев.
- Смешанная – сочетание нескольких вышеперечисленных форм.
Причиной внепеченочной формы заболевания могут стать воспаления в брюшной полости, способные перекрыть ветви воротной вены, послеоперационные осложнения при операциях на печени и желчном пузыре, стеноз или тромбоз портальной вены, инфекционные заболевания органов пищеварения. Причиной печеночной портальной гипертензии чаще всего становится цирроз печени, реже – гепатит, опухоль, шистосомоз, саркоидоз. Причиной надпеченочной формы обычно становится сдавление нижней полой вены, синдром Бадда-Киари, констриктивный перикардит. При смешанной форме нарушение кровотока происходит одновременно во внепеченочных венах и в самой печени, например, тромбоз сочетается с циррозом печени.
Стадии заболевания
1. Начальная стадия – появляются первые признаки синдрома.
2. Умеренная (компенсированная) – селезенка немного увеличена, вены пищевода чуть расширены, жидкости в полости живота нет.
3. Выраженная (декомпенсированная) – селезенка и печень увеличены, возникает асцит.
4. Кровотечения из расширенных вен пищевода, желудка, кишечника, печеночная недостаточность.
Методы диагностики
1. Первичный осмотр пациента, сбор и изучение анамнеза. При осмотре врач обращает внимание на наличие асцита, околопупочной грыжи и т.д.
2. Общий анализ крови – низкий показатель гемоглобина, понижение уровня железа, лейкоцитов, эритроцитов, тромбоцитов (признаки гиперспленизма).
3. Биохимический анализ крови – определение уровня ферментов, сывороточных иммуноглобулинов, аутоантител и др.
4. Эзофагогастроскопия – рентгенологическое исследование пищевода для определения состояния вен. Гастродуоденоскопия – диагностика состояния желудка. Ректоманоскопия – обследование прямой кишки на наличие геморроидальных узлов.
5. Спленоманометрия – измерение портального давления (норма – 120 мм вод. ст., при патологии давление может повышаться до 500 мм вод. ст.).
6. Спленопортография – обследование спленопортального русла.
7. УЗИ брюшной полости – выявление увеличенной селезенки, печени, асцита.
8. Ангиография, венография – диагностика тромбоза вен.
9. Допплерография сосудов печени – требуется для оценки размеров воротной и верхней брыжеечной вены – наличие расширения вен является важнейшим элементом при постановке диагноза.
10. Реогепатография, внутривенная радиогепатография – оценка внутрипеченочного кровообращения.
11. Вспомогательные методы: кавография, целиакография, биопсия печени, диагностическая лапароскопия и др.
Развитие портальной гипертензии может привести к ряду осложнений:
- Кровотечения из расширенных вен пищевода, желудка, прямой кишки – рвота с кровью (красного цвета – из пищевода, коричневого – из желудка), мелена (зловонный кал черного цвета), кровь в кале.
- Печеночная энцефалопатия – поражение нервной системы, проявляющееся бессонницей, депрессией, раздражительностью, заторможенной реакцией, амнезией, потерей сознания – возможен летальный исход.
- Аспирационная пневмония – вдыхание рвотных масс и крови может привести к дыхательной недостаточности, закупорка бронхов препятствует нормальной вентиляции легких.
- Почечная недостаточность, пневмония, перитонит, сепсис.
- Гепаторенальный синдром – тяжелое поражение печени и почек, которое проявляется снижением суточного выделения мочи до менее 500 мл, дисгевзией, асцитом, расширением подкожных вен на животе, околопупочной грыжей, спленомегалией, гепатомегалией, у мужчин – гинекомастией.
Лечение синдрома
На ранней стадии заболевания применяется консервативное лечение: назначаются нитроглицерин, нитросорбид, атенолол, анаприлин, эднит, моноприл, сулодексид и др. В первую очередь лечение портальной гипертензии направлено на устранение опасности для жизни пациента, предупреждение возможных осложнений (асцита, печеночной энцефалопатии, внутренних кровотечений). Параллельно проводят полное обследование пациента, выясняют причину повышения кровяного давления в системе воротной вены и занимаются лечением основного заболевания.
Когда симптомы ярко выражены, появляются осложнения, то прибегают к хирургическому лечению. При сильных кровотечениях из желудка и пищевода проводят неотложную операцию, при асците, расширенных венах пищевода, гиперспленизме – плановую операцию. Противопоказания для проведения операции: беременность, раковые опухоли, туберкулез на поздних стадиях, серьезные заболевания сердца, возрастные ограничения, острый тромбофлебит портальной вены.
Для остановки кровотечения из вен пищевода и желудка применяют препараты соматостатин, терлипрессин, пропанолол, проводят эндоскопическую склеротерапию – при помощи эндоскопа вводят соматостатин в вены пищевода и желудка, что позволяет скрепить стенки вен и остановить истечение крови. Метод достаточно эффективен – улучшение наступает в 80-85% случаев. Иногда выполняют и другие операции: эндоскопическое легирование (перевязка вен пищевода и желудка с помощью эластичных колец), портокавальное шунтирование, селективное спленоренальное шунтирование, дренирование брюшной полости, спленэктомия, трансплантация печени.
Прогноз зависит от протекания основного заболевания. При печеночной портальной гипертензии зачастую возникает печеночная недостаточность, а кровотечения из вен желудка и кишечника приводят к огромной потере крови, что приводит к летальному исходу. При внепеченочной форме заболевания прогноз более благоприятный: при правильно выбранной методике лечения, включая операцию, пациенты проживают еще более 10 лет.
В целом, синдром портальной гипертензии – это очень опасное патологическое состояние, поэтому необходимо избегать токсического поражения печени, инфекционных заболеваний желудка и кишечника, проходить регулярное обследование органов пищеварения, сдавать анализ кала на гельминты, выполнять анализы крови для контроля состояния печени.
Лечение синдрома Бадда-Киари в Израиле
Синдром Бадда-Киари или, как его еще называют, болезнь Киари – патология не столь частая, но очень серьезная и требует квалифицированного лечения. Наши специалисты во главе с ведущим гепатологом Орэном Шиболетом, проводят диагностику и лечение синдрома Бадда-Киари в минимально возможные сроки. Болезнь Киари – это ничто иное, как тромбоз печеночных вен. При этом поражается паренхима печени и развивается гипертензия. Может встречаться как самостоятельная патология, так и в виде осложнения или на фоне сопутствующих заболеваний. Как показывает практика наших специалистов, Бадда-Киари развивается при травмах живота, системной красной волчанке, актиномикозах, абсцессах печени, миелопролиферативном синдроме, при некоторых опухолях надпочечников, почек, поджелудочной железы, печеночно-клеточном раке. Бадда-Киари может развиваться у женщин во время беременности и приема некоторых контрацептивов. Также заболевание может развиваться у людей, перенесших операции на брюшной полости.
Лечение синдрома Бадда-Киари в Израиле, в Ихилов Клиник не представляет трудностей. Лечение проводят ведущие специалисты-гепатологи, среди которых и руководитель отделения гепатологии – Орэн Шиболет. Не зависимо от причины, лечение болезни Киари мы начинаем только после тщательного обследования пациента.
Диагностика синдрома Бадда-Киари в Израиле
 Диагностика синдрома Бадда-Киари в Ихилов Клиник включает в себя осмотр пациента, сбор анамнеза и ряд лабораторно-инструментальных исследований. В большинстве случаев клиническая картина зависит от причины, вызвавшей заболевание, и от длительности развития закупорки печеночных вен. Синдром может развиваться постепенно или остро. Более чем у 90% наших пациентов с данной патологией наблюдался асцит и боль в правом подреберье. Очень частым симптомом Бадда-Киари является гепатоспленомегалия. Увеличенную печень и селезенку можно легко прощупать при осмотре пациента. В некоторых случаях при болезни Киара развивается желтуха и печеночная энцефалопатия. На поздних стадиях заболевание может осложняться кровотечением из варикозно расширенных вен желудка и пищевода, а также острой печеночной недостаточностью.
Диагностика синдрома Бадда-Киари в Ихилов Клиник включает в себя осмотр пациента, сбор анамнеза и ряд лабораторно-инструментальных исследований. В большинстве случаев клиническая картина зависит от причины, вызвавшей заболевание, и от длительности развития закупорки печеночных вен. Синдром может развиваться постепенно или остро. Более чем у 90% наших пациентов с данной патологией наблюдался асцит и боль в правом подреберье. Очень частым симптомом Бадда-Киари является гепатоспленомегалия. Увеличенную печень и селезенку можно легко прощупать при осмотре пациента. В некоторых случаях при болезни Киара развивается желтуха и печеночная энцефалопатия. На поздних стадиях заболевание может осложняться кровотечением из варикозно расширенных вен желудка и пищевода, а также острой печеночной недостаточностью.
После осмотра и составления анамнеза, врач выписывает направления на исследования. Все процедуры проводятся в отделении диагностики, оснащенном современным оборудованием.
При подозрении на синдром Бадда-Киари мы назначаем следующие исследования:
- развернутый анализ крови, обязательно с коагулограммой и биохимическим исследованием;
- сплено- и гепатоманометрия;
- импульсное допплеровское УЗИ;
- КТ;
- МРТ;
- рентгенография органов брюшной полости;
- нижняя кавография и флебография печени.
В случае необходимости могут быть назначены дополнительные исследования.
Стоимость диагностики при болезни Киари (синдром Бадда-Киари) в нашей клинике составляет около 3778 дол.
После получения результатов всех исследований для каждого пациента составляется индивидуальная схема лечения.
Лечение синдрома Бадда-Киари в больнице Ихилов
 Лечебные мероприятия направлены на уменьшение портальной гипертензии. При отсутствии признаков печеночной недостаточности проводится хирургическое лечение – накладывается портокавальный анастомоз. Вы некоторых случаях наши специалисты применяют перитонеовенозное шунтирование, чреспредсердную мембранотомию или протезирование стенозированных участков.
Лечебные мероприятия направлены на уменьшение портальной гипертензии. При отсутствии признаков печеночной недостаточности проводится хирургическое лечение – накладывается портокавальный анастомоз. Вы некоторых случаях наши специалисты применяют перитонеовенозное шунтирование, чреспредсердную мембранотомию или протезирование стенозированных участков.
Наряду с оперативным лечением проводится симптоматическое лечение, направленное на улучшение обменных процессов в печеночных клетках. Назначаются антиагреганты, кортикостероиды, диуретики, фибринолитические средства и др. по показаниям.
Синдром Бадда–Киари имеет неблагоприятный прогноз. Острая форма заболевания, как правило, приводит к смерти от разлитого перитонита или печеночной комы. Больные хронической формой после операции живут от 4-6 месяцев до 2 лет. Однако продолжительность жизни некоторых наших пациентов после операции составляла 10 лет и более.
Если у Вас возникли вопросы о лечении синдрома Бадда-Киари в Израиле — форум на этой странице поможет их разрешить. На любой Ваш вопрос ответит доктор Ихилов в максимально короткие сроки. Также Вы можете прочитать отзывы о лечении синдрома Бадда-Киари в Израиле от наших пациентов внизу страницы.
Синдром Бадда-Киари
(Болезнь Бадда-Киари)
, MD, Thomas Jefferson University Hospital
Этиология
В западном мире наиболее распространенной причиной является тромбоз с обструкцией печеночных вен и прилегающей нижней полой вены. Тромбы обычно возникают в результате следующих причин:
Тромботические состояния (например, дефицит протеинов С или S, антифосфолипидный синдром, дефицит антитромбина III, мутации фактора V Лейдена, беременность, прием оральных контрацептивов);
Гематологические заболевания (например, миелопролиферативные состояния, такие как полицитемия или пароксизмальная ночная гемоглобинурия);
Заболевания соединительной ткани
Инфекции (например, гидатидные кисты, амебиаз);
Опухолевая инвация печеночных вен (например, гепатоцеллюлярная карцинома или почечноклеточный рак)
Иногда синдром Бадда – Киари проявляется во время беременности и позволяет выявить ранее протекавшее бессимптомно нарушение коагуляции.
Причины обструкции сосудов часто остаются неизвестными. В Азии и Южной Африки распространен такой дефект, как мембранозная обструкция (перепонки) нижней полой вены с надпеченочной локализацией, что, вероятно, является результатом реканализации тромба у взрослых на фоне ранее перенесенного тромбоза или дефектами строения (например, стеноз вен) у детей. Такой тип обструкции называется облитерирующей гепатокавопатией.
Синдром Бадда – Киари обычно развивается в течение недель или месяцев. Имеется тенденция к развитию портальной гипертензии и цирроза в течение определенного периода времени.
Клинические проявления
Клинические проявления очень вариабельны от бессимптомного течения (бессимптомные) до фульминантной печеночной недостаточности и цирроза печени. Симптомы различаются в зависимости от того, протекает ли обструкция остро или в течение некоторого времени.
Острая обструкция (около 20% случаев) сопровождается слабостью, болью в правом верхнем квадранте живота, тошнотой, рвотой, умеренно выраженной желтухой, болезненной гепатомегалией и асцитом. Часто это происходит во время беременности. Фульминантная печеночная недостаточность с энцефалопатией развивается редко. Уровень аминотрансферазы обычно достигает высоких значений.
Хроническая обструкция оттока (развивается в течение нескольких недель или месяцев) может протекать с незначительными симптомами или без них, до тех пор пока не достигнет клинически значимой стадии, или сопровождаться слабостью, абдоминальной болью и гепатомегалией. Отек нижней части тела и асцит могут развиться вследствие венозной обструкции даже в отсутствие цирроза. Формирование цирроза может привести к варикозным кровотечениям, массивному асциту, спленомегалии, гепатопульмональному синдрому или их комбинации. Полная обструкция нижней полой вены приводит к отеку брюшной стенки, видимому расширению вен в этой зоне с их направлением от пупка к реберному краю.
Диагностика
Клиническая оценка и исследование лабораторных функциональных проб печени
Синдром Бадда-Киари подозревается у больных гепатомегалией, асцитом, печеночной недостаточностью, циррозом печени или когда нет очевидных причин (например, злоупотребления алкоголем, гепатита), или когда причина не поддается объяснению.
Отклонения в лабораторных показателях функциональных проб печени обычно неспецифичны и вариабельны. Наличие факторов риска тромбоза увеличивает вероятность данного диагноза.
Инструментальную диагностику обычно начинают с ультразвуковой допплерографии, при которой можно обнаружить область обструкции и определить направление тока крови. Магнитно-резонансная ангиография и КТ показаны в тех случаях, когда данных УЗИ недостаточно. Обычная ангиография (венография с измерением давления и артериография) выполняется только тогда, когда планируются лечебные или хирургические вмешательства.
Биопсия печени выполняется в редких случаях для определения стадии процесса и прогнозирования развития цирроза.
Прогноз
Без лечения большинство пациентов с полной венозной обструкцией умирает в течение 3-5 лет от печеночной недостаточности. Течение заболевания очень вариабельно у пациентов с частичной обструкцией.
Лечение
Восстановление проходимости и поддержание адекватного тока крови
Лечение зависит от характера начала заболевания (острое или хроническое) и тяжести поражения (фульминантная печеночная недостаточность или декомпенсированный цирроз печени либо стабильное/бессимптомное течение). Основополагающим в лечении является:
Разгрузка застойной печени (например, обеспечение венозного оттока);
Предотвращение распространения тромба
Агрессивные вмешательства (например, тромболизис, стентирование) используются при остром тромбозе (например, в течение 4 недель и в отсутствие цирроза). Тромболизис может растворить острые тромбы с возможностью реканализации и декомпрессии печени. Радиологические процедуры, такие как ангиопластика, стентирование и/или портосистемные шунты, могут играть важную роль.
При наличии перепонок в нижней полой вене или стенозах печеночных вен выполняется декомпрессия посредством чрескожной транслюминальной баллонной пластики с интралюминальным стентированием, что поддерживает отток крови. Если дилятация с целью восстановления печеночного оттока технически невозможна, то накладывается трансъюгулярный портосистемный шунт (TIPS) и различные хирургические шунты для декомпресии печени, направляя кровоток в большой круг кровообращения. Больным с печеночной энцефалопатией портосистемные шунты обычно не накладываются, поскольку это приводит к ухудшению функции печени. Кроме того, присутствует тенденция к образованию тромбов в шунтах, особенно если пациенты имеют гематологические или тромботические нарушения.
Для профилактики рецидивов, как правило, требуется длительная антикоагулянтная терапия. При фульминантной печеночной недостаточности или декомпенсированном циррозе печени возможно проведение трансплантации печени.
Основные положения
Наиболее распространенной причиной синдрома Бадда-Киари (обструкция печеночного венозного оттока) является тромбоз, блокирующий печеночные вены и нижнюю полую вену.
Данный диагноз следует рассматривать в случае, если у пациентов присутствуют типичные проявления (например, гепатомегалия, асцит, печеночная недостаточность, цирроз печени) неясной эттиологии или патологические результаты исследования функции печени и факторы риска развития тромбоза.
Диагноз подтверждается с помощью допплерографии или, если результаты не убедительны, магнитно-резонансной ангиографии или КТ.
Следует восстановить венозный отток (например, с помощью тромболизиса, ангиопластики, стентирования) и пролечить осложнения