Сколько может быть задержка после антибиотиков что делать?
Возможна ли задержка после антибиотиков и сколько она может длиться

Ни для кого не секрет, что любое медикаментозное средство оказывает влияние на человеческий организм, особенно это касается антибактериальных препаратов. Их прием становится причиной чрезвычайного стресса всех внутренних органов и систем. Однако существует немалое количество медицинских работников, которые заявляют, что антибиотики оказывают влияние только на микрофлору, не затрагивая гормонального фона и процесс функционирования органов половой системы. Наша статья поможет разобраться с вопросом, интересующим многих женщин о том, является ли влияние антибиотиков причиной нарушения менструального цикла.
Характеризующие особенности воздействия антибиотиков на женский организм
Подавляющее большинство людей знают о том факте, что антибиотики уничтожают не только патогенные микроорганизмы, но и полезные, что, к сожалению, приводит к формированию нежелательных реакций. Негативное влияние, прежде всего они оказывают на кишечную флору и микрофлору влагалища. На первый взгляд кажется, что никакой связи с ходом менструального цикла и антибактериальными препаратами нет, но это совсем не так.
Объясняется это тем, что средства весьма негативно влияют на состояние печени и почек, и приводят к увеличению нагрузки не только на них, но и на близлежащие органы и системы. А по физиологическим особенностям строения человеческого тела негативное влияние распространяется на надпочечники, которые отвечают за выработку гормонов. В результате изменениям может подвергаться и гормональный фон человека.
Задержка месячных после приема антибиотиков вполне возможна, ведь в данном случае лекарства оказывают негативное влияние на функциональную способность яичников. В результате этого органы половой сферы находятся под воздействием давления. Конечно, сказать со стопроцентной уверенностью о том, что наступит задержка месячных после антибиотиков нельзя, но следствием все же будет сбой цикла.
Антибактериальные препараты также становятся причиной нарушения функционирования органов пищеварительного тракта, наблюдается нарушение процессов всасывания витаминов и микроэлементов, что приводит к истощению организма. Появляются жалобы на:
- болевые ощущения, которые локализуются в области желудка;
- тошноту;
- изжогу.
Все это негативно отражается и на состоянии половой системы, проявляясь задержкой после антибиотиков. Обратите внимание, самим опасным считается дефицит витаминов группы В и железа.
Связь антибиотиков и нарушений менструального цикла
Антибиотики и менструация
Как уже отмечалось, антибиотики могут приводить только к сбою менструального цикла и отнюдь не к отсутствию менструаций. Объясняется это тем, что менструальный цикл регулируется гормонами, а антибиотики влияния на них не оказывают.
Появление определенных изменений может наблюдаться только в том случае, если антибактериальные препараты предназначались для устранения симптомов процессов воспалительного характера, например аднексита или эндометрита.
Поэтому если наблюдается отсутствие месячных, то во всех остальных случаях необходимо думать о наступлении беременности, а не о негативном влиянии лекарств. Если желание обращаться к врачу отсутствует, то в первую очередь необходимо провести тест на определение беременности. Но самим лучшим вариантом считается все же обращение за медицинской помощью.
Особенности течения менструального цикла

Если быть внимательным и прочитать инструкцию по применению антибиотиков, то можно увидеть, что любая их связь с менструальным циклом отсутствует.
Но если нарушения все же и наблюдаются, то необходимо знать симптомы, которыми они проявляются. Продолжительность менструального цикла может быть увеличена на период времени, который может колебаться от нескольких дней до нескольких месяцев или же возможна задержка до 21 дней.
Еще одним характеризующим признаком изменений в менструальном цикле является увеличение количества кровянистых выделений или уменьшение их объема. Изменениям может подвергаться и продолжительность присутствия менструальных выделений, в норме они наблюдаются в течение 4-6 суток, а при нарушениях этот промежуток времени может продолжаться до недели.
Особого внимания требует также интенсивность выделений, ведь в норме к середине менструации их количество уменьшается. Если этого не наблюдается, то в таком случае можно заподозрить кровотечение.
К периодам, при которых может быть задержка и это считается нормой, относят:
- пубертатный возраст;
- период вынашивания ребенка;
- период грудного вскармливания;
- период перед наступлением менопаузы.
Отзывы женщин, которые во время приёма антибактериальных средств были наблюдательными, свидетельствуют, что сильнодействующие препараты все же оказывают негативное влияние на цикл.
Причины нарушений менструального цикла

Нарушение менструального цикла
Всем, особенно женщинам известно, что менструальный цикл отличается хрупкостью, и маленькие негативные изменения в организме могут негативно сказаться на его протекании. В большей части случаев нарушения менструального цикла связаны с процессами воспалительного характера, для устранения проявлений которых и предназначались антибактериальные препараты. Если проявления воспаления слишком интенсивные назначаются сильнодействующие препараты. Насколько сильные средства принимаются, настолько увеличивается риск негативного их влияния на функциональную способность органов и систем организма.
Достаточно часто нарушения менструального цикла присутствуют после перенесенных стрессовых ситуаций, а заболевание является также своего рода стрессом.
Подведя небольшой итог необходимо отметить, что единственным влиянием антибактериальных препаратов на менструальный цикл является наступления беременности в результате ослабления эффективности оральных контрацептивов.
Обратите внимание, причинами нарушения менструации могут быть патологические состояния и процессы, лечение которых невозможно без назначения антибиотиков. Это может быть:
- злокачественное новообразование мозга;
- ожирение;
- гипотрофия;
- доброкачественное новообразование;
- внематочная беременность;
- болезни щитовидной железы;
- радиоактивное облучение;
- отравление;
- изменение климата.
Например, переехав на новое место жительства, которое отличается от предыдущего климатом, женщина начнет себя плохо чувствовать и примет антибактериальные средства для облегчения своего состояния. Параллельно с этим случится сбой цикла, и женщина, скорее всего, свяжет это с приемом антибиотиков.
Сколько времени может длиться задержка после приема антибиотиков
Так как антибактериальные препараты способны снижать эффективность оральных контрацептивов, то при задержке цикла хотя бы в пять дней необходимо обязательно провести тест на беременность.
Если же все-таки тест отрицательный, то его рекомендуется провести еще один раз через семь суток.
Антибактериальные препараты могут вызывать задержку месячных даже на два и три недели. Если по истечении этого периода менструация не началась, то в таком случае необходимо обратиться за консультацией к врачу.
Алгоритм действий, который поможет избежать задержки месячных
Обратите внимание, восстановить менструальный цикл можно еще до нарушения. Все что необходимо это выполнять достаточно простые рекомендации.
Прежде всего, употреблять препараты, которые помогают восстановить функциональную способность кишечника и микрофлору, это может быть Лактиале, Линекс, Хилак форте, Бифидумбактерин, Лактавит. Они позволяют задержать в организме полезные микроорганизмы и заселяют его новыми. Будет наблюдаться улучшение процесса усвоения витаминов и минералов, а также микроэлементов, которые попадают в организм вместе с продуктами питания. Все это позволит ускорить процесс восстановления внутренних органов и систем после лечения препаратами с антибактериальным эффектом.
Весьма полезными свойствами, которые помогают предупредить нарушения цикла, обладает аскорбиновая кислота и другие витамины. Их прием позволит восстановить гормональный фон организма женщины, в результате нарушений не будет или они будут мизерными (практически незаметными).
Ни в коем случае не нужно прекращать прием антибиотиков раньше времени, даже при улучшении состояния, пить их нужно столько, сколько назначил доктор. Ведь это приведет к увеличению количества болезнетворных микроорганизмов и их устойчивости к воздействию препаратов.
В любом случае заниматься назначением лекарств должен врач.
Подведя итог изложенной информации необходимо заявить, что обвинять антибиотики во всех проблемах ни в коем случае не нужно. Ведь нарушения менструального цикла могут происходить не в результате негативного воздействия препаратов, а вследствие болезней, для лечения которых они предназначались. Вот теперь вы и знаете, может ли быть задержка после приема антибактериальных средств.
Диагностическое выскабливание цервикального канала и полости матки
Выскабливание полости матки – это хирургическая манипуляция, суть которой состоит в выскабливании (или соскабливании) функционального слоя слизистой оболочки матки. Используется также термин РДВ («раздельное диагностическое выскабливание») – раздельным оно называется, так как осуществляется поэтапно – сначала производится выскабливание цервикального канала, а потом (отдельная манипуляция) – самой матки; диагностическим называется потому, что полученный соскоб отправят на гистологическое исследование для установления точного диагноза.
В процессе удаляется только верхний слой эндометрия, поэтому впоследствии слизистая оболочка матки восстанавливается.

Соскобленный материал отправляется на гистологическое исследование. Это позволяет исключить вероятность того, что заболевание носит злокачественный характер. Это – основная цель выскабливания, осуществляемого в диагностических целях.
Показания к выскабливанию
- нерегулярные месячные, кровянистые выделения из влагалища в период между двумя менструациями;
- чрезмерно обильные длительные или болезненные менструации;
- кровянистые выделения из влагалища после наступления менопаузы;
- трудности с зачатием ребенка или бесплодие;
- подозрение на рак матки.
- перед плановой гинекологической операцией или процедурой по поводу миомы матки.
Противопоказания и возможные осложнения при процедуре
Абсолютными противопоказаниями являются острые инфекционные заболевания и воспалительные процессы половых органов.
При аккуратном и правильном подходе специалиста к данной манипуляции осложнений можно избежать. Однако, необходимо знать о возможных осложнениях выскабливания:
- Перфорация матки.
- Надрыв шейки матки.
- Воспаление матки. Возникает в случае проникновения в матку микробов. В настоящее время, для профилактики инфекции матки после выскабливания, врачи назначают курс лечения антибиотиками.
- Скопление крови в полости матки (гематометра). Если после выскабливания происходит спазм шейки матки – кровь, которая в норме несколько дней должна оттекать из полости матки, скапливается в ней и может инфицироваться и вызвать боли.
- Повреждение слизистой оболочки (избыточное выскабливание) – если очень сильно и агрессивно производить выскабливание, то можно повредить ростковый слой слизистой оболочки, что приведет к тому, что новая слизистая оболочка больше не вырастет.
Подготовка к процедуре
- Осмотр и консультация гинеколога.
- Общий анализ крови.
- Коагулограмма (оценка свертывающей системы крови).
- ЭКГ.
- Анализы на гепатит В и С, RW (сифилис) и ВИЧ.
- Мазок из влагалища (не должно быть признаков воспаления).
За 2 недели до процедуры: прекратите прием любых лекарств и пищевых добавок (в том числе добавок на растительной основе), прием которых не был заранее оговорен с врачом, который будет проводить выскабливание. Некоторые лекарства могут изменять свертываемость крови и повышать риск кровотечения. Если вы принимаете лекарства по поводу какой-то серьезной болезни (например, гипертония, аритмия, эпилепсия) не прекращайте лечение, но обязательно расскажите врачу о лекарствах которые вы принимаете.
За 2-3 дня до процедуры:
- Откажитесь от половых контактов.
- Не проводите спринцеваний и откажитесь от использования любых средств интимной гигиены. Для туалета половых органов используйте только теплую воду.
- Прекратите использование любых лекарств в виде вагинальных свечей, таблеток или спреев, если их использование перед выскабливанием не было заранее оговорено с врачом.
- Накануне выскабливания откажитесь от пищи и питья за 8-12 часов до проведения процедуры. Это необходимо для безопасного проведения анестезии.
Диагностическое выскабливание выполняют перед менструацией, за несколько дней до ее начала.
Анестезия при диагностическом выскабливании
Операция происходит под внутривенным наркозом – это разновидность общего наркоза. Срок его действия в среднем 15-25 минут.
Как выполняется раздельное диагностическое выскабливание
 Выскабливание полости матки и цервикального канала в нашей клинике проводится в собственной операционной, оборудованной в строгом соответствии с действующими санитарно-гигиеническими нормами. В ходе операции применяется анестезиологическое оборудование с постоянным мониторингом состояния больной, одноразовые материалы, хирургическое оборудование и инструментарий ведущих производителей медицинской техники.
Выскабливание полости матки и цервикального канала в нашей клинике проводится в собственной операционной, оборудованной в строгом соответствии с действующими санитарно-гигиеническими нормами. В ходе операции применяется анестезиологическое оборудование с постоянным мониторингом состояния больной, одноразовые материалы, хирургическое оборудование и инструментарий ведущих производителей медицинской техники.
Пациентка располагается в гинекологическом кресле и анестезиолог выполняет внутривенный наркоз.
Врач вводит во влагалище гинекологическое зеркало, чтобы обнажить шейку матки. Специальными щипцами («пулевки» на концах этого инструмента находится зубчик) цепляет шейку матки и фиксирует ее. Специальным зондом (железная палочка) врач входит в канал шейки матки и проникает в полость матки, измеряя длину полости.
Выскабливание выполняется самой маленькой кюреткой. Кюретка представляет из себя инструмент, похожий на ложечку с длиной ручкой, один край которой заточен. Острым краем производится выскабливание. Соскоб, полученный из канала шейки матки, помещают в отдельную баночку. Если выскабливание сопровождается гистероскопией, то после расширения канала шейки матки, в полость матки вводится гистероскоп (тонкая трубочка с камерой на конце). Осматривается полость матки, все стенки. После этого производится выскабливание слизистой полости матки. Если у женщины были полипы – они удаляются кюреткой в процессе выскабливания. После окончания выскабливания, вновь вводится гистероскоп и проверяется результат. Если что-то осталось – вновь вводят кюретку и выскабливают, пока не будет достигнут результат.
По окончании процедуры пациентка переводится в комфортабельную палату дневного стационара, где под контролем анестезиолога и среднего медицинского персонала она находится до полного пробуждения от наркоза. После окончания действия анестезии пациентка может быть выписана из клиники.
Последующее восстановление после раздельного диагностического выскабливания
В течение нескольких часов после выскабливания возможно появление обильных кровянистых выделений и кровянистых сгустков из влагалища. Это нормальное явление.
Через несколько часов выделения становятся менее обильными. Скудные кровянистые, мажущие, коричневые или желтоватые выделения после выскабливания могут сохраняться еще в течение 10 дней. Быстрое исчезновение выделений может быть признаком спазма шейки матки и скопления в матке сгустков крови. В этом случае необходимо незамедлительно обратиться к врачу.
В течение 2 недель после процедуры нельзя:
- Заниматься сексом;
- Использовать вагинальные тампоны (можно использовать обычные прокладки);
- Делать спринцевания;
- Принимать ванну, посещать сауну или баню (можно принимать душ);
- Заниматься тяжелым физическим трудом или интенсивными физическими упражнениями;
- Принимать лекарства, содержащие ацетилсалициловую кислоту (например, Аспирин).
Менструация после приема антибиотиков: что нужно знать про изменения в работе организма

Связана ли задержка месячных с приемом антибиотиков и что нужно делать тем, кто пропил курс

Менструальный цикл здоровой женщины колеблется от 21 до 35 дней. Менструация — это регулярное естественное изменение, которое происходит в женской репродуктивной системе. При каких-либо отклонениях от нормы цикла стоит внимательнее отнестись к изменениям, происходящим с организмом. Задержка и сбои в менструальном цикле на несколько дней/недель/месяцев могут быть следствием болезней, приема противозачаточных таблеток, беременности или проблем с репродуктивной системой женщины.
Некоторые девушки жалуются на отсутствие менструации после приема антибиотиков. Мы привыкли опасаться приема подобных лекарств, ведь они убивают не только патогенную микрофлору, но и полезные бактерии в организме. Следствием этого может стать ряд проблем, которые связаны с длительным периодом восстановления полезной микрофлоры.
Антибиотики и месячные
Прием антибиотиков зачастую может нарушить менструальный цикл. Особенно часто это случается с теми, кто употребляет сильнодействующие антибиотики. Но в нарушении цикла виноваты не препараты, а первопричина из применения — инфекция.
- В чем же дело?
Менструальный цикл здоровой женщины колеблется от 21 до 35 дней, как мы уточнили в самом начале материала. При этом, здоровой нельзя назвать ту женщину, которая вынуждена лечить и без того ослабленный организм антибиотиками, которые делают общее состояние еще слабее. Чем назначенные антибиотики «сильнее», тем серьезней инфекционное заболевание и, соответственно, тем больше вероятность влияния этого заболевания на организм и менструальный цикл в том числе. Кроме того, любая болезнь — это стресс для организма, а стрессы, по понятным причинам, тоже нарушают менструальный цикл.
При профилактическом приеме антибиотиков, который часто назначают после хирургического вмешательства в организм, также возможно нарушение менструального цикла, связанного с гормональным сбоем.
Если антибиотики были назначены женщине после абортов или выкидышей, то нарушения менструального цикла, соответственно, связано с прерванной беременностью, а не с приемом антибиотиков.
Команда врачей с ресурса Drugs.com (один из самых надежных интернет-ресурсов с информацией о лекарствах и связанной с ними медицинской информацией) заявляет, что единственный случай, когда месячные пропадают «из-за антибиотиков» — прием несовместимых с противозачаточными таблетками антибиотиков (рифампицин, широко используемый как противотуберкулезное средство). Но, опять-таки, антибиотики в этом случае не вызывают задержку, а только подавляют эффект от противозачаточных средств и повышает риски беременности.
- Что делать женщине, после курса антибиотиков?
- После приема антибиотиков нужно сделать тест на беременность;
- При длительной задержке запишись к гинекологу;
- В случае кровотечения немедленно вызывай врача;
- Соблюдай схему приема антибиотиков и строго придерживайся указаний врача.
Подписывайся на наш telegram и будь в курсе всех самых интересных и актуальных новостей!
О задержке менструаций после приема антибиотиков

Может ли после антибиотиков быть задержка месячных? Курс антибиотикотерапии хотя бы раз проходила каждая женщина. При этом неважно, от чего они принимались – важно их влияние на организм.
- Почему антибиотики могут вызвать задержку менструации?
- Кто в группе риска?
- Всегда ли причина нерегулярных месячных в антибиотиках?
- Может, это беременность?
- Антибиотики во время месячных
- Что делать при задержке месячных после антибиотиков?
- Характер выделений после задержки
Противомикробные препараты нередко вызывают возникновение побочных эффектов, одним из которых вполне может стать задержка менструации. При таких условиях единственно правильным решением будет обращение к врачу, поскольку любые сдвиги в наступлении месячных являются серьезным отклонением, и могут сигнализировать о начале скрытого патологического процесса в организме.
Почему антибиотики могут вызвать задержку менструации?
Для начала разберемся, по каким причинам прием антибиотиков может вызвать задержку месячных, и как долго она длится.
Применение противомикробных препаратов является сильнейшим стрессом для человеческого организма, но особенно остро на него реагирует именно женский. Репродуктивная система – очень тонкий механизм, на который может повлиять даже незначительный внешний фактор. Поэтому после приема антибиотиков может не только возникнуть задержка месячных, но и измениться характер выделений.
Так, у некоторых женщин наблюдался сбой менструального цикла на 30 и больше дней, у других же месячные наступали в положенный срок, но были слишком скудными, и больше походили на мажущие кровяные выделения. В чем причина такого отклонения?
Дело в том, что при приеме антибиотиков в организме происходит гормональный сбой, который и влечет за собой задержку месячных.
Активные компоненты противомикробных препаратов оказывают негативное влияние на яичники, угнетая их функции. По этой причине может случиться сдвиг в менструальном цикле.
Кто в группе риска?
Задержка месячных после антибиотиков – частое явление у женщин, которым приходится проводить регулярный прием этих препаратов. Стоит ли говорить о том, что они постепенно «убивают» микрофлору кишечника и, соответственно, ослабляют иммунитет?
 Также в группу риска входят женщины, у которых задержка месячных — «в порядке вещей», и обусловлена врожденными (или приобретенными в силу различных причин) нарушениями в функционировании репродуктивной системы.
Также в группу риска входят женщины, у которых задержка месячных — «в порядке вещей», и обусловлена врожденными (или приобретенными в силу различных причин) нарушениями в функционировании репродуктивной системы.
У таких пациенток даже минимальная дозировка антибиотика может вызвать отсутствие менструации на протяжении месяца или больше.
Всегда ли причина нерегулярных месячных в антибиотиках?
Самостоятельно выяснить причины задержки месячных после окончания приема противомикробных препаратов невозможно, поскольку иногда они могут быть никак не связаны с проводимой терапией. Антибиотики назначаются только при условии бактериального происхождения патологического процесса, протекающего в женском организме. Поэтому следует учитывать и тот факт, что инфекция может распространяться дальше и поражать здоровые органы.
При запущенной патологии патогенная микрофлора вполне может поразить и яичники, вызвав в них воспалительный процесс. Это, в свою очередь, послужит причиной задержки месячных.
Как видно, не всегда антибиотики влекут за собой проблемы с менструальным циклом. Виной отсутствия менструации могут быть и патологические процессы, ставшие осложнением основного заболевания, и развитие которых совпало с приемом противомикробных медпрепаратов.
Может, это беременность?
Если женщина принимает оральные средства гормональной контрацепции, то при назначении антибиотиков они не отменяются. То есть, препараты можно комбинировать, но только эффекта от противозачаточных ждать не стоит.
Причиной этого является способность антибактериальных средств угнетать воздействие контрацептивов на органы женской репродуктивной системы. Поэтому если у вас возникла задержка месячных после отмены антибиотиков, применявшихся параллельно с ОК, можете смело отправляться в аптеку за тестом на беременность. Скорее всего, его результаты будут положительными.
Антибиотики во время месячных
Если начать принимать противомикробные препараты после того, как пошли месячные, существует ли риск сбоя в менструальном цикле в будущем? Однако волноваться не о чем: если врач назначил антибиотикотерапию, значит, ее необходимо проводить вне зависимости от наличия или отсутствия менструации.
В период месячных женский организм ослабевает, что делает его уязвимым к внешним раздражителям. Это приводит к тому, что патогенная микрофлора, обитающая тканях одного органа, легко проникает в клетки других, вызывая начало нового воспалительного процесса. Поэтому вместо того, чтобы переживать о возможной задержке месячных после применения антибиотиков, женщина должна соблюдать рекомендации врача. Ведь применяемые при менструации противомикробные препараты защитят организм от новой атаки и дальнейшего размножения болезнетворных микроорганизмов.

Что делать при задержке месячных после антибиотиков?
Задержка месячных после приема антибиотиков – явление не из редких, но оно требует ответственного отношения и обязательного врачебного вмешательства. Однако если она возникла в качестве побочного эффекта, это не страшно – нормальный менструальный цикл можно восстановить. Для этого необходимо:
- Принимать витаминные комплексы и употреблять в пищу как можно больше продуктов, содержащих минералы. В частности, это касается селена и фолиевой кислоты. Эти элементы особенно важны для нормальной работы женских репродуктивных органов. Ежедневно употребляя продукты, содержащие их в большом количестве, можно снизить риск задержки менструации после антибиотикотерапии.
- В точности соблюдать рекомендации врача. Схема лечения разрабатывается для каждой пациентки индивидуально. Врачом учитываются даже самые незначительные мелочи, которые могут повлиять на исход терапии. Если женщина самовольно прерывает терапевтический процесс или назначает себе противомикробные лекарства, которых нет в рецепте врача, возникновение побочных эффектов неизбежно. Сбой в гормональном фоне – один из них. Он и вызывает задержку месячных после отмены приема антибиотиков.
- Принимать препараты, предотвращающие развитие дисбактериоза. Пробиотики и пребиотики, как ошибочно считает большинство людей, направлены на восстановление только кишечной микрофлоры. Однако эти препараты нормализуют баланс полезных бактерий и во влагалище, а это предотвращает развитие гормонального сбоя.
- Делать тест на беременность, если после применения антибиотиков наблюдается продолжительная задержка месячных.
И главное: если отсутствие менструации сопровождается болью или дискомфортом внизу живота, необходимо немедленно обратиться к гинекологу. Подобное недомогание зачастую является признаком воспалительных процессов в половых органах.
Характер выделений после задержки
Очень важно обратить внимание на характер месячных, наступивших с задержкой после отмены курса антибиотиков. Причем это не связано с пройденной терапией – просто благодаря бдительности и внимательности пациентки врач сможет судить о работе ее репродуктивной системы, и, при необходимости, назначить лечение.
Так, после антибиотикотерапии, если месячные наступают с задержкой, они могут длиться от 3 дней до 1 недели. При таких условиях предпринимать ничего не нужно – со временем менструальный цикл наладится.
Коричневый цвет менструаций после задержки тоже не должен пугать – он возникает по причине того, что некоторые противомикробные препараты приводят к повышению свертываемости крови. Если месячные при этом еще и густые, то врач с полной уверенностью может утверждать, что причиной этого стали принимаемые пациенткой лекарства.
Если появились скудные месячные после длительного перерыва, это может говорить о том, что произошло неполное развитие эндометрия в конце цикла созревания яйцеклетки. К этой ситуации антибиотикотерапия не имеет никакого отношения, а то, что задержка случилась после их отмены, является лишь досадным совпадением.
Следует помнить, что месячные, наступившие по окончании курса лечения противомикробными препаратами, редко бывают «образцовыми».
Но если причина кроется действительно в том, что женщиной принимались антибиотики, бояться не стоит, хотя самостоятельно это выяснить не удастся.
Только квалифицированный врач сможет выяснить, почему произошел сбой менструального цикла, и нужно ли пройти пациентке дополнительные диагностические процедуры. Именно поэтому, если менструация не наступила вовремя, женщине следует отбросить мысли о самолечении и доверить свое здоровье компетентному специалисту.
Внебольничная пневмония
Пневмония относится к числу наиболее распространенных острых заболеваний, это — группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
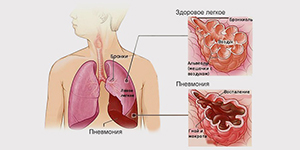 Внебольничная пневмония (синонимы: домашняя, амбулаторная) — это острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (температура, кашель, боли в груди, одышка) и «свежими» очагово-инфильтративными изменениями в легких при отсутствии очевидной диагностической альтернативы.
Внебольничная пневмония (синонимы: домашняя, амбулаторная) — это острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (температура, кашель, боли в груди, одышка) и «свежими» очагово-инфильтративными изменениями в легких при отсутствии очевидной диагностической альтернативы.
Причинами развития воспалительной реакции в респираторных отделах легких могут быть как снижение эффективности защитных механизмов организма, так и массивность дозы микроорганизмов и/или их повышенная вирулентность. Аспирация содержимого ротоглотки — основной путь инфицирования респираторных отделов легких, а значит и основной патогенетический механизм развития пневмонии. В нормальных условиях ряд микроорганизмов, например Streptococcus pneumoniae, могут колонизировать ротоглотку, но нижние дыхательные пути при этом остаются стерильными.
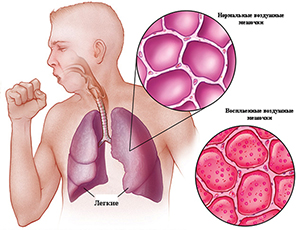 В случаях же повреждения механизмов «самоочищения» трахеобронхиального дерева, например, при вирусной респираторной инфекции, создаются благоприятные условия для развития пневмонии. В отдельных случаях самостоятельным патогенетическим фактором могут быть массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов, устойчивых к действию защитных механизмов организма, что также приводит к развитию пневмонии.
В случаях же повреждения механизмов «самоочищения» трахеобронхиального дерева, например, при вирусной респираторной инфекции, создаются благоприятные условия для развития пневмонии. В отдельных случаях самостоятельным патогенетическим фактором могут быть массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов, устойчивых к действию защитных механизмов организма, что также приводит к развитию пневмонии.
Этиология внебольничной пневмонии непосредственно связана с нормальной микрофлорой, колонизующей верхние отделы дыхательных путей. Из многочисленных микроорганизмов лишь некоторые, обладающие повышенной вирулентностью, способны при попадании в нижние отделы дыхательных путей вызывать воспалительную реакцию.
Такими типичными возбудителями внебольничной пневмонии являются:
- Streptococcus pneumoniae;
- Haemophilus influenzae.
Определенное значение в этиологии внебольничной пневмонии имеют атипичные микроорганизмы, хотя точно установить их этиологическую значимость сложно:
- Chlamydophila (Chlamydia) pneumoniae;
- Mycoplazma pneumoniae;
- Legionella pneumophila.
К типичным, но редким возбудителям внебольничной пневмонии относятся:
- Staphylococcus aureus;
- Klebsiella pneumoniae, реже другие энтеробактерии;
- Streptococcus pneumoniae — самый частый возбудитель внебольничной пневмонии у лиц всех возрастных групп.
Препаратами выбора при лечении пневмококковой пневмонии являются беталактамные антибиотики — бензилпенициллин, аминопенициллины, в том числе защищенные; цефалоспорины II-III поколения. Также высокоэффективны новые фторхинолоны (левофлоксацин, моксифлоксацин).
Достаточно высокой антипневмококковой активностью и клинической эффективностью обладают макролидные антибиотики (эритромицин, рокситромицин, кларитромицин, азитромицин, спирамицин, мидекамицин, ) и линкозамиды. Но все же макролидные антибиотики при этой пневмонии являются резервными средствами при непереносимости бета-лактамов.
клинически значимый возбудитель пневмонии, особенно у курильщиков и больных ХОБЛ (хроническая обструктивная болезнь легких). Высокой природной активностью в отношении гемофильной палочки обладают аминопенициллины (амоксициллин), «защищенные» аминопенициллины (амоксициллин/ клавуланат), цефалоспорины II-IV поколений, карбапенемы, фторхинолоны (ранние — ципрофлоксацин, офлоксацин и новые — левофлоксацин, моксифлоксацин, гатифлоксацин).
Chlamydophila (Chlamydia) pneumoniae и Mycoplazma pneumoniae
обычно характеризуются нетяжелым течением. Микоплазменные пневмонии — чаще встречается у лиц моложе 40 лет. Средствами выбора для лечения этих пневмоний являются макролиды и доксициклин. Также высокоэффективны новые фторхинолоны.
обычно характеризуется тяжелым течением. Препаратом выбора для лечения легионеллезной пневмонии являются макролидные антибиотики (эритромицин, кларитромицин, азитромицин). Высокоэффективны также ранние и новые фторхинолоны.
и другие энтеробактерии очень редкие возбудители внебольничной пневмонии, имеют этиологическое значение лишь у некоторых категорий пациентов (пожилой возраст, сахарный диабет, застойная сердечная недостаточность, цирроз печени). Наиболее высокой природной активностью в отношении этих возбудителей обладают цефалоспорины III-IV поколений, карбапенемы, фторхинолоны.
Подозрение на пневмонию должно возникать при наличии у больного лихорадки в сочетании с жалобами на кашель, одышку, отделение мокроты и/или боли в груди. Больные часто жалуются на немотивированную слабость, утомляемость, сильное потоотделение, особенно по ночам.

Такие признаки пневмонии, как остролихорадочное начало, боли в груди и.т.д. могут отсутствовать — особенно у ослабленных больных и лиц пожилого возраста.
 При нетяжелой пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела в течение 3-4 дней. При таком подходе длительность лечения обычно составляет 7-10 дней. В случаях наличия клинических и/или эпидемиологических данных о микоплазменной или хламидийной этиологии пневмонии продолжительность терапии должна составлять 14 дней. Более длительные курсы антибактериальной терапии показаны при пневмонии стафилококковой этиологии или вызванной грамотрицательными энтеробактериями — от 14 до 21 дня.
При нетяжелой пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела в течение 3-4 дней. При таком подходе длительность лечения обычно составляет 7-10 дней. В случаях наличия клинических и/или эпидемиологических данных о микоплазменной или хламидийной этиологии пневмонии продолжительность терапии должна составлять 14 дней. Более длительные курсы антибактериальной терапии показаны при пневмонии стафилококковой этиологии или вызванной грамотрицательными энтеробактериями — от 14 до 21 дня.
При указании на легионеллезную пневмонию длительность антибактериальной терапии составляет 21 день. При внебольничной пневмонии крайне важным является проведение быстрой оценки тяжести состояния больных с целью выделения пациентов, требующих проведения неотложной интенсивной терапии. Выделение больных с тяжелой пневмонией в отдельную группу представляется крайне важным, учитывая высокий уровень летальности, наличие, как правило, у пациентов тяжелой фоновой патологии, особенности этиологии заболевания и особые требования к антибактериальной терапии.
Поздняя диагностика и задержка с началом антибактериальной терапии (более 8 часов) обусловливает худший прогноз заболевания.
К сожалению, пневмония может иметь различные осложнения, такие как:
- плевральный выпот;
- эмпиема плевры (скопление гноя в плевральной полости);
- деструкция/абсцедирование легочной ткани (формирование ограниченных полостей в легочной ткани);
- острая дыхательная недостаточность;
- инфекционно-токсический шок;
- сепсис;
- перикардит, миокардит (заболевания сердца);
- нефрит (заболевание почек) и другие.
При пневмонии нужно проводить дифференциальный диагноз с такими заболеваниями как:
- туберкулез легких;
- новообразования (первичный рак легкого, эндобронхиальные метастазы, аденома бронха, лимфома);
- тромбоэмболия легочной артерии и инфаркт легкого;
- иммунопатологические заболевания (идиопатический легочный фиброз, эозинофильная пневмония, бронхоцентрический гранулематоз, облитерирующий бронхиолит с организующейся пневмонией, аллергический бронхолегочный аспергиллез, волчаночный пневмонит, системные васкулиты);
- прочие заболевания/патологические состояния (застойная сердечная недостаточность, лекарственная (токсическая) пневмопатия, аспирация инородного тела, саркоидоз, легочный альвеолярный протеиноз; липоидная пневмония, округлый ателектаз).
В заключении надо сказать, что поставить диагноз, определить степень тяжести заболевания и прогноз может только врач. При наличии у больного повышенной температуры тела, сухого кашля или кашля с отделением мокроты, одышки, боли в груди, немотивированной слабости, утомляемости, сильном потоотделении, особенно по ночам, обратитесь к врачу-терапевту.
Собственная лаборатория и инструментальная база «СМ-Клиника» позволяет быстро провести диагностику и поставить диагноз пневмонии. Вам будет назначено своевременное лечение пневмонии, индивидуальное для каждого, с учетом тяжести заболевания, возраста, сопутствующих заболеваний. Врач-терапевт поможет Вам снова стать здоровым.
Кормление грудью и применение лекарственных препаратов
Вот и позади роды, забылась родовая боль, лактация налажена и вот в любой момент перед молодой мамой может возникнуть новая проблема: как повлияет лекарство на новорожденного малыша при кормлении грудью. К сожалению не каждая мама может похвастаться отменным здоровьем и возникает необходимость принимать лекарства.
Степень неблагоприятного влияния лекарства на организм новорожденного определяется следующими факторами:
- токсичностью препарата;
- истинным количеством лекарства, поступившим в организм ребенка;
- особенностью влияния препарата на незрелые органы ребенка;
- длительностью выведения лекарства из организма ребенка;
- длительностью приема лекарства кормящей мамой;
- индивидуальной чувствительностью ребенка к данному препарату;
- риском развития аллергических реакций.
Из наиболее часто применяемых лекарств большинство не относится к очень токсичным препаратам, вызывающим значимое токсичное действие на органы и ткани. Поэтому считается, что во многих случаях при медикаментозном лечении кормление грудью может быть продолжено.
Если женщина совмещает кормление грудью и лечение, то может быть полезен подбор оптимальной схемы чередования приема препарата и кормлений. Нужно так принимать лекарство, чтобы время кормления не приходилось на период его максимальной концентрации в крови.
Применяя лекарство, женщина в период кормления грудью должна знать, что побочные эффекты, вызываемые данным препаратом, могут возникнуть и у ребенка.
Если риск неблагоприятного воздействия лекарства на организм ребенка высок, то на время лечения нужно прекратить кормление грудью, но продолжить сцеживание молока для поддержания лактации. После окончания курса лечения необходимо возобновить кормление грудью. Считается, что после курса несовместимых с кормлением грудью антибиотиков можно кормить через 24 часа после последнего приема препарата. А при применении ряда радиоактивных средств радиоактивность молока может сохраняться от 3 дней до 2 недель.
Особенности применения различных групп лекарств при кормлении грудью
Лекарства, противопоказанные при кормлении грудью:
Цитостатики и радиоактивные препараты (лекарства, применяемые для лечения опухолей и аутоиммунных заболеваний, ревматоидного артрита ). Эти лекарства значительно подавляют иммунитет и деление клеток. При необходимости приема этих препаратов кормление грудью прекращают.
Антибиотики применяют для лечения различных инфекционно-воспалительных заболеваний. Пенициллины, цефалоспорины, макролиды, аминогликозиды обычно не противопоказаны при кормлении грудью. Эти антибиотики проникают в молоко в небольших количествах, поэтому токсичность их для ребенка низкая.
Макролиды (эритромицин, сумамед, вильпрофен и др.) хорошо проникают в молоко, но их применение при кормлении грудью возможно. Имеется потенциальный риск развития осложнений, связанных с возникновением аллергических реакций, нарушением нормальной флоры кишечника (диарея), размножением грибков (кандидоз – молочница). Для профилактики дисбактериоза рекомендуется назначение ребенку пробиотиков (Бифидум Бактерин, Линекс). При возникновении аллергической реакции у ребенка следует прекратить прием данного антибиотика или временно прекратить кормление грудью.
Тетрациклины, сульфаниламиды (Бактрим, Бисептол и др.), Метронидазол, Клиндамицин, Линкомицин, Ципрофлоксацин проникают в молоко, и вероятность развития отрицательных реакций высока. Поэтому применение этих лекарств при кормлении грудью противопоказано.
Побочное действие тетрациклинов – задержка роста ребенка, нарушение развития костной ткани и зубной эмали ребенка. Побочное действие Клиндамицина – риск желудочно-кишечных кровотечении; а Левомицетина – токсическое поражение костного мозга, влияние на сердечно-сосудистую систему.
Антигипертензивные средства применяют при гипертонии.
При кормлении грудью с осторожностью можно применять такие лекарства: Дибазол, Допегит, Верапамил.
Противопоказаны при кормлении грудью: Кордафлекс, ингибиторы АПФ (Энап, Капотен), Диазоксид, Резерпин.
Применение при аллергии антигистаминных средств при кормлении грудью возможно. Желательно применять Цетиризин, Лоратадин. Не желательно применение лекарств 1-го поколения (Супрастин, Тавегил), которые могут вызывать сонливость у ребенка. Противопоказано применение при кормлении грудью Эриуса.
Антитиреоидные препараты при кормлении грудью
Антитиреоидные препараты применяются при заболеваниях щитовидной железы, протекающих с повышением ее функции. Эти лекарства применяют при кормлении грудью с осторожностью, контролируя состояние ребенка. Они подавляют функцию щитовидной железы ребенка.
Сальбутамол, тербуталин, фенотерол разрешены к применению при кормлении грудью. Необходимо следить за состоянием ребенка, поскольку их побочное действие – возбуждение, учащение сердечного ритма.
Гормоны (преднизолон, дексаметазон, гидрокортизон) применяют при аутоиммунных заболеваниях (ревматоидный артрит, системные болезни соединительной ткани, аутоиммунный гепатит и др., при недостаточности функции надпочечников) обычно не противопоказаны при кормлении грудью.
Однако при необходимости лечения ими более 10 дней вопрос о продолжении грудного вскармливания решается индивидуально. Если женщина нуждается в длительном гормональном лечении в высокой дозе, кормление грудью следует прекратить.
Парацетамол не противопоказан при кормлении грудью, если применяется в обычной дозе (по 1 таблетке до 3-4 раза в сутки, не более 2-3 дней). Превышения дозы и длительного применения парацетамола следует избегать, поскольку побочным действием препарата является токсичное воздействие на печень и кровь.
Контрацептивы при кормлении грудью
При кормлении грудью разрешены препараты с содержанием прогестерона. Остальные лекарства противопоказаны при кормлении грудью.
Отхаркивающие препараты при кормлении грудью
- Амброксол, Бромгексин, АЦЦ можно применять при кормлении грудью.
- Пре- и пробиотики (Линекс, Хилак форте и др.) совместимы с грудным вскармливанием.
Следует отметить что в нашем Центре Матери и Ребенка все применяемые лекарственные препараты являются безопасными для здоровья малыша и матери. Мы стараемся минимизировать назначение лекарственных препаратов, лишь в самом крайнем случае назначаются препараты противопоказанные при грудном вскармливании. И самая главная рекомендация не назначать лекарства самостоятельно в особенности кормящим мамочкам!Здоровья Вам и Вашим Малышам!
Врач акушер гинеколог Нугманова М. К.
Проверила зав. род. домом №2 Маркашова М. Ю.