Артериальная гипертензия при беременности симптомы причины лечение профилактика осложнения
Гипертония у беременных

Повышенное артериальное давление при беременности
Изменение артериального давления (АД) у женщин в период беременности наблюдается достаточно часто, что может неблагоприятно влиять на мать и плод. Артериальное давление — один из важнейших показателей работы кровеносной системы в организме. Во время беременности все органы и системы матери работают с повышенной нагрузкой, особенно сердечно-сосудистая система. Поэтому необходимо регулярно измерять АД, чтобы предотвратить развитие тяжелых осложнений. В начале беременности АД, как правило, немного снижается, что связано с действием гормонов. На более поздних сроках беременности по мере роста плода и увеличения кровотока, необходимого для его питания, АД может увеличиваться, относительно физиологических показателей до беременности. Об артериальной гипертензии говорят, если у беременной показатель АД превышает уровень 140/90 мм.рт.ст. Однако у женщин с пониженным АД до беременности артериальная гипертензия может быть при показателях АД, которые обычно считаются нормой. Поэтому важно знать свое нормальное АД.
Почему опасно повышенное давление во время беременности?
Повышенное АД во время беременности представляет большую опасность для матери и плода. На таком фоне возникает сужение сосудов и нарушается кровоснабжение всех жизненно важных органов, в том числе и плаценты. Из-за недостатка необходимых питательных веществ и кислорода замедляется процесс роста и развития плода. Возникает серьезная опасность отслойки плаценты, что сопровождается кровотечением и угрожает жизни матери и плода. Высокое АД во время беременности может быть причиной развития опасного осложнения беременности — преэклампсии. Проявлением преэклампсии могут быть также отеки, большая прибавка в весе, наличие белка в моче. Очень опасными симптомами преэклампсии являются: головная боль, нарушение зрения («мушки», «пелена» перед глазами), боль в верхних отделах живота. Ухудшение общего состояния может сопровождаться головокружением, шумом в ушах, тошнотой, рвотой. Преэклампсия может спровоцировать грозное осложнение — эклампсию. При этом состоянии у беременной происходит потеря сознания и возникают судороги.
Встать на учет по беременности в женскую консультацию как можно раньше!
Очень важной особенностью артериальной гипертензии при беременности является то, что нередко даже при высоких цифрах АД пациентка чувствует себя нормально. Высокое АД выявляется случайно, при очередной явке в женскую консультацию. Отсутствие клинических проявлений повышенного АД не исключает развитие опасных осложнений.
Чтобы вовремя выявить нежелательные отклонения в течение беременности и предотвратить развитие осложнений у матери и плода, беременным необходимо регулярно контролировать свое АД. Очень важно своевременно встать на учет по беременности в женскую консультацию. Врач своевременно выявит изменения АД и назначит оптимальную терапию для поддержания АД в норме. Если высокое АД было у женщины до беременности, и она принимает препараты, необходимо скорректировать лечение и индивидуально подобрать препараты, которые можно принимать во время беременности. Для профилактики высокого АД беременная должна правильно и сбалансированно питаться, соблюдать питьевой режим, следить за прибавкой в весе. Правильные рекомендации по этим вопросам также даст врач женской консультации. Беременной необходимо соблюдать рекомендации и не нарушать назначенную терапию.
Что делать, если у беременной повысилось артериальное давление?
Если беременная самостоятельно регулярно контролирует АД и отмечает даже незначительное его повышение при хорошем самочувствии, она, как можно быстрее, должна посетить врача женской консультации (раньше назначенной очередной явки). Самостоятельный прием лекарственных средств в таком случае строго запрещен. До посещения врача снизить АД можно, приняв мягкое успокоительное на основе пустырника или валерианы.
При необходимости можно проконсультироваться с врачом акушером-гинекологом дистанционного врачебно-консультативного пульта Станции скорой и неотложной медицинской помощи им. А.С. Пучкова г. Москвы по телефону: (495) 620-42-44.
Когда вызов «Скорой помощи» обязателен?
Если АД повысилось внезапно, появилось плохое самочувствие необходима срочная госпитализация, и пациентке целесообразно незамедлительно вызвать бригаду скорой медицинской помощи. Насторожить должны такие признаки, как: головная боль, ощущение мелькающих точек или «мушек», пелена перед глазами, боль в верхней половине живота, тошнота, рвота, возбуждение или угнетенное состояние, наряду с этим — повышение АД. Может иметь место высокая судорожная готовность которая проявляется подергиванием мышц лица, шеи, верхних конечностей, возможна потеря сознания, судороги.
Что делать до приезда «скорой»?
Прежде всего, лечь в постель, по возможности устранить все нежелательные раздражители (выключить все источники шума, задернуть шторы), не оставлять беременную одну, так как могут возникнуть судороги и потребуется помощь. Придать ей положение с приподнятым головным концом. Возможен прием понижающих давление средств, назначенных врачом. Если ранее женщина не принимала гипотензивных средств, то принимать препараты по совету окружающих не следует.
При возникновении приступа судорог беременную нужно уложить на ровную поверхность, повернуть голову в сторону (для предотвращения аспирации рвотных масс), защитить от повреждений (обложить одеялом), не удерживать физически. После приступа очистить салфеткой ротовую полость от рвотных масс, крови и слизи. Ожидать приезда бригады скорой помощи!
«Скорая» приедет быстро и окажет необходимую помощь. Госпитализация при таком состоянии обязательна. Только в стационаре возможен полный контроль за состоянием матери и ребенка, полноценная терапия и определение плана родоразрешения.
Желаем здоровья и счастливого материнства!
по акушерству и гинекологии Архипова Н.Л.
Очень важной особенностью артериальной гипертензии при беременности является то, что нередко даже при высоких цифрах АД пациентка чувствует себя нормально. Высокое АД выявляется случайно, при очередной явке в женскую консультацию. Отсутствие клинических проявлений повышенного АД не исключает развитие опасных осложнений.
АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ У БЕРЕМЕННЫХ: КЛАССИФИКАЦИЯ И ПРИНЦИПЫ ТЕРАПИИ С ПОЗИЦИИ ДОКАЗАТЕЛЬНОЙ МЕДИЦИНЫ
Г.Н. Чингаева, М.И. Раева, Д.А. Маликова, А.А. Калаубекова
Казахский национальный медицинский университет имени С.Д. Асфендиярова
Артериальная гипертония (АГ) беременных занимает особое место среди актуальных вопросов современной медицины. Она является составной частью как минимум двух чрезвычайно остро стоящих сегодня медико-социальных проблем: АГ в целом и репродуктивного здоровья нации. Основная проблема АГ у беременных: отсутствие единой терминологии, использования различных классификации и критериев АГ, тактики ведения пациенток. Мы попытались на основе доказательной медицины представить классификацию АГ у беременных и принципы лекарственной терапии, включая неотложную помощь при гипертоническом кризе.
Ключевые слова: беременность, артериальная гипертензия, лекарственная терапия
Артериальная гипертония (АГ) беременных занимает особое место среди актуальных вопросов современной медицины, особенно у беременных. Артериальная гипертония у беременных в настоящее время по-прежнему остается основной причиной как материнской, так и перинатальной заболеваемости и летальности, а также ряда акушерских осложнений. По данным ВОЗ, в структуре материнской смертности доля гипертензивного синдрома составляет 20-30%, ежегодно во всем мире более 50 тыс. женщин погибают в период беременности из-за осложнений, связанных с АГ у матери [1-3]. АГ увеличивает риск отслойки нормально расположенной плаценты, массивных коагулопатических кровотечений в результате отслойки плаценты, а также может быть причиной эклампсии, нарушения мозгового кровообращения, отслойки сетчатки [4].
В последнее время отмечено увеличение распространенности АГ во время беременности за счет ее хронических форм на фоне роста числа пациенток с ожирением, сахарным диабетом и в связи с увеличением возраста беременных. И наоборот – женщины, у которых развиваются гипертензивные расстройства в период беременности, в дальнейшем относятся к группе риска по развитию ожирения, сахарного диабета, сердечно–сосудистых заболеваний. Дети этих женщин имеют повышенный риск развития различных метаболических и гормональных нарушений, сердечно–сосудистой патологии [2]. Основная проблема лечения АГ у беременных в том, что акушеры и кардиологи говорят на разных языках. Отсутствует единый взгляд на тактику немедикаметозной и медикаментозной терапии, в ряде случаев применяются противопоказанные при беременности лекарственные препараты, используются опасные комбинации. При выборе лекарственных средств врачи руководствуются в основном личным опытом или традициями лечебного учреждения. В аптечной сети отсутствует целый ряд препаратов, рекомендуемых современными руководствами для использования у беременных с АГ, в том числе для неотложной терапии. Отсутствует преемственность ведения этой категории пациенток (на этапе планирования беременности, во время беременности и после родов) [5]. Кроме того, международные стандарты лечения неотложных состояний существенно отличаются от традиционных отечественных представлений и более сложны для выполнения на практике, так как предполагают использование лекарственных препаратов или их форм, не получивших в Казахстане широкого распространения или даже не имеющих государственной регистрации.
Критериями для диагностики АГ при беременности, по данным ВОЗ, являются уровень систолического АД (САД) 140 мм рт.ст. и более или диастолического АД (ДАД) 90 мм рт.ст. и более либо увеличение САД на 25 мм рт.ст. и более или ДАД на 15 мм рт. ст. по сравнению с уровнями АД до беременности или в I триместре беременности [5]. Следует отметить, что при физиологически протекающей беременности в I и II триместрах возникает физиологическое снижение АД, обусловленное гормональной вазодилатацией, в III триместре АД возвращается к обычному индивидуальному уровню или может немного превышать его [3,7].
В нашей статье мы приводим классификацию гипертензивных состояний при беременности, рекомендации по диагностике и ведению беременных с АГ, составленные на основе рекомендаций Европейского общества по гипертензии и Европейского общества кардиологов (ЕОГ-ЕОК, 2003, 2007) [6,8,9]; комитета экспертов Европейского кардиологического общества по ведению беременных с сердечно-сосудистыми заболеваниями (2003 г.) [8-10]; седьмого доклада экспертов Объединенного национального комитета США по профилактике, диагностике, оценке и лечению повышенного артериального давления – АД (JNC7, 2003) [6].
В современных зарубежных классификациях выделяют следующие формы гипертензивных состояний у беременных: хроническая АГ, гестационная АГ, преэклампсия (ПЭ) и ПЭ на фоне хронической АГ [8,10-11].
В отечественной литературе еще можно встретить термин «гестоз», обозначающий клиническую ситуацию сочетания повышения АД во второй половине беременности с протеинурией и отеками. С нашей точки зрения, предпочтительнее использовать международную терминологию гипертензивных состояний у беременных.
Классификация АГ у беременных
А. Эссенциальная гипертензия
Б. Симптоматическая гипертензия
- Гестационная АГ (диагноз на период беременности)
А. Преходящая АГ (ретроспективный диагноз)
Б. Хроническая АГ (ретроспективный диагноз)
üкритические формы ПЭ: эклампсия; отек, кровоизлияние и отслойка сетчатки; острый жировой гепатоз; HELLP-синдром; острая почечная недостаточность; отек легких, отслойка плаценты
4. ПЭ на фоне хронической АГ
Представляется целесообразным последовательно рассмотреть категории гипертензивных состояний, вошедшие в настоящую классификацию.
Хроническая АГ – АГ, диагностированная до наступления беременности или до 20-й недели гестации. Диагностическим критерием хронической АГ считается систолическое АД (САД)>140 мм рт. ст. и/или диастолическое АД (ДАД)>90 мм рт. ст. АГ, возникшая после 20-й недели гестации, но не исчезнувшая после родов, также классифицируется как хроническая гипертония, но уже ретроспективно.
Хроническая АГ – это гипертоническая болезнь (эссенциальная АГ), или симптоматическая гипертония. Следует учитывать, что повышение уровня АД у молодой женщины требует особенно тщательного исключения вторичного характера гипертензии (АГ, связанная с патологией почек; АГ при поражении почечных артерий; феохромоцитома; первичный альдостеронизм; синдром и болезнь Иценко–Кушинга; коарктация аорты; АГ, обусловленная приемом лекарственных препаратов).
Классификация уровней АД у лиц 18 лет и старше представлена в таблице 1.
Таблица 1 — Классификация уровней артериального давления
Добавить комментарий Отменить ответ
Scientific-Practical Journal of Medicine, «Vestnik KazNMU».
Научные публикации, статьи, доклады, рефераты, диссертации, новости медицины, исследования в области фундаментальной и прикладной медицины, публикации журнала «Вестник КазНМУ» и газеты «Шипагер».
ISSN 2524 — 0692 (online)
ISSN 2524 — 0684 (print)
Артериальная гипертензия у беременных
АД снижается во II триместре (в среднем на 15 мм рт. ст. в сравнении с давлением до беременности), а в III триместре возвращается к исходным показателям или становится несколько выше. Эти колебания появляются у женщин с нормальным АД до беременности, у женщин, раньше болевших артериальной гипертензией, а также у женщин с гипертензией, которая возникла во время беременности.
Классификация артериальной гипертензии у беременных :
1) ранее существовавшая артериальная гипертензия — диагностирована до беременности или до 20 недели беременности, обычно удерживающаяся >42 дня после родов; может протекать с протеинурией;
2) артериальная гипертензия беременных (гестационная гипертензия ) — развивается после 20 нед. беременности, проходящая в большинстве случаев в течение 42 дней после родов; если имеется значительная протеинурия (>300 мг/л или >500 мг/сут, либо ≥2+ в тесте-полоске) — определяется как состояние преэклампсии ; ассоциировано с нарушением перфузии органов;
3) ранее существовавшая артериальная гипертензия с сопутствующей гипертензией беременных (гестационной гипертензией) с протеинурией — ранее существовавшая гипертензия, с дальнейшим повышением АД и протеинурией ≥3 г/сут. после 20 нед. беременности;
4) артериальная гипертензия , не классифицированная до родов — диагностирована после 20 нед. беременности, неизвестные предыдущие показатели АД; требует контроля на 42 день после родов или позже.
Диагностические критерии артериальной гипертензии у беременных такие же, как в общей популяции. Измеряя АД, зафиксируйте диастолическое давление в момент исчезновения тонов (V фаза Короткова) и на основании этого значения принимайте решение о дальнейших диагностических и терапевтических действиях. Каждая женщина с артериальной гипертензией, диагностированной перед беременностью или во время беременности, должна находиться под тщательным контролем гинеколога. Рекомендуемые дополнительные исследования →табл. 2.20-10.
гемоглобин и гематокрит
увеличение подтверждает диагноз гестационной гипертензии (с протеинурией или без нее) и указывает на тяжесть заболевания; в очень тяжелых случаях, значение может быть низким из-за гемолиза
6 /л свидетельствует об активации коагуляции в микрососудистом русле; коррелирует с тяжестью заболевания; увеличение свидетельствует о выздоровлении в послеродовом периоде, особенно у женщин с синдромом HELLP (гемолиз, повышение активности печеночных ферментов в сыворотке крови и тромбоцитопения)
биохимический анализ сыворотки
повышенная активность указывает на повреждение печени
повышенная активность связана с гемолизом и повреждением печени, может отражать тяжесть заболевания и вероятность выздоровления в послеродовом периоде, особенно у женщин с синдромом HELLP
повышенная концентрация поможет в дифференциальной диагностике гестационной гипертензии и может отражать тяжесть болезни
концентрация уменьшается в периоде беременности; повышение указывает на нарастание тяжести гипертензии
исследование мочи (оценка протеинурии)
в случае положительного результата (≥1+) нужно произвести сбор мочи в течение 24 ч для подтверждения протеинурии; отрицательный результат не исключает протеинурии, особенно при ДАД ≥90 мм рт. ст.
сбор мочи в течение 24 ч
>2 г/сут → проводите очень тщательный мониторинг
>3 г/сут → рассмотрите вопрос о родоразрешении
1. Общие рекомендации : в зависимости от значения АД, этапа беременности и наличия факторов риска у матери и плода:
1) ограничение физической активности и лежачее положение на левом боку;
2) нормальная диета без существенного ограничения соли;
3) фармакологическое лечение.
2. Предельное значение АД , являющееся показанием к началу гипотензивного медикаментозного лечения (достаточно превышения систолического или диастолического показателя):
1) 140/90 мм рт. ст. , если появляется:
а) гипертензия беременных (с протеинурией или без протеинурии), или
б) ранее существующая гипертензия, на которую наслаивается гестационная гипертензия или
в) артериальная гипертензия и субклинические или симптоматические повреждения органов, независимо от срока беременности;
2) 150/95 мм рт. ст. в остальных случаях.
3. Лечение легкой или умеренной артериальной гипертензии у беременных : препаратами выбора являются метилдопа, лабеталол, метопролол и блокаторы кальциевых каналов (не применяйте их одновременно с сульфатом магния в связи с риском гипотензии). ИАПФ и БРА противопоказаны. Не используйте диуретики в состоянии преэклампсии при нормальном диурезе.
Систолическое давление ≥170 мм рт. ст. или диастолическое давление ≥110 мм рт. ст. у беременной женщины расценивайте как неотложное состояние. В таком случае нужна срочная госпитализация и рассмотрение лечения лабеталолом в/в или метилдопой п/о. Препараты и дозы →табл. 2.20-4, табл. 2.20-7 и табл. 2.20-8.
Артериальная гипертензия
- Артериальная гипертензия
- Атеросклероз
Лечением данного заболевания занимается Кардиолог
Что такое артериальная гипертензия?
Что такое артериальная гипертензия (ее еще нередко люди называют гипертония, гипертоническая болезнь)? — это стойкое превышение уровня даления 140/90 мм рт. ст.
- Западные стандарты лечения
- Индивидуальный подход к каждому пациенту
- Соблюдаем полную анонимность
- Все процедуры проводим без болевых ощущений
- Специалисты с опытом работы за рубежом
- Полный цикл: диагностика, лечение, реабилитация
Артериальная гипертензия
Наиболее часто встречающаяся болезнь в кардиологии — это артериальная гипертензия.
По данным Американской ассоциации сердца (АНА) сердечно-сосудистые заболевания — основная причина смерти в мире (более 60%). Каждый год в России от сердечно-сосудистых заболеваний умирает более 1 млн. человек. Инфаркт миокарда и мозговой инсульт становятся причиной смерти в 90% этих случаев.
Как узнать своё реальное давление? Как понять, что именно происходит в Вашем сердце и сосудах при повышенном давлении? Что конкретно нужно предпринять, если вы видите, что давление повышено?
Мы поговорим сегодня об артериальной гипертензии — самой распространенной болезни в кардиологии. Сложно поверить, что артериальной гипертензией на самом деле страдают около 1/4 всего взрослого населения на Земле. У лиц старше 65 лет гипертония встречается вообще в 50-65 % случаев.
- первичную (эссенциальную) гипертензию (она же гипертоническая болезнь): 90-95 % случаев повышения давления;
- а также вторичные (симптоматические) гипертензии: почечного происхождения — 3-4 %, эндокринные — 0,1-0,3 %, совсем редко — неврологические; обусловленные приёмом некоторых веществ (гормональных контрацептивов). Выделяют также гипертензию у беременных.

Причины возникновения
Почему возникают вторичные гипертензии понятно: почечная — из-за проблем в почках и т. д.
Почему возникает первичная гипертензия (ГБ), до конца до сих пор не понятно. Возникновению ГБ может способствовать генетические механизмы: это не менее 20 комбинаций в генетическом коде человека. ГБ может возникать у пациента как следствие нервного перенапряжения, которое вызывает дисгормональные нарушения. Способствовать развитию ГБ могут многие другие факторы: наследственность в первую очередь, а также малоподвижный образ жизни, курение, сахарный диабет, повышенный уровень атерогенных липидов в крови, ожирение, неправильное питание (избыточное потребление поваренной соли, злоупотребление алкоголем, диета с низким потреблением кальция), возраст, пол.
Непосредственной же причиной ГБ является активация биологических механизмов, вызывающих повышение минутного объёма крови и общего периферического сопротивления сосудов.
Как видите, причин ГБ много. Это Вам не туберкулёз: когда-то учёные выявили микобактерию, а потом нашли антибиотик для её подавления.
Обычный человек не должен углубляться во все подробности. А вот что точно должен знать каждый — это как понять, что с давлением что-то неладно.
Что может быть симптомами повышения давления
и когда стоит измерить Вам свое давление:
- головные боли, тяжесть в голове, чаще в затылочной части;
- «мушки» перед глазами;
- звон, шум в ушах, какая-то оглушённость;
- головокружение;
- необъяснимая тревога;
- бессонница;
- длительный стресс;
- сердцебиение;
- покраснение кожи лица, груди;
- какая-то непонятная тошнота.
Что со всем этим делать?
Идти к квалифицированному врачу!
В противном случае лечение тех пациентов, которые вовремя не начали лечение гипертонии и перенесли инсульт, очень дорогостоящее и трудоёмкое. Люди в дальнейшем становятся инвалидами, резко меняется их привычный образ жизни, многие теряют работу, у многих распадаются семьи. Нередко речь идёт о вполне работоспособных молодых людях.
В большинстве отечественных клиник, к сожалению, до сих пор возникают большие проблемы с ранней диагностикой сердечно-сосудистых заболеваний. Человеку часто приходится тратить много времени, перемещаясь из одного кабинета в другой. Многие исследования оказываются недоступными. Не всегда врач располагает временем, чтобы правильно сориентировать пациента с учётом результатов проведённых исследований, разъяснить возможные риски, предупредить о вероятных осложнениях.
Наша с Вами общая цель — обсудить основные принципы профилактики сердечно-сосудистых катастроф.
C помощью методов углублённого обследования выявить на ранних стадиях артериальную гипертензию, то есть найти скрытую угрозу жизни .
Стоимость лечения артериальной гипертензии
| Название услуги | Обычная цена | Цена со скидкой 30% |
|---|---|---|
| Первичный прием кардиолога | 9 565 руб. | 6 695 руб. |
| Повторный прием кардиолога | 8 130 руб. | 5 691 руб. |
| Первичная консультация ведущего специалиста | 13 665 руб. | 9 565 руб. |
| Повторная консультация ведущего специалиста | 11 615 руб. | 8 130 руб. |
Цены, указанные в прайс-листе, могут отличаться от действительных. Пожалуйста, уточняйте актуальную стоимость по телефону +7 495 781 5577 (круглосуточно) или по адресам: г. Москва, 1-й Николощеповский пер., д. 6, стр. 1 (клиника GMS Смоленская) и ул. 2-я Ямская, д. 9 (клиника GMS Ямская). Прайс-лист не является публичной офертой. Услуги оказываются только на основании заключенного договора.
В нашей клинике принимаются к оплате пластиковые карты MasterCard, VISA, Maestro, МИР. Также доступна бесконтактная оплата картами, Apple Pay и Google Pay.
Артериальная гипертензия у беременных. Автор статьи: врач акушер-гинеколог Ишмаева Диляра Адельевна.
Артериальная гипертензия (гипертоническая болезнь) – самое частое хроническое заболевание у взрослых, связанное с повышением артериального давления. Артериальная гипертензия (АГ) в настоящее время является одной из наиболее распространенных форм патологии у беременных. Встречается у 5-30% беременных, и на протяжении последних десятилетий отмечается тенденция к увеличению ее распространенности. В период беременности артериальная гипертензия существенно влияет на ее течение и исход, является основной причиной перинатальных потерь и материнской смертности. По данным Всемирной Организации Здравоохранения (ВОЗ), гипертензивные осложнения занимают 3-4 место после тромбоэмболии, кровотечений, экстрагенитальных заболеваний среди причин смерти беременных. В о время беременности артериальная гипертензия может привести к развитию преждевременной отслойки нормально расположенной плаценты, отслойки сетчатки, эклампсии с нарушением мозгового кровообращения, полиорганной недостаточности, тяжелых форм синдрома ДВС с развитием массивных коагулопатических кровотечений, тромбоэмболии, преждевременным родам. Осложнениями АГ также являются прогрессирующая фетоплацентарная недостаточность и задержка внутриутробного развития плода (ЗВУР), рождение маловесных детей, а в тяжелых случаях – асфиксия и антенатальная гибель плода и новорожденного. Отдаленный про гноз у женщин, имевших АГ в период беременности, характеризуется повышенной частотой развития ожирения, сахарного диабета, сердечно-сосудистых заболеваний. Дети этих матерей подвержены развитию различных метаболических и гормональных нарушений, сердечно-сосудистой патологии. Классификация артериальной гипертензии у беременных:
- Хроническая АГ. – гипертоническая болезнь, – симптоматическая АГ.
- Гестационная АГ (диагноз на период беременности). – переходящая АГ, – хроническая АГ.
- Преэклампсия. – умеренно тяжелая, тяжелая, – критические формы (эклампсия; отек, кровоизлияние и отслойка сетчатки; отек легких; острая почечная недостаточность; преждевременная отслойка нормально расположенной плаценты; острый жировой гепатоз; HELP- синдром).
- Преэклампсия на фоне хронической АГ. Хроническая артериальная гипертензия (ХАГ). Это AГ, диагностированная до наступления беременности или до 20-ой недели гестации. Диагностическим критерием является САД > 140 мм рт. ст. и/или ДАД > 90 мм рт. ст., возникшая АГ после 20 недель гестации, но не исчезнувшая после родов. Это гипертоническая болезнь. АГ может быть симптоматической (вторичная гипертензия) на фоне:
- Патологии почек.
- Поражения почечных артерий.
- Феохромоцитомы, первичного альдостеронизма.
- Синдрома и болезни Иценко-Кушинга.
- Коартации аорты.
- Приема лекарственных препаратов.
Гестационная артериальная гипертензия (ГАГ). Повышение артериального давления (АД) впервые обнаруживается после 20-ой недели и не сопровождается наличием белка в моче (протеинурией). Окончательный диагноз ставится лишь после родов. Если АД возвратилось к норме через 12 недель после родов – «преходящая» (транзиторная) АГ. При сохранении повышенного АД через 12 недель – хроническая АГ. Преэклампсия. Является специфичным для беременности синдромом, возникшим после 20-ой недели беременности и определяется по наличию артериальной гипертензии, протеинурии. Факторами риска при преэклампсии являются:
- Первая беременность.
- Юные первородящие.
- Возраст беременной >30 лет.
- Преэклампсия в семейном анамнезе, в предыдущие беременности.
- Экстрагенитальные заболевания (АГ, заболевания почек, органов дыхания, сахарный диабет, ожирение).
- Многоплодие.
- Многоводие.
- Пузырный занос.
В России принят термин «гестоз» – ряд патологических состояний, характеризующихся полиорганной недостаточностью с нарушением функций почек и печени, сосудистой и нервной системы, фетоплацентарного комплекса. Клинические формы гестоза:
- Водянка (отеки).
- Нефропатия (АГ, протеинурия, отеки, снижение количества выделяемой мочи).
- Преэклампсия (присоединение к АГ и протеинурии неврологических, зрительных нарушений, болей в эпигастральной области, рвоты).
- Эклампсия (возникновение судорог у женщин с преэклампсией).
Опасность припадка эклампсии заключается в том, что во время него может произойти кровоизлияние в сетчатку глаз, или в мозг, или другие жизненно важные органы. В связи с чем возможны потеря сознания и летальный исход. С целью эффективной профилактики и ранней диагностики гестозов должна быть определена группа риска развития гестоза врачом. При каждом посещении обязательны следующие исследования:
- Взвешивание.
- Измерение артериального давления на обеих руках.
- Общий анализ мочи.
- Выявление скрытых отеков.
- Контроль за состоянием плода.
- Консультация терапевта, окулиста, невролога.
- Анализ крови.
- Гемостаз, биохимический анализ крови.
Преэклампсия на фоне ХАГ. Это самая неблагоприятная клиническая форма артериальной гипертензии у беременных для прогноза матери и плода. Диагностируется в том случае, если на фоне артериальной гипертензии, существующей до беременности, или диагностируемой до 20- ой недели, появляется протеинурия, резкое повышение артериального давления. Как влияет артериальная гипертензия на организм беременной и плод? Влияние артериальной гипертензии на течение беременности и обратное влияние (беременности на течение артериальной гипертензии) зависит от ее стадии: I стадия артериальной гипертензии мало влияет на течение беременности и роды, осложнения почти не наблюдаются. II стадия артериальной гипертензии. Беременность ухудшает течение артериальной гипертензии. Характерным является временное снижение артериального давления на сроке 15-16 недель, однако после 22-24 недель артериальное давление непрерывно повышается, и у 50% беременных развивается гестоз. III стадия артериальной гипертензии. Беременность значительно отягощает течение артериальной гипертензии. Такое состояние является показанием к прерыванию беременности. При отказе женщины прервать беременность показана госпитализация в профильное отделение. При наличии артериальной гипертензии в результате связанных патологических изменений нарушается плацентарный кровоток, что увеличивает риск перинатальной заболеваемости и смертности. Лечение гипертензивных состояний у беременных. Цель лечения – предупредить осложнения, обусловленные высоким уровнем артериального давления, обеспечить сохранение беременности, нормального развития плода и успешные роды.
- Изменение образа жизни. Соблюдение режима труда и отдыха, психоэмоциональный покой, длительное пребывание на свежем воздухе, увеличение сна до 9-10 часов в сутки за счет дневного.
- Рациональное питание. Диета белковая, обогащенная полиненасыщенными жирными кислотами, вегетарианская, малосольная (при повышенной гидрофильности тканей – ограничить поваренную соль до 6-7 г. в сутки, ограничить жидкость), разгрузочные дни (1,5 кг. нежирного творога или яблок, дробно в течение дня, один раз в 7-10 дней).
- Витаминотерапия (витамин Е, Р- каротин, фолиевая кислота).
- Психотерапия.
- Иглорефлексотерапия.
- Лечебная физкультура.
- Бальнеотерапия (обтирания, минеральные ванны, циркулярный душ, вихревые и ножные ванночки).
- УФО, теплые воздушные ванны (t–22°С), общие солнечные ванны.
- Физиотерапия. Это электросон, индуктометрия на область стоп и голени, диатермия околопочечной области.
- Адаптогены (настойка элеутерококка, валерианы, пустырника).
- Фитотерапия. Применять лекарственные травы, обладающие гипотензивными свойствами и регулирующие деятельность нефрона: боярышник кроваво-красный, брусника, валериана лекарственная, мелиса лекарственная, мята перечная, мята полевая, свекла столовая, иван-чай, сушеница (топяная) болотная.
- Лекарственная терапия. Пороговым уровнем артериального давления для назначений лекарственных средств при беременности является АД-140/90 мм рт. ст. Используются: сернокислая магнезия, метилдопа, а-р-адреноблокаторы, пролонгированные блокаторы кальциевых каналов, вазодилататоры прямого действия. Противопоказаны: ингибиторы АПФ, препараты раувольфии, диуретики. Конечной целью лечения беременных с артериальной гипер тензией должно быть снижение АД до 120- 130/80 мм рт. ст., при котором минимален риск развития осложнений.
В заключение хочется сказать, чем раньше беременная встанет на учет в женскую консультацию, тем раньше будут выявлены факторы риска развития артериальной гипертензии, гестоза или скорректировано лечение уже имеющихся гипертензивных состояний, тем ниже будет риск возникновения нарушений жизнедеятельности плода и акушерской патологии. Профилактика и своевременная диагностика артериальной гипертензии беременных – важнейшая задача врача.
Гипертензия при беременности — симптомы и лечение
Что такое гипертензия при беременности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мадоян М. А., кардиолога со стажем в 19 лет.

Определение болезни. Причины заболевания
Артериальная гипертензия (АГ) при беременности — это повышение артериального давления (АД), регистрируемое два и более раз в течение четырёх часов. Повышенными считаются цифры ≥ 140 мм рт. ст. для верхнего (систолического) и ≥ 90 мм рт. ст. для нижнего (диастолического) АД. [1] [2] [5]
Повышение АД может возникнуть при гипертонической болезни (ГБ) и при симптоматических (вторичных) АГ.
ГБ не имеет одной причины, она является хроническим многопричинным заболеванием, которое возникает из-за сочетания наследственной предрасположенности и приобретённых факторов. [3,4] К приобретенным факторам риска относятся частые стрессы, избыточное потребление соли, диабет, ожирение, повышение липидов крови, малоподвижность и курение. [1] [2] [5]
Вторичные (симптоматические) АГ обычно имеют одну причину повышения АД: заболевания почек или почечных сосудов, заболевания эндокринных желёз, поражения нервной системы и другие. [3] [4]
Беременность не является причиной появления ни ГБ, ни вторичных АГ, но высокая нагрузка на сердечно-сосудистую систему во время беременности, родов и в послеродовом периоде может послужить причиной выявления или обострения уже существующих в организме женщины сердечно-сосудистых проблем. [1] [2] [5]
Симптомы гипертензии при беременности
Симптомы неосложнённой артериальной гипертензии у беременных неспецифичны:
- головная боль;
- сердцебиение;
- тошнота;
- чувство нехватки воздуха;
- слабость.
Они могут наблюдаться как при других заболеваниях, не связанных с повышением АД, так и во время совершенно нормальной беременности.
При наличии осложнений АГ отмечаются симптомы со стороны пораженных органов-мишеней:
- сердце — нарушения сердечного ритма, боли в сердце, одышка, отёки;
- мозг — ухудшение интеллектуальных способностей, головокружения, неврологические нарушения;
- глаза — нарушения зрения, вплоть до слепоты;
- периферические артерии — зябкость конечностей, непостоянная хромота;
- почки — ночные мочеиспускания, отёки.
Помимо прочего, при беременности могут возникнуть специфические опасные осложнения АГ, связанные с тяжёлой патологией мелких сосудов — преэклампсия и эклампсия. [1] [2] [5] Преэклампсия может ничем себя не проявлять, кроме высокого АД и белка в моче, а может выражаться неспецифическими симптомами со стороны разных органов и систем организма. Эклампсия проявляется судорожными приступами с потерей сознания. [1] [2] [5]
Патогенез гипертензии при беременности
Уровень АД зависит от многих параметров организма: тонуса сосудов, объёма циркулирующей крови, скорости выталкивания крови из сердца, растяжимости стенок аорты и других факторов. Эти параметры регулируются условно на трех уровнях: центральном, сосудистом, почечном. [3] [4] [6]
При воздействии факторов риска, перечисленных выше, регуляторные механизмы сбиваются. В зависимости от того, на каком уровне первоначально произошел сбой, развитие АГ может начаться с одного из звеньев патогенеза и продолжиться подключением следующих: увеличением суммарного сопротивления сосудов, активацией гормональных систем, активацией центральной нервной системы, дисбалансом натрия и воды, увеличением жесткости сосудистой стенки. Эти патологические процессы наслаиваются на процессы адаптации сердечно-сосудистого русла к вынашиванию и рождению ребёнка.
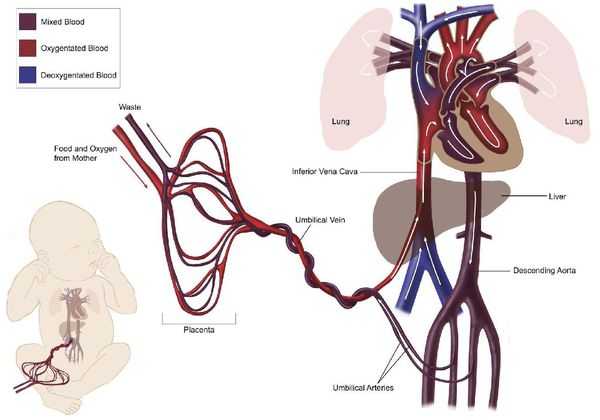
Во время беременности формируется еще один (третий) круг кровообращения, увеличивается общий объём циркулирующей крови, быстро повышается масса тела (рост матки, плаценты, плода), ускоряется обмен веществ, активируется ряд гормональных систем, также для беременности характерно расширение сосудов. [1] [2] [5] В результате увеличивается количество крови, выбрасываемое сердцем при сокращении, и количество сокращений сердца (к концу беременности обычно пульс учащается на 15-20 ударов), а уровень АД, наоборот, понижается (причём в первую треть беременности АД снижается, во вторую — остаётся без изменений, в третью — повышается до уровня перед беременностью). [1] [2] [5] Следовательно, в период беременности сердце работает в наименее экономном режиме, активно расходуя свой ресурс.
В родах нагрузка на сердце и сосуды максимальна, так как стремительно возрастает потребность тканей в кислороде. После родов исчезает третий круг кровообращения, повышается вязкость крови, увеличивается АД — сердечно-сосудистая система вновь должна перестроится, но теперь очень быстро. [1] [2] [5] Компенсаторные возможности сердечно-сосудистой системы резко сужаются.
Таким образом, адаптация сердечно-сосудистой системы к беременности, родам и послеродовому периоду может ухудшить течение АГ, а наличие АГ может затруднить адаптацию сердечно-сосудистой системы.
Классификация и стадии развития гипертензии при беременности
АГ при беременности классифицируют по времени её обнаружения, степени повышения АД и стадиям.
По времени обнаружения АГ выделяют: [1]
- хроническую АГ — выявлена до беременности или в первые 20 недель беременности, подразделяется на ГБ и вторичную АГ;
- гестационную АГ — выявлена после 20-й недели беременности;
- хроническую АГ, осложнённую преэклампсией — хроническая АГ и выявление белка в суточной моче ≥ 3 г/л;
- преэклампсию/эклампсию. Преэклампсия – наличие гестационной АГ и выявление белка в моче ≥ 3 г/л за сутки, подразделяется на умеренно выраженную и тяжёлую. Эклампсия — судороги на фоне преэклампсии.
Для беременных существует особая классификация степени повышения АД, определяемой по наиболее высокому уровню систолического (верхнего) или диастолического (нижнего) АД: [1]
- нормальное АД: систолическое [3][4][6]
- I стадия — осложнений нет;
- II стадия — появление изменений со стороны одного или нескольких органов-мишеней (сердце, сосуды, головной мозг, глаза, почки);
- III стадия — наличие ассоциированных клинических состояний, то есть грубой органической патологии органов-мишеней (инфаркт, стенокардия, инсульт, почечная недостаточность, кровоизлияние в сетчатку глаза, отёк зрительного нерва).
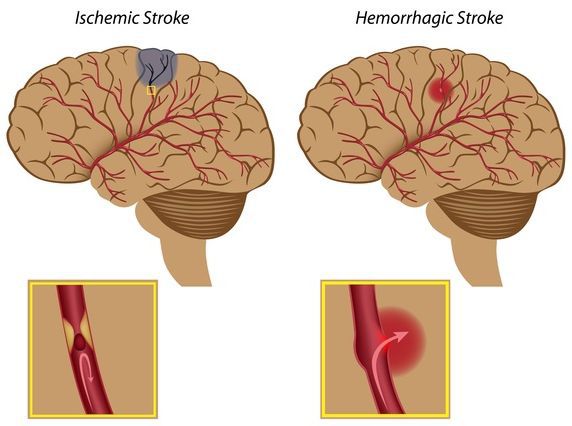
Осложнения гипертензии при беременности
Риски для матери и ребёнка:
- плацентарная недостаточность;
- синдром задержки роста плода;
- внутриутробная гибель плода;
- гибель ребёнка в раннем послеродовом периоде;
- преждевременная отслойка нормально расположенной плаценты;
- акушерские кровотечения;
- эклампсия;
- тяжёлые жизнеугрожающие нарушения свертывающей системы крови;
- острое почечное повреждение;
- отёк лёгких;
- кровоизлияние и отслойка сетчатки;
- инсульты [1] .
Диагностика гипертензии при беременности
В связи с тем, что при беременности диагностические возможности ограничены, женщинам с уже ранее выявленной, существующей АГ целесообразно пройти комплексное обследование перед планированием беременности. [1] [5]
Когда нужно немедленно записаться к гинекологу
Беременной женщине с АГ необходим усиленный врачебный контроль в течение всей беременности и в ближайшее время после неё. Во время беременности обязательно надо обратиться к врачу не только при повышенном уровне артериального давления (верхнее ≥ 140 мм рт. ст., нижнее ≥ 90 мм рт. ст.), но и при головокружении, головной боли, чрезмерной усталости, появлении судорог в мышцах, тошноте.
Диагностический процесс при АГ во время беременности решает следующие задачи:
- определение степени АГ;
- определение состояния органов-мишеней;
- определение риска развития преэклампсии;
- определение эффективности получаемого лечения.
К каким врачам обращаться
Помимо наблюдения у гинеколога, при хронической АГ рекомендуются консультации терапевта (кардиолога), невролога, офтальмолога, эндокринолога.
Физикальное обследование
Основной метод диагностики — измерение АД. Измерять АД следует в положении сидя поочерёдно на каждой руке, обязательно спустя 5-10 минут предварительного отдыха. [1] В случае различных показателей АД верным считается результат с бо́льшим АД. Необходимо, чтобы на момент измерения прошло около 1,5-2 часов после употребления пищи. Для более достоверных результатов измерения АД следует в день диагностики отказаться от кофе и чая.
Лабораторная диагностика
Основные лабораторные анализы, назначаемые беременным с гипертонией:
- общий анализ мочи;
- клинический анализ крови;
- гематокрит (отношение объёма эритроцитов к объёму жидкой части крови);
- определение уровня печеночных ферментов, креатинина и мочевой кислоты в сыворотке крови.
Для выявления преэклампсии все беременные должны быть обследованы на наличие протеинурии (белка в моче) на ранних сроках. Если по результатам тест-полоски ≥1, то необходимо незамедлительно выполнить дальнейшие обследования, например выявить соотношение альбумина и креатинина в разовой порции мочи.
Инструментальная диагностика
Также при АГ во время беременности проводят:
- электрокардиографию;
- исследование сосудов глазного дна;
- УЗИ сердца;
- УЗИ маточных артерий (на 20-й неделе беременности);
- УЗИ надпочечников [1][7][8] .
Диагностические лабораторные и функциональные параметры преэклампсии (ПЭ)
Преэклампсия – характерный для беременности синдром, развивающийся после 20-й недели беременности. Проявляется повышением АД и протеинурией (появлением белка в моче) ≥ 0,3 г/сут.
Эклампсия – судорожный синдром, не связанный с заболеваниями мозга, возникающий у женщин с преэклампсией.
Лечение гипертензии при беременности
Целями лечения артериальной гипертензии у беременных являются:
- предупреждение осложнений, связанных с повышением АД;
- сохранение беременности;
- нормальное развитие плода и своевременное родоразрешение.
Существует два способа лечения артериальной гипертензии при беременности :
- амбулаторное;
- стационарное — требуется при:
— гестационной АГ (АД ≥ 140/90 на сроке ≥ 20 недель беременности);
— гипертоническом кризе (быстрое повышение АД ≥ 170/110);
— преэклампсии (АД ≥ 140/90 + белок в моче);
Виды амбулаторного лечения:
- немедикаментозное — нормализация образа жизни и питания;
- медикаментозное — приём лекарственных препаратов под наблюдением врача и контролем АД.
Немедикаментозное лечение: [1] [2] [5] [6]