Виды нарушений маточноплацентарного кровотока что это такое что делать
Нарушение маточно-плацентарного кровотока
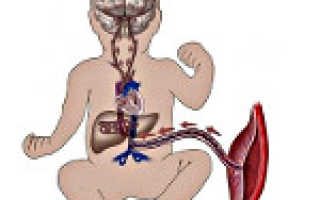
Нарушение маточно-плацентарного кровотока – симптомокомплекс, развивающийся во время беременности вследствие расстройства функций плаценты или происходящих в ее строении морфологических изменений. Со стороны матери клиника может отсутствовать. На фоне акушерской патологии возникает гипоксия плода, проявляющаяся учащением или замедлением сердечных сокращений, снижением активности. Диагностика нарушений маточно-плацентарного кровотока осуществляется посредством УЗИ, КТГ, допплерометрии. Лечение проводится в стационаре консервативным путем с использованием препаратов, улучшающих гемодинамику в сосудах плаценты.
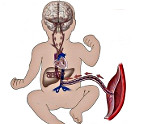
- Причины нарушения маточно-плацентарного кровотока
- Классификация нарушения маточно-плацентарного кровотока
- Симптомы нарушения маточно-плацентарного кровотока
- Диагностика и лечение нарушения маточно-плацентарного кровотока
- Прогноз и профилактика нарушения маточно-плацентарного кровотока
- Цены на лечение
Общие сведения
Нарушение маточно-плацентарного кровотока – акушерская патология, возникающая вследствие расстройства функций гемодинамики в системе «женщина-плацента-ребенок». Диагностируется такая аномалия примерно у 4% беременных. В 25% случаев заболевание развивается на фоне уже имеющихся экстрагенитальных заболеваний пациентки. Нарушение маточно-плацентарного кровотока представляет угрозу для здоровья и жизни плода, поскольку может приводить к недостаточному поступлению питательных веществ, что осложняется задержкой внутриутробного развития, гипоксией и даже возможной гибелью ребенка.
Опасность нарушения маточно-плацентарного кровотока зависит от выраженности и продолжительности существования данной акушерской патологии. Чем меньше питательных веществ поступает к ребенку, тем выше вероятность формирования отклонений. По статистике, около 85% новорожденных, подверженных такой патологии, появляются на свет с признаками гипоксии или врожденными аномалиями различной степени выраженности. Нарушение маточно-плацентарного кровотока способно возникать на разных этапах беременности, чаще всего оно диагностируется во 2-3 триместре вынашивания. Расстройство гемодинамики, развившееся до 16 недель, нередко заканчивается самопроизвольными выкидышами.

Причины нарушения маточно-плацентарного кровотока
Нарушение маточно-плацентарного кровотока развивается вследствие неправильного формирования ворсинчатого слоя плодных оболочек еще в период закладки плаценты или в результате влияния на организм матери неблагоприятных факторов, становящихся причиной расстройства гемодинамики в нормальной плаценте. Патогенез заболевания заключается в неполноценной маточно-плацентарной перфузии, приводящей к недостаточному поступлению кислорода к плоду. Как следствие, нарушение маточно-плацентарного кровотока запускает механизм гипоксических изменений, способствующих задержке развития плода.
Спровоцировать нарушение маточно-плацентарного кровотока могут эндогенные и экзогенные причины. К первой группе относятся факторы, влияющие изнутри организма будущей матери. Риск развития патологии наблюдается при наличии у женщины сахарного диабета, заболеваний почек, сердца и сосудов, на фоне дисфункции щитовидной железы. Формированию нарушения маточно-плацентарного кровотока способствует отягощенный акушерский анамнез – поздний гестоз, угрозы прерывания, множественные аборты и выкидыши, доброкачественные опухоли матки. Высокий риск расстройства гемодинамики наблюдается на фоне беременности с резус-конфликтом, а также, если пациентка страдала бесплодием.
Нарушение маточно-плацентарного кровотока нередко развивается на фоне генетических нарушений у плода и при наличии врожденных пороков репродуктивной системы матери (при двурогой или седловидной матке, перегородках в полости органа). Вероятность возникновения акушерской патологии существует и при половых инфекциях, а также, если больная перенесла вирусные заболевания, к примеру, грипп, ОРВИ. К экзогенным факторам, способствующим нарушению маточно-плацентарного кровотока относится работа на вредных производствах, употребление наркотиков и алкоголя, курение. Неблагоприятным образом сказывается и нерациональное питание. В группу риска по развитию нарушения маточно-плацентарного кровотока входят женщины в возрасте до 18 и старше 35 лет. Риск аномальной гемодинамики присутствует при постоянных стрессах, интенсивных физических нагрузках.
Классификация нарушения маточно-плацентарного кровотока
В зависимости от локализации патологических изменений в акушерстве различают несколько степеней тяжести нарушения маточно-плацентарного кровотока:
- 1а – характеризуется расстройством гемодинамики между маткой и плацентой, при этом к ребенку попадает достаточное количество питательных веществ.
- 1б – нарушение кровообращения происходит в круге «плод-плацента».
- 2 степень – нарушение маточно-плацентарного кровотока наблюдается в круге «плод-плацента-мать», однако гипоксия выражена незначительно.
- 3 степень – сопровождается критическим расстройством показателей гемодинамики, может привести к гибели ребенка или самопроизвольному аборту.
Учитывая срок гестации, на котором происходит нарушение маточно-плацентарного кровотока, можно выделить следующие виды патологии:
- Первичная – возникает в первом триместре, обычно развивается на фоне аномальной имплантации, нарушений в формировании или прикреплении плаценты.
- Вторичная – диагностируется после 16 недель эмбриогенеза, как правило, провоцируется негативными внешними факторами или состоянием здоровья матери.
Симптомы нарушения маточно-плацентарного кровотока
Клинические проявления нарушения маточно-плацентарного кровотока зависят от выраженности акушерской аномалии. Со стороны матери патологические признаки наблюдаются не всегда. У пациентки может развиться гестоз, нередко присутствует угроза выкидыша или преждевременных родов, что сопровождается болью в животе и в области паха. Возможно появление кровянистой слизи из половых путей. На фоне нарушения маточно-плацентарного кровотока происходит активизация деятельности условно-патогенной флоры, нередко возникают кольпиты. Это осложнение нарушения маточно-плацентарного кровотока может стать причиной внутриутробного инфицирования плода.
Нарушение маточно-плацентарного кровотока более выражено со стороны ребенка. Заподозрить признаки гипоксии плода в ряде случаев может сама пациентка. Патологическое состояние проявляется снижением двигательной активности ребенка. В ходе осмотра акушер-гинеколог выявляет учащение или уменьшение частоты сердечных сокращений у малыша, что также является достоверным признаком нарушения маточно-плацентарного кровотока. Недостаток питательных компонентов способен вызвать преждевременную отслойку плаценты. При этом состояние женщины и плода стремительно ухудшается, возможно возникновение угрозы для жизни.
Диагностика и лечение нарушения маточно-плацентарного кровотока
Выявить нарушение маточно-плацентарного кровотока можно в ходе УЗИ. О наличии акушерской патологии свидетельствуют патологии плаценты и внутриутробная задержка развития плода, проявляющаяся несоответствием размеров анатомических частей сроку гестации. Оценить степень нарушения маточно-плацентарного кровотока удается с помощью допплерографии. Для оценки функциональности сердечно-сосудистой системы ребенка используется КТГ. Характерным признаком является тахикардия или брадикардия, возникшая на фоне гипоксии.
Лечение нарушения маточно-плацентарного кровотока проводится в условиях стационара. Больной показан постельный режим, исключение стрессов и интенсивных физических нагрузок. Консервативная терапия заключается в использовании препаратов для купирования нарушений маточно-плацентарного кровотока и улучшения оксигенации плода. Также используются антиагреганты и средства, улучшающие питание тканей головного мозга. При нарушении маточно-плацентарного кровотока показано употребление витаминов, блокаторов кальциевых каналов. Последние применяются для устранения гипертонуса матки.
При нарушении маточно-плацентарного кровотока все усилия специалистов направлены на продление ведения беременности до 37-38 недель. При условии достаточной эффективности медикаментозной терапии через 4 недели пациентку переводят на амбулаторное лечение. Если справиться с признаками нарушения маточно-плацентарного кровотока не удается и состояние плода продолжает ухудшаться, осуществляют преждевременное родоразрешение методом экстренного кесарева сечения. Если беременность удалось доносить до 38 недель, роды могут происходить естественным путем. Во втором периоде показано использование вакуум-экстракции плода или наложение акушерских щипцов. В случае развития нарушения маточно-плацентарного кровотока на фоне других заболеваний у матери осуществляется плановое кесарево сечение в сроке 38 недель.
Прогноз и профилактика нарушения маточно-плацентарного кровотока
Своевременное лечение нарушения маточно-плацентарного кровотока позволяет женщине продлить беременность до 37 недель гестации и родить абсолютно здорового младенца. При первичной форме патологии возможна внутриутробная гибель плода или самопроизвольный выкидыш. Профилактика нарушения маточно-плацентарного кровотока состоит в устранении экстрагенитальных патологий еще до момента зачатия, ранней постановке на учет к акушеру-гинекологу и выполнении всех его рекомендаций. Беременная должна придерживаться рационального питания, отказаться от вредных привычек, стрессов и тяжелой физической работы. Уменьшить вероятность развития нарушения маточно-плацентарного кровотока позволяет также исключение контактов с возможными источниками инфекций.
Плацентарная недостаточность
 Нарушение функции плаценты, или плацентарная недостаточность, — это состояние, обусловленное изменениями строения и функции плаценты, в результате которого может возникать задержка роста плода, нередко в сочетании с гипоксией.
Нарушение функции плаценты, или плацентарная недостаточность, — это состояние, обусловленное изменениями строения и функции плаценты, в результате которого может возникать задержка роста плода, нередко в сочетании с гипоксией.
Плацентарная дисфункция и ее виды
Дисфункция плаценты — одно из наиболее распространенных осложнений беременности. По времени и механизму возникновения выделяют первичную плацентарную недостаточность, возникающую до 16 недель беременности, и вторичную, развивающуюся после этого срока под влиянием на сформированную плаценту внешних факторов.
Первичная плацентарная дисфункция связана с изменениями в строении, расположении, прикреплении плаценты и созревании ворсин хориона (будущей плаценты). Существует множество причин, способных привести к возникновению первичной плацентарной недостаточности. К ним в первую очередь относятся генетические факторы, а также ферментативные нарушения, мешающие нормальному развитию плодного яйца. Кроме того, плацента может поражаться бактериями, вирусами, простейшими и другими возбудителями инфекции.
Вторичная плацентарная недостаточность, как правило, развивается на фоне осложнений беременности (угроза прерывания, гестоз) или при наличии у женщины различных заболеваний, таких, как гипертоническая болезнь, сахарный диабет, заболевания сердца, почек, гипо- или гиперфункция щитовидной железы.
Плацентарная дисфункция может иметь как острое, так и хроническое течение. Острое состояние развивается на фоне обширных изменений в структуре данного органа и преждевременной отслойки нормально или низко расположенной плаценты. В результате этого состояние плода начинает быстро ухудшаться, и при неоказании своевременной медицинской помощи (скорейшего родоразрешения) ребенок может погибнуть внутриутробно.
Хроническая плацентарная недостаточность возникает в результате нарушений компенсаторно-приспособительных механизмов в плацентарной системы в сочетании с изменениями в структуре самой плаценты. Подобные изменения могут быть обусловлены нарушениями основных функций плаценты — питательной или дыхательной (в связи с нарушением транспорта кислорода и углекислоты).
Факторы риска
К факторам риска развития плацентарной недостаточности относят социально-бытовые (возраст более 30 и менее 18 лет, психоэмоциональные перегрузки, недостаточное питание, профессиональные вредности); внешние (физическое и химическое воздействие, в том числе лекарственных средств); акушерско-гинекологические; экстрагенитальные заболевания (заболевания сердечно-сосудистой системы, почек, легких, болезни системы крови, сахарный диабет).
Оценка течения беременности
Клиническими формами проявления плацентарной недостаточности и страдания плода являются задержка внутриутробного развития плода (гипотрофия) и/или его хроническая гипоксия (кислородное голодание).
Для оценки течения беременности, функции плаценты и состояния ребенка врачом-акушером производится регулярное акушерское исследование с обязательным измерением высоты стояния дна матки, окружности живота, определение частоты сердечных сокращений плода. Важное место в диагностике плацентарной недостаточности и задержки развития плода отводится определению высоты стояния дна матки (ВДМ), поскольку измерение данного параметра в динамике позволяет своевременно выявить внутриутробную задержку внутриутробного роста плода. Контроль самой женщины за шевелениями малыша — это, пожалуй, основной способ оценки его состояния. Так, при чрезмерно сильных шевелениях, особенно по вечерам, или, напротив, при слишком слабых беременная незамедлительно должна обратиться к акушеру-гинекологу для более тщательного обследования и, при необходимости, лечения.
Диагностика плацентарной недостаточности
В настоящее время в акушерско-гинекологической практике используются самые современные методы исследования состояния фетоплацентарной системы как в течение беременности, так и во время родов, что позволяет своевременно диагностировать плацентарную недостаточность.
Основными методами диагностики страданий плода во время беременности являются ультразвуковое исследование с определением размеров плода, локализации, толщины и степени зрелости плаценты, определением количества околоплодных вод; кардиотокография (КТГ), допплеровское исследование в сосудах системы «мать — плацета — плод», определение в крови у беременной женщины общей и плацентарной щелочной фосфатазы, специфических гормонов (эстриола, хорионического гонадотропина и плацентарного лактогена). Ультразвуковые методы играют ведущую роль в диагностике плацентарной недостаточности и задержке роста плода. Во II и III триместрах беременности в сроки ультразвукового скрининга (с 20-й по 24-ю и с 30-й по 34-ю недели), а также по дополнительным показаниям выполняют ультразвуковую фетометрию и допплерометрическое исследование кровотока.
Метод ультразвуковой допплерометрии, с помощью которого определяют прямые измерения кровотока в различных сосудах в динамике, позволяет оценивать состояние маточно-плацентарного кровотока и потому имеет важное диагностическое и прогностическое значение в развитии плацентарной недостаточности. Отсутствие каких-либо нарушений маточно-плацентарного и плодово-плацентарного кровообращения свидетельствует о нормальном функционировании плаценты.
Показатели сердечной деятельности плода наиболее точно характеризуют функциональное состояние ребенка внутриутробно. С помощью кардиотокографии (КТГ) производится мониторный контроль и оценивается сердечная деятельность малыша. Оценка 8-10 баллов по специальной шкале свидетельствует о нормальной сердечной деятельности, 5-7 баллов — о начальных признаках нарушения жизнедеятельности, 4 и менее — о серьезных изменениях состояния плода.
Профилактика и лечение плацентарной недостаточности
Профилактика и лечение плацентарной недостаточности и задержки внутриутробного развития плода включают в себя меры, направленные на улучшение маточно-плацентарного кровообращения и микроциркуляции, нормализацию газообмена в системе «мать-плацента-плод», улучшение функции плаценты. Это широкий спектр медикаментозных и немедикаментозных мероприятий, таких, как лечение акушерских и сопутствующих заболеваний, предрасполагающих к развитию плацентарной недостаточности.
Лечебно-профилактические мероприятия должны включать диетотерапию, витаминотерепию, прием продуктов, стимулирующих работу кишечника. С целью регуляции тканевого обмена назначают препараты, улучшающие оксигенацию тканей (снабжение тканей кислородом). Для нормализации процессов возбуждения и торможения в центральной нервной системе назначают препараты, оказывающие антистрессовый эффект, призванные нормализовать сон.
Плацентарная недостаточность — серьезное осложнение беременности, приводящее к высокой заболеваемости и смертности плода и новорожденного. А поскольку причинами ее развития являются заболевания матери, в механизме которых имеют значение сосудистые нарушения, целесообразно проводить обследование и лечение данной патологии до наступления беременности — еще на этапе ее планирования. В подавляющем большинстве случаев именно такой подход обеспечивает хорошую функциональность плаценты, и значит, увеличивает шансы женщины на рождение здорового малыша.
При невынашивании плацентарная дисфункция встречается в 50-75% случаев, при гестозе — в 32%, при различных заболеваниях будущих мам — в 25-45%.
Риск развития плацентарной недостаточности существенно возрастает у курящих, употребляющих алкоголь и наркотики женщин.
Заболевания сердца, почек, сосудов также способны привести к возникновению проблем с плацентой.
УЗИ при беременности
УЗИ при беременности относится к методу неивазивной пренатальной диагностики. Ультразвуковое исследование проводится по показаниям, при наличии угрозы выкидыша и нарушении самочувствия матери. Но чаще всего применяется в качестве скрининга развития патологий плода, с целью раннего обнаружения различных отклонений.
Во время исследования специалист оценивает состояние матки, плаценты и околоплодных волн, определяет срок гестации, сердцебиение ребенка и его пол (2-3 триместры). Женщины могут провести ультразвуковой скрининг в Волгограде в нашей клинике, которая имеет инновационное техническое оснащение.
Цели и безопасность ультразвукового скрининга при беременности
Скрининги во время беременности крайне важны для определения отклонений в развитии плода и состоянии здоровья будущей матери. Пренатальная диагностика играет важную роль в раннем обнаружении отклонений. И от качества оборудования зависит точность полученных данных. Поэтому УЗИ женщинам в положении лучше делать в специализированном диагностическом центре, где работают специально обученные профессионалы.
Специалисты по скринингу в клинике «ЮгМед»

Ивина (Пупышева) Екатерина Григорьевна
Врач акушер-гинеколог, врач УЗИ
В медицинском центре «ЮгМед» в Волгограде Вы можете недорого сделать ультразвуковую диагностику (УЗИ). Услуги УЗИ проводят опытные специалисты на современном оборудовании.
Чтобы записаться на УЗИ и прием к врачу достаточно позвонить по телефону +7 (8442) 298-208 или заявку для обратного звонка. Оператор call-центра свяжется с Вами в течение нескольких минут.
Основные цели УЗИ при беременности:
подтверждение беременности, установка срока гестации плода;
определение количества плодов;
выявление угрозы возникновения выкидыша;
оценка маточно-плодово плацентарного кровотока;
диагностика предлежания плаценты и других нарушений;
оценка работы всего организма будущего ребенка;
наблюдение за развитием плода в динамике;
выявление косвенных признаков генетических отклонений (синдром Дауна, синдром Патау).
Скрининговое ультразвуковое исследование может сочетаться с биохимическим скринингом.
Его цель — определить уровень специфических маркеров и вероятность рождения ребенка с генетическими отклонениями и аномалиями развития.
Безопасность диагностики
Беременные женщины часто тревожатся и интересуются, вредно ли для плода УЗИ при беременности или диагностика безопасна. За последние десятилетия было проведено множество исследований в этой области, в ходе которых удалось доказать отсутствие тератогенного влияния ультразвука на плодные оболочки. Ультразвуковые волны не вредны для женщины и ее будущего ребенка.
Стоимость УЗИ при беременности
Внеплановое УЗИ при беременности
Фетометрия плода
Фетометрия плода — это разновидность метода УЗИ, которая применяется в процессе ультразвукового скрининга и как самостоятельное исследование. Оно позволяет определить гестационный возраст плода, выявить косвенные признаки аномалий развития и фетопатии сопровождающий такие заболевания у матерей как сахарный диабет, тиреотоксикоз, резус конфликта. В ходе фотометрии специалисты определяют окружность головы, живота, грудной клетки и длину бедренной кости плода, на основании полученных данных определяют предполагаемую массу плода другие важные измерения.
Другие виды УЗИ, предлагаемые в клинике ЮгМед
Найти ближайшую к вам клинику
Клиника на Невской
Клиника на Ангарской
Клиника на Кубанской
Заполните форму обратной связи и наши
операторы свяжутся с Вами



Оставляя свои персональные данные, Вы даете добровольное согласие на обработку своих персональных данных. Под персональными данными понимается любая информация, относящаяся к Вам, как субъекту персональных данных (ФИО, дата рождения, город проживания, адрес, контактный номер телефона, адрес электронной почты, род занятости и пр). Ваше согласие распространяется на осуществление Общество с ограниченной ответственностью Научно-производственное объединение «Волгоградский центр профилактики болезней «ЮгМед» любых действий в отношении ваших персональных данных, которые могут понадобиться для сбора, систематизации, хранения, уточнения (обновление, изменение), обработки (например, отправки писем или совершения звонков) и т.п. с учетом действующего законодательства. Согласие на обработку персональных данных даётся без ограничения срока, но может быть отозвано Вами (достаточно сообщить об этом в Общество с ограниченной ответственностью Научно-производственное объединение «Волгоградский центр профилактики болезней «ЮгМед»). Пересылая в Общество с ограниченной ответственностью Научно-производственное объединение «Волгоградский центр профилактики болезней «ЮгМед» свои персональные данные, Вы подтверждаете, что с правами и обязанностями в соответствии с Федеральным законом «О персональных данных» ознакомлены.
Допплерография маточно плацентарного кровотока
Скидка 50% на прием врача после диагностики по промокоду «МРТ50» для пациентов первый раз посетивших клинику — только 7 дней после исследования.
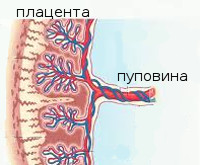
Нормальное течение беременности, рост и формирование плода зависит от кровотока в системе мать-плацента-плод. Ведущую роль в диагностике таких нарушений играет УЗИ с допплерографией маточно-плацентарного кровотока. Метод позволяет получить информацию о состоянии кровотока при заболеваниях беременной: гестоз, гипертония, сахарный диабет, сосудистые патологии и плода: задержка развития, пороки развития сердца, преждевременное старение плаценты и другие. Регистрация и изучение кровотока в артериях матки, пуповины, среднемозговой артерии, в камерах и крупных плодовых сосудах являются наиболее информативными и часто выполняемыми допплерографическими исследованиями у беременных.
Что покажет исследование
Допплеровское сканирование основано на эффекте Допплера – способности ультразвука менять частоту колебаний при отражении от движущихся кровяных частиц. УЗИ с допплерографией маточно-плацентарного кровотока помогает определить, есть ли нарушения в кровотоке и насколько они угрожают жизни и развитию плода. Чаще всего проводится качественный анализ соотношения между максимальной систолической и диастолической скоростью кровотока. Эти показатели зависят от сократительной функции сердца и состояния сосудистых стенок. Оцениваются и количественные показатели: скорость движения и объем крови в артериях. Основная задача обследования – определить насколько полноценно плод обеспечивается кислородом и питательными веществами через кровеносную систему.
Исследование может проводиться в трех режимах, которые дают черно-белое или цветное изображение сосудов с разной скоростью кровотока в них.
Основными показаниями для ультразвуковой допплерографии маточно-плацентарного кровотока служат:
- Обвитие шеи плода пуповиной по результатам УЗИ.
- Подозрение на патологии плаценты.
- Много- или маловодие.
- Подозрение на порок развития сердца или мозга будущего ребенка.
- Отставание плода в развитии от нормы.
- Внутриутробные инфекции.
- Ряд заболеваний беременной: артериальная гипертензия, диабет, сердечно-сосудистые заболевания, аутоимунные болезни, почечная недостаточность и другие.
- Матка, на которой проводились хирургические операции или есть миоматозные узлы.
- Обследования при многоплодной беременности, особенно в случаях разницы между размерами плодов.
- Неудачные предыдущие беременности – замершая или закончившаяся выкидышем.
- Резус-конфликт матери и ребенка.
- Падения, ушибы живота во время беременности.
- Настораживающие результаты других обследований, проводимых во время скринингов во втором и третьем триместре.
Оставлять без внимания такие состояния нельзя. Это опасно нарушениями в развитии ребенка и даже срывом беременности.
Как проходит обследование
УЗИ допплерография маточно-плацентарного кровотока можно проводить с 16-18 недели беременности – на этом сроке заканчивается формирование плаценты, ее можно четко визуализировать. Если нет необходимости в экстренном обследовании, то допплерографию совмещают с плановым УЗИ второго триместра (20-24 неделя).
Подготовка к допплерометрии заключается в снижении газообразования кишечника – его раздутые петли могут ухудшать прохождение ультразвука и снизить результативность обследования. УЗИ делается натощак или после легкого приема пищи, за 2-3 дня до процедуры желательно уменьшить в рационе количество свежих овощей, бобовых и других долго перевариваемых продуктов.
УЗИ делается с трансабдоминальным датчиком. Наполнять мочевой пузырь необходимости нет – околоплодные воды создают подходящие условия для прохождения ультразвука. Во время УЗИ с допплерографией маточно-плацентарного кровотока женщина лежит на спине, общее время обследования – 20-30 минут. Диагностика основных параметров кровотока проходит на разных участках.
Полученные данные сравниваются с нормой, которая определяется по специальным таблицам и сроку беременности. В заключении указывается есть ли нарушения кровотока и в какой степени.
Обследования для беременных в Москве
Наблюдение за здоровьем будущей мамы и ребенка – ответственная задача. ЛДЦ «Кутузовский» – клиника, где ведение беременности с любого срока, любые обследования и консультации врачей проходят с комфортом и заботой. Современное оборудование медицинского центра позволяет добиться максимально возможной точности УЗДГ маточно-плацентарного кровотока и других диагностических процедур, которые могут понадобиться. Квалификация наших диагностов позволяет выявить даже незначительные патологии, а опыт и знания врачей позволят обезопасить вашу беременность от угроз и рисков. Работаем 7 дней в неделю, прием по предварительной записи – без очередей и ожидания. Записаться можно онлайн или по телефону. Ждем вас по адресу: улица Давыдковская, 5.
Ультразвуковое исследование (УЗИ) при беременности
Гинекологическое УЗИ органов малого таза — безболезненный и безопасный метод исследования, который позволяет быстро оценить состояние органов малого таза, определить патологический процесс и выбрать тактику лечения.
Для улучшения визуализации, как правило, используется специальный гинекологический датчик, позволяющий провести исследование с повышенной точностью.
УЗИ также является необходимым исследованием в акушерстве: как правило, во время беременности ультразвуковое исследование проводится 3-4 раза и является основным источником информации о развитии плода.
УЗИ позволяет достоверно оценить течение беременности, определить пол будущего ребенка.
В нашем госпитале возможно проведение 3D-4D УЗИ на современном аппарате Siemens Acuson S2000, скрининговое УЗИ, УЗИ органов малого таза. Класс аппарата позволяет провести ультразвуковое исследование экспертного уровня, получить объемное цветное изображение ребенка, его движений, а также помогает в диагностике некоторых аномалий развития.
Скрининговое УЗИ во время беременности – самый простой, быстрый и безопасный способ, позволяющий следить за ростом и развитием плода, а также для исключения или подтверждения пороков развития.
УЗИ I триместра
Это обследование рекомендуется пройти в 11-13 недель беременности.
УЗИ скрининг 1 триместра дает возможность:
• Определить срок беременности и предполагаемую дату рождения ребенка.
• Убедиться, что Ваш малыш растет и развивается правильно.
• Рассмотреть место прикрепления плаценты, правильность ее строения.
• Исключить грубые пороки развития плода.
• Измерить толщину воротникового пространства и длину носовой косточки (самые ранние маркеры синдрома Дауна).
• Исключить патологию со стороны матки и придатков.
УЗИ II триместра
УЗИ второго триместра лучше всего проходить в сроке с 18 по 22 неделю. Цели обследования:
• Определить, соответствует ли развитие плода предполагаемому сроку беременности.
• Выявить или исключить врожденные пороки и аномалии развития всех основных органов и систем будущего ребенка. На данном сроке возможно детально рассмотреть строение сердца, почек, пищеварительной системы, головного и спинного мозга, а также других важнейших органов растущего плода.
• Определение количества и качества околоплодных вод, детальное рассмотрение структуры плаценты.
• УЗИ во втором триместре позволяет с высокой точностью определить пол Вашего малыша.
УЗИ III триместра
УЗИ третьего триместра рекомендуется проходить в сроке 32-34 недели беременности. В это время врач еще раз просматривает все органы Вашего будущего малыша, чтобы исключить пороки развития. Также определяется степень развития ребенка (исключают задержку роста, признаки внутриутробной гипоксии), измеряется объем околоплодных вод (исключают маловодие и многоводие), рассматривается пуповина (нет ли обвития). В третьем триместре мы также проводим УЗИ с допплерометрией, т.е. с исследованием кровотока в сосудах матки, пуповины и головного мозга плода. Проведенное УЗИ с допплером при беременности помогает на раннем этапе выявить нарушения маточно-плацентарного кровотока, чтобы при необходимости принять меры, предупреждающие развитие кислородного голодания плода и задержку его роста.
По окончании исследования, проведенного на любом сроке беременности, Вы получаете медицинское заключение с подробным описанием всех необходимых параметров. А сделав трехмерное и четырехмерное УЗИ плода, Вы также получите первые фотографии и видеозапись с Вашим малышом.
В нашем госпитале мы можем предложить Вам:
• Пройти УЗИ плода не только в скрининговые сроки, но в любой момент, если Вас что-то беспокоит или Вы просто хотите убедиться, что ребенок растет и развивается нормально.
• Сделать УЗИ с допплерографией на аппарате экспертного класса.
• Пройти обследование накануне родов, чтобы определить, как лежит ребенок, нет ли обвития пуповиной.
• Воспользоваться услугой 3D и 4D УЗИ. Такое исследование даст возможность не только увидеть Вашего будущего ребенка на экране монитора, но и получить высококачественные фотографии и видеозапись движений плода в режиме реального времени. Для комфортного просмотра картинка выводится на отдельный широкий экран-монитор.
• Пройти обследование в присутствии будущего папы. Мы понимаем, как важна для Вас поддержка близкого человека, поэтому только приветствуем, когда на УЗИ приходят семейные пары.
Допплерометрия при беременности
Допплерометрия (синоним, допплерография) фето-плацентарного кровотока – это исследование состояния кровотока в системе «мать-плацента-плод», которое проводят во время ультразвукового исследования при беременности.
Результаты допплерографии позволяют судить о состоянии маточно–плацентарно–плодового кровотока и косвенно свидетельствуют о внутриутробном состоянии ребенка.
Физический эффект, применяемый в современной медицине для измерения скорости кровотока, открыл в 1842 году Христиан Иоганн Доплер, профессор математики и геометрии. Широкое распространение допплерометрия в акшерстве получила с середины 80 годов 20 века. Наиболее часто применяемые доплеровские методики при сканировании во время беременности следующие: импульсный, цветной (цветовой), энергетический допплеры.
Импульсный допплер.
Сущность эффекта Доплера сводится к тому, что при отражении ультразвуковых волн от движущихся объектов (в нашем случае такими объектами являются кровяные клетки, движущиеся по сосудам) изменяются физические свойства волны. Разница между частотой отраженных и испускаемых ультразвуковых импульсов называется доплеровским сдвигом. Скорость кровотока рассчитывается по математической формуле на основании доплеровского сдвига и затем отмечается светящейся точкой на мониторе. Совокупность этих точек образует рисунок на экране ультразвукового аппарата, который называется кривой скорости кровотока. Кроме того, при проведении допплерометрии слышны звуковые сигналы, которые помогают врачу различать в нужном ли сосуде проводится измерение. Кривую скорости кровотока врач оценивает визуально, а так же, отмечая определенные участки, проводит расчет специальных индексов. Эти индексы называются индексами сосудистого сопротивления и характеризуют состояние кровотока в исследуемом сосуде. Вообще показателей, характеризующих кровоток в сосуде, может быть много, но наиболее популярными в акушерском ультразвуке индексами являются ИР (индекс резистентности), ПИ (пульсационный индекс) и СДО (систало-диастолическое отношение). Значения полученных индексов сопротивления сравниваются с нормативными и, исходя из этого формулируется заключение по состоянию кровотока в сосуде.
Цветной допплер.
Эта методика основана на применении того же частотного сдвига, только после преобразования сигналов на экране монитора появляется изображение сосудов, обычно красного и синего цвета. С помощью этой методики нельзя определить расчетные индексы, но можно охарактеризовать особенности кровотока в органе, проследить ход сосудов.
Часто цветной и импульсный допплер используются в комбинации – цветной для нахождения сосуда, импульсный для оценки скорости кровотока в нем.
При ультразвуковом исследовании во время беременности режим цветного допплера используется очень часто. Так такие опасные состояния как предлежание сосудов плаценты к шейке матки, истинный узел пуповины, многократное обвитие пуповины вокруг шеи плода, рак шейки матки можно диагностировать с помощью этой методики. Кроме этого, цветной допплер применяется при каждом исследовании сердца плода и помогает обнаружить пороки сердца.
Энергетический допплер.
Еще одна из методик оценки кровоснабжения изучаемого объекта. Изменение амплитудных характеристик волны преображается в аппарате и на мониторе видны сосуды обычно оранжевого цвета. Эта методика в акушерстве применяется не часто.
Показания для проведения допплерометрии.
Основными показаниями для оценки кровотока в системе мать-плацента-плод являются:
1.Заболевания матери:
- гестоз, артериальная гипертензия,
- заболевания почек,
- коллагенозы,
- антифосфолипидный синдром и другие аутоиммунные состояния
- врожденные тромбофилии
- сахарный диабет
2.Заболевания плода, плаценты, пуповины:
- отставание в размерах
- маловодие,многоводие
- многоплодная беременность
- нарушение созревания плаценты
- неименная водянка, пороки развития плода, аномалии пуповины, хромосомные аномалии плода
- патологические типы КТГ
- пороки развития и подозрение на хромосомную патологию
3.Отягощённый акушерский анамнез (ЗВРП, гестоз, мертворождения при предыдущих беременностях).
Оценка кровотока в бассейне плаценты.
Оценка плацентарного кровотока включает в себя измерение индексов сопротивления в артерии пуповины и в обеих маточных артериях. Нарушение кровотока в пуповине свидетельствует о неполадках в плодовой части плаценты. Нарушение кровотока в маточных артериях говорит о сбое в работе маточной части плаценты. Необходимо знать, что нормальные показатели кровотока служат достаточно достоверным признаком нормального внутриутробного состояния плода, но полностью не исключают развития определенных осложнений; наличие нарушений кровотока в разных отделах маточно-плацентарно-плодовой системы требует строгого динамического контроля и лечения, в том числе в условиях стационара.
Оценка кровообращения плода.
Гемодинамика малыша обычно оценивается при исследовании кровотока в мозговых сосудах (средняя мозговая артерия), аорте, венозном протоке, сердце.
Классификация нарушений маточно-плацентаро-плодового кровотока.
Наиболее часто применяемая, простая и удобная классификация нарушений плацентарного кровотока изложена ниже.
1 степень
А.Нарушение маточно-плацентарного кровотока при сохранении плодово-плацентарного ( повышены индексы сопротивления в маточных артериях)
Б.Нарушение плодово-плацентарного кровотока при сохранении маточно-плацентарного (повышены индексы сопротивления в артерии пуповины)
2 степень
Одновременное нарушение маточно-плацентарного и плодово-плацентарного кровотока (повышены индексы сопротивления в артерии пуповиныи в маточных артериях)
3 степень
Критическое нарушение плодово-плацентарного кровотока (нарушение кровотока в пуповине) — отсутствует диастолический кровоток в артерии пуповины или даже появляется реверсный (обратный) кровоток.
Проведя оценку кровотока в сосудах плаценты и плода, врач делает соответствующие выводы и формулирует заключение. На основании этого заключения и результатах других методик обследования выбирается тактика ведения беременности.
Необходимо помнить:
* Допплерометрия – это дополнительная методика, которая применяется после проведения ультразвукового исследования.
* Показания к проведению допплерометрии определяет врач. Без показаний такое исследование проводить не стоит.
* Частоту проведения допплерометрии определяет врач. Иногда требуется ежедневный контроль за состоянием кровотока мать-плод
* Нормальные результаты при допплерометрии не отменяют результатов других исследований и не гарантируют отсутствие внутриутробного страдания плода.