Неоднородная структура плаценты с гиперэхогенными включениями
Неоднородная структура плаценты с гиперэхогенными включениями
РАННЯЯ КАЛЬЦИФИКАЦИЯ ПЛАЦЕНТЫ
Плацента, выглядящая ненормально по классификации Grannum – тревожит умы исследователей и акушеров с момент появления сонографии. Камнем особенно рьяных преткновений остаются гиперэхогенные участки плаценты, соответствующие зонам избыточной кальцинации, возникшие в сроке до 36 недель.
Вы удивитесь, но хороших исследований на этот счет не так-то много. Потому в сегодняшнем обзоре остановимся на самых последних статьях в индексируемых по уму журналах.
Zeng et al. (New-York medical Univercity. Placenta. 2017 Feb;50:94-98.)
- Радиологические исследования показывают, что ранняя кальцификация плаценты, наблюдаемая на 28-32 неделе беременности, коррелирует с повышением частоты неблагоприятных исходов для плода.
- Основной тип плацентарной кальцификации – очаги расположенные на базальной мембране хорионических ворсинок. Он имеет мелкозернистый вид и может быть подтвержден только в микроскопическом режиме. Мы обозначили этот тип кальцификации как внутриворсинчастое внутрифибриновое микрокальцинирование (ВВМК).
- В данном исследовании мы рассмотрели распределение и потенциальную значимость ВВМК. Плаценты из 14 групп, разделенных по исходам для плода и матери, изучались гистологически на наличие ВВМК (преждевременные роды, гибель плода, нарушения сердечного ритма плода, ЗРП, гестационная гипертензия, гестационный диабет, отслойка плаценты, преэклампсия, нормальные спонтанные вагинальные роды, амниониты и т.д.).
- ВВМК были преимущественно размещены в базальных мембранах хорионических ворсинок и в периворсинчастом фиброиде.
- Более высокая частота ВВМК наблюдалась в случаях с плацентарными инфарктами и неблагоприятными исходами, по сравнению с плацентами от физиологических беременностей, что свидетельствует о том, что гипоксические изменения играют важную роль в этиологии ВВМК.
Kuo-Hu Chen et. al, Placenta, Ultrasound in OG (2011, 2012, 2015) – да парень просто ненавидит эти кальцинаты!
Результаты нашего исследования (всего около 19 000 наблюдений) показали, что степень зрелости III по Grannum (отмеченная в 28 недель беременность) связана с более высокой частотой перинатальных потерь (является значительным и независимым фактором риска (скорректированное OR 7,62 при 95% ДИ: 5,00 -11,62) мертворождения, в дополнение к курению).
Результаты этого исследования показывают, что ранняя кальцинация плаценты у беременных женщин носит не физиологический, а патологический характер, В ОТЛИЧИЕ ОТ НОРМАЛЬНЫХ ПОЗДНИХ ПРОЦЕССОВ, ВОЗНИКАЮЩИХ БЛИЖЕ К СРОКУ РОДОВ.
Механизм, происходящий из раннего и чрезмерного накопления кальция в плаценте может привести к дистрофическим изменением и способствовать дальнейшему повреждению ее тканей.
Mirza FG, J Matern Fetal Neonatal Med. 2018 Mar 31(6)
По результатам системного обзора при наличии плаценты III степени до 36 недели (собирательный образ) наблюдалось пятикратное увеличение риска индукции родов (OR 5.41, 95% ДИ 2,98-9,82).
Не было обнаружено никакой связи между плацентой III степени по Grannum и
- частотой аномального сердечного ритма плода (ОР 1,62, 95% ДИ 0,94-2,78),
- низким показателем Апгар менее 7 в 5 мин (ОР 1,68, 95% ДИ 0,84-3,36),
- потребностью в реанимации новорожденных (ОР 1,08, 95% ДИ 0,67-1,75)
- приемом в отделение интенсивной терапии (ОР 0,90, 95% ДИ 0,21-3,74).
В свою очередь, частота
- мекониальной аспирации была выше в группе с плацентами III степени по Grannum (OR 1,68, 95% ДИ 1,17-2,39),
- выявлена связь с низким весом при рождении (ОР 1,63, 95% ДИ 1,19-2,22)
- и, увы, перинатальной смертью в целом (ОР 7,41, 95% ДИ 4,94-11,09).
Плацента и степени ее зрелости

Во время беременности в матке будущей мамы находится не только малыш, но еще и плацента. Для обеспечения жизнедеятельности малыша женщинам приходится «выращивать» целый внутренний орган! Как и ребенок, плацента растет, развивается, а потом…. стареет и оканчивает свой жизненный цикл.
В идеале развитие плаценты идет параллельно развитию малыша. Но что делать, если она «торопится» или «запаздывает»?
Как растет плацента
Плацента – особый орган, который, как и будущий малыш, вырастает из зародышевых оболочек. Собственно говоря, большая ее часть, та, что отмирает после родов, тоже относится к плоду (материнская часть плаценты – это тот участок на стенке матки, к которому она прилегает особыми выростами – ворсинками). Поскольку первоначально ребенок – это всего несколько клеток, внедренных в разрыхленную, насыщенную кровью внутреннюю поверхность матки, то никакой плаценты в этот момент, разумеется, не существует. Плацентарная структура формируется постепенно, но очень быстро; так, к тому моменту, когда у плода появляется собственное сердцебиение (а это всего лишь третья неделя беременности!), питательные вещества поступают к малышу именно через видоизмененную внешнюю оболочку — хорион.
Нулевая степень зрелости плаценты
Малыш растет, и внешняя оболочка изменяется: в том месте, где она примыкает к стенке матки, она утолщается, «ветвится», и на 12-16-й неделе образует уже полноценную плаценту. Это плацента так называемой «нулевой» степени зрелости.
Ее толщина все время меняется: на 12-й неделе это 11-20 мм, на 27-й, когда плацента может достичь следующей степени зрелости – 21-36. Как видите, плацента может быть разной толщины, причем это не обязательно признак патологии. Именно поэтому, если беременность протекает нормально, то специалисты УЗИ-диагностики в первом триместре не уделяют размерам плаценты особого внимания. Тонкая, в виде «лепешки», или, наоборот, утолщенная, «шарообразная» плацента может быть индивидуальной особенностью организма.
” А вот структура плаценты, наоборот, имеет принципиальное значение: она должны быть однородной, без эхогенных включений (т.е. во время ультразвукового исследования выглядит как единое целое), а поверхность, обращенная к полости матки – ровная и гладкая. В идеале такой она остается до 30-й недели беременности.
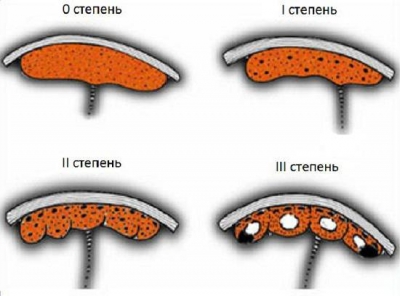
Первая степень зрелости плаценты
На 30-й специалист УЗИ может констатировать первую степень зрелости плаценты. Что это значит? Плацента начинает меняться! Ее структура становится неоднородной – в ней появляются уплотнения, которые видны при ультразвуковом исследовании, а поверхность становится слегка волнистой. Толщина плаценты в этот момент – от 24 до 40 мм.
” Эти изменения не происходят в один момент – первые признаки старения плаценты врач может зафиксировать на 27-й неделе – это нижняя граница нормы.
Если специалист не уверен, что точно наблюдает именно начало процесса старения, он может отметить в протоколе обследования «степень зрелости плаценты 0-1».
Вторая степень зрелости плаценты
Вторая степень зрелости плаценты наступает в норме в 34-й неделе беременности и длится до 37-й. Плацента в это время меняется еще сильнее: легкие «волны» на ее поверхности становятся заметными бугорками, а неоднородность внутренней структуры проявляется четкими эхопозитивными включениями, которые видны при ультразвуковом исследовании. Толщина плаценты немного возрастает – теперь нормой считается размер от 28 до 50 мм.
Третья степень зрелости плаценты
Третья, последняя степень зрелости плаценты свидетельствует о приближающихся родах. Она уже не растет, более того, площадь плаценты даже уменьшается. Ее структура серьезно меняется: поверхность становится извилистой, сама плацента разделяется на доли, а между ними появляются участки отложения солей. Плацента не просто зреет – она постарела и близка к тому, чтобы прекратить функционировать. Ребенку пора появиться на свет и развиваться уже самостоятельно!
Преждевременное старение плаценты
Если структура и размеры плаценты соответствуют сроку беременности, значит, все идет по плану: каждая степень зрелости рассчитана на то, чтобы удовлетворять потребности ребенка на конкретной стадии развития. От того, что плацента начинает «стареть», хуже малышу не становится.
” Так что если врач сообщил вам об этом – не паникуйте! Пока ничего страшного не происходит, плацента первой степени зрелости справляется со своей «обязанностью» — жизнеобеспечением малыша – не хуже, чем раньше. Врачи беспокоятся о перспективах: если старение плаценты началось раньше, значит, и завершится оно раньше.
Вторая, а потом и третья степень зрелости плаценты будут достигнуты до того, как малыш будет готов появиться на свет, и вот тогда кровоснабжение ребенка ухудшится, его потребности не будут восполняться, у ребенка возникает гипоксия — кислородное голодание, которое пагубно сказывается не его развитии.
” Опасность еще и в том, что мама, как правило, не замечает преждевременного старения плаценты – она не испытывает при этом никаких неприятных ощущений. Именно поэтому важно своевременно проходить диагностические обследования.
Причины преждевременного старения плаценты
Причин преждевременного старения плаценты много, и они весьма разноплановые. Прежде всего, это заболевания, которыми женщина страдала до наступления беременности, или которые развились уже после ее наступления. Это заболевания сердечнососудистой системы, сахарный диабет, гипертония, а также инфекционные заболевания.
Во-вторых, состояния, сопровождающие саму беременность: гестоз, резус-конфликт или нарушения гормонального фона. Многоплодная беременность тоже иногда сопровождается преждевременным старением плаценты.
В-третьих – неудачное расположение плаценты, например, ее предлежание. Частичная отслойка плаценты также может сопутствовать ее преждевременному старению.
В-четвертых, дурные привычки мамы – употребление алкоголя, никотина, наркотиков. Нужно сказать, что преждевременное старение плаценты – еще не самое худшее из возможных последствий, так что постарайтесь избавиться от этих зависимостей как можно скорее!
Наконец, преждевременному старению плаценты способствует избыток кальция в организме женщины, так что прежде чем принимать любые препараты, в том числе витамины и микроэлементы, обязательно посоветуйтесь с наблюдающим вашу беременность врачом!
” Преждевременное старение плаценты встречается у каждой третьей мамы из группы риска.
Преждевременное старение плаценты не всегда требует специальной терапии, но такая беременность нуждается в дополнительном контроле со стороны врачей. Вот почему будущим мамам предлагают дородовую госпитализацию. В случае если будет диагностирована гипоксия плода, врач назначит медикаменты, поддерживающие нужный уровень кровоснабжения малыша.
Позднее созревание плаценты
Эта патология встречается значительно реже, чем преждевременное созревание плаценты, и мнения врачей относительно ее опасности для плода расходятся. Дело в том, что еще в 60-70-х годах прошлого века среди акушеров бытовало убеждение, что степень зрелости тканей плаценты однозначно показывает степень зрелости тканей плода. Предполагали, что если плацента не достигла третьей степени зрелости, то, очевидно, и легкие ребенка еще не приспособлены к самостоятельному дыханию. Сегодня эта точка зрения считается устаревшей.
” Действительно, позднее созревание плаценты изредка наблюдается у беременных с сахарным диабетом, резус-конфликтом, сифилисом, а так же при тяжелых аномалиях плода. Однако это скорее сопутствующая патология, а не причина «умственной отсталости и мертворождения» — такую трактовку следует признать некорректной.
Если после 30-й недели беременности УЗИ-специалист не видит в плаценте никаких изменений относительно нулевой степени зрелости, то следует уделить внимание дополнительным обследованиям. Возможно, основное заболевание (обычно – сахарный диабет) требует дополнительного приема медикаментов.
Но если позднее созревание плаценты – единственный признак неблагополучия беременности, то не стоит беспокоиться понапрасну. Незрелость плаценты сама по себе не свидетельствует о неготовности малыша к появлению на свет. Как мы уже упоминали, результаты ультразвукового исследования во многом зависят от опыта врача, качества аппаратуры, наконец, от его субъективного восприятия.
Плаценту невозможно «состарить» или «омолодить», но тщательное наблюдение за ее изменениями в ходе беременности и, при необходимости, своевременное медицинское вмешательство обеспечат полноценное кровоснабжение малыша до самого момента родов!
Причины и лечение неоднородной структуры плаценты
Плацента – важный орган женского организма, который способствует транспортировке питательных веществ плоду и обеспечивает достаточным количеством кислорода. Итоговое формирование органа происходит на 6 неделе беременности, поэтому неоднородная структура плаценты не должна беспокоить маму.
Нормы и отклонения
Что значит неоднородная структура плаценты? В процессе вынашивания ребенка плацента меняет структуру и характеризуется степенью зрелости на определенном сроке. Бывает и такое, что вторая стадия зрелости наступает раньше 34 недели. Это не свидетельствует о беспокойном развитии беременности.

Структура. Состояние органа прослеживается отчетливо на 12 неделе. Однородная структура плаценты характеризуется гладким хоральным покрытием. Показатель относится к нулевой степени и свидетельствует о гомогенности.
Толщина. С помощью ультразвукового обследования определяется толщина органа. До 32 недель она увеличивается и в норме составляет не более 30 мм. Стремительное утолщение или наоборот уменьшение свидетельствует о процессе преждевременного старения органа. Причинами являются: не соответствие резус-фактора, развитие инфекционного заболевания, сахарный диабет женщины.

Показателями неоднородности могут быть включения различной природы, участки эхонегативного состояния. Они свидетельствуют о нарушении в функционировании плацентарного органа. Неоднородная плацента с гиперэхогенными включениями говорит о серьезных нарушениях, которые влияют на развитие ребенка.
При осмотре уделяют большое внимание толщине плаценты на 20 неделе беременности. Нормальный показатель составляет от 1,5 см до 5 см. Если плацентарный орган тонкий и составляет менее 1,5 см, то существует риск недоразвитости плода. Но это явление встречается достаточно редко.
Диагностика
Процедура УЗИ – важный этап контроля состояния организма в период беременности. Диагностика позволяет обнаружить формирование и скопление кальцинатов, опухолей и угрозу отслоения.
- 1 степень. Однородность заметно утрачивается. Появляются характерные изменения в структуре;
- 2 степень. Формирование участков, похожие на запятую;
- 3 степень. Значительно усиливается процесс отложения солей на мертвых частях тканей. Происходит кальцификация.
В процессе прохождения УЗИ, с точностью до миллиметра, определяется место крепления плаценты в матке. Начиная с 10 недели, врач фиксирует факт расположения плода. Третья по счету процедура осмотра показывает этап развития ребенка и выявляет начальные патологии.

Метод ультразвукового обследования позволяет выявить не только изменения эмбрионального органа, но и определить толщину, точное расположение, стадию зрелости. Так как итоговое развитие складывается на 16 недели вынашивания, то вплоть до 8 месяца структура не должна меняться.
Практика проведения осмотра УЗИ включает случаи расширения межворсинчатого пространства. МВП – пространство в эмбриональном органе, где происходит метаболизм между матерью и плодом. По мере роста ребенка объем потребляемых питательных веществ увеличивается.
Своевременная диагностика позволяет обнаружить кальцинаты на мертвых тканях. Это обычное явление, связанное с естественным старением эмбрионального органа. Врач держит под контролем объем формирования солей. После 33 недели вынашивания количество кальцинатов может резко увеличиться. Скорость роста и развития ребенка должна соответствовать степени изношенности плаценты. Только в этом случае беспокоиться не стоит.
Причины и симптомы
Основными причинами неоднородности плаценты могут быть инфекционные болезни, даже те что были ранее, либо негативные последствия употребления алкоголя в большом количестве и курение. Это приводит к нарушению притока крови от матери до ребенка. Наступает кислородное голодание плода или замирание процесса беременности. Яркий симптом – изменение в шевелении ребенка внутри. Отказ от курения и алкоголя снижает риск возникновения дефекта плаценты
Если изменения, происходящие в строении, обнаруживаются врачом на 30 неделе, этот факт является нормой в развитии. Главное условие – отсутствие серьезных отклонений у плода. Причины неоднородности, это чаще всего совокупность неправильных действий матери, включая нервные переживания. Чем комфортнее, спокойнее будет матери, тем лучше самочувствие будущего младенца. Психоэмоциональное состояние определяет состояние женского организма.

Следует воздерживаться от контактов с больными людьми, так как можно заразиться инфекционным заболеванием. А это ещё один негативный фактор ведущий к неправильному развитию структуры.
20 — 27 неделя. Неоднородная структура плаценты в 20 недель – распространённое явление среди мам. В случае негативного изменения состояния органа, процедура УЗИ сразу сообщит о начальной стадии патологии. Плацента может оставаться неоднородной до 27 недели, после достигнутого срока она нормализуется. Не стоит впадать в панику, каждый индивидуальный организм со своими особенностями развития.
30-32 неделя. По достижению срока в 30 недель структура органа должна стать однородной. Если на сроке 30-32 недели структура остается неоднородной, то это свидетельствует о наличии патологии в женском организме. Неоднородная плацента на 32 неделе говорит о серьезной патологии, протекающей в организме.
Лечение и роды
Полное восстановление однородности с помощью лекарств невозможно. Отсутствие стресса и беспокойств оказывает благоприятное воздействие на весь период беременности.
Неоднородная плацента при беременности напрямую связана с гипоплазией и гиперплазией. Врач назначает прием лекарственных препаратов для улучшения тонуса матки, кровообращения и надлежащей доставки кислорода плоду. Как дополнительный метод – здоровый образ жизни и отказ от вредных привычек. Прохождение УЗИ до наступления срока родов также необходимый аспект контроля состояния здоровья.
Лечение неоднородности плаценты:
- исключение стрессов и депрессии;
- снижение тонуса, гипоксии;
- терапия заболеваний: гипоплазии и гиперплазии;
- родоразрешение.
Женщине следует строго соблюдать рекомендации врача и принимать лекарственные препараты, если они были назначены. Контроль за развитием плода должен проходить на всех этапах вынашивания. Если соблюдать правила и вести здоровый образ жизни, то опасаться за будущего ребёнка и роды не стоит.
Тактика ведения родов при плацентарной недостаточности назначается лечащим врачом исходя из состояния организма женщины. Преждевременное старение плацентарного органа – ненормальный показатель, который внушает опасения даже врачу. При правильном лечении проблема исправима.
Кальцинаты
Кальцинаты – солевые образования, которые откладываются на участках отмерших тканях органа. Плацентарный орган содержит множественные кровеносные сосуды. По ним происходит транспортировка жизненноважных веществ к будущему ребенку. В случае спазма сосуда или выхода из строя, приводит к отмиранию участка. На мертвых участках ткани образуются кальциевые солевые отложения.
К отложению кальцинатов в плаценте могут привести:
- патологический процесс матки;
- анемия в тяжелой стадии;
- гестоз и его проявления;
- инфекция и болезни хронического характера;
- болезни, полученные половым путем;
- вредные привычки.
Для того чтобы беременность протекала положительно, требуется периодическое прохождение осмотра у врача. Современным способом наблюдения процесса выступает ультразвуковой метод, то есть УЗИ. С его помощью выявляется патология на ранних сроках и обнаружение кальцинатов на участках.

Симптомы. В случае единичного отложения кальцинатов, женщина не почувствует дискомфорта. Это не навредит будущему ребенку. Если на отмерших тканях формируются множественные очаги солевых отложений, это серьезно вредит плоду. При сильном явлении женщина замечает изменение характера поведения ребёнка внутри. Он становится слишком активным или наоборот затихает. Нарушенная работа приводит к невыполнению надлежащих функций жизнеобеспечения. Ребенок не дополучает кислород. В тяжелых случаях наступает гибель плода внутри женского организма.

Лечение. Полностью удалить солевые отложения внутри организма невозможно. Для начала врач устанавливает конкретную причину появления солей и пытается ликвидировать возможность рецидива. Если соли были замечены на позднем периоде беременности, а их количество мало, то назначаются периодические обследования роженицы. Врач контролирует ситуацию с помощью УЗИ, наблюдает за неоднородной плацентой с кальцинатами. Осмотр выявляет большое количество очагов солей, но при этом функционирование плацентарного органа может проходить без нарушений. Если плод продолжает получать необходимые жизненные вещества, то прием терапевтических препаратов не требуется.
Осложнения. В случае выявления нарушения функций, если страдает плод от того что недополучает кислород и питание, врач назначает соответствующее лечение. Оно включает прием лекарственных препаратов, которые нормализуют кровообращение, а также витамины. Дополнительными лекарственными средствами в лечении являются стимуляторы метаболического процесса.
Требуется пристальное наблюдение за структурой плаценты во время беременности. Также не стоит забывать про нормальное, комфортное развитие плода внутри организма матери. По его поведению, самочувствию делаются выводы о нормальном процессе вынашивания.
Мезенхимальная дисплазия плаценты. Возможности пренатальной диагностики (клинические наблюдения)



УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Мезенхимальная дисплазия плаценты (МДП), или плацентарная мезенхимальная гиперплазия, — редкая аномалия стволовых ворсинок плаценты, характеризуется плацентомегалией, кистозной дилатацией и образованием везикул, сосудистыми аномалиями.
Впервые МДП описана как гиперплазия стволовых ворсин плаценты у беременных с высоким уровнем α-фетопротеина в сочетании с крупной плацентой и эхографическими признаками частичного пузырного заноса. При гистологическом исследовании отсутствовали признаки пролиферации трофобласта, что исключало диагноз частичного пузырного заноса [1]. M. Arizawa и соавт. определили частоту встречаемости данной патологии — 0,02% (7 случаев среди 30 758 плацент более чем за 21 год) [3]. Кроме того, считается, что частота встречаемости МДП занижена и причина гиподиагностики в том, что морфологическая картина до сих пор остается незнакома многим патологоанатомам.
В настоящее время рассматривается несколько теорий возникновения МДП. По одной из них — это врожденный порок развития мезодермы. Эта теория основана на наблюдениях мезенхимальных стволовых гиперплазий ворсинок параллельно с пролиферативными нарушениями плаценты, такими как хорионангиома, дилатация хорионических сосудов, а также гемангиомами плода [3].
Другая, андрогенетическая, теория говорит о том, что МДП — результат эндоредупликации гаплоидного отцовского генома. В этом случае этиология МДП близка к механизму развития полного пузырного заноса. Около 75% случаев полного пузырного заноса возникают от оплодотворения безъядерной яйцеклетки гаплоидным сперматозоидом, которая впоследствии подвергается эндоредупликации, в остальных случаях происходит оплодотворение двумя сперматозоидами. При имплантации таких эмбрионов формируются кистозный отек ворсины хориона, трофобластическая гиперплазия и анэмбриония [4].
Некоторые случаи МДП обусловлены триплоидией, хотя в большинстве зарегистрированных случаев плоды имели нормальный женский кариотип 46,ХХ. На сегодняшний день из описанных в литературе случаев соотношение женского и мужского кариотипа плодов составляет 3,6: 1 [2].
Также в качестве патогенетического механизма формирования МДП рассматриваются гипоксия и гипоперфузии различной этиологии. Считается, что во время гипоксии происходит стимуляция фибробластов, что ведет к увеличению массы соединительной ткани с последующим увеличением производства сосудистого эндотелиального фактора роста (VEGFs), ведущего к ангиогенезу.
По данным ряда авторов, данная патология плаценты часто сочетается с пороками развития плода и имеет неблагоприятный исход. Клиническими проявлениями МДП могут быть задержка внутриутробного роста плода, антенатальная гибель, некоторые хромосомные аномалии, синдром Беквита-Видемана, транзиторный неонатальный сахарный диабет, отцовская однородительская дисомия 6, трисомия 13 и синдром Клайнфелтера [5-7].
В 23% случаев МДП сочетается с синдромом Беквита-Видемана. В большинстве случаев данный синдром возникает спорадически и имеет аутосомно-доминантный тип наследования. Предполагается, что данное заболевание может возникать вследствие перестроек, вовлекающих участок короткого плеча хромосомы 11 р15. Выявление макросомии, омфалоцеле и макроглоссии в сочетании с нормальным кариотипом позволяет диагностировать синдром Беквита-Видемана. С различной частотой обнаруживаются нефромегалия, гепатомегалия, многоводие, складки мочек уха, диафрагмальная грыжа и пороки сердца [5, 6]. Гиперплазия клеток поджелудочной железы встречается в 30-50% случаев, вызывает повышение уровня инсулина и неонатальную гипогликемию, манифестирующую на 2-й или 3-й день жизни [7].
МДП не имеет специфических клинических проявлений. В большинстве случаев в начале беременности диагностируется при ультразвуковом исследовании (УЗИ) в скрининговые сроки и первично обозначается как частичный пузырный занос, в отличие от которого большинство плодов имеют нормальный кариотип, уровень β-ХГЧ на протяжении всей беременности несколько повышен или остается в пределах нормы, уровень α-фетопротеина повышен [8].
Многие случаи протекают бессимптомно и диагностируются после родов на основании морфологического исследования гиперплазированной плаценты. Макроскопически плацента с МДП представляет собой увеличенную по объему и массе плаценту с чередованием кистозных структур и нормальной паренхимы. Кистозные структуры представляют собой кистозные расширения вен стволовых ворсин. Иногда возникают тромбозы и аневризмы, расширение стволовых сосудов ворсин. Сосуды на плодовой части плаценты извиты и расширены. Гистологически для МДП характерны увеличенные отечные стволовые ворсины с расширенными сосудами и отсутствием трофобластической пролиферации. Сосуды толстостенные, с фибромускулярной гиперплазией. Терминальные ворсины, как правило, нормальные. В отличие от пузырного заноса ворсины обычно хорошо васкуляризированы и не имеют признаков пролиферации трофобласта [4, 7].
По литературным данным, ультразвуковая картина МДП похожа на частичный пузырный занос — утолщенная плацента с гипоэхогенными включениями. В других случаях описано несколько маленьких анэхогенных включений в ткани плаценты, не имеющих клинического значения. Бесспорно, что диффузный процесс требует тщательного мониторинга беременности. Выявление при УЗИ гиперплазированной кистозной плаценты вместе с фенотипически неизмененным плодом крайне маловероятно при пузырном заносе и заставляет предположить МДП. Дифференциальную диагностику необходимо проводить также с хорионангиомой и субхорионической гематомой [9,10].
Приводим 4 законченных наблюдения беременности при МДП.
Клиническое наблюдение 1
Пациентка Ш., 32 лет. Беременность повторная, в анамнезе срочные самопроизвольные роды без осложнений. Направлена в поликлинику МОНИИАГ с подозрением на частичный пузырный занос. При УЗИ в 15 нед выявлено утолщение плаценты до 32 мм, примерно 1/3 площади плаценты с измененной структурой — множественными мелкими гипо- и анэхогенными включениями размером до 3 мм (рис. 1). Маркеров хромосомных аномалий и пороков развития плода не выявлено. Уровень ХГЧ в пределах нормы. Заключение УЗИ: беременность 15 нед, частичный пузырный занос. Учитывая отсутствие аномалий развития плода, принято решение о пролонгировании беременности. Течение беременности осложнилось задержкой внутриутробного роста плода. Проводилась стандартная терапия вазоактивными препаратами. Родоразрешена при беременности 37 нед, произошли самопроизвольные роды, родилась девочка с массой тела 2800 г, ростом 46 см, что соответствует гипотрофии плода I степени, с оценкой по шкале Апгар 8-9 баллов. Кровопотеря в родах 350 мл. Послеродовый период протекал без осложнений.
Что такое плацента
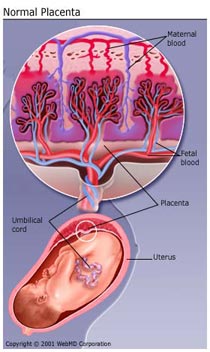
Плацента является поистине удивительным органом. Именно она помогает обеспечивать нормальную жизнедеятельность плода. Конечно, практически все в той или иной степени знают о том, что такое плацента, но всё же мы остановимся на ней подробнее, чтобы больше узнать об этом важном органе.
Этот жизненно-важный орган является временно существующим, т. е. формируется и функционирует только в период беременности. По своему внешнему виду плацента напоминает лепёшку. В этой лепёшке различают две части: материнскую, которая обращена к матке, и плодовую, которая обращена к плоду. От плодовой поверхности видна отходящая пуповина. По размеру уже достаточно зрелая плацента достигает в диаметре около 15-25 см, а её толщина составляет около 1,5-2 см.
Плацента располагается в области тела матки обычно в слизистой оболочке её задней стенки. Иногда плацента по разным причинам может располагаться в разных частях матки, но её слишком низкое расположение может повлиять на течение беременности и родов. Во время всей беременности плацента продолжает изменяться и расти. Структура плаценты формируется к концу 1 триместра беременности. Плацента имеет дольчатое строение. Эти дольки называются – котиледоны. Котиледоны разделены между собой перегородками – септами. Каждая долька плаценты содержит в себе капиллярные сосуды. Плодовая сторона плаценты покрыта амнионом. По этой оболочке также идут сосуды, которые объединяются в более крупные, которые в итоге образуют пуповину. Пуповина представляет собой шнуровидное образование, соединяющее плод и плаценту. В пуповине находятся три сосуда. Не смотря на кажущееся несоответствие сосуд, который называется венозным, несёт артериальную кровь, а в двух артериальных сосудах идёт венозная кровь. Эти крупные сосуды окружены специальным предохраняющим веществом.
Функции плаценты достаточно разнообразны. Конечно, главной функцией является обеспечение транспорта кислорода и углекислого газа. Также кроме этого плацента обеспечивает доставку к плоду необходимых ему питательных веществ. Плацента осуществляет гормональную функцию, т. е. обеспечивает выработку некоторых необходимых гормонов (хорионический гонадотропин, прогестерон). Плацентой осуществляется важная защитная функция, с помощью так называемого плацентарного барьера. Этот барьер обеспечивает избирательную проницаемость веществ. Барьерная функция считается слабо выраженной т. к. многие, даже вредные вещества и микроорганизмы могут проникать к плоду. Доказано, что плацента участвует и в формировании иммунитета плода.
Не смотря на то, что на плаценте лежит так много функций, которые в основном осуществляются при помощи кровеносной системы, кровь матери и плода никогда не смешивается!
Особый интерес у многих беременных вызывает степень старения плаценты т. к. этот термин часто употребляет врач, особенно при проведении УЗИ. Существуют пять степеней старения или преждевременного созревания плаценты, которые определяются в зависимости от особенностей её строения, исследуемых во время ультразвукового обследования.
В норме:
- 0 степень соответствует сроку до 30 недель беременности
- 1 степень соответствует сроку с 30 недель до 34 недель беременности (возможно определение с 27 недели беременности)
- 2 степень соответствует сроку с 34 недели по 39 неделю беременности
- 3 степень соответствует сроку с 37 недели беременности
- 4 степень – степень физиологического старения плаценты определяется в конце беременности, перед родами. Эта последняя степень характеризуется уменьшением плаценты в размерах и появлению участков отложения солей.
Патологическое преждевременное созревание или отставание в созревании может говорить о какой-то патологии.
Нормальная толщина плаценты
Плацента является действительно очень важным органом. Она является одновременно и органом матери и органом плода. В связи с её таким большим значением врачи всегда занимаются не только исследованием Вашего здоровья и здоровья плода, но и исследованием плаценты. Обнаруживая какую-либо патологию можно предпринять все меры, чтобы Ваша беременность протекала благополучно.
Киста плаценты – патологическое образование плаценты, которое обычно возникает при наличии в период беременности воспалительного процесса. Киста не имеет кровоснабжения, поэтому если на плаценте обнаруживаются множественные кисты, страдает плацентарное кровообращение. Если кисты единичные, то это обычно не влияет на развитие плода.
Гипоплазия плаценты – патологическое уменьшение размера плаценты и ухудшение её функций. Наиболее частая причина развития гипоплазии, это инфекционные процессы в период беременности. Из-за данной патологии появляется риск развития гипоксии плода, что может отрицательно сказаться на его развитии.
Раннее старение плаценты – преждевременное созревание плаценты. Причины данной патологии очень разнообразны, чаще всего к этому приводят инфекционные процессы. При данной патологии увеличивается риск развития гипоксии плода.
Гиперэхогенные включения в плаценте – это наличие в плаценте кальцинатов, которые являются признаком созревания плаценты. Если кальцинатов много и они появились слишком рано по сроку беременности, то это повышает риск фето-плацентарной недостаточности и соответственно гипоксии плода.
Кальценоз плаценты – чрезмерное отложение в плаценте кальция. Причины данной патологии разнообразны, наиболее часто это инфекционные процессы.
Существует такая патология, как преждевременная отслойка плаценты. Прочитайте подробнее о причинах, симптомах, методах лечения и профилактики этой патологии в нашей статье
 Редактор:
Редактор:
врач акушер-гинеколог,
стаж работы 11 лет,
Созинова Анна
Автор: Нина Румянцева
Корректор текста: Семенова А.
Последнее обновление 16.09.2009
Перепечатка без активной ссылки запрещена
Внимание! Это ВАЖНО!
Вся информация в статье, а также нормы и таблицы представлены только для общего ознакомления. Она не дает оснований ставить себе диагноз или назначать лечение самостоятельно. Всегда обращайтесь к врачу!
Консультации врачей
Вопрос: На УЗИ 24я неделя расширение толстой кишки до 6,3 у малыша. Не удалось четко визуализировать анус. На 20й неделе кишечник был в норме. Возможно ли что он еще придет в норму, насколько у нас отклонение?
Пока нет ответа
Вопрос: На УЗИ 24я неделя расширение толстой кишки до 6,3 у малыша. Не удалось четко визуализировать анус. На 20й неделе кишечник был в норме. Возможно ли что он еще придет в норму, насколько у нас отклонение?
Пока нет ответа
Вопрос: У каво задать по короновируса вопрос это меня касается
Пока нет ответа
Вопрос: У каво задать по короновируса вопрос это меня касается
Пока нет ответа
Вопрос: У каво задать по короновируса вопрос это меня касается
Пока нет ответа
Вопрос: У каво задать по короновируса вопрос это меня касается
Пока нет ответа
Вопрос: У каво задать по короновируса вопрос это меня касается
Пока нет ответа
Вопрос: У каво задать по короновируса вопрос это меня касается
Пока нет ответа
Вопрос: У каво задать по короновируса вопрос это меня касается
Пока нет ответа
Вопрос: У каво задать по короновируса вопрос это меня касается
Пока нет ответа
Вопрос: У каво задать по короновируса вопрос это меня касается
Пока нет ответа
Вопрос: У каво задать по короновируса вопрос это меня касается
Пока нет ответа
Вопрос: У каво задать по короновируса вопрос это меня касается
Пока нет ответа
Вопрос: Лев Анатольевич, добрый день. Хотела попасть к вам на УЗИ органов малого таза ( не по беременности). Ранее всегда узи проходила только вас в клинике «Сова». Но сегодня мне в клинике сказали, что в Сове вы больше не смотрите не беременных. Скажите пожалуйста, может быть вы принимаете где-то еще и есть возможности прийти к вам на прием?
Пока нет ответа
Вопрос: Лев Анатольевич, добрый день. Хотела попасть к вам на УЗИ органов малого таза ( не по беременности). Ранее всегда узи проходила только вас в клинике «Сова». Но сегодня мне в клинике сказали, что в Сове вы больше не смотрите не беременных. Скажите пожалуйста, может быть вы принимаете где-то еще и есть возможности прийти к вам на прием?
Пока нет ответа
Вопрос: Добрый день! На сроке 18 недель+4 делали ультразвуковое исследование. Обращает на себя внимание умеренная двусторонняя пиелоэктазия. Левая лоханка 4мм, правая 4,7мм. ( говорят чаще такое у мальчиков встречается, у нас девочка). Так же на этом сроке сдавала биохимический анализ. Альфа-фетопротеин 2,72 МоМ ( при норме 0,6-2,5 МоМ). Подскажите пожалуйста чем это грозит и насколько опасно для ребёнка? Спасибо
Пока нет ответа
Вопрос: Уважаемый Лев Анатольевич! В 2014 году я проходила у Вас второй скрининг, на котором были выявлены серьезные патологии плода (синдром Арнольда-Киари, спино-бифида. и тд.) Беременность прерывали с помощью малого Кесарева сечения (проблема с плацентой). Не смотря на то, что мы пережили, я спросила у Вас возможно нам еще забеременеть и родить. Вы нам ответили, что в нашей ситуации можно, так как проблемы не носят генетический характер. В 2015 году была вторая беременность. Скрининг делали так же у Вас. Пишу, чтобы сказать Вам огромное спасибо за Ваш труд, профессионализм и поддержку! В июле 2015 года я родила сыночка! Сейчас нам уже почти 3 годика. Ещё раз огромное спасибо!
Пока нет ответа
Вопрос: здравствуйте сделали скрининг в 20 недель и 1 день. не понравился носогубный треугольник ставят заячью губу. может ли это быть ошибкой?
Пока нет ответа
Вопрос: здравствуйте сделали скрининг в 20 недель и 1 день. не понравился носогубный треугольник ставят заячью губу. может ли это быть ошибкой?
Пока нет ответа
Вопрос: здравствуйте сделали скрининг в 20 недель и 1 день. не понравился носогубный треугольник ставят заячью губу. может ли это быть ошибкой?
Пока нет ответа
Вопрос: Неужели светило Саратова по перенатальной УЗИдиагностики научился делать это самое УЗИ? А еще каких-то 15 лет назад даже на 30 недели не мог определить у плода врожденный порок сердца Тетрада Фалло.
Пока нет ответа
Вопрос: Здравствуйте, Лев Анатольевич.Очень переживают на счёт УЗИ 3 триместра. Срок по менс. циклу 30 недель 6 дней. Бпр 85,3 лзр 107,7 , ог 308,1 , ож 290,3, дБ 59,9, дг 58,5, плечо 56,1 , предплечье 51,3, вес 2014. Боковые желудочки 10, мозжечок 37, большая цистерна 6, сильвиева борозда норма, органы остальные норма, степень зрелости плаценты 0-1, иаж 77,2. Визуализация затруднена. Заключение: беременность 32,2 недели, тазовое предлежание. Хотелось бы у вас спросить про несоответствие срока , раньше был день в день. А больше всего волнует размер боковых желудочков , ведь от 10 мм считается патологией. Мне 39 лет, есть двое здоровых детей, резус отрицательный, в 29 недель введён антирезусный иммуноглобулин.
Пока нет ответа
Вопрос: Добрый день , Лев Анатольевич ! Срок беременности 34,4 . Положение плода в матке : продольное( головка низко) БПР :89 мм, ОГ:312. ОЖ:304 мм. ДБ:63. ПВП 2360 гр Форма головки плода брахицефалическая Признаков патологий не выявлено . Длина шейки 26 Мой вопрос по поводу формы головки , слегка напугало заключение УЗИ, беременность протекает отлично , все УЗИ и анализы былин всегда в норме , стоит ли еде раз посетитель кабинет УЗИ ? И что значит форма головки брахицефаличнская, стоит ли этому уделить внимание ? Заранее благодарю
Пока нет ответа
Вопрос: Лев Анатольевич, добрый день! Срок беременности 20,6 недель. Допплерометрические исследования (по табл. Медведева М. В.): Правая маточная артерия RI 0,67; PI 1,24 Левая маточная артерия RI 0,56; PI 0,9 Артерия пуповины RI 0,73. ЧСС плода 139. Это норма или нет? И требуется ли мне лечение? Заранее благодарю!
Пока нет ответа
Вопрос: Лев Анатольевич, добрый день! Срок беременности 20,6 недель. Допплерометрические исследования (по табл. Медведева М. В.): Правая маточная артерия RI 0,67; PI 1,24 Левая маточная артерия RI 0,56; PI 0,9 Артерия пуповины RI 0,73. ЧСС плода 139. Это норма или нет? И требуется ли мне лечение? Заранее благодарю!
Пока нет ответа
Вопрос: Здравствуйте Лев Анатольевич! У меня срок 33 недели сегодня делала узи сказали по развитию плод выглядит на 35 недель. ИАЖ 19,5 многоводье масса плода 2620 глворят плод крупный оттуда и мнрговодье. Доктор назначила пропить курантил, свечи виферон, спиромицин советский. На основе узи стоит ли мне их пить. Очень переживаю как быть.
Пока нет ответа
Вопрос: Здравствуйте, делала УЗИ 20 нед с допплером. Показатели: пр.мат артерия — 0,66/1,27, лев.мат артерия — 0,68/1,37, артерия.пуповины — 0,75. Врач-узист сказала, что норма, но предупредила, что эта норма отличается от норм Саратовской области. Вопрос сильно ли отличается и что с этим делать? Спасибо
Пока нет ответа
Вопрос: Здравствуйте Лев Анатольевич.Хотелось бы узнать Ваше мнение по результатам 1 и 2 скрининга. 1 скрининг делала в 12 недель и 2 дня в Хамитовой в центре охраны здоровья населения и репродукции. Результат — твп — 1,1 мм; носовая кость — 1,2 мм; чсс — 180 уд/мин; кто — 57 мм. Поставили диагноз гипоплазия костей носа.Консультировалась у генетиков.Расчёт рисков: трисомия 21- базовый риск: 1:663; индивидуальный: 1:4647.Трисомия 18,: базовый- 1:1495; индивидуальный- 1:7992. Трисомия 13: базовый: 1:4703; инд: 1:794. Было рекомендовано сделать повторное УЗИ в 13 нед. и 3 дня. Делала у Кузьминой С.А.Результаты следующие: ктр- 66 мм; чсс- 161 уд/мир; твп- 1,6; венозный проток — 1,1; носовая кость- 1,9 мм. Но в перенатальном центре мне переменили кто по настоянию генетика Турчаниновой Д.А. и результат 76 мм.Расчёт рисков: трисомия 21: базовый- 1:662; инд- 1:1222.Трисомия 18: базовый- 1:1707; инд-1:6177.Трисомия 13: базовый-1:5329; инд-



