Предлежание плаценты и какие расположения плаценты бывают
Предлежание плаценты и какие расположения плаценты бывают
Предлежание плаценты — аномалия расположения плаценты, характеризующаяся прикреплением плаценты в нижнем полюсе матки и частичным или полным перекрытием внутреннего зева или очень близким расположением к нему. Статистические данные. Частота — 1 случай на 200 доношенных беременностей. В России частота предлежания плаценты по отношению к общему числу родов — 0,2–0,8%. Повышение частоты предлежания плаценты в течение последних 10–15 лет, видимо, обусловлено увеличением количества абортов и внутриматочных вмешательств.
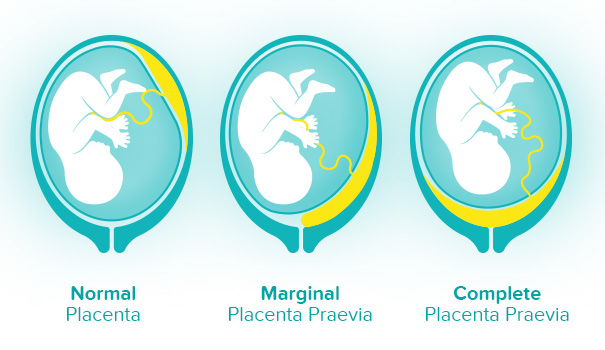
Классификация • Полное предлежание плаценты — плацента полностью перекрывает внутренний зев • Боковое предлежание плаценты — плацента на 2/3 перекрывает внутренний зев • Краевое предлежание плаценты — плацента на 1/3 перекрывает внутренний зев; край плаценты можно пропальпировать у края внутреннего зева • Низкое расположение плаценты — плацента расположена в нижнем сегменте матки, но её нижний край не доходит до внутреннего зева на 2 см; при влагалищном исследовании через шейку матки пальцем можно пропальпировать только плодные оболочки.
Этиология • Материнские факторы •• Большое количество родов в анамнезе •• Возраст — у беременных старше 35 лет независимо от количества родов в анамнезе предлежание плаценты наблюдают чаще • Факторы, обусловленные патологией плаценты. В большинстве случаев предлежание плаценты — следствие неправильной имплантации концептуса •• Нарушение васкуляризации децидуальной оболочки, обусловленное атрофическими изменениями или воспалительным процессом; в этом случае ворсины хориона прикрепляются в месте, наиболее благоприятном для имплантации. «Миграция плаценты» — поиск ворсинами хориона наиболее благоприятных условий для имплантации •• Изменения эндометрия, связанные с повторными беременностями •• Сосудистые изменения в месте прикрепления плаценты. При ухудшении кровоснабжения эндометрия необходима большая поверхность прикрепления плаценты •• Увеличение поверхности плаценты при многоплодной беременности приводит к тому, что нижний край плаценты достигает области внутреннего зева •• Эритробластоз плода •• Нарушение кровоснабжения эндометрия и изменения эндометрия вследствие предыдущих оперативных вмешательств в нижнем сегменте матки (например, миомэктомия, кесарево сечение, гистеротомия).
Патогенез • Кровотечение обусловлено отслоением части плаценты, перекрывающей внутренний зев или расположенной около него • Ткань плаценты не способна растягиваться, поэтому при растяжении подлежащей стенки матки часть плаценты отслаивается, межворсинчатые пространства вскрываются, возникает обильное кровотечение. Кровотечение продолжается, поскольку растянутые ГМК нижнего сегмента матки не в состоянии сократиться и сжать сосуды.
Клиническая картина
• Кровотечение из влагалища, не сопровождающееся болью, усиливающееся или возобновляющееся с началом родовой деятельности •• Кровотечение может возникнуть неожиданно и без всяких предвестников или при напряжении, а также после травм, полового сношения или влагалищного исследования •• Кровотечение впервые обычно возникает в начале III триместра беременности в результате сокращений матки или в периоде раскрытия шейки матки.
• При отслойке плаценты беременная теряет кровь, ухудшается состояние плода •• Влагалищное исследование может усилить кровотечение. При острой кровопотере возможен шок •• Дистресс плода может быть результатом шока у беременной.
Диагностика. Предлежание плаценты необходимо заподозрить при кровотечении из влагалища, не сопровождающемся болями и возникшем в III триместре беременности. Высокое стояние предлежащей части плода при нормальном тазе беременной также указывает на предлежание плаценты. При подозрении на предлежание плаценты следует произвести осмотр влагалища в зеркалах для исключения других причин кровотечения; исследование проводят в стационаре при развёрнутой операционной • Косвенная диагностика •• УЗИ — чувствительность метода составляет 90–95% •• Изотопное сканирование, амниография и артериография — инвазивные методы диагностики, представляющие потенциальный риск для женщины и плода вследствие облучения, амниоцентеза и пункции артерии • Окончательный диагноз предлежания плаценты устанавливают при пальпации плаценты или её края после прохождения через канал шейки матки. Влагалищное исследование может привести к усилению кровотечения, поэтому его проводят только в крайних случаях и при развёрнутой операционной.
Лабораторные исследования • Группа крови, Rh-принадлежность (не только для определения наличия и степени Rh-сенсибилизации, но и в случае острой кровопотери и необходимости переливания крови) •• Если кровь женщины Rh-отрицательна, положительная проба Клейхауэра–Бетке позволяет рассчитать количество Rh-положительных эритроцитов, проникших в кровоток при кровотечении от плода к матери •• Положительная проба на АТ, если произошла изосенсибилизация Аг Rh0-D • Полный клинический анализ крови с подсчётом количества тромбоцитов, определением свёртываемости •• Нормоцитарная нормохромная анемия на фоне острого кровотечения •• ПВ, ЧТВ, содержание фибриногена. Содержание фибриногена увеличивается до 3,5–5,5 г/л в III триместре и должно снижаться до 1–1,5 г/л перед началом повышения ЧТВ •• Если появляется подозрение на развитие ДВС, необходимо помнить, что содержание продуктов расщепления фибрина при беременности возрастает и поэтому не столь информативно для диагностики •• Увеличение ПВ и ЧТВ, содержание фибриногена менее 1,0–1,5 г/л; при развитии ДВС количество тромбоцитов резко снижается • Проба на совместимость крови женщины с кровью донора (проводят трижды) при необходимости переливания крови.
Специальные методы исследования • Проба Клейхауэра–Бетке для выявления проникновения крови от плода к матери • Коагуляционная проба у постели беременной: отсутствие или слабое свёртывание крови через 7–10 мин указывает на коагулопатию • Информативна проба для определения плодного происхождения крови: смешивают кровь, взятую из влагалища женщины, с небольшим количеством водопроводной воды (чтобы произошёл гемолиз), несколько минут центрифугируют; затем розовую надосадочную жидкость смешивают с гидрооксидом натрия (1 мл NaOH на каждые 5 мл жидкости); если жидкость содержит Hb плода, через 2 мин её цвет останется розовым, Hb взрослого даст жёлто-коричневое окрашивание • Гематологическая окраска влагалищной крови и выявление эритроцитов, содержащих ядра (обычно они плодного происхождения) • Выяснение соотношения лецитин/сфингомиелин (Л/С) в околоплодных водах, если решают вопрос о преждевременном родоразрешении.
Дифференциальная диагностика • Шеечная беременность • Преждевременная отслойка нормально расположенной плаценты • Разрыв матки • Заболевания крови • Разрыв варикозно расширенных вен влагалища • Эрозии шейки матки • Полипы и рак шейки матки.
ЛЕЧЕНИЕ
Тактика ведения. Необходима немедленная госпитализация. Следует учитывать 3 фактора • Впервые возникшее кровотечение нередко бывает очень обильным • Влагалищное и ректальное исследования часто приводят к сильному кровотечению • Основная причина перинатальной смертности — недоношенность, острая гипоксия.
Консервативное ведение оправдано, если плод недоношен. Выжидательная тактика допустима лишь при отсутствии родовой деятельности, стабильном состоянии плода и незначительном кровотечении • Госпитализация • Тщательный осмотр в зеркалах для исключения локальных повреждений шейки матки и влагалища • Тщательная оценка состояния плода для исключения отслойки плаценты • Определение расположения плаценты и вида её предлежания.
Лекарственная терапия • Инфузионная терапия: ••этилированные крахмалы •• р-р Рингера, 0,9% р-р натрия хлорида • Кислород • Свежезамороженная плазма и тромбоцитарная масса • Криопреципитат и фибриноген применяют при неэффективности вышеперечисленных мер • Токолитики (назначают с осторожностью; противопоказаны при выраженном кровотечении) •• Препарат выбора — магния сульфат; вначале в/в вводят нагрузочную дозу 4 г, а далее, по показаниям, — 1–4 г/ч •• Противопоказания к назначению токолитиков: доношенная беременность, нестабильное состояние беременной, нарушение функций почек •• Побочные эффекты магния сульфата — тошнота, головная боль, «приливы» жара.
Родоразрешение. При полном (центральном) предлежании плаценты родоразрешение проводят только путём кесарева сечения (абсолютное показание). Оперативное родоразрешение проводят также при частичном предлежании плаценты, если кровотечение интенсивное, а родовые пути не подготовлены к родам.
• Амниотомия показана при удовлетворительном состоянии женщины и незначительном кровотечении. После отхождения части околоплодных вод головка плода опускается и прижимает кровоточащий участок. Нередко кровотечение прекращается. При родах через естественные родовые пути показаны ручное обследование полости матки и профилактика маточного гипотонического кровотечения.
• Плановое кесарево сечение проводят при массе тела плода более 2500 г, сроке беременности не менее 36–37 нед (по данным УЗИ) и зрелости лёгких плода (по данным исследования околоплодных вод соотношение Л/С составляет 2 и более; присутствует фосфатидилглицерин).
• Экстренное кесарево сечение проводят, если кровотечение представляет угрозу для жизни женщины, вне зависимости от массы тела и гестационного возраста плода.
• Наложение кожно-головных щипцов по Уилт–Иванову проводят при невозможности проведения кесарева сечения и в случае гибели или нежизнеспособности плода. Щипцами специальной конструкции захватывают складку кожи на головке плода, к рукоятке подвешивают груз (200–300 г). Опустившаяся головка прижимает плаценту к нижнему сегменту матки, кровотечение прекращается.
• Низведение ножки при смешанном ягодичном предлежании также производят при невозможности проведения кесарева сечения и в случае гибели или нежизнеспособности плода.
Осложнения • Некроз гипофиза (синдром Шеена) или повреждение почек (острый некроз почечных канальцев) может быть результатом массивной кровопотери и длительной артериальной гипотензии • Сильное послеродовое кровотечение. Так как плацента расположена в нижнем сегменте матки (мышечная оболочка выражена слабо), сокращения миометрия не приводят к остановке кровотечения • Приращение плаценты (врастание ткани плаценты в миометрий).
Профилактика повторных кровотечений • Уменьшение физической активности • Следует избегать влагалищного исследования, полового акта, спринцеваний и других воздействий на влагалище.
Сокращение. Л/С — лецитин/сфингомиелин.
МКБ-10 • O44 Предлежание плаценты
Предлежание плаценты
Плацента (послед, детское место) является важной эмбриональной структурой, плотно прилегающей к внутренней стенке матки и обеспечивающей контакт между организмами матери и плода. В процессе беременности плацента обеспечивает питание плода и его дыхание, помимо этого она выполняет защитную, иммунную и гормональную функции.

Физиологическое расположение плаценты
Физиологическим принято считать расположение плаценты в области задней и боковых стенок тела или дна матки, т. е. в зонах наилучшего кровоснабжения мышца матки. Прикрепление плаценты к задней стенке является оптимальным, так как способствует ее защите от случайных повреждений.
В случае, если плацента крепится настолько низко, что в определенной степени перекрывает собой внутренний зев, говорят о предлежании плаценты. В акушерстве и гинекологии предлежание плаценты встречается в 0,1-1 % от всех родов. При полном перекрывании плацентой внутреннего зева, возникает вариант полного предлежания плаценты. Такой тип патологии встречается в 20-30 % случаях от числа предлежаний. При частичном перекрывании внутреннего зева состояние расценивается, как неполное предлежание плаценты (частота 35-55 %). При локализации нижнего края плаценты в III триместре на расстоянии менее 5 см от внутреннего зева диагностируется низкое расположение плаценты.
При предлежании плаценты на всех сроках беременности наиболее частым и грозным осложнением является кровоточение. При появлении кровянистых выделений из половых путей любой интенсивности беременная должна быть в кратчайшие сроки бригадой скорой помощи доставлена в ближайший родильный дом.
Предлежание плаценты – очень грозный диагноз, частота перинатальной смертности при предлежании плаценты достигает 7- 25 %, а материнской, обусловленной кровотечением и геморрагическим шоком, — 3%. Беременность при полном предлежании плаценты почти всегда завершается досрочно, а дети, соответственно, рождаются недоношенными, что является основной причиной заболеваемость и смертности недоношенных новорожденных.
Предлежание плаценты чаще бывает обусловлено патологическими изменениями эндометрия, нарушающими процесс прикрепления плодного яйца и формирование хориона.
Такие изменения могут вызываться:
- воспалениями (цервицитами, эндометритами),
- оперативными вмешательствами (диагностическим выскабливанием, хирургическим прерыванием беременности, консервативной миомэктомией, кесаревым сечением, перфорацией матки),
- многократными осложненными родами.
К числу возможных причин предлежания плаценты причисляются:
- эндометриоз,
- миома матки,
- аномалии матки (гипоплазия, двурогость),
- многоплодная беременность.
В связи с названными факторами нарушается своевременность имплантации плодного яйца в верхних отделах полости матки, и его прикрепление происходит в нижних сегментах. Предлежание плаценты чаще развивается у повторно беременных (75%), чем у первородящих женщин.
Ведущими проявлениями предлежания плаценты служат повторные маточные кровотечения различной степени выраженности. Во время беременности кровотечения, обусловленные предлежанием плаценты, фиксируются у 34 % женщин, в процессе родов — у 66 %. Кровотечение может развиваться в разные сроки беременности — от I триместра до самых родов, но чаще – после 30 недели беременности. Накануне родов в связи с периодическими сокращениями матки частота и интенсивность кровотечений обычно усиливается.
Причиной кровотечений служит повторяющаяся отслойка предлежащей части плаценты, возникающая в связи с неспособностью последа растягиваться вслед за стенкой матки при развитии беременности или родовой деятельности. При отслойке происходит частичное вскрытие межворсинчатого пространства, что сопровождается кровотечением из сосудов матки. Плод при этом начинает испытывать гипоксию, поскольку отслоившийся участок плаценты перестает участвовать в газообмене. При предлежании плаценты кровотечение может провоцироваться физической нагрузкой, кашлем, половым актом, натуживанием при дефекации, влагалищным исследованием, тепловыми процедурами (горячей ванной, сауной).
Интенсивность и характер кровотечения обычно обусловлены степенью предлежания плаценты. Для полного предлежания плаценты характерно внезапное развитие кровотечения, отсутствие болевых ощущений, обильность кровопотери. В случае неполного предлежания плаценты кровотечение, как правило, развивается ближе к сроку родов, особенно часто – в начале родов, в период сглаживания и раскрытия зева. Чем больше степень предлежания плаценты, тем раньше и интенсивнее бывает кровотечение. Кровотечения при предлежании плаценты характеризуются наружным характером, внезапностью начала без видимых внешних причин (часто в ночное время), выделением алой крови, безболезненностью, обязательным повторением.
Во II-III триместрах беременности локализация плаценты может меняться за счет трансформации нижнего маточного сегмента и изменения роста плаценты в направлении лучше кровоснабжаемых областей миометрия. Этот процесс в акушерстве именуется «миграцией плаценты» и завершается к 34-35 неделе беременности.
Наиболее безопасным объективным методом выявления предлежания плаценты, который широко используют акушеры-гинекологи, является УЗИ. В ходе эхографии устанавливается вариант (неполный, полный) предлежания плаценты, размер, структура и площадь предлежащей поверхности, степень отслойки при кровотечении, наличие ретроплацентарных гематом, угроза прерывания беременности, определяется «миграция плаценты» в процессе динамических исследований.
Тактика ведения беременности при предлежании плаценты определяется выраженностью кровотечения и степенью кровопотери. В I-II триместре при отсутствии кровянистых выделений беременная с предлежанием плаценты может находиться под амбулаторным наблюдением акушера-гинеколога. При этом рекомендуется охранительный режим, исключающий провоцирующие кровотечение факторы (физическую активность, половую жизнь, стрессовые ситуации и т. д.)
На сроке гестации свыше 24 недель или начавшемся кровотечении наблюдение беременности проводится в условиях акушерского стационара. Лечебная тактика при предлежании плаценты направлена на максимальную пролонгацию беременности. Назначается постельный режим, препараты со спазмолитическим и токолитическим действием, проводится коррекция железодефицитной анемии (препараты железа).
Плотное прикрепление или приращение плаценты
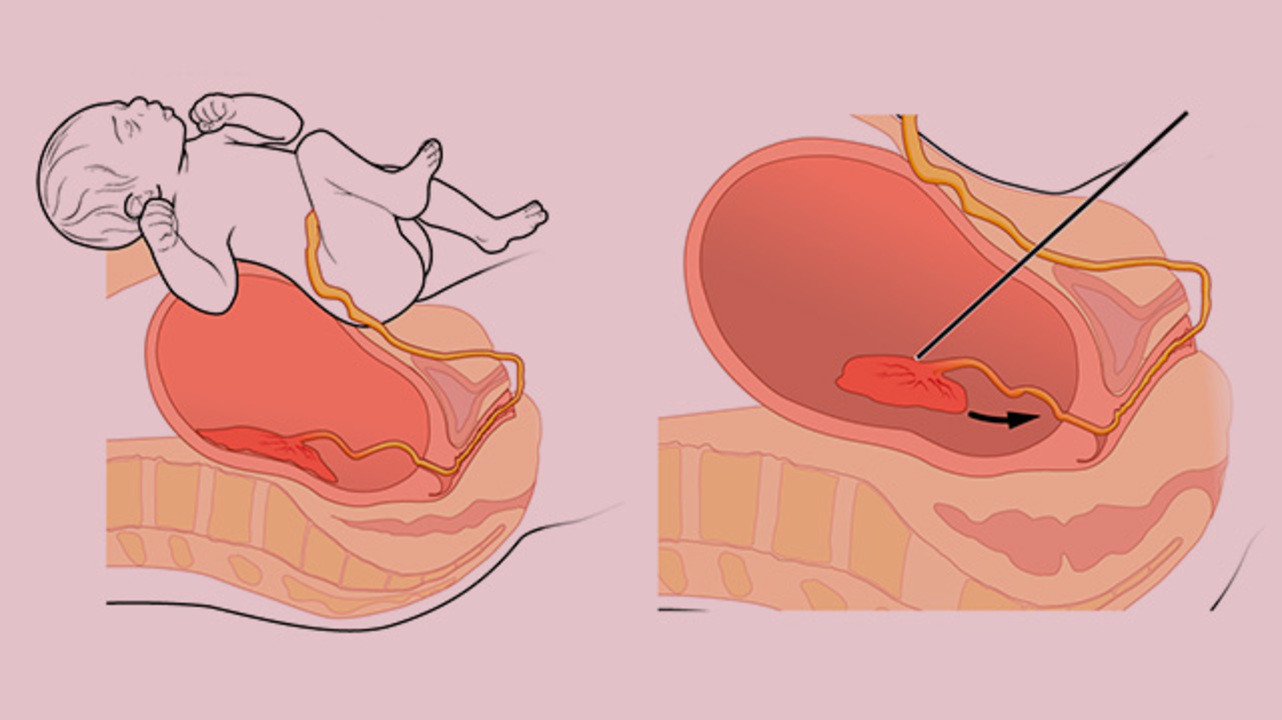
В течение 30 минут после рождения ребенка должен родится послед. Если этого не происходит, врачи могут заподозрить плотное прикрепление или приращение плаценты.
Более опасным считается приращение плаценты, которое встречается крайне редко: 1 случай на 24000 родов, и наблюдается почти исключительно у повторнородящих.
Причины
- структурные изменения в матке вследствие перенесенных операций, абортов и воспалительных заболеваний;
- патология расположения плаценты (предлежание или низкое расположение плаценты);
- нарушение ферментативного равновесия в системе гиалуроновая кислота-гиалуронидаза между ворсинками хориона и децидуальной (слизистой) оболочкой матки.
Что происходит?
В процессе образования плаценты ворсины хориона «внедряются» в слизистую оболочку матки (эндометрий). Это та самая оболочка, которая отторгается во время менструального кровотечения. Однако бывают случаи, когда ворсины прорастают в мышечный слой, а порой и во всю толщу стенки матки. Возникает плотное прикрепление или приращение плаценты, различающиеся глубиной прорастания ворсин хориона в стенку матки.
Распознать приращение и плотное прикрепление плаценты (и отличить их друг от друга), к сожалению, можно только в родах, при операции ручного отделения плаценты. При плотном прикреплении и приращении плаценты в последовом периоде (III период родов) плацента самопроизвольно не отделяется.
Плотное прикрепление или приращение плаценты может быть полным, если плацента на всей площади прикреплена к своему ложу, и частичным, если плацента прикреплена только на каком-либо участке. В первом случае спонтанного кровотечения не бывает. Во втором — при начавшейся отслойке плаценты возникает кровотечение, которое может быть весьма обильным.
Диагностика
Плотное прикрепление плаценты проявляется либо кровотечением в III периоде родов (частичное плотное прикрепление или приращение), либо отсутствием признаков самостоятельного отделения плаценты в течение 30 минут после рождения ребенка (полное плотное прикрепление или приращение).
Ручное отделение плаценты
Показания к операции:
- отсутствие признаков отделения плаценты без кровотечения через 30 минут после рождения ребенка;
- отсутствие признаков отделения плаценты при начавшемся кровотечении, как только кровопотеря достигнет 250 мл
Операция проводится под внутривенным наркозом. Одновременно с началом операции приступают к капельному введению глюкозы, кристаллоидных растворов, сокращающих матку средств. При плотном прикреплении плацента легко отделяется от стенки матки.
После ручного обследования стенок полости матки и уверенности полного ее опорожнения, внутривенно вводят окситоцин, кладут пузырь со льдом на низ живота и периодически пальпацией через переднюю брюшную стенку контролируют состояние матки. С целью предупреждения послеродовой инфекции во всех случаях оперативного вмешательства в последовом периоде назначают антибиотики. При патологической кровопотере (500 мл и более) возмещают кровопотерю.
В случае приращения — плаценту (или часть ее) не удается отделить от матки. В этой ситуации врачи обязаны прекратить все попытки отделения плаценты и произвести срочное удаление матки.
Кровотечение в III периоде родов, связанное с аномалиями прикрепления плаценты, следует дифференцировать от кровотечения, обусловленного задержкой или ущемлением отделившейся плаценты.
Выпускающий редактор — Филиппова Галина
Предлежание плаценты: что это такое и что в этом случае следует предпринять?
время чтения 2 мин.
Предлежание плаценты — осложнение, которое встречается у беременных женщин довольно редко. При предлежании плаценты место прикрепления плаценты расположено очень низко.
Плацента — это орган, по которому к плоду поступают кислород и питательные вещества, а от него «возвращаются» углекислый газ и продукты обмена. В этой статье мы подробно рассказали о вынашивании беременности с низким расположением плаценты.
Что такое предлежание плаценты?
При нормальном развитии беременности плацента обычно располагается в верхней части матки или на ее стенках. Предлежание плаценты — редкий случай, когда плацента, наоборот, находится в нижних отделах матки, частично или полностью перекрывая внутренний зев шейки матки. Предлежание плаценты может спровоцировать сильное кровотечение не только при родах, но и во время самой беременности. У многих женщин, которым ставят данный диагноз на ранних сроках, плацента с течением беременности принимает «нормальное положение», особенно в случае частичного предлежания, когда она не целиком перекрывает вход в шейку матки. В случае же полного предлежания плаценты, когда вход перекрыт полностью, шансы, что положение плаценты изменится до родов, малы.
Каковы симптомы предлежания плаценты?
Наиболее частые проявления предлежания плаценты — это безболезненные вагинальные кровотечения во второй половине беременности. Если же вы заметили их во втором или третьем триместре беременности или чувствуете схватки, обратитесь к своему врачу. Если кровотечение сильное, срочно обращайтесь за неотложной медицинской помощью.
Какие могут быть причины предлежания плаценты?
Причины предлежания плаценты неизвестны, но среди возможных факторов риска врачи выделяют следующие:
Рубец на матке после операции (рубцовая ткань) (кесарево сечение, удаление миомы матки).
Предлежание плаценты в прошлых беременностях.
Изменения в слизистой оболочке матки, например, на фоне перенесенных воспалительных заболеваний, частых родов или абортов, вследствие чего нарушается процесс прикрепления плаценты.
Какие могут быть осложнения?
При предлежании плаценты женщине потребуется постоянное наблюдение врача, чтобы минимизировать риск осложнений. К возможным осложнениям при предлежании плаценты относятся:
Сильное кровотечение. Оно может произойти либо во время схваток и родов, либо уже после родов.
Преждевременные роды. Кровотечение может быть показанием к экстренному кесареву сечению даже при недоношенной беременности.
Как узнать, что у меня предлежание плаценты?
Низкое расположение плаценты врач выявит с помощью ультразвукового исследования, которое назначается перед проведением пренатального скрининга во втором триместре беременности. Чтобы подтвердить диагноз или уточнить необходимые детали, ваш врач может назначить трансвагинальное УЗИ, когда во влагалище вводится специальный датчик. Если врач замечает какие-либо признаки предлежания плаценты или предполагает их появление в будущем, он, вероятно, назначит дополнительное УЗИ, чтобы определить точное местоположение плаценты и оценить, сможет ли она принять «нормальное положение» с течением беременности. Если у вас сильное кровотечение во время беременности, немедленно обратитесь к врачу или в медицинское учреждение.
Что может сделать мой врач, если у меня предлежание плаценты?
Предлежание плаценты встречается не так часто. А степень осложнений зависит от того, насколько здоровы вы и ваш малыш, на каком сроке вы находитесь, как расположена плацента и сильно ли она закрывает внутренний зев шейки матки . Ваш врач по мере развития беременности будет следить за тем, как изменяется положение плаценты. Если предлежание сохраняется, его задача — обезопасить вынашивание до срока, когда ребенок сможет родиться максимально доношенным. Если предлежание плаценты сохраняется и на поздних сроках, чаще всего показано кесарево сечение. Если плацента находится в низком положении, но не закрывает вход в шейку матки, можно обсудить с врачом варианты родоразрешения.
Самое важное для будущей мамы — это заботиться о себе: побольше отдыхать и избегать любых действий, которые могут вызвать кровотечения, например, физических нагрузок.
Не стоит излишне тревожиться о предлежании плаценты. Даже если врач поставит вам такой диагноз или у вас проявятся признаки предлежания плаценты, велик шанс, что плацента самостоятельно изменит положение. Если же нет, то врачи найдут способ обеспечить вашу с ребенком безопасность и здоровье.
Усилить осторожность

Неправильное расположение плаценты – предлежание – встречается не так часто, всего в 0,2-0,9% случаев во время беременности. Но без своевременной помощи специалистов может стать серьезной угрозой для будущей мамы и малыша.
Плацента – важный орган, который формируется и функционирует в организме женщины во время беременности. Он отвечает за жизнедеятельность тандема «мама и ребенок», обеспечивая поступление крови к плоду, а вместе с ней – кислорода и питательных веществ. Частичное или полное перекрытие плацентой внутреннего зева шейки матки – отверстия, соединяющего матку с шейкой – считается аномальным, а беременность – осложненной.
Важность диагностики
Определить предлежание плаценты можно по итогам скринингового УЗИ, обычно на 20-22-й неделе беременности. Исследование позволяет установить факт предлежания, его тип (находится плацента у внутреннего зева шейки матки или перекрывает его), а также размеры и структуру плаценты. На таком этапе беременности неправильное расположение плаценты – еще не вердикт. С увеличением срока и ростом матки она может оказаться на безопасном расстоянии от внутреннего зева. Но если предлежание сохраняется при контроле УЗИ на 26-28-й неделе гестации, госпитализация обязательна. С этого момента и до родов будущая мама должна находиться в стационаре под постоянным наблюдением врачей.
Симптомы и осложнения
Предлежание плаценты не вызывает никаких ощущений, которые бы свидетельствовали о проблеме. Патология не проявляется ни болями, ни другими явными признаками осложненной беременности. Чаще всего до УЗИ будущая мама даже не подозревает об угрозе. Единственный признак, который одновременно выступает и осложнением, – кровянистые выделения.
Факторы риска
Наиболее частыми причинами формирования предлежания плаценты является наличие рубца на матке в результате оперативных вмешательств, аномалии ее развития, лейомиомы матки. Также спровоцировать неправильное размещение плаценты могут воспалительные заболевания органов репродуктивной системы, гормональные нарушения, а в некоторых случаях и многоплодная беременность. Уменьшить вероятность оказаться в группе риска помогут профилактические меры: своевременное планирование беременности, раннее выявление и лечение воспалительных заболеваний органов репродуктивной системы и гормональных нарушений. Но бывает и так, что предлежание нельзя объяснить ни одним из факторов риска.

Подход к лечению
Предотвратить угрозу возникновения предлежания плаценты невозможно, медикаментозного лечения этой патологии тоже не существует. Однако не стоит паниковать, если диагноз был поставлен. Сегодня медицина имеет достаточный арсенал средств для мониторинга развития беременности даже при таком осложнении. Определяющую роль здесь играет квалифицированный подход к проблеме. Если патологию выявить заблаговременно, можно предупредить негативные последствия. Ранняя госпитализация беременной даст возможность специалистам контролировать ситуацию, а при необходимости вовремя оказать помощь. Если предлежание осложняется кровотечением, требуется экстренное родоразрешение путем кесарева сечения.
Заблаговременная подготовка
При диагнозе «предлежание плаценты» самостоятельные роды противопоказаны. Родоразрешение проводится в плановом порядке на 38-39-й неделе при отсутствии кровотечения исключительно путем кесарева сечения. К таким родам специалисты готовятся заранее: женщина находится под постоянным наблюдением в стационаре, а перед операцией заготавливается кровь, на случай, если потребуется ее переливание. Плановая операция проводится командой медиков до момента начала схваток. При возникновении кровотечения или схваток необходима срочная (ургентная) операция. Во время родов с предлежанием плаценты главное — провести кесарево сечение с минимальной кровопотерей и сохранить матку.
Эксперт Марина ПОХИТУН, акушер-гинеколог клиники ISIDA Левобережная
Предлежание плаценты – проблема, вызывающая у будущей мамы тревогу. Но ранняя диагностика, а также выполнение рекомендаций врача позволяют минимизировать возможные риски и осложнения. Благодаря высокой квалификации персонала большинство беременностей с предлежанием плаценты в ISIDA пролонгируются до оптимального срока для родов и заканчиваются успешными родами.
ISIDA советует
Будущей маме с диагнозом «предлежание плаценты» важно оберегать себя от физических нагрузок, на время отказаться от половой жизни, исключить резкие движения, стрессы, переутомление – чтобы не спровоцировать кровотечение. Также нельзя игнорировать предписания врача относительно сроков госпитализации или постельного режима. Пренебрежение рекомендациями специалиста угрожает жизни как ребенка, так и мамы.
Сохранить будущее

СОХРАНИТЬ БУДУЩЕЕ
ОСЛОЖНЕНИЯ БЕРЕМЕННОСТИ НЕ ТАКОЕ УЖ РЕДКОЕ ЯВЛЕНИЕ. ЕСЛИ ЖЕНЩИНА НЕ ПОНИМАЕТ, ЧТО С НЕЙ ПРОИСХОДИТ, ТО НАЧИНАЕТ ПАНИКОВАТЬ И ТЕМ САМЫМ ТОЛЬКО УСУГУБЛЯЕТ ТЯЖЕСТЬ ПОЛОЖЕНИЯ. КОГДА ЖЕ У БУДУЩЕЙ МАМЫ ЕСТЬ ЧЕТКОЕ ПРЕДСТАВЛЕНИЕ О СЛОЖИВШЕЙСЯ СИТУАЦИИ, И ОНА ОСОЗНАЕТ, ЧТО И ЗАЧЕМ ДЕЛАЮТ ДОКТОРА, И СТРОГО СЛЕДУЕТ ИХ РЕКОМЕНДАЦИЯМ, ВРАЧАМ ЛЕГЧЕ ДОБИТЬСЯ УСПЕХА И СОХРАНИТЬ БЕРЕМЕННОСТЬ.
Беременность — знаменательный и очень ответственный период в жизни каждой женщины. Его можно разделить на три триместра, в каждом из которых может возникнуть «нештатная» ситуация, то есть осложнение беременности. В таких обстоятельствах главное не паниковать, а немедленно обратиться за медицинской помощью. Чтобы не упустить момент и вовремя заметить первые признаки неблагополучия, будущая мама должна знать, какие осложнения могут возникнуть в каждом из триместров и их симптомы.

ОШИБКА ВЫШЛА
Впервые подозрение на беременность у женщины возникает при задержке менструации. Удостовериться, что это действительно так, помогает анализ крови на хорионический гонадотропин человека – гормон, уровень которого при беременности резко повышается. И вот тут надо, не откладывая в долгий ящик, обязательно посетить акушера-гинеколога и сделать УЗИ. Оно должно подтвердить, что плодное яйцо находится в полости матки. Иногда (в последнее время, по данным литературы, процент растет) плодное яйцо может прикрепиться и вне полости матки.
В таком случае говорят о внематочной беременности. Самой распространенной ее формой является трубная, когда плодное яйцо начинает развиваться в маточной трубе. Бывает, что оно прикрепляется в яичнике, брюшной полости или в шейке матки. Такое состояние опасно для жизни женщины и требует срочного хирургического вмешательства. Риск состоит в том, что ни один орган, кроме самой матки, не приспособлен для вынашивания младенца. У трубы, например, очень небольшой объем и под «натиском» увеличивающегося в размерах зародыша она рано или поздно разорвется. Возникшее в результате этого кровотечение представляет серьезную опасность для жизни женщины.
На фоне задержки менструации беспокойство должны вызвать приступообразные боли, нередко сопровождающиеся слабостью, головокружением, тошнотой, и кровянистые выделения из половых путей. Надо срочно идти к врачу, так как точно определить внематочную беременность можно только с помощью УЗИ. При выявлении внематочной беременности чаще всего проводят лапароскопические операции. После восстановительного лечения часто наступает нормальная беременность.
ОЖИДАЕМОЕ ОСЛОЖНЕНИЕ – ТОКСИКОЗ
Все о нем слышали, все с ужасом ждут, когда он наступит. Что это? Правильно – токсикоз. Самое ожидаемое и самое частое осложнение беременности на ранних сроках. Легкая тошнота, непереносимость некоторых запахов, порой головокружения – таковы симптомы раннего токсикоза, которые не без основания считаются и косвенными признаками наступления беременности.
Если рвота повторяется не более 3-5 раз за день и будущая мама в целом чувствует себя нормально, менять привычный образ жизни не придется. А вот когда тошнота и рвота возникают по 10 и даже 20 раз в сутки и любая пища и даже глоток воды не идут впрок, женщине нужна госпитализация. Нехватка пищи и обезвоживание – вот что больше всего будет тревожить врачей. Ведь будущая мама худеет, начинается учащенное сердцебиение, артериальное давление понижается, но ей нужны силы для вынашивания малыша. В больнице дефицит жидкости восполнят с помощью капельниц, рвоту устранят с помощью специальных, разрешенных для беременных препаратов и проведут полное обследование будущей мамы. Благодаря этому будущий ребенок и его будущая мама почувствуют себя намного лучше и снова вернутся к обычному образу жизни.

I-II ТРИМЕСТР
УГРОЗА ПРЕРЫВАНИЯ БЕРЕМЕННОСТИ
В начале беременности это состояние бывает связано с нарушением гормонального фона. По каким-то причинам гормоны, поддерживающие беременность, начинают вырабатываться в меньшем количестве. Спровоцировать такое осложнение могут и генетические пороки развития эмбриона. Многим это покажется странным, но в Западной Европе врачи не стремятся на ранних сроках сохранить беременность во что бы то ни стало. Считается, что таким образом природа проводит естественный отбор.
Как бы вы ни относились в этой проблеме и какими бы ни были причины осложнения, будущую маму должны насторожить тянущие боли внизу живота и пояснице, кровянистые выделения из половых путей. Любой из этих симптомов может указывать на угрозу прерывания беременности. Причем, если есть выделения, врачи ставят диагноз «начавшийся выкидыш», но это не означает, что ситуацию нельзя повернуть вспять и нормализовать положение. Так что, увидев в медицинских документах такую запись, не пугайтесь. Доктора приложат все усилия, чтобы все-таки беременность сохранить.
А чтобы усилия докторов увенчались успехом, следует как можно быстрее посетить врача и сделать УЗИ. С его помощью можно узнать, как развивается беременность, если же женщину беспокоят выделения, то и узнать их причину: например, пороки строения матки или слишком низкое расположение плаценты, а также преждевременное раскрытие шейки матки, вызванное ее укорочением (истмико-цервикальной недостаточностью – ИЦН). Еще одно обязательное исследование – уровень гормонов в моче и крови.
В любом случае кровотечения, слишком сильные боли внизу живота, повышенное напряжение матки – веский повод для госпитализации. Если обнаруживается гормональная недостаточность, назначается гормональная терапия для поддержания беременности. При низком расположении плаценты женщине посоветуют вести спокойный образ жизни и принимать средства, снимающие напряжение матки.
Когда обнаруживаются признаки ИЦН, шейку матки зашивают. Все эти меры помогают продлить беременность до доношенного срока – 37 недель. Если же малыш все-таки родится раньше, современное оборудование и достижения медицины позволяют выхаживать младенцев даже с низкой массой тела (от 500 г).

III ТРИМЕСТР
ПРЕДЛЕЖАНИЕ ПЛАЦЕНТЫ
Плацента образуется во время беременности, а после родов выводится из организма. В норме она должна располагаться в верхней и средней трети матки, чтобы ребенок мог спокойно родиться в назначенные природой сроки. Если же плацента занимает место рядом с выходом из матки, прикрепляется хотя бы частично к шейке матки, говорят о предлежании плаценты. Причинами такого положения могут быть пороки строения внутренних половых органов, хронические воспаления матки и другие.
Характерный симптом – кровянистые выделения из половых путей, чаще всего после 7 месяцев беременности. Чтобы определить это осложнение, достаточно сделать УЗИ. Женщине рекомендуют госпитализацию и постельный режим, а также лекарственную терапию. Если предлежание плаценты сохранится к моменту родов, малыш сможет появиться на свет только с помощью кесарева сечения. Будущую маму госпитализируют на 37-38-й неделе беременности (на этом сроке беременность считается доношенной), чтобы подготовить к операции. Но если у женщины возникнет сильное кровотечение, кесарево сечение придется делать в экстренном порядке.
ОТСЛОЙКА ПЛАЦЕНТЫ
Это осложнение возникает, когда плацента отделяется от стенки матки до появления ребенка на свет. Чаще всего это происходит в конце III триместра или во время родов. Больше всего рискуют женщины с высоким артериальным давлением, вот почему врачи настоятельно рекомендуют будущим мамам внимательно следить за уровнем своего артериального давления и строго следовать рекомендациям врача при его повышении.
Будущую маму должны насторожить продолжительная боль в животе, повышенная активность матки, кровотечение из половых путей. Такая ситуация рискованна как для самой женщины, так и для ее будущего ребенка. Женщине угрожает потеря крови, а малышу – гипоксия: обширная отслойка плаценты в прямом смысле этого слова перекрывает ему кислород. Действия врачей зависят от того, насколько сильна родовая деятельность и как велики потери крови у женщины. Если кровотечение слабое, схватки продолжаются, сердцебиение ребенка нормальное, малыш хорошо себя чувствует, врачи позволяют родам идти естественным путем, но пристально наблюдают за самочувствием мамы и малыша. При обильном кровотечении и появлении признаков гипоксии у крохи производится экстренное кесарево сечение.
ПРЕЖДЕВРЕМЕННОЕ ИЗЛИТИЕ ОКОЛОПЛОДНЫХ ВОД
О таком осложнении говорят, когда околоплодные воды отходят до начала схваток. Причин такого развития событий может быть множество, но главная – инфекция. Именно поэтому врачи так тщательно наблюдают за будущими мамами и в течение беременности несколько раз делают бактериологический посев флоры из цервикального канала. Согласно современным международным рекомендациям перед родами примерно на сроке 36-37 недель желательно также взять мазок на стрептококки группы В. При обнаружении инфекции во время родов женщине проводят антибактериальную терапию.
Если околоплодные воды излились, независимо от срока беременности вызывайте «Скорую помощь» или направляйтесь в роддом. Убедиться, что это действительно амниотическая жидкость, довольно просто. Если поток мочи можно остановить, напрягая мышцы, то околоплодные воды даже при напряжении мышц продолжат изливаться. Кроме того, можно воспользоваться амниотестом (тестом на околоплодные воды). Если изливается амниотическая жидкость, тест-полоска изменит цвет. Также существуют специальные прокладки, использовать которые намного проще. Приницип их действия такой же: если на них попадают околоплодные воды, прокладки меняют цвет.
Обратиться к врачу надо и в том случае, если амниотическая жидкость начала лишь немного подтекать. Прояснить ситуацию может только доктор. Не отказывайтесь от госпитализации. Если подтекание усилится, без медицинской помощи не обойтись. В большинстве случаев после излития околоплодных вод женщину и ее будущего ребенка начинают готовить к родам. Если это случилось раньше 34 недели беременности, малышу вводят лекарства, которые помогут его легким раскрыться. Но когда воды излились не полностью, есть возможность продлить беременность. И усилия докторов будут направлены именно на это.
ПРЕЭКЛАМПСИЯ
Еще одно коварное осложнение на поздних сроках беременности – преэклапсия, или, как раньше ее называли, гестоз. Другое название этого осложнения – поздний токсикоз беременных. Главный его симптом – наличие белка в моче. Именно по этой причине во время беременности приходится так часто сдавать этот анализ. Кроме того, преэклампсия проявляется повышением артериального давления до 130/90 мм рт.ст. и выше, внутренними и внешними отеками, из-за чего будущая мама набирает лишний вес. НЕ отказывайтесь от госпитализации: неблагоприятные симптомы могут нарастать, из-за чего самочувствие будущего малыша может резко ухудшиться. Комплексная терапия, назначенная лечащим врачом, как правило, приводит к положительному результату. Если же симптомы нарастают, приходится прибегать к экстренному родоразрешению – в зависимости от ситуации стимулировать роды или делать кесарево сечение.
Чтобы избежать неприятностей, врачи советуют будущим мамам не злоупотреблять солью, а лучше – отказаться от ее потребления, вести здоровый образ жизни, пить 2 л жидкости в день и соблюдать режим сна и отдыха.



