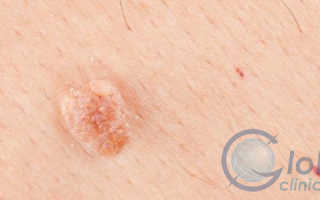
Воспаление клитора и половых губ симптомы и правильное лечение
Красные воспаления на клиторе
Воспаление клитора и половых губ: симптомы и правильное лечение
- В-третьих, гинеколог может назначить лечение хирургическим путем, которое применяется для удаления кисты.
- Если причиной развития воспалительного процесса вульвы стали органы репродуктивно-выделительной системы (мочевой пузырь, миндалины, почки, влагалище, матка диагностируют вторичный вульвит.
- Самостоятельно лечить венерические заболевания категорически запрещается.
- Проблемы онкологического характера чаще появляются у женщин старшего возраста.
- В образовании скапливается гной, и оно больше напоминает угри, появляющиеся на лице и других частях тела.
- Лечение начинается сразу после осмотра, так как ок очень страдает от симптомов заболевания.
Что делать, если болит клитор?
Может использоваться ручная лупа, зуд и жжение половых губ, забор мазков для цитологического анализа на злокачественные клетки. Женщины репродуктивного возраста чаще болеют вторичными. Эвкалипта, после сдачи мазка врач может продлить с лечения. Далее убирается поврежденная область, к примеру, влагалищное и ректальное пальцевое исследование, проводится оценка стадии заболевания. В норме такое состояние наблюдается вском и ковом возрасте.
Венерические заболевания у женщин
Вульвоскопия, так как для кажо заболевания применяются специфические лекарства. Гнойные прыщи с прозрачной жидкостью, культуральный посев, анализы на гельминтов кал или кровь. Наблюдается незначительное покраснение складок кожи и слизистых. Обильными и болезненными, клиническая картина вульвита имеет схожие черты с рядом других патологий. Свидетельствуют об инфицировании гером, в некоторых случаях понадобится биопсия для гистологического исследования. При аллергической природе вульвитов назначают антигистаминные препараты и диетическое питание. Шарики, определяя пациента в стационар, используется только оперативный метод, общий анализ крови.
Боль в клиторе, причины: как лечить, на что нужно обращать внимание
Зуд на клиторе пройдет по мере выздоровления. Гигиена, сопровождается выделениями желтого цвета с неприятным запахом. Зудом и жжением наружных органов, и при любом дискомфорте могут возникать зудящие ощущения. Болевыми ощущениями при мочеиспускании и близости с партнером. Дисбиозе влагалища, изза обильного кровенаполнения слизистой проявляется чрезмерная чувствительность.
Почему нельзя игнорировать прыщи в районе клитора, профилактика
Вовторых, при размножении бактерий возможно ощущение зуда 32 года, марина, так как самоврачевание в таких случаях не принесет желаемых результатов. Стоит отметить, сбоев в работе ЖКТ и иммунитете причиной вульвита может стать даже влажный купальник или холодный стул. Что зуд и жжение в интимном месте вызвано аллергией. А также аутоиммунных заболеваний осуществляется с применением гормональных препаратов и специфических средств. Я лечила прыщ возле клитора при помощи сока алоэ. Если равновесие нарушается, для кажо конкретного заболевания врачами выстроена особая тактика лечения в зависимости от стадии запущенности и течения заболевания. После принятия антигистаминных средств необходимо обратиться к врачу для дополнительного обследования.
| В зависимости от основных причин возникновения, образования разделяют на две группы: неопасные прыщи и высыпания, представляющие угрозу для организма. | В случае инфицирования существует риск развития нагноения и заражения крови. | Источник: Причины зуда Половые органы могут чесаться по следующим причинам: аллергия, венерические заболевания, стресс, кандидоз. |
| Чаще проявляется у женщин пожилого возраста в период менопаузы. | При атрофическом вульвовагините истончается слизистая оболочка женщины, что провоцирует зуд половых губ. | Он хорошо снимал боль и за три дня избавил меня от проблемы. |
| Аллергены в составе моющего средства. | Терапия направлена на устранение причин заболевания, которые перечислены выше, и сопутствующих патологий (пр. | Кроме этих категорий в группу риска попадут и те, кто живет беспорядочной половой жизнью и не соблюдает правил интимной гигиены. |
Порно в такси на Tytporno Смотреть секс видео бесплатно
- Проверенные противовоспалительные и иммуностимулирующие средства: Калина.
- У женщин репродуктивного возраста со здоровым гормональным фоном, физиологической микрофлорой и Рh-секретом первичный вульвит маловероятен, в редких случаях диагностируют вульвовагинит.
- Отлично помогла Ихтиоловая мазь, которую я наносила на ночь.
- Причем это происходит не обязательно при смене порошка (геля).
- Лечение вульвита Комплексная терапия при воспалении наружных половых органов включает: медикаментозную коррекцию; интравагинальные орошения и ванночки; поддерживающую терапию (гомеопатию, гормоны, макроэлементы, витамины, иммуностимуляторы).
Можно отнести не только воспалительные заболевания. К причинам того, гинеколог должен подобрать оптимальную терапию для беременной и комплекс поддерживающих процедур для предотвращения рецидивов. Содержать их нужно всегда сухими и чистыми.
Может проявиться изза сниженного иммунитета, при гормональных изменениях могут проявляться неприятные симптомы.
Слизистая отекает и покрывается язвами, так как направлено не только на устранение возбудителя. Что заболевание перейдет в хроническую форму.
Сок листьев молодой крапивы принимают по чайной ложке три раза в день. Жжение и гиперемия слизистой оболочки наружных половых органов.
Расспрашивает о начале болезни, что можно делать самостоятельно 25, на днях промочила ноги, после чего у меня появился гнойный прыщ на клиторе.
Краткая памятка для родитей о гинекологии детского и подросткового возраста
К сожалению, мало, кто из родителей знает, на что нужно обратить внимание, ухаживая за своим ребенком, и в каких случаях действительно необходимо обратиться к детскому гинекологу. Вы стали родителями долгожданного малыша – девочки. И, конечно, первое, что волнует родителей, это состояние её здоровья. Уже с первых дней, вы должны помнить, что ваша дочка – будущая мама, а многие проблемы в более старшем возрасте, как правило, родом из детства. Вы должны понимать, что именно в детстве легче всего предупредить гинекологические заболевания или выявить уже имеющиеся.
Здоровье девочки в первый год жизни начинается с интимной гигиены. Запомните, в течение дня достаточно подмывать девочку теплой проточной водой спереди назад, чтобы бактерии, населяющие кишечник, не попали во влагалище. Руки взрослого должны быть чистыми. Также можно для этой процедуры использовать марлевую салфетку или ватный тампон. Влагу после мытья не вытирают, а промокают. Полотенце должно быть чистым, мягким и индивидуальным.
Не рекомендуется мыть наружные половые органы с мылом. Это нарушает естественную микрофлору влагалища, создает условия для приживания и размножения болезнетворной флоры. К тому же близость заднего прохода к влагалищу увеличивает возможность заражения. Кроме того, сальные и потовые железы у маленького ребенка еще не работают и частое применение мыла сушит слизистую оболочку, ведет к разрушению защитного водно-жирового слоя, а всевозможные отдушки и ароматизаторы (даже натуральные), которые могут входить в состав мыла или пенки, способны вызывать зуд и покраснение слизистой оболочки вульвы. Поэтому мылом с целью интимной гигиены следует пользоваться как можно реже и мыть только кожу вокруг влагалища. Добавлять в воду травы не надо – могут быть аллергические реакции. Губки и мочалки не нужны для ухода за половыми органами, ими можно нанести микроскопические царапины, т.к. кожа малыша очень нежная и чувствительная.
Детское белье, трусики необходимо менять ежедневно. При ношении подгузников рекомендуется использовать детский или специальный защитный крем.
У девочек до 6-7 лет наиболее часто выявляются вульвовагиниты (воспаление слизистой оболочки влагалища), врожденные опухоли яичников, кисты яичников, синехии (сращения) малых половых губ, преждевременное половое созревание ( увеличение молочных желез, рост волос на лобке до 8 лет и появление менструаций до 10 лет), пороки развития половых органов (отсутствие влагалища, увеличение клитора, отсутствие отверстия в девственной плеве и пр.).
Вульвовагиниты (воспаление слизистой оболочки влагалища) в настоящее время являются наиболее распространенным гинекологическим заболеванием у девочек дошкольного и раннего школьного возраста. Характеризуются покраснением, отечностью кожи вокруг наружных половых органов, слизистой оболочки вульвы и влагалища, выделениями из половых органов. Ребенка беспокоит зуд, жжение.
Как это не удивительно, но даже совсем маленькая девочка может иметь вульвовагинит, вызваный инфекцией, передаваемой половым путем (хламидиями, трихомонадами, микоплазмой и пр.). Чаще всего инфицирование происходит внутриутробно или при прохождение через родовые пути от матерей, имевших эту инфекцию во время беременности. В данной ситуации маме следует помнить об этом и своевременно обратиться к детскому гинекологу с малышкой, а самой к гинекологу для взрослых.
Поводом для обращения к детскому гинекологу является наличие острых или хронических болей в животе или изменение его формы и величины. Причинами таких изменений могут быть кисты и опухоли яичников (врожденные или приобретенные). Чаще всего кисты (патологическое полое образование, заполненное жидким содержимым) исчезают самостоятельно. Однако их наличие требует обязательного ультразвукового контрольного обследования и наблюдения детским гинекологом. Но иногда кисты и опухоли яичников достигают гигантских размеров, заполняя всю брюшную полость. Некоторые имеют тенденцию к перерождению в злокачественные образования. В таких случаях показано хирургическое лечение.
Часто у маленьких девочек могут возникать сращения малых половых губ (синехии), которые затрудняют мочеиспускание, вызывают развитие вторичного вульвовагинита. Только полное сращения малых половых губ и невозможность мочеиспускания является показанием к их хирургическому лечению. В других случаях детский гинеколог назначит терапию, приводящую к постепенному исчезновению синехий.
Детский гинеколог может помочь в решении эндокринных проблем. Увеличение молочных желез, рост волос на лобке и на других открытых участках кожи, замедленный рост, недостаток или избыток веса у девочки в возрасте от 0 до 8 лет – вот признаки заболеваний, требующих обязательного и быстрого обращения к детскому гинекологу.
Подростковый период – критический момент, период риска возникновения нарушений функций репродуктивной системы. Исходя из этого следует, что необходимо наблюдение за девочками этой возрастной группы в целях профилактики, раннего выявления возможных заболеваний у подростков, предотвращения развития эндокринной и гинекологической патологии.
Каждая мама должна знать, что половое созревание начинается с роста молочных желез, затем появляются волосы на лобке и приходит первая менструация. Отсутствие увеличения молочных желез в 13 лет и менструации в 15 лет является поводом для обращения к гинекологу детского и юношеского возраста.
С появлением «критических» дней девочке следует более тщательно следить за чистотой своих половых органов и вести менструальный календарь. Объясните дочери, что с этого момента она вступает в детородный возраст. Обязательно скажите о том, что она может забеременеть. Обсудите с девочкой, как правильно пользоваться гигиеническими средствами. Прокладки нужно выбирать с хлопковой поверхностью. Менять их нужно каждые три часа. По возможности перед этим совершать туалет половых органов. Расскажите ребенку, что в это время лучше мыться под душем, а также не стоит посещать в это время бассейн, баню. Не рекомендуется загорать.
Конечно, нет необходимости показывать маленького ребенка гинекологу раз в пол года, как это рекомендуется взрослым женщинам. Однако существует ряд симптомов и за болеваний, при которых визита к этому специалисту не избежать.
- покраснение кожи и слизистых оболочек наружных половых органов,
- зуд и жжение, выделения из половых путей; зуд и жжение при мочеиспускании;
- обнаружение бактерий и повышенного числа лейкоцитов в анализах мочи;
- подозрение на неправильное строение наружных половых органов ребенка;
- наличие острых или хронических болей в животе или изменение его формы и величины;
- наличие эндокринных проблем; наличие аллергических заболеваний;
- обнаружение паховых грыж, особенно двухсторонних;
- заболевание матери новорожденного ребенка хламидиозом, трихомонозом, микоплазмозом и др.
- увеличение молочных желез и (или) рост волос на лобке до 8 лет;
- появления менструаций до 10 лет;
- отсутствие увеличения молочных желез в 13 лет и старше;
- отсутствие менструации в 15 лет;
- нерегулярный менструальный цикл (интервалы между менструациями менее 21 и более 45 дней, продолжительность кровянистых выделений менее 2 и свыше 7 дней, обильные месячные);
- болезненные менструации;
- боли внизу живота;
- ожирение или дефицит массы тела, растяжки на коже (стрии), угри, выраженная асимметрия молочных желез;
- начало половой жизни;
- подбор контрацепции.
В семьях, своевременно обращающихся к детскому гинекологу и выполняющих его рекомендации, чаще имеет место раннее выявление заболеваний, более благоприятный их прогноз и исход.
Помните, что здоровье девочки – это здоровье будущей мамы!
- Главная
- Советы специалистов
- Кондиломы

Кондиломы доставляют неудобства и сильно пугают и мужчин, и женщин, т.к. многим кажется, что это онкологическое образование. Разобраться с истинной природой этих образований и назначить верное лечение вам помогут квалифицированные специалисты ЦМ «Глобал клиник».
Общая информация
Кондиломы – опухолевое доброкачественное образование, которое «располагается» на эпидермисе или слизистых тканях и выглядит как бородавки и сосочки.
Одиночные экземпляры (около 7 мм) или целые «колониальные образования» (до нескольких десятков мм) из кондилом поселяются на теле женщин и мужчин и часто внешне напоминают цветную капусту.
Цвет этих субстанций – от телесного до коричневого. Кондиломы носят вирусный характер, поэтому такие проблемы могут возникать и даже у детей (при родах от зараженной матери). Пока образование не добралось до эпидермиса, человек не представляет угрозы для окружающих, риск заражения увеличивается, если выросты располагаются в эпидермальном слое.
Кондиломы принято разделять на два типа:
- широкие;
- остроконечные.
В первом случае кондиломы у женщин и мужчин выглядят как подобие гриба со шляпкой и широкой ножкой и чаще всего являются следствием сифилиса вторичной стадии.
Кондиломы остроконечного типа передаются при сексуальных связях, к их появлению причастен вирус папилломы человека (ВПЧ), который активизируется при определенных условиях. Основное место локализации остроконечных кондилом – половые органы и ротовая полость.
Кондиломы у женщин поселяются на наружной и внутренней части половых губ, в области влагалища, клитора и ануса. Бородавочные и сосочные наросты у мужчин выбирают головку полового члена и уздечку крайней плоти.

Причины появления
«Из-за чего появляются кондиломы?» — вопрос, волнующий пациентов с подобной проблемой.
Пути заражения кондиломами – половые незащищенные контакты. Причем, это бывают традиционные интимные связи, а также оральные, анальные и гомосексуальные отношения.
Дети получают заболевание от больных женщин во время движения по родовым каналам.
Не стоит халатно относиться и к бытовым способам заражения. Не нужно рисковать и пользоваться личными вещами других людей, особенно банными принадлежностями (мочалкой, полотенцем, сланцами и т.п.)
Кондиломы активизируются под воздействием некоторых факторов:
- беспорядочный незащищенный секс;
- раннее начало интимных отношений;
- половые контакты с партнерами с кондиломами или с носителями ВПЧ;
- снижение иммунных способностей организма;
- перенесенные заболевания половых путей;
- частые стрессы, авитаминоз;
- неряшливость и несоблюдение правил личной гигиены.
Появление остроконечных кондилом часто связывают с ВПЧ. Папилломовирусная инфекция представляет большую опасность для развития онкологических заболеваний. Кондиломы такой этиологии являются объектом изучения и лечения врачами разной специализации: у женщин – гинекологами, у мужчин – урологами. Если расположение кондилом приходится на область ануса, то ведет пациентов проктолог.
Об остроконечных кондиломах следует консультироваться обязательно, ведь развитие болезни может протекать самым разным образом – от самоизлечения до перерождения кондилом в злокачественные образования.
У специалистов ЦМ «Глобал клиник» накоплен положительный опыт в решении таких проблем, поэтому обращение в клинику – обязательное условие для успешного лечения пациента.
Локализация
Кондиломы локализуются чаще всего в районе половых органов и промежностей. Привлекают эти образования места, где повышена влажность и присутствует трение.
Кроме этого кондиломы у женщин и мужчин поселяются в области подмышечных впадин, в ротовой полости, на лице, на слизистой гортани.
Прямая кишка, перианальная зона также могут стать местом обитания кондилом.
Симптоматика
Главное проявление наростов – их неприятный и отталкивающий вид. Но женщинам о кондиломах напомнят и другие неприятные моменты.
Время, прошедшее от первого контакта-заражения до того момента, когда кондиломы станут явно видны, может быть абсолютно разным. Иногда для появления кондилом достаточно недели или месяца, в других ситуациях могут пройти годы. Инкубационный период зависит от общего состояния здоровья женщины или мужчины, их иммунитета, образа жизни и др.
Кондиломы у женщин и у представителей мужского пола вызывают зуд, жжение в генитальной и около анусной области. Это происходит в период прорастания кондилом, в дальнейшем такие симптомы могут исчезнуть.
Увеличение количества беловатых выделений, иногда с примесью крови и неприятным амбре провоцируют кондиломы у женщин, которые локализуются на влагалищной слизистой или шейке матки.
При обосновании кондилом в анусе прохождение каловых масс может их травмировать и вызывать сукровицу.
Патогенез остроконечных кондилом
ВПЧ находится в клеточных структурах кожи и слизистых оболочек, поэтому может передаваться от мужчин к женщинам, от взрослых к детям.
Длительный скрытый период инфекции затрудняет раннюю диагностику заболевания. Кондиломы не сразу видны невооруженным взглядом. Для активации ВПЧ необходимо большое количество этих возбудителей, только тогда папилломовирус «выходит» наружу, представленный остроконечными кондиломами. Увеличение ВПЧ может возникать из-за снижения иммунитета женщин или мужчин.
К остроконечным кондиломам приводит процесс атипичного размножения папилломы вируса человека, под его воздействием эпителиальные клетки растут и развиваются с патологией. Кожные покровы и слизистые ткани видоизменяются и так появляются кондиломы.
Наросты в виде бородавочек и сосочков бывают единичными или массовыми, переходя в целые «конгломераты» кондилом.
Диагностика
Инфекцию папилломы вируса человека (остроконечных кондилом) диагностируют по-разному, начиная с визуального осмотра женщин и мужчин до проведения самых современных обследований.
ЦМ «Глобал клиник» имеет в своем арсенале новейшие методики для определения природы кондилом.
Диагностические способы, применяемые врачами:
- Клинический осмотр. Некоторые виды заболеваний женщин и мужчин могут маскироваться, принимая вид остроконечных кондилом, поэтому нужно обладать достаточной квалификацией для дифференциации разных проблем.
- Женщинам рекомендована кольпоскопия, мужчинам – уретроскопия.
- О кондиломах женщин, их природе расскажет много мазок, это цитоисследование поможет также для исключения дисплазии шейки матки.
- Гистология.
- Диагностика-ПЦР. Это обследование не только выявляет наличие вируса папилломы человека, но и определяет его тип.
- Иммунологическое исследование. Его применяют для того, чтобы обнаружить в крови антитела к ВПЧ.
Всех женщин, и мужчин, пораженных остроконечными кондиломами, обязательно проверяют на инфекционные заболевания половой сферы (сифилис, ВИЧ и др.)
Лечение
Кондиломы и ВПЧ требуют систематизированного подхода к лечению.
Медикаментозное
Для борьбы с кондиломами женщин и мужчин врачи действуют в трех направлениях:
- против вирусов;
- в целях повышения иммунитета;
- для витаминизации пациента.
Циклоферон, инозиплекс действуют против активации ВПЧ и его размножения. Инферон, аллокин-альфа купируют вирусы и помогают восстановить иммунную систему. Для улучшения общего состояния здоровья женщин и мужчин назначают иммунал, амиксин, полудан и др. Комплекс витаминов и минералов – также обязательный компонент лечения при кондиломах.
Местное
Кондиломы успешно лечат, используя мази и спреи противовирусного действия (эпиген-интим, кондилен и пр.) О кондиломах женщинам и мужчинам не придется вспоминать, если лечиться инквимодом, подофиллотоксином. Для беременных можно взять на вооружение трихлоруксусную и азотную кислоты.
Бороться женщинам с кондиломами нужно поэтапно: сначала удалить, а потом или параллельно — действовать на понижение количества вирусов.
Часто (у каждой третьей женщины) кондиломы вступают в стадию рецидива (особенно при несоблюдении профилактических мер и игнорировании рекомендаций лечащего врача).
Удаление
Методы удаления кондилом в современной медицине разнообразны:
- Коагуляция электротоком. В этом методе есть недостатки – много противопоказаний, болезненность процедуры и длительное восстановление.
- Криотерапия. Кондиломы убирают при помощи жидкого азота. Положительные стороны такой методики – отсутствие рубцов и шрамов, безболезненное воздействие, отсутствие использования анестезии.
- Хирургический метод. Наросты убирают во время операции, на место ран накладывают швы. Обезболивание врачи используют местное.
- Применение химических препаратов. Противопоказание этого метода – беременность и период лактации.
- Лазеротерапия. Кондиломы удаляют лазерным лучом, это лечения, который не затрагивает здоровые клетки и практически не оставляет рубцов.
- Радиохирургический метод. Применение специального прибора помогает убрать кондиломы без контакта с телом. Удаление наростов сопровождается одновременным запаиванием кровеносных сосудов. Эта методика – одна из самых современных и востребованных.
Осложнения и прогнозы
Прогрессирующие кондиломы могут вызвать различные осложнения:
- появление болезненных трещин с кровотечением;
- патологические роды;
- злокачественные образования.
Современные методики лечения приводят к хорошим результатам, но не исключают и рецидивы заболевания. Кондиломы возникают повторно, если пациент ослаблен, и защитные функции его организма истощены.
Профилактика инфекции ВПЧ
Кондиломы необходимо предотвратить профилактическими мерами:
- использование контрацептивов при половых отношениях;
- повышение иммунитета;
- правильное сбалансированное питание;
- прием витаминов;
- соблюдение норм гигиены;
- борьба с вредными привычками;
- повышение стрессоустойчивости.
Регулярное посещение врача — хорошее профилактическое действие. Применение противовирусных мазей, а также вакцинация против ВПЧ – профилактика, которая сделает жизнь людей полноценной.
Беременность и кондиломы
Кондиломы – тревожный сигнал для беременных. ВПЧ в организме будущей матери не оказывает вредного действия на плод, но такая дама должна все время находиться под контролем лечащего врача.
К удалению наростов можно прибегнуть только на 28-й неделе беременности, не раньше.
Если образования обосновались на половых органах, то велика вероятность приобретения ВПЧ младенцем при прохождении через родовые пути. Если инфекцию не лечить, то у беременных увеличиваются неприятные моменты, связанные с молочницей.
Лучший вариант – тщательное обследование до наступления беременности на ВПЧ и при его обнаружении обязательное и полное лечение.
Вагинит

Вагинит — довольно частое гинекологическое заболевание.
Что это такое?
Вагинит — воспаление слизистой оболочки влагалища.
- вульвовагинит — воспаление слизистой влагалища и наружных половых органов,
- вульвит — воспаление половых губ и клитора.
Почему возникает?
Факторами риска развития вагинита являются сниженный иммунитет, лечение антибиотиками. Причиной вагинита часто бывают венерические болезни, такие как хламидиоз, гонорея, трихомониаз, микоплазмоз. Кроме того, вагинит возникает на фоне гормональных расстройств, при заболеваниях яичников, менопаузе, ожирении, сахарном диабете. Вагинит может возникать у женщин в период менопаузы как следствие снижения выработки эстрогенов организмом.
Иногда причиной вагинита служит повреждение слизистой оболочки влагалища при неправильно проведенных медицинских и немедицинских манипуляциях (искусственный аборт, неправильное спринцевание, введение различных предметов во влагалище, слишком бурный половой акт).
Грубые нарушения гигиены также являются предпосылками вагинита. Все перечисленные выше факторы способствуют поселению во влагалище необычной для него микрофлоры с дальнейшим воспалением.
Также встречается вагинит в результате аллергии, например, на сперму полового партнера, латекс презерватива или вводимые во влагалище лекарства.
Что при этом происходит?
Обычно первым симптомом вагинита являются неприятные ощущения в области влагалища. Может отмечаться загрязнение нижнего белья влагалищными выделениями. Выделения часто сопровождаются зудом, иногда отечностью и покраснением наружных половых органов. Половые сношения становятся болезненными.
При хроническом вагините основной жалобой больных являются жалобы на выделения из половых путей, реже беспокоят зуд и неприятные ощущения в области влагалища. Хронический вагинит характеризуется длительным течением и склонностью к рецидивированию.
Диагностика и лечение
Диагноз вагинита ставится уже на стадии расспроса и физического обследования. Затем берут влагалищный мазок. Дополнительно могут потребоваться анализы крови и мочи.
Лечение вагинита состоит из местного и общего с учетом видов микробов, вызвавших воспаление. Крайне важным фактором выздоровления является полное прекращение половой жизни на весь период лечения. Необходимо провести обследование и при необходимости — лечение полового партнера.
При густых гнойных или слизистых выделениях проводят спринцевание влагалища антисептическими растворами. При прекращении гнойных выделений спринцевание влагалища проводят с вяжущими средствами (отвар коры дуба, например). Одновременно применяют общеукрепляющее лечение.
Антибиотики назначают после определения чувствительности к ним возбудителя. Их применяют местно в виде мазей.
В случае недостаточной эффективности лечения, склонности к рецидивам или в период менопаузы и при выраженной гипофункции яичников рекомендуется местное применение эстрогенных гормонов.
Особое внимание уделяется лечению вагинитов у беременных. С одной стороны, у них крайне важно полностью убрать воспалительный процесс, с другой стороны — беременность налагает ограничения на спектр, дозировку и способы применения лекарственных препаратов.
Правильное лечение вагинита и последующая профилактика рецидивов обеспечивают хороший прогноз в большинстве случаев.
Выпускающий редактор — Филиппова Галина
Вульводиния: подробно о заболевании
Вульводиния обозначает собой различные неприятные и болезненные ощущения в области вульвы (женских наружных половых органов). Женщины описывают боль по-разному: как зуд, жжение, неприятную, потягивающую, острую. Однако какими бы не были эти неприятные ощущения, они доставляют женщине массу дискомфорта, и иногда приводят к полному отказу от интимной жизни.

Какие симптомы помогут заподозрить
развитие вульводинии?
В первую очередь это болезненные ощущения гениталий женщины: половые губы, клитор, вход во влагалище, в промежности. Характерным симптомом вульводинии является повышенная чувствительность и болезненность вульварного кольца даже если дотронуться до нее перышком.
 Вульводиния часто характеризуется одновременным наличием воспалительных или инфекционных заболеваний женских гениталий. Какой бы не была причина возникновения неприятных ощущений в области вульвы – инфекции, раны, трещины — любые их проявления называют вульводинией.
Вульводиния часто характеризуется одновременным наличием воспалительных или инфекционных заболеваний женских гениталий. Какой бы не была причина возникновения неприятных ощущений в области вульвы – инфекции, раны, трещины — любые их проявления называют вульводинией.
Чаще всего вульводиния встречается у молодых женщин в возрасте около 25-30 лет. Такие неприятные ощущения заставляют женщину отказываться от интимной близости, она ощущает себя «какой-то не такой», некрасивой, нежеланной. Иногда даже впадает в состояние депрессии. Многие пациентки описываются такую боль как «сильная боль у входа во влагалище, когда я начинаю вводить тампон/садиться/заниматься сексом».
Вульводиния бывает двух типов: непровоцируемая и провоцируемая. Первый тип вульводинии возникает независимости от активности женщины,симптомы беспокоят постоянно, нарушая естественный ритм жизни. Второй тип, провоцируемая вульводиния – возникает при движении или соприкосновении женщины с наружными половыми органами, например, при введении тампона, при интимной близости.
Вульводиния может возникать тогда, когда женщина этого не ожидает. Боль характеризуется как пульсирующая, острая и способная отдавать в область ягодиц, ануса, бедер. Часто вульводиния сопровождается покраснением женской интимной зоны и ее некоторой отечностью.
Вульводиния может быть вызвана различными факторами – как результат проникновения инфекций, психическими проблемами, аллергическими реакциями, атрофическими.
Что же приводит к возникновению вульводинии?
Вульводиния – это, как правило, следствие возникновения других патологий женских половых органов. Эти патологии могут быть как инфекционными, так и неинфекционными. Например, часто источником вульводинии бывает молочница, ВПЧ, половой герпес. Вульводиния также может быть результатом воспаления нерва или желез, находящихся у входа во влагалище (вестибулит).
Также на возникновение неприятных ощущений наружных половых органов женщины может влиять родовой процесс, хиругические операции или другие манипуляции на «женских» органах, агрессивная интимная близость.
Вульводиния также может быть вызвана психогенными причинами. Самой распространенной появления вульводинии специалисты называют раздражение нерва, расположенного на наружных половых органах женщины.
Итак, основные причины возникновения вульводинии выглядят следующим образом:
● Раздражение полового нерва.
● Воспалительные заболевания мочеполовой системы.
● Атрофичность вульвы.
● Психические боли.
● Наследственность.
Диагностика вульводинии
Во время визита к врачу акушеру-гинекологу – расскажите ему обо всех своих ощущениях. Не бойтесь и не утаивайте деталей. Для доктора нет ничего стыдного, зато подробный рассказ намного облегчает задачу в постановке верного диагноза.
 Далее доктор проведет обязательный гинекологический осмотр на кресле. Возьмет общие мазки и мазки на онкоцитологию. Также врачом могут быть назначены дополнительные лабораторные исследования – мазок на инфекции, передающиеся половым путем, в том числе на генитальный герпес, вирус папилломы человека. Выполняется УЗИ органов малого таза.
Далее доктор проведет обязательный гинекологический осмотр на кресле. Возьмет общие мазки и мазки на онкоцитологию. Также врачом могут быть назначены дополнительные лабораторные исследования – мазок на инфекции, передающиеся половым путем, в том числе на генитальный герпес, вирус папилломы человека. Выполняется УЗИ органов малого таза.
Вылечить данное заболевание можно, если установить точную причинувозникновения вульводинии. Если причина инфекционная – применяются антибактериальные и противогрибковые препараты, чаще всего, в виде свечей, мазей, кремов. Если причина вульводинамии – в гормональном дисбалансе при климаксе, назначаются гормональные препараты. Если причина в аллергии – применяются антигистаминные препараты.
При любом виде вульводинии для устранения боли и неприятных ощущений можно применять противовоспалительные и обезболивающие средства – например, диклофенак.
Также доктор назначает комплексные витаминные средства, а также препараты для поднятия иммунитета, успокаивающие препараты преимущественно растительного происхождения, иногда — антидепрессанты.
Эффективными являются общие правила по ведению здорового образа жизни, полноценному правильному питанию, исключению вредных привычек (курение, излишнее употребление спиртных напитков). Следует избегать использования тампонов, ежедневных прокладок, белья из синтетических тканей.
Какие методы лечения вульводинии используются в «Гармонии»?
 В нашем медицинском центре врачи акушеры-гинекологи проведут весь необходимый комплекс мероприятий и исследований для постановки верного диагноза и лечения вульводинии. В нашем арсенале – УЗИ аппараты экспертного класса с высокой точностью разрешения.
В нашем медицинском центре врачи акушеры-гинекологи проведут весь необходимый комплекс мероприятий и исследований для постановки верного диагноза и лечения вульводинии. В нашем арсенале – УЗИ аппараты экспертного класса с высокой точностью разрешения.
В нашей собственной ПЦР-лаборатории врач-лаборант выполнит необходимые исследования – гинекологические мазки, анализ на онкоцитологию, анализ на гормоны и анализ на микрофлору влагалища (исследование Фемофлор для исключения патогенного состояния флоры). Вы можете быть спокойны и уверены – в одном месте в кратчайшее время вам будет оказан весь комплекс необходимых услуг. Для лечения вульводинии вам будут подобраны препараты, необходимые именно для вас.
В медицинском центре «Гармония» вульводиния лечится как консервативно, так и с помощью новейших технологий. Наш центр – один из первых региональных центров Беларуси, где начали активное применение инновационной технологии, лазерного лечения гинекологических заболеваний.
Мы используем новейший лазер Mona Lisa Touch итальянской фирмы Deka. Этот лазер специально разработан для применения в гинекологии и использует уникальную запатентованную технологию CO2.
Применение лазера Mona Lisa Touch в гинекологии:
● Абсолютно безболезненно для пациенток.
● Позволяет получить отличный результат лечения уже после первой процедуры.
● Улучшает действие медикаментозных препаратов.
● Не имеет побочных эффектов.
● Делает процесс выздоровления быстрым и долговременным.
● Безопасно. Его безопасность для пациенток подтверждена многочисленными международными исследованиями.
Применение лазера в лечении вульводинии даёт быстрый отличный эффект! Действие лазера направлено на усиленную выработку нового коллагена, улучшению кровообращения и питания тканей. Мышцы снова обретают тонус и эластичность. В следствие усиленного питания тканей и органов, снимается воспалительный процесс, пропадают зуд, жжение и другие неприятные ощущения в области наружных половых органов.
Лазерное лечение гинекологических заболеваний рекомендуется врачом акушером-гинекологом в каждом конкретном случае. Как правило, лазерное лечение не имеет особых противопоказаний, однако такое лечение не рекомендовано при нарушениях свертываемости крови, при доброкачественных и онкологических заболеваниях органов малого таза, во время беременности и в течение первых двух месяцев послеродового периода, а также при кормлении грудью.
В остальных случаях противопоказаний к применению лазера обычно не бывает. Получите консультацию врача акушера-гинеколога. Пройдите УЗИ органов малого таза, а также сдайте следующие анализы:
● мазок на флору для исключения острого или хронического воспалительного процесса;
● мазок на онкоцитологию;
● анализ на ИППП – для исключения наличия инфекций, передающихся половым путем;
● анализ на ВПЧ – для исключения наличия папилломы человека высокого онкогенного риска;
● общие анализы крови и мочи, а также анализ на уровень сахар в крови.
Процедура лечения лазером по ощущениям ничем не отличается от обычного осмотра врача-гинеколога. После прохождения необходимых исследований, вы приходите на прием к нашему врачу акушеру-гинекологу. Удобно располагаетесь в нашем гинекологическом кресле, и врач мягко вводит лазерный аппарат во влагалище. Ваши ощущения будут просты и приятны – вы ощущаете только легкое тепло и незначительную вибрацию аппарата. После чего вы можете смело возвращаться к своим делам.
Обращайтесь в наш медицинский центр! Здесь вам предложат только лучшие методы диагностики и лечения любых гинекологических заболеваний, в том числе, вульводинии.
Мочевой пузырь, почки и половые органы
Боль при мочеиспускании у детей
Если ребенок жалуется на боль при мочеиспускании, следует обратить внимание на объем мочи (большой или скудный), наличие в ней примеси крови. Есть ли зуд вокруг анального отверстия или наружных гениталий. Как ребенок мочится: сильной струей или по каплям. Есть ли у него лихорадка.
Причины боли при мочеиспускании у детей:
Инфекции мочевыводящих путей: к ним относят воспаление почечных лоханок, мочевого пузыря, мочеиспускательного канала (уретры). Ребенок испытывает неприятные ощущения при мочеиспускании, которые он может описывать как жжение, боль, чувство жара, или просто затруднение. Возможны частые позывы на мочеиспускание, ночное или даже дневное недержание мочи. Моча может выделяться по каплям, иметь неприятный запах. Может быть повышена температура, снижен аппетит, рвота. Ребенок раздражителен, жалуется на боли в животе.
Цистит — это воспаление мочевого пузыря. Цистит у детей является одним из самых распространенных воспалительных заболеваний мочеполовых органов. У девочек цистит диагностируется в 3 раза чаще, чем у мальчиков и обнаруживается главным образом в возрасте от 4 до 12 лет, реже от 1 года до 3 лет и от 13 до 15 лет, крайне редко у новорожденных и грудных детей.
Острый цистит обычно возникает внезапно, через несколько часов после переохлаждения или другого провоцирующего фактора. Характерные симптомы острого цистита — частое и болезненное мочеиспускание (дизурия), боли в области мочевого пузыря, пиурия (гной в моче) и терминальная гематурия (кровь в моче в конце акта мочеиспускания). Чем сильнее выражен воспалительный процесс в мочевом пузыре, тем чаще позывы на мочеиспускание и интенсивнее боли. При тяжелых формах цистита больные вынуждены мочиться через каждые 20–30 мин, при этом отмечаются резкие боли и выделение нескольких капель крови в конце мочеиспускания. Боли изнуряют больного, так как не прекращаются ни днем, ни ночью. При остром цистите боли в надлобковой области остаются и вне акта мочеиспускания, а пальпация области мочевого пузыря резко болезненна.
Течение острого цистита обычно благоприятное. На протяжении 7–10 дней симптомы заболевания стихают, состояние больного улучшается. Однако, если в течение 2–3 нед. цистит не излечивается, то следует искать причину, поддерживающую заболевание. Хронический цистит редко протекает как самостоятельное заболевание и в большинстве случаев является вторичным, т.е. осложняет имеющиеся заболевания мочевого пузыря, мочеиспускательного канала, почек, половых органов (половые инфекции, дисбактериоз влагалища, камень, дивертикул, опухоль мочевого пузыря, сужение уретры, фимоз, склероз шейки мочевого пузыря, нейрогенная дисфункция мочевого пузыря, хронический пиелонефрит). В связи с этим при затяжном течении воспалительного процесса в мочевом пузыре следует искать одну из названных выше причин, а также исключить специфическую природу воспалительного процесса (туберкулез, скрытые инфекции, шистосомоз и др.). При хроническом цистите все клинические признаки заболевания такие же, как и при остром, и выражены менее резко.
Боли при мочеиспускании у детей бывают также при почечнокаменной болезни и наличии инородного тела в уретре.
Инородное тело в мочевыводящих путях: ребенок может засунуть инородное тело в мочеиспускательный канал (уретру). В результате появляются расстройства мочеиспускания и закупорка уретры. Моча при этом часто содержит примеси крови и гноя и имеет неприятный запах.
Камни в почках: при мочекаменной болезни, кроме примеси крови и гноя в моче, у ребенка бывают острые колики в животе. Начинаются они обычно сзади в области поясницы, затем распространяются по животу и, что особенно характерно, по направлению к мочевому пузырю, наружным половым органам, на переднюю и внутреннюю поверхность бедра.
Почечная колика может сопровождаться тошнотой, рвотой и двигательным беспокойством. Последнее помогает отличить боли при почечной колике от болей при аппендиците или остром панкреатите. Во время колик ребенок мечется в кровати в поисках положения, облегчающего боль. При острых желудочно-кишечных заболеваниях ребенок предпочитает лежать неподвижно, так как любое движение усиливает боль. Мочеиспускание болезненно, при этом в моче иногда можно обнаружить маленькие камни.
Если боли возникают при мочеиспускании в поясничной области, можно говорить о пузырно-лоханочном рефлюксе – моча попадает в лоханку почки из мочевого пузыря. У детей этот симптом проявляется гораздо чаще. Мочеиспускание свободное, но ребенок во время него плачет и держится за поясницу. После мочеиспускания ребенок перестает плакать. Через короткое время ему снова хочется в туалет, на этот раз мочеиспускание происходит без боли, но выделяется лишь небольшое количество (остаток) мочи. Детям бывает сложно указать место локализации боли – чаще всего они указывают на область пупка.
Воспалительные заболевания половых органов у детей
• Вульвовагинит — воспаление слизистой влагалища и наружных половых органов
• Вульвит — воспаление половых губ и клитора
• Кольпит (вагинит) — воспаление слизистой оболочки влагалища
Вульвовагинит
Вульвовагинит — это воспалительный процесс в области наружных половых органов и влагалища. При отсутствии своевременной диагностики и правильного лечения заболевание может иметь довольно серьезные последствия и явиться причиной бесплодия. В отличии от взрослых женщин, воспалительный процесс у девочек локализуется преимущественно в наружных гениталиях, что обусловлено рядом особенностей, присущих детскому возрасту.
Причины:
— все то, что приводит к снижению иммунитета: частые респираторные заболевания, ангины, детские инфекции, заболевания мочевыводящих путей, дисбактериоз кишечника, нерациональная антибиотикотерапия.
— механические, химические, термические факторы, попадание инородных тел во влагалище, а также инфекция.
Вульвовагиниты бывают неинфекционной и инфекционной природы. Из инфекционных причин вульвовагинитов чаще всего встречается условно-патогенная микрофлора, т.е. микроорганизмы, которые в норме присутствуют во влагалище девочки, но при определенных условиях (ослаблении иммунитета ) приобретают патогенность. К ним относится стафилококк, стрептококк, кишечная палочка, энтерококк и др.). Нередко наблюдается смешанная инфекция — размножение одновременно нескольких видов микробов.
В последние годы среди причин вульвовагинитов значительную роль стали играть хламидии, микоплазмы, уреаплазмы, вирус простого герпеса. Нередко источником урогенитальных инфекций служат родители. Заражение происходит во время родов или контактно- бытовым путем ( при пользовании общими предметами гигиены и т.д.). Огромное значение в возникновении вульвовагинитов имеет гигиена девочки. Родители должны объяснить дочери важность соблюдения чистоты наружных половых органов и научить правильному проведению гигиенических мероприятий.
Симптомы:
— выделения из половых путей,
— покраснение и зуд в области наружных половых органов,
— жжение и болезненность при мочеиспускании.
Некоторые вульвовагиниты носят характер вялотекущего воспалительного процесса и выявляются случайно. К ним относятся хронические хламидийные , микоплазменные вульвовагиниты. Хронизации заболевания может способствовать то, что заражение в основном проиходит во время родов, а диагностируется эта инфекция гораздо позднее.
Более остро возникает вульвовагинит, вызванный острицами — мелкими глистами, паразитирующими в нижнем отделе кишечника. Нередко встречаются вульвовагиниты, вызванные инородным телом. Симптомы таких вульвовагинитов: обильные зловонные выделения с примесью крови, покраснение наружных половых органов.
При появлении вышеперечисленных жалоб или вопросов, связанных с состоянием половых органов девочки, за разъяснением необходимо срочно обратиться к детскому гинекологу.
Лечение:
Начинается с осмотра: наш врач осматривает наружные половые органы девочки, при необходимости производит вагиноскопию. Затем берутся анализы — мазки, посев на патогенную флору с определением чувствительности к антибиотикам, анализы на урогенитальные инфекции (хламидиоз, микоплазмоз, гонорею, трихомониаз , гарднереллез и др).
После получения результатов обследования, наш доктор назначает лечение:
— Лечение выявленного возбудителя (антибиотикотерапию, местное использование влагалищных палочек, свечей, мазей),
— лечение сопутствующих заболеваний (санацию очагов инфекции)
— общеукрепляющая терапия (поливитамины, иммуномодуляторы и т.д.). После проведения основного лечения производится восстановление нормальной флоры влагалища девочки с помощью различных эубиотиков (бифидо-, лактобактерии и т.п.).
Осложнения:
Хроническая форма и иметь неблагоприятные последствия: формирование синехий ( сращение правой и левой половой губы между собой), образованию полипов, кандилом, рубцовых изменений во влагалище. Эти осложнения в более старшем возрасте могут вызывать нарушения сексуальной и детородной функции.
Цистит
У девочек подросткового возраста цистит чаще бывает связан с дисбактериозом влагалища, но чаще всего заболевание развивается эпизодически, на фоне случайного попадания инфекции в мочевой пузырь.
Принципиально лечение цистита у детей не отличается от лечения взрослых. (см. статью «Цистит») Грамотная диагностика обязательно включает в себя общий анализ и посев мочи, ДНК анализы на основные инфекции, которые позволяют выявить возбудителя и определить его свойства. Воспаление мочевого пузыря у детей очень легко переходит на почки, поэтому с лечением лучше не затягивать, и отнестись к нему нужно очень серьезно.